Признаки, симптомы и лечение болезни поджелудочной железы. Панкреатит.
В этой статье речь пойдет о чрезвычайно полезном органе, участвующем в пищеварении — о поджелудочной железе. Этот орган отвечает за образование очень важных для пищеварения ферментов и инсулина — гормона, который контролирует уровень сахара в крови. Рассмотрим признаки, симптомы и лечение болезни поджелудочной железы у мужчин и женщин. Лечение хронического панкреатита также лучше доверить профессионалам врачам из клиники Медлафн-Сервис.
Она находится непосредственно за желудком и располагается поперек живота. Его средняя длина составляет 15 сантиметров. Поджелудочная железа работает следующим образом. Ее клетки богаты панкреатическим соком, который состоит из пищеварительных ферментов. Этот сок, смешиваясь с желчью, попадает в 12-перстную кишку, где ферменты начинают свою работу по расщеплению белков, углеводов и жиров. Одними из главных причин дисфункции поджелудочной железы являются злоупотребление алкоголем или желчнокаменная болезнь (когда желчные протоки, по которым панкреатический сок попадает в 12-перстную кишку, закупориваются).
Как следствие этого процесса обычно возникает острый панкреатит, то есть воспаление поджелудочной железы. Это воспаление заставляет человека испытывать сильнейшие боли в животе и подвергает его риску летального исхода. В случае острого панкреатита больного следует немедленно госпитализировать.
Хронический панкреатит характеризуется медленным и постепенным воспалением поджелудочной железы, вследствие чего ткани железы зарубцовываются. Это приводит к дисфункции пищеварительного процесса из-за нехватки вырабатываемых ферментов, а также к дефициту инсулина. Возникает риск заболевания сахарным диабетом. Типичные симптомы хронического панкреатита: понос, метеоризмы, тошнота и отрыжка. В случае обнаружения этих симптомов следует немедленно обратиться к врачу-гастроэнтерологу. Если сахарный диабет уже развился, то лечением будет заниматься врач-эндокринолог.
Самое опасное онкологическое заболевание — рак поджелудочной железы. Эта болезнь протекает незаметно для больного и обнаруживает себя лишь тогда, когда опухоль распространяется и на другие органы, и возникают метастазы. Довольно часто эта болезнь оказывается смертельной.
Лечение заболеваний поджелудочной железы — лечение в Медлайн в Кемерово
Панкреатит (воспаление поджелудочной железы)
Панкреатит — острое или хроническое воспаление поджелудочной железы. При панкреатите происходят воспалительные изменения и распад ткани поджелудочной железы.
Панкреатитом, по данным специалистов, чаще всего болеют женщины, а также пожилые люди и склонные к полноте. Острый панкреатит может переходить в хроническое состояние. Хронический панкреатит сопровождается болями, отрыжкой, тошнотой, испражнениями непереваренной пищи.
Причины панкреатита
- Поражения сосудов поджелудочной железы
- Инфекционные заболевания
- Травма
- Воспалительные процессы в брюшной полости
- образование камней или песка в протоке железы
- лекарственная аллергия
- острый холецистит
- воздействие алкоголя
- заболевания желчного пузыря
- воспаление сосочка, через который проток поджелудочной железы выходит в просвет двенадцатиперстной кишки
- значительные пищевые нагрузки (жирные и острые блюда)
Воспаление поджелудочной железы возникает, если проток железы перекрывается камнями из желчного пузыря, опухолью или кистой. В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
В таком случае нарушается нормальный отток пищеварительных соков с ферментами в двенадцатиперстную кишку и начальный отдел тонкого кишечника.
Скопившиеся панкреатические ферменты воздействуют на ткани самой железы, а поджелудочная железа включается в процесс самопереваривания. Это может привести к полному разрушению ткани железы, а также расположенных поблизости кровеносных сосудов и других органов брюшной полости.
Симптомы панкреатита
Как правило, при возникновении панкреатита человека мучают боли в животе – постоянные, тупые или режущие.
С развитием заболевания боли нарастают, иногда приводят к шоку. Локализация — высоко под ложечкой, в правом или левом подреберье, при поражении всей железы носят опоясывающий характер. Возможна частая рвота, не приносящая облегчения. В рвотных массах наблюдается примесь желчи.
Кроме того, общее состояние больного быстро ухудшается: повышается температура тела, учащается пульс, появляется одышка, артериальное давление понижается, выступает липкий пот, язык становится сухим с обильным налетом, кожные покровы бледнеют, далее приобретают землисто-серый цвет, черты лица заостряются.
Острый панкреатит: опасно для жизни!
В некоторых случаях при остром панкреатите необходима операция. Панкреатит — очень серьёзная патология, летальность при которой достигает 30%. При остром панкреатите возникает резкая, нередко опоясывающая боль в верхней половине живота, многократная рвота, падение артериального давления. Острый панкреатит характеризуется внезапным появлением симптомов и повторяющимися острыми приступами. Выздоровление обычно происходит самопроизвольно. Болезнь не приводит к необратимым повреждениям железы, если только не имеет места продолжительное злоупотребление алкоголем, когда происходит постоянное разрушение ее ткани.
Симптомы хронического панкреатита
- Скудный стул маслянистого вида со зловонным запахом
- Потеря в весе и признаки витаминной недостаточности
- Нередко возникает диабет, поскольку происходит разрушение клеток, производящих инсулин
Все другие симптомы схожи с симптомами острого панкреатита.
Лечение панкреатита
Больному, которому поставлен диагноз «острый панкреатит», стоит знать: лечение, начатое в первые часы обострения, может остановить воспаление на начальных этапах.
В первые 3-4 дня назначаются строгий постельный режим, голод, щелочное питье (раствор соды, минеральная вода боржоми), лед на живот. При упорной рвоте иногда показано откачивание содержимого желудка через зонд с последующим введением щелочных питьевых растворов. В лечении острого панкреатита чрезвычайно важно интенсивное наблюдение, голод, введение назогастрального зонда для постоянной откачки желудочного содержимого, питание только парентеральное (глюкоза, электролиты, аминокислоты и тому подобное), введение спазмолитических препаратов и наркотических обезболивающих, назначение антибиотиков широкого спектра действия (цефалоспорины, ампициллин), соматостатин.
Дальнейшая терапия включает в себя средства, регулирующие желудочную секрецию, ферментные и антимикробные препараты. Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Вводятся спазмолитики, обезболивающие лекарства. Для подавления выработки ферментов, которые усугубляют воспаление железы, назначаются контрикал, гордокс, трасилол. При сильных болях иногда назначаются средства, нейтрализующие соляную кислоту в желудке или снижающие ее количество. Для предупреждения и лечения вторичной инфекции проводится терапия мощными антибиотиками.
Обратите внимание! Полного выздоровления при хроническом панкреатите не наступает. Задачей терапии является предупреждение дальнейшего разрушения железы. В комплекс лечебных мероприятий входят: исключение алкоголя и кофеина; употребление нежирной легкой пищи; прием панкреатических ферментов, витаминных препаратов и лечение диабета, если он имеется.
Рекомендации по питанию при панкреатите
- Ограничить прием сливочного масла
- Употреблять в пищу каши, сваренные только на воде
- Исключить из рациона наваристые супы и бульоны, жирные сорта мяса, грибы, консервы, соленья, маринады, белокочанную капусту, бобовые, лук, чес-нок, редис, торты, пироги, блины, конфеты, газированные напитки, кофе
- Полезен обезжиренный творог и творожные изделия
Панкреатит может привести к очень тяжелым осложнениям и последствиям!
Поджелудочная железа – симптомы болезней
Поджелудочная железа выполняет важные функции в организме человека, нормализуя работу пищеварительной системы и всего организма в целом. Симптомы болезней во многом схожи с признаками заболеваний других органов пищеварения, поэтому только диагностические методы позволяют выявить воспалительные процессы данного органа.
Симптомы болезней во многом схожи с признаками заболеваний других органов пищеварения, поэтому только диагностические методы позволяют выявить воспалительные процессы данного органа.
Причины болезней поджелудочной железы
Наиболее частым заболеванием поджелудочной железы является панкреатит – асептическое воспаление органа, при котором наблюдается его аутолиз, то есть распад тканей, возникающий вследствие скопления вырабатываемых ферментов в железе и негативное воздействие их непосредственно на сам орган.
Основными причинами болезней поджелудочной железы являются:
- нерациональное питание,
- чрезмерное употребление алкоголя, жирных, острых и жареных блюд.
- Нередко развитию панкреатита способствуют стрессовые ситуации и нервные перегрузки.
Успешное лечение возможно лишь при правильной и своевременной диагностике заболевания.
Основные симптомы болезней поджелудочной железы
Существует ряд симптомов болезней поджелудочной железы, при чем они могут значительно различаться в зависимости от формы течения заболевания. Но также существуют основные клинические проявления, четко указывающие на развитие болезней именно этого органа.
Но также существуют основные клинические проявления, четко указывающие на развитие болезней именно этого органа.
- Первым признаком является острая нестерпимая боль в левом подреберье, переходящая под лопатку, в область грудины и спины, продолжительность которой может варьироваться от пары часов до нескольких суток. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом (грелкой).
- Развитие воспалительного процесса сопровождается тошнотой, нередко – рвотой, острой диареей. В большинстве ситуаций у больного наблюдается вздутие живота, частая отрыжка, появляется метеоризм. У больного наблюдается стойкое повышение температуры.
- Учитывая тот факт, что боли усиливаются после принятия пищи, больные стараются ограничить свое питание, что приводит к потере массы тела и снижению защитных функций организма. На этом фоне может развиться тяжелая форма авитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.

- Одним из симптомов болезней поджелудочной железы является нарушение обмена веществ, которое развивается на фоне отмирания здоровых клеток и, следовательно, снижения выработки пищеварительных ферментов. Как следствие, у больного может развиться сахарный диабет и другие гормональные заболевания.
- Достаточно часто в период воспаления поджелудочной железы возможны высыпания в области груди, живота, спины в виде небольших красных пятнышек, которые возникают вследствие разрыва капилляров.
- Своевременное распознавание болезни и эффективно подобранное лечение, а также сбалансированная диета способны устранить воспалительный процесс в поджелудочной железе, нормализовать ее функционирование, а также предотвратить оперативное вмешательство – один из радикальных методов хирургического лечения.
Будьте здоровы!
Болит поджелудочная железа? Симптомы и лечение
Поджелудочная железа – уникальный орган, потому как относится одновременно к двум системам в организме человека, выполняя одну из самых важных ролей. Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.
Главной ее функцией является то, что она вырабатывает специальные ферменты, которые расщепляют жиры, белки и углеводы, что способствует лучшему усвоению пищи в организме человека. Поджелудочная железа – единственный орган, который производит инсулин.
Инсулин – очень важный гормон поджелудочной железы, потому как он влияет абсолютно на все клетки организма. Основной его функцией является снижение количества глюкозы в крови человека.
Именно поэтому, при первых симптомах боли в поджелудочной железе, необходимо срочно обратиться в медицинское учреждение.
Основные симптомы болезни поджелудочной железы:
- Боль, появляющаяся после приема жирной, тяжелой пищи, после употребления алкоголя и переедания. Чаще всего появляется опоясывающая боль.
- Боль, которая сопровождается тошнотой и рвотой.
- При надавливании на живот появляются неприятные ощущения в области пупка.
- Резкое повышение температуры – самый распространенный признак заболеваний поджелудочной железы.

- Частые приступы диареи.
- Боль снижается при наклоне вперед.
Лечение заболеваний поджелудочной железы
Самая распространенная проблема в том, что симптомы, характерные для заболеваний поджелудочной железы, очень часто путают с признаками других различных заболеваний. Соответственно, неправильный диагноз – неподходящее лечение, которое отнимает драгоценное время. А именно болезни, поражающие поджелудочную железу, как правило, развиваются очень стремительно, из-за чего, даже самая маленькая проблема может быстро перерасти в хроническую форму.
Самые распространенные болезни поджелудочной железы:
- Сахарный диабет.
- Панкреатит.
- Рак.
- Киста.
- Муковисцидоз.
- Панкреонекроз.
Последние три заболевания встречаются крайне редко.
Рассмотрим две самые распространенные болезни поджелудочной железы:
Сахарный диабет – самая коварная болезнь поджелудочной железы, вызванная дефицитом инсулина в организме и нуждающаяся в срочном лечении.
Симптомы сахарного диабета:
- сильная усталость постоянного характера;
- длительное заживление ран;
- резкое похудение без видимой причины;
- покалывание в конечностях;
- ухудшение слуха, зрения;
- постоянная неутолимая жажда.
Панкреатит – воспаление поджелудочной железы, возникающее при перекрывании ее протока. Многие путают панкреатит с другими болезнями, например остеохондрозом, пиелонефритом или с опоясывающим лишаем. Однако начало болезни панкреатитом всегда проходит с острой болью, поэтому опытный врач сразу же сможет определить воспаление поджелудочной железы с помощью пальпации. Ведь при панкреатите постукивания в области, где болит – не ощущаются, а при других болезнях – вполне ощутимы.
Для того, чтобы поджелудочная железа была здорова, необходимо вести правильный образ жизни. Ведь именно от злоупотребления алкоголем и вредной пищей нарушается работа поджелудочной железы, после чего происходит застой сока в организме.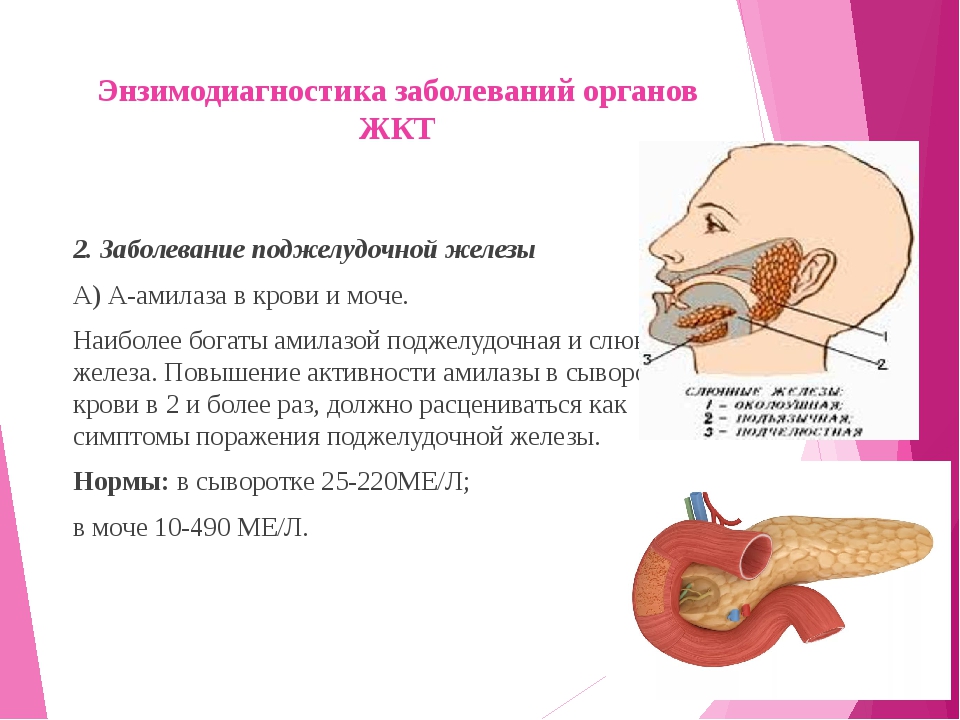 Соответственно дает сбой процесс переваривания пищи и человек начинает страдать от воспаления поджелудочной железы – острого панкреатита.
Соответственно дает сбой процесс переваривания пищи и человек начинает страдать от воспаления поджелудочной железы – острого панкреатита.
Острая форма панкреатита лечится строго в стационаре. Причем врачам действовать нужно быстро, для того чтобы «успокоить» поджелудочную железу, иначе может быть летальный исход для пациента. Острая форма болезни в 15% случаев приводит к смертности. В основном смерть происходит из-за несвоевременного обращения к специалисту. Поэтому, при первых же симптомах боли в области поджелудочной железы, нужно срочно обратиться к врачу.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль вокруг пупка;
- тахикардия;
- диарея;
- повышение температуры;
- рвота.
Существует так же хроническая форма панкреатита. Она формируется из-за различных болезней желудочно-кишечного тракта. К примеру, холециститом, желчнокаменной болезнью или гепатитом.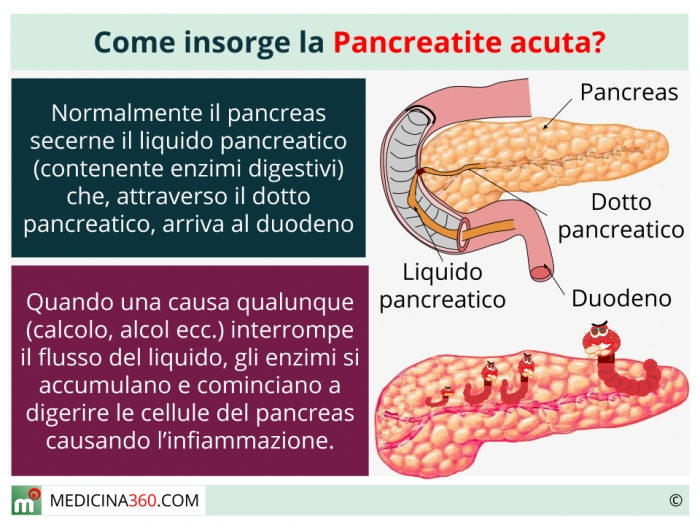
Симптомы хронической формы болезни поджелудочной железы:
- резкая потеря веса;
- при физических нагрузках ощущается боль в подреберье;
- потеря аппетита;
- отвращение к жирной пище;
- нарушение стула.
В зависимости от симптомов, выделяются 4 формы хронического заболевания поджелудочной железы:
- Бессимптомная, когда пациент и не подозревает о своем заболевании;
- Болевая, когда пациент иногда ощущает боль в подреберье;
- Рецидивирующая – постоянно проявляются болевые ощущения;
- Псевдоопухолевая, когда головка поджелудочной железы увеличивается и зарастает фиброзной тканью.
Препараты, необходимые для лечения воспаления поджелудочной железы:
Не стоит заниматься самолечением, потому как врачи подбирают препараты для каждого пациента индивидуально, исходя из состояния больного и поставленного диагноза. Однако, абсолютно всем пациентам, страдающим заболеванием поджелудочной железы, несколько месяцев нужно будет соблюдать строжайшую диету. Отказ от жареного, сильно соленого, кислого и острого, а так же тяжелых продуктов. Обязательно нужно пить очищенную минеральную воду, что касается не только больных, но и здоровых людей.
Отказ от жареного, сильно соленого, кислого и острого, а так же тяжелых продуктов. Обязательно нужно пить очищенную минеральную воду, что касается не только больных, но и здоровых людей.
Автор: Врач гастроэнтеролог-терапевт Бурбаева С.А.
Заболевания поджелудочной железы — причины, симптомы, виды, диагностика, лечение
29 Февраля 2012 г.
Заболевания поджелудочной железы: особенности болезней органа брюшной полости
Поджелудочная железа – непарный секреторный орган, расположенный в брюшной полости слева от желудка. Функция поджелудочной железы – выработка в просвет двенадцатиперстной кишки активного панкреатического сока, содержащего слизистые вещества и ферменты, помогающие расщеплению белков, жиров, углеводов. Любые функциональные нарушения работы поджелудочной железы чреваты развитием тяжелых заболеваний.
Заболевания поджелудочной железы начинаются с воспалительного процесса – острого или хронического.
Симптомы заболеваний поджелудочной железы
Общие симптомы заболеваний поджелудочной железы следующие:
- Сильная или умеренная боль, чаще всего носящая опоясывающий характер (в некоторых случаях локализуется в верхней левой или правой части брюшной полости с отдачей в спину).
- Тошнота, рвота.
- Сильная слабость.
Воспаление поджелудочной железы занимает 3-е место среди заболеваний органов брюшной полости и, согласно данным медицинской статистики, встречается у каждого десятого жителя планеты.
В индустриально развитых странах в последние десятилетия наблюдается рост онкологических заболеваний поджелудочной железы. Среди причин смерти в онкологии рак поджелудочной железы занимает 5-е место после рака легких, толстой кишки, молочной железы и простаты.
Острый панкреатит
Наиболее распространенным заболеванием поджелудочной железы является панкреатит. Панкреатит может иметь как острое, так и хроническое течение.
Панкреатит может иметь как острое, так и хроническое течение.Причины возникновения острого панкреатита
- Злоупотребление алкоголем.
- Употребление острой, жирной и сладкой пищи.
- Рефлюкс (обратный, отличающийся от нормального ток жидкости) желчи в панкреатические протоки при желчнокаменной болезни.
- Повреждение протоков поджелудочной железы.
- Нарушение микроциркуляции поджелудочной железы.
- Синдром диссеминированного внутрисосудистого свертывания крови.
- Стресс.
Симптомы острого панкреатита
- Интенсивная боль в левом подреберье с отдачей в бок, спину, плечо, может иметь опоясывающий характер, редко – в область сердца.
- Тошнота и рвота.
- Бледность кожных покровов.
- Учащение сердцебиения (тахикардия).
- Сухость во рту.
Диагностика острого панкреатита
- Биохимический анализ крови.

- Биохимический анализ мочи.
- УЗИ поджелудочной железы.
- КТ или МРТ поджелудочной железы.
- Лапароскопия.
- Ангиография.
- Эндоскопия верхних отделов желудочно-кишечного тракта.
Лечение острого панкреатита
- Дезинтоксикация.
- Коррекция режима питания.
- Медикаментозное лечение (холинолитические препараты, нутрицевтики и др.).
Хронический панкреатит
Причины возникновения хронического панкреатита
- ЖКБ (желчнокаменная болезнь).
- Злоупотребление алкоголем и жирной пищей.
- Вирусные инфекции.
- Воспалительные процессы поджелудочной железы.
- Интоксикация.
- Стресс.
Симптомы хронического панкреатита
- Боль в эпигастральной области и левом предреберье.
- Понос, диспепсические явления.
- Светлый цвет и жирный вид кала.

- Потеря аппетита, потеря веса.
- Дискомфорт при употреблении острой, жирной пищи.
Диагностика хронического панкреатита
- Биохимическое исследование крови и мочи.
- Рентгенография поджелудочной железы.
- УЗИ поджелудочной железы, печени и желчных путей.
- Фиброгастродуоденоскопия.
Лечение хронического панкреатита
- Коррекция пищевого режима, дробное питание.
- Купирование болевого синдрома.
- Профилактика рецидивов.
- Дезинтоксикация.
Рак поджелудочной железы
Частота возникновения РПЖ (рака поджелудочной железы) составляет приблизительно 10-15 случаев на 100 000 населения в год. Рак поджелудочной железы поражает преимущественно мужчин в возрасте 55-60 лет, живущих в развитых странах.
Причины возникновения рака поджелудочной железы
- Табакокурение (у курильщиков заболевание встречается в 3 раза чаще, чем у некурящих).

- Ожирение.
- Заболевания желчевыводящих путей.
- Употребление жирной, острой пищи, большого количества мясных продуктов.
- Сахарный диабет.
- Хронический панкреатит с частыми рецидивами.
- Алкоголизм.
- Возраст старше 50 лет.
- Наследственная предрасположенность.
Симптомы рака поджелудочной железы
- Желтуха.
- Боль по средней линии живота.
- Снижение аппетита.
- Кожный зуд.
- Повышенная утомляемость.
- Нарушение пищеварения (тошнота, рвота, метеоризм, запоры, поносы и др.).
- Увеличение желчного пузыря и печени.
- Сахарный диабет.
Диагностика рака поджелудочной железы
- КТ или МРТ поджелудочной железы.
- УЗИ поджелудочной железы, печени, желчных путей.
- Холангиопанкреатография.
- Анализ крови на онкомаркер рака поджелудочной железы СА 19-9.

Лечение рака поджелудочной железы
- Медикаментозное лечение.
- Оперативное удаление части поджелудочной железы с протоками и двенадцатиперстной кишкой, восстановление путей прохождения желчи и кишечного содержимого.
Гастроэнтерологи ГУТА КЛИНИК предупреждают о серьезности заболеваний поджелудочной железы – на ранних стадиях здоровье возможно сохранить, не прибегая к оперативным вмешательствам. Главное – не медлить с обращением к врачу.
Лечение заболеваний поджелудочной железы – комплексное. Наши специалисты уделяют большое значение коррекции режима питания пациента, режима труда и отдыха, отказу от вредных привычек, нормализации состояния нервной системы.
По показаниям применяется медикаментозная терапия (ферментные препараты, анальгетики и спазмолитики при выраженном болевом синдроме, антибиотикотерапия с целью профилактики гнойных осложнений и др.).
org/Person»> АвторРуханова Лариса Викторовна , Гастроэнтеролог, гепатолог
Панкреатит
Хронический панкреатитПанкреатит бывает острый и хронический. Острый панкреатит относится к разделу экстренной хирургии.
Что такое Хронический Панкреатит?
Хронический панкреатит-это воспаление поджелудочной железы, которое продолжается длительный период времени и со временем не улучшается.
Поджелудочная железа -это орган, расположенный забрюшинно за желудком. Она производит ферменты, которые помогают переваривать пищу (экзокринная функция). Железа также продуцирует гормоны, которые, в частности, контролируют уровень сахара в крови (эндокринная функция).
Панкреатит возникает, когда поджелудочная железа воспаляется. Панкреатит считается хроническим, когда он воспаление не прекращается в течение нескольких месяцев или лет.
Хронический панкреатит может привести к необратимому рубцеванию и повреждениям паренхимы поджелудочной железы. Кальциевые камни и кисты могут развиваться в поджелудочной железе, которая может блокировать протоки, несущие пищеварительные ферменты и соки в желудочно-кишечный тракт. Экзокринная недостаточность сопровождается нарушением пищеварения , а эндокринная – может привести к диабету.
Кальциевые камни и кисты могут развиваться в поджелудочной железе, которая может блокировать протоки, несущие пищеварительные ферменты и соки в желудочно-кишечный тракт. Экзокринная недостаточность сопровождается нарушением пищеварения , а эндокринная – может привести к диабету.
Что вызывает Хронический Панкреатит?
Существует множество различных причин хронического панкреатита. Наиболее распространенной причиной является длительное злоупотребление алкоголем. Примерно 70 процентов случаев связаны с употреблением алкоголя.
Другие причины включают:
аутоиммунное заболевание, которое возникает, когда организм ошибочно атакует здоровые клетки и ткани
узкий проток поджелудочной железы,
закупорка панкреатического протока желчными камнями или камнями поджелудочной железы
кистозный фиброз, который является наследственным заболеванием
высокий уровень кальция в крови, который называется гиперкальциемией
высокий уровень триглицеридных жиров в крови, который называется гипертриглицеридемией
Кто рискует получить хронический панкреатит?
Злоупотребление алкоголем повышает риск развития хронического панкреатита. Считается, что курение повышает риск развития панкреатита среди алкоголиков. В некоторых случаях семейный анамнез хронического панкреатита повышает риск.
Считается, что курение повышает риск развития панкреатита среди алкоголиков. В некоторых случаях семейный анамнез хронического панкреатита повышает риск.
Хронический панкреатит чаще всего развивается у людей в возрасте между 30 и 40. Это заболевание также чаще встречается у мужчин, чем у женщин.
Каковы симптомы хронического панкреатита?
Сначала вы можете не заметить никаких симптомов. Изменения в поджелудочной железе могут стать запущенными, прежде чем вы начнете чувствовать себя плохо.
При возникновении симптомов они могут включать:
боль в верхней части живота
диарея
тошнота и рвота
одышка
необъяснимая потеря веса
чрезмерная жажда и усталость
По мере прогрессирования заболевания могут наблюдаться более серьезные симптомы, такие как:
Болезненные приступы могут длиться часами и даже днями. Некоторые люди считают, что еда или питье могут усугубить их боль. По мере прогрессирования заболевания боль может становиться постоянной.
Некоторые люди считают, что еда или питье могут усугубить их боль. По мере прогрессирования заболевания боль может становиться постоянной.
Как диагностируется Хронический Панкреатит?
На ранних стадиях хронического панкреатита изменения поджелудочной железы трудно увидеть при анализе крови. По этой причине анализы крови обычно не используются для диагностики заболевания. Однако, они могут быть использованы для определения уровня панкреатических ферментов в крови. Ваш врач может попросить у вас образец кала для проверки уровня жира. Жирный стул может быть признаком того, что ваш организм неправильно поглощает питательные вещества.
Методы лучевой диагностики — это самый надежный способ для вашего врача поставить диагноз. Ваш врач может попросить провести следующие исследования для выявления признаков воспаления поджелудочной железы:
УЗИ
Как лечится Хронический Панкреатит?
Лечение хронического панкреатита направлено на уменьшение боли и улучшение пищеварительной функции. Повреждение поджелудочной железы нельзя исправить, но при надлежащем уходе вы сможете справиться со многими симптомами. Лечение панкреатита может включать медикаментозное лечение, эндоскопическую терапию или хирургическое вмешательство.
Повреждение поджелудочной железы нельзя исправить, но при надлежащем уходе вы сможете справиться со многими симптомами. Лечение панкреатита может включать медикаментозное лечение, эндоскопическую терапию или хирургическое вмешательство.
Применение лекарств
Возможные лекарства которые ваш доктор может предписать для хронического панкреатита включают:
обезболивающее
искусственные пищеварительные ферменты, если ваши уровни энзимов слишком низки для того чтобы усвоить еду нормально
инсулин если развился диабет
системные стероиды, если у вас есть аутоиммунный панкреатит, который возникает, когда иммунная система атакует поджелудочную железу
Эндоскопия
Некоторые процедуры используют эндоскоп, чтобы уменьшить боль и избавиться от закупорки протоков. Эндоскопия позволяет вашему доктору рассечь сужения, извлечь из поджелудочной железы камни, установить небольшие трубки стенты.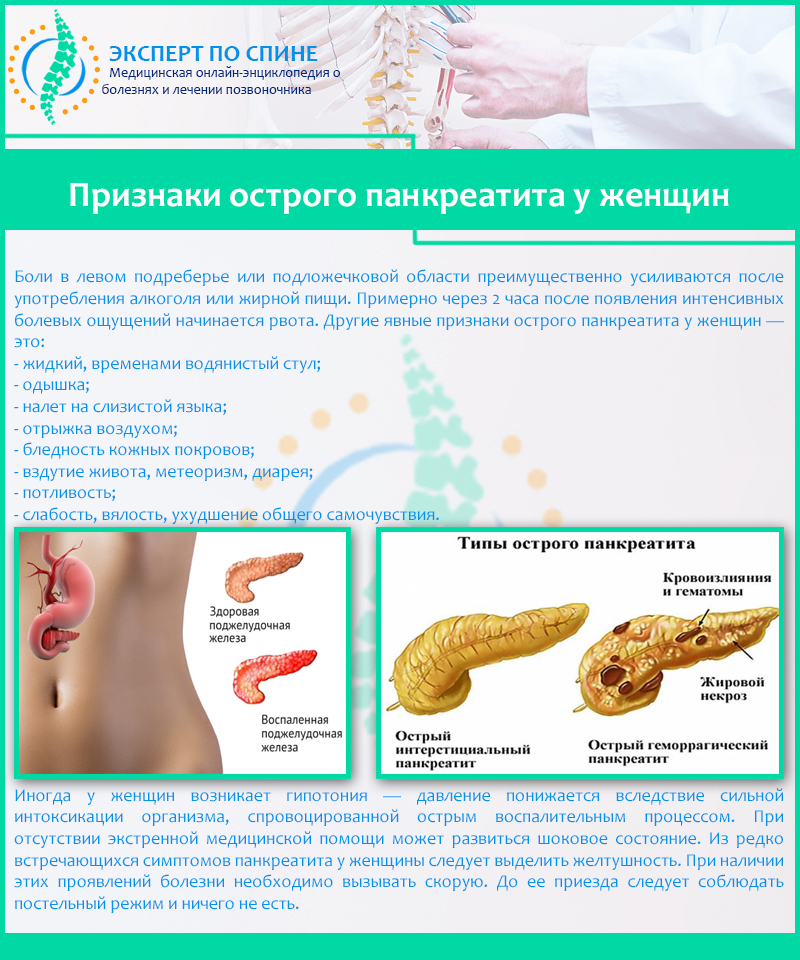
Хирургия
Большинству людей операция не нужна. Однако, если вы имеете сильную боль, не отвечаете на лекарственную терапию, только операция может помочь результативно решить проблему. Операция может быть использована, чтобы разблокировать панкреатический проток или расширить его, если он слишком узкий. Во время операции хирург широко вскрывает проток поджелудочной железы, удаляет нежизнеспособные или пораженные ткани, камни протоков (чистит протоковую систему). Операция обычно завершается подшиванием кишки к протоку, чтобы гарантировать отток сока поджелудочной железы и профилактировать развитие рецидива заболевания.
Важно избегать употребления алкоголя после того, как вам поставили диагноз хронического панкреатита, даже если алкоголь не был причиной вашей болезни. Вы также должны избегать курения, поскольку это может увеличить риск развития рака поджелудочной железы. Возможно, вам придется ограничить количество жира в вашем рационе и принимать витамины.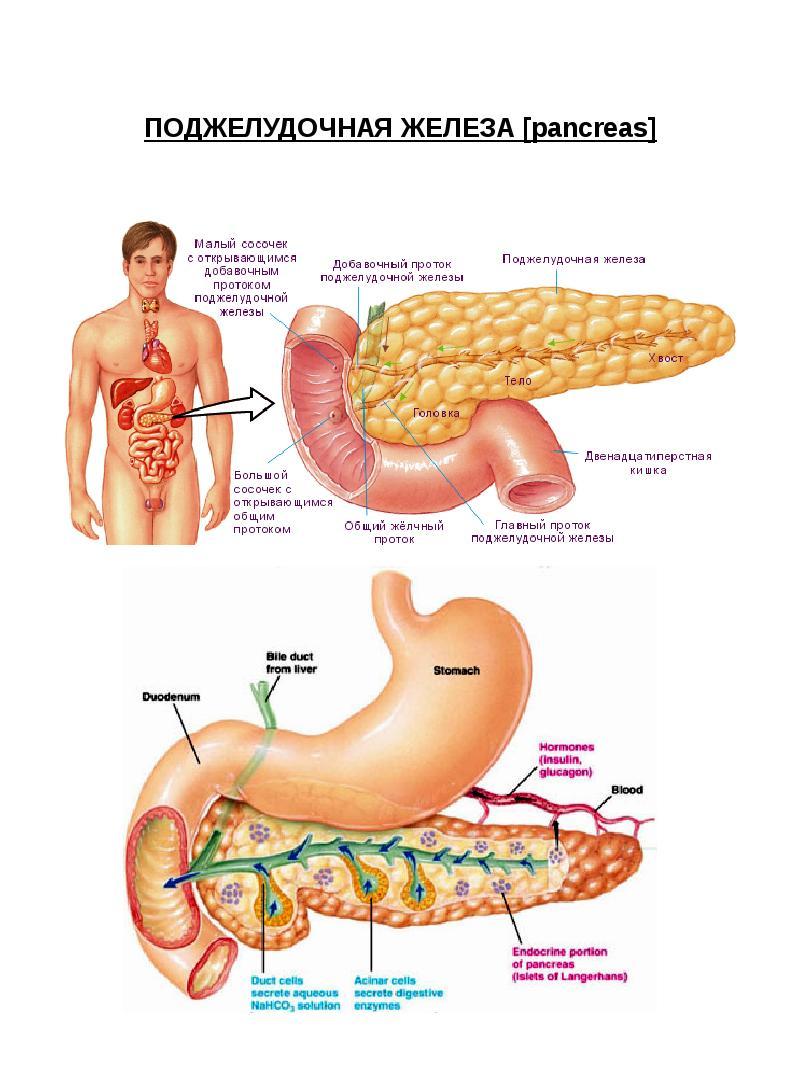
Каковы возможные осложнения хронического панкреатита?
Хронический панкреатит может вызвать многочисленные осложнения. Вы подвергаетесь большему риску развития осложнений, если продолжаете употреблять алкоголь после постановки диагноза.
Нарушение всасывания питательных веществ является одним из наиболее распространенных осложнений. В виду того что ваш панкреас не производит достаточные пищеварительные энзимы, ваше тело не поглощает питательные вещества правильно. Это может привести к потере веса и дистрофии.
Развитие сахарного диабета-еще одно возможное осложнение. Панкреатит повреждает клетки которые производят инсулин и глюкагон, которые контролируют количество сахара в вашей крови. Это может привести к повышению уровня сахара в крови. Около 45 процентов людей с хроническим панкреатитом заболеют диабетом.
У некоторых людей также развиваются псевдокисты — заполненные жидкостью наросты, которые могут образовываться внутри или снаружи поджелудочной железы. Псевдокисты опасны тем, что могут блокировать важные протоки и кровеносные сосуды. В некоторых случаях может происходить нагноение псевдокист.
Псевдокисты опасны тем, что могут блокировать важные протоки и кровеносные сосуды. В некоторых случаях может происходить нагноение псевдокист.
Долгосрочная перспектива. Прогноз.
Прогноз зависит от тяжести и причины заболевания. Другие факторы могут повлиять на ваши шансы на выздоровление, в том числе ваш возраст при диагностике и продолжаете ли вы пить алкоголь или курить сигареты.
Своевременная диагностика и лечение могут улучшить прогноз. Вызовите вашего доктора сразу если вы замечаете любые симптомы панкреатита.
Поджелудочная железа и симптомы заболевания
Поджелудочная железа считается ключевым органом эндокринной и пищеварительной систем. Название она получила из-за своего расположения под желудком (в верхней части брюшной полости). Эту железу разделяют на три части. Широкий конец называют головкой, среднюю часть – телом, а узкий конец – хвостом.
Каковы функции поджелудочной железы?
Поджелудочной железой выполняются две важные функции.
- Она вырабатывает энзимы (пищеварительные ферменты) и выделяет их в двенадцатиперстную кишку. Энзимы в пищеварительном тракте разлагают углеводы, белки и жиры. Это так называемая экзокринная функция.
- Еще одна функция — эндокринная, которую выполняют бета-клетки островков Лангерганса, вырабатывая инсулин (гормон), и альфа-клетки, вырабатывая глюкагон. Инсулин контролирует уровень глюкозы (сахара) в крови. Он действует при гипергликемии (высоком содержании сахара в крови), а глюкагон устраняет гипогликемию (недостаток сахара в крови). Инсулин способствует также усвоению глюкозы в печени, где та хранится в виде гликогена, а затем и используется при стрессе и физических нагрузках. Когда островки Лангерганса производят мало инсулина, уровень глюкозы поднимается и возникает риск развития сахарного диабета и др.
Каковы симптомы заболеваний поджелудочной железы?
Проблемы железы проявляются определенными симптомами:
- боль в верхней части живота, в спине
- тошнота
- рвота
- вспучивание живота
- понос
- потеря аппетита
- высыпания (пятна) на коже в области поджелудочной железы и др.

Распространенных заболеваниях поджелудочной железы
Панкреатит
Острый панкреатит – это воспаление поджелудочной железы, возникшее стремительно.
Заболевание возникает, когда выход синтезируемых ею ферментов из железы затруднен и происходит «самопереваривание» органа, вызывающее острую боль.
Наиболее частые причины возникновения острого панкреатита: инфекции, злоупотребление алкоголем и камни в желчном пузыре, попадающие в желчевыводящие пути (поджелудочная железа соединена с желчевыводящими протоками в месте впадения в двенадцатиперстную кишку) и блокирующие выход ферментов. Другие факторы: прием некоторых препаратов, повреждения железы (физические), эпидемический паротит и рак поджелудочной железы.
Хронический панкреатит – это вялотекущие, периодически повторяющиеся обострения воспаления поджелудочной железы. При обострении появляются симптомы острого панкреатита, а в фазе ремиссии – в основном, пищеварительные расстройства.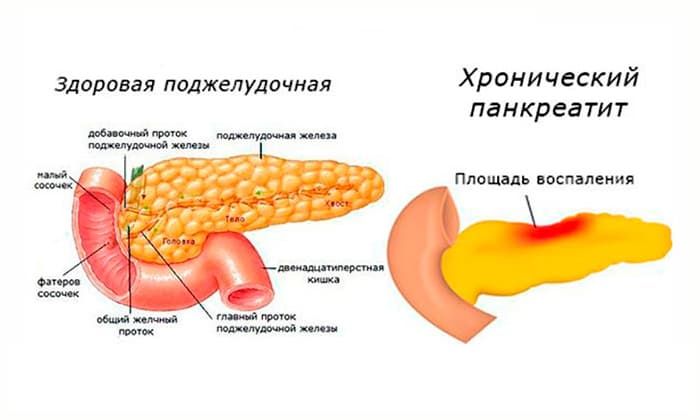
При лечении панкреатита следует провести терапию болезней, которые могли стать причиной хронического воспаления. Важно отказаться от употребления алкоголя. Если в желчном пузыре есть камни, наш доктор направит вас на их удаление.
Врач назначает препараты, уменьшающие выделение желудочного сока, а также ферментные средства, не содержащие компоненты желчи. Рекомендуется поголодать первые несколько дней лечения. Разрешено употреблять негазированные щелочные минеральные воды, некрепкий чай.
Доброкачественные новообразования
Кисты располагаются непосредственно в поджелудочной железе или в окружающих тканях. Они часто вызывают боли и сдавливание протоков, поэтому должны быть удалены. В железе появляются и доброкачественные опухоли (фибромы, липомы, аденомы и т.д.), которые тоже удаляют хирургическим путем.
Рак поджелудочной железы
Рак обычно поражает клетки основного протока железы и распространяется на тело органа.
К факторам риска относят курение, хронический панкреатит и возраст старше 65 лет. Запущенный рак поджелудочной железы способен распространиться на органы брюшной полости, привести к летальному исходу.
Запущенный рак поджелудочной железы способен распространиться на органы брюшной полости, привести к летальному исходу.
Для лечения используются хирургические методы, химиотерапия, лучевая терапия и пожизненное введение инсулина и др.
Диагностика
Диагностику заболеваний поджелудочной железы проводят, чтобы выявить особенности патологического процесса. Наши доктора-гастроэнтерологи используют разные методы:
- УЗИ
- 13С-дыхательный тест
- секретин-панкреозиминовый тест
- определение эластазы в кале
- исследование показателей крови и др.
Профилактика заболеваний поджелудочной железы
Следует помнить, что на функционирование железы наиболее негативно влияет алкоголь, курение, нерегулярный прием пищи, жареная, острая и жирная пища. Всего этого следует избегать. Рацион питания должен быть здоровым. Принимать пищу нужно по четыре-пять раз в день, также важна умеренность в еде.
К заболеваниям поджелудочной железы следует серьезно относиться и обязательно всесторонне обследоваться, чтобы получить оптимальное лечение.
Наша клиника предлагает современные способы диагностики с консультацией опытных специалистов для лечения заболеваний поджелудочной железы. Не откладывайте на потом и запишитесь на прием к гастроэнтерологу прямо сейчас.
Типы, причины, симптомы и методы лечения
Унаследованные метаболические нарушения — это генетические состояния, которые приводят к проблемам метаболизма. У большинства людей с наследственными нарушениями обмена веществ дефектный ген приводит к дефициту ферментов. Существуют сотни различных генетических нарушений обмена веществ, и их симптомы, методы лечения и прогнозы сильно различаются.
Что такое метаболизм?
Метаболизм — это все химические реакции, происходящие в организме для преобразования или использования энергии.Вот несколько основных примеров метаболизма:
- Расщепление углеводов, белков и жиров в пище для высвобождения энергии.
- Преобразование избыточного азота в продукты жизнедеятельности, выделяемые с мочой.

- Разрушение или преобразование химических веществ в другие вещества и транспортировка их внутрь клеток.
Метаболизм — это организованная, но хаотическая линия сборки химических веществ. Сырье, полуфабрикаты и отходы постоянно используются, производятся, транспортируются и выбрасываются.«Рабочие» на конвейере — ферменты и другие белки, которые вызывают химические реакции.
Причины наследственных нарушений обмена веществ
При большинстве наследственных метаболических нарушений один фермент либо вообще не вырабатывается организмом, либо вырабатывается в неработающей форме. Недостающий фермент подобен отсутствующему работнику на конвейере. В зависимости от функции этого фермента его отсутствие означает, что могут накапливаться токсичные химические вещества или может не производиться необходимый продукт.
Продолжение
Код или план для производства фермента обычно содержится в паре генов. Большинство людей с наследственными нарушениями обмена веществ наследуют две дефектные копии гена — по одной от каждого родителя. Оба родителя являются «носителями» плохого гена, то есть они несут одну дефектную копию и одну нормальную копию.
Оба родителя являются «носителями» плохого гена, то есть они несут одну дефектную копию и одну нормальную копию.
У родителей нормальная копия гена компенсирует плохую копию. Уровень их ферментов обычно адекватен, поэтому у них может не быть симптомов генетического нарушения обмена веществ.Однако ребенок, унаследовавший две дефектные копии гена, не может производить достаточно эффективных ферментов, и у него развивается генетическое нарушение обмена веществ. Эта форма генетической передачи называется аутосомно-рецессивным наследованием.
Первопричиной большинства генетических нарушений обмена веществ является генная мутация, произошедшая много-много поколений назад. Мутация гена передается из поколения в поколение, обеспечивая ее сохранение.
Каждое наследственное нарушение обмена веществ довольно редко встречается в общей популяции.В совокупности наследственные нарушения обмена веществ могут поражать примерно 1 из 1000–2 500 новорожденных. У некоторых этнических групп населения, таких как евреи-ашкенази (евреи центрально-восточноевропейского происхождения), частота наследственных метаболических нарушений выше.
Типы наследственных нарушений обмена веществ
Выявлены сотни наследственных нарушений обмена веществ, и продолжают обнаруживаться новые. Некоторые из наиболее распространенных и важных генетических нарушений метаболизма включают:
Лизосомные нарушения накопления : Лизосомы — это пространства внутри клеток, которые расщепляют отходы метаболизма.Дефицит различных ферментов внутри лизосом может привести к накоплению токсичных веществ, вызывая метаболические нарушения, в том числе:
- Синдром Гурлера (аномальная структура костей и задержка развития)
- Болезнь Ниманна-Пика (у младенцев развивается увеличение печени, затруднения при кормлении и повреждение нервов)
- Болезнь Тея-Сакса (прогрессирующая слабость у месячного ребенка, прогрессирующая до тяжелого повреждения нервов; ребенок обычно доживает до 4 или 5 лет)
- Болезнь Гоше (боль в костях, увеличение печени и низкое количество тромбоцитов, часто легкая форма, у детей или взрослых)
- Болезнь Фабри (боль в конечностях в детстве, при заболеваниях почек и сердца и инсультах во взрослом возрасте; поражаются только мужчины)
- Болезнь Краббе (прогрессирующее поражение нервов, задержка развития у маленьких детей; иногда у взрослых)
Галактоземия: Нарушение расщепления сахарной галактозы приводит к желтухе, рвоте и поражению печени увеличение новорожденного после кормления грудью или смесью.
Продолжение
Болезнь мочи кленовым сиропом: Дефицит фермента BCKD вызывает накопление аминокислот в организме. В результате повреждаются нервы, и моча пахнет сиропом.
Фенилкетонурия (PKU): Дефицит фермента PAH приводит к высокому уровню фенилаланина в крови. Если заболевание не распознается, наступает умственная отсталость.
Болезни накопления гликогена: Проблемы с накоплением сахара приводят к низкому уровню сахара в крови, мышечной боли и слабости.
Митохондриальные нарушения: Проблемы внутри митохондрий, электростанции клеток, приводят к повреждению мышц.
Атаксия Фридрейха: Проблемы, связанные с белком под названием фратаксин, вызывают повреждение нервов и часто проблемы с сердцем. Неспособность ходить обычно наступает в молодом возрасте.
Пероксисомальные расстройства: Как и лизосомы, пероксисомы представляют собой крошечные пространства, заполненные ферментами внутри клеток. Плохая функция ферментов внутри пероксисом может привести к накоплению токсичных продуктов метаболизма.К пероксисомальным расстройствам относятся:
Плохая функция ферментов внутри пероксисом может привести к накоплению токсичных продуктов метаболизма.К пероксисомальным расстройствам относятся:
- Синдром Зеллвегера (аномальные черты лица, увеличенная печень и повреждение нервов у младенцев)
- Адренолейкодистрофия (симптомы повреждения нервов могут развиться в детстве или в раннем взрослом возрасте в зависимости от формы.)
Продолжение
Нарушения обмена металлов: Уровни следов металлов в крови контролируются специальными белками. Унаследованные метаболические нарушения могут привести к нарушению функции белков и токсическому накоплению металлов в организме:
Органические ацидемии: метилмалоновая ацидемия и пропионовая ацидемия.
Нарушения цикла мочевины: Дефицит орнитин-транскарбамилазы и цитруллинемия
Симптомы наследственных нарушений обмена веществ
Симптомы генетических нарушений обмена веществ широко варьируются в зависимости от имеющихся проблем метаболизма.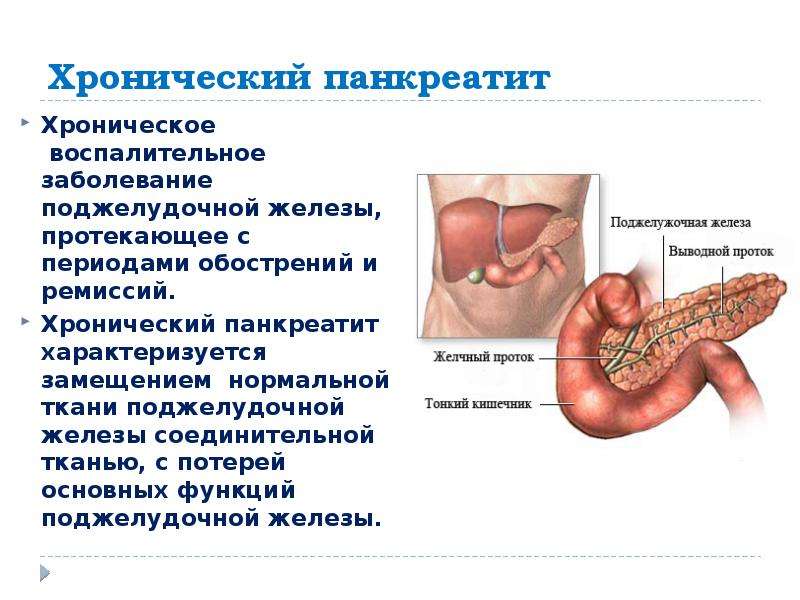 Некоторые симптомы наследственных нарушений обмена веществ включают:
Некоторые симптомы наследственных нарушений обмена веществ включают:
Симптомы могут возникать внезапно или медленно прогрессировать. Симптомы могут быть вызваны продуктами питания, лекарствами, обезвоживанием, незначительными заболеваниями или другими факторами. Симптомы появляются в течение нескольких недель после рождения при многих заболеваниях.Симптомы других наследственных метаболических нарушений могут проявиться через годы.
Диагностика наследственных нарушений обмена веществ
Наследственные нарушения обмена веществ присутствуют при рождении, а некоторые из них выявляются при плановом обследовании. Во всех 50 штатах проводится скрининг новорожденных на фенилкетонурию (ФКУ). Большинство штатов также проверяют новорожденных на галактоземию. Однако никаких государственных тестов на все известные наследственные нарушения обмена веществ у младенцев не проводится.
Усовершенствованная технология тестирования побуждает многие штаты расширять скрининг новорожденных на генетические нарушения обмена веществ.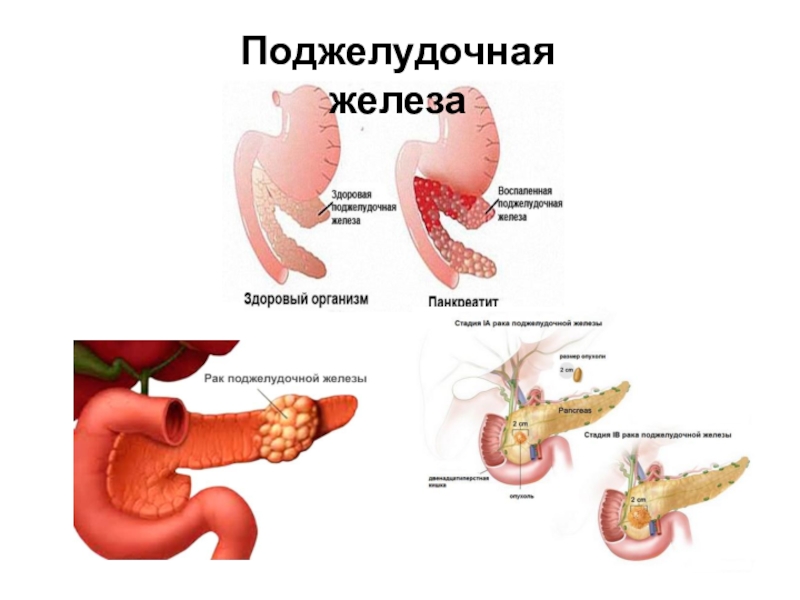 Национальный центр скрининга новорожденных и генетических ресурсов предоставляет информацию о методах скрининга в каждом штате.
Национальный центр скрининга новорожденных и генетических ресурсов предоставляет информацию о методах скрининга в каждом штате.
Если наследственное нарушение обмена веществ не обнаруживается при рождении, его часто не диагностируют до появления симптомов. При появлении симптомов доступны специальные анализы крови или ДНК для диагностики большинства генетических нарушений обмена веществ. Направление в специализированный центр (обычно при университете) увеличивает шансы на постановку правильного диагноза.
Лечение наследственных нарушений обмена веществ
Доступны ограниченные методы лечения наследственных нарушений обмена веществ.Существенный генетический дефект, вызывающий это состояние, нельзя исправить с помощью современных технологий. Вместо этого лечение пытается обойти проблему с метаболизмом.
Лечение генетических нарушений обмена веществ основывается на нескольких общих принципах:
- Уменьшите или исключите потребление любых продуктов питания или лекарств, которые не могут метаболизироваться должным образом.

- Замените фермент или другое химическое вещество, которое отсутствует или неактивно, чтобы восстановить метаболизм, максимально приближенный к нормальному.
- Удаляет токсичные продукты метаболизма, которые накапливаются из-за нарушения обмена веществ.
Лечение может включать такие меры, как:
- Специальные диеты, исключающие определенные питательные вещества
- Прием заменителей ферментов или других добавок, поддерживающих метаболизм
- Обработка крови химическими веществами для детоксикации опасных побочных продуктов метаболизма
Продолжение
По возможности человек с наследственным нарушением обмена веществ должен получать помощь в медицинском центре, имеющем опыт лечения этих редких состояний.
Дети и взрослые с наследственными нарушениями обмена веществ могут серьезно заболеть, требуя госпитализации, а иногда и жизнеобеспечения.Лечение во время этих эпизодов направлено на оказание неотложной помощи и улучшение функции органов.
Дыхательная система: части, функции и заболевания
Что такое дыхательная система?
Дыхательная система — это органы и другие части вашего тела, участвующие в дыхании, когда вы обмениваетесь кислородом и углекислым газом.
Части дыхательной системы
Ваша респираторная система включает:
- Нос и носовую полость
- Пазухи
- Рот
- Горло (глотка)
- Голосовой аппарат (гортань)
- Дыхательная трубка
- (трахея)
- Легкие
- Бронхи / бронхи
- Бронхиолы
- Воздушные мешочки (альвеолы)
- Капилляры
Как мы дышим?
Дыхание начинается, когда вы вдыхаете воздух в нос или рот.Он проходит по задней стенке горла и попадает в дыхательное горло, которое делится на дыхательные пути, называемые бронхами.
Чтобы ваши легкие работали наилучшим образом, эти дыхательные пути должны быть открыты. На них не должно быть воспалений, отеков и лишней слизи.
Когда бронхи проходят через легкие, они разделяются на более мелкие дыхательные пути, называемые бронхиолами. Бронхиолы заканчиваются крошечными воздушными мешочками, напоминающими воздушные шары, которые называются альвеолами. В вашем теле около 600 миллионов альвеол.
Альвеолы окружены сеткой крошечных кровеносных сосудов, называемых капиллярами. Здесь кислород из вдыхаемого воздуха попадает в вашу кровь.
Продолжение
После поглощения кислорода кровь направляется к сердцу. Затем ваше сердце перекачивает его через ваше тело в клетки ваших тканей и органов.
Поскольку клетки используют кислород, они производят углекислый газ, который попадает в вашу кровь. Затем ваша кровь переносит углекислый газ обратно в легкие, где он удаляется из вашего тела при выдохе.
Вдыхание и выдох
Вдыхание и выдох — это то, как ваше тело получает кислород и избавляется от углекислого газа. Этому процессу помогает большая куполообразная мышца под легкими, которая называется диафрагмой.
Когда вы вдыхаете, ваша диафрагма тянется вниз, создавая вакуум, который вызывает прилив воздуха в легкие.
С выдохом происходит обратное: ваша диафрагма расслабляется вверх, давя на легкие, позволяя им сдуться.
Как дыхательная система очищает воздух?
Ваша дыхательная система имеет встроенные средства, предотвращающие попадание вредных веществ из воздуха в легкие.
Волосы в носу помогают отфильтровывать крупные частицы. Крошечные волоски, называемые ресничками, вдоль ваших дыхательных путей движутся широкими движениями, чтобы поддерживать их в чистоте. Но если вдыхать вредные вещества, например, сигаретный дым, реснички могут перестать работать. Это может привести к таким проблемам со здоровьем, как бронхит.
Продолжение
Клетки в трахее и бронхах производят слизь, которая поддерживает влажность дыхательных путей и помогает удерживать пыль, бактерии, вирусы и вещества, вызывающие аллергию, из легких.
Слизь может доставить вещи, которые проникают глубже в легкие.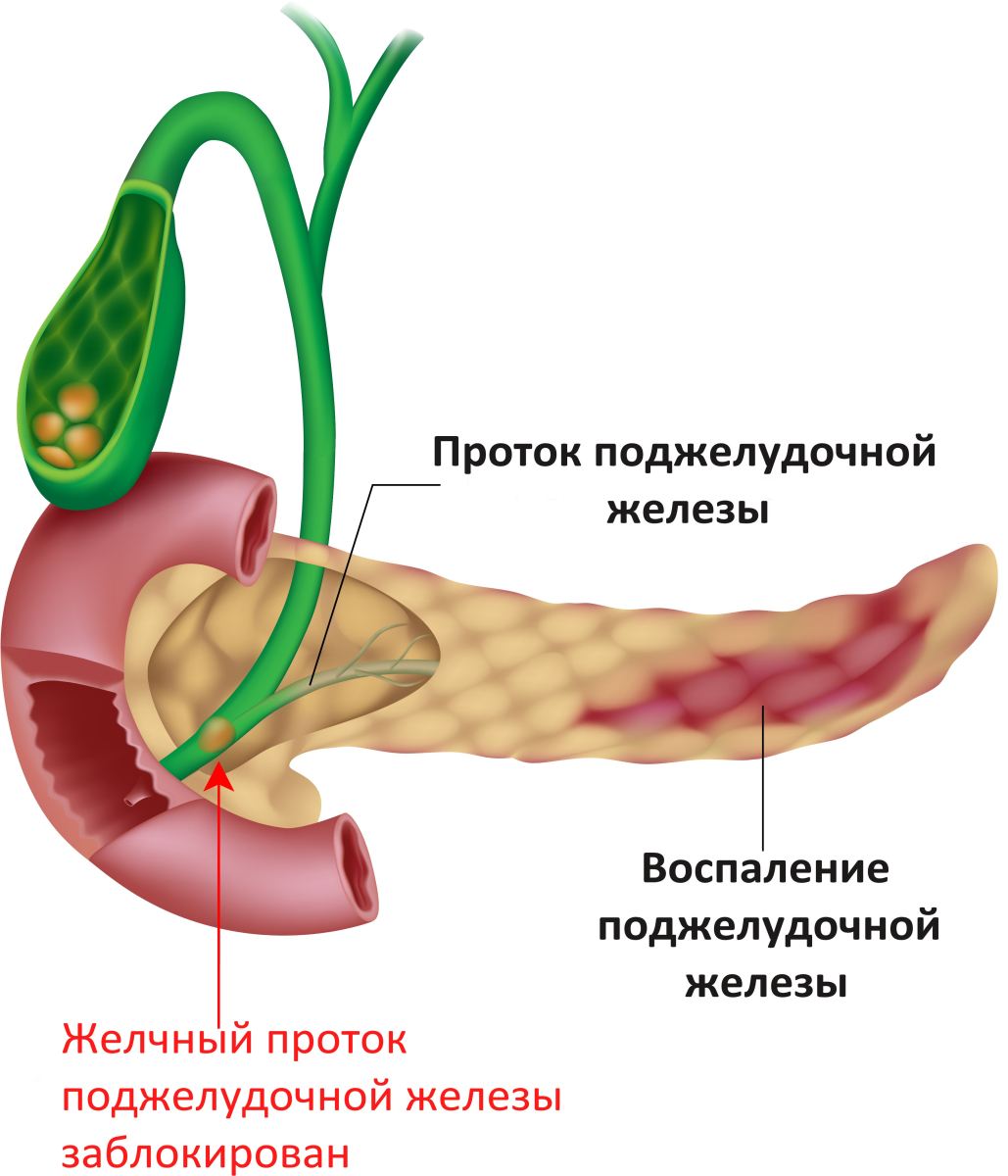 Затем вы откашляете или проглотите их.
Затем вы откашляете или проглотите их.
Заболевания дыхательной системы
Распространенные болезни дыхательной системы включают:
- Астма. Ваши дыхательные пути сужаются и выделяют слишком много слизи.
- Бронхоэктазия. Воспаление и инфекция делают стенки бронхов толще.
- Хроническая обструктивная болезнь легких (ХОБЛ). Это длительное состояние со временем ухудшается.Он включает бронхит и эмфизему.
- Пневмония. Инфекция вызывает воспаление ваших альвеол. Они могут заполниться жидкостью или гноем.
- Туберкулез. Эту опасную инфекцию вызывает бактерия. Обычно это поражает ваши легкие, но также может поражать почки, позвоночник или мозг.
- Рак легких. Клетки в вашем легком изменяются и превращаются в опухоль. Это часто происходит из-за курения или употребления других химических веществ, которые вы вдыхали.

- Муковисцидоз. Это заболевание вызвано проблемой в ваших генах и со временем ухудшается. Это вызывает неизлечимые инфекции легких.
- Плевральный выпот. Слишком много жидкости скапливается между тканями, выстилающими легкие и грудную клетку.
- Идиопатический фиброз легких. Ткань легкого покрывается рубцами и не может работать должным образом.
- Саркоидоз. Крошечные скопления воспалительных клеток, называемые гранулемами, часто образуются в легких и лимфатических узлах.
Распространенные заболевания поджелудочной железы
Существует множество заболеваний поджелудочной железы, включая острый панкреатит , хронический панкреатит , наследственный панкреатит и рак поджелудочной железы .
Оценка заболеваний поджелудочной железы может быть затруднена из-за недоступности поджелудочной железы. Есть несколько методов оценки поджелудочной железы. Первоначальные тесты поджелудочной железы включают физикальное обследование, которое сложно, поскольку поджелудочная железа находится глубоко в брюшной полости рядом с позвоночником.Анализы крови часто помогают определить, вовлечена ли поджелудочная железа в конкретный симптом, но могут ввести в заблуждение. Лучшие рентгенографические тесты для оценки структуры поджелудочной железы включают компьютерную томографию (компьютерную томографию), эндоскопическое ультразвуковое исследование и МРТ (магнитно-резонансную томографию). Тесты для оценки протоков поджелудочной железы включают ERCP (эндоскопическая ретроградная холангиопанкреатография) и MRCP (магнитно-резонансная холангиопанкреатография). Бывают также случаи, когда хирургическое обследование является единственным способом подтвердить диагноз заболевания поджелудочной железы.
Есть несколько методов оценки поджелудочной железы. Первоначальные тесты поджелудочной железы включают физикальное обследование, которое сложно, поскольку поджелудочная железа находится глубоко в брюшной полости рядом с позвоночником.Анализы крови часто помогают определить, вовлечена ли поджелудочная железа в конкретный симптом, но могут ввести в заблуждение. Лучшие рентгенографические тесты для оценки структуры поджелудочной железы включают компьютерную томографию (компьютерную томографию), эндоскопическое ультразвуковое исследование и МРТ (магнитно-резонансную томографию). Тесты для оценки протоков поджелудочной железы включают ERCP (эндоскопическая ретроградная холангиопанкреатография) и MRCP (магнитно-резонансная холангиопанкреатография). Бывают также случаи, когда хирургическое обследование является единственным способом подтвердить диагноз заболевания поджелудочной железы.
Острый панкреатит — это внезапная атака, вызывающая воспаление поджелудочной железы и обычно сопровождающаяся сильной болью в верхней части живота. Боль может быть сильной и длиться несколько дней. Другие симптомы острого панкреатита включают тошноту, рвоту, диарею, вздутие живота и лихорадку. В Соединенных Штатах самой частой причиной острого панкреатита являются камни в желчном пузыре. Другие причины включают хроническое употребление алкоголя, наследственные заболевания, травмы, лекарства, инфекции, электролитные нарушения, высокий уровень липидов, гормональные нарушения или другие неизвестные причины.Лечение обычно является поддерживающим с помощью лекарств, которые не приносят пользы. Большинство пациентов с острым панкреатитом полностью выздоравливают.
Для получения дополнительной информации об остром панкреатите посетите здесь.
Хронический панкреатит
3154311430232″> Хронический панкреатит — прогрессирующее заболевание, связанное с разрушением поджелудочной железы. Заболевание чаще встречается у мужчин и обычно развивается у лиц в возрасте от 30 до 40 лет. Первоначально хронический панкреатит можно спутать с острым панкреатитом, потому что симптомы схожи.Наиболее частыми симптомами являются боль в верхней части живота и диарея. По мере того, как болезнь приобретает хроническую форму, у пациентов может развиться недоедание и потеря веса. Если поджелудочная железа разрушается на последних стадиях заболевания, у пациентов может развиться сахарный диабет. Наиболее частой причиной хронического панкреатита в США является хроническое употребление алкоголя. Дополнительные причины включают муковисцидоз и другие наследственные заболевания поджелудочной железы. У значительного процента пациентов причина неизвестна.Для определения других причин болезни необходимы дополнительные исследования.
Лечение хронического панкреатита зависит от симптомов. Большинство методов лечения сосредоточены на обезболивании и питании. Оральные добавки с ферментами поджелудочной железы используются для улучшения переваривания пищи. Пациентам, у которых развивается диабет, необходим инсулин для контроля уровня сахара в крови. Отказ от алкоголя является центральным элементом терапии.
Дополнительную информацию о хроническом панкреатите можно найти здесь.
Наследственный панкреатит
В некоторых случаях панкреатит связан с наследственными аномалиями поджелудочной железы или кишечника.Острые рецидивирующие приступы панкреатита в раннем возрасте (до 30 лет) часто могут прогрессировать до хронического панкреатита. Наиболее частым наследственным заболеванием, приводящим к хроническому панкреатиту, является муковисцидоз. Недавние исследования показывают, что генетическое тестирование может быть ценным инструментом для выявления пациентов, предрасположенных к наследственному панкреатиту.
Наиболее частым наследственным заболеванием, приводящим к хроническому панкреатиту, является муковисцидоз. Недавние исследования показывают, что генетическое тестирование может быть ценным инструментом для выявления пациентов, предрасположенных к наследственному панкреатиту.
Как и хронический панкреатит, наследственный панкреатит — это прогрессирующее заболевание с высоким риском необратимых проблем. У пациентов с этими расстройствами могут быть хроническая боль, диарея, недоедание или диабет.Лечение направлено на уменьшение боли и восполнение ферментов поджелудочной железы.
Чтобы узнать больше о наследственном панкреатите, нажмите здесь.
Рак поджелудочной железы
Рак поджелудочной железы является четвертой по частоте причиной смерти от рака среди мужчин и пятой среди женщин. На его долю в США приходится более 37 000 новых случаев в год. Рак поджелудочной железы устойчив ко многим стандартным методам лечения, включая химиотерапию и лучевую терапию. Этот рак коварно разрастается и изначально не вызывает симптомов.Классическое проявление рака поджелудочной железы — безболезненная желтуха, изменение цвета кожи на желтоватый оттенок без каких-либо других симптомов. Диагноз обычно ставится с использованием различных методов рентгенографии.
На его долю в США приходится более 37 000 новых случаев в год. Рак поджелудочной железы устойчив ко многим стандартным методам лечения, включая химиотерапию и лучевую терапию. Этот рак коварно разрастается и изначально не вызывает симптомов.Классическое проявление рака поджелудочной железы — безболезненная желтуха, изменение цвета кожи на желтоватый оттенок без каких-либо других симптомов. Диагноз обычно ставится с использованием различных методов рентгенографии.
Если рак поджелудочной железы обнаружен на ранних стадиях, его можно вылечить хирургической резекцией. К сожалению, раннее обнаружение — это скорее исключение, чем правило. На более поздних стадиях лечение может улучшить качество жизни, контролируя симптомы и осложнения.
Дополнительную информацию о раке поджелудочной железы можно найти здесь.
Хронический панкреатит | Сидарс-Синай
Не то, что вы ищете?Что такое хронический панкреатит?
Ваш
поджелудочная железа — трудолюбивый орган. Он производит ферменты, которые помогают переваривать пищу. Это также
вырабатывает инсулин, чтобы держать уровень сахара в крови под контролем.
Он производит ферменты, которые помогают переваривать пищу. Это также
вырабатывает инсулин, чтобы держать уровень сахара в крови под контролем.
Кратковременный (острый) панкреатит — это внезапное воспаление поджелудочной железы. Это может быть очень болезненный.У вас могут быть тошнота, рвота и жар. Если у вас острый панкреатит не поправляется, а постепенно ухудшается, у вас хронический панкреатит.
Что вызывает хронический панкреатит?
Если у вас хронический панкреатит, пищеварительные ферменты, которые обычно передаются по трубкам внутри поджелудочной железы и опорожняются в верхний кишечник, попадают в ловушку внутри вашего поджелудочная железа. Это вызывает боль и рубцы.Захваченные ферменты медленно разрушают ваш поджелудочная железа.
Самая частая причина хронического панкреатита — злоупотребление алкоголем в течение многих лет. Другие причины включают:
Другие причины включают:
- Приступ острого панкреатита с поражением протоков поджелудочной железы
- Закупорка главного протока поджелудочной железы, вызванная раком
- Некоторые аутоиммунные расстройства
- кистозный фиброз
- Наследственные болезни поджелудочной железы
- Курение
- Неизвестно причина в некоторых случаях
Каковы симптомы хронического панкреатита?
Ранние симптомы хронического панкреатита сходны с острым панкреатитом.Симптомы случай и включают:
- Боль в верхняя часть живота, переходящая в спину
- P боль в животе, что ухудшается, когда вы едите или пьете алкоголь
- Диарея или жирный стул
- Тошнота и рвота
- Тяжелая боль в животе (брюшная полость), которая может быть постоянной или возвращающейся
- Похудание
Хронический панкреатит разрушает поджелудочную железу. Это означает, что ваше тело не сможет
производят необходимые ферменты и гормоны. Это может привести к недоеданию, потому что вы не будете
способен переваривать пищу. Хронический панкреатит также может вызвать диабет. Это происходит потому, что
ваша поджелудочная железа не может вырабатывать инсулин. Инсулин контролирует уровень сахара в крови.
Это означает, что ваше тело не сможет
производят необходимые ферменты и гормоны. Это может привести к недоеданию, потому что вы не будете
способен переваривать пищу. Хронический панкреатит также может вызвать диабет. Это происходит потому, что
ваша поджелудочная железа не может вырабатывать инсулин. Инсулин контролирует уровень сахара в крови.
Как диагностируется хронический панкреатит?
Ваш лечащий врач поставит вам диагноз хронического панкреатита, если:
- У вас в анамнезе острый панкреатит, который возвращается или не проходит
- У вас симптомы хронического панкреатита
Ваш
врач осмотрит ваш живот.Вас также спросят о том, как вы пьете
история болезни и любой семейный анамнез заболевания поджелудочной железы или кистозного фиброза. Кровь и
Визуализирующие обследования — важная часть вашего диагноза. Они могут включать:
Они могут включать:
- Кровь тесты. Они будут искать высокий уровень двух ферментов поджелудочной железы, амилазы и липаза. Они могут попасть в вашу кровь. Другие тесты могут показать блокировку или повреждение ваш желчный пузырь.Их также можно использовать для проверки определенных унаследованных условий. Вам могут потребоваться уровни витамина и другие лабораторные тесты.
- Компьютерная томография. Этот тест создает трехмерное изображение вашей поджелудочной железы с использованием рентгеновских лучей и компьютер.
- УЗИ брюшной полости. В этом тесте используются звуковые волны для создания изображения поджелудочной железы.
- Эндоскопический
УЗИ.
 В этом тесте используется длинная тонкая трубка (эндоскоп), через которую
ваш рот и в желудок и верхний кишечник. Ультразвук на приборе
делает изображения протоков поджелудочной железы и желчного пузыря.
В этом тесте используется длинная тонкая трубка (эндоскоп), через которую
ваш рот и в желудок и верхний кишечник. Ультразвук на приборе
делает изображения протоков поджелудочной железы и желчного пузыря. - ERCP. В этом тесте используется длинная тонкая трубка (эндоскоп). который вводится в область дренажа поджелудочной железы, если необходимо провести лечение.
- Магнитный резонансная холангиопанкреатография. В этом тесте используются изображения, сделанные с помощью радио волны, сильный магнит и компьютер. В некоторых исследованиях МРТ вам понадобится краситель. введен. Краситель показывает вашу поджелудочную железу и протоки желчного пузыря.
Как лечится хронический панкреатит?
Ежедневное лечение включает:
- Лекарство от боли
- Добавки ферментов поджелудочной железы при каждом приеме пищи
- Инсулин, если у вас диабет
- Витамин добавки при необходимости
Для
острый панкреатит или обострение, возможно, вам придется остаться в больнице для лечения. Ваше точное лечение будет зависеть от причины вашего хронического панкреатита, насколько серьезной.
симптомы есть, и ваше физическое состояние. Острые методы лечения могут включать:
Ваше точное лечение будет зависеть от причины вашего хронического панкреатита, насколько серьезной.
симптомы есть, и ваше физическое состояние. Острые методы лечения могут включать:
- Питание через зонд через нос в желудок
- Пост
- IV жидкости
- Боль лекарства
Какие возможные осложнения хронический панкреатит?
Хронический панкреатит поражает инсулин-продуцирующие клетки поджелудочной железы.Это может вызывают эти осложнения:
- Кальцификация поджелудочной железы. Это означает, что ткань поджелудочной железы затвердевает от отложения солей кальция.
- Длительная (хроническая) боль
- Диабет
- Камни в желчном пузыре
- Почечная недостаточность
- Наращивание жидкости и тканевого мусора (псевдокисты)
- Рак поджелудочной железы
- острый вспышки, которые повторяются
Как помочь предотвратить хроническое панкреатит?
лучший способ предотвратить хронический панкреатит — пить только умеренно или совсем не пить.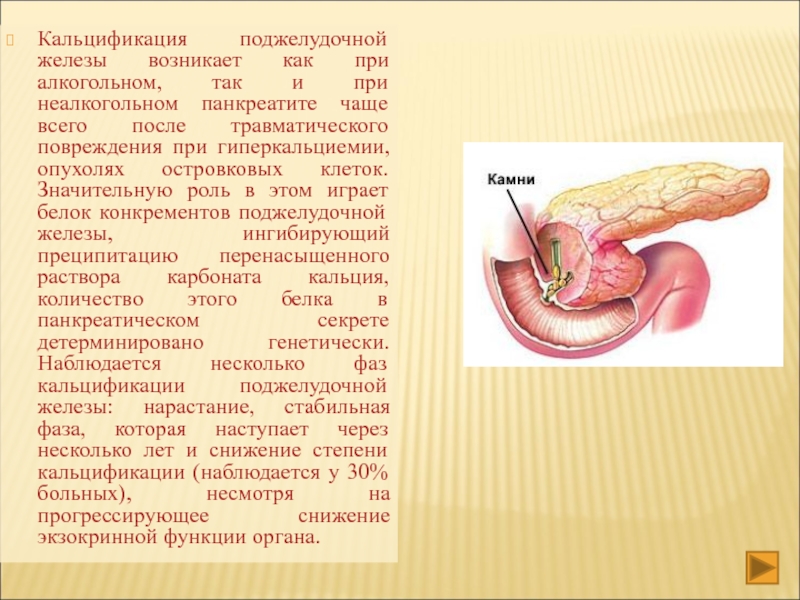 Умеренное употребление алкоголя считается не более 1 порции в день для женщин и
2 напитка в день для мужчин. Бросить курить тоже очень полезно.
Умеренное употребление алкоголя считается не более 1 порции в день для женщин и
2 напитка в день для мужчин. Бросить курить тоже очень полезно.
Люди с хроническим панкреатитом
Если вам диагностировали хронический панкреатит, ваш лечащий врач может предложить следующие изменения образа жизни:
- Не употребляйте спиртные напитки.
- Пейте много воды.
- Не курите.
- Управлять очистить от кофеина.
- Придерживайтесь здоровой диеты с низким содержанием жиров и белков.
- Ешьте меньше и чаще.
Когда мне следует позвонить в медицинское учреждение провайдер?
Позвонить Ваш лечащий врач при появлении острых симптомов, в том числе:
- Сильная боль, которую невозможно облегчить дома
- Рвота и неспособность удерживать жидкость
 .
.Основные сведения о хронических панкреатит
- Острый панкреатит — это внезапное воспаление поджелудочной железы. Если ваш острый панкреатит не проходит и постепенно ухудшается, у вас хронический панкреатит.
- Если у вас хронический панкреатит, пищеварительные ферменты, которые обычно проходит по трубкам внутри поджелудочной железы и попадает в верхнюю часть кишечник, застряли внутри поджелудочной железы.
- Ваш лечащий врач осмотрит ваш живот. Вы будете спросили о вашем анамнезе употребления алкоголя и любом семейном анамнезе заболевания поджелудочной железы или кистозный фиброз.
Ежедневное лечение включает обезболивающие, добавки с ферментами поджелудочной железы при каждом приеме пищи, инсулин, если вы развить диабет, при необходимости принимать витаминные добавки.

- Если вам поставили диагноз хронический панкреатит, ваш врач может посоветовать изменить образ жизни.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит врач.
- Во время посещения запишите название нового диагноза и все новые лекарства, методы лечения или тесты.Также запишите все новые инструкции, которые дает вам врач.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.

- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться с вашим лечащим врачом, если у вас возникнут вопросы.
Симптомы и лечение панкреатита | GW Hospital
Панкреатит или воспаление поджелудочной железы возникает, когда пищеварительные ферменты атакуют поджелудочную железу вместо того, чтобы расщеплять пищу в тонком кишечнике.
Острый панкреатит обычно представляет собой единичный приступ, при котором поджелудочная железа воспаляется, а затем возвращается в норму. Хронический панкреатит характеризуется продолжающимся воспалением и может привести к необратимому повреждению поджелудочной железы и ее функции.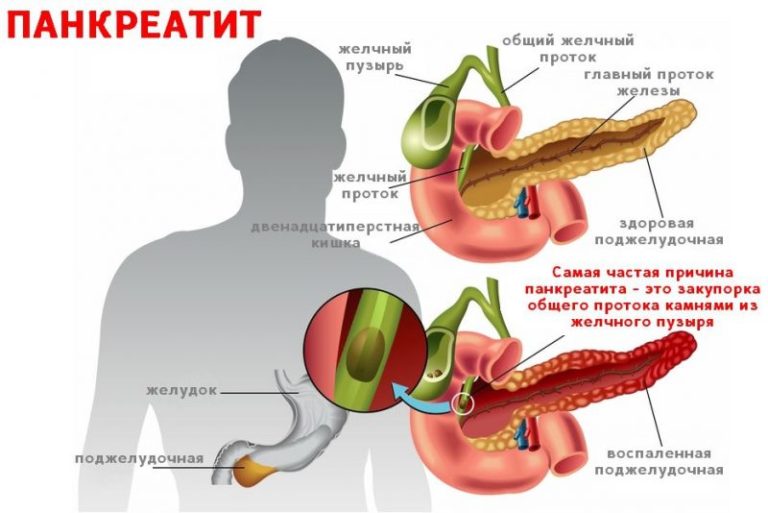
Факторы риска
Желчные камни являются ведущим фактором риска острого панкреатита, в то время как алкоголизм является значительным фактором риска хронического панкреатита.
Другие факторы риска включают заболевания желчного пузыря, семейный анамнез панкреатита, прием некоторых лекарств, травмы брюшной полости, курение сигарет и язвы.
Симптомы возможного панкреатита
Ниже приведены наиболее частые симптомы возможного панкреатита. Однако каждый человек может испытывать симптомы по-разному.
- Сильная боль в животе в верхней части живота, отдающая в спину, а иногда и в грудь
- Тошнота
- Рвота
- Учащенный пульс
- Лихорадка
- Припухлость в верхней части живота
- Асцит (скопление жидкости в брюшной полости)
- Снижение артериального давления
- Желтуха легкой степени (пожелтение кожи и глаз)
Причины
Чрезмерное употребление алкоголя или камни в желчном пузыре вызывают большинство случаев панкреатита.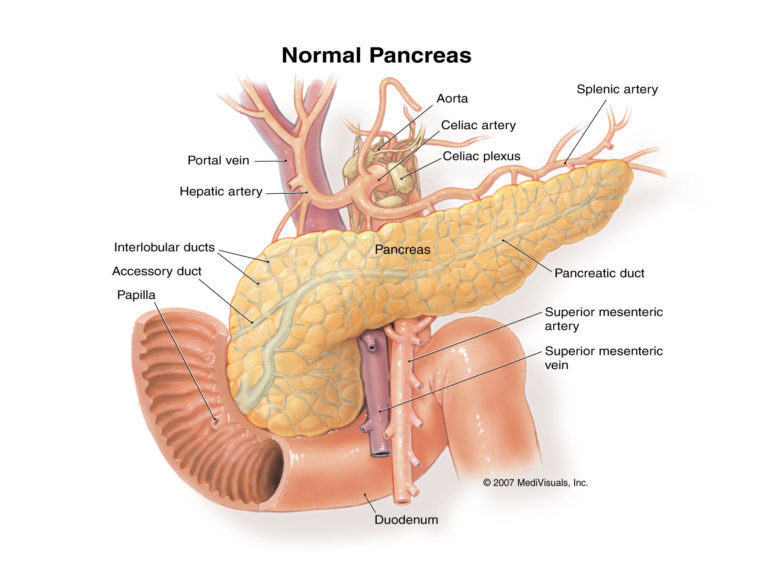 Менее распространенные причины включают прием некоторых лекарств, инфекции, травмы, нарушения обмена веществ и хирургическое вмешательство. Примерно в 10–15% случаев острого панкреатита причина неизвестна. Очень редко панкреатит обусловлен генетикой (наследственный панкреатит).
Менее распространенные причины включают прием некоторых лекарств, инфекции, травмы, нарушения обмена веществ и хирургическое вмешательство. Примерно в 10–15% случаев острого панкреатита причина неизвестна. Очень редко панкреатит обусловлен генетикой (наследственный панкреатит).
Обнаружение и диагностика
При постановке диагноза врач проверяет наличие признаков желтухи, слабости, исхудания, диареи и / или стула с неприятным запахом. Пациенты с семейным анамнезом панкреатита, злоупотреблением алкоголем или несколькими приступами сильной боли в животе должны быть проверены на хронический панкреатит.Врач будет использовать один или несколько из следующих тестов:
- Анализы крови: Для выявления аномалий, связанных с хроническим панкреатитом, и исключения острого воспаления.
- Анализ стула: Для измерения содержания жира в кале. Хронический панкреатит часто вызывает избыток жира в стуле, потому что он не переваривается и не всасывается в тонком кишечнике.

- Ультразвук: Эндоскопическое ультразвуковое исследование может предоставить изображения поджелудочной железы, желчных и панкреатических протоков, превосходящие изображения, полученные с помощью стандартного ультразвука.Врачи продвигают тонкую гибкую трубку (эндоскоп) с небольшим ультразвуковым устройством через желудок. Затем устройство генерирует подробное изображение на экране компьютера.
- Рентгеновский снимок желчных протоков и протоков поджелудочной железы: Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) позволяет врачам провести эндоскоп через горло и через желудок к отверстию желчных и панкреатических протоков в двенадцатиперстной кишке. Краситель, пропущенный через тонкую гибкую трубку (катетер) внутри эндоскопа, позволяет получить рентгеновские снимки протоков.
- Функциональный тест поджелудочной железы: Этот тест может быть проведен, если пациент похудел или врач подозревает нарушение всасывания.
 Существует несколько тестов, но все они измеряют способность поджелудочной железы секретировать ферменты или другие вещества, необходимые для пищеварения.
Существует несколько тестов, но все они измеряют способность поджелудочной железы секретировать ферменты или другие вещества, необходимые для пищеварения.
Лечение
- Острый панкреатит — острый приступ панкреатита обычно длится всего несколько дней, если нет осложнений. Лечение острого панкреатита обычно включает внутривенное введение жидкости, антибиотики и обезболивающие.Острый приступ панкреатита, вызванный желчными камнями, может потребовать удаления желчного пузыря или эндоскопической операции на желчном протоке. После удаления камней в желчном пузыре и исчезновения воспаления поджелудочная железа обычно приходит в норму.
- Хронический панкреатит — Врачи могут попытаться облегчить боль пациента и решить проблемы с питанием и обменом веществ, возникающие в результате потери функции поджелудочной железы. Лечение хронического панкреатита может включать внутривенное введение жидкости, обезболивающие, питательную диету с низким содержанием жиров и ферментные добавки.
 Хирургическое вмешательство может помочь облегчить боль в животе, восстановить отток секрета поджелудочной железы, вылечить хронический панкреатит, вызванный закупоркой протока поджелудочной железы, или снизить частоту приступов.
Хирургическое вмешательство может помочь облегчить боль в животе, восстановить отток секрета поджелудочной железы, вылечить хронический панкреатит, вызванный закупоркой протока поджелудочной железы, или снизить частоту приступов. - Операция на желчном пузыре — Если камни в желчном пузыре являются причиной панкреатита, врач может порекомендовать операцию по удалению желчного пузыря (холецистэктомия).
- Операция на поджелудочной железе — Для удаления жидкости из поджелудочной железы или удаления пораженной ткани может потребоваться операция.
Лечение алкогольной зависимости
Если алкоголизм является причиной панкреатита, врач может порекомендовать программу лечения алкогольной зависимости.
Панкреатит — Физиопедия
Определение / Описание
Панкреатит Панкреатит — потенциально серьезное заболевание, характеризующееся воспалением поджелудочной железы, которое может вызывать самопереваривание органа его собственными ферментами. Это заболевание имеет два проявления: острый панкреатит и хронический панкреатит [1]
Это заболевание имеет два проявления: острый панкреатит и хронический панкреатит [1]
Острый панкреатит является результатом воспалительного процесса поджелудочной железы, вызванного высвобождением активированных ферментов поджелудочной железы.Помимо поджелудочной железы это заболевание может поражать и окружающие органы, а также вызывать системную реакцию. Эта форма панкреатита обычно непродолжительна, имеет более легкие симптомы и обратима. Однако, хотя эта форма заболевания разрешается как клинически, так и гистологически, примерно у 15% пациентов с острым панкреатитом развивается хронический панкреатит. [1] [2] Острый панкреатит может проявляться как легкая или тяжелая .Более легкие формы острого панкреатита поражают только интерстиций поджелудочной железы, что составляет 80% всех случаев, и имеет умеренное течение с меньшим количеством осложнений. Однако тяжелые формы включают некроз ткани поджелудочной железы, который встречается в 20% случаев и приводит к увеличению осложнений и летальности.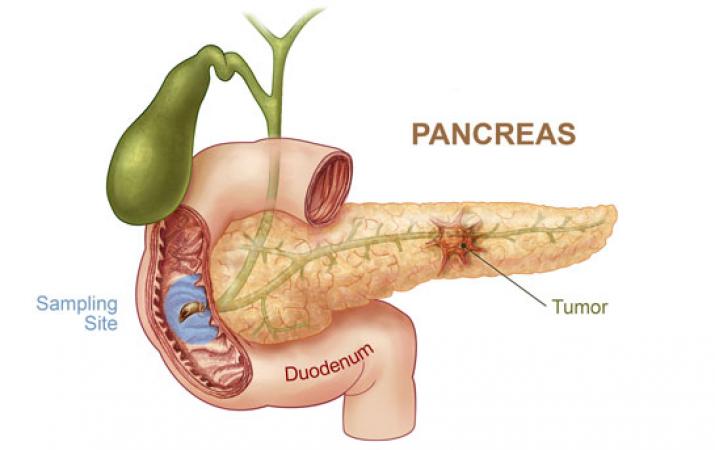 [1] [2]
[1] [2]
|
|
Хронический панкреатит развивается в результате хронического воспаления поджелудочной железы, которое приводит к необратимым и прогрессирующим гистологическим изменениям.Это включает фиброз и стриктуры протоков, которые непосредственно разрушают поджелудочную железу, а также снижение эндокринной и экзокринной функций, что может негативно повлиять на другие системы организма. В отличие от острого панкреатита эта форма заболевания характеризуется повторяющимися или стойкими симптомами. [1] [2]
Распространенность
Острый панкреатит По оценкам, ежегодно в Соединенных Штатах регистрируется от 50 000 до 80 000 случаев заболевания, в результате чего 210 000 случаев госпитализации. Из них 80% являются легкими по своей природе, 20% — некротическими и тяжелыми, и примерно 2000 пациентов умирают ежегодно от сопутствующих осложнений. Кроме того, мужчины страдают чаще, чем женщины. [3] [4] [5]
Из них 80% являются легкими по своей природе, 20% — некротическими и тяжелыми, и примерно 2000 пациентов умирают ежегодно от сопутствующих осложнений. Кроме того, мужчины страдают чаще, чем женщины. [3] [4] [5]
Во всем мире ежегодно регистрируется от 1,6 до 23 случаев на 100 000 человек. Только в Соединенных Штатах хронический панкреатит вызывает более 122 000 амбулаторных посещений и 56 000 госпитализаций ежегодно.Хронический панкреатит также чаще встречается у мужчин, чем у женщин, и часто развивается в возрасте от 30 до 40 лет. Это заболевание редко встречается у детей. [5] [4]
Характеристики / Клиническая картина
Острый панкреатит Легкий панкреатит Первичным симптомом острого панкреатита является резкая абдоминальная боль в медиэпигатрии, часто затрагивающая всю верхнюю часть живота, которая усиливается в течение нескольких часов и может длиться от нескольких дней до более чем недели. Кроме того, примерно 50% пациентов с острым панкреатитом испытывают иррадирующую боль в спине, и, хотя это бывает редко, некоторые пациенты могут сначала испытывать боль внизу живота. Хотя в целом характерна непрерывная и скучная по своей природе, боль может первоначально проявляться как легкая, тупая и неспецифическая, но может усиливаться до глубокой, резкой и сильной боли в сочетании с системными симптомами и приводить к шоку, коме или смерти. Кроме того, боль обычно возникает внезапно, будучи вторичной по отношению к камням в желчном пузыре, но прогрессирует в течение нескольких дней в результате употребления алкоголя.Определенные движения также могут повлиять на боль; сидение прямо и наклонение вперед могут уменьшить боль, в то время как кашель, большая активность, ходьба, лежа на спине и глубокое дыхание могут усилить ее. Более того, боль может быть спровоцирована или усилена при употреблении жирной пищи или алкоголя. Наряду с болью это заболевание также вызывает тошноту, анорексию и рвоту у 90% людей с панкреатитом.
Кроме того, примерно 50% пациентов с острым панкреатитом испытывают иррадирующую боль в спине, и, хотя это бывает редко, некоторые пациенты могут сначала испытывать боль внизу живота. Хотя в целом характерна непрерывная и скучная по своей природе, боль может первоначально проявляться как легкая, тупая и неспецифическая, но может усиливаться до глубокой, резкой и сильной боли в сочетании с системными симптомами и приводить к шоку, коме или смерти. Кроме того, боль обычно возникает внезапно, будучи вторичной по отношению к камням в желчном пузыре, но прогрессирует в течение нескольких дней в результате употребления алкоголя.Определенные движения также могут повлиять на боль; сидение прямо и наклонение вперед могут уменьшить боль, в то время как кашель, большая активность, ходьба, лежа на спине и глубокое дыхание могут усилить ее. Более того, боль может быть спровоцирована или усилена при употреблении жирной пищи или алкоголя. Наряду с болью это заболевание также вызывает тошноту, анорексию и рвоту у 90% людей с панкреатитом.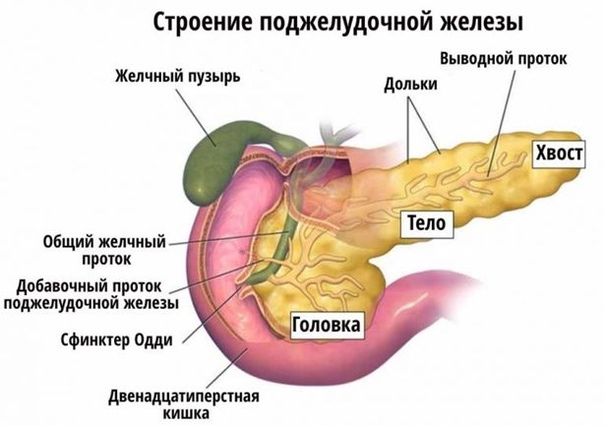 [1] [6] Пациенты также демонстрируют заметные изменения внешнего вида в результате изменений функций организма.Обычно пациенты выглядят остро больными, потными и сообщают о недомогании, в то время как около 20% испытывают вздутие живота, связанное с вздутием живота или смещением желудка воспалительным образованием поджелудочной железы. Симптомы Грея Тернера и / или Каллена или голубоватое изменение цвета бока и пупка также могут указывать на тяжелый геморрагический панкреатит, в то время как у других пациентов наблюдается желтуха. Также затрагиваются жизненно важные показатели: частота сердечных сокращений увеличивается до 100-140 ударов в минуту, поверхностное и учащенное дыхание, а также временное высокое или низкое кровяное давление со значительной постуральной гипотензией.Первоначально температура может оставаться нормальной, но может подняться до 100–101 ° F, и ощущения также могут уменьшиться. [2] [6] При пальпации выявляется явная болезненность живота, обычно в верхних квадрантах.
[1] [6] Пациенты также демонстрируют заметные изменения внешнего вида в результате изменений функций организма.Обычно пациенты выглядят остро больными, потными и сообщают о недомогании, в то время как около 20% испытывают вздутие живота, связанное с вздутием живота или смещением желудка воспалительным образованием поджелудочной железы. Симптомы Грея Тернера и / или Каллена или голубоватое изменение цвета бока и пупка также могут указывать на тяжелый геморрагический панкреатит, в то время как у других пациентов наблюдается желтуха. Также затрагиваются жизненно важные показатели: частота сердечных сокращений увеличивается до 100-140 ударов в минуту, поверхностное и учащенное дыхание, а также временное высокое или низкое кровяное давление со значительной постуральной гипотензией.Первоначально температура может оставаться нормальной, но может подняться до 100–101 ° F, и ощущения также могут уменьшиться. [2] [6] При пальпации выявляется явная болезненность живота, обычно в верхних квадрантах. Хотя в нижней части живота может наблюдаться легкая болезненность, прямая кишка не болит, а стул без крови. Наряду с болезненностью могут быть жесткими верхние мышцы живота; однако в нижней части живота это бывает редко. В редких случаях сильное раздражение брюшины может привести к жесткости живота в виде доски.Кроме того, аускультация кишечных шумов может выявить гипоактивность и общую мышечную слабость. [2]
Хотя в нижней части живота может наблюдаться легкая болезненность, прямая кишка не болит, а стул без крови. Наряду с болезненностью могут быть жесткими верхние мышцы живота; однако в нижней части живота это бывает редко. В редких случаях сильное раздражение брюшины может привести к жесткости живота в виде доски.Кроме того, аускультация кишечных шумов может выявить гипоактивность и общую мышечную слабость. [2]
Помимо этих симптомов, небольшой процент случаев перерастает в тяжелый панкреатит, который может иметь серьезные осложнения. Тяжелый панкреатит включает вышеупомянутые признаки и симптомы, а также системный воспалительный процесс с шоком, полиорганной недостаточностью и / или местными осложнениями. Симптомы развития тяжелого панкреатита включают тахикардию, гипоксию, тахипноэ и изменения психического статуса. [1] [2] Осложнения, которые могут возникнуть при тяжелых формах этого заболевания, включают скопления жидкости поджелудочной железы (57% случаев), псевдокисты и некроз. Заполненные жидкостью скопления могут увеличиваться и усиливать боль, и как заполненные жидкостью скопления, так и некротические участки могут инфицироваться, что приводит к боли, лейкоцитозу, лихорадке, гипотонии и гиповолемии. Асцит и плевральный выпот также возможны, но редко. [1]
Заполненные жидкостью скопления могут увеличиваться и усиливать боль, и как заполненные жидкостью скопления, так и некротические участки могут инфицироваться, что приводит к боли, лейкоцитозу, лихорадке, гипотонии и гиповолемии. Асцит и плевральный выпот также возможны, но редко. [1]
Как и острый панкреатит, центральной проблемой, возникающей при хроническом панкреатите, является боль в животе, хотя от 10 до 15% пациентов не испытывают боли и страдают мальабсорбцией.Эта боль обычно локализуется в эпигастрии и левом верхнем квадранте с направлением в верхнюю левую поясничную область и часто связана с тошнотой, рвотой, анорексией, запором, метеоризмом и потерей веса. Когда в первую очередь поражается головка поджелудочной железы, боль обычно проявляется в областях T5-T9; однако, когда задействован хвост поджелудочной железы, боль имеет тенденцию относиться к левому плечу из-за его иннервации C3-5. Боль усиливается во время еды и облегчается, если колени приложить к груди или наклониться вперед. Однако частота и тяжесть боли могут варьироваться: у некоторых пациентов возникают острые приступы, продолжающиеся всего несколько часов, которые становятся более хроническими по своей природе, продолжаются до двух недель и становятся все более частыми с течением времени, в то время как другие испытывают постоянную боль, которая постепенно усиливается. интенсивно со временем. Пациенты с панкреатитом, связанным с алкоголем, часто испытывают боль через 12–48 часов после приема большого количества алкоголя, в то время как пациенты с панкреатитом, связанным с желчными камнями, испытывают боль после обильного приема пищи.Эта сильная и хроническая боль часто приводит к злоупотреблению опиоидами, снижению аппетита, потере веса и снижению качества жизни, а также является основной причиной хирургического вмешательства у людей с этим заболеванием. [2] [1] [6] Наряду с хронической болью разрушение ткани поджелудочной железы и, как следствие, потеря функции поджелудочной железы часто приводит к диарее и стеатореи.
Однако частота и тяжесть боли могут варьироваться: у некоторых пациентов возникают острые приступы, продолжающиеся всего несколько часов, которые становятся более хроническими по своей природе, продолжаются до двух недель и становятся все более частыми с течением времени, в то время как другие испытывают постоянную боль, которая постепенно усиливается. интенсивно со временем. Пациенты с панкреатитом, связанным с алкоголем, часто испытывают боль через 12–48 часов после приема большого количества алкоголя, в то время как пациенты с панкреатитом, связанным с желчными камнями, испытывают боль после обильного приема пищи.Эта сильная и хроническая боль часто приводит к злоупотреблению опиоидами, снижению аппетита, потере веса и снижению качества жизни, а также является основной причиной хирургического вмешательства у людей с этим заболеванием. [2] [1] [6] Наряду с хронической болью разрушение ткани поджелудочной железы и, как следствие, потеря функции поджелудочной железы часто приводит к диарее и стеатореи.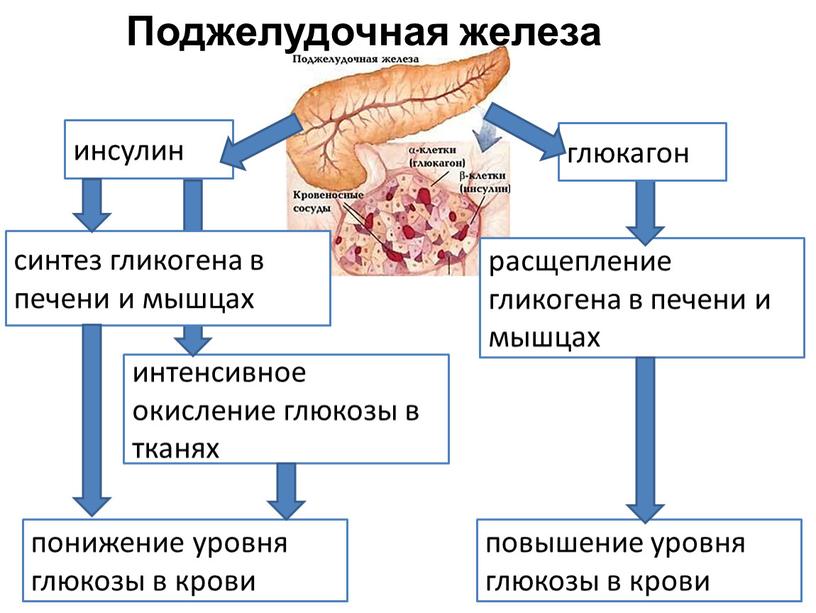 Стеаторея, или объемный, маслянистый и зловонный стул, возникает на поздних стадиях болезни, когда большая часть анцинарных клеток разрушена и вырабатывается менее 10% нормального уровня липазы, что приводит к нарушению пищеварения жиров.Плохое пищеварение приводит к недоеданию из-за выделения жира со стулом и может привести к снижению веса пациентов, несмотря на нормальный аппетит и пищевые привычки. Другие осложнения, которые могут возникнуть, включают развитие больших псевдокист, кровотечение из псевдоаневризм, тромбоз селезеночной вены и образование свищей. [1] [5] Сахарный диабет также может развиться на более поздних стадиях заболевания, особенно если поджелудочная железа была удалена хирургическим путем. Поскольку как бета-клетки, производящие инсулин, так и альфа-клетки, производящие глюкагон, разрушаются, это может привести к тяжелой гипогликемии при использовании инсулина в течение длительного периода времени. [1]
Стеаторея, или объемный, маслянистый и зловонный стул, возникает на поздних стадиях болезни, когда большая часть анцинарных клеток разрушена и вырабатывается менее 10% нормального уровня липазы, что приводит к нарушению пищеварения жиров.Плохое пищеварение приводит к недоеданию из-за выделения жира со стулом и может привести к снижению веса пациентов, несмотря на нормальный аппетит и пищевые привычки. Другие осложнения, которые могут возникнуть, включают развитие больших псевдокист, кровотечение из псевдоаневризм, тромбоз селезеночной вены и образование свищей. [1] [5] Сахарный диабет также может развиться на более поздних стадиях заболевания, особенно если поджелудочная железа была удалена хирургическим путем. Поскольку как бета-клетки, производящие инсулин, так и альфа-клетки, производящие глюкагон, разрушаются, это может привести к тяжелой гипогликемии при использовании инсулина в течение длительного периода времени. [1]
Сопутствующие заболевания
Острый панкреатит- Алкоголизм
- У 15% пациентов с острым панкреатитом развивается хронический панкреатит
- 5-7% смертность от легких форм воспаления, ограниченного поджелудочной железой
- 10-50% при тяжелых формах с некрозом и кровоизлиянием железы и системным воспалительным ответом
- Инфекция некротизированной ткани поджелудочной железы может произойти через 5-7 дней.
 100% летальность от инфекции поджелудочной железы без обширной хирургической обработки раны или дренирования инфицированной области
100% летальность от инфекции поджелудочной железы без обширной хирургической обработки раны или дренирования инфицированной области - У пациентов с перипанкреатическим воспалением или в одной области скопления жидкости вероятность образования абсцесса составляет от 10 до 15%
- У пациентов с двумя или более зонами скопления жидкости 60% случаев образования абсцесса
- Сахарный диабет (повышенный риск алкогольного панкреатита)
- Рецидивирующие эпизоды (повышенный риск алкогольного панкреатита) [2] [1]
- Алкоголизм
- Муковисцидоз
- Сахарный диабет развивается у 20-30% пациентов в течение 10-15 лет от начала заболевания
- Рак поджелудочной железы развивается у 3–4% пациентов
- Хроническая инвалидность
- 70% 10-летняя выживаемость
- 45% 20-летняя выживаемость
- Уровень смертности 60% среди пациентов с хроническим панкреатитом, связанных с алкоголем, которые не прекращают прием алкоголя [1]
Лекарства
Острый панкреатит Для облегчения боли часто назначают парентеральные опиоды, такие как морфин. Кроме того, пациентам могут назначаться противорвотные препараты, такие как прохлорперазин 5–10 мг внутривенно каждые 6 часов, чтобы свести к минимуму рвоту. Также назначают парентеральные блокаторы h3 или ингибиторы протонной помпы. [2]
Кроме того, пациентам могут назначаться противорвотные препараты, такие как прохлорперазин 5–10 мг внутривенно каждые 6 часов, чтобы свести к минимуму рвоту. Также назначают парентеральные блокаторы h3 или ингибиторы протонной помпы. [2]
Доказательства не показали положительного воздействия лекарств, направленных на улучшение физиологического процесса тяжелого панкреатита, включая ингибиторы фактора активации тромбоцитов, соматостатин и ингибиторы протеазы. Кроме того, использование профилактических антибиотиков при тяжелом панкреатите в настоящее время является спорным и спорным.Профилактика антибиотиками имипенимом (500 мг внутривенно каждые 8 часов) может быть назначена для предотвращения инфицирования некротизированной ткани поджелудочной железы, хотя ее влияние на снижение смертности неясно. [2]
Хронический панкреатит Ненаркотические обезболивающие, такие как нестероидные противовоспалительные препараты, ацетаминофен и трамадол, обычно используются для лечения хронической боли, связанной с хроническим панкреатитом.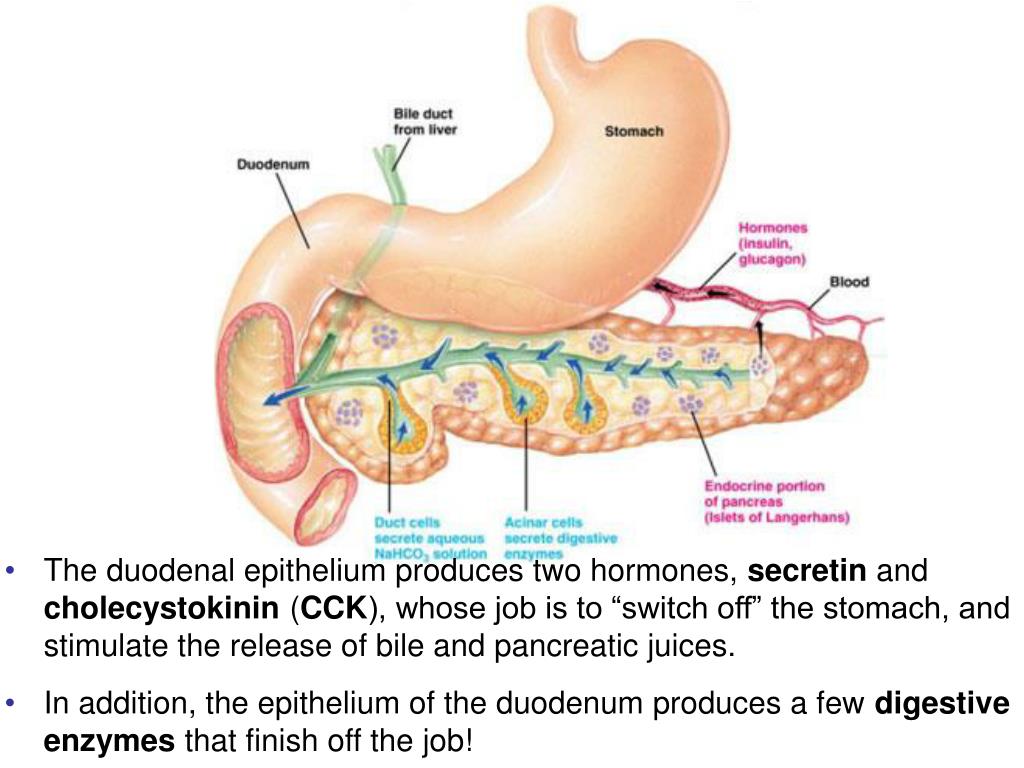 Однако, поскольку это заболевание прогрессирует, пациенты со временем могут нуждаться в низких дозах легких наркотиков, таких как кодеин от 15 до 60 мг / день или пропсифен от 65 до 260 мг / день.Если боль не проходит, могут быть назначены более сильные опиаты.
При нарушении пищеварения можно принимать ферменты поджелудочной железы. Существует множество доступных препаратов ферментов поджелудочной железы, которые различаются по составу ферментов, использованию микросфер или микротаблеток, а также наличию или отсутствию покрытия. Несмотря на это, липаза является ключевым ингредиентом смесей из-за того, что для адекватного переваривания жира и белка у большинства пациентов требуется минимум 30 000 ед. Липазы на прием пищи; однако можно давать от 60 000 до 80 000 ед. липазы за один прием пищи, поскольку не вся липаза обязательно достигнет тонкого кишечника в активном состоянии.Поскольку ферментные препараты без покрытия могут быть денатурированы желудочной кислотой, блокатор h3 или ингибитор протонной помпы, такой как 20 мг омепразола один раз в день, часто назначают в сочетании с терапией ферментами поджелудочной железы для подавления кислоты.
Однако, поскольку это заболевание прогрессирует, пациенты со временем могут нуждаться в низких дозах легких наркотиков, таких как кодеин от 15 до 60 мг / день или пропсифен от 65 до 260 мг / день.Если боль не проходит, могут быть назначены более сильные опиаты.
При нарушении пищеварения можно принимать ферменты поджелудочной железы. Существует множество доступных препаратов ферментов поджелудочной железы, которые различаются по составу ферментов, использованию микросфер или микротаблеток, а также наличию или отсутствию покрытия. Несмотря на это, липаза является ключевым ингредиентом смесей из-за того, что для адекватного переваривания жира и белка у большинства пациентов требуется минимум 30 000 ед. Липазы на прием пищи; однако можно давать от 60 000 до 80 000 ед. липазы за один прием пищи, поскольку не вся липаза обязательно достигнет тонкого кишечника в активном состоянии.Поскольку ферментные препараты без покрытия могут быть денатурированы желудочной кислотой, блокатор h3 или ингибитор протонной помпы, такой как 20 мг омепразола один раз в день, часто назначают в сочетании с терапией ферментами поджелудочной железы для подавления кислоты.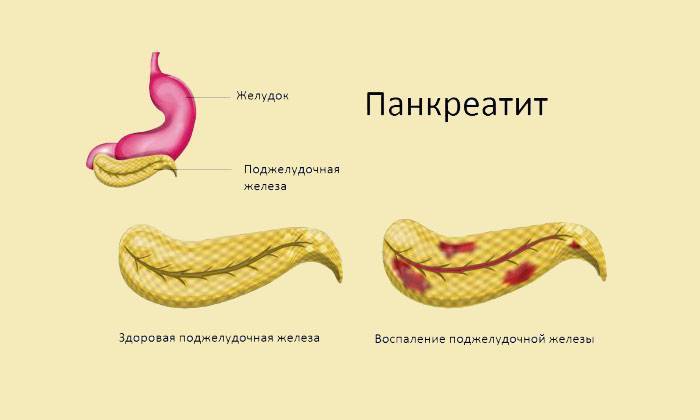 [4]
[4]
Диагностические тесты / лабораторные тесты / лабораторные значения
Острый панкреатитДиагноз острого панкреатита формулируется на основании клинических проявлений пациента, сывороточных маркеров и отсутствия других причин, которые могли бы вызвать подобные симптомы.Из-за этого обычно проводится множество тестов, включая общий анализ крови, электролиты, Ca, Mg, глюкозу, BUN, креатинин, амилазу и липазу. Другие тесты включают ЭКГ и серию брюшной полости грудной клетки, плоского и вертикального живота, а также тест-полоску мочи на трипсиноген-2, который имеет чувствительность и специфичность> 90% для острого панкреатита. [2]
Лабораторные испытания
Поскольку острый панкреатит приводит к высвобождению ферментов поджелудочной железы из поврежденных анцинарных клеток, повышение уровня ферментов в сыворотке крови является ключом к диагностике этого заболевания.Два панкреатических фермента, уровень которых повышается в сыворотке крови в первые 24–72 часа острого приступа поджелудочной железы, — это амилаза и липаза.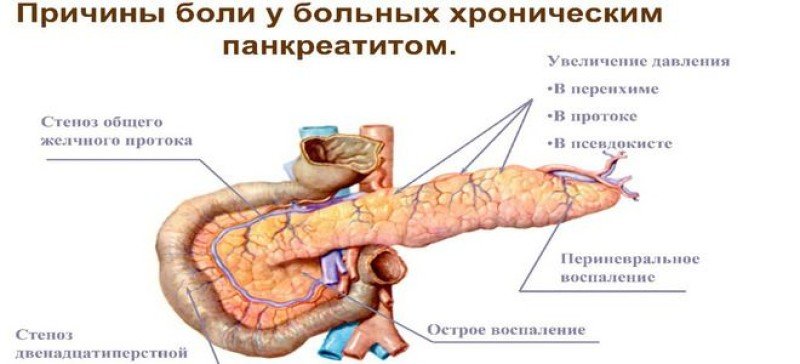 В то время как уровни амилазы обычно повышаются в три раза выше нормы в течение первых двух часов с момента появления симптомов, уровни быстро снижаются за 36 часов, что делает его полезным только в том случае, если человек обращается за медицинской помощью на очень раннем этапе. Однако уровень липазы повышается в течение 4-8 часов после появления симптомов, достигает пика примерно через 24 часа и остается повышенным в течение как минимум 14 дней.Уровни от 10 до 140 Ед / л, что в 3 раза выше нормы, указывают на острый панкреатит. Кроме того, важно отметить, что предыдущие эпизоды панкреатита могут привести к разрушению анцинарных клеток, что приведет к снижению количества ферментов, высвобождаемых в сыворотку, в результате чего уровни амилазы и липазы будут казаться нормальными. Точно так же у пациентов с панкреатитом, вызванным гипертриглицеридемией, в их сыворотке часто присутствует циркулирующий ингибитор, который маскирует присутствие повышенного уровня амилазы до тех пор, пока сыворотка не будет разбавлена.
В то время как уровни амилазы обычно повышаются в три раза выше нормы в течение первых двух часов с момента появления симптомов, уровни быстро снижаются за 36 часов, что делает его полезным только в том случае, если человек обращается за медицинской помощью на очень раннем этапе. Однако уровень липазы повышается в течение 4-8 часов после появления симптомов, достигает пика примерно через 24 часа и остается повышенным в течение как минимум 14 дней.Уровни от 10 до 140 Ед / л, что в 3 раза выше нормы, указывают на острый панкреатит. Кроме того, важно отметить, что предыдущие эпизоды панкреатита могут привести к разрушению анцинарных клеток, что приведет к снижению количества ферментов, высвобождаемых в сыворотку, в результате чего уровни амилазы и липазы будут казаться нормальными. Точно так же у пациентов с панкреатитом, вызванным гипертриглицеридемией, в их сыворотке часто присутствует циркулирующий ингибитор, который маскирует присутствие повышенного уровня амилазы до тех пор, пока сыворотка не будет разбавлена.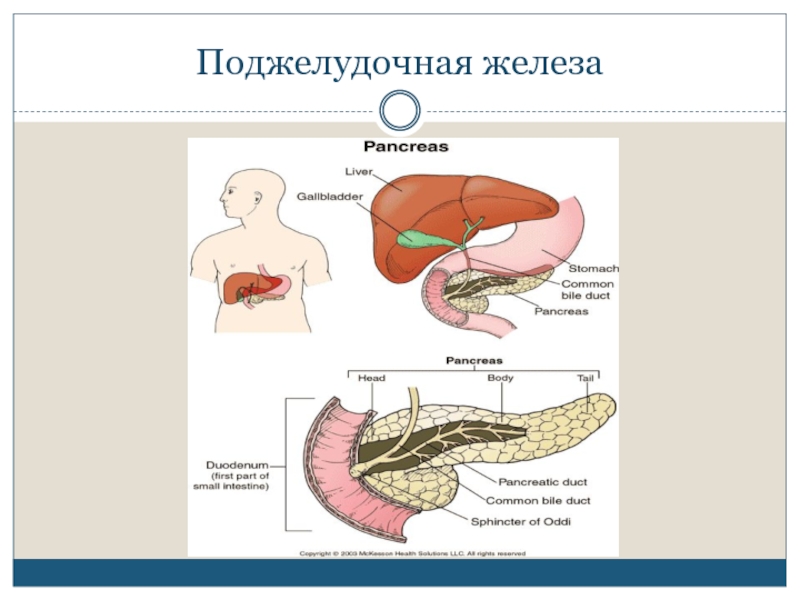 [2] [1] Хотя повышенный уровень липазы и амилазы повышается при всех причинах острого панкреатита, включая злоупотребление алкоголем, повышение уровня аланинаминотрансферазы (АЛТ) от нормального диапазона от 5 до 35 Ед / л наблюдается только тогда, когда причиной панкреатита являются камни в желчном пузыре. [1] Другие тесты, указывающие на острый панкреатит, включают гипертриглицеридемию и гиперкальциемию, увеличение количества лейкоцитов до 12000 — 20000 / мкл, повышение гематокрита до 50-55% из-за потери жидкости в третьем космосе и повышение уровня билирубина. у 15–25% пациентов, поскольку отек поджелудочной железы сдавливает общий желчный проток. [1] [2] Ниже представлена таблица лабораторных тестов, наиболее часто используемых для диагностики панкреатита: [8]
[2] [1] Хотя повышенный уровень липазы и амилазы повышается при всех причинах острого панкреатита, включая злоупотребление алкоголем, повышение уровня аланинаминотрансферазы (АЛТ) от нормального диапазона от 5 до 35 Ед / л наблюдается только тогда, когда причиной панкреатита являются камни в желчном пузыре. [1] Другие тесты, указывающие на острый панкреатит, включают гипертриглицеридемию и гиперкальциемию, увеличение количества лейкоцитов до 12000 — 20000 / мкл, повышение гематокрита до 50-55% из-за потери жидкости в третьем космосе и повышение уровня билирубина. у 15–25% пациентов, поскольку отек поджелудочной железы сдавливает общий желчный проток. [1] [2] Ниже представлена таблица лабораторных тестов, наиболее часто используемых для диагностики панкреатита: [8]
| Лабораторный тест | Время наступления (часы) | Назначение | Клиническое наблюдение / ограничения |
| Аланин трансаминаза | 12-24 | Диагностика и этиология | Связанный с желчнокаменным панкреатитом; Трехкратное повышение или более при остром панкреатите имеет положительную прогностическую ценность 95 процентов при диагностике острого желчнокаменного панкреатита |
| амилаза | 2-12 | Диагностика | Самый точный, когда минимум в два раза превышает верхний предел нормы; уровни амилазы и чувствительность снижаются со временем от появления симптомов |
| С-реактивный белок | 24–28 | Прогноз серьезности | Поздний маркер; высокие уровни, связанные с некрозом поджелудочной железы |
| Интерлейкин-6 | 18–48 | Прогноз серьезности | Раннее определение степени тяжести |
| Интерлейкин-8 | 12-24 | Прогноз серьезности | Раннее определение степени тяжести |
| Липаза | 4-8 | Диагностика | повышенная чувствительность при панкреатите, вызванном алкоголем; более специфичен и чувствителен, чем амилаза, для выявления острого панкреатита |
| Фосфолипаза A 2 | 24 | Прогноз серьезности | Связано с развитием некроза поджелудочной железы и легочной недостаточности |
| Прокальцитонин | 24-36 | Прогноз серьезности | Раннее выявление высокой степени тяжести инфицированного некроза |
| Пептид активации трипсиногина | В течение нескольких часов | Диагностика и прогнозирование степени тяжести | Ранний маркер острого панкреатита и тесная корреляция с тяжестью |
Медицинская визуализация
КТ — это стандартные методы визуализации для выявления острого панкреатита, которые позволяют точно идентифицировать некротический панкреатит, что дает ценную управленческую и прогностическую информацию. Они также могут идентифицировать скопления жидкости или псевдокисты при введении в сочетании с внутривенным контрастированием и особенно рекомендуются при тяжелом панкреатите или развитии осложнений. [2] [1]
Они также могут идентифицировать скопления жидкости или псевдокисты при введении в сочетании с внутривенным контрастированием и особенно рекомендуются при тяжелом панкреатите или развитии осложнений. [2] [1]
- МРТ может использоваться для пациентов с противопоказаниями к КТ с контрастированием, так как этот тест также может определить наличие некроза.
- Трансабдоминальное УЗИ используется для исследования желчного пузыря и пузырного протока при подозрении на наличие камней в желчном пузыре, что является основной причиной этого заболевания [1]
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) может помочь выявить менее распространенные причины панкреатита, такие как микролитиаз, дисфункция сфинктера Одди, делящаяся поджелудочная железа и стриктуры протоков поджелудочной железы.ЭРХПГ следует немедленно проводить пациентам с риском билиарного сепсиса, тяжелого панкреатита с обструкцией желчевыводящих путей, холангитом, повышенным билирубином, ухудшающейся и стойкой желтухой или признаками усиления боли во время аномального ультразвукового исследования.
 Так как этим пациентам может потребоваться немедленное хирургическое или гастроэнтерологическое вмешательство. [8]
Так как этим пациентам может потребоваться немедленное хирургическое или гастроэнтерологическое вмешательство. [8] - Магнитно-резонансная холангиопанкреатография (MRCP) — это неинвазивный метод, который можно использовать до операции, чтобы определить, каким пациентам может помочь ERCP.MRCP так же точен, как и КТ с контрастным усилением, в прогнозировании тяжести панкреатита и идентификации панкреонекроза, может оценивать кисты поджелудочной железы и перипанкреатические кисты и полезен, когда ERCP невозможен или неудачен.
- Эндоскопическое ультразвуковое исследование (EUS) используется для выявления камней и опухолей, но реже, чем ERCP. Тем не менее, он полезен для пациентов с ожирением и пациентов с кишечной непроходимостью и может помочь определить, какие пациенты с острым панкреатитом являются лучшими кандидатами на терапевтическую ЭРХПГ.
- Ниже представлена таблица, в которой сравниваются различные методы визуализации, используемые при остром панкреатите: [8]
| Техника визуализации | Эффективность |
| Компьютерная томография с контрастным усилением | Чувствительность 78% и специфичность 86% тяжелый острый панкреатит |
| Эндоскопическая ультрсанография | 100-процентная чувствительность и 9-процентная специфичность для камней в желчном пузыре |
| Магнитно-резонансная холангиопанкреатография | Чувствительность от 81 до 100 процентов для обнаружения камней в общем желчном протоке |
| 98% отрицательная прогностическая ценность и 94% положительная прогностическая ценность для камней желчных протоков | |
| Так же точно, как компьютерная томография с контрастным усилением, в прогнозировании тяжести панкреатита и выявлении панкреонекроза | |
| Магнитно-резонансная томография | Чувствительность 83% и специфичность 91% для тяжелого острого панкреатита |
| Трансабдоминальное ультразвуковое исследование | Чувствительность от 87 до 98 процентов для обнаружения камней в желчном пузыре |
Проверка степени серьезности
Тяжесть острого панкреатита может быть определена путем сбора критериев Рэнсона, что требует сбора данных как при поступлении, так и через 48 часов. При поступлении зарегистрировано пять признаков: возраст> 55 лет, лейкоциты> 16000 / мкл, ЛДГ в сыворотке> 350 МЕ / л, АСТ> 250 МЕ / л и уровень глюкозы в сыворотке> 200 мг / дл. Двумя днями позже анализируются пять других значений: снижение гематокрита> 10%, увеличение АМК> 4 мг / дл, сывороточный кальций <8 мг / дл, PaO2 <60 мм рт.ст. и секвестрация жидкости> 6 л. количество положительных знаков. Если менее 3 из вышеперечисленных положительных результатов, уровень смертности составляет <5%; если 3-4 положительные, ставка увеличивается до 15-20%. [2] Также на второй день приема определяется степень тяжести заболевания по шкале оценки острой физиологии и хронического здоровья (APACHE II). Это предсказывает тяжесть заболевания, осложнения и вероятность смерти. У пациентов с тяжелой формой заболевания у них будет повышенный уровень С-реактивного белка, повышение гематокрита выше 44% и индекс массы тела более 30 (ожирение). Знание этой информации определит агрессивность лечения и уровень наблюдения во время лечения.
При поступлении зарегистрировано пять признаков: возраст> 55 лет, лейкоциты> 16000 / мкл, ЛДГ в сыворотке> 350 МЕ / л, АСТ> 250 МЕ / л и уровень глюкозы в сыворотке> 200 мг / дл. Двумя днями позже анализируются пять других значений: снижение гематокрита> 10%, увеличение АМК> 4 мг / дл, сывороточный кальций <8 мг / дл, PaO2 <60 мм рт.ст. и секвестрация жидкости> 6 л. количество положительных знаков. Если менее 3 из вышеперечисленных положительных результатов, уровень смертности составляет <5%; если 3-4 положительные, ставка увеличивается до 15-20%. [2] Также на второй день приема определяется степень тяжести заболевания по шкале оценки острой физиологии и хронического здоровья (APACHE II). Это предсказывает тяжесть заболевания, осложнения и вероятность смерти. У пациентов с тяжелой формой заболевания у них будет повышенный уровень С-реактивного белка, повышение гематокрита выше 44% и индекс массы тела более 30 (ожирение). Знание этой информации определит агрессивность лечения и уровень наблюдения во время лечения. [1]
[1]
В отличие от острого панкреатита, диагностировать хронический панкреатит часто бывает сложно, особенно на ранних стадиях заболевания, когда в поджелудочной железе присутствуют незначительные функциональные или структурные изменения. [1]
Лабораторные испытания Поскольку у пациентов с хроническим панкреатитом со временем наблюдается значительная потеря функции поджелудочной железы, липаза и амилаза часто не повышаются на ранних стадиях, что делает эти лабораторные тесты неэффективными.Точно так же билирубин может быть ненормальным только при значительном сдавливании желчных протоков псевдокистой или фиброзом.
В дополнение к этим тестам были разработаны более специализированные тесты. Эти тесты либо непосредственно измеряют ферменты поджелудочной железы, которые продуцируются поджелудочной железой, косвенно измеряют продукт действия фермента поджелудочной железы, либо идентифицируют присутствие побочного продукта фермента поджелудочной железы в сыворотке или стуле; однако эти тесты плохо переносятся и доступны не везде.
Медицинская визуализация
В отличие от лабораторных тестов, визуализирующие тесты могут выявить структурные изменения в поджелудочной железе. К ним относятся стриктуры, камни поджелудочной железы, лобулярность, атрофия и расширение протоков поджелудочной железы (как больших, так и малых). Расширение протоков поджелудочной железы или заболевание крупных протоков обычно наблюдается при употреблении алкоголя и связано с функциональными проблемами, в то время как расширение протоков поджелудочной железы или заболевание протоков поджелудочной железы труднее диагностировать и имеет идиопатический характер.В то время как несколько различных процедур визуализации могут точно проиллюстрировать эти изменения и диагностировать это заболевание, золотым стандартом является эндоскопическая ретроградная холангиопанкреатография (ERCP), при которой эндоскоп и инъекции контрастного вещества вводятся в двенадцатиперстную кишку, пока пациент находится в седативном состоянии, так что поджелудочная железа и желчь протоки можно визуализировать на рентгеновском снимке. Однако вероятность возникновения острого панкреатита составляет 5-10% только после проведения этого теста. [1] [3]
Однако вероятность возникновения острого панкреатита составляет 5-10% только после проведения этого теста. [1] [3]
Другие используемые тесты включают трансабдоминальное ультразвуковое исследование, компьютерную томографию, эндоскопическое ультразвуковое исследование (EUS), эндоскопическую ретроградную холангиопанкреатографию (ERCP), магнитно-резонансную холангиопанкреатографию (MRCP) или МРТ. [1] На поздних стадиях панкреатита тесты экзокринной функции становятся ненормальными, такие как 72-часовой анализ содержания жира в стуле на стеаторею, определение секретиновой функции поджелудочной железы и снижение уровней трипсиногена в сыворотке и химотрипсина в фекалиях; однако эти тесты менее чувствительны и проактивны при диагностике этого заболевания, чем вышеупомянутые методы. [2] Несмотря на эти тесты, хронический панкреатит нередко остается невыявленным в течение месяцев или даже лет. [3]
Причины
Острый панкреатит
Наиболее частой причиной острого панкреатита являются камни в желчном пузыре, за которыми следует хроническое употребление алкоголя, которые вместе составляют более 80% случаев острого панкреатита; однако 10% случаев являются идиопатическими. Кроме того, в настоящее время исследуются несколько генов, поскольку считается, что сочетание генетики и условий окружающей среды может способствовать развитию этого заболевания. [1] Хотя это основные факторы, связанные с острым панкреатитом, ниже приводится полный список всех возможных причин:
Кроме того, в настоящее время исследуются несколько генов, поскольку считается, что сочетание генетики и условий окружающей среды может способствовать развитию этого заболевания. [1] Хотя это основные факторы, связанные с острым панкреатитом, ниже приводится полный список всех возможных причин:
- Злоупотребление алкоголем или метанолом (> 100 г / день в течение> 3–5 лет)
- Аутоиммунные болезни
- Киста холедухала
- Муковисцидоз
- Камни в желчном пузыре
- Наследственный (семейный) панкреатит (включая аутосомно-доминантную мутацию катионного гена трипсиногена, которая вызывает панкреатит у 80% носителей)
- Гиперкальциемия
- Гиперлипидемия или гипертриглицеридемия (уровни более 1000 мг / дл)
- Гиперкальциемия (включая гиперпаратиреоз)
- Инфекция (вирус Коксаки B, цитомегаловирус, эпидемический паротит)
- Ишемия от гипотонии или атероэмболии
- Лекарства (ингибиторы АПФ, аспариганаза, азатипрон, пероральные эстрогены, антибиотики, 2 ’, 3’-дидезоксиинозин, фуросемид, 6-меркаптурид, пентамидин, сульфамидные препараты, вальпроат, тиазидный диуретик, кортикостероиды)
- Новообразование
- Рак поджелудочной железы или периампулярный рак
- Поджелудочная железа
- Язвенная болезнь
- Постэндоскопическая ретроградная холангиопанкреатография (ЭРХПГ)
- Послеоперационное воспаление
- Постпочечный трансплантат
- Беременность (третий триместр)
- Стеноз сфинктера Одди
- Тупая или проникающая травма (включая ишемию / перфузию, возникающую во время некоторых хирургических процедур)
- Тропический панкреатит
- Васкулит
- Вирусные инфекции
- Неизвестно [1] [2] [6]
Эти источники запускают сложный клеточный и ферментативный процесс, который проявляется как острый панкреатит. Хотя пищеварительные ферменты поджелудочной железы обычно не становятся активными, пока не достигнут тонкого кишечника, панкреатит вызывает необоснованную активацию трипсиногена в анцинарных клетках поджелудочной железы, который затем превращается в фермент трипсин. Большие количества трипсиногена превращаются в трипсин, поэтому нормальная регуляция и удаление трипсина из клеток не может адекватно поддерживать надлежащий баланс. Следовательно, анцинарные клетки, сосудистая сеть и ткань повреждаются ферментами, вызывая усиленный воспалительный ответ, отек, возможный некроз и выработку цитокинов.Следовательно, поскольку трипсин контролирует активацию других ферментов поджелудочной железы, активация этих ферментов создает накопление и может привести к самоперевариванию поджелудочной железы. [1] [5]
Хотя пищеварительные ферменты поджелудочной железы обычно не становятся активными, пока не достигнут тонкого кишечника, панкреатит вызывает необоснованную активацию трипсиногена в анцинарных клетках поджелудочной железы, который затем превращается в фермент трипсин. Большие количества трипсиногена превращаются в трипсин, поэтому нормальная регуляция и удаление трипсина из клеток не может адекватно поддерживать надлежащий баланс. Следовательно, анцинарные клетки, сосудистая сеть и ткань повреждаются ферментами, вызывая усиленный воспалительный ответ, отек, возможный некроз и выработку цитокинов.Следовательно, поскольку трипсин контролирует активацию других ферментов поджелудочной железы, активация этих ферментов создает накопление и может привести к самоперевариванию поджелудочной железы. [1] [5]
Хронический панкреатит в основном вызван хроническим употреблением алкоголя, тяжелым острым панкреатитом в анамнезе, аутоиммунными источниками, наследственными факторами или идиопатическими причинами. Из них наиболее распространенным источником хронического панкреатита в западных промышленно развитых странах является злоупотребление алкоголем, на которое приходится более 50% всех случаев и более 90% случаев среди взрослых.Связанный с алкоголем панкреатит, как правило, поражает мужчин в возрасте от 35 до 45 лет, которые употребляли большое количество (150 г или более) алкоголя в течение 6 лет и более, в то время как наследственный панкреатит встречается у пациентов, в семейном анамнезе которых два или более человека. родственники с этим заболеванием, включая муковисцидоз (недавние исследования показали, что по крайней мере 30% взрослых пациентов с необъяснимым хроническим панкреатитом имеют мутации в гене муковисцидоза). Между тем, аутоиммунный хронический панкреатит обычно встречается на Дальнем Востоке и связан с повышенным уровнем IgG, диффузным поражением поджелудочной железы, наличием новообразования в поджелудочной железе, неправильной формы главного панкреатического протока и присутствием аутоантител.
Из них наиболее распространенным источником хронического панкреатита в западных промышленно развитых странах является злоупотребление алкоголем, на которое приходится более 50% всех случаев и более 90% случаев среди взрослых.Связанный с алкоголем панкреатит, как правило, поражает мужчин в возрасте от 35 до 45 лет, которые употребляли большое количество (150 г или более) алкоголя в течение 6 лет и более, в то время как наследственный панкреатит встречается у пациентов, в семейном анамнезе которых два или более человека. родственники с этим заболеванием, включая муковисцидоз (недавние исследования показали, что по крайней мере 30% взрослых пациентов с необъяснимым хроническим панкреатитом имеют мутации в гене муковисцидоза). Между тем, аутоиммунный хронический панкреатит обычно встречается на Дальнем Востоке и связан с повышенным уровнем IgG, диффузным поражением поджелудочной железы, наличием новообразования в поджелудочной железе, неправильной формы главного панкреатического протока и присутствием аутоантител.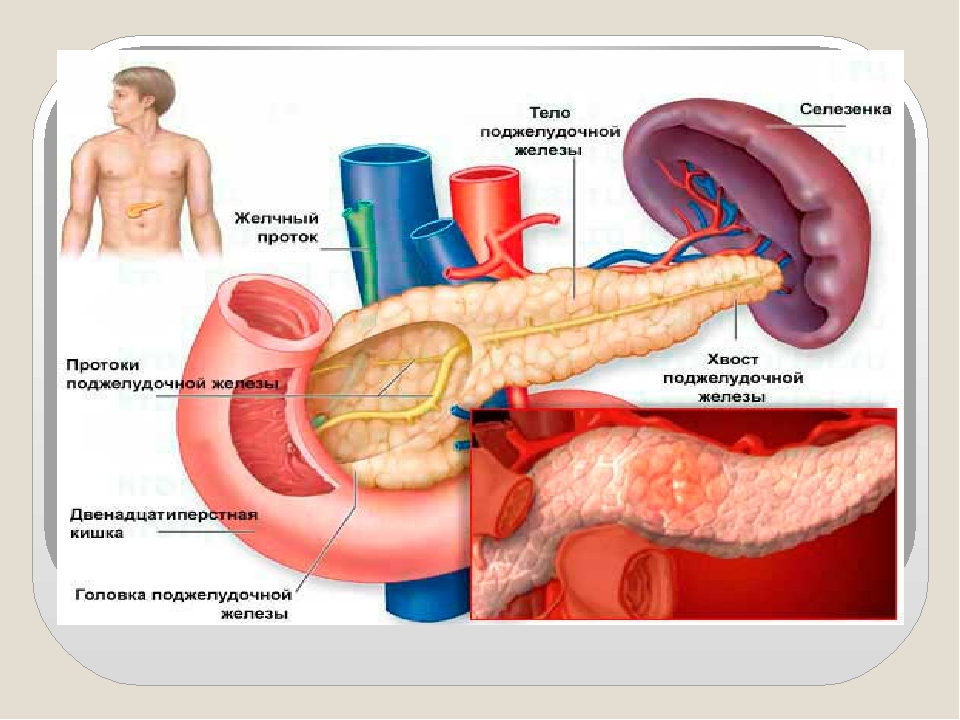 Это также иногда связано с другими аутоиммунными заболеваниями, такими как синдром Шергена, язвенный колит и системная красная волчанка. [1] [3] [6] В дополнение к этим причинам было обнаружено несколько генетических мутаций, которые связаны с этим заболеванием, хотя причина и следствие этих мутаций до сих пор точно не известны. К ним относятся катионные гены трипсиногена PRSS1 и R122H; гены ингибитора панкреатического секреторного трипсина PST1 / SPINKI; и ген трансмембранного регулятора проводимости кистозного фиброза CFTR. [1] Клинические проявления хронического панкреатита до сих пор полностью не изучены, а процесс его развития объясняется несколькими различными гипотезами, которые в первую очередь направлены на хронический панкреатит, связанный с алкоголем. Каждая из этих гипотез будет исследована:
Первая гипотеза предполагает, что употребление алкоголя приводит к выделению панкреатической жидкости с высоким содержанием белка, но с низким объемом и бикарбонатом.
Это также иногда связано с другими аутоиммунными заболеваниями, такими как синдром Шергена, язвенный колит и системная красная волчанка. [1] [3] [6] В дополнение к этим причинам было обнаружено несколько генетических мутаций, которые связаны с этим заболеванием, хотя причина и следствие этих мутаций до сих пор точно не известны. К ним относятся катионные гены трипсиногена PRSS1 и R122H; гены ингибитора панкреатического секреторного трипсина PST1 / SPINKI; и ген трансмембранного регулятора проводимости кистозного фиброза CFTR. [1] Клинические проявления хронического панкреатита до сих пор полностью не изучены, а процесс его развития объясняется несколькими различными гипотезами, которые в первую очередь направлены на хронический панкреатит, связанный с алкоголем. Каждая из этих гипотез будет исследована:
Первая гипотеза предполагает, что употребление алкоголя приводит к выделению панкреатической жидкости с высоким содержанием белка, но с низким объемом и бикарбонатом. Эти особенности приводят к увеличению количества белка, который создает пробки в протоках поджелудочной железы и может кальцифицироваться с образованием камней поджелудочной железы.Когда эти пробки и камни создают закупорку протоков, давление увеличивается, ткань поджелудочной железы и протоки повреждаются, что приводит к хронической боли.
Вторая гипотеза предполагает, что алкоголь или один из его метаболитов действует либо как токсин непосредственно на ткань поджелудочной железы, либо увеличивает чувствительность анцинарных клеток к воздействию патологических стимулов. В нем также говорится, что алкоголь может способствовать высвобождению холецистокинина (ХЦК), что приводит к транскрипции воспалительных ферментов в присутствии алкоголя.Третья гипотеза объясняет, что повторяющиеся эпизоды острого панкреатита приводят к образованию участков рубцовой ткани или фиброза, которые образуются во время заживления некротической ткани, в то время как у тех, у кого в анамнезе нет рецидивирующего острого панкреатита, может развиваться непрерывный некроз с постепенным рубцеванием.
Эти особенности приводят к увеличению количества белка, который создает пробки в протоках поджелудочной железы и может кальцифицироваться с образованием камней поджелудочной железы.Когда эти пробки и камни создают закупорку протоков, давление увеличивается, ткань поджелудочной железы и протоки повреждаются, что приводит к хронической боли.
Вторая гипотеза предполагает, что алкоголь или один из его метаболитов действует либо как токсин непосредственно на ткань поджелудочной железы, либо увеличивает чувствительность анцинарных клеток к воздействию патологических стимулов. В нем также говорится, что алкоголь может способствовать высвобождению холецистокинина (ХЦК), что приводит к транскрипции воспалительных ферментов в присутствии алкоголя.Третья гипотеза объясняет, что повторяющиеся эпизоды острого панкреатита приводят к образованию участков рубцовой ткани или фиброза, которые образуются во время заживления некротической ткани, в то время как у тех, у кого в анамнезе нет рецидивирующего острого панкреатита, может развиваться непрерывный некроз с постепенным рубцеванием.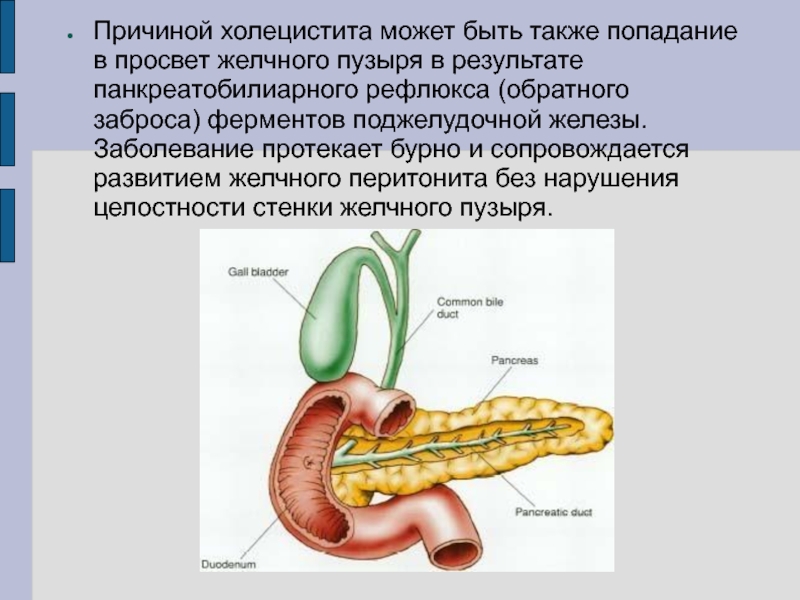 Другие теории подтверждают роль генетических мутаций, особенно мутаций гена трипсиногена, которые приводят к увеличению количества активированного трипсина.
Хотя точная причина все еще исследуется, большинство исследователей полагают, что причиной болезни является сочетание генетических факторов и факторов окружающей среды. [1]
Другие теории подтверждают роль генетических мутаций, особенно мутаций гена трипсиногена, которые приводят к увеличению количества активированного трипсина.
Хотя точная причина все еще исследуется, большинство исследователей полагают, что причиной болезни является сочетание генетических факторов и факторов окружающей среды. [1]
Системное участие
Панкреатит И острая, и хроническая формы панкреатита могут вызвать системные осложнения. Повреждение поджелудочной железы может нарушить нормальную работу, особенно ее эндокринную и экзокринную функции. Анцинарные клетки в поджелудочной железе способствуют экзокринной функции поджелудочной железы, секретируя бикарбонат и пищеварительные ферменты в протоки, соединяющие поджелудочную железу с двенадцатиперстной кишкой в ампуле Фатера, которая соединяется с желчью, чтобы помочь переваривать пищу.Когда эти клетки разрушаются в случае панкреатита, может возникнуть нарушение пищеварения жиров. И наоборот, бета-клетки в поджелудочной железе выполняют эндокринную функцию, секретируя инсулин и глюкагон непосредственно в кровь, чтобы помочь организму регулировать уровень глюкозы, и, когда эти клетки разрушаются, может возникнуть сахарный диабет. [2] [5]
[2] [5]
Некоторые из ферментов поджелудочной железы и цитокинов, активируемых при панкреатите, могут попадать в брюшную полость, вызывая химический ожог и третье отхождение жидкости.Однако другие попадают в системный кровоток, вызывая воспалительную реакцию, которая может привести к полиорганной недостаточности, включая почечную недостаточность и острый респираторный дистресс-синдром. Считается, что это вызвано фосфолипазой А2, ферментом поджелудочной железы, который, возможно, повреждает альвеолярные мембраны легких. Фактически, все эти системные эффекты в первую очередь вызваны повышенной проницаемостью капилляров и снижением тонуса сосудов. [2]
Тяжелое воспаление поджелудочной железы и ишемия могут привести к утечке панкреатической жидкости и развитию скоплений жидкости и псевдокист.Псевдокисты содержат жидкие скопления некротических остатков и ферментов поджелудочной железы, заключенные либо в ткани поджелудочной железы, либо в прилегающих тканях. Эти псевдокисты могут вызывать перегиб, кровотечение или разрыв брюшины; может повлиять на сердце, легкие, почки или другие органы; и развиваются примерно в 40% случаев. [2] [1] [5]
Эти псевдокисты могут вызывать перегиб, кровотечение или разрыв брюшины; может повлиять на сердце, легкие, почки или другие органы; и развиваются примерно в 40% случаев. [2] [1] [5]
Другие специфические системы, пораженные острым панкреатитом, включают:
- Сосудистая система: гипотензия и шок, выпот в перикард и тампонада
- Легочные: гипоксия, ателектаз, пневмония, острое повреждение легких, плевральный выпот
- Желудочно-кишечный тракт: желудочно-кишечное кровотечение, синдром брюшной полости
- Урогенитальная: острая почечная недостаточность, тромбоз почечной артерии или вены
- Метаболические: гипокальциемия, гипергликемия, метаболический ацидоз, гипомагнезия
- Гематологические: тромбоз сосудов, диссеминированное внутрисосудистое свертывание [11]
Смерть также может наступить в результате системного поражения панкреатитом.Смерть в течение первых нескольких дней от начала болезни обычно является результатом сердечно-сосудистой нестабильности в сочетании с шоком и почечной недостаточностью или от дыхательной недостаточности с гипоксемией и, иногда, с респираторным дистресс-синдромом у взрослых. Смерть также может наступить в первые несколько дней заболевания в результате сердечной недостаточности, вызванной неустановленным фактором, подавляющим миокард, хотя это случается редко. После первой недели смерть обычно вызвана инфекцией поджелудочной железы или разрывом псевдокисты. [2]
Смерть также может наступить в первые несколько дней заболевания в результате сердечной недостаточности, вызванной неустановленным фактором, подавляющим миокард, хотя это случается редко. После первой недели смерть обычно вызвана инфекцией поджелудочной железы или разрывом псевдокисты. [2]
- Как упоминалось ранее, после нескольких лет воспаления и структурных повреждений прогрессирующий фиброз может привести к снижению эндокринных и экзокринных функций. Наиболее серьезные последствия хронического панкреатита включают нарушение переваривания жиров и снижение выработки инсулина и глюкагона. В совокупности эти осложнения могут привести к развитию сахарного диабета. [1]
Медицинский менеджмент (лучшие на данный момент доказательства)
Острый панкреатит Легкий панкреатит Лечение панкреатита легкой степени направлено на поддержание нормальной функции поджелудочной железы и предотвращение осложнений в условиях неотложной помощи.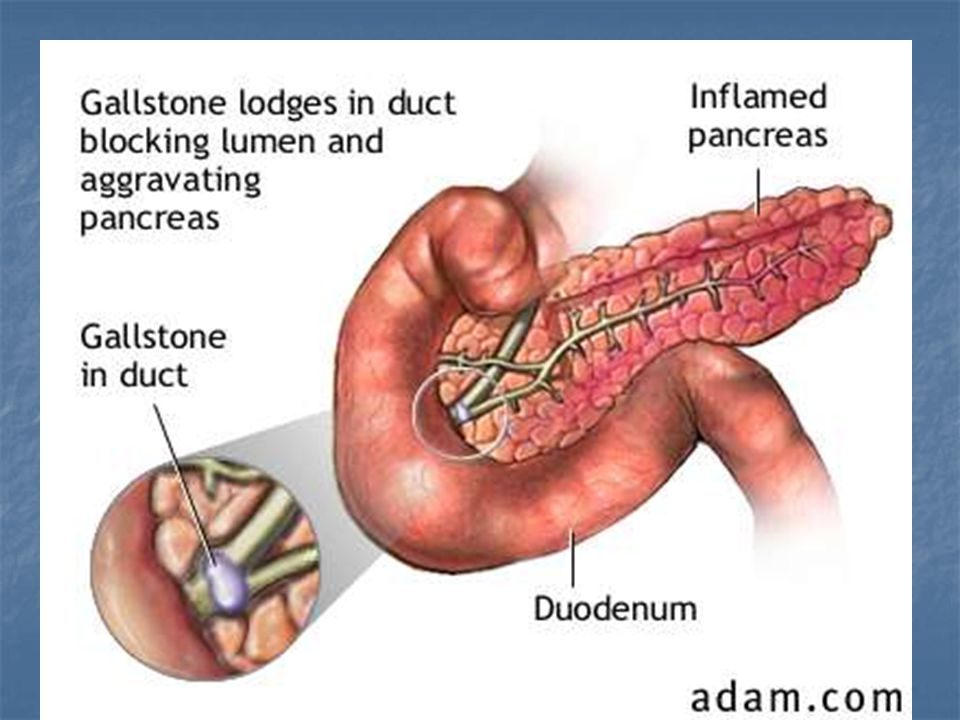 Для этого пациентам вводят анальгетики для снятия боли, внутривенные жидкости для гидратации (6-8 л / день) и парентеральное питание в течение 2–3 дней, чтобы поджелудочная железа отдыхала. Если у пациента по-прежнему рвота, для ее облегчения назначают противорвотные средства. Если симптомы сохраняются по истечении этого периода времени, проводится компьютерная томография, чтобы оценить наличие осложнений. В течение этого начального периода госпитализации признаки жизнедеятельности и диурез отслеживаются ежечасно; гематокрит, глюкоза и электролиты проверяются каждые 8 часов; центральные венозные линии давления или измерения с помощью катетера Свана-Ганца проводятся каждые 8 часов, если пациент гемодинамически нестабилен или если потребности в жидкости неясны; Ежедневно измеряются общий анализ крови, количество тромбоцитов, параметры свертывания, общий белок с альбумином, азотно-мочевина, креатинин, кальций и магний.Как только уровень боли будет под контролем и пациенты смогут есть, пить и принимать пероральные анальгетики, их выписывают с соблюдением диетических рекомендаций.
Для этого пациентам вводят анальгетики для снятия боли, внутривенные жидкости для гидратации (6-8 л / день) и парентеральное питание в течение 2–3 дней, чтобы поджелудочная железа отдыхала. Если у пациента по-прежнему рвота, для ее облегчения назначают противорвотные средства. Если симптомы сохраняются по истечении этого периода времени, проводится компьютерная томография, чтобы оценить наличие осложнений. В течение этого начального периода госпитализации признаки жизнедеятельности и диурез отслеживаются ежечасно; гематокрит, глюкоза и электролиты проверяются каждые 8 часов; центральные венозные линии давления или измерения с помощью катетера Свана-Ганца проводятся каждые 8 часов, если пациент гемодинамически нестабилен или если потребности в жидкости неясны; Ежедневно измеряются общий анализ крови, количество тромбоцитов, параметры свертывания, общий белок с альбумином, азотно-мочевина, креатинин, кальций и магний.Как только уровень боли будет под контролем и пациенты смогут есть, пить и принимать пероральные анальгетики, их выписывают с соблюдением диетических рекомендаций. Эти рекомендации состоят из диеты, состоящей из прозрачных жидкостей в течение 24 часов, с последующим приемом небольшого количества обезжиренных приемов пищи с медленным увеличением количества потребления, которое переносится в течение нескольких дней. Симптомы обычно проходят в течение 2 недель. [2] [1] Когда панкреатит является результатом образования камней в желчном пузыре, перед выпиской может быть выполнена лапароскопическая холецистэктомия для их удаления.Однако эта операция может быть выполнена только при отсутствии скоплений жидкости поджелудочной железы и других осложнений и должна быть отложена до их исчезновения. Если через шесть недель скопление жидкости все еще существует, может быть выполнена лапароскопическая холецистэктомия с дренажом жидкости. [1] Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) с эндоскопической сфинктеротомией может быть выполнена после лапароскопической холецистэктомии, если обнаружены камни в общем желчном протоке, или у пациентов, которые не являются кандидатами на хирургическое вмешательство.
Эти рекомендации состоят из диеты, состоящей из прозрачных жидкостей в течение 24 часов, с последующим приемом небольшого количества обезжиренных приемов пищи с медленным увеличением количества потребления, которое переносится в течение нескольких дней. Симптомы обычно проходят в течение 2 недель. [2] [1] Когда панкреатит является результатом образования камней в желчном пузыре, перед выпиской может быть выполнена лапароскопическая холецистэктомия для их удаления.Однако эта операция может быть выполнена только при отсутствии скоплений жидкости поджелудочной железы и других осложнений и должна быть отложена до их исчезновения. Если через шесть недель скопление жидкости все еще существует, может быть выполнена лапароскопическая холецистэктомия с дренажом жидкости. [1] Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) с эндоскопической сфинктеротомией может быть выполнена после лапароскопической холецистэктомии, если обнаружены камни в общем желчном протоке, или у пациентов, которые не являются кандидатами на хирургическое вмешательство. [1]
[1]
Пациенты с тяжелым панкреатитом поступают в отделение интенсивной терапии и получают внутривенную инфузию и анальгетики для купирования боли. В отличие от панкреатита легкой степени, эти пациенты обычно получают энтеральное питание в течение 2–3 дней, а не парентеральное, поскольку было показано, что это снижает риск осложнений, связанных с инфекцией. Кроме того, доказательства не показали положительного воздействия лекарств, направленных на улучшение физиологического процесса тяжелого панкреатита, включая ингибиторы фактора активации тромбоцитов, соматостатин и ингибиторы протеазы.Поскольку тяжелый панкреатит часто связан с такими осложнениями, как скопление жидкости поджелудочной железы, псевдокисты, некроз, бактериальный холагит, скопления инфицированной жидкости и некротические участки, для выявления улучшения необходимы скопления жидкости и последовательное сканирование КТ. Для предотвращения инфекции может применяться профилактика антибиотиками имипенимом; однако, если скопления жидкости инфицированы, их лечат антибиотиками, а затем сливают.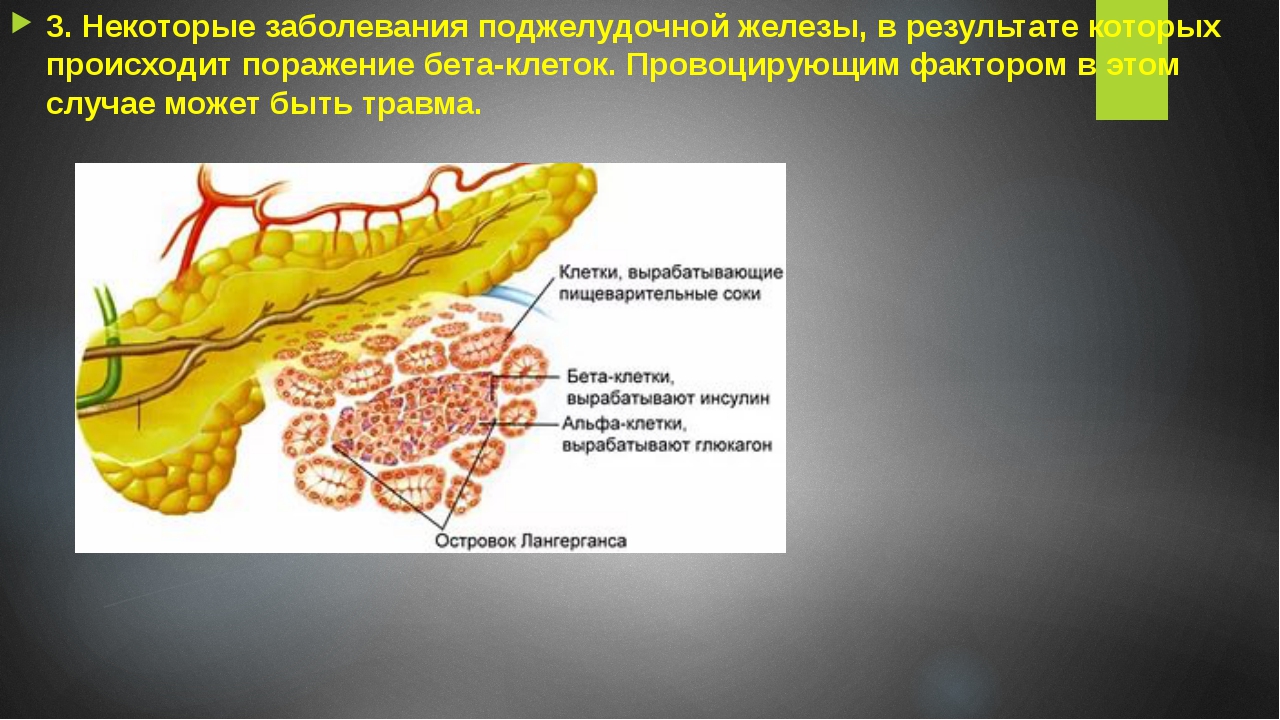 Следует осторожно наблюдать за некротическими участками, которые не инфицированы.В случае развития инфекции может быть выполнена некроэктомия или после того, как состояние пациента стабилизируется, можно дренировать эту область чрескожно. [1] [2] Когда это заболевание является результатом камней в общем желчном протоке, на ранней стадии следует проводить ЭРХПГ со сфинктеротомией, так как было показано, что это снижает риск осложнений.
Следует избегать хирургических вмешательств у пациентов с тяжелым панкреатитом из-за высокого уровня смертности, когда они выполняются в течение первых нескольких дней от начала заболевания. [1] Использование профилактических антибиотиков при тяжелом панкреатите в настоящее время вызывает споры и дискуссии.
Следует осторожно наблюдать за некротическими участками, которые не инфицированы.В случае развития инфекции может быть выполнена некроэктомия или после того, как состояние пациента стабилизируется, можно дренировать эту область чрескожно. [1] [2] Когда это заболевание является результатом камней в общем желчном протоке, на ранней стадии следует проводить ЭРХПГ со сфинктеротомией, так как было показано, что это снижает риск осложнений.
Следует избегать хирургических вмешательств у пациентов с тяжелым панкреатитом из-за высокого уровня смертности, когда они выполняются в течение первых нескольких дней от начала заболевания. [1] Использование профилактических антибиотиков при тяжелом панкреатите в настоящее время вызывает споры и дискуссии.
Лечение хронического панкреатита делает упор на предотвращение дополнительных повреждений поджелудочной железы, облегчение боли, нутритивную поддержку и замещение утраченной эндокринной / экзокринной функции.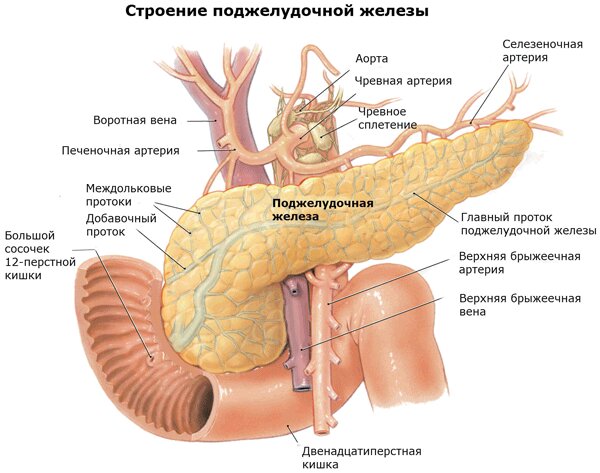 Для этого необходимо полностью исключить алкоголь из рациона людей с алкогольным панкреатитом и избегать курения, поскольку оно связано с повышенным риском смертности у людей с алкогольным панкреатитом. [1] Боль, связанная с этим заболеванием, можно лечить ненаркотическими средствами на ранних стадиях заболевания, с переходом на наркотики по мере развития болезни, когда боль становится более хронической.Однако риск зависимости от 10% до 30% пациентов с хроническим панкреатитом, принимающих наркотики для снятия боли. В дополнение к этим лекарствам, терапия высокими дозами ферментов поджелудочной железы эффективна для уменьшения боли у пациентов с заболеванием малого протока, но не заболеванием большого протока, в то время как блокада нервов также может способствовать облегчению боли. Кроме того, блокатор h3 или ингибитор протонной помпы можно использовать для уменьшения кислотно-стимулированного высвобождения секретина и, следовательно, циркуляции ферментов поджелудочной железы.
Для этого необходимо полностью исключить алкоголь из рациона людей с алкогольным панкреатитом и избегать курения, поскольку оно связано с повышенным риском смертности у людей с алкогольным панкреатитом. [1] Боль, связанная с этим заболеванием, можно лечить ненаркотическими средствами на ранних стадиях заболевания, с переходом на наркотики по мере развития болезни, когда боль становится более хронической.Однако риск зависимости от 10% до 30% пациентов с хроническим панкреатитом, принимающих наркотики для снятия боли. В дополнение к этим лекарствам, терапия высокими дозами ферментов поджелудочной железы эффективна для уменьшения боли у пациентов с заболеванием малого протока, но не заболеванием большого протока, в то время как блокада нервов также может способствовать облегчению боли. Кроме того, блокатор h3 или ингибитор протонной помпы можно использовать для уменьшения кислотно-стимулированного высвобождения секретина и, следовательно, циркуляции ферментов поджелудочной железы. [1] [2] Боль, непосредственно связанную со структурными изменениями или осложнениями поджелудочной железы, можно лечить по-разному. Для облегчения боли, связанной с доминирующей стриктурой, которая характерна для более чем половины пациентов с заболеванием крупных протоков, часто используются стенты и сфинктеротомия протока поджелудочной железы; Однако, долгосрочное управление, если стенты является спорным. Когда псевдокисты существуют как источник сильной боли, можно использовать хирургическое дренирование или хирургическое удаление для предотвращения закупорки протока поджелудочной железы; однако боль часто возвращается после обеих этих процедур.Последний вариант, который может быть использован в качестве последнего средства для облегчения неконтролируемой боли после того, как другие методы оказались бесполезными, — это панкреатэктомия. Пациенты, которые проходят этот курс действий, могут получить аутотрансплантацию островковых клеток, которая была успешной у небольшой группы пациентов, или может потребоваться инсулин, если имеется дисфункция островковых клеток.
[1] [2] Боль, непосредственно связанную со структурными изменениями или осложнениями поджелудочной железы, можно лечить по-разному. Для облегчения боли, связанной с доминирующей стриктурой, которая характерна для более чем половины пациентов с заболеванием крупных протоков, часто используются стенты и сфинктеротомия протока поджелудочной железы; Однако, долгосрочное управление, если стенты является спорным. Когда псевдокисты существуют как источник сильной боли, можно использовать хирургическое дренирование или хирургическое удаление для предотвращения закупорки протока поджелудочной железы; однако боль часто возвращается после обеих этих процедур.Последний вариант, который может быть использован в качестве последнего средства для облегчения неконтролируемой боли после того, как другие методы оказались бесполезными, — это панкреатэктомия. Пациенты, которые проходят этот курс действий, могут получить аутотрансплантацию островковых клеток, которая была успешной у небольшой группы пациентов, или может потребоваться инсулин, если имеется дисфункция островковых клеток. После этой процедуры также необходимо принимать оральные заменители ферментов до, во время и после еды, чтобы предотвратить нарушение всасывания и помочь в переваривании пищи. [1]
После этой процедуры также необходимо принимать оральные заменители ферментов до, во время и после еды, чтобы предотвратить нарушение всасывания и помочь в переваривании пищи. [1]
Пациентам, у которых развивается сахарный диабет, также необходим инсулин для контроля уровня сахара в крови, и им можно посоветовать придерживаться диеты с низким содержанием жиров с меньшими порциями, потребляемыми с повышенной частотой. Кроме того, пероральные добавки с ферментами поджелудочной железы часто назначают при каждом приеме пищи, чтобы помочь пациентам переваривать пищу, если поджелудочная железа сама по себе не выделяет достаточно ферментов. [3]
Управление физиотерапией (лучшие на сегодняшний день доказательства)
Острый панкреатит Пациенты с острым панкреатитом могут обратиться за физиотерапевтическим лечением с основной жалобой на боль в спине.Боль в спине часто встречается у пациентов с панкреатитом, поскольку воспаление и рубцы, связанные с этим заболеванием, могут привести к уменьшению разгибания позвоночника, особенно в грудопоясничном переходе. Это уменьшение движения трудно лечить даже при соблюдении пациентом режима лечения и разрешении воспаления из-за глубины рубца. В эту ткань часто трудно проникнуть с помощью методов мобилизации, и поэтому она продолжает уменьшать подвижность. Несмотря на это, боль можно облегчить с помощью тепла для уменьшения мышечного напряжения, техник расслабления и определенных приемов позиционирования, включая наклон вперед, сидение или лежание на левом боку в позе эмбриона.Важно отметить, что пациент может обратиться к физиотерапевту до постановки диагноза острого панкреатита с болью в спине. Хотя острый панкреатит связан с желудочно-кишечными симптомами, включая диарею, боль после еды, анорексию и необъяснимую потерю веса, пациент может не осознавать важность или необходимость сообщать о том, что, по их мнению, не связано с симптомами. Поэтому физиотерапевты должны тщательно расспрашивать пациентов обо всех системах организма и предупреждающих знаках.Также важно знать, что панкреатит часто связан с сахарным диабетом.
Это уменьшение движения трудно лечить даже при соблюдении пациентом режима лечения и разрешении воспаления из-за глубины рубца. В эту ткань часто трудно проникнуть с помощью методов мобилизации, и поэтому она продолжает уменьшать подвижность. Несмотря на это, боль можно облегчить с помощью тепла для уменьшения мышечного напряжения, техник расслабления и определенных приемов позиционирования, включая наклон вперед, сидение или лежание на левом боку в позе эмбриона.Важно отметить, что пациент может обратиться к физиотерапевту до постановки диагноза острого панкреатита с болью в спине. Хотя острый панкреатит связан с желудочно-кишечными симптомами, включая диарею, боль после еды, анорексию и необъяснимую потерю веса, пациент может не осознавать важность или необходимость сообщать о том, что, по их мнению, не связано с симптомами. Поэтому физиотерапевты должны тщательно расспрашивать пациентов обо всех системах организма и предупреждающих знаках.Также важно знать, что панкреатит часто связан с сахарным диабетом. Более 23 миллионов американцев в настоящее время живут с диабетом, многие из которых будут обращаться за физиотерапевтическими услугами. В связи с этим важно помнить о симптомах панкреатита, поскольку пациенты с диабетом подвергаются повышенному риску этого состояния. [12] Пациенты с острым панкреатитом также нуждаются в физиотерапевтических услугах, если острый респираторный дистресс-синдром (ОРДС) развивается как осложнение.Вспомогательная вентиляция легких и легочная помощь являются критически важными вмешательствами для этих пациентов.
Для пациентов, получающих неотложную помощь, которым запрещено есть или пить, чтобы поджелудочная железа отдыхала, даже кусочки льда могут стимулировать ферменты и усиливать боль. Поэтому физиотерапевты должны внимательно выполнять все медицинские предписания и не подчиняться запросам пациентов до тех пор, пока они не будут одобрены медперсоналом или медицинским персоналом.
Госпитализированные пациенты с острым панкреатитом также должны находиться под наблюдением на предмет признаков и симптомов кровотечения, включая синяки.
Более 23 миллионов американцев в настоящее время живут с диабетом, многие из которых будут обращаться за физиотерапевтическими услугами. В связи с этим важно помнить о симптомах панкреатита, поскольку пациенты с диабетом подвергаются повышенному риску этого состояния. [12] Пациенты с острым панкреатитом также нуждаются в физиотерапевтических услугах, если острый респираторный дистресс-синдром (ОРДС) развивается как осложнение.Вспомогательная вентиляция легких и легочная помощь являются критически важными вмешательствами для этих пациентов.
Для пациентов, получающих неотложную помощь, которым запрещено есть или пить, чтобы поджелудочная железа отдыхала, даже кусочки льда могут стимулировать ферменты и усиливать боль. Поэтому физиотерапевты должны внимательно выполнять все медицинские предписания и не подчиняться запросам пациентов до тех пор, пока они не будут одобрены медперсоналом или медицинским персоналом.
Госпитализированные пациенты с острым панкреатитом также должны находиться под наблюдением на предмет признаков и симптомов кровотечения, включая синяки. [1]
[1]
Подобно острому панкреатиту, пациенты с хроническим панкреатитом могут обращаться к физиотерапевту с жалобами на боль в верхнем грудном отделе позвоночника или в пояснично-грудном отделе, тогда как пациенты с хроническим панкреатитом, связанным с алкоголем, могут иметь симптомы периферической невропатии. Поскольку пациенты могут жаловаться на эти, казалось бы, проблем опорно-двигательного аппарата, крайне важно, чтобы физиотерапевты получить полную историю выполнить тщательную проверку на экран для этого заболевания.Если эта висцеральная проблема не определена при первоначальной оценке, отсутствие улучшения с помощью терапевтического вмешательства требует направления к специалисту.
Пациентам с известным панкреатитом или постпанкреатэктомией могут потребоваться физиотерапевтические услуги, такие как мониторинг основных показателей жизнедеятельности и / или уровня глюкозы в крови, в зависимости от имеющихся осложнений. Физиотерапевты также должны информировать этих пациентов о последствиях мальабсорбции и связанного с ними остеопороза, с которыми они могут столкнуться. [1]
Дифференциальная диагностика
Острый панкреатитЗаболевания, проявляющиеся симптомами, сходными с симптомами острого панкреатита, включают перфорированную язву желудка или двенадцатиперстной кишки, инфаркт брыжейки, прием лекарств, ущемление кишечной непроходимости, расслаивающую аневризму, желчную колику, аппендицит, дивертикулит, инфаркт миокарда нижней стенки, почечную недостаточность и тубово-яичниковую недостаточность. заболевание желез, гематома мышц живота или селезенки, холецистит, окклюзия сосудов, пневмония, гипертриглицеридемия, гиперкальциемия, инфекция, посттравматическое повреждение, беременность и диабетический кетоацидоз. [2] [4] [8] [11]
Хронический панкреатитПациенты, у которых в анамнезе нет типичного злоупотребления алкоголем и частых эпизодов острого панкреатита, следует исключить злокачественные новообразования поджелудочной железы как причину боли. Кроме того, хронический панкреатит изначально можно спутать с острым панкреатитом, потому что симптомы схожи: камни в желчном пузыре, неопластические или воспалительные образования. [2] [4]
Отчеты о случаях
Демографические данные пациента: мужчина шестидесяти лет, поступивший в больницу в октябре 2001 г.
Основные жалобы: боль в животе и темная моча, которые начались за две недели до этого.
История болезни: лимфедема левой нижней конечности, болезнь Рейно, транзиторные ишемические атаки, ишемическая болезнь сердца, левосторонний гидронефроз, биопсия лимфатических узлов в 1999 году и хроническое курение.
Лабораторные тесты / медицинская визуализация: функциональные тесты печени, трансабдоминальное УЗИ, ERCP и компьютерная томография
Первоначальный медицинский диагноз: Предполагалось, что у пациента рак поджелудочной железы.
Дополнительные исследования: Биопсия опухоли, обнаруженной в общем желчном протоке, сопровождалась паллиативным шунтированием для уменьшения симптомов, гастроеюностомией, холедохоеюностомией и холецистэктомией.Эти биопсии (поджелудочной железы, желчного пузыря, печени и лимфатического узла) были рассмотрены гистопатологом, и был рассмотрен диагноз склерозирующего ретроперитонита.
У пациента прогрессирование симптомов: у пациента появилась узловатая зудящая сыпь, биопсия кожи подтверждает это.
Окончательный медицинский диагноз: Диагностика аутоиммунного панкреатита
PT Релевантность: этот случай иллюстрирует, насколько сложным может быть панкреатит и насколько трудно его диагностировать, поскольку несколько органов (поджелудочная железа, лимфатический узел, печень, желчный пузырь, забрюшинное пространство, перикард и кожа) могут быть поражены в разное время в течение болезненный процесс.
Наяр М., Чарнли Р., Скотт Дж., Хогк Б. и Оппонг К. Аутоиммунный панкреатит с поражением нескольких органов. Случай вовлечения перикарда. Журнал поджелудочной железы. 2009; 10 (5): 539-542. http://www.joplink.net/. (по состоянию на 27 марта 2010 г.). [13]
Демографические данные пациента: присутствовал мужчина 57 лет
Основные жалобы: острая боль в эпигастрии, тошнота, сильное обезвоживание и сухость во рту наутро после пробежки марафона. Накануне пациент не только участвовал в марафоне, но и посетил сауну, и во время обоих мероприятий у него было недостаточное потребление жидкости и пищи.
Физикальное обследование: У пациента обнаружен увеличенный, гипертимпанальный и болезненный живот с активной перистальтикой.
Показатели жизненно важных функций: артериальное давление 165/100 мм рт.ст., частота сердечных сокращений 81 удар в минуту и частота дыхания 24 вдоха / мин.
Лабораторные тесты: повышенные уровни глюкозы, амилазы, CPK и CRP
Медицинская визуализация: Трансабдоминальное ультразвуковое исследование обнаружило свободную внутрибрюшную жидкость, содержащую кровь и концентрацию амилазы 944 Ед / л.КТ с контрастным усилением показала, что более 90% функционирующей ткани поджелудочной железы было потеряно. Через 10 дней после госпитализации другая компьютерная томография показала скопления некротической ткани поджелудочной железы и перипанкреатической жидкости.
PT Актуальность: Этот случай особенно полезен для амбулаторных физиотерапевтов, поскольку, хотя механическое воздействие, стресс, физический стресс или обезвоживание сами по себе редко вызывают повреждение, сочетание этих факторов может привести к ишемии поджелудочной железы и, в конечном итоге, к острому панкреатиту. .
Маст Дж., Морак М., Бретт Б., ван Эйк С. Ишемический острый некротический панкреатит у марафонца. Журнал поджелудочной железы. 2009; 10 (1): 53-54. http://www.joplink.net/. (по состоянию на 27 марта 2010 г.). [14]
Демографические данные пациента: 18-летний мужчина доставлен в отделение неотложной помощи
Главные жалобы: Сильная боль в эпигастрии продолжительностью 6 часов. За пять часов до появления симптомов пациент принял 7 таблеток ибупрофена по 400 мг. Он также принимал ибупрофен по назначению для лечения боли в пояснице в течение 1 недели до этого инцидента.
Лабораторные исследования: повышенные уровни сывороточной амилазы, амилазы в моче, лактатдегидрогеназы и лейкоцитоза, указывающие на острый панкреатит
Медицинская визуализация: компьютерная томография, соответствующая результатам легкого панкреатита. Чтобы исключить прием внутрь больших доз НПВП как прямой желудочный источник боли в эпигастрии, была проведена гастроскопия, которая оказалась нормальной.
PT Актуальность: НПВП редко вызывают острые приступы поджелудочной железы, но вместе с некоторыми другими лекарствами могут вызывать острый панкреатит.Поскольку многие пациенты, обращающиеся за физиотерапевтическим лечением, также принимают какие-либо лекарственные препараты, отпускаемые по рецепту или без рецепта, важно спросить о приеме лекарств и следить за любыми побочными эффектами. В этой статье представлен список препаратов I, II и III классов, связанных с острым панкреатитом, к которым могут обратиться терапевты.
Мэджилл П., Риджуэй П., Конлон К., Нири П. Случай вероятного острого панкреатита, вызванного ибупрофеном. Журнал поджелудочной железы. 2006; 7 (3): 311-314. http: // www.joplink.net/. (по состоянию на 21 марта 2010 г.). [15]
Демографические данные пациента: 16-летний мальчик
Основные жалобы: Боль в околопупочной области слева, а иногда и в эпигастрии умеренной интенсивности. Через 3 месяца боли эти симптомы исчезли. Однако через 20 дней у пациента появилась боль в правом плече и груди, а также одышка, и он обратился за медицинской помощью.
Первоначальный медицинский диагноз: врач неправильно диагностировал проблемы пациента как мышечно-скелетную боль.
У пациента прогрессирование симптомов: поскольку у пациента сохранялись симптомы боли в правом плече и груди и одышки, он обратился в больницу.
Лабораторные исследования: Повышенная плевральная амилаза
Медицинская визуализация: рентгенограмма грудной клетки показала массивный правосторонний геморрагический плевральный выпот, а компьютерная томография брюшной полости — псевдокиста поджелудочной железы.Когда плевральный выпот не исчез полностью после 3 недель лечения, была проведена еще одна компьютерная томография, которая показала, что псевдокиста все еще присутствует в поджелудочной железе и вызывает плевральный выпот.
PT Релевантность: Это важно отметить, поскольку симптомы панкреатит может проявляться по-разному и могут быть ошибочно приняты за легочными или опорно-двигательного аппарата, если не проверены и просеивают соответствующим образом.
Намази М. и Моула А. Массивный правосторонний геморрагический плевральный выпот из-за панкреатита; отчет о болезни.BMC Pulmonary Medicine. 2004; 4: 1. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC362879/. (по состоянию на 21 марта 2010 г.). [16]
Демографические данные пациента: 63-летняя женщина поступила в отделение неотложной помощи
Основная жалоба: боль в левом боку и спине, сохраняющаяся в течение последних 5 дней. У пациентки не было ни лихорадки, ни боли в животе, ни боли в груди, ни одышки, ни симптомов, связанных с мочевыводящей системой, ни каких-либо недавних травм.
История болезни: 5 лет в анамнезе гипертония и сахарный диабет 2 типа, которые лечились регулярно, но без истории болезни сердца, инсульта, почек, курения или употребления алкоголя.
Медицинский осмотр: боль в левом боку, усиливающаяся при перкуссии.
Лабораторные тесты: повышенные уровни C-реактивного белка (CRP); однако все остальные лабораторные данные, анализ мочи и рентген брюшной полости без особенностей
Медицинская визуализация: в связи с повышенным уровнем СРБ и болями в левом боку было выполнено ультразвуковое исследование; однако не было обнаружено никаких отклонений от нормы в почках, селезенке, поджелудочной железе или гепатобилиарной системе.В связи с этим была проведена компьютерная томография, которая обнаружила аномальный сбор жидкости над периренальным пространством и хвостом поджелудочной железы, а также некротические изменения и отек хвоста поджелудочной железы, в то время как ферменты поджелудочной железы в сыворотке крови выявили нормальную амилазу (90 ед / л) и слегка повышенный уровень липазы (336 ед / л)
Медицинский диагноз: острый панкреатит
Релевантность: этот случай иллюстрирует тот факт, что, хотя панкреатит обычно проявляется болью в верхней части живота, тошнотой, рвотой и повышенным уровнем амилазы и липазы, пациенты могут иметь только один или несколько типичных симптомов.В этом случае единственной жалобой была боль в левом боку, симптом, который может иметь многие пациенты физиотерапии. Поэтому физиотерапевтам важно выяснить, является ли эта боль мышечно-скелетной или системной по своей природе.
Chen JH, Chern CH, Chen JD, How CK, Wang LM, Lee CH. Боль в левом боку как единственное проявление острого панкреатита: случай с первоначальным ошибочным диагнозом. Emerg Med J 2005; 22: 452-453. http://emj.bmj.com/content/22/6/452.full (по состоянию на 31 марта 2010 г.). [17]
ресурсов
Журнал поджелудочной железы. http://www.joplink.net/ (по состоянию на 31 марта 2010 г.). [18]
Национальный фонд поджелудочной железы. Панкреатит. http://www.pancreasfoundation.org/learn/pancreatitis.shtml (по состоянию на 21 марта 2010 г.). [3]
Американская панкреатическая ассоциация. http://www.american-pancreatic-association.org/ (по состоянию на 21 марта 2010 г.). [19]
Список литературы
- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 1.10 1,11 1,10 1,11 6 1,17 1,18 1,19 1,20 1,21 1,22 1,23 1,24 1,25 1,26 1,27 1.28 1,29 1,30 1,31 1,32 1,33 1,34 1,35 1,36 1,37 1,38 Goodman CC, Fuller KS. Патология: значение для физиотерапевта. 3-е изд. Сент-Луис, Миссури: Сондерс; 2009 г.
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2.10 2,11 2,12 2,13 2,14 2,15 2,16 2,17 2,18 2,19 2,20 2,21 6 2,21 2,21 2,21 et. al. ред. Руководство Merck по диагностике и терапии. 18 изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 2006 г.
- ↑ 3,0 3,1 3,2 3,3 3.4 3,5 Национальный фонд поджелудочной железы. Панкреатит. http://www.pancreasfoundation.org/learn/pancreatitis.shtml (по состоянию на 21 марта 2010 г.).
- ↑ 4,0 4,1 4,2 4,3 4,4 Клиника Кливленда: Центр непрерывного образования. Хронический панкреатит. http://www.clevelandclinicmeded.com/medicalpubs/diseasemanagement/gastroenterology/chronic-pancreatitis/ (по состоянию на 21 марта 2010 г.).
- ↑ 5,0 5.1 5,2 5,3 5,4 5,5 Национальный информационный центр по заболеваниям пищеварительной системы (NDDIC). Панкреатит. http://digestive.niddk.nih.gov/ddiseases/pubs/pancreatitis/ (по состоянию на 21 марта 2010 г.).
- ↑ 6,0 6,1 6,2 6,3 6,4 Гудман К., Снайдер Т. Дифференциальный диагноз для физиотерапевтов: скрининг для направления. Сент-Луис, Миссури: Saunders Elsevier, 2007.
- ↑ Система здравоохранения Университета Лойолы.Панкреатический рак. http://www.meddean.luc.edu/LUMEN/meded/Radio/curriculum/Mechanisms/pancreas_mass.htm (по состоянию на 1 апреля 2010 г.).
- ↑ 8,0 8,1 8,2 8,3 Кэрролл Дж., Херрик Б., Гипсон Т. Острый панкреатит: диагностика, прогноз и лечение. Я семейный врач. 1 марта 2008 г .; 77 (5): 594. http://www.aafp.org/afp/2007/0515/p1513.html (по состоянию на 21 марта 2010 г.).
- ↑ Наяр М., Чарнли Р., Скотт Дж., Хогк Б. и Оппонг К. Аутоиммунный панкреатит с поражением нескольких органов.Случай вовлечения перикарда. Журнал поджелудочной железы. 2009; 10 (5): 539-542. http://www.joplink.net/. (по состоянию на 27 марта 2010 г.).
- ↑ Франк А., Морс М., Смит Б., Шаффер К. Аутоиммунный панкреатит, проявляющийся новообразованием и обструкцией желчевыводящих путей. Отчеты по радиологическим случаям 2008 г .; 3: 189. http://radiology.casereports.net/index.php/rcr/article/viewArticle/189/505 (по состоянию на 1 апреля 2010 г.).
- ↑ 11,0 11,1 Отделение анестезии и интенсивной терапии. Острый панкреатит.http://www.aic.cuhk.edu.hk/web8/acute_pancreatitis.htm (по состоянию на 21 марта 2010 г.).
- ↑ Американская диабетическая ассоциация. http://www.diabetes.org/ (по состоянию на 11 апреля 2010 г.).
- ↑ Наяр М., Чарнли Р., Скотт Дж., Хогк Б. и Оппонг К. Аутоиммунный панкреатит с поражением нескольких органов. Случай вовлечения перикарда. Журнал поджелудочной железы. 2009; 10 (5): 539-542. http://www.joplink.net/. (по состоянию на 27 марта 2010 г.).
- ↑ Маст Дж., Морак М., Бретт Б., ван Эйк С. Ишемический острый некротический панкреатит у марафонца.Журнал поджелудочной железы. 2009; 10 (1): 53-54. http://www.joplink.net/. (по состоянию на 27 марта 2010 г.).
- ↑ Мэджилл П., Риджуэй П., Конлон К., Нери П. Случай вероятного острого панкреатита, вызванного ибупрофеном. Журнал поджелудочной железы. 2006; 7 (3): 311-314. http://www.joplink.net/. (по состоянию на 21 марта 2010 г.).
- ↑ Намази М. и Моула А. Массивный правосторонний геморрагический плевральный выпот из-за панкреатита; отчет о болезни. BMC Pulmonary Medicine. 2004; 4: 1. http://www.ncbi.nlm.nih.gov/pmc/articles/PMC362879/.(по состоянию на 21 марта 2010 г.).
- ↑ Chen JH, Chern CH, Chen JD, How CK, Wang LM, Lee CH. Боль в левом боку как единственное проявление острого панкреатита: случай с первоначальным ошибочным диагнозом. Emerg Med J 2005; 22: 452-453. http://emj.bmj.com/content/22/6/452.full (по состоянию на 31 марта 2010 г.).
- ↑ Journal of the Pancreas. http://www.joplink.net/ (по состоянию на 31 марта 2010 г.).
- ↑ Американская панкреатическая ассоциация. http://www.american-pancreatic-association.org/ (по состоянию на 21 марта 2010 г.).
Острый панкреатит — расстройства пищеварения
Меры по поддержке питания
Иногда эндоскопия или хирургия
Лечение острого панкреатита легкой степени обычно включает краткосрочную госпитализацию, при которой жидкость вводится в вену (внутривенно), вводятся анальгетики для облегчения боли, и человек голодает, чтобы попытаться дать отдых поджелудочной железе.При отсутствии тошноты, рвоты или сильной боли вскоре после госпитализации начинают нежирную мягкую диету.
Люди с острым панкреатитом средней степени тяжести нуждаются в госпитализации на более длительный период времени и получают внутривенные жидкости. Пока люди могут терпеть еду и питье, они могут продолжать это делать, пока они больны. Если люди не могут есть, им дают пищу через зонд, который вводят через нос в желудок или кишечник (питание через зонд или энтеральное зондовое питание).Такие симптомы, как боль и тошнота, можно контролировать с помощью внутривенных препаратов. Врачи могут назначить антибиотики, если у этих людей появятся какие-либо признаки инфекции.
Люди с тяжелым острым панкреатитом помещаются в отделение интенсивной терапии, где можно постоянно контролировать жизненно важные показатели (пульс, артериальное давление и частота дыхания) и выработку мочи. Образцы крови повторно берутся для мониторинга различных компонентов крови, включая гематокрит, уровень сахара (глюкозы), уровень электролитов, количество лейкоцитов и уровень азота мочевины в крови.Через нос и в желудок можно ввести зонд (назогастральный зонд) для удаления жидкости и воздуха, особенно если тошнота и рвота сохраняются и присутствует кишечная непроходимость.
По возможности, люди с тяжелым острым панкреатитом получают питание через зонд. Если зондовое питание невозможно, людям вводят питание через внутривенный катетер, который вводят в крупную вену (внутривенное питание).
Для людей с падением артериального давления или находящихся в состоянии шока, объем крови тщательно поддерживается с помощью внутривенных жидкостей и лекарств, а функция сердца тщательно контролируется.Некоторым людям нужен дополнительный кислород, а наиболее тяжелобольным требуется вентилятор (аппарат, который помогает воздуху входить и выходить из легких).
Когда острый панкреатит вызван желчными камнями, лечение зависит от степени тяжести. Хотя более чем у 80% людей с желчнокаменным панкреатитом камень отходит спонтанно, эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) с удалением камня обычно необходима людям, у которых нет улучшения, потому что у них есть камень, который они не могут пройти.Пока люди еще находятся в больнице, врачи обычно удаляют желчный пузырь.
Псевдокисты, которые быстро увеличиваются в размерах или вызывают боль или другие симптомы, обычно дренируются. В зависимости от расположения и других факторов псевдокисту можно дренировать, поместив дренажную трубку (катетер) в псевдокисту. Катетер можно установить с помощью эндоскопа или путем введения катетера непосредственно через кожу в псевдокисту. Катетер позволяет псевдокисте стекать в течение нескольких недель.Операция по дренированию псевдокисты требуется редко.
Инфекционный или некротический панкреатит лечат антибиотиками, и может потребоваться эндоскопическое или хирургическое удаление инфицированных и мертвых тканей.
.
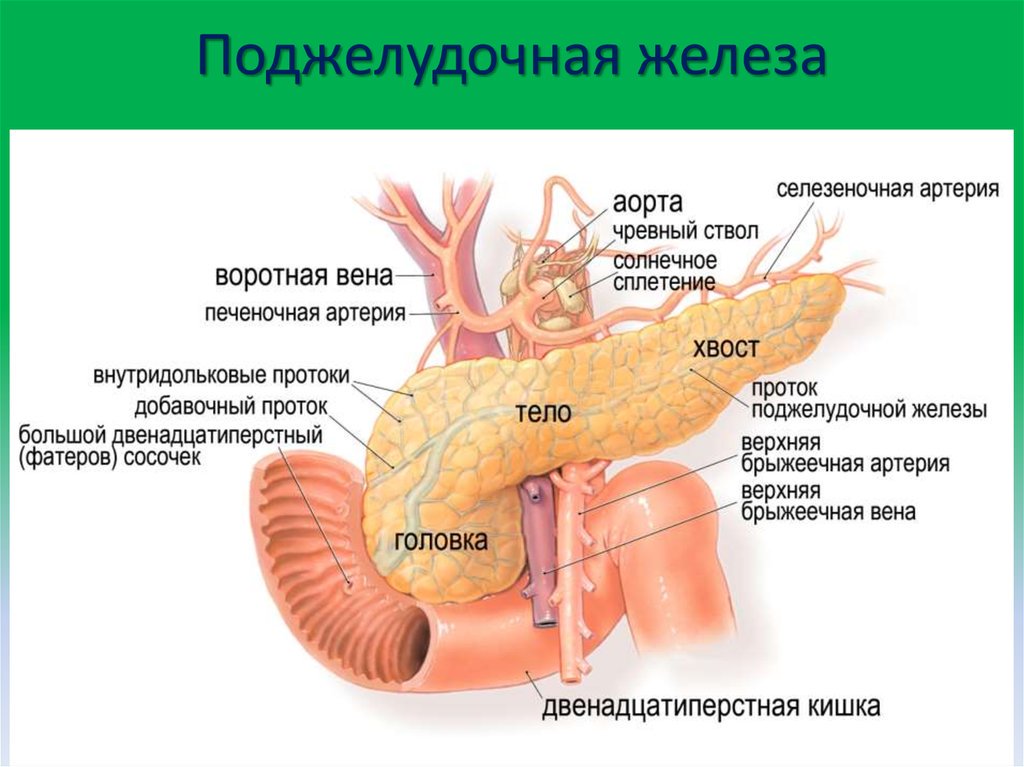
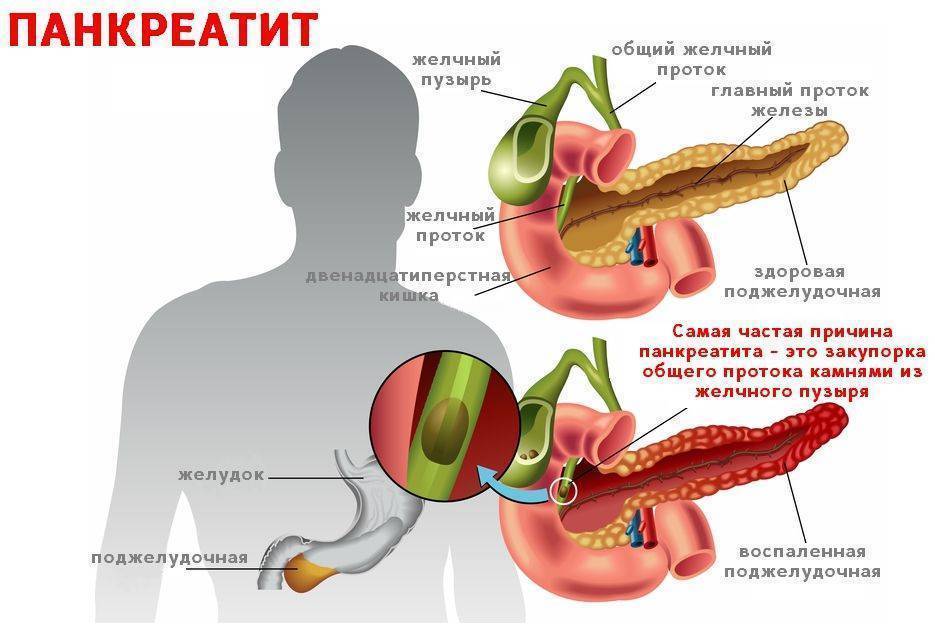
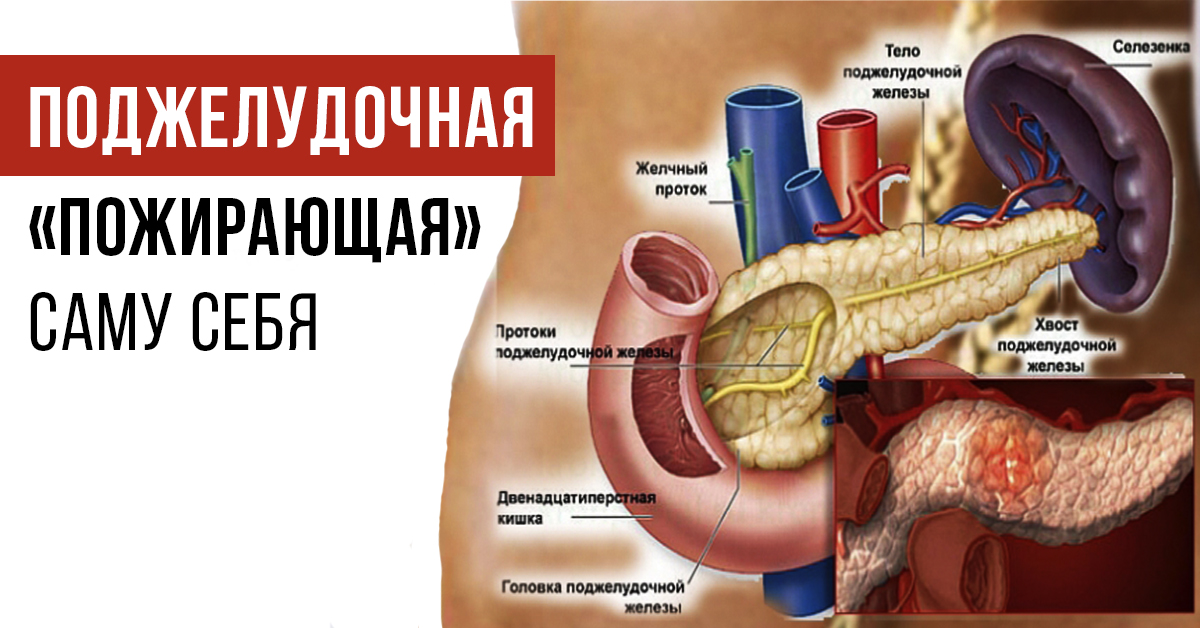



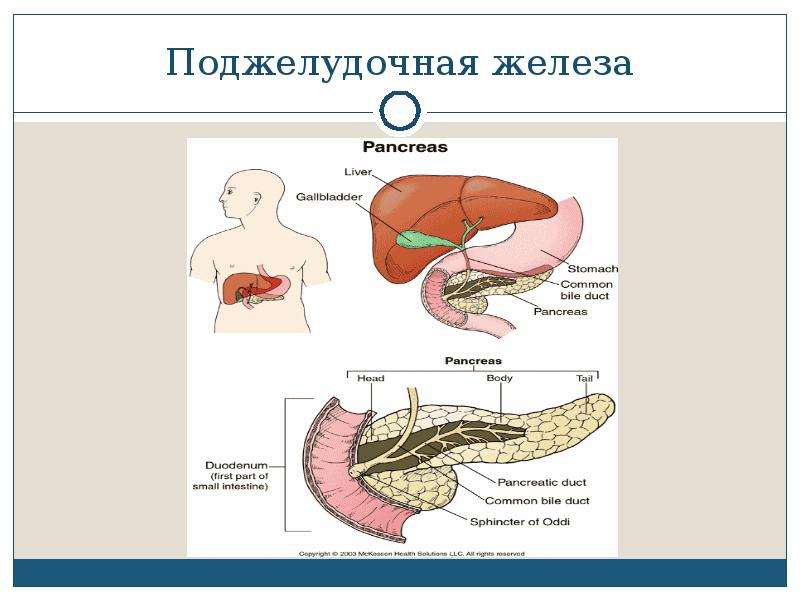

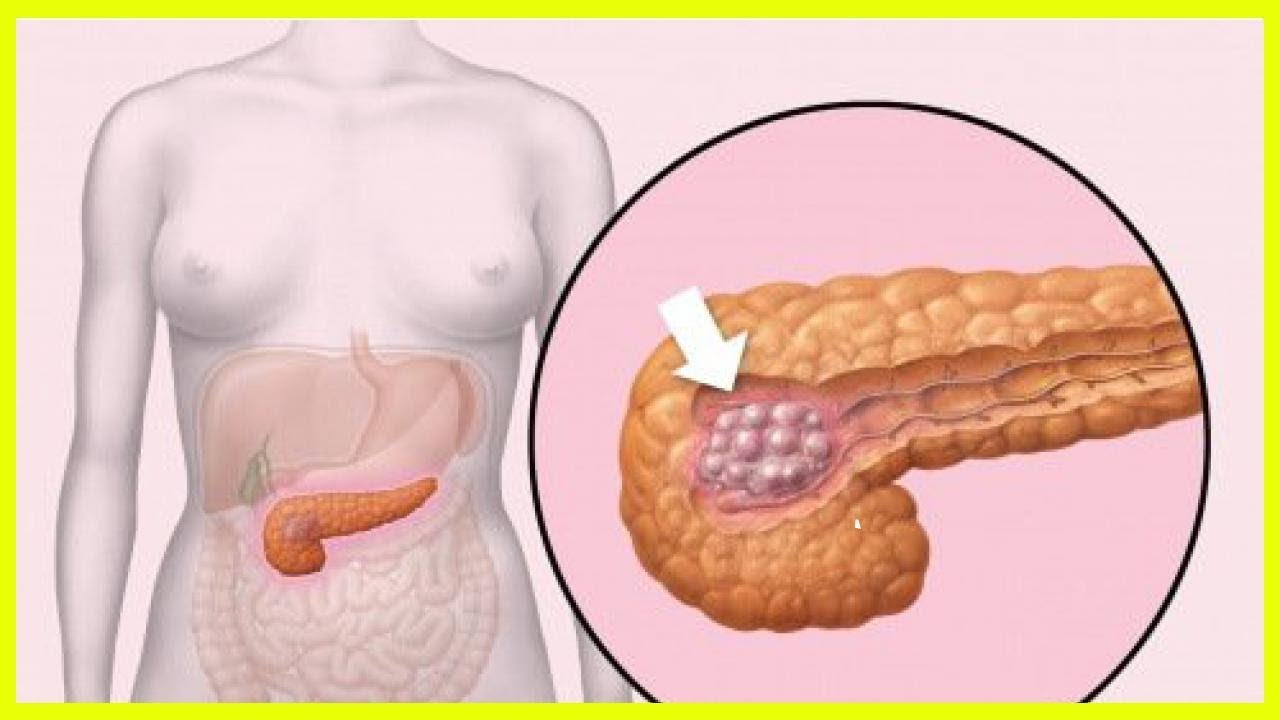

 Так как этим пациентам может потребоваться немедленное хирургическое или гастроэнтерологическое вмешательство. [8]
Так как этим пациентам может потребоваться немедленное хирургическое или гастроэнтерологическое вмешательство. [8]