Анестезирующие средства (анестетики)
Анестезирующие средства или анестетики — это вещества, при непосредственном соприкосновении с тканями парализующие рецепторные образования и блокирующие передачу импульсов по нервным волокнам. К анестезирующим средствам относятся кокаин, новокаин, дикаин, анестезин, ксикаин, тримекаин и совкаин.
Различные рецепторы отличаются неодинаковой чувствительностью к анестетикам и поэтому они выключаются не одновременно, а в определенной последовательности. В первую очередь исчезает болевая чувствительность, затем обонятельная, вкусовая, температурная и в последнюю очередь тактильная. Нервные волокна также обладают разной чувствительностью к анестезирующим средствам. Проведение импульсов по чувствительным волокнам прекращается раньше и при воздействии меньших концентраций анестезирующих средств, чем по двигательным.
Действие анестетиков зависит от степени кровоснабжения тканей. При уменьшении кровоснабжения тканей эффективность анестезирующего действия анестезирующих средств усиливается; кроме того, в результате уменьшения всасывания анестезирующих средств увеличивается продолжительность их действия и уменьшается возможность отравления. В связи с этим к растворам анестезирующих средств нередко прибавляют сосудосуживающие средства, чаще всего адреналин. На действие анестетиков влияет и реакция среды: в щелочной среде оно усиливается, в кислой — ослабевает. Этим объясняется то, что анестезирующие средства не оказывают выраженного действия при введении их в воспаленные ткани. Следует отметить, что ксикаин, тримекаин, совкаин медленно разрушаются в тканях и поэтому оказывают более продолжительное действие, чем остальные анестетики (кокаин, новокаин и др.).
Анестезирующие средства применяют для различных видов местной анестезии. Анестетики, хорошо проникающие через эпителий слизистых оболочек,— дикаин, ксикаин и кокаин — используют для поверхностной анестезии; новокаин, тримекаин и ксикаин — для инфильтрационной и проводниковой анестезии; совкаин, новокаин и ксикаин — для спинномозговой анестезии. Анестезин применяют только для поверхностной анестезии.
Среди анестезирующих средств особенно токсичны совкаин, дикаин, кокаин. При отравлении этими веществами возникает возбуждение центральной нервной системы с последующим развитием параличей. С целью предупреждения возможного токсического действия кокаина и дикаина рекомендуется за 40—50 мин. до проведения анестезии давать больному барбитураты (например, барбамил 0,1 г). Применение аналептиков (коразола, кофеина и др.) при вызванном анестезирующими средствами угнетении центров продолговатого мозга бывает, как правило, неэффективным. При тяжелом отравлении анестезирующими средствами применяют искусственное дыхание, кислород (карбоген), кровопускание с последующим введением изотонического раствора хлорида натрия. Отдельные анестезирующие средства — см. статьи по названиям препаратов (например, Кокаин, Совкаин и др.).
Анестезирующие средства (синоним анестетики; Anaesthetica; греч. anaistliesia — нечувствительность) — лекарственные вещества, устраняющие возбудимость концевых аппаратов чувствительных нервов и блокирующие проводимость импульсов по нервным волокнам. Действие анестезирующих средств избирательно, т. е. проявляется в таких концентрациях, которые не повреждают окружающих тканей, и носит обратимый характер. Первым анестезирующим средством, введенным в медицинскую практику, был кокаин (см.), который вызывает все виды анестезии, но из-за высокой токсичности в настоящее время применяется только для поверхностной анестезии (в офтальмологии, отоларингологии и урологии). Кокаин вызывает сужение сосудов; поэтому его включают в состав капель и мазей, применяющихся при лечении ринитов, синуситов, конъюнктивитов. Недостатки кокаина: высокая токсичность, влияние на внутриглазное давление, нестойкость в растворе при стерилизации кипячением, малая доступность источника получения; при повторном применении кокаина может развиться болезненное пристрастие (кокаинизм).
Анестезин (см.) и другие алкильные эфиры аминобензойной кислоты нашли ограниченное применение, так как их растворимые соли обладают местнораздражающим действием. Широкое распространение в медицинской практике получили новокаин (см.) и другие эфиры парааминобензойной кислоты (бенкаин, хлорпрокаин, монокаин, амилкаин, букаин, дикаин, корнекаин, октакаин и др.), обладающие меньшим раздражающим и большим анестезирующим действием. Новокаин применяют для всех видов анестезии (таблица), кроме поверхностной, а также при лечении различных заболеваний. Новокаин значительно менее токсичен, чем кокаин, и обладает большой широтой терапевтического действия. Недостатки новокаина: кратковременность действия, неспособность вызывать поверхностную анестезию, антисульфаниламидное действие, нестойкость в растворе, способность вызывать аллергические реакции. Раствор основания новокаина в персиковом масле применяют при длительной боли в рубцах, трещинах заднего прохода, после операции геморроя и т. п.; действие его после однократного введения под кожу или в мышцы длится 3—15 дней. Дикаин (см.) — сильное анестезирующее средство, по активности и токсичности превосходящее новокаин и кокаин. Ввиду высокой токсичности дикаин в основном применяют для поверхностной анестезин в офтальмологии и отоларингологии.
Вофакаин, оксипрокаин (паскаин) и другие эфиры парааминосалициловой кислоты близки по активности к группе новокаина, но отличаются от них наличием противовоспалительных и антисептических свойств. Вофакаин активнее кокаина при поверхностной анестезии и с успехом применяется в отоларингологии. Из соединений с амидной связью широкое распространение получил совкаин (см.), превосходящий по активности новокаин, кокаин и ксиканн. Так как совкаин высокотоксичен и медленно выводится из организма, его применяют с большой осторожностью, главным образом для спинномозговой анестезии. Фаликаин превосходит при поверхностной анестезии кокаин, при проводниковой — новокаин, но токсичнее его в 10 раз (таблица).
Активность и токсичность некоторых анестезирующих средств
| Препарат | Активность при анестезии | Токсичность относительно | Показан к применению при анестезии | |||
| поверхностной | инфильтрационной | проводниковой | ||||
| кокаина | новокаина | |||||
| относительно кокаина | ||||||
| Новокаин | 0,1 | 1 | 1 | 0,2 | 1 | Инфильтрационной, проводниковой, перидуральной, внутрикостной; внутривенно, внутримышечно и для блокад при различных заболеваниях |
| Кокаин | 1 | 3,5 | 1,9 | 1 | 5 | Поверхностной |
| Бенкаин | 0,1 | <1 | 0,06—0,1 | 0,3—0,5 | ||
| Гексилкаин | 1 | <1 | 4 | 1 | 5 | Поверхностной, проводниковой |
| Монокаин | 1,5—2 | 2 | <0,2 | <1 | Инфильтрационной, проводниковой | |
| Хлорпрокаин | 1 | 1 | <0,2 | <1 | Инфильтрационной, проводниковой | |
| Амилкаин | 1, 5 | <0,2 | <1 | Инфильтрационной, проводниковой | ||
| Бутакаин | 1—3 | 10 | 4 | 0,6-1,2 | 3—6 | Поверхностной |
| Корнекаин | 3—5 | 5 | 2 | 10 | Поверхностной | |
| Дикаин | 10 — 20 | 10—20 | 10—20 | 2—3 | 10—15 | Поверхностной, перидуральной |
| Оксипрокаин (паскаин) | <1 | 2 | 1 | 0,06 | 0,3 | Инфильтрационной |
| Вофакаин | 2 | — | — | 0,4 | 2 | Поверхностной |
| Нафтокаин | 5—10 | — | — | 0,4 | 2 | Поверхностной |
| Пиперокаин | 8—10 | 2 | 2 | 0,6 | 3 | Поверхностной, инфильтрационной, проводниковой |
| Совкаин | 10—50 | 15-25 | 15—25 | 3-6 | 15—3 0 | Спинномозговой |
| Ксикаин | 0,5 | 2-4 | 2—3 | 0,3-0,4 | 1,5—2 | Поверхностной, инфильтрационной, проводниковой, перидуральной, спинномозговой, внутрикостной; внутривенно и для блокад при различных заболеваниях |
| Тримекаин | 0,4 | 3—3,5 | 2,5—3 | 0,26 | 1 , 3 | Инфильтрационной, проводниковой, перидуральной, спинномозговой |
| Карбокаин | 0,2 | 3—3,5 | 2,5-3,5 | 0,4—0,5 | 2—2,5 | Проводниковой |
| Фаликаин | 10 | 8—10 | 2 | 10 | Поверхностной, проводниковой | |
| Хостакаин | 0,3 | 2,5—3,5 | 1 , 5 | 0,3-0,4 | 1,5—2 | Проводниковой |
| Дифазин | 4 | 4-5 | 0,28 | 1.4 | Поверхностной | |
В последнее время внимание привлекли соединения с анилидной связью. К ним относятся высокоактивные, длительно действующие и малотоксичные анестетики: ксилокаин (ксикаин), тримекаин (см.), карбокаин (мепивакаин), хостакаин. Они вытесняют из практики новокаин (при инфильтрадионной, проводниковой, внутрикостной анестезии и при блокадах), дикаин (при поверхностной и перидуральной анестезии), совкаин (при спинномозговой анестезии) и другие анестетики, так как обладают рядом преимуществ: вызывают быстрее наступающую, более глубокую и более продолжительную анестезию, чем новокаин, оказывают анальгезирующее действие в послеоперационном периоде, не вызывают аллергических реакций, относительно малотоксичны (менее токсичны, чем кокаин, дикаин, совкаин), превосходят по терапевтической широте обычно применяемые анестезирующие средства, не имеют антисульфаниламидного действия, стойки в растворе и при стерилизации.
Механизм действия анестезирующих средств обусловливается их способностью к адсорбции на поверхности клеток и взаимодействию со специфическими (в химическом отношении) структурами рецептора. Физико-химические свойства анестезирующих средств — растворимость, основность, константа диссоциации, липоидофильность, полярность, поверхностная активность и др., определяя легкость проникания анестетиков через различные биохимические среды и возможность контакта с чувствительным нервом, существенно влияют на анестезирующее действие. Проникнув в нервную клетку, анестетик вступает в химическое взаимодействие с белковыми макромолекулами нервного волокна, принимающими участие в процессе передачи импульсов. Эффект анестезирующих средств усиливается и удлиняется при подщелачивании их растворов, добавлении солей К и Mg, сыворотки крови, поливинилпирролидона и некоторых других веществ. Потенцируют эффект анестетиков анальгетики группы морфина, нейроплегические вещества, антихолинэстеразные вещества и др. Адреналин, мезатон, эфедрин, нафтизин вызывают сужение сосудов, замедляют всасывание анестезирующих средств и тем самым удлиняют действие и уменьшают их токсичность. Анестезирующее действие снижается при подкислении раствора анестетика, добавлении глюкозы, мочевины, серотонина и в условиях облучения.
Анестетики предназначаются главным образом для обезболивания при хирургических операциях. Активность и токсичность анестетиков проявляются неодинаково при различных видах обезболивания: поверхностной, инфильтрационной, проводниковой и других видах анестезии. Применение анестетиков особенно показано при операциях при открытых повреждениях, у больных с травматическим шоком, у ослабленных больных со злокачественными опухолями, тяжелыми инфекционными заболеваниями, разлитым перитонитом, сепсисом. Анестезирующие средства применяют также при невритах, невралгиях, радикулитах. Анестетики применяют внутривенно, внутримышечно и для блокад при лечении различных заболеваний. Анестетики иногда сочетают с нейроплегическими, ганглиоблокирующими средствами, релаксантами, стероидными препаратами. Применение анестетиков противопоказано у больных с неустойчивой нервной системой, у маленьких детей, у больных с обширными гнойными процессами, при атипических операциях на внутренних органах, при наличии больших сращений и спаек.
Местная реакция токсического характера от анестетиков проявляется в виде отечности тканей, некроза и дерматита; она чаще бывает выражена при применении неизотонических растворов анестезирующих средств. Резорбтивное действие анестетика в основном первоначально проявляется в стимуляции коры головного мозга, гипоталамуса и центров продолговатого мозга; затем развивается ганглиоблокирующее, курареподобное и м-холинолитическое действие. При отравлении анестезирующими средствами наблюдаются: бледность, тошнота, рвота, двигательное возбуждение, переходящее в клоникотонические судороги; в более тяжелых случаях возбуждение ЦНС сменяется ее угнетением — дыхание становится поверхностным и неправильным, артериальное давление падает; смерть наступает в результате остановки дыхания. При возбуждении ЦНС назначают препараты брома, хлоралгидрат, барбитураты, аминазин и другие препараты фенотиазинового ряда; при коллапсе — кофеин, камфору, коразол подкожно, адреналин (0,1% 0,3 мл) внутрисердечно, глюкозу (30%) внутривенно, делают переливание крови. Некоторые анестетики могут вызывать аллергические реакции (дерматиты, экзему, приступы бронхоспазма, крапивницу, сывороточную болезнь).
www.medical-enc.ru
АНЕСТЕЗИРУЮЩИЕ СРЕДСТВА • Большая российская энциклопедия
Электронная версия
2015 год
Скопировать библиографическую ссылку:
Авторы: М. А. Выжигина
АНЕСТЕЗИ́РУЮЩИЕ СРЕ́ДСТВА (анестетики), лекарственные препараты, используемые для искусственной анестезии – подавления болевой и других видов чувствительности. В анестезиологии выделяют А. с. для местной и общей анестезии (наркоза). Наиболее ранними были ингаляционные методы общей анестезии, которые начали применять с середины 19 в., – эфир, хлороформ, закись (гемиоксид) азота («веселящий газ»). С 1868 наркоз закисью азота стали сочетать с подачей кислорода. Указанные ингаляционные анестетики применяли до сер. 1950-х гг. В 1951 в Великобритании был синтезирован флюотан (галотан, фторотан), который с 1956 начали применять для ингаляционного наркоза. В последующие годы были синтезированы и внедрены в клиническую практику новые ингаляционные анестетики – метоксифлюран (пентран), энфлюран, изофлюран, севофлюран, десфлюран, ксенон.
Для количественной оценки активности ингаляционных А. с. используют показатель МАК – минимальную концентрацию анестетика в лёгочных альвеолярах, при которой у 50% больных отсутствует двигательная реакция на стандартный болевой раздражитель (разрез кожи).
Ингаляционные А. с. используются главным образом для поддержания анестезии; для вводного наркоза их применяют только у детей. В современной анестезиологии используют два газообразных ингаляционных А. с. (закись азота и ксенон) и пять жидких [галотан (фторотан), изофлюран (форан), энфлюран (этран), севофлюран (севоран), десфлюран]. Циклопропан, трихлорэтилен (трилен), метоксифлюран (пентран) и эфир не используются в большинстве стран (эфир для наркоза ещё применяют в небольших больницах в РФ). Удельный вес различных методов общей ингаляционной анестезии в современной анестезиологии составляет до 75% от общего количества анестезий.
Средства для неингаляционной общей анестезии применяют при проведении кратковременных хирургических операций и диагностических манипуляций (эндоскопические исследования), а также для проведения искусственной вентиляции лёгких, вводного наркоза и поддержания общей анестезии. Некоторые из них используются для основного наркоза в сочетании с другими А. с. Основные представители А. с. для неингаляционной общей анестезии – пропофол, диприван, рекофол, тиопентал натрия, гексенал, кетамин, этомидат (гипномидат, раденаркон).
А. с. для местной анестезии используют с целью выключения болевой и других видов чувствительности при выполнении различных хирургических вмешательств, болезненных диагностических манипуляций, а также для лечения аритмий. Местные анестетики вызывают обратимую блокаду рецепторов и проведения возбуждения по нервным волокнам при введении в ткани или отграниченные анатомические пространства, аппликации на кожу и слизистые оболочки. Взаимодействуя со специфическими рецепторами натриевых каналов мембраны, они блокируют последние, что снижает проницаемость мембраны для ионов натрия и препятствует формированию потенциала действия и проведению возбуждения. Местные анестетики применяют для различных видов анестезии, вагосимпатической и паранефральной блокад, снятия боли при язвенной болезни желудка и двенадцатиперстной кишки, геморрое. Основные представители местных анестетиков – новокаин, прокаин, тетракаин (применяют для поверхностной анестезии в офтальмологической и оториноларингологической практике; в хирургии только для спинальной анестезии), дикаин, лидокаин, леокаин, ксилокаин, эмла, маркаин, анекаин, тримекаин, бумекаин (применяют только для поверхностной анестезии или в виде мази в стоматологии), пиромекаин, артикаин, ультракаин, цитокартин, ропивакаин.
Местные анестетики могут оказывать различные побочные действия (например, новокаин и анестезин вызывают различные аллергические реакции, тримекаин – чувство жжения в месте введения, дикаин раздражает слизистые оболочки). При передозировке могут возникать острые отравления (бледность кожи, тошнота, рвота, головокружение, общая слабость, судороги). В тяжёлых случаях – возбуждение центральной нервной системы сменяется её угнетением, возникают расстройства дыхания и падение артериального давления.
bigenc.ru
Механизм действия местных анестетиков | Лечение зубов и имплантация
Местно-анестезирующие средства (от греч. anaesthesia — нечувстви-тельность) — это лекарственные вещества временно подавляющие возбудимость окончаний чувствительных нервов и блокирующие проведение им-пульсов по нервным волокнам (проводникам), а также способные вызывать местную или регионарную потерю чувствительности. В отличие от общих анестетиков (средства для наркоза) они не вызывают потерю сознания.
Группа местно-анестезирующих средств объединяет различные классы органических веществ, большинство из них — азотистые соединения. Как уже было сказано выше, первым анестезирующим средством, примененным в медицинской практике, был кокаин. Анестезирующее действие кокаина обусловлено наличием в его молекуле азотсодержащего комплекса основного характера — экгонина и бензоильной группы. На этой основе были синтезированы анестезин, новокаин и большое число эфиров и амидов бензойной, парааминобензойной, парааминосалициловой, парааминонафтойной и других кислот. В настоящее время местные анестетики по химической структуре делят на две группы: сложные эфиры и сложные амиды кислот.
I. Сложные эфиры:
1. Новокаин. 2. Анестезин. 3. Дикаин.
II. Сложные (замещенные) амиды кислот:
1. Лидокаин. 2. Тримекаин. 3. Мепивакаин.
4. Прилокаин. 5. Бупивакаин. 6. Этидокаин.
7. Артикаин (ультракаин, септанест, убистезин и др.).
Важная характеристика анестетиков — длительность действия препарата, которая должна быть достаточной для выполнения различных стоматологических вмешательств, сопровождающихся болью.
В соответствии с продолжительностью действия все анестетики могут быть условно подразделены на три основные группы:
– с коротким периодом действия — новокаин;
– со средним периодом действия — лидокаин, артикаин;
– с продолжительным периодом действия — бупивакаин.
Фармакологическое действие анестезирующих средств обусловлено их строением — характер ароматического или гетероциклического ядра, длина и структура боковой цепи, радикалы при азоте боковой цепи — и физико-химическими свойствами — растворимость, константа ионизации, коэффициент распределения, полярность, поверхностная и межфазная активность, влияние на мономолекулярные слои липидов и др. В механизме действия анестезирующих средств главную роль играет их влияние на процесс генерации возбуждения и проведение нервного импульса. Имеет значение также их способность проникать через различные биологические среды к нервным волокнам и в мембрану нервного волокна и адсорбироваться на их поверхности, их «поведение» в возбудимой мембране и взаимодействие со специфическими (в химическом отношении) структурами рецептора. Местом действия анестезирующих средств выступает возбудимая мембрана аксона. Анестезирующие средства проникают в мембрану, изменяя при этом ориентацию ее белковых и липидных молекул. В действии анестезирующих средств принимают участие обе формы его молекул — катион и неионизированное основание. Анестезирующее средство фиксируется в мембране благодаря взаимодействию катиона с полярными группами фосфолипидов и фосфопротеидов и в результате гидрофобных взаимодействий неионизированного основания. При этом анестезируещее средство вступает в конкурентное взаимодействие с ионами кальция, имеющими важное значение в механизме транспорта ионов. Проникновение молекул анестезирующих средств в возбудимую мембрану и включение их в структуры ее белков и липидов вызывает нарушение обмена ионов натрия и калия. Реакции между катионом анестезирующего средства и анионными структурами рецептора вызывают инактивацию системы перемещения ионов натрия. Происходящие в мембране реакции перемещения подразумевают временное образование комплексов анестезирующих средств с различными биохимическими системами мембраны. Вмешательство анестезирующих средств в метаболизм мембраны вызывает дефицит энергии, в результате чего блокируется транспорт ионов, ответственный за генерацию и передачу нервного импульса по чувствительным нервным волокнам, падает электрическая активность мембраны без деполяризации.
Чувствительность нервных волокон к действию местных анестетиков тем выше, чем меньше их диаметр. По-видимому, это объясняется относительным увеличением поверхности волокна при уменьшении его диаметра. Поскольку информация с рецепторов различных видов чувствительности передается в центральную нервную систему по волокнам различного строения и диаметра, к действию местных анестетиков наиболее чувствительны безмиелиновые и тонкие миелиновые волокна. Поэтому под действием местных анестетиков сначала происходит утрата болевой, затем температурной, тактильной, проприоцептивной чувствительности, и только после этого наступает двигательный паралич.
Зная механизм действия анестетиков, можно сделать вывод, что латентное время распространения полной анестезии зависит и от фармако-химических свойств анестетика (прежде всего, от способности к активной диффузии), в какой-то мере от вводимого количества и его концентрации. Концентрация анестетика имеет существенное значение, хотя сведения по этому поводу достаточно противоречивы. С одной стороны, указывается, что при возрастании концентрации обезболивающий эффект препарата не усиливается (J.G. Travell, 1955), с другой, — что повышение концентрации удлиняет время обезболивания на 30 %.
Следует помнить, что на все эти параметры оказывает достаточно большое влияние организм пациента, с его индивидуальной толерантностью к данному фармакологическому средству, специфическими местными реакциями раздражения на общее болезненное повреждение (вкол иглы), общая и/или локальная гипертермия.
Важно помнить о том, что в воспаленных тканях среда кислая, pH обычно ниже 6,5–6 и такого гидролиза соли анестетика не происходит, анестетик в форме оснований не накапливается в достаточных количествах. Поэтому в воспаленных тканях их анестезирующий эффект обычно значительно ослаблен.
stomatologs.com.ua
Анестезирующий — это… Что такое Анестезирующий?
- Анестезирующий
- анестези́рующий
прил.
Толковый словарь Ефремовой. Т. Ф. Ефремова. 2000.
.
- Анестезировать
- Анестезия
Смотреть что такое «Анестезирующий» в других словарях:
анестезирующий — анестетический, анестезиологический, противоболевой, обезболивающий Словарь русских синонимов. анестезирующий см. обезболивающий Словарь синонимов русского языка. Практический справочник. М.: Русский язык … Словарь синонимов
АНЕСТЕЗИРУЮЩИЙ — АНЕСТЕТИЧЕСКИЙ, АНЕСТЕЗИРУЮЩИЙ вызывающий потерю осязания, потерю чувствительности. Полный словарь иностранных слов, вошедших в употребление в русском языке. Попов М., 1907 … Словарь иностранных слов русского языка
анестезирующий — анестезирующий, анестезирующая, анестезирующее, анестезирующие, анестезирующего, анестезирующей, анестезирующего, анестезирующих, анестезирующему, анестезирующей, анестезирующему, анестезирующим, анестезирующий, анестезирующую, анестезирующее,… … Формы слов
анестезирующий — анестез ирующий … Русский орфографический словарь
анестезирующий — анестез/ир/у/ющ/ий … Морфемно-орфографический словарь
местно-анестезирующий — прил., кол во синонимов: 3 • местно обезболивающий (3) • местноанестезирующий (3) • … Словарь синонимов
местно-анестезирующий — местно анестезирующий … Орфографический словарь-справочник
местно-анестезирующий — ме/стно анестези/рующий … Слитно. Раздельно. Через дефис.
обезболивающий — противоболевой, анестезирующий Словарь синонимов русского языка. Практический справочник. М.: Русский язык. З. Е. Александрова. 2011. обезболивающий прил., кол во синонимов: 8 • … Словарь синонимов
противоболевой — обезболивающий, анестезирующий Словарь русских синонимов. противоболевой см. обезболивающий Словарь синонимов русского языка. Практический справочник. М.: Русский язык. З. Е. Александрова … Словарь синонимов
dic.academic.ru
Анестезирующие средства (местные анестетики)
Средства, применяемые для поверхностной анестезии
§ Кокаин
§ Дикаин
§ Анестезин
§ Пиромекаин
Средства, применяемые примущественно для инфильтрацонной и проводниковой анестезии
§ Новакаин
§ Тримекаин
Средства, применяемые для всех видов анестезии
§ Лидокаин
Местные анестетики— вещества, которые способны временно, обратимо блокировать чувствительные рецепторы. В первую очередь блокируются болевые рецепторы, а затем температурные, тактильные.
Кроме того, местные анестетики нарушают проведение возбуждения по нервным волокнам. Прежде всего, нарушается проведение по чувствительным нервным волокнам; однако в более высоких концентрациях местные анестетики способны блокировать и двигательные волокна.
Механизм действия местных анестетиков обусловлен блокадой Na+-каналов в мембранах нервных окончаний и волокон. В связи с блокадой Na+-каналов нарушаются процессы деполяризации мембраны нервных окончаний и волокон, возникновение и распространение потенциалов действия.
Местные анестетики — слабые основания. Неионизированная (непротонированная) часть молекул вещества проникает внутрь нервных волокон, где образуется ионизированная форма анестетика, которая воздействует на цитоплазматическую (внутриклеточную) часть Na+-каналов. В кислой среде местные анестетики значительно ионизируются и не проникают в нервные волокна. Поэтому в кислой среде, в частности, при воспалении тканей действие местных анестетиков ослабляется.
При резорбтивном действии местных анестетиков может проявиться их влияние на ЦНС. В этом случае местные анестетики могут вызывать беспокойство, тремор, судороги (угнетение тормозных нейронов), а в более высоких дозах оказывать угнетающее влияние на дыхательный и сосудодвигательный центры.
Местные анестетики угнетают сократимость миокарда, расширяют кровеносные сосуды (прямое действие, связанное с блокадой Na+-каналов, а также угнетающее влияние на симпатическую иннервацию), снижают артериальное давление. Исключение составляет кокаин, который усиливает и учащает сокращения сердца, суживает сосуды, повышает артериальное давление.
Наиболее ценным свойством местных анестетиков является их способность блокировать болевые рецепторы и чувствительные нервные волокна. В связи с этим их используют для местного обезболивания (местной анестезии), в частности, при хирургических операциях.
Виды анестезии.
Терминальная анестезия.
Плохо растворимые вещества (анестезин) применяются в качестве присыпок, мазей (при лечении ожогов, ран и др.), легко растворимые – в виде растворов и аэрозолей.
Инфильтрационная анестезия.
Обеспечивается путем прямого воздействия на окончания нервных волокон анестетика, которым инфильтрируют подкожную жировую клетчатку. Чаще всего используют 0,25 – 0,5% растворы новокаина и лидокаина. Для пролонгации эффекта их смешивают с адреналином в концентрации 1:200 000 до 1:250 000.
Проводниковая (регионарная) анестезия.
Препарат вводят в околоневральное пространство, чтобы вызвать прекращение проводимости импульса. При этом происходит утрата чувствительности иннервируемой области.
Эпидуральная (перидуральная) анестезия.
Является разновидностью проводниковой анестезии, при этом анестетик вводят в пространство между наружным и внутренним листками твердой оболочки спинного мозга. Анестетик воздействует на передние и задние корешки спинного мозга, включая иннервацию нижней половины туловища.
Спиномозговая анестезия.
Разновидность проводниковой анестезии – препарат вводят в субарахноидальное пространство. Чаще других при этом виде анестезии используют новокаин и лидокаин. При выполнении анестезии блокируются симпатический отдел нервной системы, что приводит к расширению артериол, снижению венозного тонуса. Сердечный выброс и АД снижаются. При спиномозговой анестезии лидокаином вызывается и миорелаксационный эффект, поэтому эти средства нельзя применять при операциях в областях расположенных выше диафрагмы.
Кроме того, местные анестетики используются путем внутривенного введения для купирования болевого синдрома при злокачественных новообразованиях, при остром панкреатите и в других случаях.
Поверхностная анестезия (терминальная анестезия) — в основном анестезия слизистых оболочек (глаз, носа, носоглотки и т.д.). При нанесении анестетика на слизистую оболочку она утрачивает чувствительность, так как анестетик блокирует чувствительные нервные окончания (терминали) в слизистой оболочке.
Поверхностная анестезия используется в глазной практике (например, при удалении инородных тел из роговицы), в оториноларингологии (при операциях на слизистой оболочке носа, носоглотки), а также при интубации, введении бронхоскопов, эзофагоскопов и др.
При нанесении анестетиков на слизистые оболочки возможно частичное всасывание веществ и проявление резорбтивного токсического действия. Для уменьшения всасывания анестетиков к их растворам добавляют сосудосуживающие вещества, например, адреналин.
Предупреждение всасывания анестетиков не только уменьшает их токсичность, но и удлиняет их действие.
Проводниковая анестезия (регионарная анестезия). Если раствор местного анестетика ввести в ткань, окружающую нерв, который содержит чувствительные волокна, то в месте введения анестетика происходит блокада чувствительных нервных волокон. В связи с этим вся область, иннервируемая данным нервом, утрачивает чувствительность. Такой вид местного обезболивания носит название проводниковой анестезии (блокада нервных проводников).
Так как при этом виде анестезии местный анестетик вводится в ткани и частично попадает в общий кровоток, возможно его резорбтивное действие. Поэтому для проводниковой анестезии нельзя использовать токсичные анестетики (например, тетракаин). Для уменьшения всасывания и удлинения действия местных анестетиков к их растворам добавляют сосудосуживающие вещества (адреналин и др.). Проводниковая анестезия используется для проведения хирургических операций на конечностях, в зубоврачебной практике и т.д.
Разновидностью проводниковой анестезии является эпидуральная (перидуральная) анестезия. Раствор анестетика вводят в эпидуральное пространство (между твердой оболочкой спинного мозга и внутренней поверхностью спинномозгового канала). При этом происходит блокада корешков спинномозговых нервов. Эпидуральную анестезию используют при операциях на нижних конечностях, органах малого таза. В частности, эпидуральную анестезию используют при кесаревом сечении.
Субарахноидальная анестезия (спинальная анестезия, спинномозговая анестезия). Раствор анестетика вводят в субарахноидальное пространство (в спинномозговую жидкость) на уровне поясничного отдела спинного мозга. При этом происходит блокада чувствительных волокон, поступающих в пояснично-крестцовый отдел спинного мозга, и развивается анестезия нижних конечностей и нижней половины туловища, включая внутренние органы. Субарахноидальная анестезия используется обычно при операциях на органах малого таза и нижних конечностях. Из-за блокады симпатических волокон при субарахноидальной анестезии может снижаться артериальное давление; для предупреждения артериальной гипотензии вводят эфедрин.
Инфильтрационная анестезия. Раствор местного анестетика невысокой концентрации (0,25-0,5%), но в больших количествах (200-500 мл) под давлением вводят в ткани (кожа, подкожная клетчатка, мышцы, ткани внутренних органов). Происходит «пропитывание» (инфильтрирование) тканей раствором анестетика. При этом блокируются чувствительные нервные окончания и чувствительные нервные волокна, которые находятся в зоне действия анестетика.
Инфильтрационную анестезию используют при многих хирургических операциях, в том числе при операциях на внутренних органах. Так же, как и для проводниковой анестезии, для инфильтрационной анестезии нельзя применять токсичные анестетики, так как они могут попадать в общий кровоток и оказывать резорбтивное . токсическое действие.
Растворяют анестетики для инфильтрационной анестезии обычно в гипотоническом (0,6%) или изотоническом (0,9%) растворе натрия хлорида. Для уменьшения всасывания анестетиков и удлинения их действия к их растворам обычно добавляют адреналин.
Разумеется, для проводниковой, эпидуральной, субарахноидальной и инфильтрационной анестезии используют только стерильные растворы анестетиков.
Факторы, пролонгирующие анестезирующий эффект.
Механизм блокирующего действия определяется анестезиоформной или фармакоформной группой. Эта группа, которая определяет фармакологическую активность соединений. Химическая структура имеет три основных фрагмента:
1. Ароматическое кольцо.
2. Промежуточную цепь.
3. Аминогруппу.
Ароматическая группа обладает липофильностыо и отвечает за:
42) силу и избирательность местно-анетсезирующегно действия;
43) липоидотропность;
44) взаимодействие с мембранами.
Ароматическую группу называют анестезийоформной группой, поскольку именно она проникает через клеточную мембрану нервного волокна и определяет наличие местноанестезирующего эффекта веществ.
Промежуточная группа отвечает за:
1) стойкость; 2) продолжительность действия местного анестетика (чем меньше радикалов, тем длительнее действие местного анестетика).
Эфирные связи крайне нестабильны и все эфирные анестетики легко гидролизуются и в растворе, и во время инъекции, и в плазме. Так как этот процесс протекает достаточно быстро, эфирные анестетики отличаются низкой токсичностью, но и слабым кратковременным эффектом. В отличие от амидных анестетиков, которые гораздо более стабильны.
Аминогруппа отвечает за гидрофильность (растворимость в воде) местного анестетика:
Вазоконстрикторы: адреналин, мезатон, норадреналин, левонорнефрин, вазопрессин, фелипресин.
Положительные свойства вазоконстрикторов: снижают токсичность действия анестетика, способствуют его депонированию, пролонгируют действие анестетика, меньшее кол-во препарата применяется, минимальное кровотечение в месте анестезии, снижает аллергизацию.
Отрицательные свойства вазоконстрикторов: уменьшение питания тканей, возможность вторичного кровотечения, повышение артериального давления, тахикардия, аритмии, вызывают бронхоспазм, могут вызвать аллергическую реакцию.
Сравнительная характеристика препаратов с новокаином.
Сульфаниламиды тоже производные ПАБК, т.е. конкурируют с новокаином.
В очаге воспаления кислая среда – новокаин не диссоциирует.
| Препарат | Активность при анестезии | Токсичность | ||
| терминальная анест. (кокаин-1) | Инфильтраци-онная анест. (новокаин-1) | проводниковая анест. (новокаин-1) | ||
| Новокаин | 0, 1 | |||
| Кокаин | 3, 5 | 1, 9 | ||
| Дикаин | 10—15 | 10—15 | ||
| Тримекаин | 0, 4 | 2, 3—3, 5 | 1, 3—1, 4 | |
| Ксикаин (лидокаин) | 0, 5 | 2—4 | 2—3 | 1, 5—2 |
| препараты | терминальная | инфильт | проводник | спиномозг |
| анестезин | ++++ | |||
| Новокаин | ++++ | ++++ | ++++ | |
| Дикаин | ++++ | |||
| Лидокаин | ++++ | ++++ | ++++ | ++++ |
| Ропивакаин | ||||
| Бупивакаин | ++++ | ++++ | ++++ | |
| Ультракаин | ++++ |
Увеличение длительности действия при применении адреналина в комбинации с местным анестетиком связанно, с сужением сосудов и увеличением времени всасывания.
Токсичность анестетиков
• ЦНС
– кокаинизм
– судороги
• Периферическая нервная система (нейротоксичность)
– остаточные токсические эффекты на ткань нерва (хлорпрокаин)
• Сердечно-сосудистая нервная система
• коллапс (наиболее токсичен бупивакаин)
• Кровь
– метгемоглобинемия
• Аллергические реакции
– особенно опасен новокаин
Причины идиосинкразии к новокаину
Идиосинкразия – это генетически обусловленное, своеобразное реагирование на определенное лекарство при первом приеме. Причиной идиосинкразии является недостаточное количество или низкая активность ферментов.
Хотя новокаин несравненно более безопасен, чем кокаин, однако и при анестезии новокаином могут наблюдаться токсические явления. Обычно это бывает связано с повышенной индивидуальной чувствительностью к новокаину (идиосинкразия).
Токсическое действие новокаина характеризуется явлениями возбуждения центральной нервной системы, переходящими в параличи, и напоминает токсические эффекты кокаина.
При повышенной чувствительности к новокаину указанные явления могут возникнуть и при обычных дозах препарата. Редко встречающаяся идиосинкразия к новокаину обусловливает дерматит, шелушение кожи, крапивницу при попадании его на кожу.
39. Препараты, относящиеся к группе обволакивающих средств. Механизм действия, показания к применению. Адсорбирующие средства, сущность их действия, показания к применению. Современные энтеросорбенты.
Обволакивающие средства— лекарственные.препараты, способные при определенных температурных условиях образовывать с водой эмульсии или коллоиды.
· Крахмальная слизь
· Семя льна
· Смекта
· Де-нол (препарат висмута)
Фармакологические эффекты. Препараты защищают чувствительные нервные окончания от различных раздражений слоем коллоида, в связи с чем обладают слабым противоболевым, противовоспалительным действием. Замедляют всасывание лекарств и ядов, проявляя детоксицирующее действие.
Механизм действия
Обволакивающий эффект связан со способностью препаратов образовывать защитную пленку, из коллоида.
Применение
1. При воспалительных и язвенных поражениях слизистой желудка и кишечника (внутрь)
2. При введении веществ, обладающих раздражающим действием.
3. При отравлениях едкими жидкостями.
Адсорбирующие средства— лекарственные препараты, поглощающие на своей поверхности различные вещества из жидкостей и газов.= сорбенты
· Белая глин
· Тальк
· Крахмал
· Активированный уголь
· Полифепан
· Энтеросорбент
комбинированные препараты
· Алмагель
· Нео интестопан
· Механизм действия
Фармакологические эффекты. Препараты защищают чувствительные нервные окончания в тканях от действия различных раздражителей слоем тонкодисперсного порошка, что обусловливает некоторое противоболевое и противовоспалительное действие. Кроме того, они ограничивают всасывание лекарств, ядов, токсинов, попавших в организм, а также адсорбируют в желудочно-кишечном тракте газы, образующиеся в результате усиленного процесса брожения или гниения.
Механизм действия. Адсорбция .газов, алкалоидов, металлов (тяжелых), токсинов и других веществ обусловлена высокой поверхностной активностью, свойственной препаратам этой группы.
Применение
1. Местно, как подсушивающие, защищающие средства.
2. Комплексная терапия язвенной болезни.
3. Лечение пищевых отравлений. Лечение диареи, метеоризма. Пищевые аллергии.
4. Уменьшение интоксикации при инфекционных заболеваниях.
5. Кожные заболевания (псориаз) — для уменьшения аллергических и токсических компонентов.
6. Рассеянный склероз — для уменьшения самоинтоксикации.
Белая глина, тальк, крахмалПрименяют местно как подсушивающие, защищающие средства.
В стоматологии: При хейлитах, язвенных гингивитах, афтозных и язвенных стоматитах.
Способ применения: в виде присыпок и пудр с окисью цинка, тальком.
К адсорбирующим средствам относят уголь активированный(уголь растительного или животного происхождения, специально измельченный и обладающий поэтому большой адсорбирующей поверхностью). Препарат назначают внутрь в виде взвеси в воде при отравлении алкалоидами, солями тяжелых металлов, при пищевых интоксикациях. Адсорбируя токсичные вещества, уголь активированный препятствует их всасыванию в желудочно-кишечном тракте и проявлению резорбтивного токсического действия.
Таблетки активированного угля назначают внутрь при метеоризме по 1-2 таблетки 3—4 раза в день.
Современные энтеросорбенты
Классификация и виды энтеросорбентов
Современные энтеросорбенты должны соответствовать следующим основным медицинским требованиям: не обладать токсическими свойствами; быть нетравматичными для слизистых оболочек; хорошо эвакуироваться из кишечника; иметь хорошие функциональные (сорбционные) свойства; не вызывать дисбактериозов; иметь удобную лекарственную форму.
infopedia.su
Медицинская энциклопедия — анестезирующие средства
Анестезирующие средства — вещества, при непосредственном соприкосновении с тканями парализующие рецепторные образования и блокирующие передачу импульсов по нервным волокнам. К анестезирующим средствам относятся кокаин, новокаин, дикаин, анестезин, ксикаин, тримекаин и совкаин.
Различные рецепторы отличаются неодинаковой чувствительностью к анестезирующим средствам и поэтому они выключаются не одновременно, а в определенной последовательности. В первую очередь исчезает болевая чувствительность, затем обонятельная, вкусовая, температурная и в последнюю очередь тактильная. Нервные волокна также обладают разной чувствительностью к анестезирующим средствам. Проведение импульсов по чувствительным волокнам прекращается раньше и при воздействии меньших концентраций анестезирующих средств, чем по двигательным.
Действие анестезирующих средств зависит от степени кровоснабжения тканей. При уменьшении кровоснабжения тканей эффективность анестезирующего действия анестезирующих средств усиливается; кроме того, в результате уменьшения всасывания анестезирующих средств увеличивается продолжительность их действия и уменьшается возможность отравления. В связи с этим к растворам анестезирующих средств нередко прибавляют сосудосуживающие средства, чаще всего адреналин. На действие анестезирующих средств влияет и реакция среды: в щелочной среде оно усиливается, в кислой — ослабевает. Этим объясняется то, что анестезирующие средства не оказывают выраженного действия при введении их в воспаленные ткани. Следует отметить, что ксикаин, тримекаин, совкаин медленно разрушаются в тканях и поэтому оказывают более продолжительное действие, чем остальные анестезирующие средства (кокаин, новокаин и др.).
Анестезирующие средства применяют для различных видов местной анестезии. Анестезирующие средства, хорошо проникающие через эпителий слизистых оболочек,— дикаин, ксикаин и кокаин — используют для поверхностной анестезии; новокаин, трнмекаин и ксикаин — для инфильтрационной и проводниковой анестезии; совкаин, новокаин и ксикаин—для спинномозговой анестезии. Анестезин применяют только для поверхностной анестезии.
Среди анестезирующих средств особенно токсичны совкаин, дикаин, кокаин. При отравлении этими веществами возникает возбуждение центральной нервной системы с последующим развитием параличей. С целью предупреждения возможного токсического действия кокаина и дикаина рекомендуется за 40—50 мин. до проведения анестезии давать больному барбитураты (например, барбамил 0,1 г). Применение аналептиков (коразола, кофеина и др.) при вызванном анестезирующими средствами угнетении центров продолговатого мозга бывает, как правило, неэффективным. При тяжелом отравлении анестезирующими средствами применяют искусственное дыхание, кислород (карбоген), кровопускание с последующим введением изотонического раствора хлорида натрия. Отдельные анестезирующие средства — см. статьи по названиям препаратов (например, Кокаин, Совкаин и др.).
Анестезирующие средства (Anaesthetica; греч. anaistliesia — нечувствительность) — лекарственные вещества, устраняющие возбудимость концевых аппаратов чувствительных нервов b блокирующие проводимость импульсов по нервным волокнам. Действие анестезирующих средств избирательно, т. е. проявляется в таких концентрациях, которые не повреждают окружающих тканей, и носит обратимый характер. Первым А. е., введенным в медицинскую практику, был кокаин (см.), который вызывает все виды анестезии, но из-за высокой токсичности в настоящее время применяется только для поверхностной анестезии (в офтальмологии, отоларингологии и урологии). Кокаин вызывает сужение сосудов; поэтому его включают в состав капель и мазей, применяющихся при лечении ринитов, синуситов, конъюнктивитов. Недостатки кокаина: высокая токсичность, влияние на внутриглазное давление, нестойкость в растворе при стерилизации кипячением, малая доступность источника получения; при повторном применении кокаина может развиться болезненное пристрастие (кокаинизм).
Анестезин (см.) и другие алкильные эфиры аминобензойной кислоты нашли ограниченное применение, так как их растворимые соли обладают местнораздражающим действием. Широкое распространение в медицинской практике получили новокаин (см.) и другие эфиры парааминобензойной кислоты (бенкаин, хлорпрокаин, монокаин, амилкаин, букаин, дикаин, корнекаин, октакаин и др.), обладающие меньшим раздражающим и большим анестезирующим действием. Новокаин применяют для всех видов анестезии (табл.), кроме поверхностной, а также при лечении различных заболеваний. Новокаин значительно менее токсичен, чем кокаин, и обладает большой широтой терапевтического действия. Недостатки новокаина: кратковременность действия, неспособность вызывать поверхностную анестезию, антисульфаниламидное действие, нестойкость в растворе, способность вызывать аллергические реакции. Раствор основания новокаина в персиковом масле применяют при длительной боли в рубцах, трещинах заднего прохода, после операции геморроя и т. п.; действие его после однократного введения под кожу или в мышцы длится 3—15 дней. Дикаин (см.) — сильное анестезирующее средство, по активности и токсичности превосходящее новокаин и кокаин. Ввиду высокой токсичности дикаин в основном применяют для поверхностной анестезин в офтальмологии и отоларингологии.
Вофакаин, оксипрокаин (паскаин) и другие эфиры парааминосалициловой кислоты близки по активности к группе новокаина, но отличаются от них наличием противовоспалительных и антисептических свойств. Вофакаин активнее кокаина при поверхностной анестезии и с успехом применяется в отоларингологии. Из соединений с амидной связью широкое распространение получил совкаин (см.), превосходящий по активности новокаин, кокаин и ксиканн. Так как совкаин высокотоксичен и медленно выводится из организма, его применяют с большой осторожностью, главным образом для спинномозговой анестезии. Фаликаин превосходит при поверхностной анестезии кокаин, при проводниковой — новокаин, но токсичнее его в 10 раз (табл.).
В последнее время внимание привлекли соединения с анилидной связью. К ним относятся высокоактивные, длительно действующие и малотоксичные анестетики: ксилокаин (ксикаин), тримекаин (см.), карбокаин (мепивакаин), хостакаин. Они вытесняют из практики новокаин (при инфильтрадионной, проводниковой, внутрикостной анестезии и при блокадах), дикаин (при поверхностной и перидуральной анестезии), совкаин (при спинномозговой анестезии) и другие анестетики, так как обладают рядом преимуществ: вызывают быстрее наступающую, более глубокую и более продолжительную анестезию, чем новокаин, оказывают анальгезирующее действие в послеоперационном периоде, не вызывают аллергических реакций, относительно малотоксичны (менее токсичны, чем кокаин, дикаин, совкаин), превосходят по терапевтической широте обычно применяемые анестезирующие средства, не имеют антисульфаниламидного действия, стойки в растворе и при стерилизации.
Механизм действия анестезирующих средств обусловливается их способностью к адсорбции на поверхности клеток и взаимодействию со специфическими (в химическом отношении) структурами рецептора. Физико-химические свойства А. с.— растворимость, основность, константа диссоциации, липоидофильность, полярность, поверхностная активность и др., определяя легкость проникания А. с. через различные биохимические среды и возможность контакта с чувствительным нервом, существенно влияют на анестезирующее действие. Проникнув в нервную клетку, анестетик вступает в химическое взаимодействие с белковыми макромолекулами нервного волокна, принимающими участие в процессе передачи импульсов. Эффект анестезирующих средств усиливается и удлиняется при подщелачивании их растворов, добавлении солей К и Mg, сыворотки крови, поливинилпирролидона и некоторых других веществ. Потенцируют эффект А. с. анальгетики группы морфина, нейроплегические вещества, антихолинэстеразные вещества и др. Адреналин, мезатон, эфедрин, нафтизин вызывают сужение сосудов, замедляют всасывание анестезирующих средств и тем самым удлиняют действие и уменьшают их токсичность. Анестезирующее действие снижается при подкислении раствора А. е., добавлении глюкозы, мочевины, серотонина и в условиях облучения.
А. с. предназначаются главным образом для обезболивания при хирургических операциях. Активность и токсичность А. с. проявляются неодинаково при различных видах обезболивания: поверхностной, инфильтрационной, проводниковой и других видах анестезии. Применение А. с. особенно показано при операциях при открытых повреждениях, у больных с травматическим шоком, у ослабленных больных со злокачественными опухолями, тяжелыми инфекционными заболеваниями, разлитым перитонитом, сепсисом. Анестезирующие средства применяют также при невритах, невралгиях, радикулитах. А. с. применяют внутривенно, внутримышечно и для блокад при лечении различных заболеваний. А. с. иногда сочетают с нейроплегическими, ганглиоблокирующими средствами, релаксантами, стероидными препаратами. Применение А. с. противопоказано у больных с неустойчивой нервной системой, у маленьких детей, у больных с обширными гнойными процессами, при атипических операциях на внутренних органах, при наличии больших сращений и спаек.
Местная реакция токсического характера от А. с. проявляется в виде отечности тканей, некроза и дерматита; она чаще бывает выражена при применении неизотонических растворов А. с. Резорбтивное действие А. с. в основном первоначально проявляется в стимуляции коры головного мозга, гипоталамуса и центров продолговатого мозга; затем развивается ганглиоблокирующее, курареподобное и м-холинолитическое действие. При отравлении анестезирующими средствами наблюдаются: бледность, тошнота, рвота, двигательное возбуждение, переходящее в клоникотонические судороги; в более тяжелых случаях возбуждение ЦНС сменяется ее угнетением — дыхание становится поверхностным и неправильным, артериальное давление падает; смерть наступает в результате остановки дыхания. При возбуждении ЦНС назначают препараты брома, хлоралгидрат, барбитураты, аминазин и другие препараты фенотиазинового ряда; при коллапсе — кофеин, камфору, коразол подкожно, адреналин (0,1% 0,3 мл) внутрисердечно, глюкозу (30%) внутривенно, делают переливание крови. Некоторые А. с. могут вызывать аллергические реакции (дерматиты, экзему, приступы бронхоспазма, крапивницу, сывороточную болезнь).
www.xn--80aacc4bir7b.xn--p1ai
Виды анестезии – существующие методы обезболивания при операциях
 Анестезия – это уменьшение чувствительности части или всего тела, а также полное прекращение восприятия информации о собственном состоянии и окружающей среде. Анестезиологическое обеспечение операции необходимо для защиты пациента от операционного стресса и безопасности его жизни.
Анестезия – это уменьшение чувствительности части или всего тела, а также полное прекращение восприятия информации о собственном состоянии и окружающей среде. Анестезиологическое обеспечение операции необходимо для защиты пациента от операционного стресса и безопасности его жизни.
Существует большое количество классификаций анестезии, одна из них, более простая, выделяет местную, общую, комбинированную и сочетанную анестезии.
Содержание статьи:Местная анестезия и ее разновидности
Местное обезболивание – это уменьшение или полное прекращение чувствительности определенной части тела.
Выделяют следующие разновидности местной анестезии:
- Аппликационная.
- Инфильтрационная.
- Проводниковая.
- Спинальная.
- Эпидуральная.
Аппликационная (поверхностная) анестезия выполняется нанесением анестезирующего препарата на участок слизистой оболочки или кожных покровов.
При этом анестетик проникает в более глубокие слои ткани, вызывает дисфункцию нервных рецепторов и потерю чувствительности.
Аппликационная анестезия применяется при болезненных процедурах в стоматологии, косметологии, оториноларингологии, гинекологии, урологии и др.
Препараты, которые используются для местного обезболивания (лидокаин, тетракаин, камистад, инокаин, ЭМЛА, проксиметакаин, ксилокаин и др.), могут быть в различных формах: аэрозоли, мази, гели, спреи, растворы.
Противопоказание для применения аппликационной анестезии – индивидуальная непереносимость какого-либо препарата. Осложнение поверхностной анестезии – аллергическая реакция, чаще всего покраснение, небольшой отек.
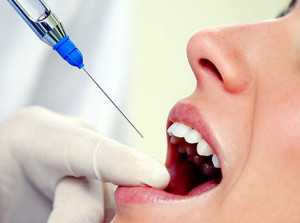 При инфильтрационной анестезии анестетик вводится инъекционным способом. На месте введения препарата происходит блокада проведения нервных импульсов.
При инфильтрационной анестезии анестетик вводится инъекционным способом. На месте введения препарата происходит блокада проведения нервных импульсов.
Техника проведения инфильтрационной анестезии:
- Сначала анестетик вводится внутрикожно.
- Каждую новую порцию препарата вводят в край желвака, который образован предыдущей инъекцией. Так создается инфильтрат из анестезирующего препарата над областью будущего разреза.
- Затем инфильтруется подкожная клетчатка.
- Только после этого проводится разрез скальпелем кожи и подкожной клетчатки.
- Затем выполняется послойная инфильтрация анестезирующим средством мышечной ткани.
Препараты, которые применяются для инфильтрационной анестезии: новокаин, лидокаин, ультракаин.
Противопоказания и осложнения. Противопоказанием для этого вида анестезии является повышенная чувствительность к анестезирующим препаратам. Осложнения при инфильтрационной анестезии встречаются редко, чаще всего это — аллергические реакции.
Проводниковая анестезия
Анестезирующий препарат вводится в параневральное пространство, что вызывает блокаду передачи импульса по крупному нервному стволу.
Метод применяется при проведении операций на верхних и нижних конечностях, щитовидной железе, половых органах, при стоматологических операциях.
Осложнения проводниковой анестезии. Наиболее тяжелое осложнение – нейропатия, также могут отмечаться аллергические реакции.
Спинномозговая анестезия
При данном виде местной анестезии препарат вводится в спинномозговую жидкость, а блокада передачи импульса происходит на уровне корешков спинномозговых нервов.
Спинальная анестезия используется при выполнении операций на нижних конечностях, в поясничном отделе позвоночника, некоторых операциях на половых органах и др.
Для проведения анестезии применяют прокаин, тетракаин. лидокаин, бупивакаин.
Осложнения спинальной анестезии: поперечный миелит, менингит, синдром передних рогов спинного мозга и др.
Эпидуральная анестезия
При этом методе анестезии анестезирующие средства вводятся в эпидуральное пространство позвоночника через катетер, при этом происходит блокировка передачи импульсов по нервным окончаниям спинного мозга.
Метод может применяться, как дополнение к общей анестезии при некоторых операциях, при операции кесарево сечение, для послеоперационного обезболивания, часто используется при родах, кесаревом сечении.
Чаще всего для проведения эпидуральной блокады используются лидокаин, ропивакаин, бупивакаин.
Осложнения: эпидуральная гематома, высокая блокада, спазмы, паралич.
Общая анестезия
Общая анестезия или общий наркоз – это обратимое угнетение ЦНС, сопровождающееся потерей болевой чувствительности, сознания, памяти, расслаблением скелетных мышц.
Такое состояние достигается при введении одного или нескольких анестезирующих препаратов, доза которых подбирается индивидуально врачом-анестезиологом в зависимости от вида и продолжительности хирургического вмешательства и индивидуальных особенностей пациента.
По количеству используемых лекарственных препаратов выделяют:
- Мононаркоз (для анестезии вводится одно средство).
- Смешанный наркоз (одновременно вводятся два и более препарата).
- Комбинированный наркоз (использование анестетиков с анальгетиками, миорелаксантами, гангиоблокаторами и др.).
Выделяют ингаляционный и неингаляционный наркоз.
При ингаляционной анестезии анестезирующие препараты вводят через дыхательные пути.
Ингаляционный наркоз бывает (в зависимости от способа введения анестетиков):
- Масочный.
- Эндотрахеальный
- Эндобронхиальный.
Неингаляционная анестезия достигается введением анестезирующих средств внутривенно, внутримышечно, ректально и др.
Для наркоза используются следующие препараты: закись азота, хлороформ, фторотан, ксенон, кетамин, фторотан, пропофол и многие другие.
Как правило, внутриполостные оперативные вмешательства проводятся с использованием комбинированной эндотрахеальной анестезии с искусственной вентиляцией легких.Внеполостные операции могут быть выполнены при самостоятельном дыхании пациента с использованием мононаркоза.
Осложнения общей анестезии. Тяжелые осложнения наркоза в настоящее время регистрируются редко, это неадекватное восстановление самостоятельного дыхания, остановка дыхания, аритмия, брадикардия, судороги, остановка сердца.
Комбинированная и сочетанная анестезия
Чаще все в настоящее время используются методы комбинированной и сочетанной анестезии.
Комбинированная анестезия – одновременное или последовательное применение различных методов одного вида анестезии (например, ингаляционная и неингаляционная).
Одновременное использование при хирургической операции местной и общей анестезии называется сочетанной анестезией.
www.operabelno.ru
