симптомы и лечение болей при панкреатите в Ижевске
Возникновение боли при панкреатите – один из главных симптомов воспалительного процесса, протекающего в поджелудочной железе. Причиной воспаления может стать нарушение целостности железы или закупорка выводящих протоков, что неизбежно приводит к деструктивным изменениям тканей органа.
Если вас мучают панкреатические боли, не следует заниматься самолечением, а лучше сразу обратиться к гастроэнтерологам клиники доктора Елены Малышевой. Вам будет оказана быстрая, а главное, – профессиональная помощь!
Врачи быстро снимут боль, проведут тщательное обследование и с учетом поставленного диагноза подберут индивидуальную терапию.
Характер боли
Болевые ощущения различаются по степени силы в зависимости от стадии заболевания, степени изменений в железе и близлежащих органов. Острый панкреатит сопровождается резкой и сильной болью, возникающей сразу после еды, – она локализуется в верхней части живота и может смещаться в правое или левое подреберье. В редких случаях болевой симптом может напоминать приступы стенокардии, принимать опоясывающий характер и усиливаться после приема запрещенных продуктов.
При хроническом панкреатите болевые ощущения не такие сильные, возникают периодически, обычно после употребления жирной, острой и жареной пищи, алкогольных напитков. Иногда тупые и ноющие боли мучают больного после переедания на ночь. Поджелудочная железа не вырабатывает достаточно ферментов для полноценного переваривания пищи, в результате чего возникает спазм, захватывающий как желудок, так саму железу.
Если панкреатит сопровождается язвенной болезнью 12-перстной кишки, характер боли меняется, – она становится жгучей, режущей, локализуется в области живота и появляется в утренние часы. Часто болевые ощущения возникают на голодный желудок.
Диагностика
Возникновение периодических или постоянных болей при панкреатите, – повод для незамедлительного обращения к врачу. Обследование пациента начинается с осмотра и диагностического обследования, которое может включать:
Обследование пациента начинается с осмотра и диагностического обследования, которое может включать:
- УЗИ брюшной полости;
- МРТ;
- рентгенографию.
Если врач подозревает сопутствующее панкреатиту нарушение в работе органов пищеварения, назначаются дополнительные исследования: копрологический анализ кала, биохимия крови, анализ крови на сахар и на ферменты поджелудочной железы.
Лечение болей при панкреатите
Учитывая, что боли при панкреатите – симптом воспаления поджелудочной железы, лечением заболевания должен заниматься опытный гастроэнтеролог. Если приступ острый, нужно незамедлительно обратиться к врачу, чтобы он точно установил диагноз и снял болевой симптом. При этом запрещено самостоятельно принимать обезболивающие средства, так как это может привести к ухудшению состояния больного и помешать проведению правильной диагностики.
Лечение в клинике Елены Малышевой
В нашем медицинском центре ведут прием гастроэнтерологи высшей категории, имеющие большой практический опыт. В каждом случае доктора используют комплексный подход к лечению панкреатита:
- разрабатывают индивидуальную схему приема медикаментов;
- подбирают щадящую диету;
- корректируют образ жизни пациента.
В зависимости от состояния и возраста пациентов подбираются эффективные медикаментозные препараты, – это могут быть как традиционные лекарства, так инновационные средства, проверенные в ходе многочисленных исследований и рекомендуемые ведущими европейскими клиниками. При своевременном обращении докторам удается в 90% случаев купировать болевой синдром, улучшить состояние больного и избежать хирургического вмешательства.
Если мучают периодические боли при панкреатите, запишитесь на прием к опытным гастроэнтерологам клиники доктора Елены Малышевой! Администратор подберет удобное для вас время посещения врача.
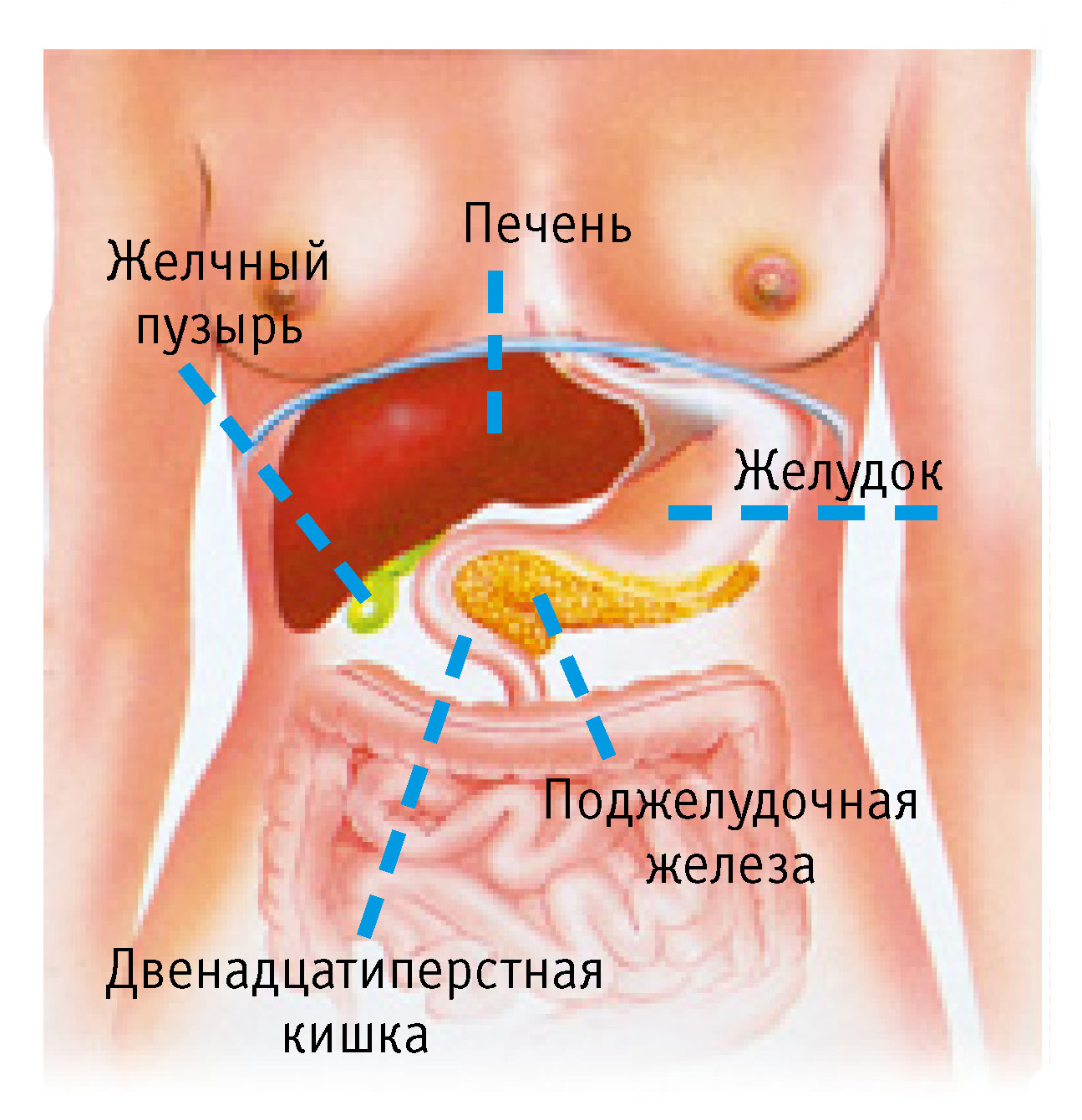
Боль при панкреатите
Панкреатит
весьма распространённое заболевание сегодня.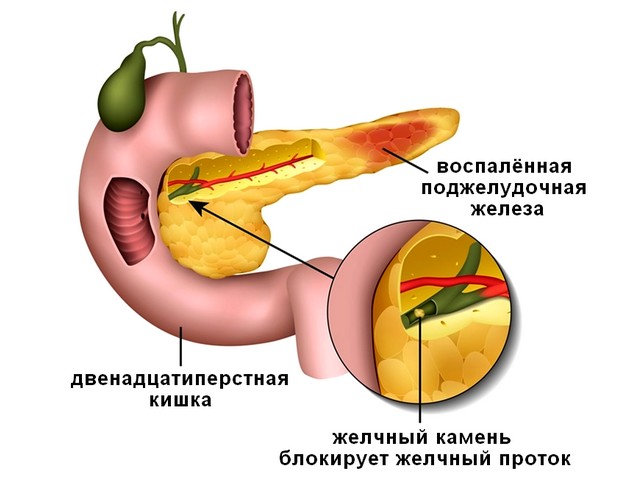 По статистическим данным за последнее пятилетие, панкреатитом страдает каждая 4-я женщина и каждый восьмой мужчина в мире! Удручающие факты. Итак, панкреатит – это воспаление поджелудочной железы, главной задачей которой является выработка инсулина и ферментов, необходимых для правильного и планомерного расщепления пищи.
По статистическим данным за последнее пятилетие, панкреатитом страдает каждая 4-я женщина и каждый восьмой мужчина в мире! Удручающие факты. Итак, панкреатит – это воспаление поджелудочной железы, главной задачей которой является выработка инсулина и ферментов, необходимых для правильного и планомерного расщепления пищи.
Любые боли в брюшине или подвздошной области, сопровождающиеся невозможностью прямо ходить, нормально сидеть, а также потерей аппетита, жидким или маслянистым стулом, сухостью во рту жаждой и рвотой, резкой потерей массы тела и продолжительными запорами, должны непременно Вас насторожить, так как вышеописанные недуги могут быть признаками прогрессирующего панкреатита.
Причины боли при панкреатите
Причины боли при панкреатите разнообразны: начиная от систематически неправильно питания (несвоевременного, с большой долей жаренного, острого и жирного), заканчивая патологиями желчного пузыря и двенадцатиперстной кишки, травмами, ранениями и последствиями операций на брюшной полости, приёмом некоторых лекарств (фуросемид, эстрогены, частый приём антибиотиков), опухолями органов брюшной полости, нарушением обмена веществ, сахарным диабетом 1-го и 2-го типа, гормональными изменениями и наследственной предрасположенностью к болезни. Примерно в половине случаев не удаётся установить истинную причину недуга. Заболеваниями поджелудочной железы чаще страдают женщины, нежели мужчины.
Локализация боли при панкреатите
Какие боли при панкреатите обычно тревожат пациентов? На данный вопрос нет конкретного ответа, так как боли при воспалении поджелудочной железы могут быть разными: колющие, режущие, ноющие, с локализацией в конкретной точке (например, под правым ребром), или по всей брюшной полости, а иногда даже отдающие в пах или спину.
Тип боли зависит от того, какая часть поджелудочной воспалена: головка, тело или хвост. Если воспалена головка панкреаса – болит в правом боку непосредственно под ребром; если тело железы — боль ощутима в так называемой области «под ложечкой»; если хвост — ноет вся левая боковая часть брюшины, но самые яркие болевые ощущения отмечают под левым ребром.
Локализация боли при панкреатите очень размыта, зачастую пациенты не могут точно определить, где именно болит, говорят «болит все»,- в таком случае имеет место разговор о полном воспалении поджелудочной железы: как тела и головки, так и хвоста. В таком случае боль может отдавать в копчик, спину (как бы опоясывая больного), ногу, подвздошные и паховые области.
Нередко женщины жалуются на странную боль в промежности, при которой буквально больно ходить. Нередки и боли в спине при панкреатите, так как больная поджелудочная иррадиирует во все органы брюшины. Именно поэтому и кажется, что болит спина. По такому же принципу спина болит и при воспалении почек.
Головная боль при панкреатите — нередкое явление, возникающее на фоне общей слабости и истощения организма. При этом, воспаление поджелудочной железы, как правило, не сопровождается повышением температуры тела, но практически всегда проявляется в виде некой желтушности лица и кожных покровов.
Стоит отметить, что достаточно часто (особенно если болезнь уже в хронической стадии) острая боль при панкреатите отсутствует и болезнь протекает в скрытой форме (нет острых болевых ощущений или приступа панкреатита). При таком панкреатите, именуемым «каменным» (из-за камнеобразования в структуре поджелудочной), запредельно воспаляется головка железы, повышается уровень амилазы в крови и в моче. В таком случае, на фоне острой поджелудочной недостаточности, пациенты жалуются на долговременные поносы и постоянное вздутие живота. Опасен этот вид панкреатита тем, что кроме вышеописанных симптомов, которые часто невозможно определить без медицинского вмешательства (например, уровень амилазы в крови и в моче, уровень сахара в крови), появляется благоприятная среда для развития сахарного диабета как 1-го, так и 2-го типа (скрытый сахарный диабет, не инсулинозависимый).
Как распознать острый панкреатит
Острый панкреатит, в народе именуемый «приступом поджелудочной железы», — достаточно опасное заболевание, и одно из наиболее частых среди болезней органов брюшины. При таком панкреатите поджелудочная железа начинает «сама себя переваривать», и если вовремя не вмешаться и не оказать пациенту правильную медикаментозную помощь и не назначить правильную диету с пониженным содержанием сахара – может развиться отёк, воспаление клетчатки вокруг железы вплоть до некроза этого жизненно важного органа.
При таком панкреатите поджелудочная железа начинает «сама себя переваривать», и если вовремя не вмешаться и не оказать пациенту правильную медикаментозную помощь и не назначить правильную диету с пониженным содержанием сахара – может развиться отёк, воспаление клетчатки вокруг железы вплоть до некроза этого жизненно важного органа.
Итак, распознать острый панкреатит можно по наличию следующих жалоб:
- Острая боль в верхней части живота (под правым ребром).
- Опоясывающая острая боль, облегчающаяся в положении сидя или лёжа, подогнув под себя колени.
- Тошнота.
- Рвота (с примесями желчи).
- Отвращение ко всей еде, в т.ч. и к простой питьевой воде.
- Ощущение распирания кишечника, вздутие живота.
- Бледная влажная кожа с землистым или желтоватым оттенком.
- Заметное (больной сам ощущает) снижение артериального давление и учащение сердцебиения.
Диагностика боли при панкреатите
Диагностика при остром панкреатите требует следующих анализов и манипуляций:
- Общий анализ крови.
- Биохимия крови (даёт возможность проследить уровень амилазы в крови и в моче).
- Рентген брюшной полости.
- УЗИ брюшной полости.
- Фиброгастродуоденоскопия («зонд» в простонародье), — помогает установить наличие язв и новообразований, а также даёт возможность взять желудочный сок на анализ.
- Лапароскопия.
- Компьютерная томография (при подозрении на наличие онкологии).
Лечение боли при панкреатите
Боли при остром панкреатите достаточно ярко выражены, и именно они заставляют человека как-то на них реагировать. Лечение производится строго под наблюдением врача. Если при хронической форме панкреатита пациент уже знает как бороться с недугом или как унять боль (судя по предыдущим приступам), то в случае приступа острого панкреатита (особенно первичного) необходимо незамедлительно вызывать скорую. Следует отметить, что на извечный вопрос «чем снять боль при панкреатите?», есть простой ответ — холодом. Холод буд-то замораживает боль, унимая её. Опоясывающая боль при панкреатите часто наводит панику и рассеивает внимание, но если по каким либо причинам визит врача невозможен, необходимо сделать следующее:
Следует отметить, что на извечный вопрос «чем снять боль при панкреатите?», есть простой ответ — холодом. Холод буд-то замораживает боль, унимая её. Опоясывающая боль при панкреатите часто наводит панику и рассеивает внимание, но если по каким либо причинам визит врача невозможен, необходимо сделать следующее:
- Ограничить потребление пищи (вплоть до голодания) на 18-24 часа в период обострения (из питья – только щелочные минеральные воды или слабый чай без сахара).
- Приложить холод (можно грелку со льдом) на область боли (от правого подреберья и до пупка). Ни в коем случае не греть область брюшины! Это может привести к отёку и сепсису, что нередко требует немедленного хирургического вмешательства.
- В период обострения и пару дней после приступа рекомендуется капельница с раствором глюкозы или реосорбилактом (200-400 мл).
- По прошествии первичного голодания больному непременно захочется кушать, так как воспалённая поджелудочная за неимением пищи для переваривания, начинает переваривать сама себя. В таком случае можно начинать понемногу кушать. Внимание! Сахар необходимо ограничить до рекордно малых доз, ведь потребление сахара сейчас может вызвать приступ снова. Но глюкоза организму все равно нужна, так что если не производились капельницы с глюкозой – слабый черный чай можно немного подсластить.
- Исключите все мучное, жареное, жирное – т.е. все то, на что и так больной поджелудочной железе придётся потратить массу энергии, которой нет в ослабленном организме. Можно скушать одно отварное яйцо, кусочек вчерашнего (или подсушенного в тостере) хлеба, пару пластинок галетного печенья или пару сушек. Также весьма показан отвар из сухих яблок, сок запаренного изюма или чай из шиповника (лучше брать свежие плоды шиповника и запаривать их в термосе, нежели пить чай из пакетиков). Вышеуказанные отвары содержат витамин С и глюкозу (фруктозу), которая будет безвредна, но весьма необходима организму.
- Через 3-4 дня при соблюдении режима питания общее состояние больного должно стабилизироваться.
 Тем не менее, следует и дальше придерживаться диеты с пониженным содержанием чистого сахара, обильным питьем и избеганием трудноусвояемой пищи. Во время или после каждого приёма пищи рекомендовано принимать ферментативный препарат (Мезим 10000, Панкреатин 8000, Фестал, Фестал Форте) по 1-2 таблетки в зависимости от дозировки (важно, чтобы дневная дозировка фермента не превышала 25 000).
Тем не менее, следует и дальше придерживаться диеты с пониженным содержанием чистого сахара, обильным питьем и избеганием трудноусвояемой пищи. Во время или после каждого приёма пищи рекомендовано принимать ферментативный препарат (Мезим 10000, Панкреатин 8000, Фестал, Фестал Форте) по 1-2 таблетки в зависимости от дозировки (важно, чтобы дневная дозировка фермента не превышала 25 000). - Обязательно обратитесь к врачу-гастроэнтерологу для дальнейшего прохождения полного гастроэнтерологического обследования с последующим выявлением причины острого панкреатита. Не запускайте болезнь даже если Вам полегчает, ведь проблемы с поджелудочной железой могут быть первой ступенью к развитию сахарного диабета.
Боли при хроническом панкреатите менее выражены, чем при остром. Такие боли пациенты гастроэнтерологов характеризуют как тупые, волнообразные (схватит-отпустит), усиливающиеся после приёма пищи. Может отдавать в различные точки брюшины, но чаще всего «ноет» под левым ребром. Боли при хроническом панкреатите — не первичная, а уже вторичная проблема, так как возникают они на фоне желчекаменной болезни, заболеваний кишечника и двенадцатиперстной кишки, гепатитов В и С, паротита (свинки), поражения кишечника гельминтами, а также на фоне длительного и постоянного приёма алкоголя (более 50 грамм крепкого алкоголя и более 80 сухого вина в день). Негативное воздействие на поджелудочную также оказывает постоянное употребление газированных вод и шипучих напитков, вызывая постоянное воспаление панкреаса, осложнённое постоянным вздутием живота, а постепенно и цирроз тканей железы. При хронической форме панкреатите боли появляются не всегда, а только тогда, когда происходят огрехи в питании. Именно поэтому, если у Вас хронический панкреатит, стоит придерживаться правильной диеты. А именно:
- Умеренное употребление продуктов с большим содержанием «сложного» сахара: шоколад, пирожные и конфеты, мучные изделия.
- Газированные напитки и концентрированные соки, охлаждённые шипучие напитки.

- Жаренная, жирная и острая пища.
- Не стоит злоупотреблять приправами.
Вышеуказанное абсолютно не значит, что стоит себя ограничивать в еде, просто не стоит злоупотреблять и переедать. Не стоит отказывать себе в мясе, рыбе или грибах, белки ведь очень нужны организму, только соблюдая панкреатическую диету, лучше все запекать или употреблять такие продукты отварными. Важно знать, что наваристые супы на жирном бульоне категорически противопоказаны. Лучше варить супы на естественном овощном бульоне, тогда они будут легко усваиваться и приносить пользу.
Профилактика боли при панкреатите
Профилактика при панкреатите как при остром, так и при хроническом достаточно проста, и она не заканчивается только правильным питанием. Необходимо соблюдать режим дня, не кушать ночью (так как ночью поджелудочная переходит в замедленный или так называемый «спящий режим», как и весь организм. Потреблением пищи ночью мы её «будим» и насильно заставляем работать. Не стоит часто употреблять в пишу фаст-фуд и алкоголь, а также много жирной и жареной пищи. Лучше есть отварное и запечённое мясо, и свести к минимуму потребление мучного. Не стоит есть много сладкого (в торты и шоколад, как правило, добавляют простой сахар, который тяжело расщепляется ферментами поджелудочной). Если знаете, что грядёт застолье, — лучше примите ферментативный препарат. Не стоит увлекаться газировкой и соками с красителями. Берегите свою поджелудочную и будьте здоровы!
Все новости Предыдущая Следующая
Как помочь при приступе панкреатита
Мы рекомендуем при любых проявлениях панкреатита обратиться к специалисту – гастроэнтерологу. Панкреатит сопровождается воспалением тканей поджелудочной железы, которая отвечает за переваривание и усвоение пищи. Это заболевание должен лечить только врач, самостоятельно недопустимо использование каких-либо лекарственных средств.
Разновидности
Есть несколько разновидностей панкреатита:
- Острый.
 Сопровождается поражением тканей поджелудочной железы. Дополнительно возникает отек, отмирают клетки, поражаются окружающие ткани и органы. Спровоцировать острую форму панкреатита может дискинезия желчевыводящих путей, травмы брюшной полости, отравление, аллергическая реакция. В большинстве случаев причиной развития болезни является систематическое употребление спиртных напитков.
Сопровождается поражением тканей поджелудочной железы. Дополнительно возникает отек, отмирают клетки, поражаются окружающие ткани и органы. Спровоцировать острую форму панкреатита может дискинезия желчевыводящих путей, травмы брюшной полости, отравление, аллергическая реакция. В большинстве случаев причиной развития болезни является систематическое употребление спиртных напитков. - Острый рецидивирующий. По симптомам схожий с легкой формой острого. Но приступы случаются чаще, а интенсивность симптомов разная. Определить этот диагноз довольно сложно.
- Хронический. Отличается медленным прогрессированием. Периоды обострения и ремиссии чередуются. В большинстве случаев такая форма болезни вызвана злоупотреблением спиртными напитками. Также спровоцировать развитие может употребление жирных и острых продуктов. Так возникает сильная нагрузка на орган. В некоторых случаях причиной развития этой формы является язва желудка либо двенадцатиперстной кишки.
Есть две стадии развития панкреатита. Первая – продолжительная, развивается в течение длительного времени. В этот период выраженные симптомы отсутствуют. Если на этом этапе не проводится соответствующее лечение, болезнь переходит в другую стадию. Для нее характерно развитие серьезных симптомов, периодические обострения.
При любой форме болезни неизбежно развивается ферментная недостаточность – пищеварительные ферменты вырабатываются в недостаточном количестве. При таком патологическом процессе проявляется яркая симптоматика:
- вздутие;
- изжога;
- приступы тошноты;
- расстройство кишечника;
- в кале присутствуют непереваренные частички пищи и капли жира.
Такие симптомы появляются на фоне сильной нагрузки на пищеварительную систему. За счет этого частицы пищи раздражают кишечник, питательные вещества не полностью усваиваются в кишечнике. В результате спустя время организм истощается, развивается анемия и острая нехватка витаминных веществ.
Какие причины вызывают болезнь, особенности ее развития
Хронический панкреатит является коварным, в течение длительного времени симптомы могут отсутствовать. Но при появлении благоприятных условий возникает обострение заболевания. Спровоцировать обострение могут механические факторы:
- камни в желчном пузыре и его протоках;
- спазмы или воспаления в двенадцатиперстной кишке;
- доброкачественная или злокачественная опухоль в поджелудочной железе;
- сужение протоков желчного пузыря;
- глистная инвазия;
- тупые травмы живота;
- хирургическое вмешательство в брюшной полости.
К другим причинам обострения болезни относят:
- Нарушение режима питания – частые переедания, употребление большого количества острой и жирной пищи, фастфуд, копчености, консервы. Такая пища является нагрузкой на больную поджелудочную.
- Злоупотребление спиртными напитками. Даже при употреблении небольшого количества алкоголя, но регулярно, болезнь может обостряться.
- Простуда, грипп, интоксикация организма в результате приема лекарств. При хронической форме панкреатита опасно принимать препараты, не назначенные доктором. Если же врач назначает курс лечения, нужно внимательно ознакомиться с инструкцией, поскольку некоторые из них имеют побочные эффекты в виде нарушения функций пищеварения.
- Наличие аутоимунных заболеваний нередко дополняется развитием панкреатита. К таким болезням относят сахарный диабет, муковисцидоз, вирусный гепатит, цитомегаловирус, вирусный паротит.
- Гормональные дисфункции в период вынашивания ребенка или климакса у женщин.
- Постоянный стресс, эмоционально нестабильное состояние, нервное напряжение.
- Аномальное строение органа, например, его неправильное положение относительно других органов, удвоение.
Как проявляется
Первый симптом начинающегося приступа – это острая боль под ребрами, по центру, справа или слева (в зависимости от того, какой отдел поджелудочной поражен). Боль отдает в лопатки, в ребра. После еды она становится более интенсивной. Немного уменьшается при наклоне вперед либо сидя. Иногда болезненные ощущения невозможно устранить с помощью обезболивающих средств.
Боль отдает в лопатки, в ребра. После еды она становится более интенсивной. Немного уменьшается при наклоне вперед либо сидя. Иногда болезненные ощущения невозможно устранить с помощью обезболивающих средств.
Неприятные ощущения появляются через несколько часов после употребления жирных или острых продуктов. Иногда они появляются и позже – через 6-8 часов. После употребления алкоголя боль наступает через два дня. Иногда боль бывает не связана с приемом пищи.
По мере развития болезни, кроме боли, появляются такие симптомы:
- горечь во рту;
- белый налет на поверхности языка;
- приступы тошноты или рвоты;
- ухудшение аппетита;
- субфебрильная температура;
- синюшные или фиолетовые пятна на поверхности кожи лица, тела;
- сильное вздутие живота;
- слабость, головокружение;
- при закупорке протоков желчного пузыря кожа становится желтушной.
Что делать при приступе
Когда начинает приступ панкреатита, нужно сразу вызвать скорую помощь. Нельзя допускать дальнейшего развития симптоматики. Чтобы облегчить свое состояние, нужно выполнить простые рекомендации:
- не принимать пищу, не пить никаких напитков, кроме чистой воды, так нагрузка с органа снимается;
- принять горизонтальное положение тела, если есть рвота, лечь на бок, прижать к груди колени;
- приложить холодную грелку к брюшной полости в области боли.
Нельзя самостоятельно использовать какие-либо лекарственные препараты. Только врач может назначать правильное лечение при приступе панкреатита. Вначале нужно поставить правильный диагноз, пациенту назначают соответствующие обследования:
- внешний осмотр, прощупывание брюшной полости;
- анализ крови – общий и биохимический;
- ультразвуковое исследование брюшной полости;
- если есть показания, назначается рентген, компьютерная или магнитно-резонансная томография.

После того, как поставлен диагноз острый панкреатит, врач назначает анальгетики, спазмолитики. Они предназначены для устранения боли и спазма, помогают восстановить нормальный отток жидкости в поджелудочной железе. Если обнаруживается инфекция, применяется антибиотикотерапия. Также антибактериальные препараты показаны при подготовке к хирургическому вмешательству. Чтобы снизить активность поджелудочной железы, используются антагонисты соматотропина. Если есть показания, проводится лечение для снятия интоксикации – клизма, сорбенты, введение физраствора, глюкозы и других препаратов для восстановления баланса жидкости в организме (это актуально при приступах рвоты).
Какие характеристики боли при панкреатите?
Основной симптом панкреатита – боль в животе. Если эту боль попытаться охарактеризовать, то надо сказать, что поскольку поджелудочная железа, как мы уже упомянули, имеет головку, тело и хвост, то и боль при болезнях поджелудочной железы локализуется в верхнем отделе живота.
Если в воспалительном процессе больше участвует головка поджелудочной железы, боль больше смещается в правое подреберье. Если воспалением охвачено тело поджелудочной железы, то боль локализуется по центру, в так называемой эпигастральной области. Ну и если поражение захватывает хвост поджелудочной железы, то боль локализуется в левом подреберье с возможной иррадиацией боли в спину, в место соединения 12 ребра с позвонком.
Также болевой синдром иногда проявляется в виде полупояса, как бы обручем охватывая весь верхний этаж живота. Весь верхний отдел живота и радиация в спину является как бы одним таким «наболевшим» местом.
Боль часто сравнивают с болью по типу пояса. Как мы уже говорили, болевые ощущения могут быть разными по длительности. Если приступ спровоцирован алкоголем, то боль ноющая, не острая при хроническом процессе, но весьма длительная, даже постоянная. Такая боль мешает человеку спать, идти на работу и выполнять свои функциональные обязанности.
Такая боль мешает человеку спать, идти на работу и выполнять свои функциональные обязанности.
Страдает тут и половая функция, так как болезненность влияет на все среды.
80% -90% случаев на первой стадии панкреатита — это болевая форма. То есть, первым проявлением заболевания является боль. Есть еще 10-20% так называемых «безболевых» панкреатитов, где на первом месте будут выступать среди клинических проявлений экзокринные нарушения, то есть нарушение функций. А функции поджелудочной железы – это в основном доставка ферментов в двенадцатиперстную кишку и участие этих ферментов в переваривании пищи.
Боль и поджелудочная железа
Стенограмма лекции
XXV Всероссийской Образовательной Интернет Сессии для врачей
Общая продолжительность: 20:42
00:00
Оксана Михайловна Драпкина, секретарь межведомственного Научного Совета по терапии РАМН, доктор медицинских наук, профессор:
— Следующее сообщение сделает профессор Шифрин Олег Самуилович: «Боль и поджелудочная железа».
Олег Самуилович Шифрин, доктор медицинских наук:
— Глубокоуважаемые коллеги! Свое выступление я начну с небольшого клинического примера. В нашу клинику (под руководством академика Владимира Трофимовича Ивашкина) обратился пациент 55-ти лет с жалобами на эпигастральные боли с иррадиацией в спину, левое подреберье, возникающие через 40-50 минут после приема пищи, а также и в ночное время. Боли достаточно интенсивные, резко снижающие качество жизни больного.
Из истории заболевания. Считает себя больным в течение трех лет, когда после еды стали возникать подобные болевые ощущения. Вначале менее интенсивные, но затем все более усиливающиеся. Из анамнеза обращало внимание, что в течение длительного времени мужчина интенсивно курил, потребляя до полутора, двух пачек сигарет в день.
Больному уже на догоспитальном этапе был поставлен диагноз хронического панкреатита. Назначались различные ферментные препараты, содержащие желчные кислоты, в сочетании с блокаторами протонной помпы. Эффекта не было. Пациента продолжали беспокоить интенсивные боли, в том числе и ночные. Добавление спазмолитиков также радикально ситуацию не улучшило.
В нашей клинике пациенту был подтвержден диагноз болевой формы хронического панкреатита. В качестве антиангинального средства назначены таблетки панкреатина, не содержащие желчные кислоты, в виде мезима 10000. На этом фоне наступило почти радикальное улучшение. Болевая симптоматика практически исчезла.
Абдоминальная боль – это важнейший кардинальный симптом начальных этапов развития хронического панкреатита. На данном слайде приведена работа конца прошлого века, в которой на основании оценки значительного количества наблюдений установлено, что абдоминальная боль беспокоит почти 90% больных хроническим панкреатитом в начальных стадиях. В то же время остальные симптомы хронического панкреатита (диарея, симптомы панкреагенного сахарного диабета, желтуха) гораздо реже беспокоят пациентов.
02:52
Но боль боли рознь. Боль при хроническом панкреатите имеет разное происхождение. Оценивать ее мы должны по-разному. С чем может быть связана абдоминальная боль при хроническом панкреатите? Прежде всего, с собственно воспалением тканей поджелудочной железы. Воспалительный экссудат сдавливает нервные окончания, закономерно вызывая боль.
Если в процессе воспаления преобладает альтерация, то биологически активные вещества повреждают гиалиновые мембраны нервных волокон и воздействуют на нервные сплетения. Абдоминальная боль в этих случаях будет даже более интенсивной.
Я привел примеры этиологии так называемой боли типа А. Боли, связанной непосредственно с воспалением тканей поджелудочной железы. Но при панкреатитах часто встречается и другая боль.:max_bytes(150000):strip_icc()/human-pancreas--illustration-713785863-5a56636c96f7d0003717488c.jpg) Принципиально другая боль по своему характеру! Боль, связанная уже с собственно осложнением воспаления в тканях поджелудочной железы.
Принципиально другая боль по своему характеру! Боль, связанная уже с собственно осложнением воспаления в тканях поджелудочной железы.
Эта боль может быть связана с повышением давления в протоках поджелудочной железы в связи с обтурацией их кальцинатами или со сдавлением фибротически измененной ткани поджелудочной железы.
При повышении давления в протоках поджелудочной железы происходит слущивание черепицеобразного эпителия, выстилающего их. Агрессивный панкреатический сок воздействует на нервные сплетения, содержащиеся в их стенке.
Другая причина подобного типа боли – это псевдокисты, своеобразные раны в теле поджелудочной железы, где агрессивный панкреатический сок так же воздействует на обнаженные нервные окончания.
Нередкая причина подобной боли (боли типа В): сдавление общего желчного протока увеличенной головкой поджелудочной железы или стенозирование двенадцатиперстной кишки за счет той же причины.
Кратко суммируя основные причины панкреатической боли, можно свести к следующим факторам. Повышение внутрипротокового давления и растяжение капсулы поджелудочной железы. Сдавление протоков поджелудочной железы за счет фибротически измененной ткани органа. Ишемизация тканей поджелудочной железы. Деструкция протокового эпителия.
05:31
Боль может быть связана так же и с теми изменениями, которые происходят при хроническом панкреатите в других органах. Это, прежде всего, гастродуоденальные язвы, возникающие за счет уменьшения ощелачивающей роли раствора бикарбонатов, которые вырабатывает поджелудочная железа в условиях болезни.
Возможны тромбозы селезеночной вены при развитии острого панкреатита. Наконец, при тяжелых формах острого панкреатита может возникать и плеврит, который также в отдельных случаях дает выраженную абдоминальную боль.
Боль может возникать также вследствие снижения экзокринной функции поджелудочной железы. Уменьшение выработки ферментов, уменьшение выработки раствора бикарбонатов поджелудочной железой приводит к излишней ацидификации начальных отделов двенадцатиперстной кишки, нарушению моторики и закономерному развитию такого симптома как метеоризм.
Уменьшение выработки ферментов, уменьшение выработки раствора бикарбонатов поджелудочной железой приводит к излишней ацидификации начальных отделов двенадцатиперстной кишки, нарушению моторики и закономерному развитию такого симптома как метеоризм.
Причем пациенту иногда очень трудно различить, что его беспокоит: метеоризм или боль. Эти симптомы субъективно могут перекрещиваться между собой.
В конце прошлого века были проведены классические контролированные исследования по сравнению влияния ферментных препаратов различного типа на уровень абдоминальной боли при хроническом панкреатите. В это исследование вошли тысячи пациентов. Установлено, что традиционные таблетированные препараты панкреатина достоверно уменьшали давление в панкреатических протоках поджелудочной железы и снижали уровень абдоминальной боли.
В то же время микрогранулированные препараты панкреатина достоверно не снижали повышенный уровень давления в протоках поджелудочной железы и не уменьшали выраженность абдоминальной боли у пациентов.
Почему же это происходит? Частицы панкреатина, покрытые энтеросолюбильной оболочкой, содержащиеся в микрогранулированном препарате, попадая в верхние отдел двенадцатиперстной кишки и желудка, не могут вовремя расщепиться вследствие того, что функция выработки бикарбонатов поджелудочной железой страдает в первую очередь при экзокринной недостаточности.
Вследствие этого происходит ацидификация верхних отделов двенадцатиперстной кишки. Микрогранулы панкреатина начинают расщепляться в более глубоких отделах двенадцатиперстной кишки, где рилизинг-система уже не работает.
08:44
В то же время таблетки панкреатина, в которых частицы действующего вещества не защищены энтеросолюбильной оболочкой, начинают распадаться, начинают свою биологическую функцию уже в верхних отделах двенадцатиперстной кишки, где работает рилизинг-система.
Соответственно, по закону, по механизму обратной отрицательной связи уменьшается выработка панкреатических ферментов поджелудочной железой.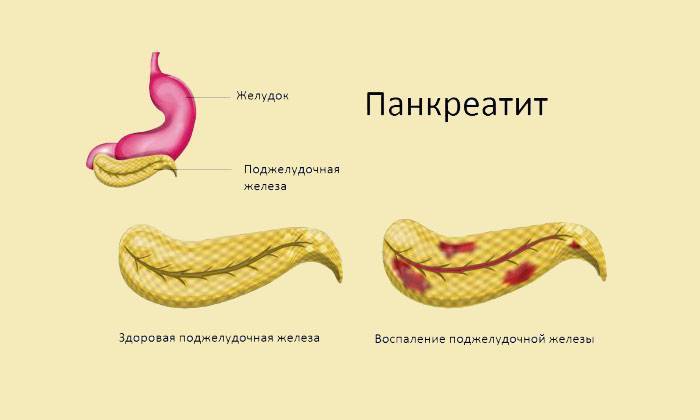 Снижается давление в этом органе, в его протоках и в паренхиме. Уменьшается уровень боли.
Снижается давление в этом органе, в его протоках и в паренхиме. Уменьшается уровень боли.
Рассмотрим алгоритм лечения болевой формы хронического панкреатита, предложенный Американской гастроэнтерологической ассоциацией в конце прошлого века.
На первом этапе мы должны подтвердить диагноз. Боль в верхних отделах брюшной полости вызывает далеко не только панкреатит. Это может быть и язвенная болезнь, рак поджелудочной железы, многие другие заболевания, поэтому нельзя болевые ощущения, от которых страдает пациент, сводить только к хроническому панкреатиту.
Диагноз требует подтверждения (это сложный диагноз). Проведением современных ультразвуковых методов исследования, компьютерной томографии, магнитно-резонансной томографии, современных лабораторных методов мы можем и должны подтвердить данный диагноз.
В отдельных редких случаях возможно использование ЭРХПГ, но, направляя пациента на это исследование, следует помнить, что почти в 10% случаев оно отягощается развитием острого панкреатита, поэтому должно выполняться только по строгим показаниям.
Хорошо – подтвердили диагноз панкреатита. Пациенту в любом случае назначается диета с низким содержанием жиров. Пациент должен исключить алкоголь, подчеркиваю, при любой форме хронического панкреатита! Как при алкогольном, так и не при алкогольном. Пациент должен исключить курение. Это важнейший панкреатогенный фактор, значение которого, к несчастью, пока не в достаточной мере оценивается ни пациентами, ни даже врачами.
Для того чтобы лечащий врач мог должным образом оценивать состояние больного, пациенту рекомендуется ежедневное ведение дневника мониторинга своего самочувствия, в котором он оценивает уровень абдоминальной боли. При сохранении болевых ощущений пациент может и должен применять антиангинальные препараты. Например, такие как тримебутин и парацетамол.
11:35
Эти мероприятия неэффективны? Тогда пациенту назначается длительный курс таблетированных препаратов, содержащих панкреатин, причем в высоких дозах. Эти препараты можно комбинировать с ингибиторами желудочной секреции: прежде всего, с блокаторами протонной помпы. Н2-блокаторы здесь гораздо менее эффективны.
Эти препараты можно комбинировать с ингибиторами желудочной секреции: прежде всего, с блокаторами протонной помпы. Н2-блокаторы здесь гораздо менее эффективны.
Не помогаем мы больному? У него остаются абдоминальные боли? Тогда пациенту следует предложить выбор между выжидательной тактикой и проведением оперативного лечения. Но при этом должно объяснить больному положительные возможности хирургического лечения и возможные осложнения хирургического лечения.
При наличии дилатации протоков пациент посылается на дренирующие операции. Если протоки не расширены, то проводится хирургическая денервация поджелудочной железы или даже резекция части данного органа.
Итак, основные лечебные направления при ведении пациентов с болевой формой хронического панкреатита. На первом этапе это диета, полное прекращение употребления алкоголя (я добавлю – курения). Назначение анальгетиков. Таблетированные ферментные препараты в высоких дозах. Во-первых, с целью создания функционального покоя органа и в качестве заместительной терапии.
Лечение спастических расстройств, которые закономерно возникают при хроническом панкреатите со стороны гладкомышечных органов, со стороны желчных путей, со стороны различных отделов кишечника. Целесообразно назначение тримебутина – препарата, обладающего как спазмолитическим, так и анальгетическим действием.
Нельзя забывать о проведении медикаментозной денервации поджелудочной железы. Здесь нам могут помочь хорошо всем известные циклические антидепрессанты.
Наконец, при неэффективности всех этих мероприятий пациент направляется на консультацию к эндоскописту и хирургу для решения дальнейшей тактики ведения.
13:55
В нашей клинике проведено неконтролированное сравнение влияния на боль традиционных таблеток панкреатина в виде мезима 10000 и микрогранулированного препарата, также содержащего 10000 единиц липазы. Период наблюдения – 4 недели. Группы пациентов были примерно однотипные. Они состояли из больных хроническим панкреатитом алкогольной, билиарной этиологии и смешанной этиологии.
Период наблюдения – 4 недели. Группы пациентов были примерно однотипные. Они состояли из больных хроническим панкреатитом алкогольной, билиарной этиологии и смешанной этиологии.
Мы убедились в том, что таблетированный препарат панкреатина в большей степени уменьшает выраженность абдоминальной боли, нежели микрогранулированный препарат. Причем влияние на уровень метеоризма оказалось примерно одинаковым.
Важно отметить, что таблетированный препарат панкреатина реже вызывал запоры, нежели микрогранулированный препарат. Хочу подчеркнуть, что мы рассматривали пациентов с относительно сохраненной внешней секреторной функцией поджелудочной железы. У них не было грубых нарушений со стороны внешней секреторной функции в виде тяжелой диареи, мальабсорбции и так далее.
Назначение адекватных таблетированных ферментов поджелудочной железы позволяет во многом отказаться от применения антисекреторных препаратов. На данной таблице показано, что почти половине пациентов, которым мы назначали мезим 10000, удалось отказаться от применения блокаторов протонной помпы.
Отдельную группу составляют больные хроническим панкреатитом с выраженным атеросклерозом мезентериальных сосудов. На данном слайде приведен пример пожилого пациента (72-х лет) с выраженным кальцинозом мезентериальных сосудов.
15:59
Ведение этих пациентов имеет некоторые особенности. Поскольку у подобных пациентов достоверно более часто диагностируются гастродуоденальные эрозивные поражения, в качестве антиангинальных препаратов им не следует назначать НПВС, о чем говорилось в предыдущей лекции.
Этим пациентам лучше назначать такие антиангинальные препараты, как парацетамол или тримебутин. Они в гораздо меньшей степени представляют угрозу в плане развития гастродуоденальных кровотечений.
Очень важный аспект – это курение. Курение по своей значимости, очевидно, немногим уступает алкоголю в плане своего отрицательного панкреатогенного влияния. Обратите внимание: все наши старания, все наши усилия по лечению абдоминальной боли у больных курильщиков, страдающих панкреатитом, оказывались, как правило, малоэффективными.
Обратите внимание: все наши старания, все наши усилия по лечению абдоминальной боли у больных курильщиков, страдающих панкреатитом, оказывались, как правило, малоэффективными.
Для того чтобы мы могли им помочь, им нужно было или бросить курить, или значительно уменьшить количество потребляемых сигарет. По крайней мере, меньше 10 в день – чтобы индекс курильщика был у них низким.
Обратите внимание на данную таблицу. Опрос проводился среди пациентов, страдающих хроническим панкреатитом, москвичей, как правило, имеющих высшее образование.
О том, что табакокурение негативно влияет на легкие, знают все. О том, что табакокурение обладает кардиотоксическим влиянием, знает большинство. О том, что курение негативно воздействует на желудок, на потенцию у мужчин, знает примерно половина. Но только 10%, только трое из тридцати больных, страдающих хроническим панкреатитом, социально активных людей, имеющих высшее образование, знали, что курение отрицательно влияет на поджелудочную железу.
Это, конечно, убийственные цифры, говорящие о низкой эффективности нашей пропаганды среди больных.
Итак, еще раз подчеркнем возможные причины неэффективности антиангинальной терапии у пациентов с хроническим панкреатитом. Это, прежде всего, неадекватные дозы препарата, когда врач знает, что мы должны назначать лекарство по одной таблетке три раза в день. Это совершенно неправильно!
Мы должны исходить из того, что клиническая картина в каждом конкретном случае индивидуальна. Пациенту нужно назначать такое количество лекарственного средства, которое ему нужно, чтобы устранить симптомы заболевания, устранить дальнейшее развитие заболевания.
Несоблюдение больным схемы лечения. Мы встречались со случаями, когда, например, пациенты принимали ферментные препараты при панкреатите через полчаса после еды. Они объясняли это тем, что они не хотят повредить желудку. Врач не объяснил на догоспитальном этапе, когда следует принимать препарат.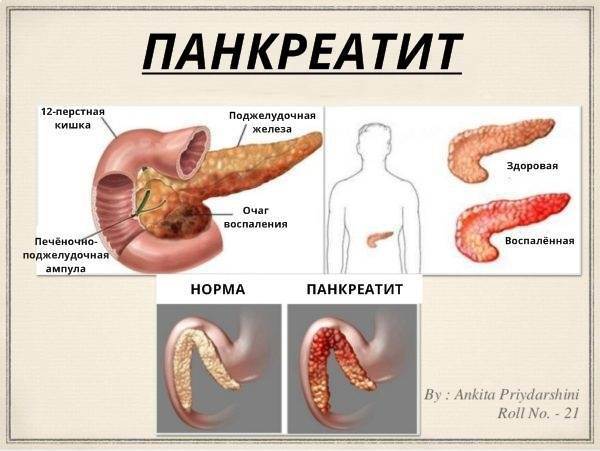 Это казалось бы смешным, если бы не было грустным.
Это казалось бы смешным, если бы не было грустным.
Неверный выбор схемы лечения. Как я уже приводил в клиническом примере, ангинальную боль при хроническом панкреатите пытаются лечить ферментными препаратами, содержащими желчные кислоты.
Неверный диагноз. Естественно, никакой лекарственный препарат (ни ферментативный, ни секреторный) не поможет при раке поджелудочной железы. В данном случае пациенту может помочь только вовремя поставленный диагноз.
Наконец, лечащему врачу следует помнить, что для оценки эффективности выбранной тактики лечения нужен достаточный срок. Как правило, не менее 2-4 недель. Только так мы сможем помочь больному хроническим панкреатитом, страдающему абдоминальной болью.
Большое спасибо.
20:42
Панкреатит: последствие праздничного застолья | Статьи от «СМ-Клиника»
Панкреатит — частое последствие праздничного застолья, которое проявляется тошнотой, сильной болью в верхней части живота и диареей. За последние 20 лет глобальная смертность от панкреатита значительно возросла.
Согласно эпидемиологическим исследованиям, частота заболеваемости колеблется в разных странах от 5 до 80 на 100 000 населения. В России, к сожалению, наблюдается неуклонный рост заболеваемости хроническим панкреатитом как среди взрослого, так и детского населения: до 25 случаев на 100 000 населения у взрослых, до 50 случаев — у детей.
Распространенность алкогольного панкреатита также увеличилась на 35%. Средний возраст пациентов, которым устанавливают диагноз, «помолодел» на 11 лет. В развитых странах доля женщин среди больных возросла на 30%. Отмечается также рост заболеваемости раком поджелудочной железы, развивающимся на фоне хронического воспаления органа.
Что такое панкреатит
Панкреатит — воспалительное заболевание поджелудочной железы, которая производит пищеварительные ферменты и некоторые гормоны. Название болезни состоит из двух латинских слов: pancreas — поджелудочная железа; -itis — воспаление. Выделяют две клинические формы болезни: острую и хроническую. Если воспаление поджелудочной железы длится дольше 6 месяцев — это хронический панкреатит, если меньше — острый.
Острое воспаление поджелудочной железы начинается внезапно и сопровождается сильной болью в верхней части живота. Частая причина — преждевременная активация пищеварительных ферментов, которые диффузно поражают ткани поджелудочной железы и приводят к воспалению. Острое состояние требует срочной госпитализации в отделение интенсивной терапии. Несвоевременное лечение часто приводит к отказу органов и летальному исходу.
Хронический панкреатит — прогрессирующее воспалительно-деструктивное заболевание поджелудочной железы, приводящее к постоянным болевым ощущениям в верхних отделах живота. Со временем здоровые ткани замещаются фиброзными, что приводит к необратимому нарушению функции органа. Хроническая форма не всегда требует экстренной госпитализации; возможно лечение, проводимое на дому или при посещении самими больными лечебного учреждения.
Причины болезни
Примерно 20–40% случаев панкреатита вызваны длительным употреблением алкоголя, желчнокаменной болезнью и диетой с высоким содержанием жиров. Помимо алкоголизма и камней в желчном пузыре, существуют другие факторы, которые вызывают воспаление поджелудочной железы.
Нарушения обмена веществ:
- гипертриглицеридемия, или повышение уровня триглицеридов в крови;
- применение некоторых лекарств — антибиотиков, цитостатиков, бета-адреноблокаторов, ингибиторов АПФ, препаратов от ВИЧ и диуретиков;
- повышенный уровень кальция в крови, например, в результате гиперфункции околощитовидной железы, или гиперпаратиреоза.
Механические причины:
- травма живота, полученная во время эндоскопии поджелудочной железы или после операции на желудке/кишечнике;
- заражение круглыми червями, блокирующими желчные протоки;
- обструкция протоков поджелудочной железы;
- врожденные нарушения развития поджелудочной железы;
- дивертикулез;
- рак поджелудочной железы;
- прободение язвы желудка или кишечника.
Инфекционные причины:
- паротит, или «свинка»;
- гепатит;
- цитомегаловирус;
- железистая лихорадка.
В России наиболее частые причины возникновения панкреатита —злоупотребление алкоголем и желчнокаменная болезнь. В среднем употребление более 80 г этанола в день (четыре банки 5% пива по 500 мл) в течение 6—12 лет приводит к хроническому панкреатиту. Некоторым пациентам употребление даже небольших количеств алкоголя (до 50 г) достаточно для развития болезни.
Примерно в 15% случаев не удается установить причину заболевания. Как и в случае острого состояния, редкие заболевания иногда вызывают хронический панкреатит: нарушения обмена веществ, генетические дефекты и аутоиммунные процессы, при которых организм вырабатывает антитела к железистой ткани.
Симптомы
Острый панкреатит проявляется внезапными болевыми ощущениями в верхней части живота. Боль часто распространяется во всех направлениях — на спину или грудь. Поэтому болезнь можно спутать с другими острыми заболеваниями брюшной полости или сердечным приступом.
В зависимости от тяжести острого панкреатита отмечаются следующие симптомы:
- Повышенная температура тела.
- Ускоренное сердцебиение.
- Боль в верхней части живота и болезненное напряжение мышц брюшной стенки, часто длящиеся несколько дней. Пациенты принимают сидячую позу или лежат с прижатыми к животу ногами.
- Желтуха.
- Обесцвечивание стула.
- Одышка, которая может быть вызвана раздражением диафрагмы (в результате воспаления), выпотом плевры или более серьезным состоянием — дыхательной недостаточностью.
- Иногда в конечностях отмечается мышечный спазм, вторичный по отношению к снижению уровня кальция в крови.
Хронический панкреатит характеризуется периодической болью в верхней части живота, которая длится от нескольких часов до нескольких дней. Потребление жирной пищи часто вызывает проблемы с пищеварением — тошноту, боль или рвоту.
Частые симптомы хронического воспаления поджелудочной железы:
- уменьшение массы тела;
- избыточное газообразование в кишечнике;
- тошнота и рвота;
- диарея;
- приступы выраженного голода;
- слабость, раздражительность и снижение работоспособности;
- желтуха.
На терминальной стадии поджелудочная железа сильно повреждена. Однако пострадавшие, несмотря на прогрессирующее разрушение органа, могут не испытывать боли в бессимптомных фазах.
Внимание! Если появляются вышеперечисленные симптомы, требуется срочная консультация врача. Важно вовремя выявить болезнь и назначить эффективное лечение, чтобы предотвратить серьезные осложнения. Запись к гастроэнтерологу производится по телефону: +7 (4912) 57-50-48.
Что будет, если не лечить панкреатит
При хроническом панкреатите поврежденная ткань поджелудочной железы превращается в заполненные жидкостью камеры — псевдокисты, которые воспаляются и кровоточат. В системе желчных протоков постепенно образуются перетяжки и камни, которые препятствуют отхождению секрета и способствуют накоплению пищеварительных соков.
Если повреждение уже очень сильно развито, это может привести к раку поджелудочной железы, сахарному диабету, поражению печени и дисбактериозу кишечника. На терминальной стадии иногда развивается перитонит и поражения кишечника.
Народными средствами или другими видами самолечения панкреатит не победить. При любых вышеперечисленных симптомах необходимо посетить терапевта или гастроэнтеролога для прохождения комплексной диагностики и назначения эффективного лечения. Современные диагностические методы помогают выявлять воспаление поджелудочной железы на ранней стадии.
Внимание! Если после праздничного застолья или употребления алкоголя вы ощутили метеоризм, тошноту, диарею — тогда вам к специалистам «СМ-Клиника». Высококвалифицированный гастроэнтеролог с многолетним опытом осмотрит вас, назначит обследования и поможет искоренить причину ваших симптомов. Все услуги оказываются на высочайшем уровне, а в работе используется передовое медицинское оборудование. Мы работаем 7 дней в неделю. Не терпите боль — звоните!
⛨ Панкреатит симптомы и лечение в Поликлинике № 1 РАН ⛨
Содержание:
Чем опасен панкреатит
Хронический панкреатит – это прогрессирующее воспалительное заболевание поджелудочной железы, которое может быть обусловлено различными этиологическими факторами, однако в финальной стадии всегда приводящее к развитию экзокринной и эндокринной недостаточности железы. К ранним осложнениям панкреатита относятся синдром подпеченочной желтухи, абсцессы, кисты и псевдокисты, плеврит и пневмония, а также желудочно-кишечные кровотечения, а к поздним – собственно последствия недостаточной секреции поджелудочной ферментов и гормонов.
Причины возникновения
Поджелудочная железа – это железа внутренней и внешней секреции, она вырабатывает пищеварительные ферменты, биологически активные молекулы – регуляторы процесса пищеварения, а также гормоны инсулин и глюкагон, которые регулируют уровень глюкозы в крови. Среди наиболее распространенных причин воспаления поджелудочной железы выделяют алкогольную интоксикацию, различные заболевания желчных путей и зоны большого сосочка двенадцатиперстной кишки (туда впадают протоки поджелудочной и желчных путей). Выделяют два основных варианта хронического воспаления железы – обструктивный и кальцифицирующий. Первый вариант обусловлен тем, что на пути оттока секрета поджелудочной железы формируется то или иное препятствие (обструкция) – при желчнокаменной болезни, травмах, аномалиях развития или поражении места впадения протока в двенадцатиперстную кишку (БДС). Кальцифицирующий панкреатит развивается при злоупотреблении алкоголем, наследственных патологиях или при гиперпаратиреозе, когда в результате отложения кальция нарушается поступление панкреатического сока в протоки. В связи с тем, что поджелудочная железа вырабатывает ферменты, способные переваривать белки и жиры, то в результате нарушения поступления панкреатического сока в двенадцатиперстную кишку его компоненты от высокого давления в протоках начинают поступать и активироваться в тканях самой железы, происходит «самопереваривание» (некроз), химическое поражение поджелудочной.
Проявление
Клиническая картина обострения хронического панкреатита включает три основных симптомокомлекса:
- воспалительно-деструктивный синдром, который обусловлен собственно некрозом части железы – боли в левом подреберье опоясывающего характера, признаки интоксикации (повышение температуры, боли в суставах, слабость, потеря аппетита), желтушность кожи и слизистых;
- синдром нарушенной внешней секреции: стеато- и креаторея – частый жидкий стул с большим содержанием непереваренных жиров и эластических волокон, боли и вздутие в животе, тошнота, быстрое насыщение, гиповитаминоз, ухудшение состояния кожи и ногтей, снижение массы тела;
- синдром нарушения внутренней секреции: снижение уровня инсулина с развитием нарушения толерантности к углеводам или сахарного диабета.
Диагностика панкреатита
Диагностикой и лечением хронического панкреатита занимаются врачи-терапевты, гастроэнтерологи, при наличии показаний к операции – хирурги.
На первом этапе диагностики проводят сбор жалоб и анамнеза. Характер болевого синдрома и его локализация может указывать на очаг поражения: при поражении хвоста поджелудочной боль возникает в левом подреберье, при поражении тела – в эпигастрии, над пупком, при поражении головки – в правом подреберье. Опоясывающие боли, которые распространяются от подреберий к спине говорят о тотальном поражении. Боли могут быть приступообразные, постоянные или комбинированные. При обострении хронического рецидивирующего панкреатита боли острые, режущие, как при остром приступе, но разрешаются самостоятельно, а при хроническом болевом варианте – постоянные ноющие. Диарея при обострении панкреатита обычно переходит в запоры при стихании воспаления. При физикальном осмотре можно выявить на коже груди и живота сыпь, боль при пальпации области поджелудочной железы, положительные симптомы раздражения. Решающий этап в диагностике панкреатита – лабораторно-инструментальное обследование. В общеклиническом анализе крови отмечаются признаки воспаления, однако особо значение имеет повышение ферментов поджелудочной в биохимическом анализе крои и мочи (амилазы, липазы). При исследовании кала обнаруживают большое содержание непереваренных мышечных волокон и жиров (стеато и креаторея), большое диагностическое значение имеет снижение эластазы-1. При проведении дуоденального зондирования используют стимуляцию внешней секреции – секретинпанкреозиминовы тест (при нарушении внешнесекреторной функции объем секреции и количество ферментов снижается). Внутрисекреторная функция оценивается с помощью глюкозотолерантного теста, уровня инсулина или с-пептида. Из инструментальных методов используют УЗИ, КТ или МРТ, а также ретроградную холангиопанкреатографию.
Лечение обострений панкреатита
Лечение обострений направлено на подавление секреции поджелудочной железы, снижение продукции кислоты желудком, прямое подавление секреции, прекращение аутоактивации ферментов и коррекцию интоксикации. Пациентам рекомендуется голод, проводят эвакуацию содержимого желудка, назначают лекарственные препараты (ингибиторы протонной помпы, блокаторы гистаминовых рецепторов, антациды, соматостатин, октреотид, ингибиторы ферментов и другие). Тяжелое обострение служит показанием к госпитализации. В фазе ремиссии рекомендовано соблюдение режима питания, исключение алкоголя, могут быть использованы ферментативные препараты и обезболивающие средства.
Острый панкреатит: неотложная медицинская помощь
Фарм США . 2014; 39 (12): HS-27-HS-32.
Острый панкреатит (ОП) — это внезапное воспаление поджелудочной железы, которое может быть легким или опасным для жизни . Он может поражать другие региональные ткани или удаленные органы. Преобладающим симптомом является сильная боль в животе, а анализы крови и методы визуализации помогают врачам поставить диагноз. Острый панкреатит в легкой или тяжелой форме обычно требует госпитализации. 1Острый панкреатит чаще поражает мужчин, чем женщин. Три наиболее распространенных причины панкреатита в Соединенных Штатах — чрезмерное употребление алкоголя, камни в желчном пузыре и лекарства. Заболевание развивается, когда желчные камни выходят из желчного пузыря в желчные протоки, где они блокируют отверстие, отводящее от общего желчного протока и протока поджелудочной железы. В некоторых случаях фактором может быть генетика. Иногда причина неизвестна. 1
Диапазон заболеваний — от самоограничивающихся до смертельных, с возрастом заболеваемость и смертность. Пациенты с воспалительным заболеванием кишечника (ВЗК) имеют повышенный риск ОП. У пожилых людей камни в желчном пузыре приводят к более высокой частоте органной недостаточности и смерти. 2
Пациенты с ОП обычно обращаются за неотложной медицинской помощью в связи с внезапным появлением сильной боли в верхней части живота, которая иррадирует в спину. Возникновение боли может быть связано с недавним употреблением обильной жирной еды или алкогольным перееданием. 2
В этой статье кратко рассматриваются клинические признаки и симптомы, причины и этиология, диагностика, осложнения и лечение острого панкреатита.
Признаки и симптомы
Почти каждый человек с острым панкреатитом испытывает сильную и постоянную боль в животе в верхней части живота, ниже грудины. Боль проникает в спину примерно у 50% людей. При камнях в желчном пузыре боль обычно начинается внезапно и достигает максимальной интенсивности в считанные минуты. При алкоголизме боль развивается в течение нескольких дней. Боль остается постоянной и сильной, пронизывающей и сохраняется в течение нескольких дней. У некоторых людей наблюдается лишь незначительная болезненность живота, а у 5–10% пациентов боль вообще отсутствует. 3
Кашель, энергичные движения и глубокое дыхание могут усилить боль. Сидение прямо и наклонение вперед может принести некоторое облегчение. Большинство людей испытывают тошноту и рвоту, иногда до такой степени, что рвота не возникает. Часто даже большие дозы инъекционного опиоидного анальгетика не снимают боль полностью. 3
У некоторых людей, особенно у злоупотребляющих алкоголем, могут никогда не появиться какие-либо симптомы, кроме умеренной боли. И наоборот, другие выглядят больными, потеют, имеют учащенный пульс (100–140 ударов в минуту) и поверхностное учащенное дыхание.Учащенное дыхание возникает из-за воспаления и скопления жидкости в грудной полости. 2,3
При остром панкреатите температура тела сначала может быть нормальной, но через несколько часов повысится до 100–101 ° F (37,7–38,3 ° C). Артериальное давление имеет тенденцию падать, когда человек с АП стоит, вызывая обморок. По мере прогрессирования болезни люди, как правило, все меньше и меньше осознают свое окружение — некоторые почти без сознания. Иногда белки глаз (склеры) становятся желтоватыми.У некоторых людей первоначальным симптомом может быть шок или кома. 1,3
Причины и этиология
Обычно поджелудочная железа выделяет панкреатическую жидкость через проток поджелудочной железы в двенадцатиперстную кишку. Эта панкреатическая жидкость содержит неактивные пищеварительные ферменты и ингибиторы, которые инактивируют любые ферменты, которые активируются на пути к двенадцатиперстной кишке. Закупорка протока поджелудочной железы желчным камнем, застрявшим в сфинктере Одди, останавливает отток панкреатической жидкости. Обычно засорение носит временный характер и вызывает ограниченный ущерб, который вскоре устраняется.Но если блокировка сохраняется, активированные ферменты накапливаются в поджелудочной железе, подавляют ингибиторы и начинают переваривать клетки поджелудочной железы, вызывая сильное воспаление. 4
Патогенез острого панкреатита до конца не изучен. Тем не менее, известно, что ряд состояний с разной степенью достоверности вызывает это расстройство, при этом камни в желчном пузыре и хроническое злоупотребление алкоголем составляют 75% случаев в Соединенных Штатах. Число случаев с диагнозом «идиопатический» будет уменьшаться по мере улучшения нашего понимания болезни. 4
Желчно-каменный панкреатит: Поскольку желчный пузырь и поджелудочная железа имеют общий дренажный проток, камни в желчном пузыре, которые попадают в этот проток, могут препятствовать нормальному току ферментов поджелудочной железы и вызывать острый панкреатит.
Алкогольный панкреатит: Алкоголь — частая причина острого панкреатита. Алкогольный панкреатит чаще встречается у людей, злоупотребляющих алкоголем в течение длительного времени.
Медикаментозный панкреатит: Ряд препаратов, используемых для лечения заболеваний, могут вызвать острый панкреатит.Опубликованные отчеты о случаях АП, вызванного лекарственными препаратами, существуют как минимум для 40 из 200 наиболее часто назначаемых лекарств. Шесть классов лекарств, обычно связанных с АП, включают ингибиторы гидроксиметилглутарилкофермента А-редуктазы, ингибиторы ангиотензинпревращающего фермента, заместительную терапию эстрогенами / гормонами, диуретики, высокоактивную антиретровирусную терапию и вальпроевую кислоту. 5
Наследственные заболевания: Острый панкреатит может быть вызван наследственными заболеваниями, такими как семейная гипертриглицеридемия и наследственный панкреатит.Эти состояния обычно возникают у детей и молодых людей.
Необъяснимо: Приблизительно у 20% людей с острым панкреатитом основная причина не может быть установлена. Это состояние называется идиопатическим панкреатитом . Лишь небольшая часть этой группы со временем подвергнется дополнительным атакам.
Панкреатит, вызванный ЭРХПГ: Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) — это процедура, при которой оценивается состояние желчного пузыря или поджелудочной железы.Острый панкреатит развивается примерно у 3–5% людей, перенесших ЭРХПГ. Большинство случаев панкреатита, вызванного ЭРХПГ, протекают в легкой форме. Это метод, при котором для просмотра желчных протоков и протоков поджелудочной железы пациента используется рентген. 6
Функции общего желчного протока и протока поджелудочной железы заключаются в дренировании желчного пузыря, печени и поджелудочной железы; два основных протока переносят желчь и панкреатический сок через сосочек в двенадцатиперстную кишку. Самая распространенная причина, по которой кому-то может понадобиться ERCP, — это закупорка одного из этих протоков (часто из-за камней в желчном пузыре). 3,6
Эндоскопические методы предназначены для выявления аномалий, таких как закупорка, нарушения ткани, проблемы с оттоком желчи или панкреатической жидкости, камни или опухоли, а эндоскопические методы заменили хирургическое вмешательство у большинства пациентов с общим желчным протоком и заболеванием поджелудочной железы. 4
Хотя пациенты, которым требуется ЭРХПГ, госпитализируются, процедура иногда проводится амбулаторно.
Осложнения
Повреждение поджелудочной железы может позволить активированным ферментам и токсинам, таким как цитокины, попасть в кровоток и вызвать низкое кровяное давление и повреждение органов за пределами брюшной полости, таких как легкие и почки.Часть поджелудочной железы, вырабатывающая гормоны, особенно инсулин, обычно не поражается. 6
Около 20% людей с ОП развивают припухлость в верхней части живота. Это может произойти из-за того, что желудок растянут или смещен с места из-за образования в поджелудочной железе, вызывающего отек, или из-за остановки движения желудка и содержимого кишечника (кишечная непроходимость).
При тяжелом ОП части поджелудочной железы погибают (некротический панкреатит), а кровь и поджелудочная жидкость могут вытекать в брюшную полость, что уменьшает объем крови и приводит к значительному падению артериального давления, что может вызвать шок.Тяжелая форма АП может быть опасной для жизни. 7
Заражение воспаленной поджелудочной железы представляет собой риск, особенно после первой недели болезни.
Псевдокисты поджелудочной железы (скопления ферментов поджелудочной железы, жидкости и остатков тканей образуются в поджелудочной железе и вокруг нее) могут инфицироваться. Если псевдокиста быстро разрастается и вызывает боль или другие симптомы, врач осушает ее. 7
Прогноз
При тяжелой острой АП компьютерная томография может помочь определить прогноз.Если сканирование показывает, что поджелудочная железа слегка опухла, прогноз хороший. Если сканирование показывает большие участки разрушенной поджелудочной железы, прогноз плохой. 8
При умеренном АП смертность составляет около 5% или меньше. Однако при панкреатите с тяжелым поражением и кровотечением или когда воспаление не ограничивается поджелудочной железой, смертность может достигать от 10% до 50%. Смерть в течение первых нескольких дней ОП обычно вызывается сердечной, легочной или почечной недостаточностью.Смерть после первой недели обычно вызвана инфекцией поджелудочной железы или псевдокистой, которая кровоточит или разрывается. 3,8
Диагностика
Сообщаемая ежегодная заболеваемость AP колеблется от 4,9 до 35 на 100 000 населения. Острый панкреатит является основной причиной госпитализации в Соединенных Штатах, и заболеваемость растет во многих странах Европы и Скандинавии из-за увеличения потребления алкоголя и улучшения диагностических возможностей. В ретроспективном исследовании, проведенном в Нидерландах, наблюдаемая частота острого панкреатита увеличилась на 28% в период с 1985 по 1995 год. 9
Диагностика AP может быть трудной, потому что признаки и симптомы аналогичны другим заболеваниям. Диагноз обычно основывается на истории болезни, физическом осмотре и результатах диагностических тестов (см. ТАБЛИЦА 1 ).
После постановки диагноза AP необходимы дополнительные тесты для определения основной причины. Это гарантирует, что будет назначено правильное лечение, чтобы предотвратить повторение панкреатита. 9
Визуальные тесты: Визуальные тесты предоставляют информацию о структуре поджелудочной железы, протоков, дренирующих поджелудочную железу и желчный пузырь, и окружающих тканях. Обследования могут включать рентген брюшной полости (может показать расширенные петли кишечника или, реже, один или несколько камней в желчном пузыре), рентген грудной клетки, компьютерную томографию (обнаружение воспаления поджелудочной железы) или МРТ брюшной полости. 10
ERCP: ERCP — это процедура, которая может использоваться для удаления камней из желчного протока, если панкреатит вызван желчными камнями или другими проблемами с желчными или панкреатическими протоками.
Анализ крови: Ни один анализ крови не подтверждает диагноз АР, но некоторые тесты позволяют его предположить. Уровни в крови двух ферментов, продуцируемых поджелудочной железой, амилазы и липазы , , обычно повышаются в первый день болезни, но возвращаются к норме через 3–7 дней. Однако, если у человека были другие обострения панкреатита, уровни этих ферментов могут не увеличиваться, потому что поджелудочная железа может быть разрушена настолько, что остается мало клеток, чтобы высвободить ферменты.Количество лейкоцитов обычно повышено. 10
Ультразвук: Ультразвук может выявить камни в желчном пузыре или общем желчном протоке, а также может обнаружить опухоль поджелудочной железы.
Другие методы: Если врачи подозревают, что поджелудочная железа инфицирована, они могут взять образец инфицированного материала из поджелудочной железы, введя иглу через кожу в поджелудочную железу. Также может быть проведена магнитно-резонансная холангиопанкреатография, специальный тест МРТ.
Лечение
Целью лечения ОП является облегчение воспаления поджелудочной железы и устранение основной причины. Для лечения обычно требуется госпитализация как минимум на несколько дней.
Легкий панкреатит: Легкий панкреатит обычно проходит с помощью простой поддерживающей терапии, которая включает наблюдение, препараты для контроля боли и внутривенное введение жидкостей. Пациентам нельзя разрешать есть что-либо в течение первых нескольких дней, если у них тошнота или рвота.Легкий панкреатит требует кратковременной госпитализации. 11
Панкреатит от средней до тяжелой: Тяжелый панкреатит может привести к потенциально опасным для жизни осложнениям, включая повреждение сердца, легких и почек. Следовательно, панкреатит средней и тяжелой степени требует более тщательного наблюдения и поддерживающей терапии. Люди с панкреатитом такой степени тяжести могут находиться под пристальным наблюдением в отделении интенсивной терапии, где можно постоянно контролировать жизненно важные показатели (пульс, артериальное давление, частоту дыхания и выделение мочи).Образцы крови повторно берутся для мониторинга различных компонентов крови, включая гематокрит, уровень сахара (глюкозы), уровень электролитов, количество лейкоцитов, а также уровни амилазы и липазы. Клиницисты также назначают блокаторы гистамина 2 или ингибиторы протонной помпы, которые уменьшают или предотвращают выработку желудочной кислоты. 12
Для пациентов, у которых наблюдается падение артериального давления или в состоянии шока, объем крови тщательно поддерживается с помощью внутривенного введения жидкостей и тщательно контролируется функция сердца.Некоторым людям необходим дополнительный кислород, а наиболее тяжелобольным — вентилятор.
Большинство людей с панкреатитом средней и тяжелой степени не могут есть на начальном этапе болезни. Вместо этого их можно вводить через трубку, вводимую через нос или рот в тонкий кишечник (трубка NG), или через внутривенную трубку (TPN). Внутривенное введение жидкости помогает предотвратить обезвоживание. Пациенты могут постепенно возобновлять прием пищи после того, как боль исчезнет и функция кишечника вернется в норму.
Острый панкреатит иногда осложняется обширным повреждением и / или инфекцией ткани поджелудочной железы. В этих случаях поврежденная и / или инфицированная ткань может быть удалена с помощью процедуры, называемой некрэктомией . Некрэктомия может выполняться как малоинвазивная процедура. 12
Желчный панкреатит: Желчный панкреатит рецидивирует у 30–50% людей после начального приступа панкреатита.Хирургическое удаление желчного пузыря (холецистэктомия) часто рекомендуется во время одного приема в легких случаях для предотвращения рецидива.
У пожилых пациентов или людей с серьезными проблемами со здоровьем удаление желчного пузыря может быть небезопасным. В этом случае может быть проведена ЭРХПГ, чтобы увеличить отверстие желчного протока. Это позволяет камням из желчного пузыря проходить, помогая предотвратить рецидив АД. 11,12
Достижения в области диагностических и терапевтических вмешательств привели к снижению смертности от АП, особенно у пациентов с тяжелым, часто некротическим панкреатитом.Смертность при ОП обычно возникает из-за синдрома системной воспалительной реакции и органной недостаточности в первые 2 недели; после этого периода это обычно происходит из-за сепсиса и его осложнений. 13
Инфекция лечится антибиотиками, и может потребоваться хирургическое удаление инфицированных и мертвых тканей. Когда панкреатит вызван тяжелой тупой или проникающей травмой или неконтролируемым билиарным сепсисом, хирурги проводят операцию в течение первых нескольких дней, чтобы спасти жизнь пациента. 13
ССЫЛКИ 1. Теннер С., Бэйли Дж., Девитт Дж. И др. Рекомендации Американского колледжа гастроэнтерологии: ведение острого панкреатита. Ам Дж. Гастроэнтерол . 2013; 108 (9): 1400-1415.
2. Telem DA, Bowman K, Hwang J, et al. Избирательное ведение пациентов с острым билиарным панкреатитом. Дж Гастроинтест Сург . 2009; 13 (12): 2183-2188.
3. Уиткомб, округ Колумбия. Клиническая практика. Острый панкреатит. N Engl J Med . 2006; 354 (20): 2142-2150.
4. Имри CW. Прогностические показатели при остром панкреатите. Банка J Гастроэнтерол . 2003; 17 (5): 325-328.
5. Каурич Т. Лекарственный острый панкреатит. Proc Bayl Univ Med Cent. 2008; 21 (1): 77-81.
6. Грейнджер Дж., Ремик Д. Острый панкреатит: модели, маркеры и медиаторы. Ударная . 2005; 24 (приложение 1): 45-51.
7. Haydock MD, Mittal A, van den Heever M, et al. Национальное исследование инфузионной терапии при остром панкреатите: в текущей практике отсутствует надежная доказательная база. Мир J Surg . 2013; 3710: 2428-2435.
8. Balthazar EJ, Ranson JH, Naidich DP, et al. Острый панкреатит: прогностическое значение КТ. Радиология . 1985; 156 (3): 767-772.
9. Ai X, Qian X, Pan W, et al. Чрескожный дренаж под контролем УЗИ может снизить смертность от тяжелого острого панкреатита. Дж Гастроэнтерол . 2010; 45 (1): 77-85.
10. Банки PA. Эпидемиология, естественное течение и предикторы исхода заболевания при остром и хроническом панкреатите. Гастроинтест Endosc . 2002; 56 (приложение 6): S226-S230.
11. Morinville VD, Barmada MM, Lowe ME. Рост заболеваемости острым панкреатитом в американском педиатрическом центре третичной медицинской помощи: ответственны ли врачи за повышение осведомленности? Поджелудочная железа . 2010; 39 (1): 5-8.
12. Бальтазар Э. Дж., Робинсон Д. Л., Мегибоу А. Дж. И др. Острый панкреатит: значение КТ для установления прогноза. Радиология . 1990; 174 (2): 331-336.
13. Марави-Пома Э., Дженер Дж., Альварес-Лерма Ф. и др.Раннее лечение антибиотиками (профилактика) септических осложнений при тяжелом остром некротическом панкреатите: проспективное рандомизированное многоцентровое исследование, в котором сравниваются две схемы лечения имипенем-циластатином. Intensive Care Med . 2003; 29 (11): 1974-1980.
Чтобы прокомментировать эту статью, обращайтесь [email protected].
Острый панкреатит — болезни и состояния
Хотя большинство людей с острым панкреатитом выздоравливают, не испытывая дальнейших проблем, в тяжелых случаях могут возникнуть серьезные осложнения.
Псевдокисты
Псевдокисты — это мешочки с жидкостью, которые могут развиваться на поверхности поджелудочной железы. Это частое осложнение острого панкреатита, которым страдает примерно 1 из 20 человек с этим заболеванием.
Псевдокисты обычно развиваются через четыре недели после появления симптомов острого панкреатита. Во многих случаях они не вызывают никаких симптомов и обнаруживаются только во время компьютерной томографии (КТ).
Однако у некоторых людей псевдокисты могут вызывать вздутие живота, расстройство желудка и тупую боль в животе (животе).
Если псевдокисты маленькие и не вызывают никаких симптомов, дальнейшее лечение может не потребоваться, поскольку они обычно проходят сами по себе.
Лечение обычно рекомендуется, если вы испытываете симптомы или если псевдокисты большие. Псевдокисты большего размера подвержены риску разрыва, что может вызвать внутреннее кровотечение или спровоцировать инфекцию.
Псевдокисты можно лечить путем слива жидкости из кисты, вводя в нее иглу через кожу. Это также можно сделать, выполнив эндоскопию, когда тонкая гибкая трубка, называемая эндоскопом, проходит через ваше горло, а крошечные инструменты используются для слива жидкости.
Инфицированный некроз поджелудочной железы
Примерно в 1 из 3 тяжелых случаев острого панкреатита возникает серьезное осложнение, называемое инфицированным панкреонекрозом.
При инфицированном некрозе поджелудочной железы высокий уровень воспаления вызывает нарушение кровоснабжения поджелудочной железы. Без постоянного притока крови часть ткани поджелудочной железы погибнет. Некроз — это медицинский термин, обозначающий отмирание ткани.
Мертвая ткань чрезвычайно уязвима для заражения бактериями.Как только инфекция возникла, она может быстро распространиться в кровь (заражение крови) и вызвать полиорганную недостаточность. Если не лечить инфицированный панкреонекроз, он почти всегда заканчивается летальным исходом.
Инфицированный некроз поджелудочной железы обычно развивается через 2–6 недель после появления симптомов острого панкреатита. Симптомы включают усиление боли в животе и высокую температуру. Инфекцию лечат инъекциями антибиотиков, а отмершие ткани необходимо удалить, чтобы инфекция не вернулась.
В некоторых случаях можно удалить мертвые ткани с помощью тонкой трубки, называемой катетером, которая вводится через кожу.
В качестве альтернативы можно использовать лапароскопическую операцию (хирургия замочной скважины). На спине делают небольшой разрез и вставляют эндоскоп, чтобы смыть мертвые ткани. Если лапароскопическая операция невозможна, в брюшной полости можно сделать разрез, чтобы удалить мертвые ткани.
Инфицированный некроз поджелудочной железы — очень серьезное осложнение.Даже при самых высоких стандартах медицинского обслуживания риск смерти от органной недостаточности оценивается примерно в 1 из 5.
Синдром системной воспалительной реакции (SIRS)
Еще одно частое осложнение тяжелого острого панкреатита — синдром системной воспалительной реакции (ССВО). SIRS развивается примерно в 1 из 10 тяжелых случаев острого панкреатита.
При SIRS воспаление поджелудочной железы распространяется по всему телу, что может привести к отказу одного или нескольких органов.Обычно он развивается в течение первой недели после появления симптомов, причем в большинстве случаев он развивается в тот же день.
Симптомы ССВО включают:
- повышение температуры тела выше 38 ° C (100,4F) или падение температуры тела до ниже 36 ° C (96,8F)
- учащенное сердцебиение более 90 ударов в минуту
- необычно учащенное дыхание (более 20 вдохов в минуту)
В настоящее время нет лекарства от SIRS, поэтому лечение включает попытки поддержать функции организма до тех пор, пока воспаление не пройдет.Исход зависит от того, сколько органов вышло из строя. Чем больше поражено органов, тем выше риск смерти.
Хронический панкреатит
Если у вас повторялись эпизоды острого панкреатита, повреждение поджелудочной железы может привести к хроническому панкреатиту.
Хронический панкреатит — это хроническое заболевание, которое может серьезно повлиять на качество вашей жизни.
Хронический панкреатит — болезни и состояния
Лечение хронического панкреатита направлено на то, чтобы помочь контролировать состояние и уменьшить любые симптомы.
Изменения образа жизни
Если у вас диагностирован хронический панкреатит, рекомендуется изменить образ жизни. Они описаны ниже.
Отказ от алкоголя
Самое важное, что вы можете сделать, — это отказаться от употребления алкоголя, даже если он не является причиной вашего состояния. Это помогает предотвратить дальнейшее повреждение поджелудочной железы и может помочь уменьшить боль.
Если вы продолжите употреблять алкоголь, вполне вероятно, что вы испытаете изнуряющую боль и с большей вероятностью умрете от осложнения хронического панкреатита.
Некоторые люди с хроническим панкреатитом, вызванным употреблением алкоголя, имеют зависимость от алкоголя и нуждаются в дополнительной помощи и поддержке, чтобы бросить пить. Если это относится к вам, поговорите со своим терапевтом о том, как вам помочь бросить пить.
Варианты лечения алкогольной зависимости включают:
- индивидуальное консультирование
- групп самопомощи, таких как анонимные алкоголики
- лекарство под названием акампросат, которое помогает уменьшить тягу к алкоголю
Подробнее о лечении злоупотребления алкоголем.
Отказ от курения
Если вы курите, вам следует бросить курить. Курение может ускорить прогрессирование хронического панкреатита, повышая вероятность того, что ваша поджелудочная железа утратит свою функцию.
Рекомендуется использовать лечение, препятствующее курению, например никотиновую заместительную терапию (НЗТ) или бупропион (лекарство, используемое для уменьшения тяги к сигаретам). Люди, которые используют эти виды лечения, имеют гораздо больший шанс бросить курить навсегда, чем те, кто пытается бросить курить с помощью одной лишь силы воли.
Если вы хотите бросить курить, рекомендуется начать с посещения терапевта. Они смогут помочь вам и посоветовать, как бросить курить, и направят вас в службу поддержки NHS Stop Smoking.
Эти услуги предлагают лучшую поддержку для людей, которые хотят бросить курить. Исследования показывают, что у вас в 4 раза больше шансов бросить курить, если вы сделаете это через NHS.
Подробнее о том, как бросить курить.
Диетические изменения
Поскольку хронический панкреатит может повлиять на вашу способность переваривать определенные продукты, вам может потребоваться изменить свой рацион.
Ваш терапевт может дать вам соответствующий диетический совет или направить вас к диетологу, который составит подходящий диетический план.
Обычно рекомендуется низкожировая, высокобелковая и высококалорийная диета с добавками жирорастворимых витаминов, но не меняйте свой рацион без консультации со специалистом в области здравоохранения.
Добавки ферментные
Вам могут назначить добавки с ферментами поджелудочной железы, которые представляют собой лекарства, содержащие искусственную версию ферментов, вырабатываемых вашей поджелудочной железой.Эти добавки могут помочь улучшить эффективность вашей пищеварительной системы.
Побочные эффекты добавок ферментов поджелудочной железы могут включать диарею, запор, тошноту, рвоту и боли в желудке.
Поговорите со своим терапевтом, если вы испытываете неприятные побочные эффекты, поскольку вам может потребоваться корректировка дозировки.
Стероидные препараты
Если у вас хронический панкреатит, вызванный проблемами с вашей иммунной системой, лечение относительно несложно. Воспаление поджелудочной железы обычно можно снять с помощью стероидных препаратов (кортикостероидов).
Однако длительный прием кортикостероидов может вызвать побочные эффекты, такие как остеопороз и увеличение веса.
Обезболивающее
Обезболивание — важная часть лечения хронического панкреатита. Сначала будут использоваться легкие обезболивающие, но если они не подействуют, потребуются более сильные.
Легкие обезболивающие
В большинстве случаев первым используемым обезболивающим является парацетамол или нестероидное противовоспалительное средство (НПВП), такое как ибупрофен.
Длительный прием НПВП может увеличить риск развития язвы желудка, поэтому для защиты от этого вам могут назначить дополнительное лекарство, называемое ингибитором протонной помпы (ИПП).
Более сильные обезболивающие
Если НПВП или парацетамол окажутся неэффективными для снятия боли, вероятно, вам понадобится обезболивающее на основе опиатов, такое как кодеин или трамадол. Побочные эффекты этих лекарств могут включать запор, тошноту, рвоту и сонливость.
Побочный эффект запора может быть особенно неприятным, если вам необходимо длительно принимать обезболивающие на основе опиатов. Вам могут прописать слабительное, чтобы облегчить запор.
См. Страницу о лечении запора для получения дополнительной информации.
Если вы чувствуете сонливость после приема обезболивающего на основе опиатов, избегайте вождения и использования тяжелых инструментов или машин.
Сильная боль
Если вы испытываете приступ очень сильной боли, вам может потребоваться более сильное обезболивающее на основе опиатов, такое как морфин или петидин.Они обладают побочными эффектами, аналогичными описанным выше обезболивающим на основе опиатов.
Длительное употребление этих более сильных обезболивающих на основе опиатов обычно не рекомендуется из-за высокого риска зависимости. Поэтому, если у вас стойкая сильная боль, обычно рекомендуется операция.
В некоторых случаях может быть рекомендовано дополнительное лекарство, называемое амитриптилин. Изначально амитриптилин был разработан для лечения депрессии, но у некоторых людей он может облегчить боль.
Если лекарство неэффективно, сильную боль иногда можно временно облегчить на несколько недель или месяцев с помощью процедуры, называемой блокадой нерва. Это инъекция, которая блокирует болевые сигналы от поджелудочной железы.
Тяжелые эпизоды
Если воспаление поджелудочной железы внезапно усиливается, вам может потребоваться короткое пребывание в больнице для лечения.
Это может включать подачу жидкости непосредственно в вену и подачу кислорода через трубки в нос.
Подробнее о лечении острого панкреатита.
Хирургия
Хирургия может использоваться для лечения сильной боли у людей с хроническим панкреатитом. В зависимости от точной причины боли можно использовать различные хирургические методы. Некоторые из них описаны ниже.
Эндоскопическая хирургия
Пациентам с камнями в отверстии поджелудочной железы (протока поджелудочной железы) может быть полезна эндоскопическая операция и лечение, называемое литотрипсией.
Литотрипсия заключается в использовании ударных волн для разрушения камня на более мелкие части. Затем с помощью эндоскопа (длинная тонкая гибкая трубка с источником света и видеокамерой на одном конце) вводят хирургические инструменты в проток поджелудочной железы, чтобы можно было удалить их части.
Это лечение может в некоторой степени уменьшить боль, но эффект может быть непостоянным.
Резекция поджелудочной железы
В случаях, когда определенные части поджелудочной железы воспаляются и вызывают сильную боль, эти части можно удалить хирургическим путем.Этот вид операции называется резекцией поджелудочной железы.
Резекция поджелудочной железы также может использоваться, если эндоскопическое лечение неэффективно.
Техника резекции поджелудочной железы зависит от того, какие именно части необходимо удалить. Например, некоторые методы включают удаление желчного пузыря вместе с частями поджелудочной железы.
Различные хирургические методы, как правило, имеют одинаковый уровень эффективности с точки зрения уменьшения боли и сохранения функции поджелудочной железы, хотя некоторые из более сложных методов имеют повышенный риск осложнений, таких как инфекция и внутреннее кровотечение.Более простые процедуры имеют меньший риск осложнений и обычно быстрее восстанавливаются.
Обсудите плюсы и минусы соответствующих методов резекции поджелудочной железы со своей хирургической бригадой, прежде чем принимать решение.
Тотальная панкреатэктомия
В наиболее серьезных случаях хронического панкреатита, когда поджелудочная железа сильно повреждена, может потребоваться удаление всей поджелудочной железы. Это называется тотальной панкреатэктомией.
Тотальная резекция поджелудочной железы может быть очень эффективным средством лечения боли.Однако вы больше не сможете производить инсулин, необходимый вашему организму. Чтобы решить эту проблему, иногда используется относительно новый метод, называемый трансплантацией аутологичных островковых клеток поджелудочной железы (APICT).
Во время APICT островковые клетки, ответственные за выработку инсулина, удаляются из поджелудочной железы до того, как поджелудочная железа удаляется хирургическим путем.
Клетки островков смешиваются со специальным раствором, который вводится в печень. Если процедура APICT прошла успешно, островковые клетки остаются в печени и начинают вырабатывать инсулин.
В краткосрочной перспективе APICT кажется эффективным, но в долгосрочной перспективе может потребоваться дополнительное лечение инсулином. Для получения дополнительной информации см. Рекомендации Национального института здравоохранения и качества ухода (NICE) по аутологичной трансплантации островковых клеток поджелудочной железы.
Острый панкреатит — NHS
Острый панкреатит — это состояние, при котором поджелудочная железа воспаляется (опухает) в течение короткого периода времени.
Поджелудочная железа — это небольшой орган, расположенный за желудком, который помогает пищеварению.
Большинство людей с острым панкреатитом начинают чувствовать себя лучше в течение недели и больше не имеют проблем. Но у некоторых людей с тяжелым острым панкреатитом могут развиваться серьезные осложнения.
Острый панкреатит отличается от хронического панкреатита, при котором поджелудочная железа становится необратимо поврежденной в результате воспаления в течение многих лет.
Симптомы острого панкреатита
К наиболее частым симптомам острого панкреатита относятся:
- внезапно появляется сильная боль в центре живота (живота)
- чувство или тошнота
- понос
- высокая температура 38 ° C и выше (лихорадка)
Подробнее о симптомах острого панкреатита и диагностике острого панкреатита.
Когда обращаться за медицинской помощью
Немедленно обратитесь к терапевту, если у вас внезапно возникла сильная боль в животе. Если это невозможно, обратитесь за советом в NHS 111.
Причины острого панкреатита
Острый панкреатит чаще всего связан с:
Но иногда причина неизвестна.
Уменьшив употребление алкоголя и изменив свой рацион, чтобы снизить вероятность образования камней в желчном пузыре, вы можете снизить свои шансы на развитие острого панкреатита.
Подробнее о причинах острого панкреатита и профилактике острого панкреатита.
Как лечить
Лечение острого панкреатита направлено на то, чтобы помочь контролировать состояние и справиться с любыми симптомами.
Обычно это связано с госпитализацией. Вам могут вводить жидкости непосредственно в вену (внутривенные жидкости), обезболивающее, жидкую пищу через трубку в животе и кислород через трубки в носу.
Большинство людей с острым панкреатитом поправляются в течение недели и достаточно хорошо себя чувствуют, чтобы выписаться из больницы через несколько дней.
В тяжелых случаях восстановление может занять больше времени, так как у некоторых людей могут развиться осложнения.
Подробнее о лечении острого панкреатита и возможных осложнениях острого панкреатита.
Последняя проверка страницы: 29 октября 2018 г.
Срок следующей проверки: 29 октября 2021 г.
Патогенез и лечение боли при хроническом панкреатите
1. Введение
Воспалительный процесс поджелудочной железы, который сменяется фиброзом и прогрессирующей деструкцией, характеризует хронический панкреатит (ХП).У большинства пациентов на ранней стадии часто преобладают боли или рецидивирующие эпизоды панкреатита и осложнений, тогда как на поздней стадии также наблюдаются симптомы, связанные с экзокринной и / или эндокринной недостаточностью (4). Следовательно, помимо местных осложнений, тремя основными клиническими признаками ХП являются боль, нарушение пищеварения и диабет. Однако боль также влияет на другие осложнения, например, постпрандиальная боль может привести к тому, что пациенты воздерживаются от еды, и в этом случае лечение ферментами может быть не очень полезным при недостаточности питания.Привычки в еде также могут влиять на регуляцию диабета, иммунную систему и качество жизни. Поэтому боль можно рассматривать как наиболее серьезное осложнение ХП, особенно из-за того, что она плохо изучена и трудно поддается лечению.
Характеристика боли
Боль в животе присутствует у большинства пациентов и является основной причиной госпитализации (51). Боль поджелудочной железы обычно описывается как постоянная, сильная, тупая боль в эпигастрии, которая часто распространяется в спину и обычно усиливается после еды.Однако было описано много разных моделей боли. Ранее считалось, что боль со временем уменьшается (так называемая гипотеза «выгорания»). Однако доказательства против этой гипотезы были впоследствии представлены в двух крупных проспективных исследованиях, в которых не было обнаружено связи между длительностью ХП и качеством или частотой боли (43). Сегодня гипотеза «выгорания» считается устаревшей, и у большинства пациентов наблюдается хроническая боль с обострениями различной частоты. Экономическое бремя также имеет большое значение.ХП оказывает глубокое влияние на социальную жизнь и модели занятости, в основном из-за осложнений, наиболее сильными из которых являются боли (33). Для общества в США болезнь в 2000 г. вызвала 327 000 госпитализаций, 200 000 обращений в отделения неотложной помощи и 532 000 обращений к врачу на сумму 2,5 миллиарда долларов (42).
Патогенез боли
Несмотря на то, что боль может быть вызвана множеством факторов, нарушение оттока ацинарных клеток и разрушение нервов считается очень важным.Это привело к спору между исследователями, верящими в гипотезы так называемого «водопровода» и «проводки» (51). Сторонники гипотезы водопровода основывали свои выводы на предположении, что боль вызывается повышенным давлением в протоке поджелудочной железы или в паренхиме поджелудочной железы. Это механистическое понимание боли было наиболее широко принятой теорией и теоретической основой для большинства вмешательств, включая хирургические и эндоскопические дренажные процедуры. Однако недавние исследования, основанные на эндоскопической манометрии, не подтвердили протокольной гипертензии при ХП и разницы в уровнях давления у пациентов с наличием или отсутствием боли (44).В недавнем исследовании нашей группы, основанном на магнитно-резонансной холангиопанкреатографии, включая диффузионно-взвешенную визуализацию, мы не обнаружили связи между степенью патологической визуализации (фиброз, атрофия и патология протоков) и болью (32). Однако атрофия поджелудочной железы и патология протоков были связаны с диабетом и низким уровнем фосфата и гемоглобина. Следовательно, гипотеза водопровода может не иметь отношения к боли при панкреатите в целом, хотя облегчение непроходимости, несомненно, полезно в отдельных случаях.
Другими потенциальными механизмами, вызывающими боль, являются микроструктурные изменения, вызванные гистопатологическими изменениями во время развития болезни. Все больше данных указывает на то, что звездчатые клетки поджелудочной железы являются основными медиаторами фиброза, что приводит к образованию внеклеточного матрикса в интерстициальных пространствах и в областях, где исчезают ацинарные клетки или повреждаются клетки протоков. В конечном итоге это приводит к прогрессирующей утрате морфологии долек и структуры поджелудочной железы.Этот процесс может привести к ишемии и локальным изменениям в кишечнике, которые сами по себе могут вызывать боль, но также происходит разрушение нервов, и, следовательно, симптомы невропатической боли, вероятно, преобладают (см. Обзор 24). Как указано ниже в этой главе, в нескольких недавних статьях была продемонстрирована активация сигнальных молекул, участвующих в воспалении и процицептивных медиаторов, а также нейротропных факторов в паренхиме поджелудочной железы у пациентов с ХП (31). Повышенная нейронная плотность и гипертрофия, прорастание и неврит внутрипанкреатических нервов, а также активация глии и иммунных клеток также были зарегистрированы в ткани поджелудочной железы у пациентов (11).Наконец, как также подробно описано ниже, в нескольких исследованиях сообщалось о результатах, совместимых с центральной сенсибилизацией при ХП. Среди других результатов это проявлялось в увеличении площади отраженной боли, снижении болевого порога и нейропластических изменениях в головном мозге (24, 52). Недоедание, вызванное внешнесекреторной и эндокринной недостаточностью, еще больше усугубляет ситуацию, поскольку вероятными последствиями являются изменения в иммунной системе и системе мозг-кишечник (6). Поскольку многие пациенты являются алкоголиками с определенным «потенциалом привыкания», это также усложняет лечение, особенно боли.
Важно отметить, что боль, вызванную осложнениями болезни и побочными эффектами лечения, не следует упускать из виду как дополнительные источники боли, поскольку во многих случаях их легче лечить на постоянной основе. На рисунке Рисунок 1 показано множество причин боли, и каждая из них должна быть тщательно исследована и, если возможно, лечить. Этот новый нейробиологический взгляд на боль после ХП несколько противоречит традиционному взгляду на этиологию боли, согласно которому предполагалось, что боль возникает в результате патологии в поджелудочной железе или в непосредственной близости от нее.Однако эти теории не исключают друг друга, и их аспекты могут способствовать возникновению и сохранению боли. Кроме того, побочные эффекты и осложнения медикаментозной и интервенционной терапии могут быть причиной значительной заболеваемости у многих пациентов и должны рассматриваться как дополнительный источник боли. Следовательно, при оценке происхождения боли у пациентов с панкреатитом важно учитывать различные механизмы, и вполне вероятно, что «коллективная» боль в животе является результатом сложного взаимодействия нескольких механизмов.
В заключение, новое и улучшенное понимание патофизиологии боли при ХП свидетельствует о смене парадигмы в управлении болью. Следовательно, современная медицина боли, основанная на механизмах, при которой система боли тщательно исследуется, а лекарственная терапия, адаптированная к результатам, может заменить обычный «подход проб и ошибок». Кроме того, каждый пациент должен пройти тщательное обследование в соответствии с рисунком 1 № , чтобы определить наиболее вероятный источник (и) боли.
Рисунок 1: Различные факторы и механизмы, которые могут быть ответственны за боль у пациентов с ХП
Следует отметить, что инвазивные методы лечения (хирургическое вмешательство или эндотерапия) должны применяться только в особых и тщательно отобранных случаях, демонстрирующих патологию, подходящую для вмешательств с четкой временной зависимостью между появлением патологии и симптомами.В следующей главе мы выделяем недавние доказательства наличия нейропатического источника боли у многих пациентов с ХП и предлагаем теоретические основы лечения.
2. Периферические механизмы боли при хроническом панкреатите
Болевые ощущения при ХП включают сложное взаимодействие между периферической и центральной нервной системой (4). Известно, что оба плеча нервной системы претерпевают «нейропластические» изменения во время хронического воспаления поджелудочной железы, и эта нейропластичность, по-видимому, вносит значительный вклад в хронический и интенсивный характер нейропатического болевого синдрома при ХП (16).Хотя широко признано, что хроническая нейропатическая боль связана с независимостью центральных ноцицептивных цепей от воздействия с периферии, существуют также данные об уменьшении невропатической боли после удаления источника вредного, болезненного воздействия с периферии (18). Ведущим примером, связанным с ХП, является значительное уменьшение или даже исчезновение боли после резекции поджелудочной железы по поводу ХП (20). Следовательно, можно предположить, что множество периферических нейропатических изменений, возникающих во время ХП, могут быть не только адаптивным механизмом, но даже источником и причиной сильной боли у пациентов с ХП.Далее эти механизмы периферической боли при ХП разделены на морфологических и функциональных изменений.
Морфологические изменения
Характерными чертами нейропатии поджелудочной железы при ХП являются: 1) повышенная нейральная плотность,
2) нейральная гипертрофия и 3) неврит поджелудочной железы (10). Повышенная нервная плотность и нейральная гипертрофия недавно были обобщены как «нейропластичность поджелудочной железы» и «гипериннервация» поджелудочной железы.Систематический анализ тканей ХП человека показал, что внутрижелудочные нервы увеличены в резецированном воспалительном образовании независимо от этиологии ХП (30). Эти нейропластические изменения во время нейропатии поджелудочной железы, по-видимому, влияют на клиническое течение заболевания, поскольку степень нейропластичности тесно коррелирует с тяжестью боли у пациентов с ХП (31). С другой стороны, нейровоспаление является характерной чертой нейропатических болевых синдромов (54). Интрапанкреатическим эквивалентом нейровоспаления во время ХП является неврит поджелудочной железы, который характеризуется целенаправленной инфильтрацией пери- или эндоневральных иммунных клеток (19).Сообщалось, что неврит поджелудочной железы не зависит от этиологии ХП, то есть встречается с аналогичной степенью тяжести при алкогольном, тропическом и идиопатическом панкреатите (30). Недавно иммунофенотипирование периневральных иммунных клеток при панкреатическом неврите при ХП показало, что эти инфильтрации иммунных клеток в основном состоят из макрофагов, цитотоксических Т-лимфоцитов и тучных клеток. Однако это были только тучные клетки, которые были специфически обогащены вокруг интрапанкреатических нервов пациентов, которые испытывали более сильную боль (15).Действительно, тучные клетки обычно локализуются вблизи пептидергических нервных волокон, содержащих вещество P (SP), пептид, связанный с геном кальцитонина (CGRP), и могут секретировать многочисленные нейровозбуждающие агенты, включая гистамин, серотонин, NGF и протеазы, включая тучные клетки. триптаза. Эти агенты могут связываться со своими соответствующими рецепторами на нейронах (h2-4, 5HT-3, тирозинкиназный рецептор A / TrkA, протеазно-активированный рецептор-1 / PAR-1) и, таким образом, вызывать боль и чрезмерную активацию нейронов. Таким образом, эти недавние данные предполагают, что пациенты с ХП демонстрируют гиперчувствительность, индуцированную тучными клетками, как пациенты с синдромом раздраженного кишечника (СРК), язвенным колитом, мигренью или интерстициальным циститом (15).
Наиболее вероятными молекулярными медиаторами панкреатической нейропатии при ХП считаются нейротрофические факторы и нейрональные хемокины. Было продемонстрировано, что уровни в тканях фактора роста нервов (NGF) и члена семейства нейротрофических факторов из глиальных клеток артемина и нейрурина в тканях ХП коррелируют со степенью нейральной гипертрофии и степенью болевых ощущений у этих пациентов ( 9, 31). Аналогичным образом, сверхэкспрессия нейронального хемокина фракталкина в тканях ХП и панкреатических нервах коррелирует с невритом поджелудочной железы, а также с тяжестью и продолжительностью болевого синдрома при ХП (12).Однако функциональное изучение этих морфологических изменений ограничено из-за все еще продолжающегося отсутствия моделей на животных, которые демонстрируют аналогичные нейропластические-нейропатические изменения. Тем не менее, в недавних моделях in vitro стимуляция нейронов ганглиев задних корешков экстрактами ткани поджелудочной железы пациентов с резектированным ХП может имитировать повышенную плотность нейронов и гипертрофию нейронов (14). В тех же условиях блокада нейротрофического фактора нейрурина, аналогичная блокаде NGF или TGF-бета-1, может подавлять нейротрофический потенциал экстрактов ЦП (17).Исследования, изучающие нейрурин как потенциальную анальгетическую мишень при ХП, отсутствуют.
Функциональные изменения
Понимание панкреатической нейропатии при ХП на функциональном уровне с большей вероятностью даст нам подсказки для фактического патомеханизма нейропатического болевого синдрома при ХП. С точки зрения вегетативной иннервации, ХП, как сообщается, демонстрирует «нервное ремоделирование», то есть снижение симпатической иннервации, особенно с увеличением степени болевых ощущений или панкреатического неврита (10, 11).Следовательно, кажется, что возникновение боли при ХП сочетается с подавлением адренергического воздействия на поджелудочную железу. Это наблюдение также согласуется с клинической неэффективностью торакальной спланхникэктомии, которая включает пересечение симпатических и сенсорных нервов (10). Одновременно нервы в тканях CP обеспечивают индикаторы активации глии, поскольку они содержат уменьшенное количество Sox10-иммунореактивной периферической глии и клеток, экспрессирующих нестин, внутри себя (11). Следовательно, на функциональном уровне подавление симпатической нервной системы вместе с активацией глии, по-видимому, в значительной степени способствует возникновению нейропатической боли при ХП.
Хотя текущие животные модели ХП еще не сообщали о демонстрации нейропластичности, подобной человеческой, они все же позволяют изучать молекулярные агенты, которые могут запускать ноцицепцию поджелудочной железы во время ХП. Такие агенты, как протоны, брадикинин, сероводород, серотонин и кальций, высвобождаются после повреждения ацинарных клеток и могут вызывать активацию ноцицептивных волокон через соответствующие рецепторы (16). В поджелудочной железе активируемый протеиназой рецептор 2 (PAR-2) и временный рецепторный потенциал ваниллоида 1 (TRPV1) представляют собой два ведущих подтипа рецептора, которые могут напрямую стимулироваться этими агентами (37, 59, 60).Hoogerwerf et al. показали, что введение трипсина в проток поджелудочной железы крыс увеличивает иммунореактивность FOS в сенсорных нейронах ганглиев задних корешков (DRG) за счет связывания с PAR-2 (37). В аналогичной модели, в которой тринитробензолсульфоновая кислота (TNBS) вводилась в проток поджелудочной железы, в нейронах DRG, специфичных для поджелудочной железы, регистрировались более деполяризованные потенциалы покоя и подавление плотности калиевого тока A-типа (59). В последующем исследовании авторы смогли отменить эти изменения на той же модели на крысах после внутрибрюшинной инъекции блокирующих NGF антител (63).Важно отметить, что одна и та же животная модель использовалась для одновременного изучения реактивных изменений центральной глии, особенно микроглии, во время ХП (41). В целом, NGF, по-видимому, в этих доклинических моделях является основным агентом, подавляющим токи калия A-типа в нейронах DRG, специфичных для поджелудочной железы, и запускающим гипервозбудимость нейронов. Однако исследований, направленных на нацеливание на NGF в клинических исследованиях с пациентами с ХП, по-прежнему отсутствуют.
Сводка
Периферические нейропатико-нейропластические изменения вместе с обилием ноцицептивных / вредных агентов в ткани поджелудочной железы во время ХП предполагают, что боль во время ХП может быть вызвана и поддерживаться взаимодействием как нейропатических, так и ноцицептивных механизмов.Следовательно, как также указано во введении, боль, вызванную ХП, следует рассматривать как боль «смешанного типа» (16). Понимание периферического компонента болевого синдрома, связанного с ХП, может дать ценные ключи к разгадке возникновения нейропластичности поджелудочной железы и механизмов висцеральной боли при некоторых других желудочно-кишечных расстройствах.
3. Центральные механизмы боли при хроническом панкреатите
Центральная сенсибилизация
Повышенное поступление сигналов периферической боли в спинной мозг может привести к повышенной чувствительности центральных нейронов, передающих боль.Этот феномен известен как центральная сенсибилизация и относится к повышенной синаптической эффективности, установленной в сенсорных нейронах в заднем роге спинного мозга после интенсивных периферических ядовитых стимулов, повреждения ткани или повреждения нервов (39, 57). В конечном итоге это приводит к состоянию, когда обработка боли больше не связана с наличием, интенсивностью или продолжительностью вредных периферических стимулов. Различные механизмы были связаны с центральной сенсибилизацией, которая включает две временные фазы: 1) ранняя фаза, зависящая от фосфорилирования и независимая от транскрипции, которая возникает в основном из-за быстрых изменений свойств рецептора глутамата и ионных каналов, 2) более поздняя, более продолжительная транскрипция. -зависимая фаза, которая запускает синтез новых белков, ответственных за более длительную форму центральной сенсибилизации, наблюдаемую при нескольких патологических состояниях (58).Одним из наиболее хорошо изученных механизмов на ранней стадии центральной сенсибилизации является активация рецептора N-метил-D-аспарагиновой кислоты (NMDA), что свидетельствует о ключевом участии глутамата в этом процессе (56). В экспериментальном исследовании было показано, что блокирование рецептора NMDA кетамином устраняет гипералгезию, связанную с ХП (1).
Центральная сенсибилизация проявляется в виде гипералгезии (чрезмерная чувствительность и длительные последействия к болевым раздражителям), аллодинии (боли в ответ на не вредный раздражитель) и вторичной гипералгезии (расширение поля восприятия, которое позволяет входить из неповрежденной ткани для получения боли) ( 57).В нескольких исследованиях сообщалось о результатах, совместимых с центральной сенсибилизацией при ХП. В одном исследовании у пациентов с ХП было зарегистрировано увеличение участков боли, отнесенных к электростимуляции пищевода, желудка и двенадцатиперстной кишки (разделяющей сегментарную иннервацию спинного мозга с поджелудочной железой и, таким образом, служащую прокси истинной симуляции поджелудочной железы) у пациентов с ХП по сравнению с контрольной группой (21). В других исследованиях сообщалось о снижении болевого порога при висцеральной стимуляции ректосигмоида, а также о соматической стимуляции мышц и костей (7, 46), и такая гипералгезия, по-видимому, связана с тяжестью заболевания у пациентов с ХП (3).Взятые вместе, эти данные характеризуют общее гипералгезическое состояние болевой системы и, вероятно, отражают широко распространенную сенсибилизацию центральной нервной системы, наблюдаемую при многих других хронических болевых расстройствах (57).
Кортикальная реорганизация и гипервозбудимость
Несколько экспериментальных и клинических исследований показали, что деафферентация, хроническая боль и гипералгезия, наблюдаемые у пациентов с ХП, связаны с функциональной реорганизацией коры головного мозга (26).Например, люди с ампутацией руки или кисти демонстрируют смещение рта в сторону представления руки в первичной соматосенсорной коре, при этом степень корковой реорганизации коррелирует с субъективными оценками боли (25). У пациентов с ХП повреждение периферических нервов поджелудочной железы может до некоторой степени имитировать патологию периферических нервов, наблюдаемую у пациентов после ампутации. Наряду с этим проводятся экспериментальные исследования боли, основанные на соматической стимуляции эпигастральной области кожи (разделяющей сегментарную иннервацию спинного мозга с панкреатической железой), а также висцеральной стимуляции верхней и нижней кишки с одновременной регистрацией вызванных потенциалов мозга и локализацией источника головного мозга. показали, что хроническая боль и гипералгезия связаны с функциональной перестройкой коры головного мозга (21, 40, 47).Следовательно, по сравнению со здоровым контролем пациенты с ХП демонстрируют реорганизацию областей мозга, участвующих в обработке висцеральной боли, включая островок, вторичную соматосенсорную кору и поясную извилину, параллельно тому, что наблюдается при фантомной боли. В дополнение к реорганизации областей мозга, участвующих в обработке висцеральной боли, возбудимость этих нейронных сетей является ненормальной с признаками нарушения привыкания к ядовитым стимулам, что, возможно, отражает гипервозбудимость корковых нейронов ( i.e ., корковая сенсибилизация) (50). Наконец, таламус, как важный ретранслятор в системе боли, вовлечен в хроническую боль. Следовательно, нарушение таламокортикального взаимодействия, проявляющееся в глобальных изменениях ритмичности коры головного мозга, наблюдалось у пациентов с нейропатической болью смешанного происхождения (53). Параллельные результаты наблюдались у пациентов с ХП в исследованиях, основанных на спектральном анализе висцеральных вызванных потенциалов мозга и электроэнцефалографии в состоянии покоя (22, 49).
Структурный коррелят функциональной реорганизации коры и гипервозбудимости обнаружен в исследованиях, основанных на расширенной магнитно-резонансной томографии (МРТ). В одном исследовании с использованием диффузно-взвешенной МРТ микроструктурные изменения в островковой и лобной областях мозга были связаны с клинической интенсивностью боли и функциональными показателями (29). Пациенты с постоянной картиной боли демонстрировали наиболее серьезные микроструктурные аномалии по сравнению с пациентами с характерной приступообразной болью.Это хорошо подходит для клиники, где недавно сообщалось, что у пациентов с постоянной болью качество жизни наиболее снижено (43). В другом исследовании МРТ, основанном на кортикальном волюметрии, было показано, что области мозга, участвующие в обработке висцеральной боли, имеют уменьшенную толщину (28). Это открытие предполагает центральный нейродегенеративный ответ на тяжелую и хроническую боль.
Нарушение модуляции боли
Система боли имеет несколько внутренних механизмов, посредством которых модулируются поступающие сигналы боли.Среди многих механизмов нисходящие модулирующие пути от ствола головного мозга и высших корковых структур играют ключевую роль в такой эндогенной модуляции боли и контролируют афферентный ввод болевых сигналов на уровне позвоночника. Этот процесс может привести либо к усилению передачи болевых импульсов через позвоночник (облегчение), либо к снижению передачи (торможение), и баланс между этими состояниями в конечном итоге определяет качество и силу сигналов боли, воспринимаемых мозгом (36). .Изменения в состоянии нисходящей модуляции от торможения к облегчению были причастны к переходу острой боли в хроническую и невропатическую. Таким образом, несколько исследований, как на животных, так и на людях, документально подтвердили участие структур ствола мозга в создании и поддержании центральной сенсибилизации и гипералгезии (34, 62). В контексте боли и ХП в исследованиях, основанных на экспериментальных моделях боли у людей, сообщалось о нарушении нисходящей ингибирующей модуляции боли (3, 46).Кроме того, сообщалось, что облегчение ствола мозга поддерживает боль поджелудочной железы на животной модели ХП (55).
Центральные болевые механизмы при хроническом панкреатите: куры или яйца?
Как видно из приведенных выше разделов, несколько линий доказательств указывают на то, что центральная обработка боли является ненормальной при ХП. Однако из имеющихся данных трудно определить, поддерживаются ли эти центральные аномалии устойчивым ноцицептивным действием со стороны поджелудочной железы (т.е. эпифеномен) или стали ли они независимыми от периферических входов (35). Однако, как указано в следующем разделе, есть доказательства того, что генерализованная гипералгезия, независимая от начального периферического ноцицептивного влечения, является причиной боли у многих пациентов, и в этих случаях лечение должно быть направлено на механизмы, участвующие в сенсибилизации нейронов.
4. Теоретические основы лечения
Хотя это и не подтверждено документально, представляется вероятным, что предотвращение повторных приступов панкреатита, клинических или субклинических, путем модификации факторов риска приведет к замедлению прогрессирования заболевания, уменьшению экзокринной и эндокринной недостаточности и, что наиболее важно, уменьшению боли в животе.Поэтому лечение боли является непременным условием клинического подхода к пациенту. Для всестороннего обзора лечения боли он заслуживает некоторых комментариев, основанных на предлагаемой здесь схеме. Как упоминалось ранее, всегда следует учитывать внепанкреатические причины боли, а любые осложнения, которые могут вызвать боль, должны лечиться как можно лучше. Например, сообщается, что пептические язвы имеют повышенную распространенность при хроническом панкреатите. Возможно, это объясняется снижением притока крови к слизистой оболочке после приступов острого панкреатита, а также ухудшением внешнесекреторной функции поджелудочной железы и увеличением распространенности H.Пилори (13). Это снова приводит к снижению концентрации бикарбоната и, следовательно, к подкислению среды. Другой важный источник боли — псевдокисты, которые необходимо исследовать с помощью соответствующего рентгенологического обследования и лечить соответствующим образом. У некоторых пациентов боль может быть следствием непроходимости соседних внутренних органов (двенадцатиперстной кишки или общего желчного протока). Другими факторами, которые всегда следует учитывать (и лечить), являются избыточный бактериальный рост (наблюдается у 40% пациентов), брыжеечная ишемия и побочные эффекты лекарств, таких как опиоиды (5).Поскольку боль в большинстве случаев является многофакторной и невропатической, это всегда следует учитывать. Хотя новый нейробиологический взгляд на боль после хронического панкреатита несколько противоречит традиционному взгляду на этиологию боли, эти теории не исключают друг друга, и их аспекты могут способствовать возникновению и сохранению боли. Следовательно, важно учитывать различные механизмы при оценке происхождения боли (Рисунок 1) , и вполне вероятно, что «коллективная» боль в животе является результатом сложного взаимодействия нескольких механизмов.Кроме того, установление стабильных отношений между врачом и пациентом, а также сотрудничество с представителями других профессий является важным фактором для успешного исхода лечения (27). Читатель может также обратиться к главе Иоахима Месснера «Медикаментозная терапия хронического панкреатита: диета, ферменты и анальгетики».
Более глубокое понимание механизмов боли при ХП, несомненно, проложит путь к новым методам лечения, и будущие стратегии должны основываться на современных механизмах и индивидуализированном лечении боли.В клинических условиях многие пациенты с хронической абдоминальной болью страдают от сопутствующих заболеваний, таких как тошнота, наркотическая зависимость, физическая и эмоциональная инвалидность и недоедание. Поэтому подробное описание болевых симптомов часто бывает трудно получить, и оно часто нечетко из-за симптомов сопутствующих заболеваний, а также приема лекарств. Это особенно проблематично, когда исследуются основные механизмы боли. Чтобы обойти эту проблему, можно использовать экспериментальные модели боли, основанные на количественном сенсорном тестировании (23, 45).Количественное сенсорное тестирование предоставляет информацию о сенсорной функции на периферическом и центральном уровнях нервной системы путем регистрации ответов субъектов (субъективных или объективных) на различные внешние раздражители контролируемой интенсивности. Основные преимущества заключаются в том, что болевой стимул можно контролировать, многократно доставлять и модулировать, а ответы можно оценивать качественно и количественно с помощью психофизических, нейрофизиологических или других методов визуализации ( Рисунок 2) .Как отмечалось в предыдущих разделах, эти методы оказались важным инструментом для характеристики базовой физиологии, а также механизмов, лежащих в основе патологических болевых расстройств при хроническом панкреатите. Основная проблема в медицине боли — это отсутствие знаний о том, какое лечение подходит конкретному пациенту. В недавнем исследовании мы проверили способность количественного сенсорного тестирования прогнозировать обезболивающий эффект прегабалина и плацебо у пациентов с хроническим панкреатитом (48). Положительный эффект прегабалина был связан с предобработкой чувствительностью к электростимуляции верхней части живота (разделение сегментарной иннервации спинного мозга с панкреатической железой).Следовательно, пациенты с более низким болевым порогом в «висцеротоме поджелудочной железы» с большей вероятностью получат пользу от лечения прегабалином по сравнению с пациентами с нормальной чувствительностью. Эти данные свидетельствуют о том, что сенсибилизация спинномозговых нейронов в сегменте, иннервируемом висцеральными афферентами поджелудочной железы, является важным предиктором эффективности прегабалина у пациентов. Этот метод может использоваться для подбора обезболивающих на основе индивидуального сенсорного профиля пациента и, таким образом, представляет собой значительный шаг в направлении персонализированного обезболивающего.
Важно отметить, что хирурги и гастроэнтерологи часто упускают из виду механизмы боли, поскольку их опыт ограничен. Следовательно, они часто обращаются к пациенту либо с хирургическим вмешательством, либо с эндоскопией, а в случае неудачи пациента оставляют для симптоматического лечения у терапевта. Это очень неудовлетворительно, поскольку современное лечение боли основано на глубоком знании механизмов боли и разнообразных методов лечения. Во многих центрах по-прежнему лечат боль в зависимости от макроструктурного вида поджелудочной железы, как вкратце изложено выше, но поскольку процедуры не являются ни доказательными, ни механистическими, результат варьируется и часто неудовлетворителен.Несмотря на то, что проводилось сравнение исследований, эндоскопии и хирургии (8) плацебо-контролируемых исследований не проводилось, и это ставит под сомнение эффект инвазивных методов лечения. Было заявлено, что хирургическое вмешательство является наиболее эффективным средством лечения боли при ХП, и недавние исследования показывают, что раннее хирургическое вмешательство по поводу ХП может даже повысить вероятность полного послеоперационного длительного облегчения боли (61). Например, тотальная панкреатэктомия с трансплантацией островковых клеток является новым подходом к лечению пациентов с панкреатической болью.Однако не было никаких документов о том, что такая продвинутая хирургия лучше, чем плацебо, поскольку ни одно исследование не включало фиктивную операцию (или фиктивную эндоскопию) поджелудочной железы. Поскольку боль часто проходит при естественном течении болезни, будущие исследования должны попытаться лучше охарактеризовать патогенез боли, чтобы выбрать правильных пациентов. У пациентов с невропатическим происхождением боли хирургические (или эндоскопические) процедуры могут нанести больший вред и привести к ухудшению некоторых гормональных систем, регулирующих метаболизм, перистальтику кишечника и т. Д.
Рис. 2: Схематический обзор факторов, влияющих на восприятие боли пациентами в клинике (вверху) и иллюстрация концепций экспериментальной оценки боли (внизу). Экспериментальная боль лучше подходит для исследования не только механизмов боли, но и эффектов лечения. Важно контролировать интенсивность, продолжительность, частоту и локализацию экспериментальных стимулов. Когда данный экспериментальный стимул приводит к стабильной и воспроизводимой реакции, можно модулировать стимул.Вызванное болевое ощущение можно оценить субъективно с помощью визуальных аналоговых шкал (ВАШ) или анкет, но чтобы выйти за рамки этого одномерного способа оценки боли, субъективные измерения могут быть объединены с объективными методами, такими как электроэнцефалография или функциональная магнитно-резонансная томография. . Чтобы имитировать клиническую ситуацию, в которой задействованы многие механизмы, обычно используются различные методы (электрические, термические, механические или химические), а также комбинация фазических и тонических моделей, а также моделей, вызывающих гипералгезию.Фазические модели непродолжительны и имеют ограничения по сравнению со сложными клиническими состояниями, тогда как модели, вызывающие гипералгезию, могут выступать в качестве заместителей клинических проявлений (обратный перевод) и, следовательно, более клинически значимы, чем поверхностные модели боли.
Соответственно, большинство центров отказались от хирургических процедур по лечению фантомной боли у людей с ампутированными конечностями. Следовательно, произошел сдвиг в сторону более сложного нейробиологического понимания возникновения и лечения боли.Поскольку воспаление и фиброз неизменно связаны с повреждением нервов поджелудочной железы наряду с периферической и центральной сенсибилизацией болевой системы, важным результатом такой нервно-генерируемой боли является то, что после того, как болезнь прогрессирует и патофизиологические процессы утвердятся, поколение боли становятся самовоспроизводящимися и независимыми от первоначального ноцицептивного влечения. Таким образом, небольшое поперечное исследование показало, что генерализованная гипералгезия (то есть клинически измеримый показатель центральной сенсибилизации) была связана с неудачей торакоскопической внутренней денервации (2).Авторы предположили, что у пациентов с гипералгезией возникновение боли не зависело от начального периферического ноцицептивного возбуждения и, следовательно, денервация периферических нервов была неэффективной.
Заключение
Улучшенное понимание механизмов боли с упором на невропатическую боль может открыть путь к новым методам лечения. Анальгетики, специально нацеленные на нервные или плечевые медиаторы боли, такие как фактор роста нервов и временные антагонисты ваниллоида-1, потенциальные рецепторы, в настоящее время проходят клинические испытания и обещают надежду на будущее, хотя эти препараты еще предстоит испытать на пациентах с панкреатитом. .Недавно было показано, что антагонист фактора роста нервов (Танезумаб) облегчает боль у пациентов с болью в коленях из-за гонартроза (38). Как упоминалось в главе о механизмах периферической боли, у пациентов с хроническим панкреатитом активность фактора роста нервов повышается и, как известно, он играет ключевую роль в процессе периферической сенсибилизации, это может оказаться эффективным для облегчения боли в пациенты.
Пациентам, направленным на лечение боли, в идеальных условиях следует предложить обширное обследование болевой системы, чтобы избежать сбоев, связанных с необратимой центральной сенсибилизацией и фантомоподобной болью.К сожалению, такую оценку боли все еще можно провести только в самых передовых лабораториях, и будущие исследования должны быть сосредоточены на выявлении более простых биомаркеров эффекта лечения, которое можно проводить у постели больного, чтобы обеспечить основу для персонализированной медицины боли в панкреатологии.
5. Список литературы
- Bouwense SA, Buscher HC, Goor H van, Wilder-Smith OH. S-кетамин модулирует гипералгезию у пациентов с хроническим панкреатитом. Рег. Анест. Pain Med. 36: 303–7, 2011. PMID: 214
- Bouwense SAW, Buscher HCJL, Goor H van, Wilder-Smith OHG. Стала ли центральная сенсибилизация независимой от ноцицептивного воздействия у пациентов с хроническим панкреатитом, которым не удалось выполнить торакоскопическую спланхникэктомию? Рег. Анест. Pain Med. 36: 531–6, 2011. PMID: 22005656
- Bouwense SA, Olesen SS, Drewes AM, Frokjaer JB, Goor H van, Wilder-Smith OH . Связано ли изменение центральной обработки боли со стадией заболевания у пациентов с хроническим панкреатитом, страдающих болью? Предварительное исследование. PLoS One 8: e55460, 2013. PMID: 23405154
- Braganza JM, Lee SH, McCloy RF, McMahon MJ. Хронический панкреатит. Ланцет 377: 1184-97, 2011. PMID: 21397320
- Brock C, Olesen SS, Olesen AE, Frøkjrr JF, Andresen T, Drewes AM. Опиоид-индуцированная дисфункция кишечника: патофизиология и лечение. Наркотики 14: 1847-65, 2012. PMID: 22950533
- Brock C, Søfteland E, Gunterberg V, Frøkjær JB, Lelic D, Dimcevski G, Gregersen H, Simrén M, Drewes AM. Диабетическая вегетативная нейропатия влияет на формирование симптомов и на ось мозг-кишечник. Уход за диабетом 36: 3698-705, 2013. PMID: 24026548
- Бушер Х.С., Уайлдер-Смит, Огайо, Гур Х. фургон. Пациенты с хроническим панкреатитом демонстрируют гипералгезию центрального происхождения: пилотное исследование. Eur J Pain 10: 363–70, 2006. PMID: 16087373
- Cahen DL, Gouma DJ, Laramée P, Nio Y, Rauws EA, Boermeester MA, Busch OR, Fockens P, Kuipers EJ, Pereira SP, Wonderling D, Dijkgraaf MG, Bruno MJ. Отдаленные результаты эндоскопического и хирургического дренирования протока поджелудочной железы у пациентов с хроническим панкреатитом. Гастроэнтерология 141: 1690-5, 2011. PMID: 21843494
- Джейхан Г.О., Бергманн Ф., Кадихасаноглу М., Эркан М., Парк В., Хинз Ю., Гизе Т., Мюллер М.В., Бухлер М.В., Гизе Н.А., Фрисс Х. панкреатит. Кишечник 56: 534-44, 2007. PMID: 17047099
- Джейхан Г.О., Демир И.Е., Маак М., Фрисс Х. Судьба нервов при хроническом панкреатите: ремоделирование нервной системы и панкреатическая нейропатия. Лучшая практика Res Clin Gastroenterol 2010; 24: 311-22.
- Джейхан Г.О., Демир И.Е., Раух У., Бергманн Ф., Мюллер М.В., Бухлер М.В., Фрисс Х., Шафер К.Х. Панкреатическая невропатия приводит к «нервному ремоделированию» и изменению иннервации поджелудочной железы при хроническом панкреатите и раке поджелудочной железы. Am J Gastroenterol 104: 2555-65, 2009. PMID: 19568227
- Джейхан GO, Deucker S, Demir IE, Erkan M, Schmelz M, Bergmann F, Muller MW, Giese T., Buchler MW, Giese NA, Friess H. Экспрессия нейрального фракталкина тесно связана с болью и панкреатическим невритом при хроническом панкреатите человека. Lab Invest 89: 347-61, 2009. PMID: 19153557
- Chebli, JM, de Souza, AF, Gaburri, PD, Bastos, KV, Ribeiro, TC, Filho, RJ, Chebli, LA, Castro Ferreira, LE. Распространенность и патогенез язвы двенадцатиперстной кишки при хроническом алкогольном панкреатите. J Clin Gastroenterol 35: 71-74, 2002. PMID: 12080230
- Демир И.Е., Джейхан Г.О., Раух У., Алтинтас Б., Клотц М., Мюллер М.В., Бюхлер М.В., Фрисс Х., Шафер К.Х. Микросреда при хроническом панкреатите и раке поджелудочной железы индуцирует пластичность нейронов. Нейрогастроэнтерол Мотил 22: 480-90, e112-3, 2010. PMID: 195
- Демир И.Е., Шорн С., Шреммер-Даннингер Э., Ван К., Кель Т., Гиз Н.А., Алгул Х., Фрисс Х., Джейхан Г.О. Периневральные тучные клетки особенно обогащены при неврите поджелудочной железы и невропатической боли при раке поджелудочной железы и хроническом панкреатите. PLoS One 8: e60529, 2013. PMID: 23555989
- Демир IE, Tieftrunk E, Maak M, Friess H, Ceyhan GO. Болевые механизмы при хроническом панкреатите: мастера и его огонь. Langenbecks Arch Surg 396: 151-60, 2011. PMID: 21153480
- Демир И.Е., Ван К., Тайфтранк Э, Гиз Н.А., Син Б., Фрисс Х., Кель Т., Джейхан Г.О. Пластичность нейронов при хроническом панкреатите опосредуется осью neurturin / GFRalpha2. Am J Physiol Gastrointest Liver Physiol 303: G1017-28, 2012. PMID: 22961804
- Девор М. Централизация, центральная сенсибилизация и невропатическая боль.Сосредоточение внимания на том, что «хроническое повреждение седалищного нерва вызывает специфические для клеточного типа изменения электрофизиологических свойств нейронов желатиновой субстанции крыс». Дж. Нейрофизиол 96: 522-3, 2006. PMID: 16835360
- Ди Себастьяно П., Финк Т., Вайхе Э, Фрисс Х, Инноченти П., Бегер Х.Г., Бюхлер М.В. Инфильтрация иммунных клеток и экспрессия ассоциированного с ростом белка 43 коррелируют с болью при хроническом панкреатите. Гастроэнтерология 112: 1648-55, 1997. PMID:
44 - Diener MK, Rahbari NN, Fischer L, Antes G, Buchler MW, Seiler CM. Резекция головки поджелудочной железы с сохранением двенадцатиперстной кишки в сравнении с панкреатодуоденэктомией при хирургическом лечении хронического панкреатита: систематический обзор и метаанализ. Ann Surg 247: 950-61, 2008. PMID: 18520222
- Dimcevski G, Sami S. a K, Funch-Jensen P, Pera D Le, Valeriani M, Arendt-Nielsen L, Drewes AM. Боль при хроническом панкреатите: роль перестройки в центральной нервной системе. Гастроэнтерология 132: 1546–56, 2007. PMID: 17408654
- Drewes AM. Боль при хроническом панкреатите имеет невропатическое происхождение? Поддержка исследований ЭЭГ во время экспериментальной боли. World J Gastroenterol 14: 4020, 2008. PMID: 18609686
- Древес А.М., Грегерсен Х., Арендт-Нильсен Л. Экспериментальная боль в гастроэнтерологии: переоценка исследований на людях. Scand J Gastroenterol 38: 1115-30, 2003. PMID: 14686714
- Дрюес А. М., Краруп А. Л., Детлефсен С., Мальмстрём М. Л., Димцевски Г., Фанч-Йенсен П. Боль при хроническом панкреатите: роль механизмов нейропатической боли. Кишечник 57: 1616–27, 2008. PMID: 18566105
- Flor H, Elbert T, Knecht S, Wienbruch C, Pantev C, Birbaumer N, Larbig W., Taub E. Фантомная боль в конечностях как перцепционный коррелят реорганизации коры после ампутации руки. Nature 375: 482–4, 1995. PMID: 7777055
- Flor H, Nikolajsen L, Jensen TS. Фантомная боль в конечностях: случай дезадаптивной пластичности ЦНС? Nat Rev Neurosci 7: 873–81, 2006. PMID: 17053811
- Forsmark, CE, Liddle, RA. Сложная задача лечения болезненного хронического панкреатита. Гастроэнтерол 143: 533-535, 2012. PMID: 22841737
- Frøkjr JB, Bouwense SAW, Olesen SS, Lundager FH, Eskildsen SF, Goor H van, Wilder-Smith OHG, Drewes AM. Уменьшение толщины коры головного мозга, участвующих в обработке боли у пациентов с хроническим панкреатитом . Clin Gastroenterol Hepatol 10: 434-8, 2012 PMID: 22155560
- Frøkjr JB, Olesen SS, Gram M, Yavarian Y, Bouwense SAW, Wilder-Smith OHG, Drewes AM. Измененная микроструктура головного мозга у пациентов с хроническим панкреатитом, оцененная методом диффузионного тензора. Кишечник 60: 1554–62, 2011. PMID: 21610272
- Friess H, Shrikhande S, Shrikhande M, Martignoni M, Kulli C, Zimmermann A, Kappeler A, Ramesh H, Buchler M. Нервные изменения при хроническом панкреатите на хирургической стадии не зависят от основной этиологии. Кишечник 50: 682-6, 2002. PMID: 11950816
- Friess, H, Zhu, ZW, di Mola, FF, Kulli, C, Graber, HU, Andren-Sandberg, A, Zimmermann, A, Korc, M, Reinshagen, M, Buchler, MW. Фактор роста нервов и его рецептор с высоким сродством при хроническом панкреатите. Ann Surg 230: 615-24, 1999. PMID: 10561084
- Frokjaer, JB, Drewes, AM, Olesen, SS. Фиброз, атрофия и патология протоков при хроническом панкреатите связаны с функцией поджелудочной железы, но не зависят от симптомов. Поджелудочная железа 42: 1182-7, 2013. PMID: 24048457
- Гарднер ТБ, Кеннеди А.Т., Гелруд А., Бэнкс ПА, Ведж С.С., Гордон С.Р., Лейси Б.Е. Хронический панкреатит и его влияние на работу и медицинский опыт.Результаты проспективного американского многоцентрового исследования. Поджелудочная железа 39: 498-501, 2010. PMID: 20118821
- Gebhart GF. Нисходящая модуляция боли. Neurosci Biobehav Rev 27: 729-37, 2004. PMID: 15019423
- Gebhart GF. Это снова цыплята и яйца: центральная реорганизация — результат или причина стойкой висцеральной боли? Гастроэнтерология 132: 1618–20, 2007. PMID: 17418168
- Heinricher MM, Tavares I, Leith JL, Lumb BM. Нисходящий контроль ноцицепции: специфичность, набор и пластичность. Brain Res Rev 60: 214–25, 2009. PMID: 19146877
- Hoogerwerf WA, Shenoy M, Winston JH, Xiao SY, He Z, Pasricha PJ. Трипсин опосредует ноцицепцию через рецептор 2, активируемый протеиназой: потенциально новая роль в боли поджелудочной железы. Гастроэнтерология 127: 883-91, 2004. PMID: 15362043
- Lane, NE, Schnitzer, TJ, Birbara, CA, Mokhtarani, M, Shelton, DL, Smith, MD, Brown, MT. Танезумаб для лечения боли при остеоартрозе коленного сустава. N Engl J Med 363: 1521-31, 2010. PMID: 20942668
- Латремольер А., Вульф CJ. Центральная сенсибилизация: генератор гиперчувствительности к боли из-за центральной нервной пластичности. J. Pain 10: 895–926, 2009. PMID: 19712899
- Лелич Д., Олесен С.С., Хансен TM, Валериани М., Дрюес А.М. Функциональная перестройка мозговых сетей у пациентов с болезненным пространственным хроническим панкреатитом. Eur J Pain 18: 968-77, 2014. PMID: 24402765
- Лю П.Й., Лу Ц.Л., Ван СС, Ли И.Х., Се Дж.С., Чен С.К., Ли ХФ, Лин Х.С., Чанг Ф.Й., Ли С.Д. Спинальная микроглия инициирует и поддерживает гипералгезию на крысиной модели хронического панкреатита. Гастроэнтерология 142: 165-73 e2, 2012. PMID: 21963786
- Lowenfels AB, Sullivan T, Fiorianti J, Maisonneuve P. Эпидемиология и влияние заболеваний поджелудочной железы в Соединенных Штатах. Curr Gastroenterol Rep 7: 90–95, 2005.PMID: 15802095
- Mullady DK, Yadav D, Amann ST, O’Connell MR, Barmada MM, Elta GH, Scheiman JM, Wamsteker EJ, Chey WD, Korneffel ML, Weinman BM, Slivka A, Sherman S, Hawes RH, Brand RE, Burton FR, Lewis MD, Gardner TB, Gelrud A, DiSario J, Baillie J, Banks PA, Whitcomb DC, Anderson MA, Consortium N. Тип боли, связанные с болью осложнения, качество жизни, инвалидность и использование ресурсов при хроническом панкреатите : проспективное когортное исследование. Кишечник 60: 77–84, 2011.PMID: 21148579
- Новис, Британская Колумбия, Борнман, ПК, Гирдвуд, AW, Маркс, Индиана. Эндоскопическая манометрия протока и зоны сфинктера поджелудочной железы у больных хроническим панкреатитом. Dig Dis Sci 30: 225-28, 1985. PMID: 3971834
- Олесен А.Е., Андресен Т., Шталь С., Древес А.М.. Экспериментальные модели боли на людях для оценки терапевтической эффективности анальгетиков. Pharmacol Rev 64 (3): 722-79, 2012. PMID: 22722894
- Олесен С.С., Брок С., Краруп А.Л., Фанч-Йенсен П., Арендт-Нильсен Л., Уайлдер-Смит Огайо, Дрюс А.М. У пациентов с хроническим панкреатитом нарушается модуляция нисходящей подавляющей боли. Clin. Гастроэнтерол Hepatol 8: 724–30, 2010. PMID: 20304100
- Олесен С.С., Фрёкьер Дж. Б., Лелич Д., Валериани М., Древес А. М.. Адаптивная реорганизация коры головного мозга, связанная с болью, при хроническом панкреатите. Панкреатология 10: 742–51, 2010. PMID: 21273802
- Olesen SS, Graversen C, Bouwense SAW, van Goor H, Wilder-Smith OHG, Drewes AM. Количественное сенсорное тестирование позволяет прогнозировать эффективность прегабалина при болезненном хроническом панкреатите. PLOS ONE 8: e57963, 2013. PMID: 23469256
- Olesen SS, Hansen TM, Graversen C, Steimle K, Wilder-Smith OHG, Drewes AM. Замедленная ритмичность ЭЭГ у пациентов с хроническим панкреатитом: свидетельства нарушения обработки церебральной боли? Eur J Gastroenterol Hepatol 23: 418–24, 2011. PMID: 21399506
- Олесен С.С., Хансен TM, Граверсен С., Валериани М., Древес А.М. Церебральная возбудимость нарушена у пациентов с болезненным хроническим панкреатитом. Eur. J. Pain 17: 46-54, 2013. PMID: 22508470
- Pasricha, PJ. Раскрытие тайны боли при хроническом панкреатите. Nat Rev Gastroenterol Hepatol 9: 140-51, 2012. PMID: 22269952
- Поульсен Дж. Л., Олесен С. С., Фрёкьер Дж. Б., Малвер Л. П., Дрюес А. М.. Боль и хронический панкреатит: сложное взаимодействие множества механизмов. World J Gastroenterol 19: 7282-91, 2013. PMID: 24259959
- Sarnthein J, Stern J, Aufenberg C, Rousson V, Jeanmonod D. Повышенная мощность ЭЭГ и замедление доминирующей частоты у пациентов с нейрогенной болью. Мозг 129: 55–64, 2006. PMID: 16183660
- Шольц Дж., Вульф CJ. Триада невропатической боли: нейроны, иммунные клетки и глия. Nat Neurosci 10: 1361-8, 2007. PMID: 17965656
- Vera-Portocarrero LP, Xie JY, Yie JX, Kowal J, Ossipov MH, King T., Porreca F. Нисходящее облегчение из рострального вентромедиального мозгового вещества поддерживает висцеральную боль у крыс с экспериментальным панкреатитом. Гастроэнтерол 130: 2155–64, 2006. PMID: 16762636
- Willert RP, Woolf CJ, Hobson AR, Delaney C, Thompson DG, Aziz Q. Развитие и поддержание гиперчувствительности к висцеральной боли у человека зависит от рецептора N-метил-D-аспартата. Гастроэнтерол 126: 683–92, 2004. PMID: 14988822
- Вульф CJ. Центральная сенсибилизация: значение для диагностики и лечения боли. Боль 152: S2–15, 2011. PMID: 20961685
- Вульф CJ, Солтер МВ. Пластичность нейронов: усиление боли. Science 2000; 288: 1765–9
- Xu GY, Winston JH, Shenoy M, Yin H, Pasricha PJ. Повышенная возбудимость и подавление K + тока A-типа специфических афферентных нейронов поджелудочной железы в модели хронического панкреатита на крысах. Am J Physiol Gastrointest Liver Physiol 291: G424-31, 2006. PMID: 16645160
- Xu GY, Winston JH, Shenoy M, Yin H, Pendyala S, Pasricha PJ. Транзиторный рецепторный потенциал ваниллоида 1 опосредует гипералгезию и повышается у крыс с хроническим панкреатитом. Гастроэнтерология 133: 1282-92, 2007. PMID: 17698068
- Ян С.Дж., Блисс Л.А., Шапира Е.Ф., Фридман С.Д., Нг СК, Виндзор Дж.А., Ценг Дж.Ф. Систематический обзор ранней хирургии хронического панкреатита: влияние на боль, функцию поджелудочной железы и повторное вмешательство. J Gastrointest Surg 18: 1863-9, 2014. PMID: 24944153
- Zambreanu L, Wise RG, Brooks JCW, Iannetti GD, Tracey I. Роль ствола мозга в центральной сенсибилизации у людей. Данные функциональной магнитно-резонансной томографии Боль 114: 397–407, 2005.PMID: 15777865
- Чжу Ю., Мехта К., Ли С., Сюй Г.Й., Лю Л., Чолак Т., Шеной М., Пасрича П.Дж. Системное введение анти-NGF увеличивает токи калия A-типа и снижает возбудимость ноцицепторов поджелудочной железы на модели хронического панкреатита на крысах. Am J Physiol Gastrointest Liver Physiol 302: G176-81, 2012. PMID: 22038828
Острый панкреатит — боль в верхнем левом углу живота
Что такое панкреатит?
Вернуться наверхПанкреатит — это воспаление поджелудочной железы.Поджелудочная железа расположена позади желудка и рядом с двенадцатиперстной кишкой. Работа поджелудочной железы состоит в том, чтобы помочь в переваривании пищи, обеспечивая ферменты для смешивания с пищей. Поджелудочная железа также производит гормоны инсулин и глюкагон в кровоток, которые помогают регулировать глюкозу из пищи для получения энергии. Обычно эти ферменты становятся активными только после того, как достигают тонкой кишки, где они необходимы для переваривания пищи. Если ферменты становятся активными внутри поджелудочной железы, они поедают и переваривают ткань поджелудочной железы, вызывая отек и кровотечение, которое повреждает поджелудочную железу и ее кровеносные сосуды — это называется воспалением поджелудочной железы.
Панкреатит может быть острым или хроническим; оба типа считаются серьезными и могут привести к осложнениям. Может произойти кровотечение, инфекция и даже необратимое повреждение тканей. Острый панкреатит чаще поражает мужчин, чем женщин, и редко поражает детей.
Что вызывает панкреатит?
Вернуться наверх Фото любезно предоставлено NDDICНаиболее частой причиной острого панкреатита является употребление большого количества алкоголя.В некоторых случаях генетика может играть роль, а также определенные операции, болезни или привычки.
Другие причины включают:
- Камни в желчном пузыре
- Травма поджелудочной железы
- Закупорка протока поджелудочной железы
- Повреждение поджелудочной железы во время операции
- Аутоиммунные проблемы
- Высокий уровень триглицеридов в крови
- Осложнения муковисцидоза
- Синдром Рейе
- Некоторые вирусные инфекции
- Некоторые лекарства (эстроген, кортикостероиды, диуретики)
- Гемолитико-уремический синдром
- Гиперпаратиреоз
Каковы симптомы панкреатита?
Вернуться наверхОсновным признаком панкреатита является боль в верхней левой части живота или в середине живота, которая часто иррадирует в спину.Боль может усиливаться после еды или питья, особенно если пища имеет высокое содержание жира. Это также может быть хуже в положении лежа на спине и может стать более серьезным, продолжаясь несколько дней. Некоторые пациенты также жалуются на боли в спине или ниже левого плеча.
Что такое острый панкреатит?
Вернуться наверхОстрый панкреатит — это внезапное воспаление поджелудочной железы. Человек с острым панкреатитом обычно выглядит и чувствует себя очень плохо и нуждается в немедленной медицинской помощи.
Наиболее частыми причинами острого панкреатита являются чрезмерное употребление алкоголя и камни в желчном пузыре. После употребления алкоголя симптомы могут проявиться через несколько часов или через несколько дней. Другие причины острого панкреатита включают травмы живота, прием лекарств, инфекции, опухоли и генетические аномалии поджелудочной железы.
Каковы симптомы острого панкреатита?
Вернуться наверхСимптомы обычно начинаются с постепенной или внезапной боли в верхней левой или средней части живота, иногда распространяющейся в спину.Эта боль может быть легкой вначале и усиливаться, особенно после еды, постепенно становиться все более постоянной и продолжаться в течение нескольких дней. Другие симптомы могут включать жар, учащенный пульс, тошноту и / или рвоту, а также опухший и болезненный живот. Другие общие симптомы могут включать:
- Расстройство желудка
- Табуреты глиняные
- Вздутие живота, газообразное наполнение живота
- Икота
- Вздутие живота
Боль:
- Вначале может быть хуже в течение нескольких минут после еды или питья, особенно если продукты с высоким содержанием жира
- Становится постоянным и более тяжелым, длится несколько дней
- Может быть хуже в положении лежа на спине
- Может распространяться (излучать) назад или ниже левой лопатки
Острый панкреатит обычно проходит сам по себе в течение нескольких дней без лечения, но он также может быть опасным для жизни.Фактически, каждый год около 210 000 американцев попадают в больницы с этим заболеванием. Если острый панкреатит становится тяжелым, это может вызвать обезвоживание и низкое кровяное давление. Сердце, легкие или почки могут выйти из строя. Если происходит кровотечение в поджелудочной железе, может последовать шок и даже смерть.
Что такое хронический панкреатит?
Вернуться наверхХронический панкреатит — это воспаление поджелудочной железы, которое не проходит с течением времени. Со временем ситуация только ухудшается и приводит к необратимым повреждениям.Этот тип панкреатита часто развивается у людей в возрасте от 30 до 40 лет.
Причины такие же, как и при остром панкреатите, вызывая такие же боли. Основная причина хронического панкреатита — годы злоупотребления алкоголем. Это может быть вызвано одним острым приступом, повреждающим проток поджелудочной железы. Некоторые люди с хроническим панкреатитом не проявляют никаких симптомов, в то время как другие испытывают боль в животе, иногда распространяющуюся на спину. Эти симптомы могут усиливаться после еды или питья, усиливая боль.Некоторые пациенты не сообщают о боли через некоторое время, но это может быть связано с тем, что поджелудочная железа перестала вырабатывать пищеварительные ферменты.
Другие общие симптомы хронического панкреатита:
- Высокий уровень сахара в крови
- Похудание
- Рвота
- Диарея
- Тошнота
- Табуреты жирные
Хронический панкреатит, как и острый панкреатит, возникает, когда пищеварительные ферменты атакуют поджелудочную железу и близлежащие ткани, вызывая эпизоды боли.Наиболее частой причиной хронического панкреатита является многолетнее злоупотребление алкоголем. Хроническая форма панкреатита может быть спровоцирована одним острым приступом, повреждающим проток поджелудочной железы. Поврежденный проток вызывает воспаление поджелудочной железы, вызывая образование рубцовой ткани — в конечном итоге поджелудочная железа разрушается. Другие частые причины хронического панкреатита включают:
- Высокий уровень кальция в крови (гиперкальциемия)
- Наследственные болезни поджелудочной железы
- Муковисцидоз
- Высокий уровень жиров в крови (гиперлипидемия или гипертриглицеридемия)
- Некоторые лекарства
- Выберите аутоиммунные заболевания
Как диагностируется панкреатит?
Вернуться наверхВаш врач сначала захочет собрать историю болезни и провести тщательный медицинский осмотр.Для постановки диагноза могут быть назначены анализы крови, потому что при хроническом панкреатите в крови повышено содержание липазы и амилазы. Также могут проявляться другие химические изменения, такие как атипичная глюкоза, кальций, магний, натрий, калий и бикарбонат. Когда болезнь улучшится, эти уровни могут вернуться к норме.
Для диагностики хронического панкреатита используются следующие диагностические тесты:
- Рентген брюшной полости — поиск кальциноза поджелудочной железы
- УЗИ брюшной полости
- КТ
- Анализы крови и мочи
- EUS-эндоскопическое УЗИ
- MRCP- магнитно-резонансная холангиопанкреатография
Как лечится острый панкреатит?
Вернуться наверхОбычно острый панкреатит требует госпитализации пациента на несколько дней для внутривенного введения жидкости, антибиотиков и обезболивания.Это позволяет поджелудочной железе отдыхать, пока пациент не ест и не пьет. В случае рвоты вводится назальная трубка для удаления жидкости и воздуха из желудка. Симптомы должны улучшиться в течение нескольких дней, и пациент может вернуться домой с указанием не курить, не употреблять алкоголь и не есть жирную пищу. В случае возникновения осложнений пациенту может потребоваться назогастральное кормление. Это питает специальную жидкость через нос, пока поджелудочная железа заживает.
Как лечится хронический панкреатит?
Вернуться наверхВ зависимости от тяжести и симптомов пациента с хроническим панкреатитом ему или ей может потребоваться госпитализация для снятия боли, внутривенного введения гидратации и нутритивной поддержки.
Хронический панкреатит требует от пациента соблюдения здоровой диеты с низким содержанием жиров, употребления большого количества жидкости, ограничения кофеина, частых приемов пищи небольшими порциями и обеспечения достаточного количества кальция и витаминов в своем рационе. Вам могут назначить ферменты поджелудочной железы, которые принимают во время каждого приема пищи. Людям с хроническим панкреатитом (и острым панкреатитом) следует избегать употребления алкоголя и курения.
Ваш врач может прописать обезболивающие или даже хирургический блок для снятия боли. Некоторые пациенты принимают инсулин для контроля уровня глюкозы.В очень тяжелых случаях может быть удалена часть или вся поджелудочная железа.
Что еще вызывает боль в левом верхнем углу живота?
Вернуться наверхБоль в верхнем левом углу живота может быть вызвана не только панкреатитом, но и другими причинами. Многие из этих состояний довольно серьезны или даже опасны для жизни. Любая необычная боль должна быть осмотрена врачом, но особенно боль в верхнем левом углу живота. Не пытайтесь поставить себе диагноз.Часто даже врачам необходимо назначить анализы, чтобы поставить точный диагноз. Вот наиболее частые причины боли в верхнем левом углу живота.
Сердце / Кардио
Это одни из самых серьезных причин боли в верхней левой части живота. Как и при остром панкреатите, они требуют немедленной медицинской помощи. Они также подчеркивают важность не игнорировать боль в верхней части живота, особенно когда она слева.
- Сердечный приступ
- Стенокардия
- Перикардит
- Эндокардит
Пищеварительный / желудочно-кишечный тракт
Есть несколько проблем с системой верхнего отдела желудочно-кишечного тракта, которые могут имитировать боль в верхнем левом углу живота при сердечных заболеваниях или панкреатите.Хотя эти проблемы редко бывают опасными для жизни, они все же могут быть довольно болезненными. Доступны процедуры.
- Изжога / кислотный рефлюкс
- Уловленный газ
- Запор
- Синдром раздраженного кишечника (СРК)
- Воспалительное заболевание кишечника (ВЗК)
Респираторные органы / легкие
Среди множества заболеваний, поражающих дыхательную систему, есть несколько, которые с большей вероятностью вызывают боль в верхнем левом углу живота.Это может быть инфекция левого, правого или обоих легких (пневмония), воспаление мембраны внутри грудной стенки (плеврит) или скопившийся воздух, угрожающий коллапсу легкого.
- Пневмония
- Плеврит
- Коллапс легкого
Грудь, ребра и спина
Наряду с растяжением мышц и защемлением нервов существует пара состояний, которые могут вызывать боль в верхней части живота, превышающую обычное для человека количество болей и болей.Хрящ, соединяющий грудную клетку с грудиной, может воспаляться, как при реберохондрите. Сломанные ребра или другие физические травмы также могут вызывать боль в этой области.
- Костохондрит
- Сломанные ребра
- Боль в спине и плечах
Другие состояния, связанные с органами
Боль, которая иррадирует через спину, может быть подходящим описанием панкреатита, а также камней в почках. Аппендицит часто вызывает боль, которая по мере прогрессирования тяготеет к правой нижней части живота, но боль может начаться в верхней части живота.В общем, боль в животе может быть удивительно сложной задачей для описания и определения местоположения, но беседа с врачом в сочетании с физическим осмотром может определить вероятную причину боли и необходимость повторного обследования.
- Камни в почках
- Аппендицит
- Увеличенная селезенка
Панкреатит — канал лучшего здоровья
Панкреатит — это воспаление поджелудочной железы, которое может быть острым (внезапным и тяжелым) или хроническим (продолжающимся).Поджелудочная железа — это железа, которая выделяет пищеварительные ферменты и важные гормоны. Чрезмерное употребление алкоголя является одной из наиболее частых причин хронического панкреатита, за которым следуют камни в желчном пузыре. Панкреатит — одно из наименее распространенных заболеваний пищеварительной системы. Варианты лечения включают воздержание от алкоголя, голодание до исчезновения воспаления, прием лекарств и хирургическое вмешательство.
Причины панкреатита
Около половины всех людей с острым панкреатитом сильно пьют, что делает употребление алкоголя одной из наиболее частых причин.Камни в желчном пузыре вызывают большинство остальных случаев.В редких случаях панкреатит может быть вызван:
- травмой или операцией в области поджелудочной железы
- наследственными аномалиями поджелудочной железы
- наследственными нарушениями метаболизма
- вирусами (особенно паротитом)
- лекарствами (включая некоторые диуретики), которые также могут вызвать воспаление.
Двойная роль поджелудочной железы
Поджелудочная железа — одна из самых больших желез в организме. Он выполняет две функции:- Внешнесекреторная поджелудочная железа — производит щелочные вещества для противодействия кислотам желудка до того, как пища попадает в тонкий кишечник, и вырабатывает ферменты, помогающие расщеплять пищу на более мелкие компоненты.Эти выделения проходят по системе протоков поджелудочной железы и попадают в кишечник через узкое отверстие, называемое сосочком. «Экзокринный» относится к железам, которые выделяют свои вещества через протоки к определенным целям.
- Эндокринная поджелудочная железа — производит гормоны, такие как инсулин, который помогает регулировать количество сахара, циркулирующего в крови. Проблемы с выработкой инсулина могут привести к диабету. «Эндокринный» относится к железам, которые выделяют свои вещества в кровоток.
Острый панкреатит
Острый панкреатит — это внезапный изнурительный приступ сильной боли в верхней части живота. Ферменты поджелудочной железы раздражают и сжигают поджелудочную железу и просачиваются в брюшную полость. Осложнения включают дыхательную, почечную или сердечную недостаточность, каждая из которых может быть фатальной.Самая частая причина тяжелого острого панкреатита — камни в желчном пузыре, блокирующие проток поджелудочной железы. Иногда это может произойти, даже если желчный пузырь был ранее удален. Острый панкреатит, спровоцированный чрезмерным употреблением алкоголя, обычно проходит сам собой после отдыха и воздержания от алкоголя.
Общие симптомы острого приступа включают:
- сильную боль в животе, часто распространяющуюся на спину
- вздутие живота
- лихорадка
- потливость
- тошнота
- рвота
- коллапс.
Хронический панкреатит
Хронический панкреатит обычно включает повторяющиеся приступы воспаления поджелудочной железы, часто даже после устранения известных триггеров. Люди, которые пьют чрезмерное количество алкоголя, подвергаются повышенному риску развития этого состояния. Со временем поджелудочная железа может быть повреждена или ее части могут быть разрушены в результате непрекращающегося воспаления. Это приводит к расстройству пищеварения. У человека могут выделяться жирные фекалии с неприятным запахом или даже капли масла. Повреждение поджелудочной железы обычно необратимо. Некоторые люди с хроническим панкреатитом страдают повторяющейся или даже постоянной болью в животе, которая может быть очень сильной. Другие симптомы включают устойчивую потерю веса, вызванную неспособностью организма правильно переваривать и усваивать пищу. Если большая часть поджелудочной железы повреждена, потеря выработки инсулина может вызвать диабет. Хронический панкреатит может способствовать развитию рака поджелудочной железы.
Диагноз панкреатита
Панкреатит обычно диагностируется быстро, путем обследования брюшной полости и подтверждается с помощью ряда медицинских тестов, включая:- Общие анализы — такие как анализы крови, физикальное обследование и рентген.
- Ультразвук — звуковые волны формируют изображение, определяющее наличие камней в желчном пузыре.
- Компьютерная томография — специальный рентгеновский снимок позволяет получить трехмерные изображения поджелудочной железы.
- МРТ — здесь для получения снимков брюшной полости используется сильное магнитное поле, а не излучение. Специальная форма МРТ, называемая MRCP, также может использоваться для получения изображений протоков поджелудочной железы и определения причины панкреатита и степени повреждения.
Лечение панкреатита
Лечение зависит от причин и тяжести состояния.Лечение острого панкреатита
Лечение может включать:- стационарное лечение — во всех случаях острого панкреатита
- интенсивная терапия в стационаре — в случаях тяжелого острого панкреатита
- голодание и внутривенное введение жидкости — до исчезновения воспаления
- боль Облегчение — адекватное обезболивание необходимо и часто вводится в вену (внутривенно). При соответствующем обезболивании человек с панкреатитом может делать глубокие вдохи, что помогает избежать осложнений с легкими, таких как эндоскопия пневмонии
- — через пищевод вводится тонкая трубка, позволяющая врачу увидеть вашу поджелудочную железу.Это устройство используется для введения красителя в желчные протоки и поджелудочную железу. Камни в желчном пузыре можно увидеть и удалить напрямую.
- Операция — при наличии камней в желчном пузыре удаление желчного пузыря поможет предотвратить дальнейшие приступы.

 Тем не менее, следует и дальше придерживаться диеты с пониженным содержанием чистого сахара, обильным питьем и избеганием трудноусвояемой пищи. Во время или после каждого приёма пищи рекомендовано принимать ферментативный препарат (Мезим 10000, Панкреатин 8000, Фестал, Фестал Форте) по 1-2 таблетки в зависимости от дозировки (важно, чтобы дневная дозировка фермента не превышала 25 000).
Тем не менее, следует и дальше придерживаться диеты с пониженным содержанием чистого сахара, обильным питьем и избеганием трудноусвояемой пищи. Во время или после каждого приёма пищи рекомендовано принимать ферментативный препарат (Мезим 10000, Панкреатин 8000, Фестал, Фестал Форте) по 1-2 таблетки в зависимости от дозировки (важно, чтобы дневная дозировка фермента не превышала 25 000).
 Сопровождается поражением тканей поджелудочной железы. Дополнительно возникает отек, отмирают клетки, поражаются окружающие ткани и органы. Спровоцировать острую форму панкреатита может дискинезия желчевыводящих путей, травмы брюшной полости, отравление, аллергическая реакция. В большинстве случаев причиной развития болезни является систематическое употребление спиртных напитков.
Сопровождается поражением тканей поджелудочной железы. Дополнительно возникает отек, отмирают клетки, поражаются окружающие ткани и органы. Спровоцировать острую форму панкреатита может дискинезия желчевыводящих путей, травмы брюшной полости, отравление, аллергическая реакция. В большинстве случаев причиной развития болезни является систематическое употребление спиртных напитков.