Какая должна быть толщина эндометрия для подсадки эмбрионов при ЭКО
Говоря о факторах успешности протокола ЭКО врачи отмечают, что на успех имплантации эмбриона влияет состояние эндометрия, и одним из важных факторов является его рецептивность.Толщина, структура и степень зрелости, все эти составляющие и влияют на эффективность имплантации. Говоря о толщине эндометрия, хотелось бы отметить, что его созревание начинается с начала МЦ и зависит от созревания доминантного фолликула, этот процесс идет синхронно и толщина увеличиваться с каждым днем созревания фолликула, организм таким образом готовиться к наступлению беременности.Часто возникает вопрос – какой должна быть толщина эндометрия?
В разных источниках приводятся данные о нормальной толщине эндометрия для переноса эмбрионов от 7 до 12 мм, однако очень важным является структура эндометрия.В первую фазу цикла эндометрий имеет трехслойную структуру.
Трехслойным считается эндометрий, на котором различимы два основных слоя базальный (который не подвергается изменениям во время МЦ) и функциональный (который богат сосудами и имеет более плотную и рыхлую структуру, а во время МЦ при ненаступлении этот слой отторгается и затем нарастает новый слой), а также эпителиальный – это негормонозависимый слой, образующийся на функциональном.

Но как же определить самый лучший момент для переноса эмбриона или «окно имплантации» — у большинства женщин этот период начинается с 16 по 24 день менструального цикла (зависит от длительности цикла). В некоторых случаях в связи с физиологическими особенностями организма женщины или под влиянием заместительной гормональной терапии период может измениться (укорачиваться или удлиняться).
И кроме всего вышеперечисленного важным моментов является низкая рецептивность эндометрия, которое может стать причиной снижения в рамках программ ВРТ или при наступления естественной беременности. Так у 25% женщин, которые сталкиваются с проблемами имплантации эмбриона, наблюдается и изменение периода «имплантационного окна».
Для точного определения имплантационного окна в нашей клинке мы можем предложить современны метод — тест ERA.

Суть теста Endometrial receptivity Array Test в изучении активности 238 генов. Чья работа оказывает непосредственное влияние на уровень рецептивности эндометрия. По результатам теста отображается график, в котором отражены сведения молекул РНК, которые соответствуют каждому исследуемому гену.
Это исследование позволяет определить точный период имплантационного окна и назначить перенос в определенный день. Точность данного метода равна 99,9%.
Тонкий эндометрий – фактор бесплодия и неэффективности ЭКО
Эндометрий – это внутренний слизистый слой матки, к которому крепится эмбрион при развитии беременности. Истончение этого слоя называется “тонким” эндометрием. Состояние препятствует адекватной фиксации оплодотворенной яйцеклетки. Причин развития проблемы множество, но основная – хроническое воспаление. Успешная диагностика и лечение “тонкого” эндометрия возможны только в условиях современной клиники. Правильный подход к проблеме позволяет зачать и выносить здорового ребенка.
Причины тонкого эндометрия у женщины
Общепринятого понятия «тонкий эндометрий» не существует. В медицине принято рассматривать разные параметры толщины эндометрия в качестве неблагоприятного критерия для вынашивания беременности. Авторы в литературе утверждают, что толщина ткани менее 8 мм минимизирует шанс на успешную имплантацию эмбриона в полость матки, а эффективность ЭКО при этом параметре составляет всего лишь 15 %.
Основные причины уменьшения толщины эндометрия:
- Хроническое воспаление в ткани эндометрия
- Воспалительные заболевания органов малого таза
- Аутоиммунный эндометрит как следствие перенесенного воспаления
- Изменение гормонального баланса
- Перенесенные травмы
- Фолликулярная киста яичника
- Поликистоз яичников
- Дефекты развития матки
- Перенесенные инструментальные аборты
- Спайки (синехии) в полости матки
- Врачебные ошибки в анамнезе и хирургические вмешательства на матке
До сих пор активно изучаются причины и лечение “тонкого” эндометрия для формирования наиболее эффективных протоколов по устранению бесплодия и успешности ЭКО.
В клинике «Лейб Медик» применяют только проверенные, современные методики терапии “тонкого” эндометрия.
Диагностика тонкого эндометрия
Истончение эндометрия может не проявляться симптоматически. Клинические проявления во многом зависят от причин развития проблемы. При гормональных сбоях будет отмечаться задержка месячных, при воспалении – умеренные периодические боли, при ановуляции – аменорея (отсутствие месячных).
Заподозрить гипоплазию эндометрия позволяет ультразвуковое исследование. Однако только его недостаточно. На УЗИ врач определит несоответствие толщины эндометрия фазе менструального цикла.
Золотой стандарт диагностики тонкого эндометрия – гистероскопия с последующей биопсией. Врач проводит визуальный осмотр матки с помощью специального аппарата и выборочно проводит забор участков ткани. После гистероскопии материал исследуется патоморфологом, чья главная задача: обнаружить или исключить признаки хронического воспаления.
Эффективные методы лечения тонкого эндометрия
Единого подхода к лечению пациенток с тонким эндометрием нет. Разнообразие методов терапии указывает на недостаточную мировую изученность проблемы.
В клинике «Лейб Медик» применяются группы препаратов, доказавших свою эффективность:
- Антибактериальные
- Иммуностимуляторы
- Препараты эстрогенов
- Стимуляторы кровообращения
Подход к пациенткам индивидуален и направлен на устранение причины истончения эндометрия. Девушки с ановуляцией (не формируется яйцеклетка) имеют толщину ткани 5-6 мм, но при решении вопроса о возобновлении физиологической овуляции ткань утолщается и возвращает способность фиксации эмбриона.
Как нарастить эндометрий для зачатия?
Поиски четкого ответа на вопрос: как нарастить тонкий эндометрий – до сих пор продолжаются, но некоторые эффективные приемы уже доступны в современных клиниках репродуктивного здоровья.
В нормальном менструальном цикле толщина эндометрия постоянно изменяется. Это учитывается в ходе лечения.
Нормальные показатели толщины эндометрия в разных фазах менструального цикла
| Фаза цикла | Изменения в ткани эндометрия | День цикла | Нормальные значения толщины (мм) |
| Фолликулярная фаза | Кровотечение | 1-2 | — |
| 3-4 | 1-3 | ||
| Пролиферация | 5-7 | 4-6 | |
| 8-10 | 5-10 | ||
| Лютеиновая фаза |
Секреция | 11-14 | 8-14 |
| 15-18 | 10-15 | ||
| 19-23 | 10-15 | ||
| 24-28 | 10-15 |
Подход к наращиванию эндометрия должен быть комплексным. Терапия проводится в 2 этапа:
Терапия проводится в 2 этапа:
- Выявление причин и их устранение. Чаще всего приходится бороться с хроническим воспалением ткани и применять препараты: антибиотики, иммуномодуляторы, противовоспалительные. Средства используются как системно, так и местно. В случае гормональных изменений выясняется причина проблемы. Спайки, кисты, гормонпродуцирующие опухоли устраняются хирургическим путем.
- Восстановление функциональности эндометрия. Длительная фаза, на которую может уйти 2-3 месяца. Традиционно этот этап включает физиотерапию. Она способствует усилению кровообращения, ускорению обменных процессов, быстрой регенерации, а так же рефлексотерапию и гирудотерапию.
Можно ли забеременеть с тонким эндометрием?
Беременность и тонкий эндометрий – понятия совместимые, так как нельзя сказать, что данная проблема полностью исключает возможность имплантации эмбриона в ткань матки. Однако даже прикрепление оплодотворенной яйцеклетки к тонкому эндометрию не гарантирует нормального протекания беременности с успешными родами, то же касается и ЭКО.
Основные осложнения, которые могут возникнуть у беременных с тонким эндометрием:
- Самопроизвольный аборт на ранних сроках
- Преждевременные роды на поздних сроках
- Задержка физического развития плода
- Плацентарная недостаточность
- Преэклампсия (опасный поздний гестоз)
Это значит, что при установлении диагноза «тонкий эндометрий» лучше не рисковать, а перед планированием беременности пройти курс лечения.
Видео
Тонкий эндометрий до сих пор остается не до конца изученной проблемой, требующей проведения клинических исследований и экспериментов. Однако достоверно известно, что недостаточность толщины ткани значительно снижает вероятность успешной беременности и родоразрешения, а также увеличивает риск неудачного ЭКО. Поэтому при подозрении на тонкий эндометрий необходимо проведение комплексного обследования и лечения, цель которого – развитие беременности, вынашивание и рождение здорового малыша.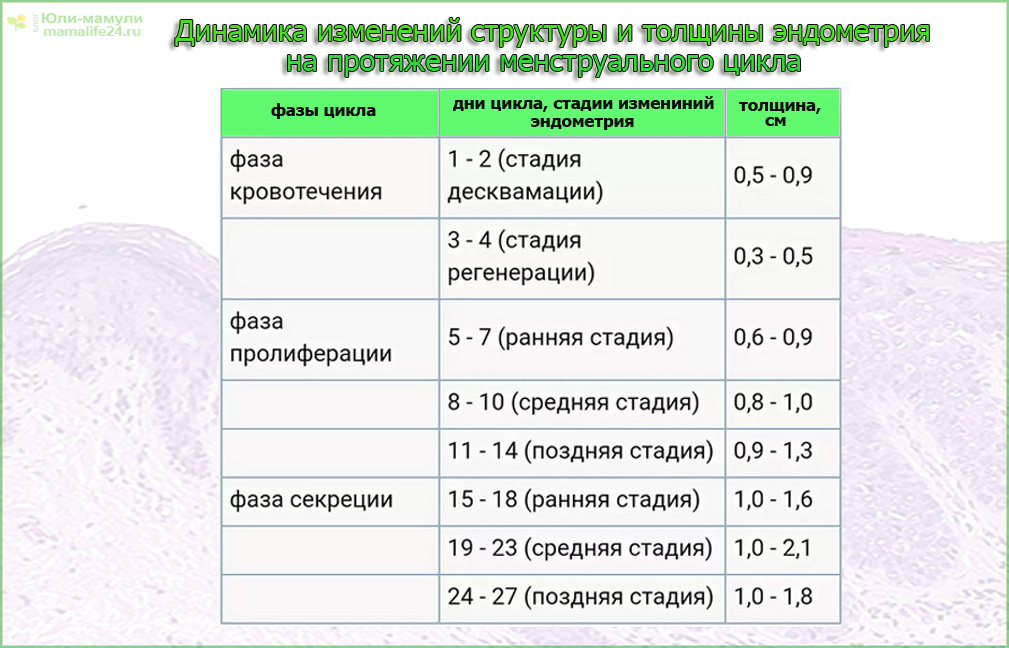
Проблема тонкого эндометрия и возможные пути ее решения uMEDp
Морфофункциональное состояние эндометрия определяет возможность наступления беременности, благополучное ее течение и успешное завершение. Одной из существенных причин снижения фертильности (бесплодия и невынашивания беременности) является недостаточная эндометриальная функция, обусловленная как нарушениями функции яичников, так и изменениями структуры самого эндометрия, наступающими чаще всего в результате воспаления. Восстановление чувствительности, или восприимчивости (рецептивности), эндометрия – задача гораздо более сложная, чем стимуляция функции яичников или ее гормональное замещение. Следует признать, что на сегодняшний день она далека от разрешения. Гормональная, иммуномодулирующая, метаболическая, таргетная терапия должна рассматриваться в контексте причин формирования тонкого эндометрия и оказывать не конкурирующее, а комплексное воздействие, основанное на понимании процессов, происходящих в эндометрии в течение нормального менструального цикла.
Эндометрий – уникальная структура женского организма, предназначенная для осуществления репродуктивной функции. Полноценное созревание эндометрия, его восприимчивость (рецептивность) и способность вступать в адекватный «диалог» с продуктом зачатия являются залогом успешного наступления и вынашивания беременности. Нарушения имплантации приводят не только к многолетнему бесплодию и неудачам экстракорпорального оплодотворения (ЭКО), но и к самопроизвольным выкидышам в первом триместре беременности, повышению риска преждевременных родов и других грозных осложнений (преэклампсии, синдрому задержки роста плода, плацентарной недостаточности). Указанные осложнения в настоящее время рассматривают как следствие недостаточности инвазии трофобласта, формирующейся на ранних стадиях имплантации бластоцисты.
По данным отечественных и зарубежных авторов, распространенность бесплодия достигает 10–15%, в некоторых регионах России – 20%, а частота самопроизвольного выкидыша в первом триместре беременности сохраняется на уровне 16% [1, 2]. Снижение женской фертильности имеет множество причин, среди которых на долю маточного фактора бесплодия в изолированном или сочетанном варианте приходится 24–62% [3]. Известно, что частота встречаемости патологических изменений эндометрия при бесплодии достигает 88% [2], при неэффективных попытках ЭКО – 77,5% [4]. Наличие внутриматочной патологии является независимым фактором риска бесплодия, увеличивающим его вероятность в четыре раза. Эти данные подтверждают существующее мнение о ключевой роли эндометрия в имплантации и плацентации. Следовательно, очевидна необходимость его морфофункциональной оценки у женщин с бесплодием и привычным самопроизвольным выкидышем.
Снижение женской фертильности имеет множество причин, среди которых на долю маточного фактора бесплодия в изолированном или сочетанном варианте приходится 24–62% [3]. Известно, что частота встречаемости патологических изменений эндометрия при бесплодии достигает 88% [2], при неэффективных попытках ЭКО – 77,5% [4]. Наличие внутриматочной патологии является независимым фактором риска бесплодия, увеличивающим его вероятность в четыре раза. Эти данные подтверждают существующее мнение о ключевой роли эндометрия в имплантации и плацентации. Следовательно, очевидна необходимость его морфофункциональной оценки у женщин с бесплодием и привычным самопроизвольным выкидышем.
Недостаточность эндометрия может возникать вследствие перенесенных воспалительных заболеваний органов малого таза, изменений гормонального гомеостаза, врачебных манипуляций и операций, связанных с травмой базального слоя эндометрия. Одной из важнейших причин снижения репродуктивной функции является хронический воспалительный процесс в эндометрии. Для данного заболевания характерно нарушение межклеточных взаимодействий, склероз стромы вокруг сосудов, изменения ангиоархитектоники тканей и ишемия [5]. У женщин с хроническим эндометритом почти в 50% случаев диагностируют бесплодие (преимущественно вторичное), а 37% больных в анамнезе имеют неудачные попытки ЭКО (в среднем три попытки на пациентку). Длительная и часто бессимптомная персистенция инфекционных агентов в эндометрии приводит к выраженным изменениям в тканевой структуре, препятствуя нормальной имплантации и плацентации, формируя патологический ответ на беременность, а также вызывая нарушения пролиферации и нормальной циклической трансформации эндометрия. Структурные последствия хронического эндометрита связаны с развитием в полости матки синехий, крайней степенью которых является синдром Ашермана [6].
Для данного заболевания характерно нарушение межклеточных взаимодействий, склероз стромы вокруг сосудов, изменения ангиоархитектоники тканей и ишемия [5]. У женщин с хроническим эндометритом почти в 50% случаев диагностируют бесплодие (преимущественно вторичное), а 37% больных в анамнезе имеют неудачные попытки ЭКО (в среднем три попытки на пациентку). Длительная и часто бессимптомная персистенция инфекционных агентов в эндометрии приводит к выраженным изменениям в тканевой структуре, препятствуя нормальной имплантации и плацентации, формируя патологический ответ на беременность, а также вызывая нарушения пролиферации и нормальной циклической трансформации эндометрия. Структурные последствия хронического эндометрита связаны с развитием в полости матки синехий, крайней степенью которых является синдром Ашермана [6].
В настоящее время не существует общепризнанного определения «тонкий эндометрий». В различных исследованиях авторы предлагают рассматривать в качестве прогностического критерия неудачи имплантации разную толщину эндометрия. Принято считать, что толщина эндометрия в период предполагаемого «имплантационного окна» менее 8 мм дает минимальные шансы на продуктивное зачатие. Согласно результатам систематизированного обзора и метаанализа исследований по оценке клинически значимой толщины эндометрия в программах ЭКО, тонкий эндометрий (≤ 7 мм) наблюдался только в 2,4% успешных циклов, завершившихся наступлением беременности. Вероятность клинической беременности при толщине эндометрия ≤ 7 мм была значительно ниже по сравнению со случаями толщины эндометрия > 7 мм (23,3 и 48,1% соответственно) [6].
Принято считать, что толщина эндометрия в период предполагаемого «имплантационного окна» менее 8 мм дает минимальные шансы на продуктивное зачатие. Согласно результатам систематизированного обзора и метаанализа исследований по оценке клинически значимой толщины эндометрия в программах ЭКО, тонкий эндометрий (≤ 7 мм) наблюдался только в 2,4% успешных циклов, завершившихся наступлением беременности. Вероятность клинической беременности при толщине эндометрия ≤ 7 мм была значительно ниже по сравнению со случаями толщины эндометрия > 7 мм (23,3 и 48,1% соответственно) [6].
Наряду с толщиной эндометрия важнейшим показателем его состоятельности считаются эхографические особенности, в частности признаки трехслойной структуры. Было показано, что даже при толщине эндометрия менее 7 мм наличие трехслойной структуры может обеспечить наступление беременности (24,4%) и низкую частоту выкидышей в первом триместре, тогда как при отсутствии признаков трехслойной структуры беременностей не наблюдалось [7].
Золотым стандартом оценки состояния полости и слизистой оболочки матки признана гистероскопия с биопсией и последующим гистологическим исследованием эндометрия [8]. Однако визуальной и морфологической диагностике доступны только структурные изменения полости матки и хронический эндометрит, что ограничивает применение данного метода. Гистологические критерии тонкого эндометрия в настоящее время не выработаны. Тем не менее при иммуногистохимическом исследовании выявляется ряд изменений, которые характеризуют это патологическое состояние слизистой оболочки тела матки.
Патофизиологические особенности тонкого эндометрия состоят в недостаточном росте железистого эпителия, высоком сопротивлении в маточном кровотоке, уменьшении экспрессии фактора роста эндотелия сосудов (vascular endothelial growth factor – VEGF) и бедном образовании сосудов [9]. Высокое сопротивление кровотока в радиальных артериях может быть триггером, неблагоприятно влияющим на рост железистого эпителия, в результате чего снижается уровень VEGF в эндометрии. Низкий VEGF обусловливает обеднение ангиогенеза, что еще больше уменьшает сосудистый кровоток в эндометрии. Этот порочный круг приводит к формированию тонкого эндометрия, который в свою очередь пагубно влияет на рецептивность. Есть данные о том, что высокое сопротивление в кровотоке радиальных артерий в начале менструального цикла может быть предиктором тонкого эндометрия, но механизм возникновения высокого сопротивления в маточных артериях пока не ясен.
Низкий VEGF обусловливает обеднение ангиогенеза, что еще больше уменьшает сосудистый кровоток в эндометрии. Этот порочный круг приводит к формированию тонкого эндометрия, который в свою очередь пагубно влияет на рецептивность. Есть данные о том, что высокое сопротивление в кровотоке радиальных артерий в начале менструального цикла может быть предиктором тонкого эндометрия, но механизм возникновения высокого сопротивления в маточных артериях пока не ясен.
К одной из важных причин формирования тонкого эндометрия относят потерю рецепторов стероидных гормонов. Классические геномные механизмы действия гормонов включают активацию специфических ядерных рецепторов, между тем более быстрые биологические эффекты проводятся через мембраносвязанные рецепторы, включая рецепторы, связанные с G-протеином [10]. Присутствие последних в эндометрии не доказано, а экспрессия эстрогенового рецептора альфа и эстрогенового рецептора бета высока с доминированием эстрогенового рецептора альфа, который присутствует как в эпителии, так и в строме функционального слоя. У человека плотность эстрогенового рецептора альфа максимальна на протяжении пролиферативной фазы, но снижается в течение секреторной фазы цикла. Эпителиальные эстрогеновые рецепторы бета также уменьшаются в секреторной фазе, они не определяются в строме, но присутствуют в сосудистом эндотелии. Оба подтипа обнаруживаются в клетках, окружающих сосуды. Важно, что в эксперименте утрата эстрогенового рецептора альфа приводит к потере чувствительности эндометрия к эстрогенам, в то время как исчезновение эстрогенового рецептора бета не сопровождается изменением его фенотипа и снижением фертильности [11].
У человека плотность эстрогенового рецептора альфа максимальна на протяжении пролиферативной фазы, но снижается в течение секреторной фазы цикла. Эпителиальные эстрогеновые рецепторы бета также уменьшаются в секреторной фазе, они не определяются в строме, но присутствуют в сосудистом эндотелии. Оба подтипа обнаруживаются в клетках, окружающих сосуды. Важно, что в эксперименте утрата эстрогенового рецептора альфа приводит к потере чувствительности эндометрия к эстрогенам, в то время как исчезновение эстрогенового рецептора бета не сопровождается изменением его фенотипа и снижением фертильности [11].
Очевидно, что для эндометрия, как и для многих других тканей организма, характерен суточный циркадный ритм активности генов [12]. Десинхронизация овариального и эндометриального цикла может приводить к потере рецептивности эндометрия без видимых причин. В целом следует признать, что мы еще очень далеки от понимания причин нарушения нормального роста эндометрия и лечение этого патологического состояния чаще всего носит эмпирический характер.
Существует несколько подходов к терапии недостаточности пролиферативной/секреторной активности эндометрия с целью создания благоприятных условий для развития беременности и минимизации вероятных ее осложнений. Так, при выявлении инфекционного агента применяются антибиотики или противовирусные средства, также назначаются иммуномодулирующие препараты, гормоны, препараты, улучшающие микроциркуляцию в тканях.
За последние годы было предложено множество подходов, направленных на увеличение толщины и улучшение структуры эндометрия, но ни один из них не может полностью решить задачу восстановления нормальной функции этого органа. Самым простым и доступным, на первый взгляд, казался метод гормональной терапии, основанный на известной физиологической зависимости роста и функций эндометрия от уровня овариальных стероидов. К сожалению, применение эстрогенов не принесло ожидаемых результатов, хотя «виновны» в этом, конечно, не эстрогены, а их неправомерно широкое использование вне зависимости от наличия показаний и без понимания тонких физиологических механизмов регуляции процессов в репродуктивной системе.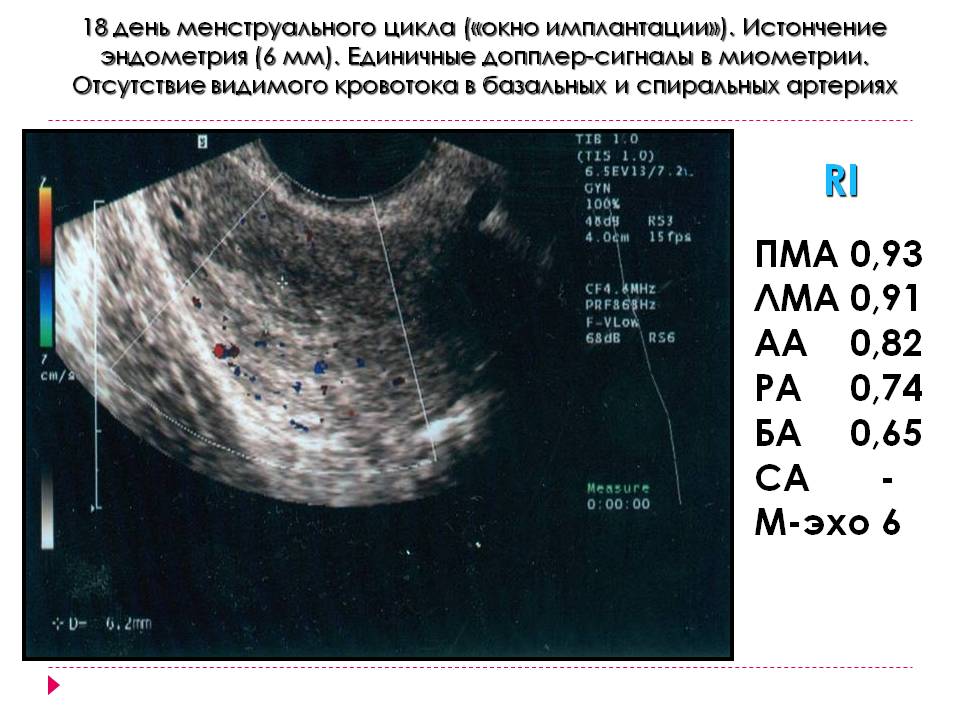
Эндогенные и экзогенные эстрогены усиливают процессы пролиферации, одновременно активируя воспалительную реакцию, что препятствует лечению хронического эндометрита, но необходимо для осуществления имплантации. В этой связи следует проводить подготовку эндометрия к беременности поэтапно. Предварительный этап подразумевает исключение вероятных причин недостаточного роста и восстановление рецептивности, основной – собственно восстановление способности к зачатию в предполагаемом фертильном цикле.
Предварительный этап включает в себя антибиотикотерапию хронического эндометрита и применение иммуномодуляторов, а также других средств, потенциально способных восстановить рецептивность эндометрия. При наличии избыточной пролиферации в сочетании с хроническим эндометритом представляется закономерным использование прогестагенов или прогестагенсодержащих средств (после элиминации вероятного возбудителя инфекционного воспаления). Интересные данные, свидетельствующие о восстановлении рецептивности, были получены в результате исследования морфофункционального состояния эндометрия у женщин с бесплодием и простой гиперплазией в сочетании с хроническим эндометритом после курса лечения индол-3-карбинолом и интерфероном [13].
Однако терапия тонкого эндометрия требует иного подхода. Здесь крайне важно соблюдать принцип «пролиферация без воспаления». Воспаление возможет возникнуть при системном действии лекарственных средств, в состав которых входит набор цитокинов и факторов роста, обеспечивающих активацию Th3 клеточного иммунитета и рост слизистой оболочки тела матки. В этой связи представляет интерес использование гидролизата плаценты человека в виде внутривенных инъекций Лаеннек.
Лекарственное средство Лаеннек получено в результате многоэтапной переработки и очистки плаценты с использованием метода молекулярного фракционирования и является единственным препаратом из плаценты человека для внутривенного введения, зарегистрированным на территории Российской Федерации. В 2 мл ампулы Лаеннек содержится 112 мг гидролизата плаценты человека.
Лаеннек обладает иммуномодуляторным и гепатопротективным свойством. Поскольку нарушение пролиферативных процессов в эндометрии в большинстве случаев связано с персистирующей воспалительной реакцией, назначение гидролизата плаценты человека может решить задачу роста эндометрия при подавлении избыточного воспаления.
Как гепатопротектор Лаеннек используется в целях восстановления функций печени и уменьшения содержания липидов и холестерина, стимуляции регенерации клеток, восстановления их жизненного цикла и синтетической активности, регуляции апоптоза, улучшения тканевого дыхания, оказывает противовоспалительное, противоаллергическое действие, предотвращает фиброз и спаечный процесс, индуцирует ангиогенез. Очевидно, что на рост тонкого эндометрия может положительно влиять большинство из этих свойств, в частности стимуляция регенерации и синтетической активности клеток, индукция ангиогенеза, снижение которого расценивается как один из механизмов формирования тонкого эндометрия.
Ранее мы сообщали о динамике роста эндометрия и клинической эффективности лечения гидролизатом плаценты человека Лаеннек пациенток с хроническим эндометритом и/или несостоятельностью эндометриальной функции в сравнении с иммуномодуляторами, гепатопротекторами и витаминотерапией [14]. В исследование были включены 64 женщины в возрасте от 23 до 39 лет с бесплодием или невынашиванием беременности, рандомизированные на три группы. Первая группа (n = 25) получала комплексную терапию с включением гидролизата плаценты человека Лаеннек внутривенно капельно 6 мл в 250 мл физиологического раствора два раза в неделю (десять капельниц на курс в течение пяти недель). Второй группе (n = 20) был назначен комплекс терапии с включением иммуномодуляторов и гепатопротекторов. Третьей группе (n = 19) был проведен курс прегравидарной подготовки в виде приема стандартных поливитаминных комплексов.
Первая группа (n = 25) получала комплексную терапию с включением гидролизата плаценты человека Лаеннек внутривенно капельно 6 мл в 250 мл физиологического раствора два раза в неделю (десять капельниц на курс в течение пяти недель). Второй группе (n = 20) был назначен комплекс терапии с включением иммуномодуляторов и гепатопротекторов. Третьей группе (n = 19) был проведен курс прегравидарной подготовки в виде приема стандартных поливитаминных комплексов.
Исходный мониторинг продемонстрировал сходные нарушения созревания эндометрия у всех пациенток. Достоверный (р
Оценка в секреторной фазе цикла не выявила достоверной положительной динамики у больных третьей группы, получавших витаминотерапию, в то время как во второй группе на шестом месяце наблюдения было зафиксировано достоверное (р
Лекарственная терапия может влиять на эндометрий как непосредственно, так и опосредованно через нормализацию стероидного биосинтеза в яичниках. В этой связи был определен уровень половых стероидных гормонов исходно и на фоне терапии у 28 больных с подтвержденным гиполютеинизмом в трех исследуемых группах.
Значимых изменений стероидогенеза в фолликулярной фазе у обследованных больных не обнаружено, что, вероятно, связано с малым числом наблюдений. Тем не менее показатель уровня прогестерона в середине лютеиновой фазы цикла достоверно превышал исходный параметр у больных первой и второй групп, в то время как в третьей группе наблюдалась только тенденция к его увеличению (42% от исходного уровня). Увеличение уровня прогестерона в первой группе составило 156%, во второй группе – 90% от исходного показателя. Таким образом, положительная динамика овариальной функции отмечалась во всех группах, но достоверного уровня она достигала у женщин, получавших лекарственную терапию, и в большей степени при применении гидролизата плаценты человека.
Частота наступления беременности была оценена у 20 женщин с бесплодием, десять из них получили курс стимуляции овуляции (предыдущие попытки стимуляции безуспешны). Беременность наступила у 12 (60%) пациенток: у пяти из семи женщин первой группы, четырех из восьми женщин второй группы, трех из пяти женщин третьей группы. Сравнение межгрупповых различий эффективности терапии не представляется возможным из-за малого числа наблюдений и существенных различий факторов бесплодия в группах. Однако следует признать высокий потенциал гидролизата плаценты человека в качестве средства подготовки к восстановлению фертильности у женщин с бесплодием. Отслеживание течения беременности у больных с привычным невынашиванием показало следующие результаты. Биохимическая беременность была зафиксирована у всех пациенток. Сердцебиение плода было зарегистрировано у 14 (77,8%) из 18 женщин первой группы, у восьми (66,7%) из 12 женщин второй группы, у четырех (33,3%) из 14 женщин третьей группы. Успешное вынашивание и своевременное родоразрешение наблюдались у 12 (66,7%), шести (50%), трех (21,4%) женщин в первой, второй, третьей группах соответственно.
Сравнение межгрупповых различий эффективности терапии не представляется возможным из-за малого числа наблюдений и существенных различий факторов бесплодия в группах. Однако следует признать высокий потенциал гидролизата плаценты человека в качестве средства подготовки к восстановлению фертильности у женщин с бесплодием. Отслеживание течения беременности у больных с привычным невынашиванием показало следующие результаты. Биохимическая беременность была зафиксирована у всех пациенток. Сердцебиение плода было зарегистрировано у 14 (77,8%) из 18 женщин первой группы, у восьми (66,7%) из 12 женщин второй группы, у четырех (33,3%) из 14 женщин третьей группы. Успешное вынашивание и своевременное родоразрешение наблюдались у 12 (66,7%), шести (50%), трех (21,4%) женщин в первой, второй, третьей группах соответственно.
Полученные данные свидетельствуют о необходимости назначения иммуномодулирующей терапии женщинам с бесплодием и невынашиванием беременности, имеющим недостаточный рост эндометрия. Гидролизат плаценты человека может рассматриваться в ряду подобных средств и использоваться как метод подготовки к беременности у женщин с бесплодием и синдромом привычной потери плода. Несомненным преимуществом препарата Лаеннек является сочетание противовоспалительного действия с улучшением ростовых функций слизистой оболочки тела матки, что позволяет проводить лечение с соблюдением принципа «пролиферация без воспаления». Важным обстоятельством следует признать не только длительное, не менее шести месяцев, сохранение эффекта терапии, но и нарастание положительной динамики. Это свидетельствует о способности гидролизата плаценты человека восстанавливать собственный регенеративный потенциал женских репродуктивных органов.
Гидролизат плаценты человека может рассматриваться в ряду подобных средств и использоваться как метод подготовки к беременности у женщин с бесплодием и синдромом привычной потери плода. Несомненным преимуществом препарата Лаеннек является сочетание противовоспалительного действия с улучшением ростовых функций слизистой оболочки тела матки, что позволяет проводить лечение с соблюдением принципа «пролиферация без воспаления». Важным обстоятельством следует признать не только длительное, не менее шести месяцев, сохранение эффекта терапии, но и нарастание положительной динамики. Это свидетельствует о способности гидролизата плаценты человека восстанавливать собственный регенеративный потенциал женских репродуктивных органов.
В предполагаемом фертильном цикле, особенно при проведении стимуляции функции яичников, обоснованно применение эстрогенных препаратов. При этом трансдермальные формы эстрогенов (Дивигель) обладают рядом преимуществ перед оральным приемом эстрадиола ввиду высокой по сравнению с оральным приемом биодоступности, создания постоянной концентрации в кровотоке, отсутствия конверсии в неактивные метаболиты и возможности легкого варьирования дозы. Справедливости ради надо отметить, что препараты эстрадиола могут назначаться и на этапе подготовки к фертильному циклу в случаях, когда причиной тонкого эндометрия является овариальная недостаточность. Доза подбирается индивидуально под контролем ультразвукового исследования (величина переднезаднего размера М-эхо). Эстрогены назначаются по 21-дневной схеме, в течение последних десяти дней их сочетают с прогестинами (дидрогестерон 10–20 мг/сут, микронизированный прогестерон 200 мг/сут, раствор прогестерона 1% – 2 мл или 2,5% – 1 мл внутримышечно через день). Реакция эндометрия в индивидуальных случаях значительно отличается, поэтому возможность увеличивать или уменьшать дозу становится принципиальным фактором успеха подготовки эндометрия к фертильному циклу и обусловливает предпочтение в пользу трансдермальных форм (Дивигель).
Справедливости ради надо отметить, что препараты эстрадиола могут назначаться и на этапе подготовки к фертильному циклу в случаях, когда причиной тонкого эндометрия является овариальная недостаточность. Доза подбирается индивидуально под контролем ультразвукового исследования (величина переднезаднего размера М-эхо). Эстрогены назначаются по 21-дневной схеме, в течение последних десяти дней их сочетают с прогестинами (дидрогестерон 10–20 мг/сут, микронизированный прогестерон 200 мг/сут, раствор прогестерона 1% – 2 мл или 2,5% – 1 мл внутримышечно через день). Реакция эндометрия в индивидуальных случаях значительно отличается, поэтому возможность увеличивать или уменьшать дозу становится принципиальным фактором успеха подготовки эндометрия к фертильному циклу и обусловливает предпочтение в пользу трансдермальных форм (Дивигель).
При нормальной функции яичников применение эстрогенов допускается только в цикле планируемой беременности. Обычно такая необходимость возникает при стимуляции яичников с помощью кломифена цитрата, обладающего антиэстрогенным свойством. Чтобы не снизить эффективность стимуляции овуляции, эстрогены рекомендуют принимать не ранее девятого дня цикла при диаметре лидирующего фолликула 14–15 мм. В протоколах программ вспомогательных репродуктивных технологий, использующих агонисты гонадолиберина, назначение препаратов эстрадиола является обязательным.
Чтобы не снизить эффективность стимуляции овуляции, эстрогены рекомендуют принимать не ранее девятого дня цикла при диаметре лидирующего фолликула 14–15 мм. В протоколах программ вспомогательных репродуктивных технологий, использующих агонисты гонадолиберина, назначение препаратов эстрадиола является обязательным.
Недостаточная эффективность гормональной терапии эстрогенами объясняется сниженной рецептивностью тонкого эндометрия и сохраняет актуальность поиска дополнительных путей увеличения его роста.
В течение многих лет разрабатываются способы внутриматочного воздействия, обладающие главным образом противовоспалительным, иммуномодулирующим эффектом, и поэтому они более приемлемы в практике предварительной подготовки эндометрия. Методы улучшения морфофункционального состояния эндометрия непосредственно в фертильном цикле ограничены, но их разумное применение может повысить успех как спонтанного зачатия, так и программ вспомогательных репродуктивных технологий [15].
Недавно был предложен метод лечения путем орошения эндометрия смесью из углекислого газа и азота, в результате чего значительно усиливается кровообращение в слизистой и увеличивается толщина базального и функционального слоев эндометрия [16]. Углекислый газ оказывает сосудорасширяющее действие, которое сопровождается усилением метаболизма и восстановлением рецепторной чувствительности. Азот – один из основных химических элементов биологически активных веществ – необходим для обеспечения дыхания и жизнедеятельности клеток. Методика предусматривает проведение трех орошений в течение первой фазы менструального цикла и демонстрирует положительный эффект в отношении роста эндометрия, достигающего приемлемой величины к моменту переноса эмбриона.
Углекислый газ оказывает сосудорасширяющее действие, которое сопровождается усилением метаболизма и восстановлением рецепторной чувствительности. Азот – один из основных химических элементов биологически активных веществ – необходим для обеспечения дыхания и жизнедеятельности клеток. Методика предусматривает проведение трех орошений в течение первой фазы менструального цикла и демонстрирует положительный эффект в отношении роста эндометрия, достигающего приемлемой величины к моменту переноса эмбриона.
Перспективным методом лечения тонкого эндометрия является использование препаратов гранулоцитарно-колониестимулирующего фактора (Г-КСФ), хотя механизм его действия в отношении пролиферации и дифференцировки клеток эндометрия до конца не ясен. По имеющимся на сегодняшний день данным, Г-КСФ повышает концентрацию в эндометрии тромбоцитарного фактора роста эндотелиальных клеток, играющего ключевую роль в стимуляции ангиогенеза. Такая же положительная корреляция наблюдалась при изучении концентраций интегрина альфа-V/бета-3. Как известно, интегрины задействованы во всех стадиях имплантации, наибольшая концентрация интегрина альфа-V/бета-3 совпадает с максимальной рецепторной активностью эндометрия. Данный гликопротеин выделяется железистыми эпителиальными клетками после 19-го дня цикла при открытии окна имплантации. В нескольких работах было показано, что недостаток интегрина альфа-V/бета-3 характерен для женщин с тонким эндометрием и встречается также у пациенток, перенесших многочисленные безуспешные попытки ЭКО. Внутриматочные перфузии Г-КСФ сопровождаются увеличением толщины эндометрия в течение 72 часов после применения [17], что определяет кратность его введения в первой фазе менструального цикла вплоть до овуляции.
Как известно, интегрины задействованы во всех стадиях имплантации, наибольшая концентрация интегрина альфа-V/бета-3 совпадает с максимальной рецепторной активностью эндометрия. Данный гликопротеин выделяется железистыми эпителиальными клетками после 19-го дня цикла при открытии окна имплантации. В нескольких работах было показано, что недостаток интегрина альфа-V/бета-3 характерен для женщин с тонким эндометрием и встречается также у пациенток, перенесших многочисленные безуспешные попытки ЭКО. Внутриматочные перфузии Г-КСФ сопровождаются увеличением толщины эндометрия в течение 72 часов после применения [17], что определяет кратность его введения в первой фазе менструального цикла вплоть до овуляции.
В последние годы широко изучаются возможности клеточной терапии стволовыми клетками в регенеративной медицине. Стволовые клетки – это клоногенные клетки, способные к самоподдержанию и дифференцировке в другие типы клеток. Самоподдержание стволовых клеток осуществляется за счет симметричного деления, в результате которого обе дочерние клетки идентичны материнской. При асимметричном делении одна из дочерних клеток становится более дифференцированной, а другая остается неспециализированной стволовой клеткой, сохраняющей все свойства материнской клетки. Благодаря этим механизмам стволовые клетки способны к пролиферации без дифференцировки на протяжении неопределенно длительного периода времени или даже в течение всей жизни организма.
При асимметричном делении одна из дочерних клеток становится более дифференцированной, а другая остается неспециализированной стволовой клеткой, сохраняющей все свойства материнской клетки. Благодаря этим механизмам стволовые клетки способны к пролиферации без дифференцировки на протяжении неопределенно длительного периода времени или даже в течение всей жизни организма.
По происхождению различают две группы стволовых клеток – эмбриональные и взрослые. Эмбриональные стволовые клетки возникают на ранних стадиях развития зародыша и представляют собой клетки с тотипотентными свойствами. Главным недостатком использования этих клеток является низкая контролируемость их роста и вследствие этого высокий риск развития тератом. К тому же их применение дискутируется по этическим причинам, а методы их культивирования считаются небезопасными для человека. Внимание в последние годы обращено к взрослым стволовым клеткам прежде всего из-за их нахождения в большинстве тканей организма, а также из-за обнаруженной у них способности дифференцироваться в многочисленные типы клеток.
Одними из наиболее перспективных для использования в регенеративной медицине являются мезенхимальные стволовые клетки, происходящие из костного мозга, пуповинной крови, жировой ткани. В последние годы описан новый источник таких клеток – менструальная кровь. Мезенхимальные стволовые клетки эндометрия человека по своим свойствам оказались сходными с мезенхимальными стволовыми клетками, выделенными из других источников. Эти клетки являются мультипотентными, могут дифференцироваться в различные клеточные типы и, следовательно, имеют перспективы в заместительной регенеративной терапии. Среди преимуществ их использования: доступность, неинвазивный способ получения исходного материала, а также отсутствие иммунных реакций при аллогенном применении. Отсутствие спонтанной трансформации при длительном культивировании клеток – важный фактор, подтверждающий безопасность использования метода.
Мезенхимальные стволовые клетки секретируют ряд цитокинов (интерлейкины 6, 7, 8, 11, 12, 14, 15, 27, фактор, угнетающий лейкемию (leukemia inhibitory factor), фактор роста стволовых клеток (stem cell factor), макрофагальный колониестимулирующий фактор (macrophage colony stimulating factor)). Некоторые из них обеспечивают критическое взаимодействие «клетка – клетка», приводя к ускорению дифференцировки гемопоэтических стволовых клеток. По другим данным, мезенхимальные стволовые клетки in vitro синтезируют различные ростовые факторы, включая VEGF, интерлейкины 1 и 6, фактор некроза опухоли, а также гепатоцитарный фактор роста (hepatocyte growth factor), который индуцирует митогенную и антиапоптогенную активность в различных системах, ускоряет заживление ран. Мезенхимальные стволовые клетки обладают рецепторами эпидермального фактора роста (epidermal growth factor), инсулиноподобного фактора роста 1 (insulin-like growth factor 1) и др., обладают иммуномодулирующими эффектами, индуцируют Т-регуляторные клетки, косвенно способствуя переключению Th2 клеточного иммунитета на Th3 гуморальный ответ [18]. При этом описываются антибактериальные свойства мезенхимальных стволовых клеток, а их системное введение значительно уменьшает персистенцию хронической инфекции, снижает циркуляцию нейтрофилов по отношению к макрофагам [18, 19].
Некоторые из них обеспечивают критическое взаимодействие «клетка – клетка», приводя к ускорению дифференцировки гемопоэтических стволовых клеток. По другим данным, мезенхимальные стволовые клетки in vitro синтезируют различные ростовые факторы, включая VEGF, интерлейкины 1 и 6, фактор некроза опухоли, а также гепатоцитарный фактор роста (hepatocyte growth factor), который индуцирует митогенную и антиапоптогенную активность в различных системах, ускоряет заживление ран. Мезенхимальные стволовые клетки обладают рецепторами эпидермального фактора роста (epidermal growth factor), инсулиноподобного фактора роста 1 (insulin-like growth factor 1) и др., обладают иммуномодулирующими эффектами, индуцируют Т-регуляторные клетки, косвенно способствуя переключению Th2 клеточного иммунитета на Th3 гуморальный ответ [18]. При этом описываются антибактериальные свойства мезенхимальных стволовых клеток, а их системное введение значительно уменьшает персистенцию хронической инфекции, снижает циркуляцию нейтрофилов по отношению к макрофагам [18, 19]. Такой разнонаправленный спектр потенциальной активности обусловливает перспективы применения мезенхимальных стволовых клеток в регенеративной медицине.
Такой разнонаправленный спектр потенциальной активности обусловливает перспективы применения мезенхимальных стволовых клеток в регенеративной медицине.
Появляются работы, посвященные применению эндометриальных мезенхимальных стволовых клеток в лечении синдрома Ашермана. После их введения наблюдалась неоваскуляризация стенки матки, сопровождающаяся утолщением эндометрия, достаточным для успешной имплантации и вынашивания беременности [20]. В случаях отсутствия ответа эндометрия на гормональную терапию внутриматочное введение мезенхимальных стволовых клеток в начале менструального цикла непосредственно после кюретажа может решить задачу роста эндометрия и в последующем способствовать наступлению беременности в программе ЭКО. Подобные публикации пока носят характер описания единичных случаев [21]. Тем не менее следует признать высокий потенциал клеточных технологий в преодолении невосприимчивости тонкого эндометрия и связанных с ней бесплодия и невынашивания беременности.
Таким образом, проблема тонкого эндометрия сегодня далека от разрешения.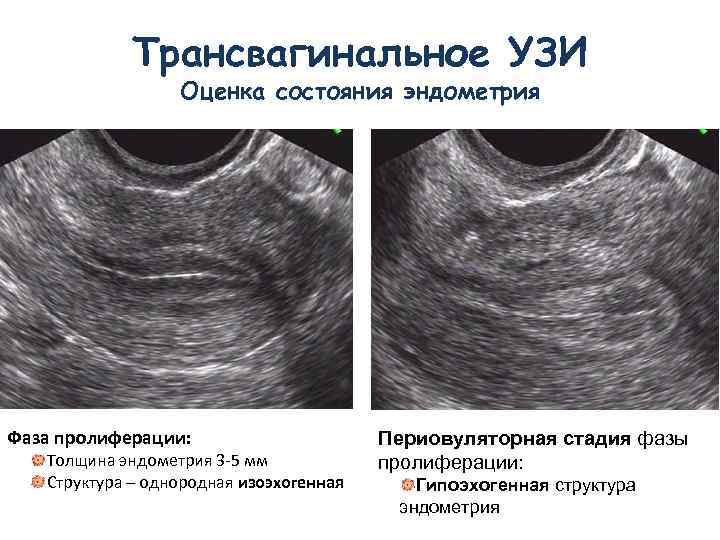 Патогенез нарушения роста этого необходимого для репродукции органа не ясен, а способы нормализации пролиферативных процессов ограниченны. Необходимость тестирования существующих методик, как и поиск новых терапевтических подходов, очевидна, поскольку оптимизация лечения тонкого эндометрия является залогом восстановления фертильности у значительного числа женщин.
Патогенез нарушения роста этого необходимого для репродукции органа не ясен, а способы нормализации пролиферативных процессов ограниченны. Необходимость тестирования существующих методик, как и поиск новых терапевтических подходов, очевидна, поскольку оптимизация лечения тонкого эндометрия является залогом восстановления фертильности у значительного числа женщин.
Эндометрий при ЭКО | Норма эндометрия
Метод экстракорпорального оплодотворения с последующим переносом эмбриона в полость матки является эффективным способом преодоления бесплодия различного генеза. Метод включает в себя созревание множества фолликулов в яичниках, забор ооцитов при трансвагинальной пункции фолликулов, оплодотворение ооцитов, культивирование и перенос эмбрионов. Несмотря на совершенствующиеся схемы стимуляции фолликулогенеза, среды и условия для культивирования эмбрионов, технику переноса эмбрионов, частота имплантации перенесенных эмбрионов долгое время не превышала 20-25%.
Успех имплантации зависит от взаимодействия между эмбрионом и эндометрием. Рецептивность эндометрия – совокупность факторов, обеспечивающих восприимчивость эндометрия к имплантации эмбриона. Процесс имплантации можно разделить на несколько фаз: разрыв оболочки бластоцисты (хэтчинг), прикрепление к эндометрию, формирование плаценты. Имплантация возможна только во время «окна имплантации», периода времени в течение 6-10 дней после овуляции или 20-24 дня менструального цикла в стимулированных циклах.
Рецептивность эндометрия – совокупность факторов, обеспечивающих восприимчивость эндометрия к имплантации эмбриона. Процесс имплантации можно разделить на несколько фаз: разрыв оболочки бластоцисты (хэтчинг), прикрепление к эндометрию, формирование плаценты. Имплантация возможна только во время «окна имплантации», периода времени в течение 6-10 дней после овуляции или 20-24 дня менструального цикла в стимулированных циклах.
Оценить рецептивность эндометрия можно различными методами, одним из которых является УЗ-исследование, при котором оценивают толщину и структуру эндометрия.
Во время фолликулярной фазы толщина эндометрия увеличивается в результате роста фолликулов и повышения концентрации эстрадиола в крови. Обычно оценивают данный параметр в день введения ХГЧ. Значимость толщины эндометрия для прогнозирования наступления беременности в настоящее время продолжает обсуждаться.
В более ранних исследованиях была показана зависимость частоты наступления беременности от толщины эндометрия при использовании кломифенцитрата для стимуляции овуляции. Позднее, при анализе 1605 циклов ЭКО с различными схемами стимуляции не было отмечено различий в толщине эндометрия у пациенток с наступившими беременностями и неэффективными циклами. Проведенное впоследствии проспективное исследование, включавшее более 1000 циклов ЭКО, подтвердило, что частота наступления беременности была не ниже у пациенток с тонким эндометрием по сравнению с пациентками с толстым эндометрием, но одноплодная беременность встречалась чаще, чем многоплодная.
Позднее, при анализе 1605 циклов ЭКО с различными схемами стимуляции не было отмечено различий в толщине эндометрия у пациенток с наступившими беременностями и неэффективными циклами. Проведенное впоследствии проспективное исследование, включавшее более 1000 циклов ЭКО, подтвердило, что частота наступления беременности была не ниже у пациенток с тонким эндометрием по сравнению с пациентками с толстым эндометрием, но одноплодная беременность встречалась чаще, чем многоплодная.
В одном из первых исследований, включавшем пациенток, которым проводили инсеминацию спермой донора без стимуляции овуляции, было показано, что минимальная толщина эндометрия для наступления беременности должна быть 6 мм. Последующие работы выявили, что толщина эндометрия, благоприятная для имплантации, составляет 6-10 мм. Некоторые авторы отмечали наступление беременности при толщине эндометрия 4 мм. В ряде исследований было показано, что толстый эндометрий (14-16 мм и более) неблагоприятно влияет на частоту имплантации и наступления беременности.
Благоприятным прогностическим признаком для наступления беременности считается трехслойный эндометрий, тогда как отсутствие выраженных слоев, гиперэхогенность или изоэхогенность эндометрия отмечается в циклах, в которых беременность не наступает.
При наличии участков эхогенности в эндометрии требуется дополнительное обследование пациенток перед проведением программы ЭКО для исключения патологии эндометрия.
Запишитесь на консультацию
Полип эндометрия | Гинекология | Направления ЦПС Медика
Полипы эндометрия и эндоцервикса – образования, как правило, доброкачественные, которые состоят из сосудистого, железистого, фиброзно-мышечного и соединительного компонентов.
При обнаружении полипов пациентке назначается хирургическое удаление этих образований под контролем гистероскопии либо офисной гистероскопии.
Причиной появления такой патологии становится нарушение гормональных функций яичников. Если выработка эстрогенов непропорционально больше выработки прогестерона, возникает большая вероятность развития полипа эндометрия. При экстракорпоральном оплодотворении, на стадии индукции овуляции, когда пациентка намеренно принимает гормональные препараты для стимуляции созревания яйцеклеток, также есть риск возникновения полипа, и ЭКО в таком случае откладывают до того времени, когда нежелательные образования будут удалены.
Если выработка эстрогенов непропорционально больше выработки прогестерона, возникает большая вероятность развития полипа эндометрия. При экстракорпоральном оплодотворении, на стадии индукции овуляции, когда пациентка намеренно принимает гормональные препараты для стимуляции созревания яйцеклеток, также есть риск возникновения полипа, и ЭКО в таком случае откладывают до того времени, когда нежелательные образования будут удалены.
Проявления опухолей эндометрия недостаточно ярко выражены, поэтому женщины не всегда обращают на них внимание. Обычно они проявляются нарушением менструального цикла. Поводом обратиться к врачу должны стать следующие симптомы:
· Боли внизу живота. Дискомфорт во время полового акта
· Чересчур обильные менструальные кровотечения
· Кровянистые выделения после наступления менопаузы либо до и после менструации у женщин детородного возраста
· Бесплодие
Эти симптомы свойственны и другим гинекологическим заболеваниям. Симптоматика воспаления слизистой оболочки схожа с симптоматикой миомы матки, поэтому плановые посещения гинеколога – не реже, чем раз в полгода – обязательны для женщины в любом возрасте.
Симптоматика воспаления слизистой оболочки схожа с симптоматикой миомы матки, поэтому плановые посещения гинеколога – не реже, чем раз в полгода – обязательны для женщины в любом возрасте.
Обычно образование полипов характерно для женщин 40-50 лет. Однако бывают случаи, когда его диагностируют у молодых девушек и женщин, которые планируют забеременеть.
Если на УЗИ гинеколог обнаруживает полипоз, обязательно следует провести гистероскопию и удаление нежелательных образований, иначе беременность не наступит.
Так как полип представляет собой патологическое образование, прикрепленное «ножкой» к стенке матки, слепое выскабливание нежелательно, особенно пациенткам детородного возраста, так как помимо возможных осложнений, возрастает вероятность повторных образований полипов эндометрия.
После удаления полипов из полости матки обязательно проводят гистологическое исследование.
После операции по удалению полипов ЭКО проводится не ранее чем через 3-4 недели. Это время необходимо для восстановления слизистой оболочки матки. Врачи после операции назначают курс лечения антибиотиками широкого спектра действия, чтобы снять воспалительный процесс и исключить возникновение бактериальной инфекции. Во избежание рецидива наростов после операции пациентке назначают терапию гормональными препаратами.
Это время необходимо для восстановления слизистой оболочки матки. Врачи после операции назначают курс лечения антибиотиками широкого спектра действия, чтобы снять воспалительный процесс и исключить возникновение бактериальной инфекции. Во избежание рецидива наростов после операции пациентке назначают терапию гормональными препаратами.
Полип и беременность
Практика показывает, что беременность может наступить и при наличии у женщины полипов. Если патология обнаруживается у беременной женщины, удаление проводят уже после родов.
Однако в случае, если гинеколог либо репродуктолог обнаруживают эту опухоль до зачатия — на плановом УЗИ или в ходе гистероскопии перед ЭКО, полип рекомендуют удалить. Процедура экстракорпорального оплодотворения предполагает очень тщательную подготовку организма матери. Иначе вероятность благополучной беременности сводится к минимуму.
Специалисты уверены в том, что после удаления полипа и ЭКО, и обычная беременность будут протекать без осложнений и неприятных последствий. Поэтому не нужно опасаться вовремя пройти необходимые процедуры.
Поэтому не нужно опасаться вовремя пройти необходимые процедуры.
ОБСЛЕДОВАНИЕ И ЛЕЧЕНИЕ ПРОВОДИТСЯ НА НОВЕЙШЕМ
ВЫСОКОТЕХНОЛОГИЧНОМ ОБОРУДОВАНИИ
Наши преимущества:
- наши специалисты – кандидаты медицинских наук, врачи высшей категории,
постоянные участники российских и зарубежных конгрессов и конференций с многолетним опытом работы; - мы используем только рекомендации ВОЗ (Всемирная Организация Здравоохранения),
современные научно доказанные подходы и методики; - мы обеспечиваем полную анонимность и соблюдение врачебной тайны;
- обследование и лечение проводится на новейшем высокотехнологичном оборудовании;
- наши пациенты полностью информированы о ходе лечебно-диагностических
процессов; - мы гарантируем индивидуальный подход к каждому пациенту и обеспечиваем ему комфорт.
Какой должен быть эндометрий при беременности?
Период беременности – это расцвет любой женщины, и, конечно, ожидание самого большого чуда в ее жизни – рождения малыша.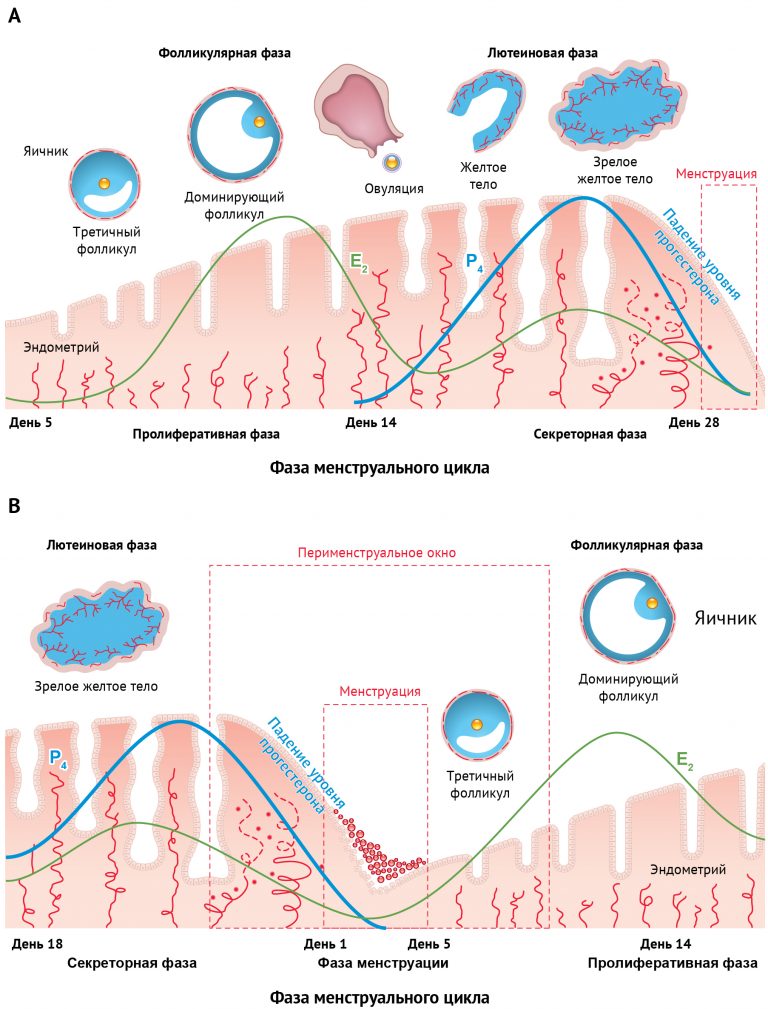 Кроме всего приятного, этот период несет в себе огромную ответственность за жизнь и здоровье сразу двоих — будущей мамы и ребенка.
Кроме всего приятного, этот период несет в себе огромную ответственность за жизнь и здоровье сразу двоих — будущей мамы и ребенка.
Поэтому, каждая женщина обязана знать свой организм, так досконально, чтобы уметь объяснять те или иные явления без посторонней помощи, и не волноваться лишний раз.
Роль эндометрия в процессе оплодотворения
В первые же дни после оплодотворения яйцеклетки важную роль играет эндометрий – маточный слой, который устилает ее внутри. В него и врастает плодная часть плаценты или хориона, как принято называть ее в медицине. Плацента обеспечивает внутриутробное питание и дыхание плода. И ели плацента – это временное явление в организме матери, то эндометрий в нем существует всегда. За время менструального цикла он разрастается, образует складки и железистые структуры.
Если взглянуть на эндометрий со стороны его структурного состава, то он представляет собой чувствительную к гормональному фону ткань, которая значительно утолщается в третьей фазе цикла, наполняется железами и начинает обильное кровоснабжение.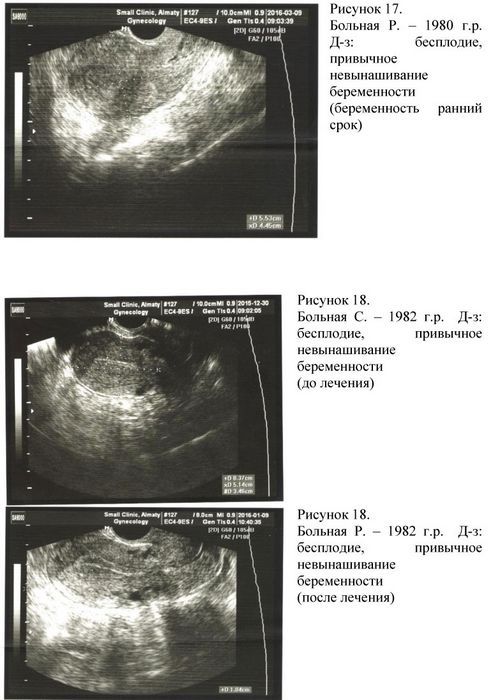 Это и есть подготовка организма к имплантации эмбриона.
Это и есть подготовка организма к имплантации эмбриона.
При условии, что оплодотворения не произошло, во время менструации разросшийся эндометрий отторгается организмом полностью. При условии, что оплодотворение прошло удачно, эндометрий становится своеобразным ложе для плода. Его отторжения в данный период будут препятствовать гормональные процессы, которые в первую очередь активизируются в этот период.
Что такое эндометрий и его главная миссия?
Эндометрий представляет собой довольно сложную систему организма, состоящую из огромного множества разных компонентов. Это и железистый и покровный эпителий, и основное вещество, и кровеносные сосуды, и стромы.
Эпителий эндометрия состоит из секреторных, мерцательных и аргирофильных клеток. Стромы состоят из гистиоцитов, фибробластоподобных, лаброцитов.
Маточные железы (крипты собственного слоя) – это длинные простые трубчатые изогнутые железы, открывающиеся в маточный просвет.
Главной миссией эндометрия при беременности является создание максимально благоприятных условий для имплантации в матке бластоцисты. Железы и сосуды эндометрия разрастаются, и оканчиваются озерцами, в которые изливается кровь женщины, которая, в свою очередь, омывает ворсинки плаценты.
Железы и сосуды эндометрия разрастаются, и оканчиваются озерцами, в которые изливается кровь женщины, которая, в свою очередь, омывает ворсинки плаценты.
Разрастание слоя эндометрия, это важный процесс и фактор, входящий в состав плаценты. Ведь именно через него поступает пища и воздух к эмбриону.
До наступления беременности размер эндометрия, вернее его толщина, может колебаться между тремя и семнадцатью миллиметрами. В начале цикла – три – шесть миллиметров, в конце – двенадцать-семнадцать.
Зачастую, нарушения в процессе разрастания эндометрия приводят к так называемому эндометриозу, который опасен таким осложнением, как бесплодие.
Размер эндометрия при беременности
На первой же недели после удачного зачатия, то есть, при наступлении беременности норма толщины эндометрия составляет от девяти до пятнадцати миллиметров. А к моменту первого ультразвукового исследования, когда аппарат может различать плодное яйцо, эндометрий достигает двух сантиметров.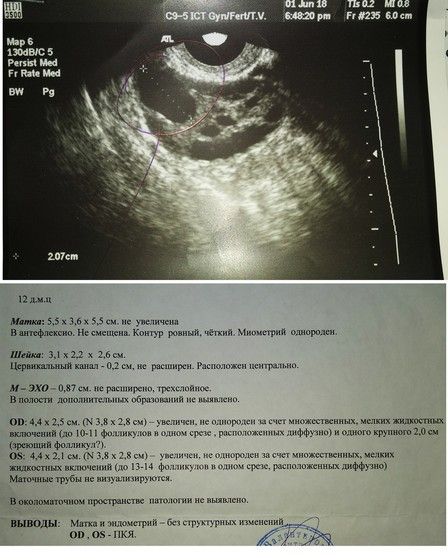
Для того, чтобы наступила беременность эндометрий должен быть толщиной не менее семи миллиметров. Если он не достигает этой толщины, возможность зачатия сводится к минимуму. Хотя, случаются беременности при шести миллиметровом эндометрии.
Отклонением от нормы считается неразвивающийся при беременности эндометрий. Диагноз гипоплазия по сути означает тонкий эндометрий. Гиперплазия, то есть сильно увеличенный эндометрий, так же отклонение от нормы. Оба этих диагноза и явления являются серьезным препятствием для зачатия и беременности.
Источник: mamapedia.com.ua
Подписывайся на наш Telegram. Получай только самое важное!
УЗИ матки
Ультразвуковое исследование матки – это диагностическая процедура, которая позволяет выявить возможные патологические процессы матки и ее придатков. Чаще всего эта процедура проводится на разных сроках беременности или же при планировании зачатия ребенка. В зависимости от некоторых особенностей, эта процедура может осуществляться различными методиками.
Специалисты рекомендуют женщинам проходить ультразвуковое исследование матки один раз в год на профилактическом осмотре. Такая периодичность обследований позволяет обнаружить большинство патологических процессов на ранних стадиях.
Также УЗИ матки показано в следующих случаях:
- Подозрение на беременность. На ранних сроках подтверждение беременности осуществляется с помощью ультразвуковой диагностики и анализа крови на ХГЧ.
- Диагностика внематочной беременности. УЗИ помогает врачу исключить патологическое расположение плодного яйца.
- Выявление причины бесплодия. Если женщина в течение полугода и более не может самостоятельно забеременеть – врачи может назначить ультразвуковое исследование матки и придатков, чтобы оценить их состояние и исключить возможные патологии.
- Нерегулярный цикл, болевые ощущения. Если девушка жалуется на нерегулярный менструальный цикл, боль внизу животу или дискомфорт при половом контакте – в обязательном порядке производится осмотр матки посредством ультразвукового исследования.

- Также данная процедура может быть назначена после родов чтобы проследить, как матка сокращается после беременности. Кроме того, профилактические обследования показаны при наличии в анамнезе миомы.
Для того, чтобы добиться максимально достоверных показателей, требуется посетить обследование матки в благоприятные дни менструального цикла. Специалисты настоятельно рекомендуют осуществлять данную процедуру с 5 по 8 день цикла. Это обусловлено тем, что в иные дни эндометрий органа утолщенный, поэтому обнаружить патологии сложнее.
Основные виды УЗИ маткиВ медицинской практике имеется несколько видов ультразвукового исследования матки:
Трансабдоминальная диагностика. Сканирование детородного органа проводится через брюшную стенку. Эта техника помогает обнаружить образования размером от 1 см. Такое обследование также проводится во 2-3 триместрах беременности.
Трансвагинальное диагностирование. Эта методика позволяет более подробно изучить структуру матки и яичников и выявить возможные недуги. Не проводится, если пациентка не имела опыта полового контакта.
Эта методика позволяет более подробно изучить структуру матки и яичников и выявить возможные недуги. Не проводится, если пациентка не имела опыта полового контакта.
Трансректальный способ. Данная методика проводится крайне редко: только в тех случаях, когда девушка не живет половой жизнью, и обследование не может быть проведено абдоминальным способом.
Какой вид исследования подойдет именно вам – подскажет врач-гинеколог.
Как правильно подготовиться к УЗИ маткиПравила подготовки к ультразвуковому исследованию зависят от того, какой именно вид УЗИ выбран для диагностики.
УЗИ через влагалище. Данная методика практически не требует подготовки. Достаточно непосредственно перед исследованием провести гигиенические процедуры и опорожнить мочевой пузырь.
УЗИ через прямую кишку. Трансректальное УЗИ требует опустошения желудка, мочевого пузыря и прямой кишки. За пару часов до УЗИ осуществите клизму или воспользуйтесь слабительными средствами, предварительно обсудив это с врачом.
УЗИ через брюшную стенку. При осуществлении данной технологии нужно хорошо подготовиться. За три дня начните соблюдать диетический рацион, чтобы избежать повышенного газообразования и вздутия живота, которые могут помешать диагностике и повлиять на правдивость результатов. Явиться на исследование нужно натощак, то есть после пробуждения нельзя употреблять пищу. При склонности к газообразованию примите ветрогонные препараты. Спросите доктора о том, нужно ли вам опустошить мочевой пузырь перед диагностикой – в зависимости от клинической ситуации, исследование проводится либо с наполненным, либо с пустым мочевым пузырем.
Как проводят процедуруИз перечисленных способов проведения процедуры для пациентов наиболее удобным и комфортным является метод исследования через брюшную стенку. В этом случае женщина ложится на кушетку, оголяет живот и приспускает брюки. Врач наносит на кожный покров специальный гель и начинает исследование.
Трансвагинальное исследование не приносит боли, но иногда доставляет дискомфорт пациентке. Для осуществления диагностики женщина ложится на кушетку и сгибает ноги в коленях. На датчик надевают гипоаллергенный презерватив и смазывают его специальным гелем, затем осторожно вводят во влагалище.
Для осуществления диагностики женщина ложится на кушетку и сгибает ноги в коленях. На датчик надевают гипоаллергенный презерватив и смазывают его специальным гелем, затем осторожно вводят во влагалище.
Если девушке предстоит пройти ультразвуковое исследование через прямую кишку, нужно лечь набок. Далее предстоит такая же процедура, как и при вагинальном осмотре, только датчик вводят в анус.
В общей сложности диагностика осуществляется за 15-20 минут. Результаты исследований пациент сразу же получает на руки.
Расшифровка результатовЕсли детородный орган не имеет патологий, результаты должны быть такими:
- Матка имеет грушевидную или более округлую форму;
- Размеры органа в репродуктивном возрасте при отсутствии беременностей должны составлять 45-34-46 мм, в случае же, если ранее наблюдалась беременность — 51-37-50 мм;
- Шейка матки должна быть ровной, иметь однородную структуру, четкие границы. Ее размеры в среднем составляют по длине 25-45 мм, а в толщину не превышают 30 мм.

- Размер яичников должен составлять 25-40 мм в длину, в толщину – от 10 до 20 мм, при этом ширина должна быть не больше 15-30 мм.
- Эхогенность однородная.
- Нормальный слой эндометрия до 8 мм.
- В цервикальном канале можеть обнаруживаться небольшое количество слизи.
Обратите внимание, что при беременности вышеперечисленные нормы могут быть другими, они имеют индивидуальный характер, в зависимости от срока беременности.
Благодаря данному исследованию можно выявить эндометриоз, аномалии развития органа, полипы, миому, новообразования различной этиологии. Часто при помощи УЗИ специалист выясняет, что именно препятствует удачному зачатию ребенка.
Как улучшить слизистую оболочку матки для подготовки к ЭКО
На слизистой оболочке матки женщины, также называемой эндометрием, имплантируется развивающийся эмбрион в первые дни беременности. Для женщин, проходящих ЭКО, очень важна толщина этой подкладки. Врач-репродуктолог измеряет толщину подкладки перед переносом эмбриона, чтобы убедиться, что она достаточно толстая для имплантации. Толстая, восприимчивая, питательная слизистая оболочка матки является наилучшей окружающей средой для эмбриона, а идеальная подкладка имеет толщину не менее 7-8 мм и демонстрирует «триламинарный» (или «трехслойный») вид на УЗИ.
Врач-репродуктолог измеряет толщину подкладки перед переносом эмбриона, чтобы убедиться, что она достаточно толстая для имплантации. Толстая, восприимчивая, питательная слизистая оболочка матки является наилучшей окружающей средой для эмбриона, а идеальная подкладка имеет толщину не менее 7-8 мм и демонстрирует «триламинарный» (или «трехслойный») вид на УЗИ.
Слишком тонкая слизистая оболочка матки может стать серьезной проблемой при ЭКО, приводя к неудачной имплантации или нарушению ее слизистой оболочки и к потере беременности на ранних сроках. Есть несколько причин, по которым женщина может страдать от тонкой подкладки. Некоторые причины включают:
- Дефицит эстрогенов
- Плохой кровоток в матке
- Миома матки
- Спайки или рубцовая ткань в матке, вызванные травмой или инфекцией
- Гидросальпинкс
- Хронический эндометрит (инфицирование клеток эндометрия)
Если ваш врач определит, что существует определенная анатомическая проблема, которая может способствовать истончению эндометрия, он может порекомендовать лечение этой проблемы перед попыткой забеременеть. Например, минимально инвазивная хирургия может использоваться для удаления миомы или восстановления гидросальпинкса. В случае эндометрита может помочь курс антибиотиков. Для лечения других типов проблем обычно используются дополнительные эстрогеновые добавки и меры по улучшению кровотока в области таза.
Например, минимально инвазивная хирургия может использоваться для удаления миомы или восстановления гидросальпинкса. В случае эндометрита может помочь курс антибиотиков. Для лечения других типов проблем обычно используются дополнительные эстрогеновые добавки и меры по улучшению кровотока в области таза.
Вы можете забеременеть со слизистой оболочкой толщиной менее 7-8 мм, но чтобы дать вам наилучшие шансы на успех, ваш врач может предложить вам попытаться утолщить и улучшить слизистую оболочку матки перед процедурой переноса эмбриона. .Вот несколько способов стимулировать рост эндометрия.
1. Принимайте добавки с эстрогеном.
Ваш врач может порекомендовать дополнительный прием эстрогена в виде пластырей, суппозиториев или таблеток для приема внутрь. Это называется «экзогенным» эстрогеном, что означает, что дополнительный эстроген попадает в вашу систему извне. В некоторых случаях врач может порекомендовать вам попробовать лечение рФСГ, такое как Gonal-F, чтобы побудить ваше тело вырабатывать больше собственного эстрогена. Это известно как «эндогенный» эстроген.
Это известно как «эндогенный» эстроген.
2. Сосредоточьтесь на кровотоке.
Для того чтобы вырастить толстую оболочку эндометрия, матке требуется хорошее кровоснабжение. Улучшение кровотока по всему телу улучшит приток крови к областям таза, и это одна из лучших вещей, которые вы можете сделать, чтобы стимулировать рост слизистой оболочки эндометрия.
- Регулярно выполняйте умеренные упражнения. Большинство из нас в наши дни ведет относительно малоподвижный образ жизни, работая за столом, заставляя сидеть часами.За это время кровоток замедляется, а репродуктивные органы сжимаются. Если вы пытаетесь улучшить слизистую оболочку матки, очень важно двигать телом. Когда вы увеличиваете частоту сердечных сокращений, вы увеличиваете количество потоков свежей, насыщенной кислородом крови по вашему телу.
Не переусердствуйте: упражнения с высокой интенсивностью / высокой отдачей не нужны и обычно не рекомендуются женщинам, подвергающимся ЭКО. Но бодрые прогулки, легкие поездки на велосипеде, легкие занятия йогой или полчаса на эллиптическом тренажере в умеренном темпе — все это отличные способы улучшить кровь.Вы можете выполнять этот вид упражнений каждый день, не подвергая свое тело чрезмерной нагрузке.
Но бодрые прогулки, легкие поездки на велосипеде, легкие занятия йогой или полчаса на эллиптическом тренажере в умеренном темпе — все это отличные способы улучшить кровь.Вы можете выполнять этот вид упражнений каждый день, не подвергая свое тело чрезмерной нагрузке.
- Устранение или ограничение веществ, которые могут ограничивать кровоток. Кофеин и никотин вредны для кровообращения: вам следует бросить курить и сократить количество кофе до одной чашки в день. Некоторые сезонные лекарства от аллергии и средства от простуды, предназначенные для остановки набухания носа, также могут сужать ваши вены. Посоветуйтесь с врачом, каких безрецептурных средств вам следует избегать в настоящее время.
- Посмотрите на акупунктуру. Многие женщины считают, что на этом этапе лечения помогает курс иглоукалывания. Исследователи все еще изучают влияние иглоукалывания на фертильность, но есть некоторые исследования, которые показывают, что оно может улучшить кровообращение.

- Спросите своего врача-репродуктолога о суппозиториях Виагры. Хотя Виагра обычно используется для улучшения притока крови к половому члену в случаях эректильной дисфункции, ее также можно использовать для стимулирования притока крови к области женского таза с помощью вагинальных суппозиториев.
- Учитывайте массу тела. Женщинам с низким ИМТ стоит подумать о том, чтобы немного поправиться с помощью диетолога. Избыточный вес может способствовать кровотоку в тазу, а жировые клетки производят дополнительный эстроген. Цель состоит в том, чтобы иметь нормальный ИМТ, который колеблется от 18,5 до 24,9.
3. Изучите пищевые добавки.
Не было доказано, что добавки, витамины и травы помогают утолщать слизистую оболочку матки, но есть некоторые исследования, которые показывают, что некоторые из них могут быть полезны.Например, дополнительный прием витамина E и L-аргинина может быть связан с улучшением состояния эндометрия, в то время как дефицит витамина D может играть роль в успехе имплантации. Просто обязательно сделайте свое исследование и посоветуйтесь со своим врачом, прежде чем начинать принимать какие-либо новые добавки.
Просто обязательно сделайте свое исследование и посоветуйтесь со своим врачом, прежде чем начинать принимать какие-либо новые добавки.
4. Подумайте о переносе замороженных эмбрионов (FET)
Цикл стимуляции яичников и процесс извлечения яйцеклеток могут быть тяжелыми для вашего организма и гормонов. Некоторые эксперты по фертильности предполагают, что у женщин, у которых есть проблемы с толщиной эндометрия, может быть больше шансов на имплантацию, если они заморозят эмбрионы из цикла ЭКО и отложат перенос на месяц или два спустя, когда их организм отдохнет от лекарств от бесплодия.FET имеет показатель успешности, который выгодно отличается от переноса свежего эмбриона, и в некоторых случаях перерыв позволяет репродуктивной системе «перезагрузиться» и позволяет организму направить свою энергию на рост толстой оболочки эндометрия.
Достижение идеальной толщины эндометрия
Процесс ЭКО может быть сложным: когда вы так много работаете, чтобы попытаться зачать ребенка, вы хотите сделать все, что в ваших силах, чтобы повысить свои шансы. Вы даже можете почувствовать давление, чтобы «вырастить идеальный эндометрий».«Прежде всего, постарайтесь быть нежным с собой. Помните, что на вашей стороне команда экспертов по фертильности из Лос-Анджелеса и что каждый маленький шаг, который вы делаете для улучшения своего здоровья, имеет значение.
Вы даже можете почувствовать давление, чтобы «вырастить идеальный эндометрий».«Прежде всего, постарайтесь быть нежным с собой. Помните, что на вашей стороне команда экспертов по фертильности из Лос-Анджелеса и что каждый маленький шаг, который вы делаете для улучшения своего здоровья, имеет значение.
Если слизистая оболочка матки не достигает идеальной толщины, это не означает, что беременность невозможна. Были случаи, когда женщины с подкладками толщиной до 4 мм рожали здорового ребенка. Если вас беспокоит слишком тонкая слизистая оболочка матки, не стесняйтесь обращаться к врачу за помощью и советом.Существует множество вариантов лечения, и все время публикуются новые исследования.
Каков нормальный диапазон для зачатия?
Последнее обновление
Для того, чтобы женское тело могло зачать и выдержать беременность, необходимо выполнить ряд условий. Оплодотворение — это лишь верхушка айсберга: в матке происходит множество процессов, обеспечивающих сохранность яйцеклетки.Одним из ключевых аспектов в этом отношении является эндометрий и толщина его стенки. В этой статье мы обсудим, что такое эндометрий, и все аспекты его толщины, которые необходимы для успешного зачатия женщины.
Оплодотворение — это лишь верхушка айсберга: в матке происходит множество процессов, обеспечивающих сохранность яйцеклетки.Одним из ключевых аспектов в этом отношении является эндометрий и толщина его стенки. В этой статье мы обсудим, что такое эндометрий, и все аспекты его толщины, которые необходимы для успешного зачатия женщины.
Что такое эндометрий?
Матка с внутренней стороны стенки имеет слизистую оболочку. Эта выстилка называется эндометрием. Эндометрий имеет два слоя: один — это функциональный слой, который откладывается во время каждого менструального цикла, а другой слой — это основа, которая остается на стенке матки постоянно.Обычно он увеличивается в размере каждый месяц на протяжении фертильных лет каждой женщины. Когда он загустевает, он служит богатой питательными веществами средой для зародыша, в который он может внедриться. Давайте узнаем немного больше о его толщине в следующем разделе.
Какова нормальная толщина эндометрия при беременности?
Слой эндометрия сам по себе довольно тонкий. Ближе к концу каждого менструального цикла, когда верхний слой полностью сбрасывается, толщина оставшегося слоя составляет всего около 1 мм.Когда начинается следующий цикл овуляции, клетки начинают создавать новый функциональный слой над ним.
Ближе к концу каждого менструального цикла, когда верхний слой полностью сбрасывается, толщина оставшегося слоя составляет всего около 1 мм.Когда начинается следующий цикл овуляции, клетки начинают создавать новый функциональный слой над ним.
Толщина слоя обычно варьируется от человека к человеку, но нормальный диапазон толщины эндометрия для зачатия составляет около 8 мм, который необходимо увеличить примерно до 15 мм, чтобы можно было надежно удерживать оплодотворенную яйцеклетку.
Есть три фазы, которые влияют на толщину слизистой оболочки эндометрия. Это —
- Ранняя пролиферативная / менструальная фаза — это когда эндометрий самый тонкий.Если смотреть на УЗИ, слои кажутся тонкой прямой линией.
- Поздняя пролиферация — Эта фаза наступает после окончания менструальной фазы и продолжается до конца овуляции. Именно тогда эндометрий начинает утолщаться.
- Секретарь — Эта фаза проходит между временем овуляции вашего тела и началом следующего менструального цикла.
 Слой эндометрия на этом этапе самый толстый.
Слой эндометрия на этом этапе самый толстый.
В некоторых случаях эндометрий остается тонким на всех этапах, описанных выше, что затрудняет зачатие у женщин.Давайте посмотрим, что могло вызвать тонкий слой эндометрия.
Что вызывает тонкий эндометрий?
Тонкий эндометрий может быть вызван несколькими причинами.
1. Плохой кровоток
Если матка не получает достаточного кровоснабжения, у нее могут возникнуть проблемы с формированием эндометрия, достаточно толстого для зачатия. Отсутствие адекватного кровотока может быть связано с наклоном матки, миомой матки или даже малоподвижным образом жизни.
2. Проблемы, связанные с эстрогеном
Пониженный уровень эстрогена иногда может предотвращать рост клеток, что, в свою очередь, препятствует утолщению эндометрия.
3. Неправильное функционирование прогестерона
Когда гормон прогестерон не функционирует должным образом, эндометрий не утолщается.
4. Побочные эффекты препаратов для лечения бесплодия
По иронии судьбы, некоторые лекарства, которые используются для повышения фертильности и запуска овуляции, могут непреднамеренно вызвать побочный эффект, который приводит к истончению слоя эндометрия.
5. Напряженный образ жизни
Отсутствие достаточного отдыха и сна может привести к стрессу, который может помешать оптимальному росту эндометрия.
Для тех, кто хочет зачать ребенка, вы будете рады узнать, что есть способы увеличить толщину эндометрия. Давай узнаем, как это сделать.
способов увеличить толщину эндометрия для зачатия
Есть несколько способов улучшить толщину слоя эндометрия и сделать его пригодным для зачатия.Вот они:
1. Хорошая диета
Сбалансированная и питательная диета влияет на уровень эстрогена, поддерживает баланс гормонов и усиливает кровоток. Все эти факторы вместе способствуют увеличению толщины эндометрия, идеальной для беременности.
Принимайте пищу в течение дня, чтобы поддерживать здоровый уровень инсулина и кортизола. Включите в рацион клетчатку, а также продукты, содержащие кофермент Q10. Это мощный антиоксидант, который снижает стресс, связанный с тканями, и помогает создать толстый слой эндометрия.
Такие продукты, как зеленые листовые овощи, помидоры, яйца, морковь и рыба, содержат важные витамины, такие как витамин C и витамин E, а также группы B-комплекса, которые необходимы для здорового кровообращения, поэтому обязательно добавьте эти продукты в свой рацион. Сократите потребление кислых продуктов и кофеина, чтобы улучшить свое здоровье.
2. Достаточно отдыха
Хороший отдых и сон помогают восстановить баланс гормонов, влияющих на утолщение эндометрия. Непрерывный сон продолжительностью не менее 7-8 часов необходим для того, чтобы организм мог выполнять свои восстановительные функции и оптимально расти в тканях.Ежедневно придерживайтесь графика просыпаться и спать вовремя и не ложиться спать долгие часы или поздно ночью.
3. Обычное упражнение
Естественный способ улучшить кровообращение — это упражнения. Адекватное кровоснабжение матки также способствует росту клеток эндометрия, тем самым увеличивая толщину слоя эндометрия.
Не нужны интенсивные упражнения; достаточно проводить около получаса каждый день. Выполняйте различные упражнения, чтобы не дать вашему телу привыкнуть к одному виду деятельности.Физические упражнения способствуют хорошему сну, тем самым способствуя росту слоя эндометрия.
4. Иглоукалывание
Иглоукалывание помогает в реструктуризации кровоснабжения в организме, обеспечивая повышение фертильности. Известно, что эта древняя практика упрощает роды и приносит облегчение беременным женщинам. Исследования показали, что усиление кровообращения вокруг почек может способствовать формированию кровеносных сосудов эндометрия матки, что, в свою очередь, может сделать процесс ЭКО успешным.
Часто задаваемые вопросы
1. Насколько велика толщина эндометрия
Так же, как тонкий слой эндометрия является проблемой, слишком толстый слой эндометрия также может быть проблемой. Гиперплазия эндометрия — это медицинский термин для определения этого состояния, которое обычно возникает из-за чрезмерного уровня эстрогена. Здесь слой становится толще даже 15 мм.
Гиперплазия эндометрия — это медицинский термин для определения этого состояния, которое обычно возникает из-за чрезмерного уровня эстрогена. Здесь слой становится толще даже 15 мм.
2. Можно ли забеременеть при толщине эндометрия 5 мм?
5 мм слишком тонкий слой, чтобы выдержать беременность.Может потребоваться индукция овуляции и добавки с прогестероном, чтобы увеличить толщину эндометрия и поддержать беременность.
Правильная толщина эндометрия для зачатия является важным компонентом всего процесса зачатия и сохранения беременности. Придерживаясь здорового образа жизни и применяя надлежащие лечебные процедуры для лечения этого состояния, ваше тело может поддерживать благоприятные условия для жизни ребенка.
Артикул:
Также читают:
Можно ли забеременеть без овуляции
Как рассчитать окно фертильности
Советы, как забеременеть, если у вас избыточный вес
Что является нормальным и как измерить
Эндометрий — это слизистая оболочка матки. Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Каждый месяц в рамках менструального цикла организм подготавливает эндометрий для размещения эмбриона. При этом толщина эндометрия увеличивается и уменьшается.
Два гормона, эстроген и прогестерон, вызывают эти циклы роста эндометрия и его выделения во время менструации, если беременность не развивается.
В этой статье мы рассмотрим нормальный диапазон толщины эндометрия, причины изменений и время обращения к врачу.
Поделиться на PinterestВрач может измерить толщину эндометрия с помощью ультразвука.Нормальная толщина эндометрия изменяется на протяжении всей жизни человека, от детства до половой зрелости, фертильных лет и после менопаузы.
При визуализирующих исследованиях молодых женщин, у которых еще не началась менструация, эндометрий присутствует, но меньше, чем он будет в более позднем возрасте.
По данным Радиологического общества Северной Америки (RSNA), эндометрий является самым тонким во время менструации, когда его толщина обычно составляет 2–4 миллиметра (мм).
Первая половина фазы пролиферации начинается примерно с 6-го по 14-й день цикла человека или в период между окончанием одного менструального цикла, когда кровотечение прекращается, и до овуляции. На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
По мере того, как цикл прогрессирует и приближается к овуляции, эндометрий становится толще, примерно до 11 мм.
Примерно через 14 дней цикла у человека гормоны вызывают выделение яйцеклетки. Во время этой секреторной фазы толщина эндометрия максимальна и может достигать 16 мм.
Беременность
Толщина эндометрия важна во время беременности. Эксперты в области здравоохранения связывают лучшие шансы на здоровую и доношенную беременность с тем, чтобы эндометрий не был ни слишком тонким, ни слишком толстым. Это позволяет эмбриону успешно имплантироваться и получать необходимое ему питание. С течением беременности эндометрий становится толще.
Менопауза
RSNA также утверждает, что у здоровых людей в постменопаузе размер эндометрия обычно составляет около 5 мм или меньше.
Ультразвук — самый распространенный способ измерения толщины эндометрия. Это метод, который врачи используют в первую очередь, особенно если человек сообщил о ненормальном вагинальном кровотечении.
Когда ультразвук не подходит, часто из-за положения матки человека или других заболеваний, врачи используют МРТ.
Толщина эндометрия изменяется во время менструального цикла человека, но другие факторы также могут вызывать изменения.
Одной из наиболее частых причин изменения толщины эндометрия является беременность.У женщин с внематочной беременностью или сроком беременности менее 5 недель могут наблюдаться признаки утолщения эндометрия.
Рак эндометрия или яичников — одно из самых тяжелых состояний, которое может привести к увеличению толщины эндометрия. По данным Американского онкологического общества, рак эндометрия — наиболее распространенный вид рака, поражающий репродуктивную систему человека. Рак эндометрия чаще встречается у белых, чем у афроамериканцев, у женщин моложе 45 лет. Средний возраст при постановке диагноза составляет 60 лет.
Средний возраст при постановке диагноза составляет 60 лет.
Другие факторы, способствующие увеличению толщины эндометрия, включают:
Гиперплазия эндометрия — это медицинский термин, обозначающий состояние, при котором эндометрий становится слишком толстым. Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона. Само по себе заболевание не является раком, но оно может привести к развитию рака.
Также возможно, что эндометрий слишком тонкий.Исследователи определяют тонкий эндометрий как 7 мм или меньше. Обычно низкие значения толщины эндометрия специалисты связывают с возрастом. Однако они сообщают, что 5% людей моложе 40 лет и 25% людей старше 40 имели тонкий эндометрий.
Возможные причины тонкого эндометрия включают воспаление, лечение или структуру и характер самого эндометрия.
Наиболее распространенные признаки чрезмерной толщины эндометрия включают:
Лечение чрезмерной толщины эндометрия включает прогестин, женский гормон, предотвращающий овуляцию и гистерэктомию.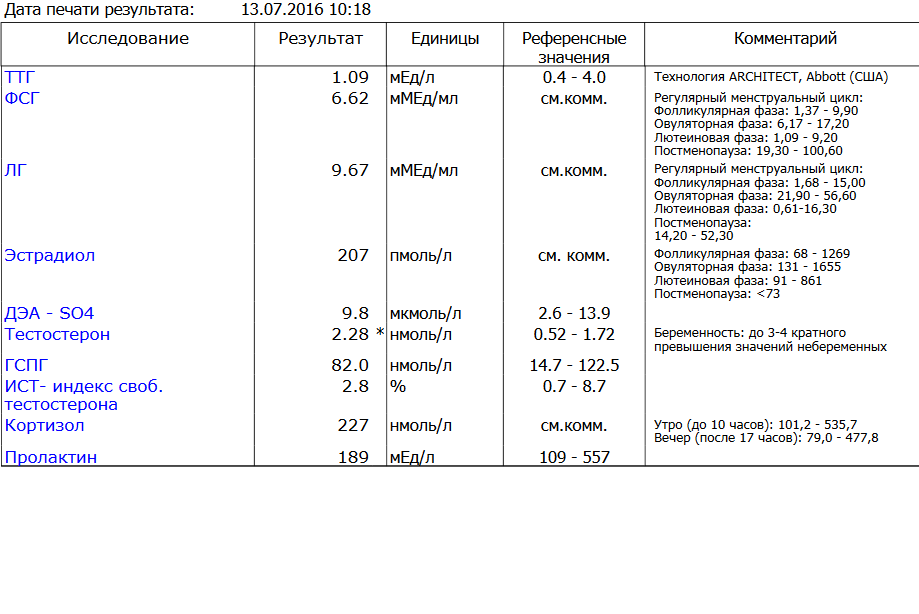
Исследования показывают, что беременность труднее прогрессировать, когда значения толщины эндометрия низкие. Лечение тонкого эндометрия может включать:
- эстроген
- хорионический гонадотропин человека, который является гормоном, который плацента вырабатывает после имплантации эмбриона в стенку матки
- лекарства и добавки, используемые для улучшения кровотока
Однако исследования показывает, что эти методы лечения не всегда эффективны.
Людям следует обратиться к врачу, если они заметили аномальное вагинальное кровотечение, которое может включать:
- кровянистые выделения в период между периодами
- необычно сильные кровотечения
- нерегулярные короткие кровотечения
- вагинальные кровотечения или кровянистые выделения после менопаузы
Люди с тазовой болезнью При боли неизвестного происхождения следует обратиться к врачу для оценки и исключения рака эндометрия. Другие симптомы, на которые следует обратить внимание, — это вздутие живота и чувство сытости, когда вы мало едите.
Обращение внимания на толщину эндометрия может помочь женщинам, которые пытаются забеременеть, понять, как оптимизировать свои шансы на успешное зачатие.
Изменения толщины эндометрия — обычное явление на протяжении всей жизни человека. Однако, если кто-то замечает ненормальное кровотечение, выделения, боль в области таза или другие изменения в самочувствии его тела, ему следует обратиться к врачу для получения надлежащего лечения.
Рак эндометрия — одна из самых серьезных проблем со здоровьем, которая может возникнуть, если эндометрий человека слишком толстый.Однако рак эндометрия имеет хорошую выживаемость, если его диагностировать на ранней стадии.
Что считается нормальным и как измерять
Эндометрий — это слизистая оболочка матки. Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Каждый месяц в рамках менструального цикла организм подготавливает эндометрий для размещения эмбриона. При этом толщина эндометрия увеличивается и уменьшается.
При этом толщина эндометрия увеличивается и уменьшается.
Два гормона, эстроген и прогестерон, вызывают эти циклы роста эндометрия и его выделения во время менструации, если беременность не развивается.
В этой статье мы рассмотрим нормальный диапазон толщины эндометрия, причины изменений и время обращения к врачу.
Поделиться на PinterestВрач может измерить толщину эндометрия с помощью ультразвука.Нормальная толщина эндометрия изменяется на протяжении всей жизни человека, от детства до половой зрелости, фертильных лет и после менопаузы.
При визуализирующих исследованиях молодых женщин, у которых еще не началась менструация, эндометрий присутствует, но меньше, чем он будет в более позднем возрасте.
По данным Радиологического общества Северной Америки (RSNA), эндометрий является самым тонким во время менструации, когда его толщина обычно составляет 2–4 миллиметра (мм).
Первая половина фазы пролиферации начинается примерно с 6-го по 14-й день цикла человека или в период между окончанием одного менструального цикла, когда кровотечение прекращается, и до овуляции. На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
По мере того, как цикл прогрессирует и приближается к овуляции, эндометрий становится толще, примерно до 11 мм.
Примерно через 14 дней цикла у человека гормоны вызывают выделение яйцеклетки. Во время этой секреторной фазы толщина эндометрия максимальна и может достигать 16 мм.
Беременность
Толщина эндометрия важна во время беременности. Эксперты в области здравоохранения связывают лучшие шансы на здоровую и доношенную беременность с тем, чтобы эндометрий не был ни слишком тонким, ни слишком толстым. Это позволяет эмбриону успешно имплантироваться и получать необходимое ему питание. С течением беременности эндометрий становится толще.
Менопауза
RSNA также утверждает, что у здоровых людей в постменопаузе размер эндометрия обычно составляет около 5 мм или меньше.
Ультразвук — самый распространенный способ измерения толщины эндометрия. Это метод, который врачи используют в первую очередь, особенно если человек сообщил о ненормальном вагинальном кровотечении.
Когда ультразвук не подходит, часто из-за положения матки человека или других заболеваний, врачи используют МРТ.
Толщина эндометрия изменяется во время менструального цикла человека, но другие факторы также могут вызывать изменения.
Одной из наиболее частых причин изменения толщины эндометрия является беременность. У женщин с внематочной беременностью или сроком беременности менее 5 недель могут наблюдаться признаки утолщения эндометрия.
Рак эндометрия или яичников — одно из самых тяжелых состояний, которое может привести к увеличению толщины эндометрия. По данным Американского онкологического общества, рак эндометрия — наиболее распространенный вид рака, поражающий репродуктивную систему человека.Рак эндометрия чаще встречается у белых, чем у афроамериканцев, у женщин до 45 лет рак эндометрия встречается редко. Средний возраст постановки диагноза — 60.
Другие факторы, способствующие большей толщине эндометрия, включают: для состояния, при котором эндометрий становится слишком толстым. Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона. Само по себе заболевание не является раком, но оно может привести к развитию рака.
Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона. Само по себе заболевание не является раком, но оно может привести к развитию рака.
Также возможно, что эндометрий слишком тонкий. Исследователи определяют тонкий эндометрий как 7 мм или меньше. Обычно низкие значения толщины эндометрия специалисты связывают с возрастом. Однако они сообщают, что 5% людей моложе 40 лет и 25% людей старше 40 имели тонкий эндометрий.
Возможные причины тонкого эндометрия включают воспаление, лечение или структуру и характер самого эндометрия.
Наиболее распространенные признаки чрезмерной толщины эндометрия включают:
Лечение чрезмерной толщины эндометрия включает прогестин, женский гормон, предотвращающий овуляцию и гистерэктомию.
Исследования показывают, что беременность труднее прогрессировать, когда значения толщины эндометрия низкие. Лечение тонкого эндометрия может включать:
- эстроген
- хорионический гонадотропин человека, который является гормоном, который плацента вырабатывает после имплантации эмбриона в стенку матки
- лекарства и добавки, используемые для улучшения кровотока
Однако исследования показывает, что эти методы лечения не всегда эффективны.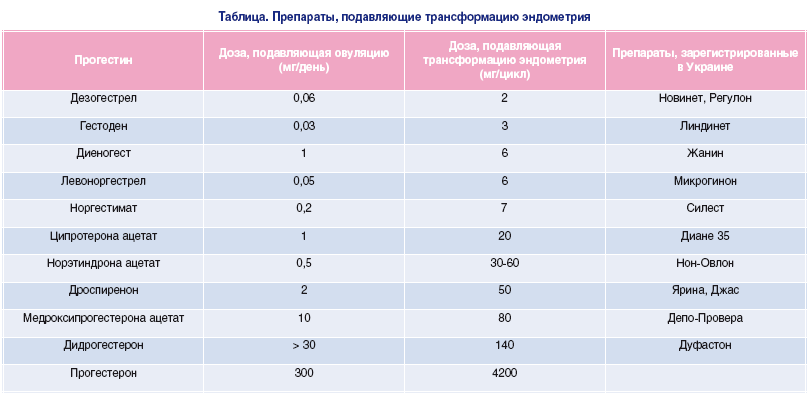
Людям следует обратиться к врачу, если они заметили аномальное вагинальное кровотечение, которое может включать:
- кровянистые выделения в период между периодами
- необычно сильные кровотечения
- нерегулярные короткие кровотечения
- вагинальные кровотечения или кровянистые выделения после менопаузы
Люди с тазовой болезнью При боли неизвестного происхождения следует обратиться к врачу для оценки и исключения рака эндометрия. Другие симптомы, на которые следует обратить внимание, — это вздутие живота и чувство сытости, когда вы мало едите.
Обращение внимания на толщину эндометрия может помочь женщинам, которые пытаются забеременеть, понять, как оптимизировать свои шансы на успешное зачатие.
Изменения толщины эндометрия — обычное явление на протяжении всей жизни человека. Однако, если кто-то замечает ненормальное кровотечение, выделения, боль в области таза или другие изменения в самочувствии его тела, ему следует обратиться к врачу для получения надлежащего лечения.
Рак эндометрия — одна из самых серьезных проблем со здоровьем, которая может возникнуть, если эндометрий человека слишком толстый.Однако рак эндометрия имеет хорошую выживаемость, если его диагностировать на ранней стадии.
Десять советов о толщине эндометрия
Хороших яйцеклеток и здорового эмбриона недостаточно для обеспечения беременности во время ЭКО. Восприимчивая слизистая оболочка матки (эндометрий) также имеет решающее значение для успешной имплантации после переноса эмбриона. Обычно используемый параметр для оценки эндометрия — измерение его толщины (толщина эндометрия, EMT).
Во время фазы стимуляции ЭКО ЭМП обычно увеличивается в ответ на эстроген, выделяемый яичниками.В настоящее время ЭМП обычно измеряют с помощью трансвагинального ультразвука во время экстракорпорального оплодотворения (ЭКО).
Некоторые исследования предполагают, что тонкая подкладка связана с низкой частотой беременностей при ЭКО, в то время как другие не смогли подтвердить это.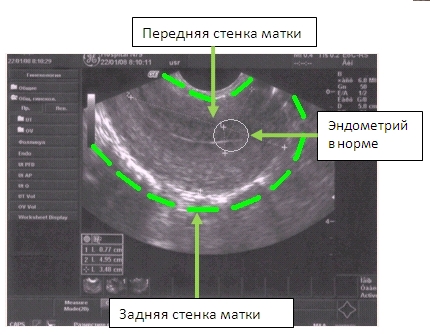 Несмотря на это, общепринято считать, что «толстая» подкладка будет наиболее восприимчивой для эмбриона (ов) после переноса.
Несмотря на это, общепринято считать, что «толстая» подкладка будет наиболее восприимчивой для эмбриона (ов) после переноса.
Вот десять фактов, которые вы, вероятно, захотите узнать, если у вас возникнут вопросы о ЕМТ:
- Наиболее часто используемый предел отсечения для , определяющий тонкий эндометрий , меньше или равен 7 мм .
- В недавнем обзоре литературы (Kasius et al. Human Reproduction Update, Vol 20, No. 4 pp 530-541, 2014), в котором было проанализировано 1170 исследований, тонкий эндометрий был зарегистрирован только в 2,4% случаев где наступила беременность.
- Вероятность клинической беременности для ЭМП менее или равной 7 мм была значительно ниже по сравнению со случаями с ЭМП более 7 мм (23,3% против 48,1%, OR 0,42 (95% ДИ 0,27–0,67).
- ЕМТ не имеет прогностической ценности для наступления беременности .Это означает, что невозможно предсказать, кто забеременеет, а кто не забеременеет, только на основании толщины эндометрия.

- У пациентов с тонким эндометрием преобладает базальный слой эндометрия, так как функциональный слой не развит. Базальный слой имеет повышенное кровоснабжение и концентрацию кислорода. Высокий уровень кислорода может быть вредным для имплантации эмбриона.
- Измерения EMT могут отличаться на 1,5 мм в зависимости от техники, используемой человеком, проводящим УЗИ.Это означает, что если два разных человека измеряют одну и ту же подкладку, измерение EMT может отличаться. Кроме того, различия в оборудовании (включая разрешающую способность ультразвуковых аппаратов) могут вызывать различия в измерениях EMT.
Методика измерения EMT имеет решающее значение. При использовании ультразвукового датчика с вагинальным датчиком важно, чтобы мочевой пузырь был пуст, а пациентка располагалась так, чтобы можно было манипулировать датчиком. Эндометрий следует измерять в продольной или саггитальной плоскости.Измеряется самая толстая эхогенная область от одного базального интерфейса эндометрия через канал эндометрия до другого базального эндометрия.
 Следует проявлять осторожность, чтобы не включить в измерение гипоэхогенный миометрий (см. Рисунок выше).
Следует проявлять осторожность, чтобы не включить в измерение гипоэхогенный миометрий (см. Рисунок выше). - Тонкий эндометрий может быть вызван несколькими причинами. Внутриматочные спайки могут привести к истончению слизистой оболочки. Их необходимо исключить с помощью гистеросонограммы, гистеросальпингограммы или гистероскопии до начала цикла ЭКО.Считается, что у пациентов с нормальной полостью функциональный слой эндометрия не развивается, что приводит к образованию тонкой оболочки.
- Было исследовано влияние структуры эндометрия на частоту наступления беременности при ЭКО, и снова были получены противоречивые результаты.
- Стратегии лечения включают замораживание всех эмбрионов и выполнение цикла переноса эмбрионов с криоконсервацией. Не существует общепринятого ЕМТ, ниже которого замораживание всех эмбрионов является обязательным. В InVia мы рассмотрим этот вариант, когда ЭМТ меньше 4 мм.
- Одна группа исследователей исследовала вагинальных суппозиториев Виагры для поддержания толщины эндометрия.
 Доза составляет один суппозиторий Виагры на 20 мг, который вводится высоко во влагалище, начиная с менструального цикла и продолжаясь до триггера ХГЧ. У 75% женщин отмечалось улучшение состояния подкладки через 2–3 дня. Другим группам необходимо подтвердить этот вывод. Также изучается возможность закапывания факторов роста (нейпоген или G-CSF).
Доза составляет один суппозиторий Виагры на 20 мг, который вводится высоко во влагалище, начиная с менструального цикла и продолжаясь до триггера ХГЧ. У 75% женщин отмечалось улучшение состояния подкладки через 2–3 дня. Другим группам необходимо подтвердить этот вывод. Также изучается возможность закапывания факторов роста (нейпоген или G-CSF).
Запишитесь на прием в одну из четырех клиник репродуктивной медицины InVia в районе Чикаго, чтобы поговорить с сертифицированным сострадательным врачом, который хочет помочь вам на пути к беременности.
Границы | Тонкий эндометрий также связан с более низкой клинической частотой наступления беременности при нестимулированном менструальном цикле: исследование, основанное на естественном цикле ЭКО
Введение
Важность эндометрия для развития и поддержания беременности четко доказана. Однако неясно, какие факторы эндометрия имеют значение (1). Гистологическое исследование пар, желающих зачать ребенка, не имеет смысла, так как биопсия может быть необходима. При трансвагинальной ультразвуковой оценке оцениваются толщина эндометрия, эхо-картина и перфузия эндометрия (2). Чаще всего выполняется ультразвуковой анализ толщины эндометрия (ЭМП), так как это самый простой и воспроизводимый метод.
При трансвагинальной ультразвуковой оценке оцениваются толщина эндометрия, эхо-картина и перфузия эндометрия (2). Чаще всего выполняется ультразвуковой анализ толщины эндометрия (ЭМП), так как это самый простой и воспроизводимый метод.
Значение толщины эндометрия изучалось в многочисленных исследованиях и метаанализах. Исследования по существу ограничены процедурами оплодотворения in vitro, процедурами оплодотворения (ЭКО) с терапией стимуляцией высокими дозами и лечением внутриматочной инсеминации (ВМИ) с различными режимами стимуляции яичников.
При лечении ЭКО тонкий эндометрий снижает частоту наступления беременности. Частота клинической беременности связана с более низким шансом на беременность, если толщина эндометрия ≤7 мм (OR 0,42, 95% CI: 0,27, 0,67) (3). Данные относительно толстого эндометрия не так однозначны. Предыдущее исследование описало снижение частоты наступления беременности у женщин с эндометрием> 14 мм (4), тогда как другие исследования не обнаружили снижения или даже повышения частоты наступления беременности (5–7).
У женщин, перенесших ВМИ с использованием низких доз стимуляции, такой взаимосвязи, по-видимому, не существует.В недавнем метаанализе лечения ВМИ в сочетании со стимуляцией гонадотропином, кломифенцитратом или ингибиторами ароматазы не было обнаружено различий в ЭМП у женщин, которые забеременели, и женщин, которые не забеременели (MDrandom: 0,51, 95% ДИ: -0,05, 1,07) (8).
Поскольку использовались методы стимуляции яичников, результаты этих исследований не могут быть перенесены на нестимулированную ситуацию. В результате результаты исследования имеют лишь ограниченное применение при обследовании бесплодия на фертильность для оценки значимости эндометрия как причины бесплодия.
На основании этого мы исследовали частоту наступления беременности как функцию толщины эндометрия с использованием модели ЭКО естественного цикла (NC-IVF), в которой не проводилась стимуляция яичников, за исключением индукции овуляции хорионическим гонадотропином человека, ХГЧ и добавлением прогестерона в лютеиновой фазе. управляемый.
управляемый.
Поскольку были определены строгие критерии включения и исключения, такие как перенос только одного эмбриона, и, таким образом, можно было исключить многочисленные факторы, влияющие на частоту наступления беременности, это может быть первое исследование, которое также позволяет осторожно оценить важность толщины эндометрия для беременности. событие в спонтанном цикле.
Методы
Население и участники исследования
Ретроспективное обсервационное одноцентровое исследование было проведено в период с 2011 по 2016 год. В общей сложности 225 женщин в возрасте 18–42 лет с регулярными менструальными циклами (24–32 дня) и базальной концентрацией ФСГ <10 МЕ / л прошли первое ЭКО. цикл лечения с переносом одного эмбриона. Женщинам предлагали как NC-IVF, так и обычное IVF, но они сами решали, какую терапию они предпочитают. Женщины без переноса, с эндометриозом> rAFS II ° (пересмотренная версия Американского общества фертильности) (по результатам лапароскопии или клинического и ультразвукового анализа), с миомами, диагностированными с помощью ультразвукового исследования, или в случае, если результаты ультразвукового исследования не подтвердились с помощью гистероскопии, и со сбором спермы из яичек экстракция спермы (TESE) была исключена.
пациентами NC-IVF проводилось с помощью УЗИ и анализа концентраций лютеинизирующего гормона (ЛГ) и E 2 . Когда диаметр фолликула достигал не менее 18 мм и ожидаемая концентрация E 2 составляла ≥800 пмоль / л, вводили 5000 МЕ ХГЧ (прегнил ® , MSD Merck Sharp & Dohme GmbH, Люцерн, Швейцария). через 36 часов пациенты были назначены на забор ооцитов. EMT измеряли во время аспирации ооцитов разными врачами и разными ультразвуковыми аппаратами.В нашей клинической практике толщина эндометрия измерялась в мм без десятичных чисел, поскольку индивидуальные и индивидуальные различия не оправдывали более точного измерения. Фолликулы аспирировали без анестезии и без анальгезии с использованием однопросветных игл 19G (220 мм рт. Ст.), Как описано в другом месте (9). После аспирации фолликулы промывали и аспирировали по 3 раза, используя 2–5 мл промывочной среды с гепарином (SynVitro ® Flush, Origio, Берлин, Германия). Объем промывки был адаптирован в соответствии с размером фолликулов.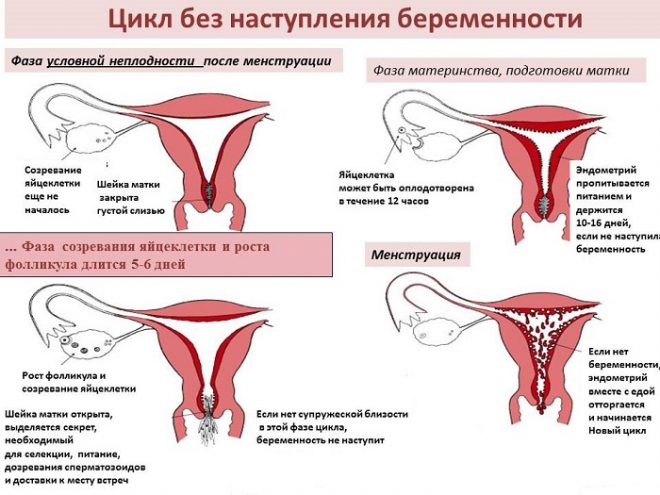 Во всех случаях оплодотворение производилось стандартной ИКСИ. Эмбрионы были перенесены на 2 или 3 день после аспирации, так как длительное культивирование только с одним эмбрионом не требовалось. Женщины получали поддержку лютеиновой фазы вагинальным микронизированным прогестероном. EMT во время аспирации фолликула, а также биохимические и клинические (определяемые как ультразвуковое обнаружение амниотического мешка) частота беременностей и частота живорождений были проанализированы при переносе эмбрионов.
Во всех случаях оплодотворение производилось стандартной ИКСИ. Эмбрионы были перенесены на 2 или 3 день после аспирации, так как длительное культивирование только с одним эмбрионом не требовалось. Женщины получали поддержку лютеиновой фазы вагинальным микронизированным прогестероном. EMT во время аспирации фолликула, а также биохимические и клинические (определяемые как ультразвуковое обнаружение амниотического мешка) частота беременностей и частота живорождений были проанализированы при переносе эмбрионов.
Исследование было проведено в соответствии с рекомендациями местного этического комитета Совета по внутреннему контролю IRB, Inselspital Bern, 12 октября 2012 г. (IRB 12–223).Все субъекты дали информированное письменное согласие в соответствии с Хельсинкской декларацией.
Статистический анализ
Толщина эндометрия сначала рассматривалась как категориальная переменная, поэтому женщины были разделены на две группы толщины эндометрия (≤7 мм против> 7 мм). Исходные характеристики пациентов сравнивались по количественным переменным с использованием теста t или, если предположение о нормальности не удовлетворялось, с помощью непараметрического теста Вилкоксона.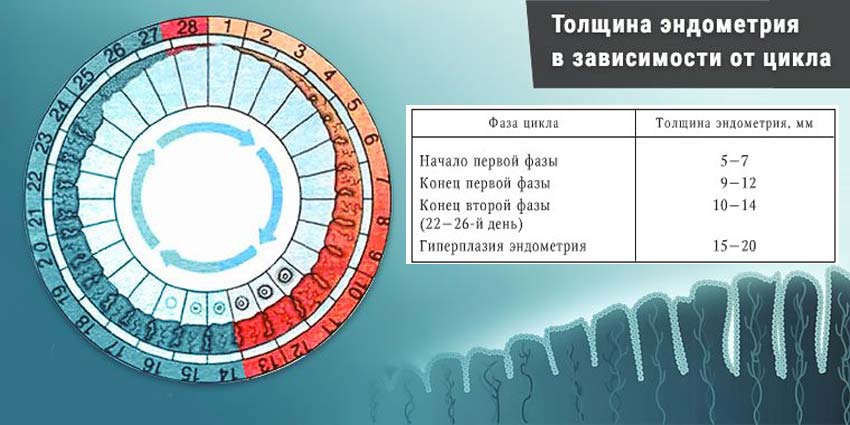 Для качественных переменных (причина бесплодия) использовался критерий хи-квадрат или точный критерий Фишера, когда размер выборки был небольшим.
Для качественных переменных (причина бесплодия) использовался критерий хи-квадрат или точный критерий Фишера, когда размер выборки был небольшим.
Сравнение клинической беременности и рождаемости с использованием логистической регрессии. Для каждого результата мы сначала оценили грубую (нескорректированную) связь между категориями EMT и исходом. Затем мы скорректировали модель с учетом потенциальных искажающих факторов, включив в нее возраст женщины, день аспирации фолликула и ИМТ. Причина бесплодия не рассматривалась, поскольку в другом, еще не опубликованном исследовании было показано, что причина бесплодия не является прогностическим фактором при NC-IVF.Затем толщина эндометрия рассматривалась как непрерывная переменная, и ее влияние на беременность и живорождение было дополнительно проанализировано с использованием логистической регрессии. Для каждого результата мы сначала оценили грубую (нескорректированную) и скорректированную связь между EMT и результатом, используя толщину эндометрия в качестве линейного члена. Затем мы исследовали линейность влияния EMT на результаты, подбирая грубую и скорректированную модель квадратичной регрессии и проверяя, значительно ли добавление квадратичного члена повысило соответствие модели.Модели сравнивались с использованием тестов отношения правдоподобия. P -значение и доверительный интервал параметров модели оценивались с использованием нормального приближения.
Затем мы исследовали линейность влияния EMT на результаты, подбирая грубую и скорректированную модель квадратичной регрессии и проверяя, значительно ли добавление квадратичного члена повысило соответствие модели.Модели сравнивались с использованием тестов отношения правдоподобия. P -значение и доверительный интервал параметров модели оценивались с использованием нормального приближения.
Результаты
Было идентифицировано двести двадцать пять женщин, перенесших цикл NC-IVF. 111 женщин (49,3%) были исключены из-за отсутствия переноса (преждевременная овуляция 14%, аспирация без ооцитов 15%, ооциты без оплодотворения или задержка роста эмбриона 16%), 5 женщин (2,2%) из-за эндометриоза и 4 женщины (1.8%) благодаря TESE, в результате чего в анализ были включены 105 женщин. Циклы и переводы не отменяли из-за тонкого эндометрия. Основные характеристики этих женщин представлены в таблице 1. Возраст участников был 35,0 года [32,0; 37,0], день цикла аспирации фолликулов был 14,0 [12,0; 15,0], продолжительность бесплодия — 3,00 года [2,00; 4. 00]. Факторами бесплодия были тяжелый мужской фактор (сперматозоиды <5 Мил / мл) ( n = 26, 24,8%), средний и мягкий мужской фактор (сперма 5- <15 Мил / мл или общая подвижность <40%) ( n = 24, 22.9%), трубный фактор (перитубальные спайки, закупорка одной или обеих маточных труб), эндометриоз rAFS I-II ° и смешанные факторы ( n = 22, 21,0%) и идиопатическое бесплодие ( n = 33, 31,4 %).
00]. Факторами бесплодия были тяжелый мужской фактор (сперматозоиды <5 Мил / мл) ( n = 26, 24,8%), средний и мягкий мужской фактор (сперма 5- <15 Мил / мл или общая подвижность <40%) ( n = 24, 22.9%), трубный фактор (перитубальные спайки, закупорка одной или обеих маточных труб), эндометриоз rAFS I-II ° и смешанные факторы ( n = 22, 21,0%) и идиопатическое бесплодие ( n = 33, 31,4 %).
Таблица 1 . Исходные характеристики всех проанализированных пациентов ( n = 105) и женщин с толщиной эндометрия ≤7 мм ( n = 27) по сравнению с> 7 мм ( n = 78) (данные представлены в виде медианы и верхнего нижние квартильные диапазоны).
Общая концентрация АМГ составила 12,0 пмоль / л [6,0; 22.0]. Клиническая частота наступления беременности и рождаемость в зависимости от толщины эндометрия показаны на рисунках 1, 2. Толщина эндометрия составляла 6 мм у 6 женщин, 7 мм у 21, 8 мм у 31, 9 мм у 17, 10 мм у 15, 11 мм у 9, 12 мм у 5 и 16 мм у 1 женщины.
Рисунок 1 . Частота клинических беременностей (невылупившихся) и живорождений (вылупившихся) в зависимости от толщины эндометрия. Ширина полосы пропорциональна количеству женщин в каждой категории.
Рисунок 2 . Частота клинических беременностей (не вылупившихся) и живорождений (вылупившихся) у женщин с толщиной эндометрия ≤7 мм по сравнению с> 7 мм. Ширина полосы пропорциональна количеству женщин в каждой категории.
Частота наступления беременности сначала сравнивалась у женщин с толщиной эндометрия ≤7 мм ( n, = 27) и> 7 мм ( n = 78). Группы не различались по возрасту женщин, дню цикла аспирации, продолжительности бесплодия, ИМТ и причине бесплодия (Таблица 1).Частота клинической беременности у женщин с толщиной эндометрия ≤7 мм ( n = 27) против> 7 мм ( n = 78) составила 7,4 и 30,8% соответственно.
Грубая и скорректированная логистическая регрессия, скорректированная с учетом возраста женщины, дня аспирации фолликула и ИМТ, показала увеличение шансов на беременность у пациенток с увеличенной толщиной эндометрия> 7 мм (приблизительный OR 5,56, 95% ДИ: 1,22-25,36, p = 0,027; скорректированный ОШ 5,50, 95% ДИ: 1,14–26,62, p = 0,034). Аналогичным образом, шансы живорождения также были увеличены у пациентов с увеличенной толщиной эндометрия, однако ассоциации не были значительными (грубый OR 6.19, 95% ДИ: 0,78–49,27, p = 0,085; скорректированный OR 5,98, 95% ДИ: 0,74–48,56, p = 0,094).
Аналогичным образом, шансы живорождения также были увеличены у пациентов с увеличенной толщиной эндометрия, однако ассоциации не были значительными (грубый OR 6.19, 95% ДИ: 0,78–49,27, p = 0,085; скорректированный OR 5,98, 95% ДИ: 0,74–48,56, p = 0,094).
Мы также использовали толщину эндометрия в качестве непрерывной переменной в логистических моделях. Существует незначительная тенденция линейной зависимости между постоянной толщиной эндометрия и беременностью [приблизительное OR (на log (мм)): 6,63, 95% ДИ: 0,61–71,99, P = 0,12]; скорректированное ОШ [на лог (мм)): 4,52, 95% ДИ: 0,38–53,14, P = 0,23]. Аналогичным образом, существует незначительная тенденция линейной, незначительной взаимосвязи между непрерывной толщиной эндометрия и живорождением [приблизительное OR (на log (мм)): 8.99, 95% ДИ: 0,54–150,06, P = 0,13]; скорректированное ОШ [на лог (мм)): 8,02, 95% ДИ: 0,41–157,41, P = 0,17]. Однако модель лучше подходит при моделировании квадратичной зависимости, а не линейной зависимости между толщиной эндометрия и клинической беременностью ( p -значение из сравнения моделей = 0,03). Грубая и скорректированная квадратичная модели показывают снижение шансов на беременность для более тонкого (около <8 мм, n = 27), но также и для очень толстого (около> 11 мм, n = 5) эндометрия ( p -значение для квадратичной зависимости: грубая p = 0.028; скорректировано p = 0,039).
Грубая и скорректированная квадратичная модели показывают снижение шансов на беременность для более тонкого (около <8 мм, n = 27), но также и для очень толстого (около> 11 мм, n = 5) эндометрия ( p -значение для квадратичной зависимости: грубая p = 0.028; скорректировано p = 0,039).
Точно так же наблюдалась тенденция лучшего соответствия модели при моделировании квадратичной зависимости между толщиной эндометрия и живорождением ( p — значение из сравнения моделей = 0,08). Грубая и скорректированная квадратичная модели указывают на снижение шансов на беременность для более тонкого, но также и для очень толстого эндометрия ( p — значение для квадратичной зависимости: грубая p = 0,066; скорректированная p = 0,093).
Обсуждение
Основные выводы
Это исследование впервые описало связь частоты наступления беременности с толщиной эндометрия в нестимулированных менструальных циклах с переносом свежих эмбрионов. Оценка была скорректирована с учетом основных факторов, которые могли повлиять на вероятность беременности (возраст) (10) и ЕМТ (день аспирации и ИМТ) (11).
Оценка была скорректирована с учетом основных факторов, которые могли повлиять на вероятность беременности (возраст) (10) и ЕМТ (день аспирации и ИМТ) (11).
Сильные стороны и ограничения
Чтобы минимизировать влияние возможных влияющих переменных, исследование проводилось с использованием 105 циклов NC-IVF, в которых, как и почти во всех циклах NC-IVF, был перенесен только один эмбрион. Различное количество эмбрионов не позволило бы сравнить частоту наступления беременности. Однако следует отметить, что, во-первых, мы провели ретроспективный анализ, а во-вторых, строгие критерии включения и исключения привели к ограниченному количеству участников.Это могло быть причиной того, что значение было достигнуто только для беременности, но не для коэффициента живорождения.
Толщина эндометрия была проанализирована несколькими врачами с помощью различных ультразвуковых аппаратов. Следовательно, и из-за внутри- и межличностных вариаций измерений эндометрия, EMT анализировался без десятичных чисел, что могло повлиять на точность анализа.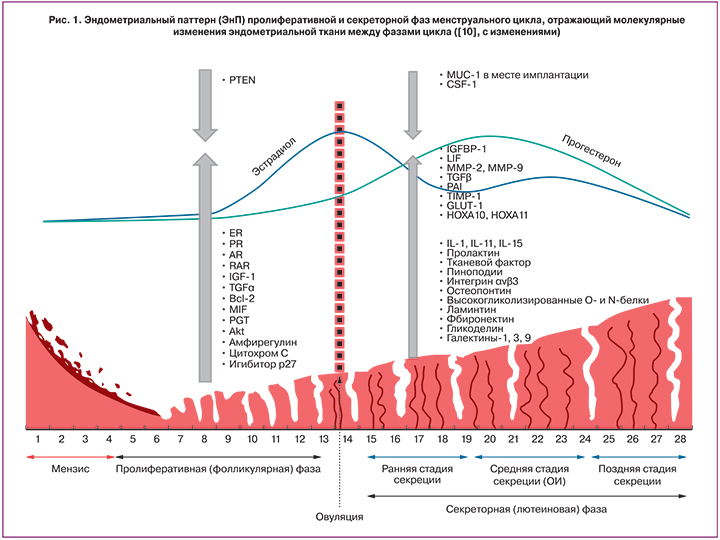
Мы определили ультразвуковое обнаружение амниотического мешка как клиническую беременность, что могло бы объяснить высокую частоту выкидышей.Однако частота выкидышей не могла быть привязана к конкретной толщине эндометрия.
Интерпретация
Во всех исследованиях, опубликованных на сегодняшний день, связь толщины эндометрия с частотой наступления беременности оценивалась только с помощью стимуляции ЭКО высокими дозами, криоконсервированных эмбрионов (12) или стимуляции ВМИ низкой дозой. Исследования ЭКО предполагали увеличение частоты наступления беременности с эндометрием> 7 мм (3), тогда как исследования IUI не смогли продемонстрировать такую взаимосвязь (8).Наше исследование подтвердило снижение частоты наступления беременности при ЭКО, стимулированном гонадотропинами, при толщине эндометрия ≤7 мм. Однако увеличение частоты наступления беременности при особенно толстом эндометрии> 11 мм (6),> 13 мм (5) или> 14 мм (7), как продемонстрировано с помощью терапии ЭКО, стимулированной гонадотропином, подтвердить не удалось. Напротив, мы даже наблюдали тенденцию к снижению частоты беременностей у женщин с особенно толстым эндометрием. При лечении ВМИ со стимуляцией гонадотропинами низкими дозами не было обнаружено ни увеличения, ни снижения частоты наступления беременности (8).
Напротив, мы даже наблюдали тенденцию к снижению частоты беременностей у женщин с особенно толстым эндометрием. При лечении ВМИ со стимуляцией гонадотропинами низкими дозами не было обнаружено ни увеличения, ни снижения частоты наступления беременности (8).
Причина снижения частоты наступления беременности у пациенток, подвергающихся гонадотропин-стимулированному ЭКО, с толщиной эндометрия ≤ 7 мм по сравнению с толщиной эндометрия> 7 мм, неясна. Было высказано предположение, что концентрация кислорода в базальном слое эндометрия повышена у пациентов с тонким эндометрием, что может быть вредным для имплантации эмбриона (13). Также было высказано предположение, что эмбрионы, развивающиеся in vitro , особенно чувствительны к такому более высокому воздействию кислорода (8).
При лечении ВМИ, стимулируемой гормонами, не существует значимой корреляции между толщиной эндометрия и частотой наступления беременности (8). В качестве возможной причины этого обсуждалось, что эмбрионы развиваются более устойчиво in vivo и менее восприимчивы к высокому воздействию кислорода (8). Однако это объяснение чисто гипотетическое. Таким образом, можно предположить, что при гормонально-стимулированном лечении ВМИ тонкий эндометрий связан с более низкой частотой наступления беременности, но эту связь обнаружить не удалось.В метаанализе Weiss et al. (8) первичный анализ показал значительно более тонкий эндометрий у женщин, которые не забеременели (MD: 0,48, 95% ДИ: 0,18, 0,77). Значимость была потеряна только тогда, когда расчет был выполнен с использованием модели случайных эффектов (MD random: 0,51, 95% CI: -0,05, 1,07), которая была выбрана из-за неоднородности исследований. Это поднимает вопрос о том, связан ли тонкий эндометрий с более низкой частотой наступления беременности при лечении стимуляцией ВМИ; однако эту связь обнаружить не удалось из-за неоднородности исследований.
Однако это объяснение чисто гипотетическое. Таким образом, можно предположить, что при гормонально-стимулированном лечении ВМИ тонкий эндометрий связан с более низкой частотой наступления беременности, но эту связь обнаружить не удалось.В метаанализе Weiss et al. (8) первичный анализ показал значительно более тонкий эндометрий у женщин, которые не забеременели (MD: 0,48, 95% ДИ: 0,18, 0,77). Значимость была потеряна только тогда, когда расчет был выполнен с использованием модели случайных эффектов (MD random: 0,51, 95% CI: -0,05, 1,07), которая была выбрана из-за неоднородности исследований. Это поднимает вопрос о том, связан ли тонкий эндометрий с более низкой частотой наступления беременности при лечении стимуляцией ВМИ; однако эту связь обнаружить не удалось из-за неоднородности исследований.
Частота наступления беременности также изучалась в модифицированных естественных циклах с переносом замороженных-размороженных эмбрионов (12). Средняя толщина эндометрия не различалась у пациенток, достигших продолжающейся беременности, и у пациенток, у которых беременность не наступила.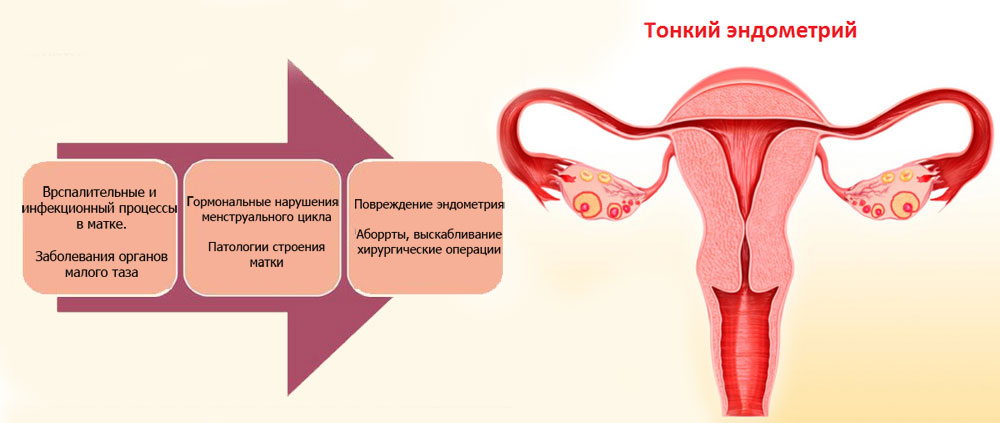 Однако частота наступления беременности у женщин с эндометрием <7 мм ( n = 41) составила всего 9,8%, тогда как у женщин с эндометрием ≥7 мм она составила 21,0% (12). Несмотря на то, что различия не были статистически различны, эти данные подтверждают гипотезу о том, что частота наступления беременности ниже у женщин с тонким эндометрием даже при нестимулированных циклах.
Однако частота наступления беременности у женщин с эндометрием <7 мм ( n = 41) составила всего 9,8%, тогда как у женщин с эндометрием ≥7 мм она составила 21,0% (12). Несмотря на то, что различия не были статистически различны, эти данные подтверждают гипотезу о том, что частота наступления беременности ниже у женщин с тонким эндометрием даже при нестимулированных циклах.
Более низкая частота наступления беременности с тонким эндометрием в нестимулированных циклах вряд ли будет биологически достоверной. Маловероятно, что тенденция к тонкому эндометрию может передаваться по наследству, если это существенно влияет на фертильность. Конечно, существует множество факторов, которые приводят к тонкому эндометрию или которые связаны с тонким эндометрием и снижают шансы на беременность. Наиболее важными факторами являются множественные выскабливания (14) и облучение матки (15). Однако эти факторы являются либо ятрогенными, либо вызванными приобретенной патологией, и поэтому не могут объяснить снижение частоты наступления беременности при тонком эндометрии, как описано в других исследованиях. В нашем исследовании только 1/6 (16,7%) женщин с толщиной эндометрия 6 мм и 4/21 (19,0%) женщин с толщиной эндометрия 7 мм подверглись кюретажу и не подвергались облучению матки. Соответственно, кюретаж может быть причиной тонкого эндометрия у некоторых женщин, но не у большинства.
В нашем исследовании только 1/6 (16,7%) женщин с толщиной эндометрия 6 мм и 4/21 (19,0%) женщин с толщиной эндометрия 7 мм подверглись кюретажу и не подвергались облучению матки. Соответственно, кюретаж может быть причиной тонкого эндометрия у некоторых женщин, но не у большинства.
С другой стороны, возникает вопрос, насколько на самом деле актуально снижение частоты беременностей при тонком эндометрии. Из 6 небеременных женщин в нашем исследовании с толщиной эндометрия 6 мм 3 женщины забеременели позже.Таким образом, клиническая значимость тонкого эндометрия без видимой причины, такой как множественные выскабливания и т. Д., Вызывает сомнения.
Если у пациента очень тонкий эндометрий и это может быть возможной причиной бесплодия, возникает вопрос о возможных терапевтических вариантах. Стимуляцию эстрогенами вряд ли можно проводить в спонтанном цикле, поскольку высокие концентрации эстрогенов снижают высвобождение ФСГ и ингибируют фолликулогенез, а также ухудшают функцию эндометрия (16).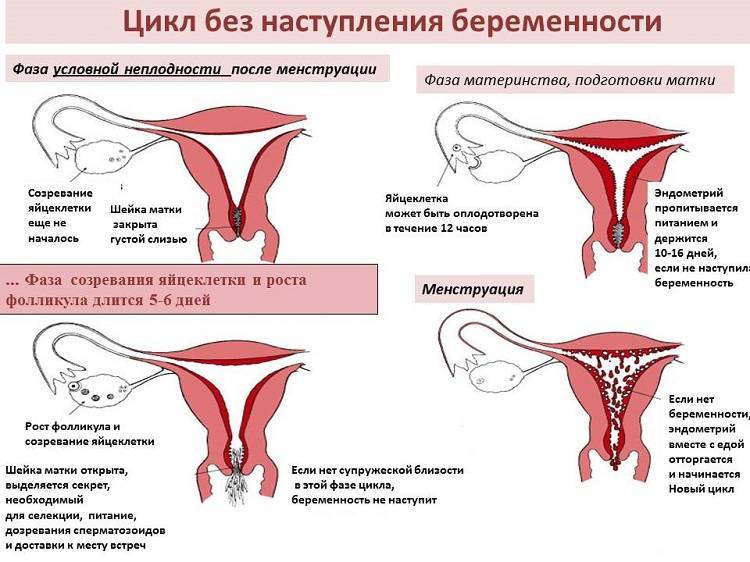 Santamaria et al.(17) разработали лечение стволовыми клетками костного мозга, которое, по-видимому, увеличивает шансы на беременность при рефрактерном синдроме Ашермана и атрофии эндометрия. Сомнительно, что такая комплексная и все же экспериментальная терапия полезна в случаях с физиологически тонким эндометрием, поскольку в таких случаях эндометрий тоньше, но предположительно функционально не поврежден.
Santamaria et al.(17) разработали лечение стволовыми клетками костного мозга, которое, по-видимому, увеличивает шансы на беременность при рефрактерном синдроме Ашермана и атрофии эндометрия. Сомнительно, что такая комплексная и все же экспериментальная терапия полезна в случаях с физиологически тонким эндометрием, поскольку в таких случаях эндометрий тоньше, но предположительно функционально не поврежден.
Различия в исследованиях относительно влияния толстого эндометрия на частоту наступления беременности противоречивы.В исследованиях ЭКО, стимулированного гонадотропинами, толстый эндометрий, по-видимому, связан с более высокой частотой наступления беременности (5–7). Однако такая зависимость не могла быть продемонстрирована при терапии гормонально-стимулированной ВМИ (8). Мы даже обнаружили тенденцию к снижению количества беременностей. Однако следует отметить, что это открытие основано на статистической модели, которая дает лишь очень расплывчатую тенденцию к более низкой частоте беременностей при очень толстом эндометрии. Кроме того, невозможно определить толщину, которая приводит к снижению частоты наступления беременности.
Кроме того, невозможно определить толщину, которая приводит к снижению частоты наступления беременности.
Различия в исследованиях трудно объяснить. Возможно, это касается физиологически различных функций эндометрия и состояний активности ЭКО, которые не позволяют сравнивать различные методы лечения, поскольку эндометрий, вероятно, будет более пролиферированным и отечным при стимуляции гонадотропинами. Также возможно, что различия связаны с небольшим количеством пациентов в нашем исследовании, что можно считать слабым местом нашего исследования. Поскольку критерии включения и исключения были очень строгими, чтобы можно было исследовать популяцию пациентов как можно более однородно, количество пациентов ограничено.
В заключение, исследование подтвердило, что тонкий эндометрий также связан с более низкой частотой наступления беременности при нестимулированных циклах. Поэтому тонкий эндометрий следует рассматривать как независимый прогностический фактор для наступления беременности.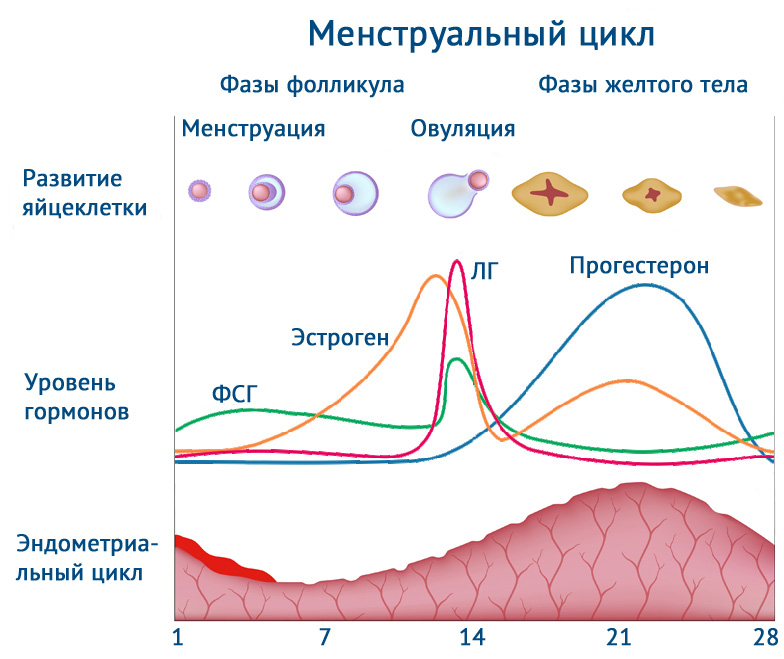 Однако, поскольку частота наступления беременности у женщин с тонким эндометрием не равна нулю, а только снижается, тонкий эндометрий не следует рассматривать как бесплодие, а скорее как фактор снижения фертильности.
Однако, поскольку частота наступления беременности у женщин с тонким эндометрием не равна нулю, а только снижается, тонкий эндометрий не следует рассматривать как бесплодие, а скорее как фактор снижения фертильности.
Авторские взносы
MvW разработал исследование, проанализировал данные и подготовил рукопись.Собранные данные MvW, MF, VM, PS и AK. MF подготовил данные. MR и GG выполнили статистику. Все авторы внесли свой вклад в сбор данных, интерпретацию результатов и редактирование окончательной рукописи.
Финансирование
Исследование было поддержано неограниченным исследовательским грантом от IBSA Institut Biochimique SA.
Заявление о конфликте интересов
GG получал гонорары консультантов от MSD, Merck Serono, Glycotope, Ferring, IBSA, VitroLife, Finox, ReprodWissen GmBH и TEVA GmBH, ZIVA, Abbott, NMC Healthcare; получил гонорары от Merck Serono, MSD, IBSA, VitroLife, ReprodWissen GmBH и Abbott.
Остальные авторы заявляют, что исследование проводилось в отсутствие каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов.
Благодарности
Мы хотели бы поблагодарить доктора Элизабет Кремер за лингвистический пересмотр и исправление рукописи.
Ссылки
2. Сингх Н., Бахадур А., Миттал С., Малхотра Н., Бхатт А. Прогностическое значение толщины эндометрия, структуры и субэндометриальных кровотоков в день ХГЧ с помощью 2D-допплера в циклах оплодотворения in vitro : перспективный клинический учеба из отделения третичной медицинской помощи. J Hum Reprod Sci. (2011) 4: 29–33. DOI: 10.4103 / 0974-1208.82357
PubMed Аннотация | CrossRef Полный текст | Google Scholar
3. Касиус А., Смит Дж. Г., Торранс Х. Л., Эйкеманс М. Дж., Мол Б. В., Опмир Б. К. и др. Толщина эндометрия и частота наступления беременности после ЭКО: систематический обзор и метаанализ. Обновление Hum Reprod (2014) 20: 530–41. DOI: 10.1093 / humupd / dmu011
PubMed Аннотация | CrossRef Полный текст | Google Scholar
4. Вайсман А., Готлиб Л., Каспер РФ. Вредное влияние увеличения толщины эндометрия на частоту имплантации и наступления беременности и исход в программе оплодотворения in vitro . Fertil Steril. (1999) 71: 147–9. DOI: 10.1016 / S0015-0282 (98) 00413-0
Вредное влияние увеличения толщины эндометрия на частоту имплантации и наступления беременности и исход в программе оплодотворения in vitro . Fertil Steril. (1999) 71: 147–9. DOI: 10.1016 / S0015-0282 (98) 00413-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
5. Ву И, Гао Х, Лу Х, Си Дж., Цзян С., Сунь Й и др. Толщина эндометрия влияет на результат оплодотворения in vitro и переноса эмбриона у нормальных респондентов после введения антагониста ГнРГ. Репрод Биол Эндокринол . (2014) 12:96. DOI: 10.1186 / 1477-7827-12-96
PubMed Аннотация | CrossRef Полный текст | Google Scholar
6. Юань X, Саравелос С.Х., Ван Ц., Сюй И, Ли Т.С., Чжоу С. Толщина эндометрия как предиктор исходов беременности в 10787 новых циклах ЭКО-ИКСИ. Reprod Biomed Online (2016) 33: 197–205. DOI: 10.1016 / j.rbmo.2016.05.002
PubMed Аннотация | CrossRef Полный текст | Google Scholar
7. Ма Новой Зеландии, Чен Л. , Дай В., Бу ЦК, Ху Л.Л., Сунь Ю.П.Влияние толщины эндометрия на результаты лечения после оплодотворения in vitro / интрацитоплазматической инъекции спермы. Reprod Biol Endocrinol. (2017) 15: 5. DOI: 10.1186 / s12958-016-0222-5
, Дай В., Бу ЦК, Ху Л.Л., Сунь Ю.П.Влияние толщины эндометрия на результаты лечения после оплодотворения in vitro / интрацитоплазматической инъекции спермы. Reprod Biol Endocrinol. (2017) 15: 5. DOI: 10.1186 / s12958-016-0222-5
PubMed Аннотация | CrossRef Полный текст | Google Scholar
8. Weiss NS, van Vliet MN, Limpens J, Hompes PGA, Lambalk CB. Толщина эндометрия у женщин, перенесших ВМИ со стимуляцией яичников. Насколько толстый слишком тонкий? Систематический обзор и метаанализ. Hum Reprod. (2017) 32: 1009–18. DOI: 10.1093 / humrep / dex035
PubMed Аннотация | CrossRef Полный текст | Google Scholar
9. von Wolff M, Hua YZ, Santi A, Ocon E, Weiss B. Промывание фолликулов при монофолликулярном оплодотворении in vitro почти удваивает количество переносимых эмбрионов. Acta Obstet Gynecol Scand . (2013) 92: 346–8. DOI: 10.1111 / aogs.12054
PubMed Аннотация | CrossRef Полный текст | Google Scholar
10. van Loendersloot LL, van Wely M, Limpens J, Bossuyt PM, Repping S, van der Veen F.Прогностические факторы оплодотворения in vitro (ЭКО): систематический обзор и метаанализ. Обновление Hum Reprod (2010) 16: 577–89. DOI: 10.1093 / humupd / dmq015
van Loendersloot LL, van Wely M, Limpens J, Bossuyt PM, Repping S, van der Veen F.Прогностические факторы оплодотворения in vitro (ЭКО): систематический обзор и метаанализ. Обновление Hum Reprod (2010) 16: 577–89. DOI: 10.1093 / humupd / dmq015
PubMed Аннотация | CrossRef Полный текст | Google Scholar
11. Панидис Д., Циомалос К., Пападакис Э., Воснакис С., Бетсас Г., Цурди Э. и др. Объем матки и толщина эндометрия в ранней фолликулярной фазе у пациенток с синдромом поликистозных яичников. Endocr Pract. (2014) 20: 540–7.DOI: 10.4158 / EP13058.OR
PubMed Аннотация | CrossRef Полный текст | Google Scholar
12. Groenewould ER, Ben J, Al-Oraiby A., Brinkhuis EA, Broekmans FJM, de Bruin JP, et al. Влияние толщины эндометрия на частоту наступления беременности при переносе замороженных-размороженных эмбрионов в модифицированном естественном цикле. Acta Obstet Gynecol Scand. (2018) 97: 808–15. DOI: 10.1111 / aogs.13349
CrossRef Полный текст | Google Scholar
14.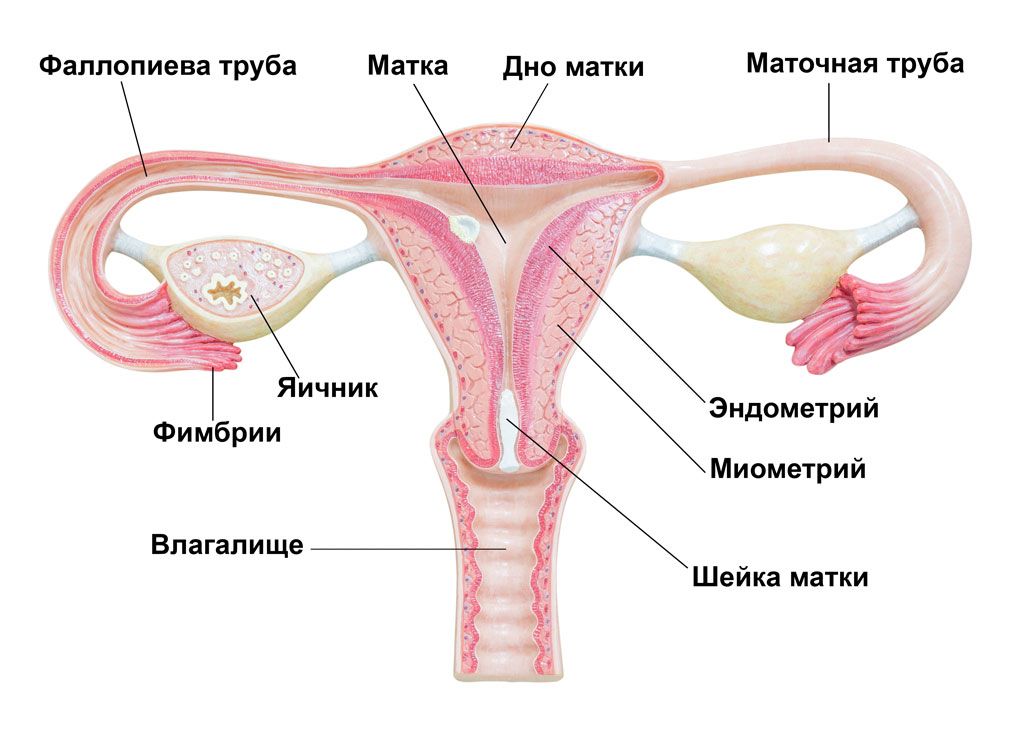 Адзумагути А., Хенми Х., Охниши Х., Эндо Т., Сайто Т.Роль дилатации и кюретажа, выполняемых при самопроизвольном или искусственном прерывании беременности, в этиологии истончения эндометрия. J Obstet Gynaecol Res. (2017) 43: 523–9. DOI: 10.1111 / jog.13254
Адзумагути А., Хенми Х., Охниши Х., Эндо Т., Сайто Т.Роль дилатации и кюретажа, выполняемых при самопроизвольном или искусственном прерывании беременности, в этиологии истончения эндометрия. J Obstet Gynaecol Res. (2017) 43: 523–9. DOI: 10.1111 / jog.13254
PubMed Аннотация | CrossRef Полный текст | Google Scholar
15. Critchley HO, Bath LE, Wallace WH. Радиационное поражение матки — обзор результатов лечения рака у детей. Hum Fertil. (2002) 5: 61–6. DOI: 10.1080 / 1464727022000198942
PubMed Аннотация | CrossRef Полный текст | Google Scholar
16.Horcajadas JA, Mínguez P, Dopazo J, Esteban FJ, Domínguez F, Giudice LC и др. Контролируемая стимуляция яичников вызывает функциональную задержку генома эндометрия с потенциальными клиническими последствиями. Дж. Клин Эндокринол Метаб . (2008) 93: 4500–10. DOI: 10.1210 / jc.2008-0588
PubMed Аннотация | CrossRef Полный текст | Google Scholar
17. Сантамария X, Кабанильяс С. , Сервельо I, Арбона С., Рага Ф, Ферро Дж. И др. Аутологичная клеточная терапия стволовыми клетками из костного мозга CD133 + для лечения рефрактерного синдрома Ашермана и атрофии эндометрия: пилотное когортное исследование. Репродукция Человека . (2016) 31: 1087–96. DOI: 10.1093 / humrep / dew042
, Сервельо I, Арбона С., Рага Ф, Ферро Дж. И др. Аутологичная клеточная терапия стволовыми клетками из костного мозга CD133 + для лечения рефрактерного синдрома Ашермана и атрофии эндометрия: пилотное когортное исследование. Репродукция Человека . (2016) 31: 1087–96. DOI: 10.1093 / humrep / dew042
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Тонкая подкладка эндометрия | 3 совета по улучшению состояния матки при ЭКО: репродуктивные партнеры университета: репродуктивные эндокринологи
Эндометрий — это слизистая оболочка матки. Каждый месяц, когда яичники выпускают яйцеклетку, слизистая оболочка эндометрия, также известная как слизистая оболочка матки, утолщается, готовясь к зарождению эмбриона. Если яйцеклетка не оплодотворяется, слизистая оболочка выпадает и выходит из тела через вагинальный канал.Выстилка матки обеспечивает питание и поддержку эмбриона и является необходимой частью беременности. Когда подкладка тонкая, обычно менее 7 мм, организм не может выдержать эмбрион и растущий плод.
ПРИЗНАКИ ТОНКОГО ЭНДОМЕТРИЯ
Проблемы, связанные с тонкой слизистой оболочкой матки, обычно возникают за годы до того, как женщина попытается зачать ребенка. Однако женщины могут не подозревать о проблеме с эндометрием, пока не будет проведено надлежащее обследование. Женщинам с тонкими оболочками эндометрия может потребоваться несколько раундов ЭКО.Вот некоторые признаки тонкой выстилки эндометрия:
Аномальные периоды
Болезненные месячные или судороги
Проблемы с вынашиванием плода
Тонкая слизистая оболочка матки не является постоянным заболеванием. На самом деле, существуют естественные способы утолщения слизистой оболочки матки при попытке зачать ребенка.
ПОВЫШЕННАЯ ФИЗИЧЕСКАЯ АКТИВНОСТЬ
Тонкая слизистая оболочка эндометрия также может быть вызвана плохим кровообращением.Фактически, недостаток физической активности способствует истончению слизистой оболочки матки. Упражнения помогают телу по-разному, и даже такая простая вещь, как ходьба, может на самом деле утолщить слизистую оболочку матки. Старайтесь быть более активными и уделяйте хотя бы 15-20 минут физической активности в ежедневном графике.
Упражнения помогают телу по-разному, и даже такая простая вещь, как ходьба, может на самом деле утолщить слизистую оболочку матки. Старайтесь быть более активными и уделяйте хотя бы 15-20 минут физической активности в ежедневном графике.
ПОПРОБУЙТЕ НЕКОТОРЫЕ ТРАВЯНЫЕ ДОБАВКИ
Травяные добавки — отличный способ питать тело и улучшать кровообращение. Женщины также могут использовать добавки для повышения уровня эстрогена.Эстроген — один из важнейших гормонов репродуктивного здоровья, а низкий уровень эстрогена приводит к тонкой слизистой оболочке эндометрия. Красный клевер, маточное молочко и корень мака — это добавки, содержащие фитоэстроген, повышающий уровень эстрогена. Лист малины, плоды шиповника и цветок гибискуса улучшают кровообращение.
МАССАЖИ
Физический массаж помогает стимулировать уставшие нервы и мышцы тела. Внешний массаж брюшной полости может помочь укрепить мышцы матки и вывести токсины из репродуктивных органов.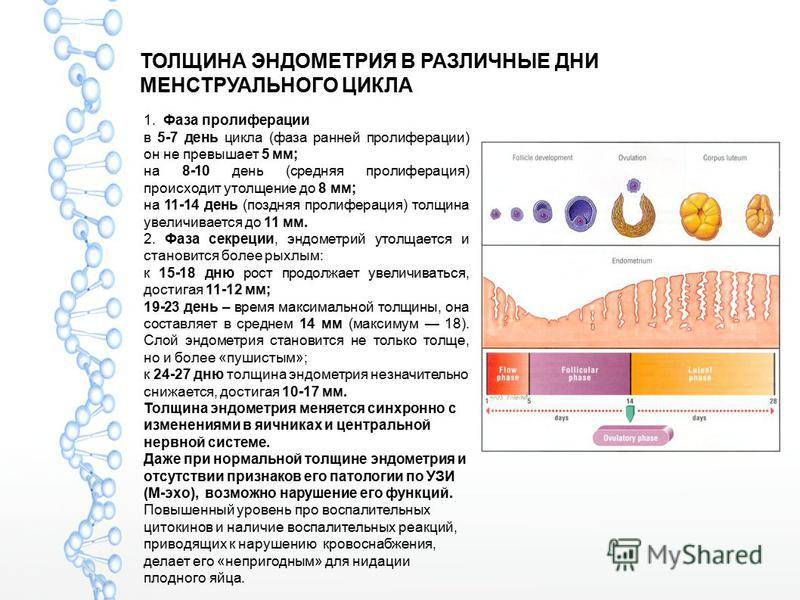


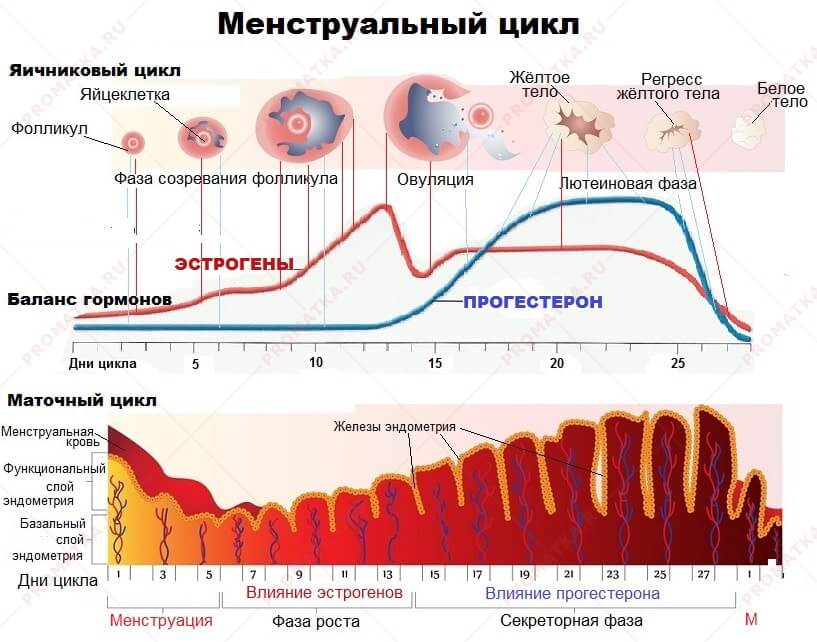

 Слой эндометрия на этом этапе самый толстый.
Слой эндометрия на этом этапе самый толстый.
 Следует проявлять осторожность, чтобы не включить в измерение гипоэхогенный миометрий (см. Рисунок выше).
Следует проявлять осторожность, чтобы не включить в измерение гипоэхогенный миометрий (см. Рисунок выше). Доза составляет один суппозиторий Виагры на 20 мг, который вводится высоко во влагалище, начиная с менструального цикла и продолжаясь до триггера ХГЧ. У 75% женщин отмечалось улучшение состояния подкладки через 2–3 дня. Другим группам необходимо подтвердить этот вывод. Также изучается возможность закапывания факторов роста (нейпоген или G-CSF).
Доза составляет один суппозиторий Виагры на 20 мг, который вводится высоко во влагалище, начиная с менструального цикла и продолжаясь до триггера ХГЧ. У 75% женщин отмечалось улучшение состояния подкладки через 2–3 дня. Другим группам необходимо подтвердить этот вывод. Также изучается возможность закапывания факторов роста (нейпоген или G-CSF).