Внутримышечные инъекции — Студопедия
Места для внутримышечных инъекций:
— мышцы ягодицы (верхненаружный квадрант ягодицы).
— мышцы бедра (средняя треть наружной поверхности бедра)
— мышцы плеча (дельтовидная мышца)
Характеристики шприцев и игл для в/м инъекций:
— Длина иглы: 60 мм;
— Сечение:0,8-1,0 мм
— Объём шприца:1, 2, 5, 10 мл.
Оснащение:
Стерильно: лоток с марлевыми туфиками или ватными шариками, шприц, 2 иглы (одна для набора, другая для выполнения инъекции), спирт 70%, ЛС, перчатки.
Нестерильно: ножницы, кушетка или стул, ёмкости для дезинфекции игл, шприцев, перевязочного материала.
Алгоритм выполнения:
1. Объясните пациенту ход проведения манипуляции, получите от него согласие.
2. Наденьте чистый халат, маску обработайте руки на гигиеническом уровне, наденьте перчатки.
3. Наберите ЛС в шприц, выпустите воздух из шприца и иглы, положите на лоток.
4. Помогите больному занять удобное положение: при введении в ягодицу — на животе или на боку; в бедро — лежа на спине со слегка согнутой в коленном суставе ногой или сидя; в плечо — лежа или сидя (выбор положения зависит от состояния пациента и вводимого ЛС).
5. Определите место инъекции путём осмотра и пальпации.
6. Обработайте место инъекции последовательно в одном направлении 2 ватными шариками, смоченными 70% раствором спирта: вначале большую зону, затем 2ым шариком непосредственно место инъекции и заложите его под мизинец левой руки.
7. Возьмите в правую руку шприц (мизинец положите на канюлю иглы, 1ый, 2ой , 3ий, 4ый пальцы — на цилиндр, обхватывая его вокруг).
9. Введите иглу в мышцу под углом 90° на 2/3 иглы довольно быстрым движением.
10. Перенесите левую руку на поршень и введите лекарственное средство.
11. Прижмите левой рукой место укола ватным шариком с 70 % спиртом.
12. Извлеките иглу правой рукой, удерживая иглу за канюлю мизинцем.
13. Сбросьте одноразовый шприц и иглу в ёмкости c 3% хлорамином на 60 мин.
14. Снять перчатки, поместить в ёмкость с дезинфицирующим раствором.
15. Вымыть руки, осушить.
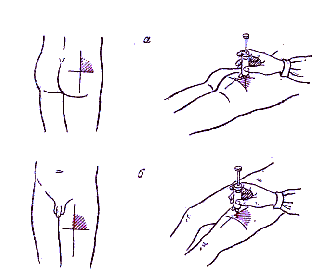
Рис. 3 Места в/м инъекции, техника
Безопасная техника инъекций | Санкт-Петербургский центр последипломного образования работников со средним медицинским и фармацевтическим образованием ФМБА России
Версия для печати
Safe injection techniques
Article 498. Workman B (1999) Safe injection techniques. Nursing Standard. 13, 39, 47-53.
В данной статье Barbara Workman описывает правильную методику внутрикожных, подкожных и внутримышечных инъекций.
Цели и предполагаемые результаты обучения
Поскольку знания о процедурах ежедневной сестринской практики медсестер растут, разумно пересмотреть некоторые рутинные процедуры.
В данной публикации приведен обзор принципов проведения внутрикожных, подкожных и внутримышечных инъекций. Показано, как правильно выбрать анатомическую область инъекции, предусмотреть возможность непереносимости лекарственных препаратов, а также особые потребности пациента, которые могут повлиять на выбор места выполнения инъекции. Освещены аспекты подготовки пациента и кожи, а также особенности оснащения, и способы уменьшения дискомфорта у пациента во время выполнения процедуры.
Основная цель статьи — побудить медицинскую сестру критически пересмотреть собственную технику выполнения инъекций, исходя из принципов медицины, основанной на доказательствах, и обеспечить пациенту эффективную и безопасную помощь.
После прочтения данной статьи медсестра должна знать и уметь следующее:
- Определять безопасные анатомические области для проведения внутрикожных, подкожных и внутримышечных инъекций;
- Определять мышцы — анатомические ориентиры для выполнения внутримышечных инъекций, и объяснять, почему их для этого используют;
- Объяснять, на чем основан тот или иной метод обработки кожи пациента;
- Обсудить способы уменьшения дискомфорта у пациента во время инъекции;
- Описать действия медсестры, направленные на профилактику осложнений инъекций.
Введение
Проведение инъекций — это рутинная, и пожалуй, самая частая работа медсестры, и хорошая техника инъекций может сделать эту манипуляцию относительно безболезненной для пациента. Однако, техническое мастерство без понимания манипуляции подвергает пациента ненужному риску осложнений. Изначально выполнение инъекций было врачебной манипуляцией, но, с изобретением пенициллина в сороковые годы, обязанности медсестры значительно расширились (Beyea and Nicholl 1995). В настоящее время большинство медсестер выполняют эту манипуляцию автоматически. Поскольку сейчас сестринская практика становится основанной на доказательствах, то вполне логично пересмотреть эту фундаментальную процедуру с позиций доказательной медицины
Лекарственные препараты вводят парентерально потому, что обычно они так всасываются быстрее, чем из желудочно-кишечного тракта, или же, как инсулин, разрушаются под действием пищеварительных ферментов. Некоторые препараты, как например, медокси-прогестерона ацетат или флуфеназин, высвобождаются в течение длительного времени, и требуется такой путь введения, который бы обеспечил постоянное всасывание препарата.
Существуют четыре главных характеристики инъекции: место введения, путь введения, техника инъекции и оснащение.
Внутрикожный путь введения
Внутрикожный путь введения предназначен для обеспечения скорее местного, а не системного действия препаратов, и, как правило, применяется в основном для диагностических целей, например аллерготестов и туберкулиновых проб, или для введения местных анестетиков.
Для выполнения внутрикожной инъекции иглу калибра 25G срезом кверху вводят в кожу под углом 10-15°, исключительно под эпидермис и вводят до 0.5 мл раствора, до появления на поверхности кожи так называемой «лимонной корочки» (Рис. 1). Такой путь введения применяется для выполнения аллерготестов, и место инъекции должно быть обязательно отмечено, чтобы отследить аллергическую реакцию через определенный промежуток времени.
Места для выполнения внутрикожных инъекций аналогичны таковым для выполнения подкожных инъекций (Рис. 2), но также их можно выполнять на внутренней стороне предплечья и под ключицами (Springhouse Corporation 1993).
При проведении аллергопроб очень важно обеспечить наличие противошокового набора в ближайшем доступе, если у пациента будет реакция гиперчувствительности или анафилактический шок (Campbell 1995).
Рис. 1. «Лимонная корочка», которая образуется при внутрикожной инъекции.
ВАЖНО (1):
Вспомните симптомы и признаки анафилактических реакций.
Что вы будете делать при анафилактическом шоке?
Какие препараты, которые вы применяете, могут спровоцировать аллергическую реакцию?
Подкожный путь введения
Подкожный путь введения препаратов используется, когда необходимо медленное равномерное всасывание медикамента в кровь, при этом 1-2 мл препарата вводят под кожу. Этот путь введения идеален для таких лекарственных препаратов, как инсулин, который требует медленного равномерного высвобождения, он относительно безболезненный и подходит для частых инъекций (Springhouse Corporation 1993).
На Рис. 2 представлены места, пригодные для выполнения подкожных инъекций.
Традиционно, подкожные инъекции проводятся путем вкола иглы под углом 45 градусов в складку кожи (Thow и Home 1990). Однако с введением в практику более коротких инсулиновых игл (длиной 5, 6 или 8 мм), инъекции инсулина сейчас рекомендуется выполнять со вколом иглы под углом 90 градусов (Burden 1994). Следует обязательно брать кожу в складку, для того, чтобы отделить жировую ткань от подлежащих мышц, особенно у худых пациентов (Рис. 3). Некоторые исследования с применением компьютерной томографии для отслеживания направления движения инъекционной иглы, показали, что иногда при подкожном введении препарат непреднамеренно оказывается в мышце, особенно при инъекциях в переднюю брюшную стенку у худых пациентов (Peragallo-Dittko 1997).
Инсулин, введенный внутримышечно, всасывается намного быстрее, и это может привести к нестабильной гликемии, и возможно, даже к гипогликемии. Гипогликемические эпизоды могут отмечаться и в том случае, если меняется анатомическая область проведения инъекции, так как инсулин из разных участков всасывается с разной скоростью (Peragallo-Dittko 1997).
По этой причине должна проводиться постоянная смена мест введения инсулина, например, в течение нескольких месяцев используется область плеча или живота, затем место введения меняется (Burden 1994). Когда госпитализируется пациент с диабетом, надо посмотреть, нет ли в местах введения инсулина признаков воспаления, отека, покраснения или липоатрофий, и обязательно отметить это в медицинской документации.
Проводить аспирацию содержимого иглы при подкожном введении в настоящее время признано нецелесообразным. Peragallo-Dittko (1997) сообщает о том, что прокол кровеносных сосудов перед подкожной инъекцией встречается очень редко.
Информацию о необходимости аспирации не содержат и обучающие материалы для пациентов с диабетом. Также было отмечено, что аспирация перед введением гепарина повышает риск образования гематомы (Springhouse Corporation 1993).
Внутримышечный путь введения
При внутримышечном введении лекарственный препарат оказывается в хорошо перфузируемой мышце, что обеспечивает его быстрое системное воздействие, и всасывание достаточно больших доз, от 1 мл из дельтовидной мышцы до 5 мл в других мышцах у взрослых (для детей эти значения следует делить пополам). Выбор места для инъекции должен быть основан на общем состоянии пациента, его возрасте и объеме раствора лекарственного препарата, который нужно ввести.
Предполагаемое место инъекции следует осмотреть на предмет признаков воспаления, отека и инфекции, следует избегать введения препарата в участки повреждений кожи. Аналогичным образом через 2-4 часа после манипуляции место проведения инъекции следует осмотреть, чтобы убедиться, что нет никаких нежелательных явлений. Если инъекции часто повторяются, то надо отмечать места введения, чтобы менять их.
Это снижает дискомфорт у пациента и уменьшает вероятность развития осложнений, например, атрофии мышц или стерильных абсцессов вследствие плохого всасывания препаратов (Springhouse Corporation 1993).
ВАЖНО (2):
При госпитализации пациентов с диабетом должна вестись специальная медицинская документация.
Как вы отмечаете места ротации инъекций?
Как вы мониторируете пригодность места инъекции?
Обсудите это со своими коллегами.
Рис. 2. Анатомические области для внутрикожных и подкожных инъекций. Красные точки — места подкожных и внутрикожных инъекций, черные крестики — места выполнения только внутрикожных инъекций.
Рис. 3. Захват складки кожи при выполнении подкожной инъекции.
У пожилых и истощенных людей мышечная масса меньше, чем у молодых, более активных людей, поэтому перед выполнением внутримышечной инъекции надо оценить, достаточна ли для этого мышечная масса. Если у пациента мало мышц, то можно взять мышцу в складку до того, как проводить инъекцию (Рис. 4).
Рис. 4. Как взять мышцу в складку у истощенных или пожилых пациентов.
Существует пять анатомических областей, пригодных для выполнения внутримышечных инъекций.
На Рис. 5(a-d) подробно показано, как определить анатомические ориентиры всех этих областей. Вот эти анатомические области:
- Дельтовидная мышца на плече, эта область используется в основном для введения вакцин, в частности вакцины от гепатита В и АДС-анатоксина.
- Ягодичная область, большая ягодичная мышца (верхний наружный квадрант ягодицы) — это традиционная область для проведения внутримышечных инъекций (Campbell 1995). К сожалению, существуют осложнения, при использовании данной анатомической области возможно повреждение седалищного нерва или верхней ягодичной артерии при неправильном определении точки введения иглы. Beyea и Nicholl (1995) в своей публикации приводят данные нескольких исследователей, которые использовали компьютерную томографию и подтвердили тот факт, что даже у пациентов с умеренным ожирением, инъекции в ягодичную область чаще приводят к тому, что препарат оказывается в жировой ткани, а не в мышечной, что безусловно замедляет всасывание лекарственного препарата.
- Передне-ягодичная область, средняя ягодичная мышца — это более безопасный способ выполнения внутримышечных инъекций. Он рекомендуется потому, что здесь нет крупных нервов и сосудов, и нет сообщений об осложнениях вследствие их повреждения (Beyea и Nicholl 1995). Вдобавок, толщина жировой ткани здесь более или менее постоянна, и составляет 3.75 см по сравнению с 1-9 см в области большой ягодичной мышцы, что позволяет утверждать, что стандартная внутримышечная игла калибра 21 G (зеленая) окажется в средней ягодичной мышце.
- Латеральная головка четырехглавой мышцы бедра. Эта анатомическая область чаще всего используется для инъекций у детей, при ней есть риск непреднамеренного повреждения бедренного нерва с дальнейшим развитием атрофии мышц (Springhouse Corporation 1993). Beyea и Nicholl (1995) предположили, что эта область безопасна у детей до семимесячного возраста, затем лучше всего пользоваться верхним наружным квадрантом ягодицы.
Рис. 5a. Определение положения дельтовидной мышцы.
Самая плотная часть мышцы определяется так: от акромиального отростка проводится линия до точки на плече на уровне подмышки. Игла вводится примерно на 2.5 см ниже акромиального отростка на глубину 90º.
Следует избегать лучевого нерва и плечевой артерии (Springhouse Corporation 1993).
Можно попросить пациента положить кисть на бедро (как это делают модели во время показов), что облегчает поиск мышцы.
Для определения большой ягодичной мышцы: пациент может лежать на боку со слегка согнутыми коленями, или направив большие пальцы ног вовнутрь. Если ноги слегка согнуты, то мышцы более расслаблены и инъекция менее болезненная (Covington и Trattler 1997).
Рис. 5b. Определение наружного верхнего квадранта ягодицы.
Проведите воображаемую горизонтальную линию от места начала межъягодичной щели до большого вертела бедра. Затем нарисуйте другую воображаемую линию вертикально в середине предыдущей, и вверху латерально будет верхний наружный квадрант ягодицы (Campbell 1995). Мышца, которая в нем лежит — это большая ягодичная мышца. При ошибке во время выполнения инъекции можно повредить верхнюю ягодичную артерию и седалищный нерв. Типичный объем жидкости для введения в этой области составляет 2-4 мл.
Рис. 5c. Определение переднее-ягодичной области.
Положите ладонь правой руки на большой вертел левого бедра пациента (и наоборот). Указательным пальцем нащупайте верхний передний гребень подвздошной кости и отодвиньте средний палец, чтобы образовалась буква V (Beyea и Nicholl 1995). Если у вас маленькие руки, то это получается сделать не всегда, поэтому просто сдвиньте руку в сторону гребня (Covington и Trattler 1997).
Иглу вводят в среднюю ягодичную мышцу в середине буквы V под углом 90º. Типичный объем раствора препарата для введения в этой области составляет 1-4 мл.
Рис. 5d. Определение латеральной головки четырехглавой мышцы бедра и прямой мышцы бедра.
У взрослых латеральную головку четырехглавой мышцы бедра можно определить на ладонь ниже и латеральнее большого вертела, и на ладонь выше колена, в средней трети четырехглавой мышцы бедра. Прямая мышца бедра находится в средней трети передней поверхности бедра. У детей и пожилых, или у истощенных взрослых, иногда эту мышцу приходится брать в складку, чтобы обеспечить достаточную глубину введения препарата (Springhouse Corporation 1993). Ого раствора препарата составляет 1-5 мл, для младенцев — 1-3 мл.
Прямая мышца бедра — это часть передней четырехглавой мышцы бедра, это место редко используется для инъекций медсестрами, но нередко используется при самостоятельном введении лекарственных препаратов, или у младенцев (Springhouse Corporation 1993).
ВАЖНО (3):
Научитесь определять анатомические ориентиры для каждой из этих пяти областей для внутримышечных инъекций.
Если вы привыкли вводить препараты только в верхне-наружный квадрант ягодицы, то научитесь использовать новые области и регулярно совершенствует свою практику.
Методика
От угла введения иглы зависит боль от инъекции. Иглу при внутримышечной инъекции следует вводить под углом 90° и убедиться, что игла достигла мышцы — это позволяет уменьшить боль от инъекции. Исследование Katsma и Smith (1997) выявило, что не все медсестры вводят иглу под углом 90°, считая, что именно такая методика делает инъекцию более болезненной, так как игла быстро проходит сквозь ткани. Растягивание кожи уменьшает вероятность повреждений от иглы и улучшает точность введения препарата.
Чтобы правильно ввести иглу, положите кисть нерабочей руки и натяните кожу над местом вкола указательным и средним пальцем, а запястье рабочей руки положите на большой палец нерабочей. Держите шприц между подушечками большого и указательного пальцев, именно так удается ввести иглу точно и под нужным углом (Рис. 6).
Рис. 6. Методика выполнения внутримышечной инъекции, угол вкола иглы 90º, переднее-ягодичная область.
В Великобритании проводилось мало исследований на эту тему, поэтому у медсестер могут быть совершенно разные навыки и технологии выполнения инъекций (MacGabhann 1998). Традиционная методика выполнения внутримышечных инъекций заключалась в растяжении кожи над местом ее прокола, чтобы снизить чувствительность нервных окончаний (Stilwell 1992) и быстрый укол иглой под углом в 90° к коже.
Однако в обзоре литературы, подготовленном Beyea и Nicholls’ (1995) указано, что использование Z-методики дает меньший дискофморт и сниженное количество осложнений по сравнению с традиционной методикой.
Z—методика
Эта методика изначальна была предложена для введения лекарственных препаратов, которые окрашивают кожу или являются сильными раздражителями. Сейчас она рекомендуется для внутримышечного введения любых медикаментов (Beyea и Nicholl 1995), так как считается, что ее применение уменьшает болезненность, и вероятность вытекания препарата (Keen 1986).
В этом случае кожу на месте инъекции оттягивают вниз или в сторону (Рис. 7). Это сдвигает кожу и подкожную клетчатку примерно на 1-2 см. Очень важно помнить, что при этом направление иглы меняется и можно не попасть в нужное место.
Поэтому, после определения места инъекции, нужно выяснить, какая мышца находится под поверхностными тканями, а не какие кожные ориентиры вы видите. После введения препарата подождите 10 секунд до удаления иглы, чтобы препарат всосался в мышцу. После удаления иглы, отпустите кожу. Ткани над местом инъекции закроют депозит раствора лекарственного средства и предотвратят его утечку. Считается, что если конечность после инъекции будет двигаться, то всасывание препарата ускорится, так как в месте инъекции увеличится кровоток (Beyea и Nicholl 1995).
Рис. 7. Z-методика.
Методика воздушного пузырька
Эта методика была очень популярна в США. Исторически она была разработана во времена использования стеклянных шприцев, в которых требовалось использовать пузырек воздуха для того, чтобы убедиться, что доза препарата правильная. Сейчас «мертвое пространство» в шприце не считается необходимым, так как пластиковые шприцы откалиброваны более точно, чем стеклянные и эта методика больше не рекомендуется производителями (Beyea and Nicholl 1995).
Недавно в Великобритании были проведены два исследования на муляжах (масляный раствор с медленным высвобождением препарата) (MacGabhann 1998, Quartermaine и Taylor 1995), в которых сравнивалась Z-методика и методика воздушного пузырька, предназначеная для предупреждения утечки раствора после инъекции.
Quartermaine и Taylor (1995) предположили, что методика воздушного пузырька более эффективна для предупреждения утечки по сравнению с Z-методикой, но результаты MacGabhann (1998) не позволили сделать каких-то определенных выводов.
Существуют вопросы, связанные с точностью дозировки при использовании данной методики, так как доза препарата в данном случае может существенно повышаться (Chaplin et al 1985). Требуются дальнейшие исследования данной методики, так как для Великобритании она считается относительно новой. Однако, если она используется, медицинская сестра должна убедиться, что она вводит пациенту правильную дозу препарата, и что методика используется строго в соответствии с рекомендациями.
Методика аспирации
Хотя в настоящее время методика аспирации не рекомендована для контроля при проведении подкожных инъекций, ее следует использовать при внутримышечных инъекциях. Если игла по ошибке попала в кровеносный сосуд, то препарат можно непреднамеренно ввести внутривенно, что иногда приводит к эмболии вследствие специфических химических свойств лекарств. При внутримышечном введении препарата, в течение нескольких секунд следует проводить аспирацию содержимого иглы, особенно если используются тонкие длинные иглы (Torrance 1989a). Если в шприце видно кровь, то его вынимают, и готовят свежий препарат для инъекции в другом месте. Если крови нет, то препарат можно вводить, со скоростью примерно 1 мл за 10 секунд, это кажется немного медленным, но позволяет мышечным волокнам раздвинуться для правильного распределения раствора. Перед тем, как удалять шприц, надо подождать еще 10 секунд, а потом убрать шприц и прижать место введения салфеткой со спиртом.
Массировать место инъекции не нужно, так как в этом случае может возникнуть утечка препарата из места введения и раздражение кожи (Beyea и Nicholl 1995).
Обработка кожи
Хотя известно, что очистка кожи салфеткой со спиртом до проведения парентеральных манипуляций снижает число бактерий, на практике имеются противоречия. Протирание кожи для подкожного введения инсулина предрасполагает к уплотнению кожи под действием алкоголя.
Ранее проведенные исследования позволяют предположить, что такое протирание не является необходимым, и что отсутствие подготовки кожи не приводит к инфекционным осложнениям (Dann 1969, Koivisto и Felig 1978).
Некоторые специалисты сейчас считают, что если пациент соблюдает чистоту, а медсестра четко выполняет все стандарты гигиены и асептику во время выполнения процедуры, то дезинфекция кожи при выполнении внутримышечной инъекции не является необходимой. Если практикуется дезинфекция кожи, то кожу нужно протирать не менее 30 секунд, потом давать ей высохнуть в течение еще 30 секунд, в противном случае вся процедура неэффективна (Simmonds 1983). Вдобавок, выполнение инъекции до высыхания кожи, не только увеличивается ее болезненность, но и в толщу тканей могут попасть еще живые бактерии с кожи (Springhouse Corporation 1993).
ВАЖНО (4):
Какие рекомендации по обработке кожи перед инъекциями существуют в вашем учреждении?
Уточните, какие рекомендации есть по проведению инъекций инсулина.
Соответствуют ли эти рекомендации данным исследований, приведенным в статье?
Как вы будете поступать?
ВАЖНО (5):
Представьте себе, что вы наблюдаете за студентом, который собирается выполнить свою первую инъекцию. Какие подсказки или советы вы будете использовать в этом случае, чтобы обучающийся правильно развивал навыки выполнения инъекций?
Оборудование
Иглы для внутримышечных инъекций должны быть такой длины, чтобы они достигли мышцы, и при этом не менее четверти иглы должны оставаться над кожей. Чаще всего для внутримышечных инъекций используются иглы калибра 21G (зеленые) или 23 (синие), длиной от 3 до 5 см. Если у пациента много жировой ткани, то для выполнения внутримышечных инъекций требуются более длинные иглы, чтобы они достигли мышцы. Cockshott et al (1982) обнаружили, что толщина подкожно-жировой клетчатки у женщин в ягодичной области может быть на 2.5 см больше, чем у мужчин, поэтому стандартная инъекционная игла 21 G длиной 5 см достигает большой ягодичной мышцы только у 5% женщин и 15% мужчин!
Beyea и Nicholl (1995) рекомендовали смену иглы при выполнении внутримышечной инъекции после набора препарата из ампулы или флакона, чтобы быть уверенными в том, что игла чистая, сухая и острая.
Если иглой уже прокалывали резиновую крышку флакона, то она тупится, и в этом случае инъекция будет более болезненной, так как кожу приходится прокалывать с большим усилием.
Размер шприца определяется объемом вводимого раствора. Для внутримышечного введения растворов в объеме менее 1 мл, применяются только шприцы малого объема, чтобы точно отмерить нужную дозу препарата (Beyea и Nicholl 1995). Для введения растворов объемом 5 мл и более, лучше разделить раствор на 2 шприца и вводить в разные участки (Springhouse Corporation 1993). Обратите внимание на наконечники шприцов — они имеют разное предназначение.
Перчатки и вспомогательные материалы
В некоторых учреждениях правила требуют использования перчаток и фартуков во время выполнения инъекций. Следует помнить, что перчатки защищают медицинскую сестру от выделений пациента, от развития лекарственной аллергии, но они не обеспечивают защиты от повреждений от игл.
Некоторые медицинские сестры жалуются, что в перчатках им работать неудобно, особенно если изначально они учились выполнять ту или иную манипуляцию без них. Если медицинская сестра работает без перчаток, то нужно проявлять осторожность, и следить за тем, чтобы на руки ничего не попало — ни лекарств, ни крови пациентов. Даже чистые иглы надо сразу же утилизировать, их ни в коем случае нельзя повторно закрывать колпачками, иглы сбрасывают только в специальные контейнеры. Помните, что иглы могут упасть из лотков для инъекций на кровать пациенту, что может привести к травмам как у пациентов, так и у персонала.
Для защиты спецодежды от брызгов крови или растворов для инъекций можно использовать чистые одноразовые фартуки, также это полезно в тех случаях, когда необходим особый санэпидрежим (для профилактики переноса микроорганизмов от одного больного к другому). Нужно аккуратно снимать фартук после процедуры, чтобы попавшие на него загрязнения не вступали в контакт с кожей.
ВАЖНО (6):
Составьте список из всех способов, которые помогают уменьшить болезненность инъекций. Сравните с Таблицей 1.
Как вы сможете использовать больше способов уменьшения болезненности инъекций в вашей практике?
Таблица 1. Двенадцать шагов к тому, чтобы сделать инъекции менее болезненными
| 1 | Подготовьте пациента, объясните ему сущность процедуры, так, чтобы он понял, что будет происходить, и четко выполнял все ваши инструкции |
| 2 | Поменяйте иглу после того, как вы набрали препарат из флакона или ампулы, и убедитесь, что она острая, чистая и достаточной длины |
| 3 | У взрослых и детей старше семи месяцев местом выбора для инъекций является передне-ягодичная область |
| 4 | Расположите пациента так, чтобы одна нога была слегка согнута — это уменьшает болезненность при инъекции |
| 5 | Если вы используете салфетки со спиртом, убедитесь, что до выполнения инъекции кожа полностью высохла. |
| 6 | Можно использовать лед или замораживающий спрей, чтобы обезболить кожу, особенно это важно для маленьких детей и пациентов, которые страдают фобией уколов. |
| 7 | Используйте Z-методику (Beyea и Nicholl 1995) |
| 8 | Меняйте стороны выполнения инъекций и отмечайте это в медицинской документации |
| 9 | Прокалывайте кожу аккуратно, под углом, близким к 90 градусам, чтобы предотвратить болезненность и смещение тканей |
| 10 | Аккуратно и медленно введите раствор, со скоростью 1 мл за 10 секунд, чтобы она распределилась в мышце |
| 11 | Перед тем, как убирать иглу, подождите 10 секунд, и вытаскивайте иглу под тем же углом, что и вводили |
| 12 | Не массируйте место инъекции после ее завершения, просто прижмите участок укола марлевой салфеткой |
Уменьшение боли
Пациенты очень часто боятся выполнения инъекций, поскольку предполагают, что это больно. Боль обычно возникает вследствие раздражения болевых рецепторов кожи, или рецепторов давления в мышце.
Torrance (1989b) привел список факторов, которые могут вызывать боль:
- Игла
- Химический состав раствора лекарственного препарата
- Методика выполнения инъекции
- Скорость введения препарата
- Объем раствора лекарственного препарата
В Таблице 1 перечислены способы уменьшения болезненности от введения препарата.
У пациентов может быть сильная боязнь уколов и игл, страх, беспокойство — все это значительно усиливает болезненность при инъекциях (Pollilio и Kiley 1997). Хорошая техника выполнения процедуры, адекватное информирование пациента и спокойная, уверенная медсестра — лучший путь к уменьшению болезненности манипуляции и уменьшению реакции больного. Можно также использовать методики модификации поведения, особенно в случае, когда пациенту предстоят длительные курсы лечения, а иногда приходится применять безыгольные системы (Pollilio и Kiley 1997).
Предполагается, что обезболивание кожи льдом или охлаждающими спреями до укола позволяет уменьшить боль (Springhouse Corporation 1993), хотя в настоящее время нет доказательств эффективности этой методики, полученных в исследованиях.
Медицинские сестры должны понимать, что пациенты могут даже переживать синкопальные состояния или обмороки после обычных инъекций, даже если в остальном они вполне здоровы. Нужно выяснить, было ли такое ранее, и желательно, чтобы рядом была кушетка, на которую больной может прилечь — это уменьшает риск травм. Чаще всего такие обмороки случаются у подростков и молодых мужчин.
ВАЖНО (7):
Оцените возможность возникновения осложнений, которые мы обсуждали.
Запишите, что вы можете сделать, чтобы их предотвратить.
Осложнения
Осложнения, которые развиваются в результате инфицирования, могут быть предупреждены строгим соблюдением мер асептики и тщательным мытьем рук. Стерильные абсцессы могут возникать в результате частых инъекций или плохого местного кровотока. Если место инъекции отечное или эта область тела парализована, то препарат будет плохо всасываться, и такие участки не стоит использовать для инъекций (Springhouse Corporation 1993).
Тщательный выбор места инъекции позволит избежать повреждения нерва, случайно внутривенной инъекции и последующей эмболии компонентами препарата (Beyea и Nicholl 1995). Систематическая смена места инъекции предупреждает такие осложнения, как инъекционная миопатия и липогипертрофия (Burden 1994). Подходящая длина иглы и использование для инъекций передне-ягодичной области позволяет ввести лекарственный препарат точно в мышцу, а не в подкожно-жировую клетчатку. Применение Z-методики уменьшает боль и окрашивание кожи, характерное для применения некоторых лекарственных препаратов (Beyea и Nicholl 1995).
Профессиональная ответственность
Если препарат введен парентерально, то «вернуть» его уже никак нельзя. Поэтому всегда надо проверять дозу, правильность назначения, и уточнять у пациента его фамилию, чтобы не перепутать назначения. Итак: нужное лекарство нужному пациенту, в нужной дозе, в нужное время, и нужным способом — это позволит избежать медицинских ошибок. Все препараты надо готовить исключительно по инструкции производителя, все медсестры должны знать, как действуют эти препараты, противопоказания к их применению и побочные действия. Медицинская сестра должна оценить, а можно ли вообще применять препарат у данного пациента в данное время (UKCC 1992).
Выводы
Безопасное выполнение инъекций — одна из основных функций медицинской сестры, оно требует знания анатомии и физиологии, фармакологии, психологии, навыков общения, и практического опыта.
Существуют исследования, которые доказывают эффективность методик выполнения инъекций для предупреждения осложнений, но до сих пор есть «белые пятна», которые нуждаются в дополнительных исследованиях. В данной статье акцент сделан на доказанных в исследованиях методиках, чтобы медицинские сестры могли включать данные процедуры в свою ежедневную практику.
Список литературы
Beyea SC, Nicholl LH (1995) Administration of medications via the intramuscular route: an integrative review of the literature and research-based protocol for the procedure. Applied Nursing Research. 5, 1, 23-33.
Burden M (1994) A practical guide to insulin injections. Nursing Standard. 8, 29, 25-29.
Campbell J (1995) Injections. Professional Nurse. 10, 7, 455-458.
Chaplin G et al (1985) How safe is the air bubble technique for IM injections? Not very say these experts. Nursing. 15, 9, 59.
Cockshott WP et al (1982) Intramuscular or intralipomatous injections. New England Journal of Medicine. 307, 6, 356-358.
Covington TP, Trattler MR (1997) Learn how to zero in on the safest site for an intramuscular injection. Nursing. January, 62-63.
Dann TC (1969) Routine skin preparation before injection. An unnecessary procedure. Lancet. ii, 96-98.
Katsma D, Smith G (1997) Analysis of needle path during intramuscular injection. Nursing Research. 46, 5, 288-292.
Keen MF (1986) Comparison of Intramuscular injection techniques to reduce site Koivisto VA, Felig P (1978) Is skin preparation necessary before insulin injection? Lancet. i, 1072-1073.
MacGabhann L (1998) A comparison of two injection techniques. Nursing Standard. 12, 37, 39-41.
Peragallo-Dittko V (1997) Rethinking subcutaneous injection technique. American Journal of Nursing. 97, 5, 71-72.
Polillio AM, Kiley J (1997) Does a needless injection system reduce anxiety in children receiving intramuscular injections? Pediatric Nursing. 23, 1, 46-49.
Quartermaine S, Taylor R (1995) A Comparative study of depot injection techniques. Nursing Times. 91, 30, 36-39.
Simmonds BP (1983) CDC guidelines for the prevention and control of nosocomial infections: guidelines for prevention of intravascular infections. American Journal of Infection Control. 11, 5, 183-189.
Springhouse Corporation (1993) Medication Administration and IV Therapy Manual. Second edition. Pennsylvania, Springhouse Corporation.
Stilwell B (1992) Skills Update. London, MacMillan Magazines.
Thow J, Home P (1990) Insulin injectiontechnique. British Medical Journal. 301, 7, July 3-4.
Torrance C (1989a) Intramuscular injection Part 2. Surgical Nurse. 2, 6, 24-27.
Torrance C (1989b) Intramuscular injection Part 1. Surgical Nurse. 2, 5, 6-10.
United Kingdom Central Council for Nursing, Midwifery and Health Visiting (1992) Standards for Administration of Medicine. London, UKCC.
Техника правильного выполнения внутримышечных инъекций
04.07.2018Внутримышечная инъекция – это простой и популярный метод введения медикаментов в организм человека. Однако при неаккуратном проведении этой процедуры могут возникнуть осложнения, избежать которых можно, если владеть правильной техникой ее выполнения.
Знание алгоритма процедуры внутримышечных инъекций нужно не только врачам. В жизни каждого человека может произойти ситуация, когда необходимо проколоть курс уколов самостоятельно. Прежде, чем отрабатывать внутримышечные инъекции на практике, нужно тщательно изучить теорию, касающуюся этой манипуляции. Соблюдение всех норм позволит избежать осложнений.
Места для инъекций
Наилучшие места для внутримышечных уколов – это верхняя часть ягодицы, широкая мышца бедра и дельтовидная мышца плеча. При выполнении инъекции в ягодицу ее нужно зрительно разделить на 4 квадранта. Укол делается в верхний наружный квадрант – это самый безопасный участок без крупных нервов и сосудов. В случае бедра так же на 4 квадранта делят его переднюю поверхность. Колют во внешний наружный квадрант.
Правильное место для укола в плечо можно найти так: мысленно разделить руку от локтевого до плечевого сустава на 3 одинаковых участка. Центр средней области будет наиболее подходящим местом. Однако сделать укол в плечо без чьей-либо помощи сложнее, чем в бедро или ягодицу.
- Совет: если в/м инъекции назначены курсом, а не единичной процедурой, каждый раз выбирайте другое место, а также старайтесь не попадать в точки предыдущих уколов, чтобы не провоцировать воспаления и уплотнения.
- Важно: перед выполнением инъекции в любую мышцу ее нужно максимально расслабить, чтобы не допустить поломки иглы в процессе.
Этапы проведения уколов
Процедура внутримышечных инъекций делится на следующие этапы:
- Готовятся медицинские расходные материалы. Нужны: стерильный шприц, лекарственный препарат в ампуле, салфетки спиртовые для инъекций (или спирт + ватные диски). Шприц нужно проверить на свободную проходимость иглы, пропустив через нее воздух посредством движением поршня. Если медикамент находится не в готовом растворе, а в порошке, то его нужно развести в правильных пропорциях специальным растворителем.
- Проводятся асептика ампулы и набор лекарства. Ампула дезинфицируется спиртовой салфеткой в месте вскрытия, после чего раствор набирается внутрь шприца. Нужно стараться, чтобы игла не касалась стенок ампулы.
- Выбирается место укола на теле пациента. После оно обрабатывается проспиртованной салфеткой – круговыми движениями наружу от центра. Это обязательная манипуляция в целях предотвращения осложнений внутримышечных инъекций.
- Шприц очищается от воздуха. Шприц поднимается иглой вверх и из него выпускается воздух. Надавливать на поршень нужно, пока из иглы не появится маленькая капля препарата.
- Делается инъекция. Она выполняется быстрым движением, под прямым углом. Лекарство нужно вводить постепенно, с равной силой надавливая на поршень шприца.
- Шприц извлекается. После введения лекарства иглу резко достают под тем же углом, под которым она была введена, приложив к месту укола салфетку со спиртом и слегка помассировав ею кожу. Это так же важно сделать после укола, как и до него.
Возможные осложнения
Некорректное выполнение внутримышечного укола может спровоцировать появление различных осложнений: от незначительных до болезненных. Поэтому лучше ознакомиться с возможными из них еще до того, как они появятся:
- Гематома. Образуется, когда игла затрагивает кровеносный сосуд, либо в том случае, когда препарат вводят слишком быстро. Профилактикой небольших кровоизлияний является использование для уколов достаточно острых игл и соблюдение правильной техники. Если гематома уже образовалась, к ней нужно приложить спиртовой компресс. Для ускорения рассасывания гематом нужно наносить специально предназначенные для этого мази.
- Инфильтрат. Признак инфильтрата – это уплотнение и болезненность на месте укола. Они возникают при многочисленных инъекциях в одно и то же место и из-за неправильной техники введения лекарства. Чтобы не провоцировать возникновение инфильтрата, необходимо внимательно выбирать места для инъекции, менять их, контролировать температуру вводимых препаратов и правильно проводить все манипуляции. Если инфильтрат возник, рекомендуется приложить к нему согревающий компресс. Также ускоряет рассасывание уплотнений сетка из йода.
- Поломка иглы. Это может произойти из-за сильной напряженности в мышцах в процессе инъекции, из-за плохого качества иглы, а также из-за введения иглы до самой канюли. Чтобы не сломать иглу, ее нужно вводить на глубину не более 2/3 ее длины. Во время процедуры пациент должен лежать. Если игла сломалась, чтобы ее вытащить, нужно воспользоваться пинцетом. Если обломок попадет слишком глубоко под кожу, необходимо обратиться к врачу для его хирургического извлечения.
- Абсцесс. Если не следовать правилам обеззараживания, может развиться абсцесс – гнойное воспаление. Признаками являются покраснение кожи, боль, повышение общей температуры. Чтобы не допустить абсцесса, необходимо соблюдать правила асептики. Если осложнение уже произошло, назначается оперативное вмешательство.
Если от постинъекционного осложнения не удается избавиться самостоятельно, обязательно покажитесь медицинскому работнику.
Желаем, чтобы необходимые уколы проходили для вас всегда легко и безболезненно.
Подкожная инъекция: техника выполнения, алгоритм
18 08 2020 Senior Nurse Пока нет комментариевОдним из обязательных навыков, которым обязана владеть медицинская сестра, является подкожная инъекция лекарственных препаратов. Наряду с внутримышечным и внутривенным введением лекарственных веществ подкожный метод очень распространен.
Оглавление
Подкожное введение лекарственных средств
Парентеральное (минуя пищеварительный тракт) введение лекарственных средств обусловлено быстротой их действия и лучшим усвоением. Подкожно-жировая клетчатка очень хорошо кровоснабжается — имеет обширную сеть капилляров. Это позволяет вводить лекарственные препараты именно подкожно для их быстрого всасывания в кровоток без нанесения вредного воздействия. Подкожная инъекция производится на глубину 15 мм. Количество вводимого препарата — до 2 мл, в исключительных случаях по назначению врача — до 5 мл.
Цель процедуры: введение лекарственного препарата в подкожно-жировой слой тканей.
Показания к подкожным инъекциям определяет лечащий или дежурный врач.
Противопоказания: непереносимость препарата; в месте предполагаемой инъекции не должно быть признаков воспаления, повреждений кожи, сыпи, подкожных инфильтратов.
Достоинства метода: быстрота дествия (20-30 минут), возможность введения препаратов, вызывающих образование гематом при внутримышечном введении (гепарин и др.), создание «депо» препарата в подкожно-жировой клетчатке для поддержания лекарственного вещества в организме на определенном уровне (инсулин и др.).
Подкожная инъекция: места введения препарата
Место введения препарата выбирает медицинская сестра. При этом следует ориентироваться на сам препарат и состояние кожи и подкожно-жировой клетчатки.
Подкожная инъекция производится в следующие участки тела:
- верхняя и средняя трети передне-наружной поверхности плеча
- верхняя и средняя трети передне-наружной поверхности бедра
- боковая поверхность передней брюшной стенки
- передняя брюшная стенка вокруг пупка
- подлопаточная область

Эти участки тела характерны тем, что кожу с подкожной клетчаткой можно легко захватить в складку, нет опасности повреждения надкостницы (как при внутримышечной инъекции), крупных кровеносных сосудов и нервов.
Оснащение для проведения процедуры
- Мыло для мытья рук
- Кожный антисептик для рук
- Манипуляционный столик
- Кушетка
- Стерильный лоток для шприца с лекарственным средством
- Нестерильный лоток для израсходованных материалов
- Ножницы или пинцет (нестерильные) для открывания флаконов
- Пилка для открывания ампулы
- Шприц объемом 1 мл или 2 мл
- Спиртовые салфетки или стерильные ватные шарики + антисептик для обработки ампул, флаконов и кожи пациента (спирт этиловый 70%)
- Нестерильные перчатки
- Контейнер для сбора колющих отходов класса Б
- Контейнеры для сбора отходов классов А и Б
Подготовка к процедуре
Перед тем, как будет проведена подкожная инъекция, медицинская сестра должна выполнить следующие действия:
- Представиться пациенту, идентифицировать его личность, установить доброжелательный контакт.
- Сообщить пациенту о назначении ему врачом введения препарата подкожно.
- Выдать пациенту необходимую информацию о препарате в пределах своих прав и компетенции.
- Убедиться в наличии информационного согласия на проведение процедуры с отметкой о переносимости препарата.
- Вымыть руки гигиеническим способом, осушить одноразовым бумажным полотенцем. Кожу рук обработать специальным антисептиком, не осушать, ждать, когда обсохнут. Надеть маску и нестерильные перчатки.
- Взять флакон или ампулу с лекарственным средством, проверить срок годности, сверить название с назначением врача, убедиться в отсутствии внешних повреждений, оценить прозрачность раствора.
- Взять шприц необходимого объема с достаточной длиной и толщиной иглы, проверить срок годности и целостность упаковки, вскрыть шприц.
- Набрать лекарственное средство в шприц.
- При наборе препарата из ампулы: проверить название, внешний вид, дозировку и срок годности лекарственного средства, встряхнуть ампулу, чтобы раствор оказался в ее широкой части, надпилить шейку, протереть шейку салфеткой с антисептиком, надломить горлышко, набрать препарат.
- При наборе лекарственного средства из флакона: проверить название, внешний вид, дозировку и срок годности лекарственного средства, ножницами или пинцетом отогнуть часть крышки, закрывающую резиновую пробку, протереть пробку салфеткой с антисептиком, поместить иглу через пробку во флакон под углом 90 градусов, чтобы срез находился внутри флакона, перевернуть флакон вверх донышком, набрать раствор в шприц.
- Заменить иглу шприца на стерильную, выпустить из шприца воздух, не снимая колпачка с иглы, положить шприц в стерильный лоток. В тот же лоток положить салфетки для обработки инъекционного поля.
- Предложить пациенту занять удобное положение лежа на кушетке.
- Выбрать место инъекции, осмотреть и пропальпировать его на наличие признаков воспаления и инфильтрации. При их наличии поменять место инъекции, сообщить лечащему врачу.
Подкожная инъекция: алгоритм выполнения
На выбранном месте инъекции дважды обработать кожу пациента с помощью салфеток со спиртсодержащим антисептиком. Первая обработка — площадь около 10*10 см протирается салфеткой в одном и том же направлении. Затем вторая обработка — второй салфеткой так же площадь 5*5 см.
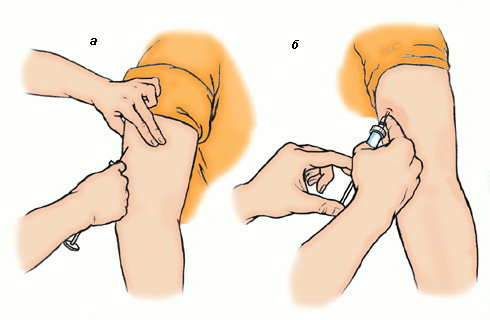
- Взять шприц в правую руку так, чтобы 2-й палец был на канюле иглы, остальные пальцы — на цилиндре шприца.
- Захватить кожу пациента в складку 1-м и 2-м пальцами левой руки таким образом, чтобы получился треугольник, обращенный основанием вниз.
- Быстрым движением ввести в складку иглу срезом вверх под углом 45º на 2/3 ее длины. Потянуть поршень на себя, чтобы убедиться, что игла не попала в кровеносный сосуд.
- Перенести левую руку на поршень шприца и медленно ввести препарат.
- Левой рукой прижать к месту инъекции салфетку с антисептиком и слегка помассировать место введения препарата, не сдвигая салфетку.
- Правой рукой, придерживая канюлю 2-м пальцем, извлечь иглу быстрым, но не резким движением.
- Наложить стерильную фиксирующую повязку на место инъекции на 5-10 минут.
- Справиться о самочувствии пациента.
При введении гепарина иглу следует вводить под углом 90°, не оттягивать поршень, не массировать место инъекции!
Окончание процедуры
- Использованные иглы поместить в контейнер для колющих отходов класса Б с помощью иглосъемника.
- Шприцы, перчатки, использованные салфетки поместить в контейнер для отходов класса Б.
- Вымыть руки гигиеническим способом, высушить одноразовым полотенцем.
- Через 10-20 минут после процедуры справиться о самочувствии пациента и его реакции на введение препарата. При наличии жалоб на самочувствие со стороны пациента сообщить лечащему врачу.
- Занести данные о процедуре «подкожная инъекция»в медицинскую документацию.
Подкожная инъекция: возможные осложнения
- Поломка иглы
- Медикаментозная эмболия
- Образование гематом, инфильтратов, абсцессов, флегмон
- Некроз мягких тканей
- Образование липодистрофии (при длительном и частом введении инсулина)
- Повреждения нервов с развитием параличей
- Аллергические реакции
Профилактика осложнений после подкожных инъекций:
- правильный выбор места инъекции
- чередование мест инъекции при инсулинотерапии
- четкое следование алгоритму проведения процедуры
- введение растворов не высокой и не низкой температуры
- строжайшее соблюдение правил асептики и антисептики
- исключение введения препарата в область имеющегося инфильтрата
- обязательная проверка отсутствия крови в шприце (кроме инъекций гепарина!)
Надеемся, у наших читателей подкожная инъекция будет выполняться четко и легко, по алгоритму и без осложнений!
Видео по теме подкожная инъекция
- Похожие записи
-
 Внутримышечная инъекция: техника, алгоритм, правила, осложнения
Внутримышечная инъекция: техника, алгоритм, правила, осложнения -
 Закладывание мази в глаза, нос, ухо: оснащение, подготовка, алгоритм
Закладывание мази в глаза, нос, ухо: оснащение, подготовка, алгоритм -
 Внутривенная инфузия: алгоритм выполнения, показания, осложнения
Внутривенная инфузия: алгоритм выполнения, показания, осложнения -
 Внутрикожная инъекция: техника выполнения, алгоритм
Внутрикожная инъекция: техника выполнения, алгоритм -
 Внутривенная инъекция: алгоритм выполнения, правила, возможные осложнения
Внутривенная инъекция: алгоритм выполнения, правила, возможные осложнения -
 Вакуумный забор крови: комплектация системы, алгоритм процедуры
Вакуумный забор крови: комплектация системы, алгоритм процедуры
Внутримышечная инъекция лекарственных препаратов
Внутримышечная инъекция (В/м) – это парентеральный способ введения лекарственных средств, при котором лекарственный препарат попадает в организм путем введения инъекционного раствора через шприц в толщу мышечной ткани.
После проведения внутримышечной инъекции, лекарственный препарат поступает в кровоток путем всасывания лекарственного средства в сосудистом русле скелетной мускулатуры.
Мышечная система кровоснабжается лучше, чем подкожная клетчатка, то, при внутримышечном введении, действие препарата обычно начинается быстрее, чем при подкожном, но медленнее, чем при внутривенном.
Внутримышечные инъекции применяется при необходимости введения в мышцу как водного, так и масляного раствора лекарственных препаратов, или суспензии [1], в объеме не более 10 мл. Внутримышечно также проводятся прививки против инфекционных заболеваний путем введения в организм вакцины [2] или анатоксина [3].
Применение внутримышечной инъекции
Применение внутримышечной инъекции является наиболее распространенным видом парентерального введения лекарственных средств в связи с хорошей васкуляризацией [4] скелетной мускулатуры, способствует быстрому всасыванию лекарственных препаратов, а также в связи с простотой техники введения, что позволяет применять данный способ лицам без специальной медицинской подготовки, после усвоения соответствующих навыков.
Внутримышечная инъекция может применяться также для введения масляных растворов лекарственных веществ или суспензий (при соблюдении условия непопадания масляного раствора или суспензии в кровоток). Обычно, лекарственной средство вводится внутримышечно, когда нет необходимости в получении немедленного эффекта от введения препарата (всасывание лекарственного средства после внутримышечной инъекции происходит в течение 10-30 минут после введения), когда введение вызывает возникновение флебита [5] или тромбофлебита [6], а подкожное введение вызывает образование инфильтратов [7] и абсцессов [8] в месте введения.
Внутримышечные инъекции также преимущественно применяются при оказании неотложной медицинской помощи больным в состоянии возбуждения или больным с судорогами (в связи с затруднением проведения у подобных больных подкожного или внутривенного введения лекарств).
При проведении инъекции, лекарственные препараты рекомендуется вводить в объеме не более чем 10 мл, во избежание перерастяжения мышечных тканей и образование инфильтрата.
Внутримышечно не вводятся препараты, обладающие местно раздражающим действием или способные вызвать некрозы (омертвление) и абсцессы в месте введения. Внутримышечная инъекция также не применяется для введения раствора гепарина [9] в связи с образованием гематом в месте введения.
Внутримышечные инъекции лекарственных средств не рекомендуется применять у больных, находящихся на постоянном диализе [10].
Для проведения внутримышечной инъекции необходимо наличие стерильного медицинского инструмента – (шприца) и стерильной формы лекарственного средства.
Внутримышечной инъекцией, лекарственные средства могут вводиться как в условиях лечебных учреждений (поликлинических и стационарных отделений), так и в домашних условиях (при отсутствии соответствующих навыков у больного, медицинский работник приглашается на дом), а также при оказании экстренной медицинской помощи – в машине скорой помощи, в том числе.
Техника выполнения внутримышечной инъекции
Алгоритм (техники) выполнения внутримышечной инъекции могут различаться в зависимости от ситуации. В данном разделе описаны общие правила.
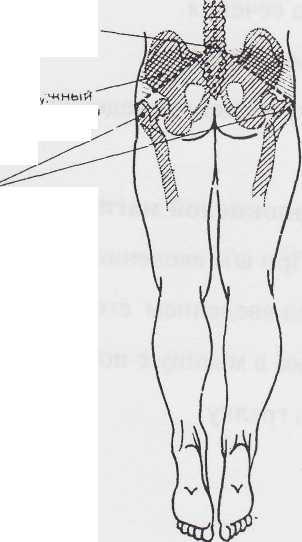
Внутримышечная инъекция лекарственного препарата чаще всего проводится в наружный верхний квадрант ягодичной области, так как именно в этой области хорошо развит слой мышц, а также хорошо развита сеть лимфатических и кровеносных сосудов, кроме того, от этого участка удалены крупные сосуды (в первую очередь – верхняя ягодичная артерия [11]) и седалищный нерв [12], что делает невозможным риск их повреждения.
Внутримышечно, инъекция может выполняться в среднюю треть передневнешней поверхности бедра, в область с хорошо развитым слоем мышц и отсутствующими крупными сосудами и нервными стволами в этой области, а также в дельтовидную мышцу (на 2,5-5 см ниже акромиального отростка лопатки) и подлопаточный участок R03, (в этот же участок чаще всего вводятся такие лекарственные средства как анатоксины и вакцины, применяемые для профилактики и лечения инфекционных болезней).
Перед выполнением внутримышечной инъекции, лекарственные препараты (особенно в виде масляного раствора) необходимо разогреть до температуры 30-37 ° C.
Перед началом процедуры проведения внутримышечной инъекции лекарственного средства, медицинский работник обрабатывает руки дезинфицирующим раствором, после чего одевает резиновые перчатки. Место инъекции обрабатывается антисептическим раствором (обычно – этиловым спиртом).
При выполнении инъекции лекарственного препарата в наружный верхний квадрант ягодичной области, шприц устанавливается под углом 90 ° к поверхности тела, при введении препарата или вакцины в бедренную участок, подлопаточную участок или в дельтовидную мышцу, шприц устанавливается под углом 70 °. Игла шприца, после прокола кожи, вводится в мышцу примерно на 2/3 длины (для предотвращения поломки иглы рекомендуется оставить над поверхностью кожи не менее 1 см иглы). После прокола кожи, непосредственно перед инъекцией препарата, поршень шприца необходимо оттянуть назад для проверки попадания иглы в сосуд. После проверки правильности нахождения иглы, лекарственное средство вводится в мышцу в полном объеме.
После завершения процедуры введения лекарственного препарата, место инъекции обрабатывается антисептиком повторно.
Преимущества и недостатки внутримышечного применения лекарственных средств
Преимуществами внутримышечного применения лекарственных средств является то, что действующие вещества, при введении в организм, не изменяются в месте контакта с тканями, следовательно, внутримышечно можно применять лекарственные препараты, разрушающиеся под действием ферментов [13] пищеварительной системы.
В большинстве случаев, применение внутримышечной инъекции обеспечивает преимущество в виде быстрого начала действия лекарственного средства.
При необходимости пролонгированного действия, препараты обычно вводятся именно внутримышечно в виде масляных растворов или суспензий, чего нельзя делать при внутривенном введении.
Преимуществом внутримышечной инъекции является и то, что на скорость всасывания лекарственного препарата не влияет прием пищи и значительно меньше влияют индивидуальные особенности биохимических реакций организма конкретного человека, состояние ферментативной активности организма человек, прием других препаратов. Процедура выполнения внутримышечной инъекция относительно проста, что делает возможным осуществление данной манипуляции даже неспециалисту.
Недостатками внутримышечного применения является то, что часто при введении лекарственных средств внутримышечно наблюдается болезненность и образование инфильтратов в месте введения (реже – образование абсцессов) (хотя и реже, чем при подкожных инъекциях). При плохом развитии кровеносных сосудов в месте инъекции, скорость всасывания препарата может снижаться. При внутримышечном введении лекарств, как и при других видах парентерального применения лекарственных средств, присутствует риск инфицирования медицинского работника или пациента возбудителями инфекционных болезней, передающихся через кровь.
К недостаткам внутримышечного введения можно отнести повышенную вероятность побочного действия лекарственных средств в связи с высокой скоростью поступления в организм и отсутствием на пути следования лекарства биологических фильтров организма – слизистой оболочки желудочно-кишечного тракта и гепатоцитов [14] (хотя скорость и ниже, чем при внутривенном применении).
При применении внутримышечных инъекций, не допускается введение более 10 мл лекарственного средства однократно в связи с вероятностью перерастяжения мышечной ткани и уменьшения вероятности образования инфильтрата. Лекарственные препараты, обладающие местным раздражающим действием, также могут вызвать образование некрозов и абсцессов в месте введения.
Возможные осложнения при внутримышечных инъекциях
Наиболее частым осложнением внутримышечной инъекции является образование инфильтратов в месте инъекции. Обычно инфильтраты образуются при введении препарата в область уплотнения или отека, образовавшегося после предыдущих инъекций. Инфильтраты также могут образовываться при введении масляных растворов, не подогретых до оптимальной температуры, а также при превышении максимального объема инъекции (10 мл).
При появлении инфильтратов рекомендуется наложить на место образования инфильтрата согревающий полуспиртовый компресс или гепариновую мазь, нанести на пораженный участок йодную сетку, провести физиотерапевтические процедуры.
Одним из возможных осложнений, возникающих при нарушении техники проведения внутримышечной инъекции, является образование абсцессов и флегмон [15]. Данные осложнения чаще всего возникают на фоне неправильно пролеченных постинъекционный инфильтратов, либо при нарушении при проведении инъекции правил асептики и антисептики.
Жми и поделитесь статьей с друзьями:
Лечение подобных абсцессов или флегмон проводится врачом-хирургом.
При нарушении правил асептики и антисептики при проведении внутримышечной инъекций – возможно заражение больных или медицинских работников возбудителями инфекционных болезней, передающихся через кровь, а также возникновения септической реакции в результате бактериального инфицирования крови.
При проведении внутримышечной инъекции тупой или деформированной иглой возможно образование подкожных кровоизлияний. При возникновении кровотечения при проведении инъекции рекомендуется к месту инъекции приложить ватный тампон, смоченный спиртом, а позднее – полуспиртовый компресс.
При неправильном выборе места инъекции при введении лекарственных препаратов может наблюдаться повреждения нервных стволов. Это осложнение может привести к образованию парезов [16] и параличей.
Лечение данного осложнения проводится врачом в зависимости от симптомов и тяжести поражения.
При очень глубоком введении иглы в ткани возможно повреждение надкостницы (соединительной ткани, покрывающей кость). При данном осложнении в месте инъекции наблюдается устойчивая боль. При возникновении повреждения надкостницы рекомендуется оттянуть иглу от места повреждения минимум на 1/3 длины, и положить грелку на место повреждения.
При ошибочном введении в мышцу гипертонического раствора (10% раствора хлорида натрия или хлорида кальция) или других местно раздражающих веществ, возможно образование некроза тканей. При появлении данного осложнения следует обколоть пораженный участок раствором адреналина, 0,9% раствором хлорида натрия и раствором новокаина. После обкалывания, на места инъекции накладывается холодная давящая сухая повязка, позднее (спустя 2-3 суток) – прикладывается грелка.
При использовании иглы для инъекций с дефектом, при чрезмерно глубоком введении иглы в толщу мышечной ткани, а также при нарушении техники введения лекарственного препарата, возможна поломка иглы. При данном осложнении необходимо постараться самостоятельно извлечь обломок иглы из тканей, при неудачной попытке – обломок удаляется хирургическим способом.
При выполнении внутримышечной инъекций (чаще всего в положении стоя), у больного возможна потеря сознания (обморок). При возникновении данного осложнения рекомендуется уложить больного с несколько опущенной головой и приподнятыми ногами, расстегнуть одежду, дать понюхать раствор аммиака, при необходимости ввести парентерально раствор кофеина [17] или кордиамин [18].
Крайне тяжелым осложнением внутримышечной инъекции является медикаментозная [19]. Данное осложнение возникает редко, его появление связано с нарушением техники проведения инъекции. Осложнение возникает в тех случаях, когда медицинский работник при проведении инъекции масляного раствора лекарственного препарата или суспензии не проверил положение иглы и возможность попадания данного лекарственного препарата в сосуд. Данное осложнение может проявляться приступами одышки, появлением цианоза, и часто заканчивается смертью больного. Лечение в подобных случаях – симптоматическое.
Отказ от ответственности
Статья о внутримышечных инъекциях лекарственных препаратов медицинского портала «Мои таблетки» является компиляцией материалов, полученных из авторитетных источников, список которых размещен в разделе «Примечания». Несмотря на то, что достоверность изложенной информации в статье «Внутримышечные инъекции лекарственных средств» проверена квалифицированными специалистами, содержимое статьи носит исключительно справочный характер, не является руководством для самостоятельной (без обращения к квалифицированному медицинскому специалисту, врачу) диагностики, постановке диагноза, выборе средств и методов лечения.
Редакция портала «Мои таблетки» не гарантирует истинность и актуальность изложенных материалов, так как методы диагностики, профилактики и лечения заболеваний постоянно совершенствуются. Для получения полноценной медицинской помощи следует записаться на прием к врачу, квалифицированному медицинскому специалисту.
Примечания
Примечания и пояснения к статье «Внутримышечные инъекции лекарственных препаратов».
При написании статьи о внутримышечной инъекции лекарственных препаратов (средств) в качестве источников использовались материалы информационных и справочных интернет-порталов, сайтов новостей Drugs.com, BD.com, HealthLine.com, ScienceDaily.com, RSMU.ru, KurskMed.com, Википедия, а также следующие печатные издания:
- Стручков В. И., Гостищев В. К., Стручков Ю. В. «Хирургическая инфекция». Издательство «Медицина», 1991 год, Москва,
- Медина Ф. (составитель) «Большая медицинская энциклопедия». Издательство «АСТ», 2002 год, Москва,
- Абаев Ю. К. «Справочник хирурга. Раны и раневая инфекция. Медицина для вас». Издательство «Феникс», 2006 год, Ростов-на-Дону,
- Покровский В. М., Коротько Г. Ф. (редакторы) «Физиология человека. Учебная литература для студентов медицинских вузов». Издательство «Медицина», 2007 год, Москва,
- Ерофеева Л. Г., Уракова Г. Н. «Популярный справочник женских болезней». Издательство «Феникс», 2010 год, Ростов-на-Дону,
- Соколова Н. Г., Обуховец Т. П., Чернова О. В., Барыкина Н. В. «Карманный справочник медицинской сестры». Издательство «Феникс», 2015 год, Ростов-на-Дону,
- Толмачева Е. (редактор) «Vidal 2015. Справочник Видаль. Лекарственные препараты в России». Издательство «Видаль Рус», 2015 год, Москва.
Техника внутримышечной инъекций.
Мышцы обладают широкой сетью кровеносных и лимфатических сосудов, что создает условия для быстрого и полного всасывания лекарств. При в/м инъекции создается депо, из которого лекарственное ср-во медленно всасывается в кровеносное русло, и это поддерживает необходимую его концентрацию в организме, что имеет определенную клиническую значимость (например: при применении антибиотиков).
Для внутримышечных инъекций чаще используются шприцы емкостью 5 и 10 мл, иглы диаметром 0,8- 1,0 мм и длиной 40, 60-80 мм. Длина иглы зависит от толщины слоя подкожно-жировой клетчатки, т.к. необходимо, чтобы при введении инъекции игла прошла кожу и попала в толщу мышц. Так, при слабо и умеренно развитой подкожно-жировой клетчатке можно использовать иглу длиной 40 мм., но при чрезмерно развитой игла должна составлять 60-80 мм. Во время инъекции пациент должен лежать на животе или на боку.
Анатомические области для внутримышечных инъекций.
— Верхний наружный квадрант ягодицы.
— Малая и средняя ягодичные мышцы.
— Латеральная широкая мыщца бедра.
— Дельтовидная мышца.
Угол введения иглы: 90 о
Техника внутримышечных инъекций.
Определение верхнего наружного квадранта ягодицы.
Самым идеальным местом для внутримышечных инъекций является ягодичная область. Она условно разделена на 4 части (квадранта). Внутримышечную инъекцию можно делать только в верхний наружный квадрант. В верхний внутренний квадрант делать инъекцию нельзя, т.к. большую часть, квадранта занимает крестец, а мышечный сдой здесь незначительный. В нижнем внутреннем квадранте проходят крупные артерия, вена и нерв, поэтому в этой области делать инъекции нельзя. В нижний наружный квадрант ягодицы инъекцию делать нельзя, т. к. мышечный слой незначительный и большую часть занимает головка бедренной кости. Зону, пригодную для инъекции, можно установить по костным ориентирам. Для этого необходимо мысленно провести линию от остистого отростка 5 поясничного позвонка к большому вертелу бедренной кости (горизонтальная), а вертикальная линия проходит через седалищный бугор. Седалищный нерв расположен ниже горизонтальной линии, поэтому инъекцию делают в верхний наружный квадрант ягодицы.
Манипуляция № 93
«Техника внутримышечной инъекции».
Цель:лечебная и профилактическая.
Показания:
— для достижения более быстрого терапевтического эффекта;
— при невозможности перорального применения препаратов;
— использование препаратов применяемых только для внутри- мышечных введений;
— плохое рассасывание препаратов при подкожном введении.
Противопоказания:
— индивидуальная непереносимость препарата;
— использование препаратов только для внутривенных инъекций;
— уплотнение (инфильтрат) в мышцах после предыдущих инъекций;
— воспалительные изменения кожи в месте инъекции;
— нарушение целостности кожи в месте инъекции.
Оснащение: манипуляционный столик, кушетка, шприц однократного применения 5-10 мл., длина иглы 38-40см.(1 шт.), шприц однократного применения 2-5 мл., длина иглы 20-25 см.(1 шт.), лоток почкообразный стерильный (1 шт.), стерильная пеленка, лоток нестерильный-1 шт., непрокалываемый контейнер и пакет для использованных шприцев-1 шт, дезинфицирующее средства, антисептик для обработки инъекционного поля, для обработки рук, марлевые шарики или салфетки (3 шт.), мыло жидкое, перчатки стерильные (1 пара).
Алгоритм выполнения манипуляций.
Этапы | Обоснование |
I. Подготовка к процедуре. 1.1. Подготовить все необходимое к манипуляции. Проверить фамилию больного, соответствие препарата врачебному назначению, прозрачность, цвет, срок годности. Уточнить аллергологический анамнез. | Эффективность проведения манипуляции. Предупреждение осложнений |
1.2. Разъяснить пациенту смысл манипуляции. Убедиться в наличии у пациента Информированного согласия на предстоящую процедуру введения лекарственного препарата. В случае отсутствия такового уточнить дальнейшие действия у врача. | Профилактика осложнений, уважение прав пациента |
1.3. Помогите пациенту занять удобное положение (если требуется отгородите ширмой). | Гуманное отношение к пациенту. |
1.4. Провести гигиеническую антисептику рук. | Инфекционная безопасность |
1.5. Надеть перчатки (стерильные), непосредственно перед проведением инъекции целесообразно обработать нестерильные перчатки раствором антисептика. | Инфекционная безопасность |
1.6. Обработать шейку ампулы(крышку флакона) шариками со спиртом-двухкратно | Инфекционная безопасность |
1.7. Подготовить шприц и иглу для набора препарата. | Правильность выполнения манипуляций |
1.8. Набрать лекарство в шприц из ампулы или флакона. | Правильность выполнения манипуляций |
1.9. Произвести смену иглы(надеть на конус шприца иглу для в/м инъекции). Использованную иглу поместить в емкость с дез. р-ром. | Инфекционная безопасность и соответствие требованиям постановки в/м инъекций. |
II. Выполнение процедуры. 2.1. Предложить пациенту лечь(или уложить пациента на живот или на бок), освободить место для инъекции. | Доступ к месту инъекции |
2.2. Определите место инъекции (выбрать, осмотреть, пропальпировать). | Предупреждение осложнений |
2.3. Обработайте место инъекции в одном направлении раствором антисептика, первым шариком — широкое поле, площадь которого примерно 4х6 см., вторым – непосредственно место инъекции делая мазки в одном направлении, подождите, пока антисептик испарится (место инъекции должно быть сухим). | Инфекционная безопасность |
2.4. Туго натянуть кожу большим и указательным пальцами одной руки. Взять шприц другой рукой, придерживая канюлю иглы пальцем. | Соблюдение техники выполнения манипуляции |
2.5. Введите иглу быстрым движением под углом 90о на 2/3 ее длины,оставляя 1см. над поверхностью кожи(мизинец должен быть на канюле иглы, 2-ой палец на поршне сбоку, а 1-ый, 3-ий, 4-ый-на цилиндре). Потяните поршень на себя (при введении любого лекарственного средства), убедитесь, что в цилиндре нет крови; | Инфекционная безопасность |
2.6. Медленно введите лекарственное средство, нажимая на поршень1-ым пальцем левой руки | Обеспечение попадания препарата в мышцу |
2.7. Быстро извлечь иглу, продолжая придерживать ее за канюлю. Прижать шарик к месту инъекции. | Профилактика ВБИ |
2.8. Сделать легкий массаж места инъекции, не отнимая шарика от кожи. | Для лучшего всасывания лекарственного средства |
III .Окончание процедуры. | |
3.1. Весь использованный инструментарий и материал подлежат дезинфекции. | Профилактика ВБИ |
3.2. Провести гигиеническую антисептику рук. | Профилактика ВБИ |
3.3. Сделать соответствующую запись о результатах выполнения в медицинскую документацию. | Контроль количества выполненных инъекций и преемственность в работе м/с. |
Примечание:
1.Объем вводимого препарата от 0,1 до 10 мл.:
— дельтовидная мышца-0,1-2 мл.
— большая ягодичная мышца-0,1-10 мл.
— широкая латеральная мышца – бедра-0,1-5 мл.
При проведении инъекции в мышцы бедра или плеча шприц держать в правой руке, как писчее перо, под углом, чтобы не повредить надкостницу.
2. После введения лекарственного вещества 1-ый раз необходимо наблюдать за пациентом 30 мин.(выявление осложнений и аллергических реакций).
3. Место инъекции не массируется (т.к. очень быстрое всасывание лекарственного вещества при в/м инъекции не всегда допустимо).
4. Если инъекции назначены длительным курсом, только через 60 мин. можно пациенту предложить теплую грелку или сделать йодную сетку (для профилактики инфильтратов).
Особенности введения 25% раствора сернокислой магнезии. Введение масляных растворов.
Места для внутримышечных инъекций
I. Латеральная широкая мышца бедра:
— большая, развитая мышца, лишенная больших нервов и кровеносных сосудов;
— лекарственные средства из нее быстро всасываются. ‘-. Средняя и малая ягодичная мышца:
— будучи глубоко расположенной, она лежит вне крупных нервов и сосудов;
— удаленность от анального отверстия снижает риск внесения инфекции у ослабленных пациентов и младенцев;
3. Dorsogluteal мышца:
— имеется шанс повредить лежащие поблизости седалищный нерв, большой вертел или крупные сосуды;
— не используется у младенцев и детей моложе 3 лет, так как мышца развита слабо;
— место инъекции должно быть особенно чистым, чтобы избежать осложнения.
4. Дельтовидная мышца:
— мышца легко доступна, однако не очень хорошо развита у большинства пациентов;
— инъекции в дельтовидную мышцу обычно используют для введения небольших количеств лекарственного препарата;
— не рекомендуются инъекции в указанную мышцу младенцам и детям со слаборазвитыми мышцами;
— следует учитывать потенциальную возможность повреждения лучевого или локтевого нервов или плечевой артерии;
— инъекции в дельтовидную мыщцу вызывают меньший дискомфорт по сравнению с другими, а также меньшую вероятность нарушения кровообращения.
Задание 10 Осложнения и профилактика
При внутримышечном введении лекарств в бедро шприц необходимо держать, как писчее перо, под углом, чтобы не повредить надкостницу.
При употреблении нестерильных шприцев и игл, неточном выборе места инъекции, недостаточно глубоком введении иглы и попадании лекарства в сосуды могут возникнуть различные осложнения: постинъекционные нагноения, повреждения нерва, медикаментозная эмболия, перелом иглы и т.д.
После инъекций возможно образование подкожного инфильтрата, который наиболее часто появляется после введения неподогретых масляных растворов, а также в тех случаях, когда не соблюдаются правила асептики и антисептики. При обнаружении медсестрой уплотнения или покраснения кожи в месте инъекции необходимо поставить согревающий компресс из 40% раствора спирта, положить грелку и обратить на это внимание врача.
Задание 11. Правила выписки и хранения лекарственных средств
Выписка лекарств в отделении производится старшей медсестрой согласно письменным заявкам палатных сестер в соответствии с потребностями отделения на бланках-требованиях ф. АП-16. Экстемпоральные (т.е. требующие приготовления в аптеке) лекарственные средства выписываются палатными, процедурными медсестрами с заполнением граф «Аптека № …», «Кому», «Наименование товара», «Доверенность № … от …», «Единицы измерения», «Затребовал». Бланки-требования подписываются заведующим отделением и старшей медсестрой и сдаются на подпись на начальнику медицинской части больницы (начмеду). Ответственность за хранение и расход лекарств, а также за порядок на местах хранения, соблюдение правил выдачи и назначения лекарств несет заведующий отделением.
Медикаменты должны храниться в запирающихся шкафах, где имеются отдельные полки: «Внутренние», «Глазные капли», «Инъекционные растворы» и т.д. Из аптеки лекарства поступают в готовом к употреблению виде, с точным и ясным обозначением на сигнатуре (рецептурной части) или этикетке: «Внутреннее», «Наружное» и т.д. При отсутствии на упаковках лекарств перечисленных обозначений хранение и применение лекарств в лечебно-профилактических учреждениях (ЛПУ) не разрешается. Расфасовка, рассыпка, развеска, переливание и перекладывание в тару отделения (кабинета), а также замена этикеток категорически запрещается. Сильнодействующие лекарственные средства должны храниться в отдельном шкафу под знаком. Лекарственные средства для парентерального применения, внутреннего употребления и Для наружного применения должны храниться раздельно на отдельных полках. Запас лекарственных средств не должен превышать 10-дневной потребности
Задание 12. Правила хранения и использование ядовитых и наркотических лекарственных средств.
Ядовитые и наркотические лекарственные средства хранятся в сейфах или железных шкафах. На внутренней стороне дверок шкафа (сейфа) делают надпись «Группа А» и помещают перечень ядовитых и наркотических средств с указанием высших разовых и суточных доз. Запасы ядовитых средств не должны превышать 5-дневной, наркотических средств — 3-дневной потребности.
Для оказания экстренной помощи в вечернее и ночное время по жизненным показаниям разрешается создавать в приемных отделениях стационаров 5-дневный резерв наркотических средств. Указанный резерв может быть использован по разрешению ответственного дежурного врача во всех подразделениях стационара.
Применение наркотических средств по назначению врача проводится процедурной или палатной сестрой в присутствии врача с отметкой о проведении инъекции в истории болезни и листе назначения. Лекарственные наркотические средства подлежат предметно-количественному учету в журналах, которые должны быть прошнурованы, пронумерованы, подписаны заместителем главного врача по лечебной части и скреплены печатью лечебного учреждения. Ключи от шкафов или сейфа хранятся только у лиц, ответственных за хранение, расход наркотических средств, назначенных приказом по ЛПУ и имеющих допуск для работы с наркотическими средствами. В местах хранения и на постах медицинских сестер должны быть таблицы высших разовых и суточных доз ядовитых и наркотических средств, а также таблицы противоядий.
За нарушение правил хранения и хищение ядовитых, наркотических и сильнодействующих лекарственных средств медицинский персонал несет уголовную ответственность.
Задание 13. Предупреждение профессиональных заболеваний медсестер при работе с кровью
Все манипуляции, при которых может произойти загрязнение рук кровью, следует проводить в резиновых перчатках. Во время работы все повреждения на руках должны быть закрыты напальчиком, лейкопластырем. При угрозе разбрызгивания крови следует работать в масках и защитных очках. Медперсоналу запрещается прием пищи, курение в лабораториях и помещениях, где проводятся процедуры пациентам.
Разборку, мойку, ополаскивание медицинского инструментария, использованных пипеток, лабораторной посуды, соприкасающихся с кровью или сывороткой людей, нужно выполнят}, до предварительной дезинфекции в резиновых перчатках. После любой процедуры, в том числе парентерального вмешательства, тщательно дважды моют руки в теплой проточной воде с мылом. Руки необходимо вытирать индивидуальным полотенцем, сменяемым ежедневно или салфеткой одноразового пользования. При обработке рук следует избегать частого применения дезинфектантов, которые способны вызвать раздражение кожи и дерматиты, что облегчает проникновение возбудителя.
В случае загрязнения рук кровью следует немедленно обработать их тампоном, смоченным дезинфицирующим р-ром (70% р-р. спирта), вымыть их дважды теплой проточной водой с мылом и вытереть насухо индивидуальным полотенцем или салфеткой однократного применения. В случае попадания брызг крови на слизистые оболочки: слизистую глаз следует промыть 1—2% водным р-ром борной кислоты, слизистую носа обработать 1 —2% р-ром протаргола, слизистую полости рта ополаскивать 70% раствором спирта.
В случае загрязнения кровью поверхности рабочих столов следует немедленно обработать 3% р-ром хлорамина.
Что такое места для внутримышечных инъекций? (с иллюстрациями)
Места для внутримышечных инъекций — это участки на теле, которые были определены как подходящие для внутримышечных инъекций. Эти типы инъекций включают введение лекарства в середину мышцы. Кровеносные сосуды, снабжающие мышцы, распределяют лекарство по всему телу, позволяя ему диффундировать из места инъекции.Таким образом можно доставлять ряд лекарств как в больнице, так и дома, а техника инъекции относительно проста.
 Места внутримышечных инъекций включают среднюю ягодичную мышцу ягодиц.
Места внутримышечных инъекций включают среднюю ягодичную мышцу ягодиц.Для того, чтобы внутримышечная инъекция была эффективной и безопасной, мышца или группа мышц должны быть достаточно большими, с изолированными нервами и крупными кровеносными сосудами, чтобы в них не могла попасть игла. Эта область не может быть болезненной, и у пациента не должно быть определенных состояний, таких как нарушения свертывания крови, которые могут вызвать осложнения после инъекции.Такие методы, как оральная доставка, также предпочтительны, если они доступны пациентам и медицинским работникам.
 Места внутримышечных инъекций включают латеральную широкую мышцу бедра.
Места внутримышечных инъекций включают латеральную широкую мышцу бедра.Четыре основных участка тела обычно используются в качестве мест для внутримышечных инъекций. Первый — это дельтовидная мышца плеча. Это место укола популярно, потому что к нему легко получить доступ, и пациенты могут без особых проблем открыть его, закатав рукав.Однако это место может быть непростым, потому что оно находится рядом с главным нервом, и неопытный администратор может неправильно установить иглу и подвергнуть пациента риску.
Другие места для внутримышечных инъекций расположены в нижней части тела. Одним из возможных вариантов является средняя ягодичная мышца ягодиц, латеральная широкая широкая мышца бедра и место внутримышечной инъекции вентроглютеальной кости в бедре.Выбирая места для инъекций, медицинские работники думают об общем состоянии здоровья пациента, типе вводимого лекарства, внешнем виде доступных мест и о том, насколько легко будет выполнить инъекцию.
Одним из преимуществ использования мест для внутримышечных инъекций является то, что большой объем лекарства может абсорбироваться мышцами.Скорость распределения также относительно высока, хотя и медленнее, чем прямая доставка в кровоток, что может быть преимуществом, когда врач не хочет, чтобы лекарство затопило чью-то систему. К недостаткам можно отнести риск развития миомы и других проблем после повторных инъекций, а также риск неправильного размещения иглы и травмы пациента. Чтобы научиться делать внутримышечные инъекции, также требуется немного больше тренировок, чем для подкожных инъекций, таких как инъекции инсулина.
 Плечо — обычное место для внутримышечной инъекции.
.
Плечо — обычное место для внутримышечной инъекции.
.Внутримышечная инъекция — Повторная публикация в Википедии // WIKI 2

Инъекция гамма-глобулина в ягодицу
Внутримышечная инъекция , часто сокращенно IM , представляет собой инъекцию вещества непосредственно в мышцу. В медицине это один из нескольких методов парентерального введения лекарств (см. Способ применения). Мышцы имеют более крупные и многочисленные кровеносные сосуды, чем подкожная ткань; внутримышечные инъекции обычно абсорбируются быстрее, чем подкожные или внутрикожные инъекции. [1] Объем инъекции ограничен 2-5 миллилитрами, в зависимости от места инъекции.
Энциклопедия YouTube
1/5
Просмотры:1967683
2268152
26406
448032
40 472
✪ Места для внутримышечных инъекций
✪ Инъекции в ягодицы — Все, что вам нужно знать — доктор Набиль Эбрахейм
✪ Что такое аспирация и как аспирация?
✪ Неправильная внутривенная инъекция
✪ Внутримышечная инъекция (переднелатеральное бедро)
Содержание
Использует
Вакцины часто вводят внутримышечно.
Лекарства вводятся в мышцу по нескольким причинам, включая профили абсорбции, введение депо-инъекций, эффективность вакцины и другие фармакокинетические причины.
Некоторые вещества, такие как кетамин, можно вводить внутримышечно в рекреационных целях.
Места введения
Возможные места для внутримышечной инъекции включают: дельтовидную, тыльно-ягодичную, прямую мышцу бедра, латеральную широкую мышцу и вентроглютеальные мышцы. [2] Избегайте участков с синяками, болезненными, красными, опухшими, воспаленными или покрытыми рубцами. [1]
Дельтовидная мышца
 Схема, показывающая участок дельтовидной мышцы для внутримышечной инъекции
Схема, показывающая участок дельтовидной мышцы для внутримышечной инъекцииУчасток дельтовидной мышцы (плечо) рекомендуется для инъекций небольшого объема, обычно равного или менее 2 мл, включая вакцинацию. [2] Это место не рекомендуется для повторных инъекций; из-за небольшой площади место укола сложно повернуть. [2] Чтобы определить местонахождение сайта, пальпируйте нижний край отростка акромиона.Сделайте инъекцию в перевернутый треугольник, основанием которого является акромионный отросток, а его середина — на уровне подмышечной впадины. [1]
Вентроглютеальный узел

Вентроглютеальные и прямые мышцы бедра для внутримышечных инъекций
Вентроглютеальный участок (бедро) рекомендуется для инъекций, требующих введения большего объема, более 1 мл, а также для лекарств, которые, как известно, являются раздражающими, вязкими или жирными. Его также назначают при приеме наркотических средств, антибиотиков, седативных и противорвотных препаратов. [2] Чтобы определить местонахождение вентроглютеального участка, поместите ладонь над большим вертелом так, чтобы пальцы были обращены к голове пациента. Правая рука используется для левого бедра, а левая рука используется для правого бедра. Поместите указательный палец на переднюю верхнюю подвздошную ость и проведите средним пальцем по гребню подвздошной кости. Инъекция производится в центр образовавшегося треугольника. [1]
Большая латеральная мышца

Участок Vastus lateralis для внутримышечного введения
Локализация широкой мышцы бедра рекомендуется для детей младше 7 месяцев и детей, не способных ходить, с потерей мышечного тонуса. [2] Чтобы определить местонахождение сайта, разделите переднее бедро на трети по вертикали и горизонтали, чтобы получилось девять квадратов, и сделайте инъекцию во внешний средний квадрат. [1]
Также рекомендуется для автоинъекторов адреналина, в таких случаях в середине внешней стороны бедра, что соответствует расположению латеральной широкой мышцы бедра. [3]
Дорсоглютеальный участок
Выгодно-ягодичный участок (ягодичный) не рекомендуется для использования в любой популяции пациентов из-за его расположения вблизи основных кровеносных сосудов и нервов, а также из-за непостоянной глубины жировой ткани, при этом очень мало инъекций в эту область вводят на нужную глубину. вводить как истинную внутримышечную инъекцию. [2] [4] Использование этого сайта связано с травмой кожи и тканей, мышечным фиброзом и контрактурой, гематомой, параличом и параличом нервов, а также с инфекционными процессами, такими как абсцесс и гангрена. [2] Несмотря на то, что во многих странах здравоохранение ставит перед собой цель следовать практике, основанной на фактах, это место обычно предпочитается медицинскими работниками, а не рекомендациями исследователей, часто из-за отсутствия знаний об альтернативных местах для инъекций. [5] Место инъекции определяется путем разделения ягодиц на четыре части крестом в форме плюса (+) и введения инъекции в верхний внешний квадрант.Это единственное место внутримышечной инъекции, для которого исследования рекомендуют аспирацию (оттягивание) шприца перед инъекцией из-за более высокой вероятности случайного внутривенного введения в эту область. [2] Однако Центры по контролю и профилактике заболеваний не рекомендуют аспирацию, считая ее устаревшей. [6]
Процедура
Выбранный участок очищают антимикробным препаратом и дают ему высохнуть. Он вводится доминирующей рукой быстрым стремительным движением перпендикулярно телу пациента под углом от 72 до 90 градусов, поскольку более быстрое введение менее болезненно.Затем игла стабилизируется недоминирующей рукой, в то время как доминирующая рука скользит к поршню для медленного введения лекарства, поскольку быстрое введение вызывает больший дискомфорт. CDC не рекомендует устаревшую практику аспирации крови, чтобы исключить инъекцию в кровеносный сосуд. Игла выводится под тем же углом, что и введена. Рекомендуется использовать технику «Z-образной траектории» или зигзагообразной техники, при которой кожа вытягивается и удерживается с одной стороны недоминирующей рукой примерно на дюйм, а после извлечения иглы смещенной коже позволяют вернуться в нормальное положение. a b Lynn, P. (2011) Фотоатлас приема лекарств Липпинкотта. Филадельфия: Lippincott Williams & Wilkins, страницы 39-40.
Внешние ссылки
 Эта страница последний раз была отредактирована 24 августа 2020 в 23:09
.
Эта страница последний раз была отредактирована 24 августа 2020 в 23:09
.Как сделать внутримышечную инъекцию (помощь при выписке)
- CareNotes
- Как сделать внутримышечную инъекцию
- Медицинская помощь при выписке
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь за собой судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Внутримышечная инъекция — это инъекция лекарства в мышцу. Чтобы мышцы работали правильно, необходимо вводить определенные лекарства.
ИНСТРУКЦИИ ПО РАЗРЯДУ:
Проконсультируйтесь с вашим лечащим врачом по указанию:
Запишите свои вопросы, чтобы не забывать задавать их во время визитов.
О шприце:
Шприц состоит из 3 частей: иглы, цилиндра и поршня. Игла входит в вашу мышцу. Бочонок держит лекарство и имеет отметки в виде линейки. Маркировка дана в миллилитрах (мл). Поршень используется для ввода и вывода лекарства из шприца.
Где сделать внутримышечную инъекцию:
- Бедро: Посмотрите на свое бедро и разделите его на 3 равные части. Средняя треть — это место, куда пойдет инъекция. Бедро — хорошее место для инъекции, потому что его легко увидеть. Это также хорошее место для детей младше 3 лет.
- Бедро: Попросите человека, которому делают инъекцию, лечь на бок. Чтобы найти правильное место, поместите пятку руки на верхнюю внешнюю часть бедра, где она встречается с ягодицами.Направьте большой палец на пах, а пальцы — на голову человека. Сформируйте букву V пальцами, отделив первый палец от остальных 3 пальцев. Вы почувствуете край кости на кончиках мизинца и безымянного пальца. Место для инъекции находится в середине V. Бедро — хорошее место для инъекции для взрослых и детей старше 7 месяцев.
- Мышца плеча: Полностью обнажить плечо. Вы сделаете инъекцию в центре перевернутого треугольника.Нащупайте кость, проходящую через верхнюю часть плеча. Эта кость называется акромионным отростком. Низ его образует основание треугольника. Точка треугольника находится прямо под серединой основания примерно на уровне подмышки. Правильная область для инъекции находится в центре треугольника, на 1-2 дюйма ниже отростка акромиона. Этот участок не следует использовать, если человек очень худой или мышца очень мала.

- Ягодицы: Открывает одну сторону ягодиц.Протрите спиртовой салфеткой линию от вершины щели между ягодицами к бокам тела. Найдите середину этой линии и поднимитесь на 3 дюйма. С этого момента проведите еще одну линию вниз и поперек первой линии, заканчиваясь примерно на середине ягодицы. Вы должны были нарисовать крест. В верхнем внешнем квадрате вы почувствуете изогнутую кость. Инъекция будет проходить в верхний внешний квадрат ниже изогнутой кости. Не используйте этот сайт для младенцев или детей младше 3 лет. Их мускулы недостаточно развиты.
Место для внутримышечной инъекции:
- Следите за тем, где делаются инъекции: Составьте список сайтов, которыми вы пользуетесь. Записывайте дату, время и место каждого укола.
- Поменяйте места для инъекций: Важно каждый раз использовать другое место для инъекции. Это помогает предотвратить рубцы и изменения кожи. Места, где делаются инъекции, должны находиться на расстоянии не менее 1 дюйма друг от друга.Спросите, нужно ли вам вводить лекарство в определенное место.
Предметов, необходимых для инъекции:
- Одна спиртовая салфетка
- Стерильные марлевые салфетки 2 x 2
- Новая игла и шприц подходящего размера
- Перчатки одноразовые, при наличии
Как сделать внутримышечную инъекцию:
Вымойте руки с мылом и полностью вытрите их. При необходимости наденьте перчатки.
- Откройте спиртовую салфетку: Протрите место, где вы планируете сделать инъекцию.Дайте области высохнуть. Не касайтесь этой области, пока не сделаете инъекцию.
- Подготовьте иглу: Удерживая шприц пишущей рукой, другой рукой снимите крышку. Поместите шприц между большим и указательным пальцами. Держите цилиндр шприца на втором пальце.
- Удерживайте кожу вокруг места инъекции: Свободной рукой слегка надавите и потяните кожу так, чтобы она была слегка натянута.
- Введите иглу в мышцу: Крепко удерживая цилиндр шприца, введите запястье через кожу в мышцу под углом 90 градусов.
- Проверьте иглу: Другой рукой отпустите кожу. Держите шприц так, чтобы он оставался направленным прямо внутрь. Слегка оттяните поршень, чтобы убедиться, что вы не попали в кровеносный сосуд. Если кровь вернется, немедленно удалите иглу. Не вводите лекарство инъекциями. Выбросьте шприц и лекарство. Набери еще лекарства в новом шприце. Когда вы сделаете вторую инъекцию, сделайте ее с другой стороны.
- Введите лекарство: Нажмите на поршень, чтобы ввести лекарство.Не заставляйте лекарство сильно надавливать. Некоторые лекарства болят. Вы можете вводить лекарство медленно, чтобы уменьшить боль.
- Удалите иглу: После того, как лекарство введено, удалите иглу под тем же углом, под которым она входила. Поместите марлю на место, где вы сделали инъекцию.
Как избавиться от использованных шприцев и игл:
Важно правильно утилизировать иглы и шприцы. Не выбрасывайте иглы в мусор. Вы можете получить жесткий пластиковый контейнер, сделанный специально для использованных шприцев и игл.Вы также можете использовать бутылку из-под газировки или другую пластиковую бутылку с завинчивающейся крышкой. Убедитесь, что и шприц, и игла легко входят в контейнер и не могут пробиться сквозь стенки. Спросите у своего лечащего врача или фармацевта, каковы ваши государственные или местные требования по избавлению от использованных шприцев и игл.
Обратитесь к своему врачу, если:
- После инъекции появляется лихорадка, чихание или кашель.
- Шишка, опухоль или синяк в месте укола не проходят.
- У вас есть вопросы о том, как делать укол.
Немедленно обратитесь за помощью или позвоните 911, если:
- После инъекции появляется сыпь или зуд.
- После инъекции появляется одышка.
- Рот, губы или лицо опухают после инъекции.
© Copyright IBM Corporation 2020 Информация предназначена только для использования конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях.Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, охраняемой авторским правом.Приведенная выше информация носит исключительно учебный характер. Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом перед тем, как следовать любому лечебному режиму, чтобы узнать, безопасно ли оно для вас и эффективно.
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об ограничении ответственности в отношении медицинских услуг
.Внутримышечное введение | определение внутримышечной инъекции по Медицинскому словарю
инъекция
[in-jek´shun]2. введение жидкости в часть, например, в подкожную ткань, сосудистое дерево или орган.
3. вещество, которое вводят или вводят принудительно; в аптеке раствор лекарства, пригодного для инъекций.Иммунизирующие вещества или прививки обычно вводятся путем инъекции. Некоторые лекарства нельзя принимать внутрь, потому что химическое действие ферментов и пищеварительных жидкостей может изменить или снизить их эффективность, или потому, что они будут выводиться из организма слишком быстро, чтобы оказать какое-либо действие.Иногда вводят лекарство, чтобы оно подействовало быстрее. Помимо наиболее распространенных типов инъекций, описанных ниже, инъекции иногда делают в артерии, костный мозг, позвоночник, грудину, плевральную полость грудной клетки, брюшную полость и суставные щели. При внезапной сердечной недостаточности сердечно-сосудистые препараты могут вводиться непосредственно в сердце (внутрисердечная инъекция).
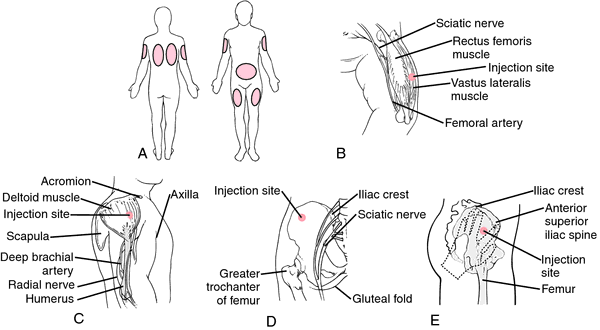
Сайты для инъекций. A, мест подкожных инъекций. B, Место внутримышечной инъекции для детей в латеральную широкую мышцу бедра. C, D, и E, мест для внутримышечных инъекций для взрослых: C, для инъекций в дельтовидную мышцу. D, место укола в ягодице (тыльно-ягодичный участок). E, Место инъекции в переднебоковой области бедра (вентроглютеальный участок).
внутрикожная инъекция инъекция небольшого количества материала в кориум или вещество кожи, выполняемая при диагностических процедурах и при применении региональных анестетиков, а также при лечебных процедурах.В некоторых тестах на аллергию аллерген вводится внутрикожно. Эти инъекции делаются в области с редкой кожей и волосами, обычно на внутренней части предплечья. Обычно используется игла калибра 25 и длиной около 1 см, которую вводят под углом от 10 до 15 градусов к коже.
внутримышечная инъекция инъекция в вещество мышцы, обычно в мышцу плеча, бедра или ягодицы. Внутримышечные инъекции делаются, когда вещество должно быстро всасываться.Их следует вводить с особой осторожностью, особенно в ягодицу, потому что может быть поврежден седалищный нерв или может попасть в большой кровеносный сосуд, если инъекция будет сделана неправильно в верхний, внешний квадрант ягодицы. Дельтовидная мышца плеча также используется, но реже, чем ягодичная мышца ягодиц; Необходимо соблюдать осторожность, чтобы ввести иглу в центр, на 2 см ниже акромиона.Инъекции в переднебоковую часть бедра считаются самыми безопасными, поскольку они менее опасны для повреждения крупного кровеносного сосуда или нерва.Эта зона позволяет делать несколько инъекций, более доступна и ее легче стабилизировать, особенно у педиатрических пациентов или других людей, которые беспокоятся и отказываются сотрудничать. Латеральная широкая мышца бедра определяется путем идентификации вертела и стороны коленной чашечки, а затем визуальной линии между ними. Затем расстояние делится на трети, и игла вводится в область, обозначенную как средняя треть.
Игла должна быть достаточно длинной, чтобы лекарство вводилось глубоко в мышечную ткань.Толщина иглы зависит от вязкости вводимой жидкости. Как правило, взрослому внутримышечно вводится не более 5 мл. Максимум для грудного ребенка — 0,5 мл, инъекция производится в латеральную широкую мышцу бедра. Игла вводится под углом 90 градусов к коже. Если местом для инъекции является большая ягодичная мышца, пациент должен находиться в положении лежа с вывернутыми пальцами ног, если это возможно. Это положение расслабляет мышцы и делает инъекцию менее болезненной.
интратекальная инъекция инъекция вещества через теку спинного мозга в субарахноидальное пространство. Пациенты, получающие интратекальную химиотерапию по поводу метастатического поражения центральной нервной системы, должны сохранять ровное положение или положение Тренделенбурга в течение одного часа после лечения для достижения оптимального распределения препарата.
внутривенная инъекция инъекция в вену. Внутривенные инъекции используются, когда требуется быстрое всасывание, когда жидкость нельзя принимать через рот или когда вводимое вещество слишком раздражает, чтобы вводить его в кожу или мышцы.В некоторых диагностических тестах и рентгеновских исследованиях лекарство или краситель можно вводить внутривенно. (См. Также внутривенное вливание.)струйная инъекция инъекция лекарства в растворе через неповрежденную кожу очень тонкой струей раствора под высоким давлением.
подкожная инъекция инъекция в подкожную ткань. Хотя обычно вводятся жидкие лекарства, иногда твердые вещества, такие как стероидные гормоны, могут вводиться небольшими, медленно всасывающимися гранулами, чтобы продлить их действие.Подкожные инъекции можно делать везде, где есть подкожная клетчатка, обычно в верхнюю часть наружной части руки или бедра. Обычно используется игла 25-го калибра длиной около 2 см, удерживаемая под углом 45 градусов к коже, и вводимое количество не должно превышать 2 мл для взрослого. Подкожные инъекции инсулина можно делать под углом 90 градусов с помощью инсулинового шприца. Называется также подкожная инъекция.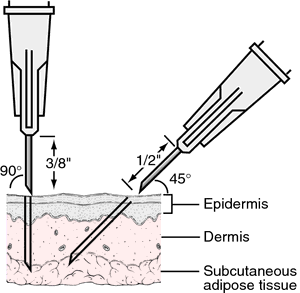
Угол введения иглы для введения подкожной инъекции. Из Lammon et al., 1995.
.
 Внутримышечная инъекция: техника, алгоритм, правила, осложнения
Внутримышечная инъекция: техника, алгоритм, правила, осложнения Закладывание мази в глаза, нос, ухо: оснащение, подготовка, алгоритм
Закладывание мази в глаза, нос, ухо: оснащение, подготовка, алгоритм Внутривенная инфузия: алгоритм выполнения, показания, осложнения
Внутривенная инфузия: алгоритм выполнения, показания, осложнения Внутрикожная инъекция: техника выполнения, алгоритм
Внутрикожная инъекция: техника выполнения, алгоритм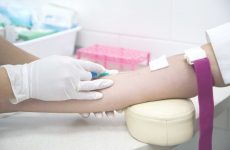 Внутривенная инъекция: алгоритм выполнения, правила, возможные осложнения
Внутривенная инъекция: алгоритм выполнения, правила, возможные осложнения Вакуумный забор крови: комплектация системы, алгоритм процедуры
Вакуумный забор крови: комплектация системы, алгоритм процедуры