Проблема тонкого эндометрия и возможные пути ее решения в клинике OXY-center
Эндометрий — это внутренняя слизистая оболочка полости матки. На разных стадиях менструального цикла эндометрий имеет разную толщину, а четкая последовательность роста и уплотнения эндометрия на всех этапах способствует оплодотворению яйцеклетки. Получается, что «хороший» эндометрий – одно из важных условий имплантации эмбриона как в естественном цикле, так в программах ЭКО. Полноценное созревание эндометрия, его восприимчивость (рецептивность) и способность взаимодействовать с эмбрионом, который по сути является продуктом зачатия, является залогом успешного наступления и вынашивания беременности.
Вот к чему приводят нарушения процесса имплантации:
- длительное бесплодие;
- неудачные попытки экстракорпорального оплодотворения (ЭКО);
- самопроизвольные выкидыши в I триместре беременности;
- повышение риска преждевременных родов и другие осложнения (преэклампсии, синдрому задержки роста плода, плацентарной недостаточности).
В таких случаях требуется лечение эндометрия для улучшения его функциональных качеств.
Недостаточная толщина эндометрия может возникать вследствие перенесенных воспалительных заболеваний органов малого таза, изменений гормонального баланса, манипуляций и операций, связанных с травмами слоев эндометрия. Одной из важнейших причин снижения репродуктивной функции является хронический воспалительный процесс в эндометрии.
Для оценки состояния полости и слизистой оболочки матки проводятся следующие манипуляции: гистероскопия — визуальное исследование полости матки с помощью специального прибора, который вводится в полость влагалища с применением обезболивающего, затем проводится биопсия и последующее иммуногистологическое исследование ткани эндометрия. Этот метод считается золотым стандартом диагностики при проблемах тонкого эндометрия.
Принято считать, что толщина эндометрия в период так называемого предполагаемого «имплантационного окна» или подходящего времени для подсадки эмбриона менее 8 мм дает минимальные шансы на успешное зачатие. Тонким эндометрий считается при толщине менее 7 мм. Именно поэтому вероятность клинической беременности при толщине эндометрия менее 7 мм значительно ниже по сравнению с толщиной эндометрия более 7 мм.
Тонким эндометрий считается при толщине менее 7 мм. Именно поэтому вероятность клинической беременности при толщине эндометрия менее 7 мм значительно ниже по сравнению с толщиной эндометрия более 7 мм.
В фертильном цикле, особенно при проведении стимуляции функции яичников, обоснованно применение эстрогенных препаратов, которые благодаря своему действию увеличивают уровень гормона эстрогена, а он, в свою очередь, регулирует рост эндометрия. Доза препаратов всегда подбирается врачом индивидуально для каждой пациентки под контролем ультразвукового исследования, так как доктору необходимо определить величину переднезаднего размера М-эхо. Если эффективность гормональной терапии эстрогенами низкая, то это чаще всего объясняется сниженной восприимчивостью тонкого эндометрия.
В течение многих лет разрабатываются способы внутриматочного воздействия, обладающие, главным образом, противовоспалительным и восстановительным эффектом при лечении эндометрия, и поэтому они более приемлемы в практике предварительной подготовки эндометрия. Методы улучшения структурного и функционального состояния эндометрия непосредственно в фертильном цикле достаточно ограничены, но их разумное применение может повысить успех как спонтанного зачатия, так и проведение программ вспомогательных репродуктивных технологий.
Перспективным методом лечения тонкого эндометрия является использование препаратов гранулоцитарно-колониестимулирующего фактора (Г-КСФ). Действие таких препаратов основано на стимуляции роста и дифференцировки гемопоэтических клеток, т.е. предшественников клеток крови, и снижении сопротивляемости организма имплантации. Такие препараты в нашей клинике назначают в схему лечения только с информированного согласия пациентки.
Современные методы решения проблемы тонкого эндометрия, на фоне стандартных методов лечения, таких как антибактериальная, гормональная, противовоспалительная терапия и прочее, непременно должны сочетаться с использованием новых терапевтических методов лечения, в особенности методом внутриматочного введения Г-КСФ, тем самым максимально повышая рост клеток эндометрия перед имплантацией эмбриона.
Торчинава Эльвира Сергеевна, врач акушер-гинеколог, репродуктолог клиники репродукции OXY-Center
Эндометрия матки у женщин — что это такое в гинекологии?
Эндометрий – это особый слой, который выстилает внутреннюю поверхность матки. Его разделяют на функциональный (который отторгается при менструации) и базальный (который восстанавливается после месячных). Основная задача эндометрия матки – это создание наиболее благоприятных условий для имплантации эмбриона внутри матки.
Если его структура утолщается или становится более тонкой, то возникает реальная опасность того, что женщина не сможет выносить плод. Любые патологические процессы внутреннего слоя матки должны устраняться врачами на основании проведенных диагностических исследований.
Функции эндометрия
Эндометрий – это слизистый слой, который находится внутри матки, который меняет свою толщину в процессе периода менструации. В начале цикла она минимальна, достигая максимального размера к концу месячных. Если зачатия не произошло, то отслаивается участок эпителия и вместе с яйцеклеткой выводится естественным путем, т.е. вместе с менструальными выделениями. И так повторяется каждый цикл.
Существуют различные патологии эндометрия матки. При этом возникать они могут в разном возрасте – им подвержены женщины репродуктивного возраста и находящиеся в периоде менопаузы.
Гипоплазия
Гипоплазия эндометрия матки – это патологическое состояние, при котором толщина слизистого слоя становится меньше. Это состояние негативно влияет на закрепление яйцеклетки после оплодотворения. Такая патология возникает из-за следующих причин:
- Прерывание беременности (медикаментозное, инструментальное).
- Гормональные нарушения.
- Воспалительные процессы.
- Патологии мочеполовой системы.
- Наследственная предрасположенность.
- Хирургическое вмешательство.

- Проблемы с кровообращением.
Такое состояние может быть достаточно опасным. Здесь можно отметить не только проблемы с нормальным течением беременности, но и риск полного бесплодия женщины. Поэтому крайне важно выявлять патологию на ранних стадиях.
Проблема в том, что на этом этапе отсутствуют яркие симптомы, которые бы могли беспокоить пациентку. Выход один – проходить регулярные обследования у гинеколога, который может вовремя заметить истончение слизистого слоя матки в ходе УЗИ органов малого таза.
Симптомы гипоплазии
При гипоплазии эндометрия матки у женщин могут встречаться следующие симптомы:
- Беременность не наступает в течение длительного периода времени.
- Нарушения менструального цикла (нерегулярность, скудность или обильность выделений).
- Выкидыш.
- Недостаточно развитый волосяной покров наружных половых органов.
- Низкая чувствительность, что приводит к неудовлетворению сексуальной жизнью.
- Позднее появление первых месячных – после 16 лет.
- Боль внизу живота во время менструального цикла.
Вся эта симптоматика может быть причиной для обращения к врачу, но не должна использоваться для постановки 100% диагноза. Важно провести полное обследование, чтобы понять точную причину этих проявлений.
Гиперплазия
Под гиперплазией понимается утолщение эндометрия матки, при котором происходит изменение соотношения железистой ткани и стромы. Есть 2 типа этого патологического состояния:
- Простая гиперплазия. Морфологическая структура клеток сохраняется, но наблюдается увеличение числа желез. Относительно неопасное состояние, при котором риск злокачественного течения не превышает 2%.
- Сложная гиперплазия. При таком состоянии уже меняется структура тканей. Риск злокачественного перерождения – 20%.
В период менструации происходит обновление эндометрия и изменение гормонального фона. Все это сопровождается изменением концентрации эстрогена и прогестерона. Действие эстрогена приводит к утолщению слоя, а изменение уровня прогестерона приводит к разрушению эндометрия матки, если яйцеклетка не оплодотворена. Если все эти процессы протекают в нормальном режиме, то и менструальный цикл протекает без сбоев.
Все это сопровождается изменением концентрации эстрогена и прогестерона. Действие эстрогена приводит к утолщению слоя, а изменение уровня прогестерона приводит к разрушению эндометрия матки, если яйцеклетка не оплодотворена. Если все эти процессы протекают в нормальном режиме, то и менструальный цикл протекает без сбоев.
Появление гиперплазии обусловлено следующими факторами:
- Неправильное соотношение гормонов. Когда количество прогестерона уменьшается, а количество эстрогена, напротив, увеличивается. Такое состояние является следствием приема определенных медикаментов, неправильного образа жизни и других факторов.
- Процедуры, в ходе которых был поврежден эндометрий. Это может быть аборт, выскабливание тканей с целью диагностики и т.д.
- Нарушение структуры ДНК.
Симптомы гиперплазии
К дополнительной симптоматике относится:
- Общая слабость.
- Задержка менструального цикла.
- Головокружение.
- Выделение сгустков крови.
- Бледность.
- Боль в области половых органов, что мешает нормальной сексуальной жизни.
- Проблемы с зачатием при активной половой жизни.
Какие еще есть заболевания эндометрия?
В современной медицине есть различные заболевания эндометрия, каждые из которых имеют свои определенные причины возникновения, симптоматику и способы терапии. Вот основные из них:
- Эндометрит. Заболевание, которое характеризуется воспалительным процессом в слизистой оболочке матки. Патология появляется из-за проникновения разного рода инфекций, в том числе и половых. Может быть спровоцировано хирургическими операциями. Симптомы: кровянистые гнойные выделения, интоксикация и интенсивные боли, локализованные в нижней части живота.
 Если патология возникла после аборта, то проводится выскабливание. В остальных случаях проводится медикаментозная терапия.
Если патология возникла после аборта, то проводится выскабливание. В остальных случаях проводится медикаментозная терапия. - Эндометриоз. Патология провоцируется гормональными нарушениями. Приводит к возникновению эндометрия в тех тканях и органах, где его быть не должно. Симптоматика достаточно яркая: кровянистые выделения после окончания месячных, боли в пояснице. В некоторых случаях может наблюдаться кровь в моче и анальном отверстии.
- Онкология. Опасность в том, что появившиеся метастазы могут привести к смерти. Рак часто проявляется только на поздних стадиях, поэтому врачи настоятельно рекомендуют каждые 6 месяцев проводить гинекологический осмотр.
- Полипы. Эти образовании располагаются на эндометрии, нарушая его толщину. Ярких симптомов нет, но лечение все равно проводится медикаментозными способами.
Как диагностируются патологии эндометрии?
При появлении у женщины симптоматики, характерной при поражениях эндометрии матки, нужно немедленно обратиться к врачу. Для начала пациентку направляют на стандартные лабораторные исследования – анализ мочи и крови. Проводится гинекологический осмотр, в ходе которого врач определяет изменения формы матки, проверяет толщину эндометрия – увеличен или истончен этот слой.
Есть и другие методы диагностики:
- Гистологический анализ.
- Эхография. Изучается фактическая толщина эндометрия, структура и плотность. С его помощью можно диагностировать гипоплазию, гиперплазию и другие заболевания.
- Гистероскопия. Обследование проводится при помощи специального эндоскопа. В ходе процедуры изучается слой матки (истончен или нет). Данная методика позволяет выявить полипы.
- Анализ крови на гормоны. Определяется уровень эстрогена и прогестерона для выявления гормонального дисбаланса.
Изменение толщины эндометрия у женщин в период менопаузы
У женщины в период менопаузы должна быть определенная толщина эндометрия. Если она увеличивается, то есть риск развития ряда заболеваний. Для этого периода нормально, если в ходе УЗИ диагностируется сильное истончение слизистого слоя. Допустимая норма – не более 5 мм. Если толщина увеличивается до 6-7 мм, то за пациенткой должен осуществляться постоянный контроль, чтобы определить динамику этих изменений.
Если она увеличивается, то есть риск развития ряда заболеваний. Для этого периода нормально, если в ходе УЗИ диагностируется сильное истончение слизистого слоя. Допустимая норма – не более 5 мм. Если толщина увеличивается до 6-7 мм, то за пациенткой должен осуществляться постоянный контроль, чтобы определить динамику этих изменений.
Изменения гормонального фона в период климакса – это абсолютно нормальное явление. Они влияют на работу множества внутренних органов, включая матку. Одним из наиболее часто встречающихся заболеваний является именно гиперплазия эндометрия. В этом возрасте она может проявляться следующей симптоматикой:
- Появление волос в тех местах, где их раньше не было.
- Специфические выделения (бурого или коричневого цвета).
- Голос становится более грубым.
- Кровяные выделения во время сексуального контакта.
- Длительный и достаточно болезненный менструальный цикл (если еще не наступила постменопауза).
Причины изменения толщины эндометрия в период менопаузы
Чем старше становится женщина, тем больше изменений происходит в ее организме. С возрастом выработка эстрогена постепенно снижается, что сказывается на структуре эндометрия, который начинает атрофироваться. Истончается не только слизистый слой, но и уменьшается в размерах сама матка.
В климактерический период достаточно часто происходят гормональные сбои, которые приводят к тому, что слой продолжает увеличивать в размерах. Опасность этой ситуации в том, что своевременного отторжения эпителия не происходит (как при нормальном менструальном цикле). На утолщение слизистого слоя матки косвенно влияет:
- Заболевания гипофиза.
- Ожирение. Объясняется это тем, что жировые клетки – это источник эстрогена.
- Заболевания поджелудочной железы.
- Опухолевые образования на яичниках.
- Нестабильная работа иммунной системы.
- Неединичное количество абортов.

- Неконтролируемый прием гормональных контрацептивов.
Способы лечения
Лечение различных патологий, происходящих в эндометрии матки, проводится двумя способами – консервативным или хирургическим. Такие кардинальные меры, как операция, проводятся в крайних случаях, когда медикаментозное лечение не дает нужного результата, либо оно изначально неэффективно.
Консервативное лечение женщин с заболеваниями эндометрия матки основывается на нескольких факторах. Важен возраст пациентки, фактическая стадия заболевания и то, планирует ли она в дальнейшем иметь детей.
Один из способов лечения – заместительная гормонотерапия. Здесь важно, чтобы прием этих средств был под контролем лечащего врача. Препараты для наращивания эпителия матки: «Дивигель», «Прогинова», «Дюфастон» и т.д.
Хирургическое лечение назначается в следующих случаях:
- Проведение медикаментозной терапии не имеет смысла.
- Есть противопоказания к приему гормональных препаратов.
- Диагностирована атипическая гиперплазия в климактерический период.
- Повторная предраковая гипоплазия.
Изменение толщины и структуры эндометрия в матке – это потенциально опасное состояние, которое влияет на нормальное течение беременности. Возможны ситуации, при которых женщина и вовсе не может выносить ребенка.
Это состояние опасно и для пациенток не репродуктивного возраста, поэтому при появлении первой симптоматики нужно обратиться к врачу. Универсальный совет – это плановые посещения гинекологического кабинета, особенно если вы планируете беременность.
Гипоплазия эндометрия — цены на лечение, симптомы и диагностика гипоплазии эндометрия в «СМ-Клиника»
Капанадзе Магда Юрьевна
Врач акушер-гинеколог, к. м.н., врач высшей категории
м.н., врач высшей категории«СМ-Клиника» на ул. Ярцевская (м. «Молодежная»)
Детское отделение на ул. Ярцевская (м. «Молодежная»)
Аскольская Светлана Ивановна
Врач акушер-гинеколог высшей категории, д.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
«СМ-Клиника» на Волгоградском проспекте (м. «Текстильщики»)
«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Ашурова Гуля Закировна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на ул. Новочеремушкинская (м. «Новые Черемушки»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Быкова Светлана Анатольевна
Врач акушер-гинеколог высшей категории, к.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
Новочеремушкинская (м. «Новые Черемушки»)
«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Гайская Ольга Викторовна
Врач акушер-гинеколог первой категории, к.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
Ремез Елена Анатольевна
Врач гинеколог-эндокринолог, к.м.н.«СМ-Клиника» на ул. Новочеремушкинская (м. «Новые Черемушки»)
Детское отделение на ул. Новочеремушкинская (м. «Новые Черемушки»)
Баева Ирина Борисовна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Камалова Елена Юрьевна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Кузнецова Татьяна Валерьевна
Врач акушер-гинеколог, к. м.н.
м.н.«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Тихомиров Александр Леонидович
Врач акушер-гинеколог, доктор медицинских наук, профессор, доцент«СМ-Клиника» на ул. Сенежская (ст. МЦК «Коптево»)
Соломонашвили Вера Нодариевна
Врач акушер-гинеколог, врач гинеколог-эндокринолог, к.м.н.«СМ-Клиника» на Волгоградском проспекте (м. «Текстильщики»)
«СМ-Клиника» во 2-ом Сыромятническом пер. (м. «Курская»)
Верховых Ирина Викторовна
Врач акушер-гинеколог врач I категории, к.м.н.«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Самойлов Александр Реджинальдович
Врач акушер-гинеколог высшей категории, врач-онкогинеколог, к.м.н.«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Хусаинова Венера Хайдаровна
Врач акушер-гинеколог, к. м.н.
м.н.«СМ-Клиника» на ул. Ярославская (м. «ВДНХ»)
Шмелёва Ирина Евгеньевна
Врач акушер-гинеколог, УЗ-диагност, врач первой категории, к.м.н.«СМ-Клиника» в Старопетровском проезде (м. «Войковская»)
Зеленюк Борис Игоревич
Врач акушер-гинеколог первой категории, УЗ-диагност, к.м.н. Заместитель главного врача в «СМ-Клиника» на ул. Маршала Тимошенко«СМ-Клиника» на ул. Маршала Тимошенко (м. «Крылатское»)
Вороной Святослав Владимирович
Врач-гинеколог высшей категории, к.м.н.. Заместитель главного врача по хирургии в Центре репродуктивного здоровья «СМ-Клиника»«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Госсен Валерия Александровна
Врач акушер-гинеколог, врач-репродуктолог, УЗ-диагност, к. м.н.
м.н.«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Калинина Наталья Анатольевна
Врач-репродуктолог высшей категории, врач акушер-гинеколог, д.м.н., заведующая отделения ВРТ«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Ставничук Анна Владимировна
Врач-репродуктолог, врач-гинеколог, к.м.н., доцент«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Ускова Мария Александровна
Врач акушер-гинеколог, репродуктолог к.м.н.«СМ-Клиника» в пер. Расковой (м. «Белорусская»)
Центр репродуктивного здоровья «СМ-Клиника» (м. «Белорусская»)
Клочкова Елена Александровна
Врач акушер-гинеколог, врач гинеколог-эндокринолог, к. м.н.
м.н.«СМ-Клиника» на ул. Лесная (м. «Белорусская»)
Гониянц Гаяна Георгиевна
Врач акушер-гинеколог, к.м.н.«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Маркова Евгения Владимировна
Врач акушер-гинеколог высшей категории, к.м.н.«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Рубец Елена Ивановна
Врач акушер-гинеколог, УЗ-диагност, к.м.н.«СМ-Клиника» на Симферопольском бульваре (м. «Севастопольская»)
Детское отделение на Симферопольском бульваре (м. Севастопольская)
Негормональный метод лечения тонкого эндометрия (СO2 и N2)
Новый негормональный метод лечения тонкого эндометрия смесью газов СO2 и N2
Тонкий эндометрий (гипоплазия) – состояние, которое диагностируется примерно у 1/3 женщин детородного возраста.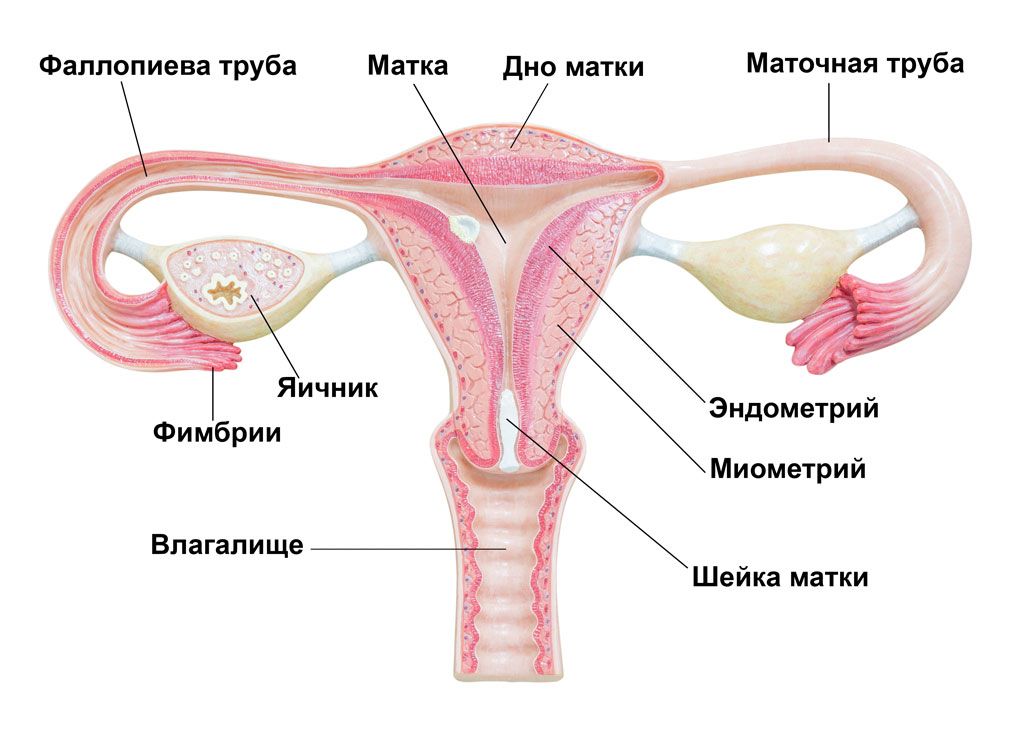 Эндометрий – слизистая внутренняя оболочка матки, толщина которой в нормальном состоянии – 8-12 мм. Именно к эндометрию прикрепляется эмбрион, поэтому если его толщина составляет менее 7 мм., это представляет серьезную угрозу для беременности.
Эндометрий – слизистая внутренняя оболочка матки, толщина которой в нормальном состоянии – 8-12 мм. Именно к эндометрию прикрепляется эмбрион, поэтому если его толщина составляет менее 7 мм., это представляет серьезную угрозу для беременности.
Для достижения желаемой беременности необходимо сочетание нормального эмбриона (оплодотворенной яйцеклетки) и рецептивного эндометрия, в котором происходит имплантация развивающего эмбриона.
Таким образом, тонкий эндометрий является частой причиной существенного снижения возможности наступления беременности. Толщина эндометрия менее 7 мм дает минимальные шансы на зачатие. Причинами тонкого эндометрия являются:
— хронический метроэндометрит (воспаление слизистой оболочки полости матки)
— вмешательства в полость матки-аборты, выскабливания слизистой
— недостаточная выработка гормона эстрадиола, отвечающего за рост эндометрия
— врожденные аномалия развития женских половых органов, инфантилизм.
— наличие в анамнезе хирургических операций на матке или яичниках;
— злоупотребление средствами экстренной контрацепции.
Тонкий эндометрий – состояние, нуждающееся в обязательном лечении, которое может быть консервативным или хирургическим.
В ФГБУ Научный центр акушерства и гинекологии и перинатологии им акд. Кулакова В.И. разработан новый метод лечения женщин, путем орошения эндометрия смесью газов СO2 и N2, под воздействием которой улучшается кровообращение в слизистой и происходит постепенное увеличение толщины базального и функционального слоев эндометрия. Локальное воздействие СО2 на ограниченный участок тканей сопровождается увеличением объемного кровотока, повышением скорости экстракции кислорода крови тканями и усилением метаболизма, восстановлением рецепторной чувствительности, усилением репаративных процессов и активации фибробластов. Азот в организме является одним из основных биогенных элементов, входящих в состав важнейших веществ живых клеток, белков и нуклеиновых кислот, аминокислот, гемоглобина и др.
Лечения тонкого эндометрия смесью газов СO2 и N2 проводится на 7,9,11 дни цикла при отсутствии кровянистых выделений из матки.
В процессе лечени необходимо проводить УЗИ-контроль эндометрия.
🤰 Подготовка к ЭКО в клинике GMS ЭКО – этапы подготовки перед процедурой
Решила поделиться своим опытом прохождения ЭКО в клинике GMS ЭКО. В протокол пошла в конце ноября прошлого (2016-ого) года.
Клиника новая, но до этого я достаточно долгое время наблюдалась по гинекологии у Анны Владиславовны Морозовой в «большом» GMS на Смоленке, она мне и посоветовала эту клинику — она там медицинский директор. Для полноты картины — мне 34 года, 2 внематочных беременности, удалены обе трубы, так что ЭКО для меня единственный вариант. До GMS ЭКО было 2 неудачных протокола, короткие протоколы, стимуляция менопуром.
По порядку. Клиника расположена по адресу 2-ая Ямская ул. дом 9. Ближайшее метро Марьина роща, от метро не спеша минут 15, сначала вдоль Сущевского вала, потом направо во дворы. Клиника расположена в странном кургузом полосатом здании. Отличный ремонт, все как то очень уютно. Не скажу, что по домашнему, но обстановка комфортная. Персонал реагирует на каждый твой чих, но я к этому привыкла еще по моему опыту лечения на Смоленке. Но это так, к слову.
Как вы понимаете, лечащий врач Анна Владиславовна Морозова. Спокойная, деловая, и пациентов настраивает на такой же спокойный лад. Предэкошное обследование проходили здесь же, в клинике. Стимуляцию делали по длинному протоколу, поскольку до этого короткие были пролетные с низким качеством клеток и небольшое их количество, стимулировали пурегоном. Ощущения не самые приятные, но все обошлось. Спунктировали 9 клеток, 7 нормального качества, оплодотворилось 6. Эмбриолог Ильин Кирилл Александрович. На 5-эй день получили 5 эмбрионов очень хорошего качества, как сказал Кирилл Александрович, и один, как но выразился, нормальный.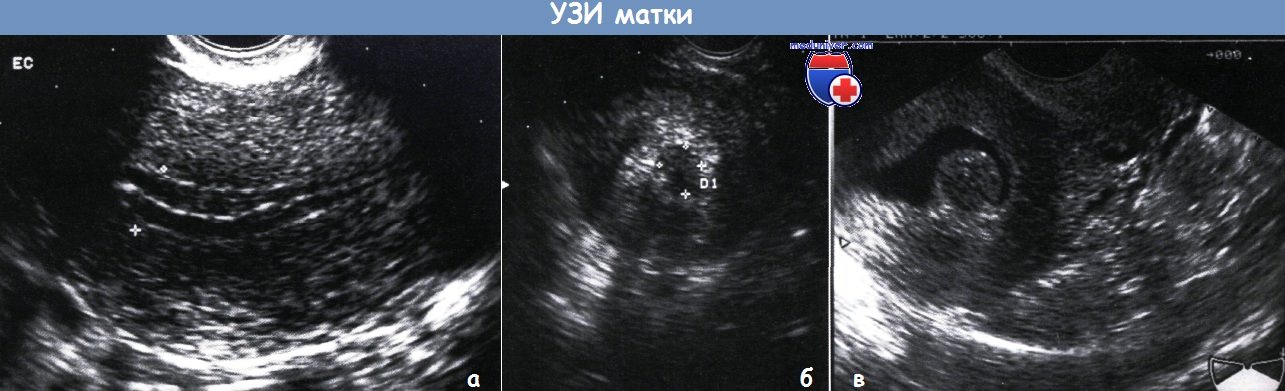
Анна Владиславовна объяснила, что поскольку доза гормонов была высокая, лучше дать организму время успокоиться, поэтому сделали крио всех эмбрионов. 26-ого января у меня был перенос, перенесли 2 эмбриона. 9-ого февраля сделали бета ХГЧ — 132 единицы.
Я беременна!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!
Огромное спасибо всему персоналу клиники за их профессионализм, прекрасное человеческое отношение, отзывчивость, внимательность, чуткость и заботу. Отдельная благодарность медицинскому директору Анне Владиславовне Морозовой за то, что она уверенно вела мой протокол и довела его до победы и заразила этой уверенностью и меня и зав. эмбриологией Кириллу Александровичу Ильину за то, что тот так хорошо позаботился о моих детках в их первые дни жизни.
Теперь будем ждать УЗИ на сердцебиение. Сказали, что в принципе при моем уровне ХГЧ бывает и многоплодная беременность. Если это случится то я буду просто на седьмом небе!
Последнее по тексту, но не по значению. Естественно, я очень довольна результатами и готова рекомендовать клинику и своих врачей всем, кому это нужно. Если кто то решит последовать моему примеру, немного о финансах. Сама процедура мне обошлась чуть больше 150 тыс. за все включая ИКСИ, крио, подтверждение беременности и т.д. плюс стандартный пакет предварительных анализов и врачей (42 тыс. по акции) плюс лекарства для стимуляции — я покупала прямо в клинике, цены нормальные. Итого получилось по моим расчетам чуть больше 260 тыс.. Наверняка, можно было найти и дешевле. А вот много это или мало за человеческие условия лечения, за внимательный персонал, за врачей, которым можно доверять, наконец, за ТАКОЙ результат — это дело каждого. Я лично ни копейки не пожалела.
Толщина эндометрия для зачатия: норма и причины нарушения
Эндометрием является внутренняя полость матки, покрытая эпителиальной тканью, снабженной кровеносными сосудами. Через слой эндометрия проходит менструальный цикл и оплодотворенное яйцо непосредственно в матку.
Зачем требуется поддерживать норму?
Толщина эндометрия для зачатия находится под влиянием женских половых гормонов. При нормальном размере внутреннего маточного слоя зародыш благополучно внедряется в маточные стенки, и наступает беременность. Чтобы плод хорошо укрепился в матке, толщина должна иметь определенный показатель, определяют который при помощи УЗИ, эхографии. Далее плод имплантирует и прирастает к плаценте.
Норма эндометрия для зачатия зависит от менструального цикла, при его несоответствии, или недостатке беременность просто невозможна. Восстановить толщину можно только при помощи интенсивной гормонотерапии.
Благодаря базальному и функциональному слою образуется выстилка внутри матки. Функциональный слой отторгается и отмирает в начале менструации. Однако к новому циклу он способен восстановиться благодаря способности базального слоя регенерировать.
Таким образом, для продуктивного и полноценного зачатия должен сформироваться нормальный внутренний слой. Половые гормоны имеют определенный уровень, способный меняться в зависимости от дня менструации. Размеры базального слоя резко увеличиваются под конец цикла, по окончании менструации истончаются.
Какова норма толщины эндометрия?
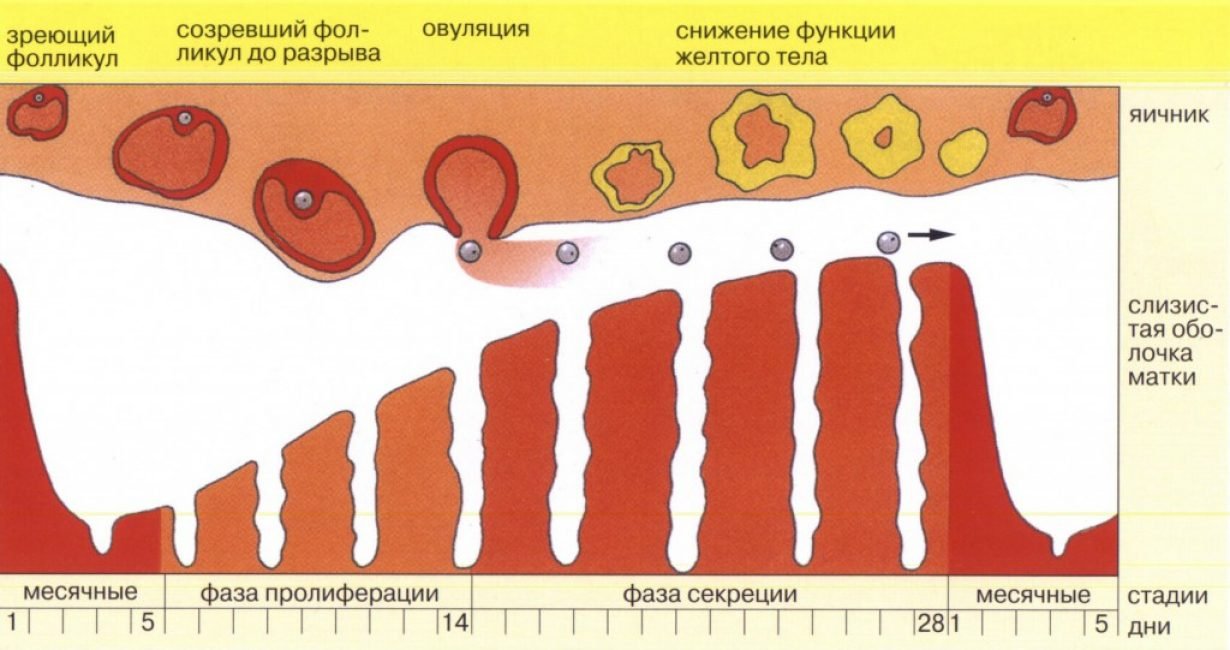
Толщина эндометрия меняется в зависимости от дня цикла. Средний размер составляет: 5 – 7 день – 3 – 6 мм, 8 – 10 день – 5 – 10 мм, 11 – 14 день – 7 – 14 мм, 15 – 18 день – 10 – 16 мм, 19 – 23 день – 10 – 18 мм, 24 – 27 день – 10 – 17 мм. Слизистый слой способен меняться. Отклонения от нормы возможны при длительном цикле. В период менструации показатель составляет 0,5 – 0,9 см.
К пятому дню начинается процесс регенерации, размер снижается до 0,3 см. В конце менструации норма составляет – 2 см. К шестому дню достигает 6 – 9 мм. К восьмому дню при средней стадии толщина составляет – 1 см. Третья стадия – более поздняя, варьирует между 11 и 14 – ми днями цикла, средний размер – 11 мм. К 15 дню начинает увеличиваться. Данный день более благоприятен для зачатия.
Размер эндометрия для зачатия составляет 11-12 мм, такой размер считается идеальным. Фертильный период заканчивается к 18-ому дню. Если месячный период короткий, то конец фертильного периода приходится на 12-й день.
Такие моменты важны при искусственной подсадке эмбриона, при ЭКО. 19 – 23 день – наступление новой стадии, толщина максимальна – 1 – 2,1 см, плодное яйцо прикрепляется к стенкам матки. 24 – 27 день – истончение эндометрия до 1 см. Толщина слоя характерна в период менопаузы – 5 мм. 8 мм – критическая отметка, требует хирургического выскабливания. С возрастом функции деторождения гаснут, половые гормоны требуют восполнения. В маточной полости развивается патология.
Причины нарушения эндометрия
Причины нарушения слоя эндометрия:
- Гиперплазия. Толщина слоя значительно превышает средние показатели. Если она быстро увеличивается, то можно предположить развитие бластулы в ранний период беременности.
- Гипоплазия. Слой становится тонким. Допустим, норма – 10 – 14 мм. УЗИ на середину цикла показывает всего 6 мм. Несоответствие норме или неоднородная структура говорит о патологии, требующей врачебного вмешательства и своевременного лечения. Если за весь менструальный цикл толщина не меняется, то возможен хронический эндометрит, или имеется недостаток кровоснабжения.
Для роста эндометрия назначается эстроген, аспирин, шалфей, физиолечение. Он восполняется гормонами, некоторыми народными средствами. При несоответствии норме следует лечить в зависимости от причины его появления. Не стоит заниматься самолечением, нужно пройти обследование у гинеколога.
Нет беременности при ЭКО? Разберемся в причинах.
Цикл ЭКО это многоэтапный процесс. И от того, как протекает каждый этап, зависит исход всей программы. Чтобы ЭКО завершилось успешно и наступила беременность, необходим ряд условий:
- должен начаться рост и развитие хотя бы одного фолликула
- фолликулы должны созреть
- не должно произойти преждевременной овуляции до пункции фолликулов
- во время пункции яйцеклетки должны быть успешно извлечены из фолликулов
- сперматозоиды должны оплодотворить хотя бы одну яйцеклетку
- оплодотворенная яйцеклетка должна начать делиться и развиваться
- эмбрион должен имплантироваться в матку.

И все же остается открытым вопрос: «Почему не каждый эмбрион при ЭКО становится плодом?»
Современные репродуктивные технологии позволяют вырастить эмбрион в лабораторных условиях, но до сих пор нет точных данных, что происходит во время имплантации эмбриона в матку?. При имплантации мы не знаем, какой эмбрион станет сначала плодом, а потом ребенком, и это приносит много разочарований, как врачу, так и пациенту.
Имплантация – это очень сложный процесс. Прежде всего, эмбрион должен продолжать развитие до стадии бластоцисты, а затем выйти из своей оболочки . Вылупившаяся бластоциста должна затем имплантироваться в эндометрий матки в короткий период времени, именуемый окном имплантации.
Как регулируется и происходит имплантация, остается загадкой, но стоит отметить, что у абсолютно здоровой супружеской пары при естественном зачатии всего 20-25% вероятность зачать ребенка в каждом менструальном цикле. Ответственность за такую низкую эффективность несет как сам эмбрион, так и нарушения во взаимодействии эмбрион-эндометрий. Сегодня известно, что одной из главных причин неудачной имплантации являются генетические патологии эмбриона. Именно имплантация является основным фактором, ограничивающим эффективность ВРТ.
Если беременность не наступила после первой попытки ЭКО, то это еще не конец пути – это только его начало! После неудачного цикла ЭКО обязательно необходимо встретиться с врачом и проанализировать все этапы. Важно при этом не менять врача или клинику, так как Ваш доктор уже знает особенности вашего здоровья и подберет оптимальную тактику лечения.
При анализе неудачной попытки ЭКО врач уделяет особое внимание качеству эмбрионов и эндометрия, а также другим важным моментам:
- обострение хронических заболеваний
- ответ яичников на стимуляцию
- как прошло оплодотворение
- качество ооцитов и спермы
- качество эндометрия на момент переноса
- необходимость дополнительного обследования и лечения
Причины неудач ЭКО
Эмбрионы удовлетворительного качества
Хорошие эмбрионы — это на 5-й день развития-бластоцисты без фрагментаций, которые хорошо и в срок делились.
Эмбрионы могут быть удовлетворительного качества ввиду плохого качества полученных женских клеток, а также по причине низкого качества спермы.
Плохое качество эндометрия
Для успешной имплантации перенесенного эмбриона необходимы нормальная структура и размер эндометрия.
Если у женщины были оперативные вмешательства в матку (аборты, чистки, роды, гистероскопии с диагностическим выскабливанием), то могут быть скрытые признаки воспалительного процесса в матке.
Воспалительные процессы в маточных трубах
Воспаление в трубах оказывает токсическое действие на имплантирующийся эмбрион, и даже если беременность наступает, обычно под воздействием токсинов происходит гибель эмбриона на ранних сроках.
Многие женщины после удаления труб получили положительные результаты ЭКО.
Генетические причины
При неудачных попытках ЭКО рекомендуется провести кариотипирование супругов
Иммунологические нарушения
Когда нет явных признаков неудач
ЭКО, врач рекомендует провести исследование иммунитета.Первичное обследование включает:
- полная иммунограмма,
- гемостазиограмма с волчаночным антикоагулянтом,
- панель аутоантител (антикардиолипины, АТ к ДНК, факторам щитовидной железы, фактору роста нервов),
- антиспермальные антитела ,
- гомоцистеин
- HLA-типирование
Совпадение по HLA-антигенам влияет на зачатие и вызывает выкидыши на ранних сроках. Факторы иммунологического бесплодия оказывают своё отрицательное влияние на многие этапы: имплантация эмбриона в слизистую полости матки, формирование плаценты, вынашивание беременности. При обследовании супружеских пар с привычным невынашиванием изучают степень их совместимости по HLA – системе, уровень иммунных NK-клеток. Для лечения иммунологических нарушений используют иммунизацию лимфоцитами мужа. Применение метода иммунотерапии лимфоцитами мужа позволяет провести иммунологическую коррекцию в организме беременной, что, в свою очередь, способствует физиологическому протеканию и вынашиванию беременности.
Что касается иммунного статуса организма — иммунологи уверены, что он очень сильно влияет и на зачатие, и на вынашивание.
Эндокринные нарушения
На фоне стимуляций может произойти обострение эндокринных заболеваний. Если у вас были в анамнезе расстройства эндокринной системы (гипер-гипотериоз, гиперпролактинемия, гипо-гиперандрогения , диабет и др.) , то необходимо проконсультироваться с эндокринологом , чтобы врач корректировал дозы дополнительно принимаемых вами препаратов.
Несоблюдение назначений врача
Причиной неудач может явиться пренебрежение пациентами назначениями лекарств или приобретение просроченных лекарств и в сомнительных местах. Очень важно принимать лекарства в точно назначенное время.
Возраст более 40 лет
Фертильность женщины после 40 резко снижается (по статистике частота наступления беременности 2-10%).
Возраст мужчины влияет на качество эмбрионов. Возраст мужчины (старше 39 лет) ассоциируется с увеличением частоты фрагментации, плохим качеством эмбрионов и соответственно играет роль в снижении частоты наступления беременности у пар, участвующих в программе ИКСИ/ЭКО
Проблемы с гемостазом крови
Необходимо посмотреть гемограмму и, если есть изменения, пройти курс лечения.
Даже если беременность не наступила с первой попытки ЭКО, вы прошли этот путь, вы сделали шаг навстречу мечте, знаете, что вас ждет в будущем и можете принять решение о дальнейших усилиях забеременеть и повторить попытку ЭКО для достижения поставленной цели.
Большинство врачей советуют подождать хотя бы один месяц, прежде чем начинать следующий цикл лечения.
В зависимости от результатов предыдущего цикла, врач может изменить схему лечения. Если не произошло оплодотворение, вам может потребоваться ИКСИ. Если качество яйцеклеток было плохим, врач может порекомендовать использование донорских яйцеклеток. Однако, если результаты предыдущего цикла были удовлетворительными, врач может порекомендовать повторить ту же самую схему лечения: все, что требуется многим пациентам для успеха в цикле ЭКО – это время и еще одна попытка. Будьте здоровы и идите к своей цели шаг за шагом.
Для справки: Ограничений по количеству циклов ЭКО –нет. Известны случаи, когда пары прошли более 20 циклов и получили желаемый результат- стали счастливыми родителями. Возможность и необходимость ЭКО определяет врач репродуктолог и эмбриолог.
С каждым последующим циклом ЭКО возрастает вероятность беременности.
Маркина Ольга Валерьевна
Эмбриолог клиники репродуктивного здоровья «Клиника 9», кандидат медицинских наук, врач высшей врачебной категории.
ЕСТЬ ПРОТИВОПОКАЗАНИЯ. ТРЕБУЕТСЯ КОНСУЛЬТАЦИЯ СПЕЦИА
ЛИСТА.Возрастное ограничение 18+
Что является нормальным и как измерять
Эндометрий — это слизистая оболочка матки. Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Каждый месяц в рамках менструального цикла организм подготавливает эндометрий для размещения эмбриона. При этом толщина эндометрия увеличивается и уменьшается.
Два гормона, эстроген и прогестерон, вызывают эти циклы роста эндометрия и его выделения во время менструации, если беременность не развивается.
В этой статье мы рассмотрим нормальный диапазон толщины эндометрия, причины изменений и время обращения к врачу.
Поделиться на PinterestВрач может измерить толщину эндометрия с помощью ультразвука.Нормальная толщина эндометрия меняется на протяжении жизни человека, от детства до половой зрелости, фертильных лет и после менопаузы.
При визуализирующих исследованиях молодых женщин, у которых еще не началась менструация, эндометрий присутствует, но меньше, чем он будет в более позднем возрасте.
По данным Радиологического общества Северной Америки (RSNA), эндометрий является самым тонким во время менструации, когда его толщина обычно составляет 2–4 миллиметра (мм).
Первая половина фазы пролиферации начинается примерно с 6-го по 14-й день цикла человека или в период между окончанием одного менструального цикла, когда кровотечение прекращается, и до овуляции. На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
По мере того, как цикл прогрессирует и приближается к овуляции, эндометрий становится толще, примерно до 11 мм.
Примерно через 14 дней цикла у человека гормоны вызывают выделение яйцеклетки. Во время этой секреторной фазы толщина эндометрия максимальна и может достигать 16 мм.
Беременность
Толщина эндометрия важна во время беременности. Эксперты в области здравоохранения связывают лучшие шансы на здоровую и доношенную беременность с тем, что эндометрий не слишком тонкий и не слишком толстый. Это позволяет эмбриону успешно имплантироваться и получать необходимое ему питание. С течением беременности эндометрий становится толще.
Менопауза
RSNA также утверждает, что у здоровых людей в постменопаузе размер эндометрия обычно составляет около 5 мм или меньше.
Ультразвук — самый распространенный способ измерения толщины эндометрия. Это метод, который врачи используют в первую очередь, особенно если человек сообщил о ненормальном вагинальном кровотечении.
Когда ультразвук не подходит, часто из-за положения матки человека или других заболеваний, врачи используют МРТ.
Толщина эндометрия изменяется во время менструального цикла человека, но другие факторы также могут вызывать изменения.
Одной из наиболее частых причин изменения толщины эндометрия является беременность. У женщин с внематочной беременностью или сроком беременности менее 5 недель могут наблюдаться признаки утолщения эндометрия.
Рак эндометрия или яичников — одно из самых тяжелых состояний, которое может привести к увеличению толщины эндометрия. По данным Американского онкологического общества, рак эндометрия — наиболее распространенный вид рака, поражающий репродуктивную систему человека.Рак эндометрия чаще встречается у белых, чем у афроамериканцев, у женщин до 45 лет рак эндометрия встречается редко. Средний возраст постановки диагноза — 60.
Другие факторы, способствующие большей толщине эндометрия, включают:
Гиперплазия эндометрия — это медицинский термин. для состояния, при котором эндометрий становится слишком толстым. Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона. Само по себе заболевание не является раком, но может привести к его развитию.
Также возможно, что эндометрий слишком тонкий. Исследователи определяют тонкий эндометрий как 7 мм или меньше. Обычно низкие значения толщины эндометрия специалисты связывают с возрастом. Однако они сообщают, что 5% людей моложе 40 лет и 25% людей старше 40 имели тонкий эндометрий.
Возможные причины тонкого эндометрия включают воспаление, лечение или структуру и характер самого эндометрия.
Наиболее распространенные признаки чрезмерной толщины эндометрия включают:
Лечение чрезмерной толщины эндометрия включает прогестин, женский гормон, предотвращающий овуляцию и гистерэктомию.
Исследования показывают, что беременность труднее прогрессировать, когда показания толщины эндометрия низкие. Лечение тонкого эндометрия может включать:
- эстроген
- хорионический гонадотропин человека, который представляет собой гормон, который плацента вырабатывает после имплантации эмбриона в стенку матки
- лекарства и добавки, используемые для улучшения кровотока
Однако исследования показывает, что эти методы лечения не всегда эффективны.
Людям следует обратиться к врачу, если они замечают аномальное вагинальное кровотечение, которое может включать:
- кровянистые выделения в период между периодами
- необычно сильные кровотечения
- нерегулярные короткие кровотечения
- вагинальные кровотечения или кровянистые выделения после менопаузы
Люди, страдающие тазовыми нарушениями При боли неизвестного происхождения следует обратиться к врачу для оценки и исключения рака эндометрия. Другие симптомы, на которые следует обратить внимание, — это вздутие живота и чувство сытости, когда вы мало едите.
Обращение внимания на толщину эндометрия может помочь женщинам, которые пытаются забеременеть, понять, как оптимизировать свои шансы на успешное зачатие.
Изменения толщины эндометрия — обычное явление на протяжении всей жизни человека. Однако, если кто-то замечает ненормальное кровотечение, выделения, боль в области таза или другие изменения в самочувствии своего тела, ему следует проконсультироваться с врачом для получения надлежащего лечения.
Рак эндометрия — одна из самых серьезных проблем со здоровьем, которая может возникнуть, если эндометрий человека слишком толстый.Однако рак эндометрия имеет хорошую выживаемость, если его диагностировать на ранней стадии.
Что является нормальным и как измерять
Эндометрий — это слизистая оболочка матки. Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Каждый месяц в рамках менструального цикла организм подготавливает эндометрий для размещения эмбриона. При этом толщина эндометрия увеличивается и уменьшается.
Два гормона, эстроген и прогестерон, вызывают эти циклы роста эндометрия и его выделения во время менструации, если беременность не развивается.
В этой статье мы рассмотрим нормальный диапазон толщины эндометрия, причины изменений и время обращения к врачу.
Поделиться на PinterestВрач может измерить толщину эндометрия с помощью ультразвука.Нормальная толщина эндометрия меняется на протяжении жизни человека, от детства до половой зрелости, фертильных лет и после менопаузы.
При визуализирующих исследованиях молодых женщин, у которых еще не началась менструация, эндометрий присутствует, но меньше, чем он будет в более позднем возрасте.
По данным Радиологического общества Северной Америки (RSNA), эндометрий является самым тонким во время менструации, когда его толщина обычно составляет 2–4 миллиметра (мм).
Первая половина фазы пролиферации начинается примерно с 6-го по 14-й день цикла человека или в период между окончанием одного менструального цикла, когда кровотечение прекращается, и до овуляции. На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
По мере того, как цикл прогрессирует и приближается к овуляции, эндометрий становится толще, примерно до 11 мм.
Примерно через 14 дней цикла у человека гормоны вызывают выделение яйцеклетки. Во время этой секреторной фазы толщина эндометрия максимальна и может достигать 16 мм.
Беременность
Толщина эндометрия важна во время беременности. Эксперты в области здравоохранения связывают лучшие шансы на здоровую и доношенную беременность с тем, что эндометрий не слишком тонкий и не слишком толстый. Это позволяет эмбриону успешно имплантироваться и получать необходимое ему питание. С течением беременности эндометрий становится толще.
Менопауза
RSNA также утверждает, что у здоровых людей в постменопаузе размер эндометрия обычно составляет около 5 мм или меньше.
Ультразвук — самый распространенный способ измерения толщины эндометрия. Это метод, который врачи используют в первую очередь, особенно если человек сообщил о ненормальном вагинальном кровотечении.
Когда ультразвук не подходит, часто из-за положения матки человека или других заболеваний, врачи используют МРТ.
Толщина эндометрия изменяется во время менструального цикла человека, но другие факторы также могут вызывать изменения.
Одной из наиболее частых причин изменения толщины эндометрия является беременность. У женщин с внематочной беременностью или сроком беременности менее 5 недель могут наблюдаться признаки утолщения эндометрия.
Рак эндометрия или яичников — одно из самых тяжелых состояний, которое может привести к увеличению толщины эндометрия. По данным Американского онкологического общества, рак эндометрия — наиболее распространенный вид рака, поражающий репродуктивную систему человека.Рак эндометрия чаще встречается у белых, чем у афроамериканцев, у женщин до 45 лет рак эндометрия встречается редко. Средний возраст постановки диагноза — 60.
Другие факторы, способствующие большей толщине эндометрия, включают:
Гиперплазия эндометрия — это медицинский термин. для состояния, при котором эндометрий становится слишком толстым. Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона. Само по себе заболевание не является раком, но может привести к его развитию.
Также возможно, что эндометрий слишком тонкий. Исследователи определяют тонкий эндометрий как 7 мм или меньше. Обычно низкие значения толщины эндометрия специалисты связывают с возрастом. Однако они сообщают, что 5% людей моложе 40 лет и 25% людей старше 40 имели тонкий эндометрий.
Возможные причины тонкого эндометрия включают воспаление, лечение или структуру и характер самого эндометрия.
Наиболее распространенные признаки чрезмерной толщины эндометрия включают:
Лечение чрезмерной толщины эндометрия включает прогестин, женский гормон, предотвращающий овуляцию и гистерэктомию.
Исследования показывают, что беременность труднее прогрессировать, когда показания толщины эндометрия низкие. Лечение тонкого эндометрия может включать:
- эстроген
- хорионический гонадотропин человека, который представляет собой гормон, который плацента вырабатывает после имплантации эмбриона в стенку матки
- лекарства и добавки, используемые для улучшения кровотока
Однако исследования показывает, что эти методы лечения не всегда эффективны.
Людям следует обратиться к врачу, если они замечают аномальное вагинальное кровотечение, которое может включать:
- кровянистые выделения в период между периодами
- необычно сильные кровотечения
- нерегулярные короткие кровотечения
- вагинальные кровотечения или кровянистые выделения после менопаузы
Люди, страдающие тазовыми нарушениями При боли неизвестного происхождения следует обратиться к врачу для оценки и исключения рака эндометрия. Другие симптомы, на которые следует обратить внимание, — это вздутие живота и чувство сытости, когда вы мало едите.
Обращение внимания на толщину эндометрия может помочь женщинам, которые пытаются забеременеть, понять, как оптимизировать свои шансы на успешное зачатие.
Изменения толщины эндометрия — обычное явление на протяжении всей жизни человека. Однако, если кто-то замечает ненормальное кровотечение, выделения, боль в области таза или другие изменения в самочувствии своего тела, ему следует проконсультироваться с врачом для получения надлежащего лечения.
Рак эндометрия — одна из самых серьезных проблем со здоровьем, которая может возникнуть, если эндометрий человека слишком толстый.Однако рак эндометрия имеет хорошую выживаемость, если его диагностировать на ранней стадии.
Что является нормальным и как измерять
Эндометрий — это слизистая оболочка матки. Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Каждый месяц в рамках менструального цикла организм подготавливает эндометрий для размещения эмбриона. При этом толщина эндометрия увеличивается и уменьшается.
Два гормона, эстроген и прогестерон, вызывают эти циклы роста эндометрия и его выделения во время менструации, если беременность не развивается.
В этой статье мы рассмотрим нормальный диапазон толщины эндометрия, причины изменений и время обращения к врачу.
Поделиться на PinterestВрач может измерить толщину эндометрия с помощью ультразвука.Нормальная толщина эндометрия меняется на протяжении жизни человека, от детства до половой зрелости, фертильных лет и после менопаузы.
При визуализирующих исследованиях молодых женщин, у которых еще не началась менструация, эндометрий присутствует, но меньше, чем он будет в более позднем возрасте.
По данным Радиологического общества Северной Америки (RSNA), эндометрий является самым тонким во время менструации, когда его толщина обычно составляет 2–4 миллиметра (мм).
Первая половина фазы пролиферации начинается примерно с 6-го по 14-й день цикла человека или в период между окончанием одного менструального цикла, когда кровотечение прекращается, и до овуляции. На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
По мере того, как цикл прогрессирует и приближается к овуляции, эндометрий становится толще, примерно до 11 мм.
Примерно через 14 дней цикла у человека гормоны вызывают выделение яйцеклетки. Во время этой секреторной фазы толщина эндометрия максимальна и может достигать 16 мм.
Беременность
Толщина эндометрия важна во время беременности. Эксперты в области здравоохранения связывают лучшие шансы на здоровую и доношенную беременность с тем, что эндометрий не слишком тонкий и не слишком толстый. Это позволяет эмбриону успешно имплантироваться и получать необходимое ему питание. С течением беременности эндометрий становится толще.
Менопауза
RSNA также утверждает, что у здоровых людей в постменопаузе размер эндометрия обычно составляет около 5 мм или меньше.
Ультразвук — самый распространенный способ измерения толщины эндометрия. Это метод, который врачи используют в первую очередь, особенно если человек сообщил о ненормальном вагинальном кровотечении.
Когда ультразвук не подходит, часто из-за положения матки человека или других заболеваний, врачи используют МРТ.
Толщина эндометрия изменяется во время менструального цикла человека, но другие факторы также могут вызывать изменения.
Одной из наиболее частых причин изменения толщины эндометрия является беременность. У женщин с внематочной беременностью или сроком беременности менее 5 недель могут наблюдаться признаки утолщения эндометрия.
Рак эндометрия или яичников — одно из самых тяжелых состояний, которое может привести к увеличению толщины эндометрия. По данным Американского онкологического общества, рак эндометрия — наиболее распространенный вид рака, поражающий репродуктивную систему человека.Рак эндометрия чаще встречается у белых, чем у афроамериканцев, у женщин до 45 лет рак эндометрия встречается редко. Средний возраст постановки диагноза — 60.
Другие факторы, способствующие большей толщине эндометрия, включают:
Гиперплазия эндометрия — это медицинский термин. для состояния, при котором эндометрий становится слишком толстым. Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона. Само по себе заболевание не является раком, но может привести к его развитию.
Также возможно, что эндометрий слишком тонкий. Исследователи определяют тонкий эндометрий как 7 мм или меньше. Обычно низкие значения толщины эндометрия специалисты связывают с возрастом. Однако они сообщают, что 5% людей моложе 40 лет и 25% людей старше 40 имели тонкий эндометрий.
Возможные причины тонкого эндометрия включают воспаление, лечение или структуру и характер самого эндометрия.
Наиболее распространенные признаки чрезмерной толщины эндометрия включают:
Лечение чрезмерной толщины эндометрия включает прогестин, женский гормон, предотвращающий овуляцию и гистерэктомию.
Исследования показывают, что беременность труднее прогрессировать, когда показания толщины эндометрия низкие. Лечение тонкого эндометрия может включать:
- эстроген
- хорионический гонадотропин человека, который представляет собой гормон, который плацента вырабатывает после имплантации эмбриона в стенку матки
- лекарства и добавки, используемые для улучшения кровотока
Однако исследования показывает, что эти методы лечения не всегда эффективны.
Людям следует обратиться к врачу, если они замечают аномальное вагинальное кровотечение, которое может включать:
- кровянистые выделения в период между периодами
- необычно сильные кровотечения
- нерегулярные короткие кровотечения
- вагинальные кровотечения или кровянистые выделения после менопаузы
Люди, страдающие тазовыми нарушениями При боли неизвестного происхождения следует обратиться к врачу для оценки и исключения рака эндометрия. Другие симптомы, на которые следует обратить внимание, — это вздутие живота и чувство сытости, когда вы мало едите.
Обращение внимания на толщину эндометрия может помочь женщинам, которые пытаются забеременеть, понять, как оптимизировать свои шансы на успешное зачатие.
Изменения толщины эндометрия — обычное явление на протяжении всей жизни человека. Однако, если кто-то замечает ненормальное кровотечение, выделения, боль в области таза или другие изменения в самочувствии своего тела, ему следует проконсультироваться с врачом для получения надлежащего лечения.
Рак эндометрия — одна из самых серьезных проблем со здоровьем, которая может возникнуть, если эндометрий человека слишком толстый.Однако рак эндометрия имеет хорошую выживаемость, если его диагностировать на ранней стадии.
Связь между толщиной эндометрия и исходом беременности в циклах внутриматочной инсеминации, стимулированной гонадотропинами | Репродуктивная биология и эндокринология
Насколько нам известно, это крупнейшее на сегодняшний день исследование, изучающее взаимосвязь между пиковым EST и исходом цикла IUI, стимулированного гонадотропинами. Это важная взаимосвязь для изучения, так как у клиницистов, управляющих циклами ВМИ, недостаточно данных, чтобы проконсультировать пациентов с тонкой слизистой оболочкой.Результаты нашего исследования, которые показали, что частота клинической беременности составляет 8,89% при пиковом EST <7 мм, не поддерживают практику рутинной отмены циклов, когда подкладка ниже этого порога. Небольшое общее количество циклов в категории <7 мм подтверждает предыдущие выводы о том, что гонадотропины не ослабляют слизистую оболочку эндометрия в той же степени, что и CC [7].
Наш первый метод анализа, сравнивающий пиковое EST между положительными (зачатие и клиническая беременность) и отрицательными циклами исходов ВМИ с использованием одномерного анализа, не показал различий в пиковом EST между группами исходов.Эти результаты согласуются с недавно опубликованными метаанализами, проведенными Weiss et al., Которые не обнаружили связи между пиковым EST и исходом цикла в популяции пациентов, получавших смесь протоколов индукции, включая CC, летрозол и гонадотропины [11].
Отсутствие значимых результатов при простом сравнении пикового EST между группами результатов может быть предметом трех возможных интерпретаций. Во-первых, может просто не быть разницы в пиковом EST между группами результатов.Во-вторых, статистическая значимость могла не быть достигнута из-за ограничений размера выборки, хотя клинически все еще может существовать истинная разница в пиковом EST между группами результатов. Наконец, статистическая разница, возможно, не наблюдалась в ходе этих первоначальных анализов из-за нелинейной зависимости между пиковым EST и результатами цикла. Если бы связь между пиковым EST и исходами была нелинейной, этот метод простого сравнения EST между двумя группами результатов был бы неприемлемым, поскольку он уменьшил бы размер эффекта.Предыдущая литература предполагала линейную зависимость между толщиной эндометрия и частотой успеха, что было ограничением в их анализах [12].
Таким образом, мы перешли к изучению возможности нелинейной зависимости, разделив пиковые значения EST на четыре группы. Мы изучили тенденцию в частоте исходов в 4 группах EST, а также сравнили пик EST среди 4 групп. Наше первоначальное графическое исследование показало, что самые высокие показатели как для клинической беременности, так и для зачатия были в категории пикового EST, равной 10.5–13,9 мм. Наблюдение за снижением частоты наступления беременности как на нижнем, так и на верхнем концах пика толщины эндометрия было ранее продемонстрировано Dinelli et al., Которые обнаружили самые высокие показатели наступления беременности, когда пик EST составлял от 10 до 11 мм [18].
Затем мы провели кусочно-линейную регрессию с использованием четырех групп пиковых EST, используя как одномерный, так и многомерный анализ. Многофакторный анализ включал факторы, ранее связанные с исходом цикла ВМИ: возраст женщины, количество доминирующих фолликулов, пиковый уровень эстрогена и общее количество подвижных сперматозоидов.Эти результаты согласуются с предыдущими исследованиями, в которых изучались прогностические факторы исхода беременности [5, 18].
Уникальным для нашего исследования является открытие нелинейной зависимости между увеличением пикового EST и исходами беременности. Мы продемонстрировали более высокие темпы зачатия с каждой последующей пиковой EST категории (<7 мм, 7–10,4 мм и 10,5–13,9 мм) до 14 мм, после которых частота зачатий снижалась. Это может свидетельствовать об увеличении частоты патологии эндометрия и / или снижении восприимчивости эндометрия сверх определенного порога, но для подтверждения этой тенденции потребуются более масштабные исследования.Наш анализ был ограничен относительно меньшим количеством циклов как в самом низком (<7 мм), так и в самом высоком (≥14 мм), однако мы считаем, что это точное представление распределения EST в популяции FSH-IUI.
Отсутствие данных об исходах живорождений также является ограничением этого ретроспективного исследования. Совет по этике институциональных исследований одобрил сбор ретроспективных данных из нашего центра, но достоверный сбор данных об уровне живорождений за этот период не проводился.Дальнейшие исследования с данными о живорождении дополнят результаты нашего исследования.
Хотя пик EST был связан с исходом цикла с использованием описанного выше анализа, отсутствие значимости анализа кривой ROC предполагает, что измерение EST само по себе является плохим предиктором результатов цикла. Это похоже на результаты предыдущего анализа, проведенного Kolibianakis et al., Который не смог продемонстрировать способность толщины эндометрия предсказать исход в циклах IUI, стимулированных CC [19].
В заключение, пик EST имеет нелинейную связь с результатами зачатия в циклах IUI, стимулированных гонадотропинами. Существует также тенденция к увеличению частоты клинических беременностей с увеличением пикового EST до 14 мм, после чего частота наступления беременности снижается. Хотя в нашем исследовании не было большого количества циклов в этих группах, есть указание на то, что оба крайних значения EST связаны с более низкими шансами как клинической беременности, так и зачатия в циклах ФСГ-ВМИ.
Эта нелинейная зависимость затрудняет использование изолированного пикового EST в качестве прогностического фактора успеха IUI.На основе одномерного анализа и анализа ROC мы продемонстрировали, что абсолютное измерение EST — плохой предиктор результата. Помимо пикового EST, исход клинической беременности связан с другими факторами пациента и цикла, включая возраст пациента, количество доминирующих фолликулов и общее количество подвижных сперматозоидов. Как изолированное измерение, пиковое EST имеет небольшую прогностическую ценность и, следовательно, не должно использоваться в качестве единственного индикатора продолжения или отмены цикла. Кроме того, результаты нашего исследования не подтверждают стандартную отмену цикла для циклов с «тонкой подкладкой» размером <7 мм, поскольку клинические беременности происходят с разумной частотой ниже этого произвольного порога.Точно так же мы не выступаем за отмену «толстой подкладки», когда EST> 14 мм. Однако мы рекомендуем учитывать патологию эндометрия, когда измерения EST находятся в этом диапазоне.
Толщина эндометрия и исход беременности при первичном бесплодии
ВВЕДЕНИЕ
Бесплодие обычно определяется как 1 год незащищенного полового акта без зачатия. [1] Примерно 85–90% здоровых молодых пар зачат в течение 1 года, большинство в течение 6 месяцев. [2] Таким образом, от бесплодия страдают примерно 10–15% пар. Основные причины бесплодия включают овуляторную дисфункцию (20–40%), патологию маточных труб и брюшины (30–40%), мужской фактор (30–40%) и патологию матки (относительно редко). Остальное в значительной степени необъяснимо, диагноз исключения варьируется от 10% до 30% среди бесплодных популяций. [3] Комбинированное лечение кломифеном и внутриматочной инсеминацией (ВМИ) обычно рекомендуется парам с необъяснимым бесплодием, но доказательства его эффективности весьма ограничены.В обзоре восьми исследований, включающих 932 цикла лечения, расчетная плодовитость цикла составила 5,6% для кломифена и 8,3% для кломифена и ВМИ. [4] Систематический обзор испытаний 2002 года, сравнивающих результаты лечения кломифеном / ВМИ и гонадотропинами / ВМИ, пришел к выводу, что данных недостаточно, чтобы утверждать, что любой из этих методов лучше. [5]
УЗИ эндометрия стало стандартной процедурой при диагностике и лечении бесплодия.Несмотря на широкое использование ультразвукового оборудования высокого разрешения, клиническое значение различий в толщине и внешнем виде эндометрия остается спорным. [6] Некоторые исследования продемонстрировали низкую частоту наступления беременности (PR) при наличии тонких слоев эндометрия, [7] , но другие не смогли подтвердить эту связь. [8,9] Настоящее исследование было разработано для изучения того, является ли толщина эндометрия в день введения хорионического гонадотропина человека (ХГЧ) предиктором успеха внутриматочной инсеминации (ВМИ) как основного результата.Было высказано предположение, что более толстый эндометрий является прогностическим фактором лучшего PR, когда все другие параметры сопоставимы.
МАТЕРИАЛЫ И МЕТОДЫ
Проспективное обсервационное исследование было проведено после получения одобрения Институционального этического комитета медицинского колледжа и больницы с февраля 2015 года по март 2016 года среди женщин, посещающих наше амбулаторное отделение и обращающихся за лечением бесплодия. Для нашего исследования были выбраны ановуляторные или олигоовуляторные женщины без каких-либо других причин бесплодия (с нормальным анализом спермы, проходимостью маточных труб, определенной с помощью HSG, и нормальными факторами матки).Образец спермы получали мастурбацией и собирали в чистый контейнер с последующей обработкой промыванием. В процедуре всплытия образцы спермы смешивали с 1 мл среды Ham’s F10, содержащей человеческий сывороточный альбумин, и центрифугировали при 1800 об / мин в течение 5 минут. Индукцию овуляции начинали на 3 -й день цикла в течение 5 дней, вводя 50 или 100 мг цитрата кломифена, в зависимости от антральных фолликулов. В последующих циклах дозы CC были увеличены с шагом 25–50 мг до максимальной 150 мг.Для большинства пациенток УЗИ влагалища начинали на 10–12 день цикла, а затем повторяли через день до тех пор, пока один из фолликулов не стал больше или равным 18 мм, после чего было введено 5000 МЕ ХГЧ. Для измерения толщины эндометрия было проведено серийное трансвагинальное ультразвуковое исследование. Измерения проводились от внешнего края границы раздела эндометрий-миометрий до внешнего края в самой широкой части эндометрия. Если были видны два или три слоя эндометрия, это определялось как трехлинейный узор, а единичная круглая структура считалась структурой без трех линий.Однократная ВМИ была проведена со свежей спермой в течение 36 часов после введения ХГЧ. Свежий осадок спермы ресуспендировали в 0,4 мл среды для промывания спермы, втягивали в катетер для осеменения и затем депонировали высоко в матке. Пациенту было приказано находиться в одном и том же положении в течение ½ часа. Затем ее обследовали после первой пропущенной менструации или при наступлении менструации. Пациентам, у которых не было менструации, проводился анализ мочи на беременность (UPT). Пациенты с положительным UPT были подвергнуты ультрасонографии для подтверждения внутриутробной беременности и количества гестационного мешка.Сообщается только о беременностях с подтвержденным гестационным мешком. Пациенты, у которых были менструации, были подвергнуты следующему циклу индукции овуляции. Было выполнено максимум шесть циклов. Таким образом, количество циклов ВМИ было больше, чем количество пациентов. Во время статистического анализа учитывалось количество циклов ВМИ. Для нашего исследования было выбрано сто девять циклов ВМИ с помощью целенаправленной выборки. Результат оценивался с точки зрения того, наступила ли беременность или нет. Сообщалось только о беременностях с подтвержденным гестационным мешком.Наблюдения были занесены в таблицу Excel и проанализированы. Непрерывные данные были выражены как среднее значение ± стандартная ошибка среднего (SEM). Дискретные категориальные данные были представлены в виде количества циклов ВМИ ( n [%]) и медианного значения. Сравнение непрерывных данных с нормальным распределением проводилось с использованием независимого критерия Стьюдента t . Категориальные данные были проанализированы с помощью таблиц сопряженности с использованием критерия хи-квадрат Пирсона. Статистический тест считался значимым, когда P <0.05. Все анализы проводились с использованием GraphPad InStat для Windows.
РЕЗУЛЬТАТЫ
Первоначально 52 пациента были оценены на соответствие критериям. Однако 10 из них не соответствовали критериям включения, а шесть пациентов отказались от участия. Наконец, 36 пациентов были взяты на исследование. Всего 36 пациентов прошли 109 циклов ВМИ. Данные всех этих циклов ВМИ были собраны и разделены на две группы в зависимости от толщины эндометрия в день введения ХГЧ. Следовательно, данные пациентов были доступны для анализа;
Группа A = Циклы с толщиной эндометрия ≥7 мм ( n = 73)
Группа B = Циклы с толщиной эндометрия ≤ 7 мм ( n = 36)
Таблица 1 показывает средний возраст, рост, вес, ИМТ с SEM и продолжительность бесплодия в годах.Было очевидно, что между двумя группами не было статистически значимой разницы. В таблице 2 показаны среднее значение и стандартная ошибка среднего значения для обеих групп с точки зрения возраста мужа, общего количества сперматозоидов, нормальной морфологии сперматозоидов и прогрессивной подвижности сперматозоидов. В группе А средний возраст мужа составлял 30,46 ± 0,39 года, а в группе В — 30,38 ± 0,44 года. Независимый тест Стьюдента t показывает, что между двумя группами не было статистически значимой разницы. Общее количество сперматозоидов 77.72 ± 4,51 миллиона для группы A и 82,51 ± 5,56 миллиона для группы B. Они были статистически сопоставимы ( P = 0,52). Была зарегистрирована нормальная морфология сперматозоидов, и она составила 64,39 ± 2,4% для группы A и 67,80 ± 4,3% для группы B. Таким образом, результаты показали, что обе группы были сопоставимы ( P = 0,45). Прогрессивная подвижность составила 78,23 ± 2,17% для группы A и 74,72 ± 3,85% для группы B. P = 0,39 показывает, что не было статистически значимой разницы между двумя группами.В таблице 3 представлены среднее значение и стандартная ошибка среднего уровня лютеинизирующего гормона (ЛГ) (МЕ / л) и уровня фолликулостимулирующего гормона (ФСГ) (МЕ / л) в группе A и группе B. Средний уровень LH в группе A был 6,17 ± 0,17 МЕ / л и 5,63 ± 0,25 для группы B ( P = 0,08). Для группы A уровень ФСГ составлял 7,94 ± 0,25 МЕ / л и 8,13 ± 0,49 МЕ / л для группы B ( P = 0,70). Таким образом, уровни ЛГ и ФСГ статистически не различались между двумя группами. В группе А средний уровень пролактина в сыворотке был 16.95 ± 0,56, а в группе Б — 15,68 ± 0,93. В группе A средний уровень тиреотропного гормона составлял 2,04 ± 0,11 мМЕ / л, а в группе B — 1,79 ± 0,17 мМЕ / л ( P = 0,20). Результаты независимого теста Стьюдента t показали, что в обеих группах не было статистически значимой разницы ( P = 0,21). В таблице 4 среднее число роста фолликулов в группе A и группе B составило 2,36 ± 0,07 дня 2,27 ± 0,09 дня в группе B ( P = 0,45). Средняя продолжительность роста фолликулов (дней) в группе A и группе B составляла 9.19 ± 0,07 суток и 9,27 ± 0,12 суток соответственно ( P = 0,54). Статистически значимой разницы ( P = 0,20) между двумя группами не было. Средний диаметр доминантного фолликула (мм) в группе A составлял 21,02 ± 0,18 в группе A и 20,72 ± 0,26 в группе B. Статистически значимой разницы ( P = 0,34) между двумя группами не было. В группе А средняя толщина эндометрия составляла 9,79 ± 0,17 мм, а в группе В — 6,52 ± 0,06 мм. Значение независимого критерия Стьюдента t- показало, что существует статистически значимая разница ( P = 0.001) между двумя группами относительно средней толщины эндометрия (мм). В группе А общее количество беременностей составило 11, а в группе Б беременности не было. Значение точного теста Фишера показало, что существует статистически значимая разница ( P = 0,0149) между двумя группами в отношении количества беременностей. Таким образом, в группе А было значительно больше беременностей (толщина эндометрия ≥ 7 мм).
Таблица 1 :: Распределение пациентов, перенесших циклы ВМИ, в зависимости от возраста (лет), веса (кг), роста (м) и ИМТ (кг / м 2 ) и продолжительности бесплодия Группы A и Группы B .
| Параметры | Группа A ( n = 73) | Группа B ( n = 36) | P значение | |
|---|---|---|---|---|
| Возраст (лет) | Среднее | 27 | 26,3 | 0,369 (NS) |
| SEM | ± 0,440 | ± 0,468 | ||
| Масса (кг) | Среднее | 59,99 | 59,31 | 0.47 (NS) |
| SEM | ± 0,48 | ± 0,92 | ||
| Высота (м) | Среднее | 1,50 | 1,51 | 0,13 |
| SD | ± 0,002 | ± 0,002 | ||
| ИМТ (кг / м 2 ) | Среднее | 26,47 | 25,95 | 0,209 (NS) |
| SEM | ± 0,223 | ± 0.374 | ||
| Продолжительность бесплодия | Среднее | 6,51 | 5,77 | 0,18 (NS) |
| SEM | ± 0,33 | ± 0,38 |
Таблица 2 :: Распределение пациентов, перенесших циклы ВМИ, в зависимости от возраста мужа (лет), общего количества сперматозоидов (в миллионах), нормальной морфологии сперматозоидов (%), прогрессивной подвижности сперматозоидов (%).
| Параметры | Группа A ( n = 73) | Группа B ( n = 36) | P значение | |
|---|---|---|---|---|
| Возраст мужа (лет) | Среднее | 30.46 | 30,38 | 0,90 (NS) |
| SEM | ± 0,39 | ± 0,44 | ||
| Общее количество сперматозоидов (в миллионах) | Среднее | 6,51 | 5,77 | 0,52 (NS) |
| SEM | ± 4,51 | ± 5,56 | ||
| Нормальная морфология сперматозоидов (%) | Среднее | 64,39 | 67,80 | 0,45 (NS) |
| SEM | ± 2.4 | ± 4,3 | ||
| Прогрессивная моторика (%) | Среднее | 78,23 | 74,72 | 0,39 (NS) |
| SEM | ± 2,17 | ± 3,85 |
Таблица 3 :: Различные уровни гонадотропинов, сывороточного пролактина и ТТГ в группе A и группе B и их статистический анализ.
| Параметр | Группа A ( n = 73) | Группа B ( n = 36) | P значение | |
|---|---|---|---|---|
| Уровень ЛГ (МЕ / л) | Среднее | 6.17 | 5,63 | 0,08 |
| SEM | ± 0,17 | ± 0,25 | ||
| Уровень ФСГ (МЕ / л) | Среднее | 7,94 | 8,13 | 0,70 |
| SEM | ± 0,25 | ± 0,49 | ||
| Уровень пролактина в сыворотке (нг / мл) | Среднее | 16,95 | 15,68 | 0,21 (NS) |
| SEM | ± 0.56 | ± 0,93 | ||
| Уровень ТТГ (мМЕ / л) | Среднее | 2,04 | 1,79 | 0,20 (NS) |
| SEM | ± 0,11 | ± 0,17 |
: Таблица 4: Количество и продолжительность роста фолликулов, диаметр доминантного фолликула (мм), толщина эндометрия (мм) и результат тестов на беременность в двух группах и их статистический анализ.
| Параметры | Группа A ( n = 73) | Группа B ( n = 36) | P значение | |
|---|---|---|---|---|
| Количество роста фолликулов | Среднее | 2,36 | 2,27 | 0,45 (NS) |
| SEM | ± 0,07 | ± 0,09 | ||
| Продолжительность роста фолликулов (дней) | Среднее | 9.19 | 9,27 | 0,54 (NS) |
| SEM | ± 0,07 | ± 0,12 | ||
| Диаметр доминантного фолликула (мм) | Среднее | 21,02 | 20,72 | 0,34 (NS) |
| SEM | ± 0,18 | ± 0,26 | ||
| Толщина эндометрия (мм) | Среднее | 9,79 | 6,52 | 0,0001 (ю) |
| SEM | ± 0.17 | ± 0,06 | ||
| Число положительных результатов теста на беременность | 11 | 0 | 0,0149 (S) | |
| No отрицательного теста на беременность | 62 | 36 |
ОБСУЖДЕНИЕ
Первичное бесплодие — одна из частых проблем, с которыми сталкивается каждый гинеколог. ВМИ с индукцией овуляции обычно считается первой линией лечения этих пациентов. Толщина эндометрия может рассматриваться как отражение степени разрастания эндометрия при отсутствии внутриутробной патологии.Эти данные показали, что толщина эндометрия может рассматриваться как главный прогностический фактор PR в циклах CC-IUI. [10] Несмотря на широкое использование ультразвукового оборудования высокого разрешения, клиническое значение различий в толщине и внешнем виде эндометрия остается спорным. [6] Некоторые исследования продемонстрировали низкие PR при наличии тонких слоев эндометрия, [7] , но другие не смогли подтвердить эту связь. [8,9]
Гонен и др. .предположили, что трансвагинальная сонографическая оценка текстуры и толщины эндометрия может быть индикатором вероятности наступления беременности. [11] Нойес и др. . пришли к выводу, что толщина эндометрия> 9 мм, а также кольцевые и промежуточные структуры эндометрия указывают на более благоприятный прогноз для беременности при оплодотворении in vitro . [12] Isaacs et al . пришли к выводу, что толщина эндометрия является действенным скрининговым тестом на исход зачатия в циклах, стимулированных чМГ. [13] В их исследовании беременность не наступила, если размер эндометрия <7 мм. В настоящем исследовании средняя продолжительность бесплодия для группы A составляла 6,51 ± 0,33, а для группы B - 5,77 ± 0,38. Таким образом, обе группы были сопоставимы по продолжительности бесплодия ( P = 0,18).
В нашем исследовании возраст мужа и параметры спермы (количество, подвижность и морфология) были сопоставимы в обеих группах ( P > 0,05). Браниган и др. .сообщили, что ни один из основных параметров спермы, таких как концентрация, подвижность и морфология, не был связан с успехом ВМИ. Количество подвижных сперматозоидов, доступных для осеменения, и особенно их 24-часовая выживаемость, в высокой степени предопределяли успех ВМИ. Эсмаилзаде и др. . обнаружили, что хотя качество сперматозоидов (количество, подвижность и морфология) было связано с PR, только подвижность сперматозоидов была значимым фактором в модели множественной регрессии. [10] В данном исследовании использовался только один тип подготовки спермы, метод осеменения и мониторинг фолликулов для определения времени осеменения.Для подтверждения этих результатов потребуются другие программы, поскольку разные препараты спермы могут давать разные результаты.
Продолжительность роста фолликулов, количество фолликулов и размер доминирующего фолликула были сопоставимы в обеих группах. Гош и др. . сообщили, что женщины с диаметром фолликулов ≥20 мм чаще забеременели, чем женщины с диаметром от 15,00 до 19,99 мм. [14] В этом исследовании мы оценивали толщину эндометрия в двух разделенных группах> 7 мм и <7 мм.Все остальные параметры были сопоставимы в обеих группах. Таким образом, толщина эндометрия не зависит от этих факторов. Во всех возрастных диапазонах PR был ниже при толщине эндометрия ≤7 мм. При толщине эндометрия ≤7 мм беременности не было. В группе было 11 беременностей с толщиной ЭТ ≥7 мм. В исследовании Эсмаилзаде толщина эндометрия в день введения хорионического гонадотропина человека (ГЦК) была значительно больше в циклах, в которых наступила беременность (10,1 ± 3 против 7,7 ± 3.5). Возраст женщины отрицательно связан с исходом беременности, в то время как ЕТ и общее количество подвижных сперматозоидов положительно связаны с исходом беременности. [10]
ЗАКЛЮЧЕНИЕ
Внутриматочная инсеминация с индукцией овуляции обычно считается первой линией лечения бесплодных женщин. Толщина эндометрия может рассматриваться как отражение степени разрастания эндометрия при отсутствии внутриутробной патологии. Наши данные показали, что толщина эндометрия может рассматриваться как главный предиктор частоты наступления беременности.Настоящее исследование выявило статистически значимую разницу в средней толщине эндометрия между циклами, которые привели к беременности, и циклами, которые не привели к беременности. Следовательно, врачи, проводящие ВМИ бесплодным парам, должны уделять пристальное внимание развитию эндометрия.
Что нужно знать о толщине эндометрия | Ворзимер / Массерман
Эндометрий — это слизистая оболочка матки. Это один из немногих органов человеческого тела, размер которого меняется каждый месяц в течение фертильного возраста.
Каждый месяц в рамках менструального цикла организм подготавливает эндометрий для размещения эмбриона. При этом толщина эндометрия увеличивается и уменьшается.
Два гормона, эстроген и прогестерон, вызывают эти циклы роста эндометрия и его выделения во время менструации, если беременность не развивается.
В этой статье мы рассмотрим нормальный диапазон толщины эндометрия, причины изменений и время обращения к врачу.
Нормальная толщина эндометрия меняется на протяжении всей жизни человека, от детства до половой зрелости, фертильных лет и после менопаузы.
При визуализирующих исследованиях молодых женщин, у которых еще не началась менструация, эндометрий присутствует, но меньше, чем он будет в более позднем возрасте.
По данным Радиологического общества Северной Америки (RSNA), эндометрий является самым тонким во время менструации, когда его толщина обычно составляет 2–4 миллиметра (мм).
Первая половина фазы пролиферации начинается примерно с 6-го по 14-й день цикла человека или в период между окончанием одного менструального цикла, когда кровотечение прекращается, и до овуляции.На этом этапе эндометрий начинает утолщаться и может составлять 5–7 мм.
По мере того, как цикл прогрессирует и приближается к овуляции, эндометрий становится толще, примерно до 11 мм.
Примерно через 14 дней цикла у человека гормоны вызывают выделение яйцеклетки. Во время этой секреторной фазы толщина эндометрия максимальна и может достигать 16 мм.
БЕРЕМЕННОСТЬ
Толщина эндометрия важна во время беременности. Эксперты в области здравоохранения связывают лучшие шансы на здоровую и доношенную беременность с тем, что эндометрий не слишком тонкий и не слишком толстый.Это позволяет эмбриону успешно имплантироваться и получать необходимое ему питание. С течением беременности эндометрий становится толще.
МЕНОПАУЗА
RSNA также утверждает, что у здоровых людей в постменопаузе размер эндометрия обычно составляет около 5 мм или меньше.
Ультразвук — самый распространенный способ измерения толщины эндометрия. Это метод, который врачи используют в первую очередь, особенно если человек сообщил о ненормальном вагинальном кровотечении.
Когда ультразвук не подходит, часто из-за положения матки человека или других заболеваний, врачи используют МРТ.
Толщина эндометрия изменяется во время менструального цикла человека, но другие факторы также могут вызывать изменения.
Одной из наиболее частых причин изменения толщины эндометрия является беременность. У женщин с внематочной беременностью или менее 5 недель беременности могут наблюдаться признаки утолщения эндометрия.
Рак эндометрия или яичников — одно из самых тяжелых состояний, которое может привести к увеличению толщины эндометрия.По данным Американского онкологического общества, рак эндометрия — наиболее распространенный вид рака, поражающий репродуктивную систему человека. Рак эндометрия чаще встречается у белых, чем у афроамериканцев, у женщин моложе 45 лет встречается редко. Средний возраст постановки диагноза — 60 лет.
Другие факторы, способствующие увеличению толщины эндометрия, включают:
Гиперплазия эндометрия — это медицинский термин, обозначающий состояние, при котором эндометрий становится слишком толстым. Это часто связано с чрезмерным уровнем эстрогена или эстрогеноподобных соединений и недостаточным количеством прогестерона.Само по себе заболевание не является раком, но может привести к его развитию.
Также возможно, что эндометрий слишком тонкий. Исследователи определяют тонкий эндометрий как 7 мм или меньше. Обычно низкие значения толщины эндометрия специалисты связывают с возрастом. Однако они сообщают, что 5% людей моложе 40 лет и 25% людей старше 40 имели тонкий эндометрий.
Возможные причины тонкого эндометрия включают воспаление, лечение или структуру и характер самого эндометрия.
К наиболее частым признакам чрезмерной толщины эндометрия относятся:
Лечение чрезмерной толщины эндометрия включает прогестин, женский гормон, предотвращающий овуляцию и гистерэктомию.
Исследования показывают, что беременность труднее прогрессировать, когда значения толщины эндометрия низкие. Лечение тонкого эндометрия может включать:
- эстроген
- Хорионический гонадотропин человека, гормон, вырабатываемый плацентой после имплантации эмбриона в стенку матки
- лекарств и пищевых добавок, используемых для улучшения кровотока
Однако исследования показывают, что эти методы лечения не всегда эффективны.
Людям следует обратиться к врачам, если они заметят аномальное вагинальное кровотечение, которое может включать:
- пятнистость между периодом
- необычно сильные потоки
- нерегулярные, короткие кровотечения
- вагинальное кровотечение или кровянистые выделения после менопаузы
Людям, испытывающим боль в области таза неизвестного происхождения, следует обратиться к врачу для обследования и исключения рака эндометрия. Другие симптомы, на которые следует обратить внимание, — это вздутие живота и чувство сытости, когда вы мало едите.
Обращение внимания на толщину эндометрия может помочь женщинам, которые пытаются забеременеть, понять, как оптимизировать свои шансы на успешное зачатие.
Изменения толщины эндометрия распространены на протяжении всей жизни человека. Однако, если кто-то замечает ненормальное кровотечение, выделения, боль в области таза или другие изменения в самочувствии своего тела, ему следует проконсультироваться с врачом для получения надлежащего лечения.
Рак эндометрия — одна из самых серьезных проблем со здоровьем, которая может возникнуть, если эндометрий человека слишком толстый.Однако рак эндометрия имеет хорошую выживаемость, если его диагностировать на ранней стадии.
——————————
Автор Даниэль Дрезден
Источники:
- Рак эндометрия. (2019).
org / Пациенты / Часто задаваемые вопросы / Рак эндометрия - Выживаемость рака эндометрия по стадиям. (2019).
org / рак / рак эндометрия / обнаружение-диагностика-стадирование / выживаемость.html - Гиперплазия эндометрия. (2012).
org / Пациенты / Часто задаваемые вопросы / Гиперплазия эндометрия? IsMobileSet = false - Основные статистические данные по раку эндометрия.(2019).
орг / рак / рак эндометрия / about / key-statistics.html - Langer, J. E., et al. (2012). Визуализация женского таза на протяжении жизненного цикла.
rsna.org/doi/pdf/10.1148/rg.326125513 - Махаджан, Н., и Шарма, С. (2016). Эндометрий в вспомогательных репродуктивных технологиях: насколько тонкий слишком тонкий?
nlm.nih.gov/pmc/articles/PMC4817285/ - Monard, M., et al. (2018). Секреторная фаза менструации и имплантации.
com / secretory-phase-of-menstruation-and-implantation.php # Артикул - Nalaboff, K. M., et al. (2001). Визуализация эндометрия: болезни и нормальные варианты.
rsna.org/doi/full/10.1148/radiographics.21.6.g01nv211409 - Нормальные периоды. (нет данных).
ca / normal-period / menstrual-cycle-basics / # cycleComprehensive - Оральные контрацептивы, содержащие только прогестин. (2016).
gov / druginfo / meds / a602008.html - Садро, К.Т. (2016). Визуализация эндометрия: иллюстрированный очерк.
орг / статья / S0846-5371 (15) 00134-5 / pdf - Что такое рак эндометрия? (2019).
орг / рак / рак эндометрия / about / what-endometrial-Cancer.html
Корреляция между толщиной эндометрия и исходами беременности в новых циклах АРТ с разными возрастными группами: ретроспективное исследование
Мы изучили новый цикл ЭКО / ИКСИ у 1000 пациенток и определили влияние Ent в день окончательного запуска на исход беременности.Наши результаты показали, что существует значительная корреляция между толщиной эндометрия и частотой наступления беременности.
В то время как несколько исследований подтвердили связь тонкого эндометрия с низким уровнем клинической беременности, точка отсечения Ent для исхода беременности ЭКО – ЭТ не была определена. Исследования показали, что частота клинической беременности и частота продолжающихся беременностей значительно снижаются, когда Ent составляет менее 7 мм в день ХГЧ [7, 8], что соответствовало нашему исследованию. Сообщалось, что частота самопроизвольных абортов значительно увеличивается, когда Ent> 14 мм [9], тогда как другое исследование предполагает, что при Ent> 14 мм неблагоприятного влияния на исход беременности не наблюдается [7].В нашем исследовании мы наблюдали, что частота наступления беременности увеличилась с Ent = 8 мм до Ent = 11 мм, затем снизилась, а при Ent> 14 мм частота наступления беременности была нулевой.
Чтобы получить более точное соотношение между толщиной эндометрия и результатом ЭКО, Bu et al. продемонстрировали, что у пациенток, подвергающихся ЭКО с различной реакцией яичников, тонкая толщина эндометрия в день введения ХГЧ связана с более низкой частотой наступления беременности [10]. Толстый эндометрий более спорен.Несколько предыдущих исследователей предположили, что толстый эндометрий (> 16 или ≥ 17 мм) связан с улучшенной частотой зачатия, в то время как другие сообщили о пагубном влиянии толстого эндометрия (> 14 мм) на скорость зачатия [11, 12] . Юань и др. В своем исследовании обнаружили устойчивую положительную корреляцию между Ent и уровнем зачатия, при этом пациенты, у которых Ent больше 15 мм, достигли наивысшего уровня зачатия в 53,3% [3]. Однако важно отметить, что утолщение эндометрия связано с рядом внутриутробных патологий, таких как полипы или миомы, которые, как было показано, отрицательно влияют на имплантацию и снижают частоту наступления беременности [13].Таким образом, у женщин с аномально утолщенным эндометрием целесообразно провести дополнительные исследования, например гистероскопию, для исключения и лечения любых внутриполостных поражений.
Ваня Коста Рибера и его коллеги в исследовании оценили, влияет ли Ent на исход переноса свежего эмбриона, в ретроспективной одноцентровой когорте из 3350 циклов ЭКО. В многомерном регрессионном анализе Ent не был линейно связан с рождением живого ребенка, при этом коэффициент живорождения был самым низким с Ent менее 7.0 мм (21,6%; p <0,001), а затем от 7,0 до 9,0 мм (30,2%; p = 0,008). Значение Ent менее 7,0 мм также ассоциировалось со снижением массы тела новорожденного при рождении z -баллов. Они пришли к выводу, что использование Ent является потенциальным прогностическим инструментом для показателей живорождений и массы новорожденных при рождении [4].
Мохаммади и его коллеги в своем исследовании оценили влияние комбинированной толщины и структуры эндометрия на успех циклов интрацитоплазматической инъекции сперматозоидов (ИКСИ) и пришли к выводу, что толщина эндометрия составляет 10–12.9 мм с триламинарным рисунком ассоциируется с более высокой СЛР с циклами ИКСИ [14].
Julian et al. в своем исследовании оценили влияние структуры эндометрия в день запуска на имплантацию [15]. Паттерн эндометрия (Enp) был зарегистрирован как относящийся к одной из следующих трех категорий, как описано Grunfeld et al. [16]: (1) поздняя пролиферация (гиперэхогенный эндометрий, составляющий <50% Ent, с гиперэхогенным базисом и гипоэхогенной функциональной), (2) ранний секреторный (гиперэхогенный базальный и функциональный, распространяющийся на> 50% Ent, но не покрывающие всю полость эндометрия), и (3) средне-поздний секреторный (гомогенный гиперэхогенный функционализирующийся, простирающийся от базальной части до просвета).В исследуемой популяции Ent не был значительно связан с клиническими исходами эуплоидных ET. Энп 3 типа в день запуска предполагает преждевременно закрытое окно имплантации [15].
Чжао и его коллеги показали значительную разницу в толщине эндометрия в день введения ХГЧ и изменение толщины эндометрия с третьего дня стимуляции гонадотропинами до дня введения ХГЧ между беременными и небеременными женщинами. Это открытие указывает на то, что адекватное развитие эндометрия способствует увеличению частоты наступления беременности.Они предполагают, что эндометрий небеременных женщин может быть связан с патологическими аномалиями, такими как плоскоклеточная метаплазия или отсутствие нормального пролиферативного ответа на повышение уровня эстрадиола. В модели бинарной логистической регрессии толщина эндометрия на 3-й день стимуляции гонадотропинами, толщина эндометрия в день введения ХГЧ и изменение толщины эндометрия с третьего дня стимуляции гонадотропином до дня введения ХГЧ были независимыми прогностическими факторами для беременность [1] Хотя во многих исследованиях оценивалась взаимосвязь между толщиной эндометрия и исходом ЭКО, результаты все еще остаются противоречивыми.Некоторые авторы не сообщали о взаимосвязи между толщиной эндометрия и частотой наступления беременности у пациенток, перенесших ЭКО [17, 18].
Из-за основных параметров пациента, таких как количество извлеченных ооцитов, качество и количество перенесенных эмбрионов, в большинстве исследований не оценивались должным образом, и их результаты были сомнительными. В нашем исследовании мы показали, что существует значительная разница между клиническими параметрами, такими как АМГ, уровень эстрадиола в день окончательного запуска, а также количество извлеченных ооцитов и зрелых ооцитов у беременных и небеременных пациенток.Также наблюдалась положительная корреляция между Ent и этими клиническими параметрами. Энт является решающим фактором для беременности, но есть вероятность, что эти параметры могут быть более важными, чем Энт, и могут влиять на него. Фактически, овариальный резерв и внутренняя выработка эстрадиола вызывают рост эндометрия. АМГ считается признаком овариального резерва; например, он обычно экспрессируется теми фолликулами, которые недавно прогрессируют из пула примордиальных фолликулов. Следовательно, сывороточные уровни АМГ демонстрируют количество и особенности фолликулярного пула яичников [19].