Диагностика и лечение бактериальных инфекций кожи | #02-03/99
Как наилучшим образом вести пациента со стафилококковой инфекцией кожи?
Как врач общей практики может диагностировать и лечить рожистое воспаление?
Какое лечение эффективно при эритразме?
B норме кожа человека заселена огромным количеством бактерий, мирно сосуществующих на ее поверхности или в волосяных фолликулах.
Однако кожа обладает определенными свойствами, защищающими ее от инфицирования патогенами. К ним относятся плотный и сухой ороговевающий слой, практически непроницаемый для микроорганизмов, и клейкое межклеточное вещество — сложная смесь липидов, плотно соединяющая клетки мальпигиевого слоя и также защищающая кожу, закупоривая вход в волосяные фолликулы.
Другие факторы, останавливающие проникновение патогенных микроорганизмов, включают постоянное обновление клеток кожи, кислое значение pH, наличие иммуноглобулинов в составе пота и различные виды кожной флоры.
Кожные инфекции, как правило, развиваются только тогда, когда травма, избыточная гидратация или воспалительные заболевания кожи нарушают эти защитные свойства. Организмы, вызывающие кожные инфекции, могут быть частью постоянной кожной флоры или ближайших слизистых оболочек или происходить из внешних источников, таких как другой человек, окружающая среда или зараженные объекты.
Импетиго — наиболее поверхностная кожная инфекция, вызываемая S. aulreuls и S. pyogenes. Различают два основных клинических варианта: буллезное импетиго, считающееся стафилокковым заболеванием, и небуллезное импетиго, вызываемое S. aulreuls или S. pyogenes либо обоими организмами.
Заболевание встречается у детей гораздо чаще, чем у взрослых, развиваясь на открытых частях тела, лице и конечностях, в местах царапин, ссадин и укусов насекомых.
Вначале появляются красные пятна, которые превращаются в пузырьки и гнойнички, легко вскрывающиеся и образующие толстые, слипшиеся желтовато-коричневые чешуйки на эритематозном основании (см./oh-my-god--what-is-that--516065928-599c326a03f40200117ccbae.jpg) рис. 1). Они часто многочисленны, могут вызывать зуд, но, как правило, безболезненны.
рис. 1). Они часто многочисленны, могут вызывать зуд, но, как правило, безболезненны.
| Рисунок 1. Толстые желтые корки в основании эритемы и поверхностных эрозий у пациента со стрептококковым импетиго |
При буллезной форме могут развиваться большие пузырьки и волдыри диаметром 1-2 см. Они вскрываются медленнее и сохраняются в течение двух-трех дней. Возбудители, как правило, определяются культивированием, но в клинически очевидных случаях в этом нет необходимости.
Наиболее серьезным осложнением импетиго является постстрептококковый острый гломерулонефрит, общая заболеваемость которым в последние годы снизилась.
Буллезное импетиго обусловлено исключительно S. aulreuls, который выделяет токсин эксфолиатин, вызывающий расщепление межклеточного вещества в поверхностных слоях эпидермиса. Абсорбируясь в большом количестве в кровоток, этот токсин вызывает стафилококковый синдром обожженной кожи, который в 5% случаев заканчивается летально.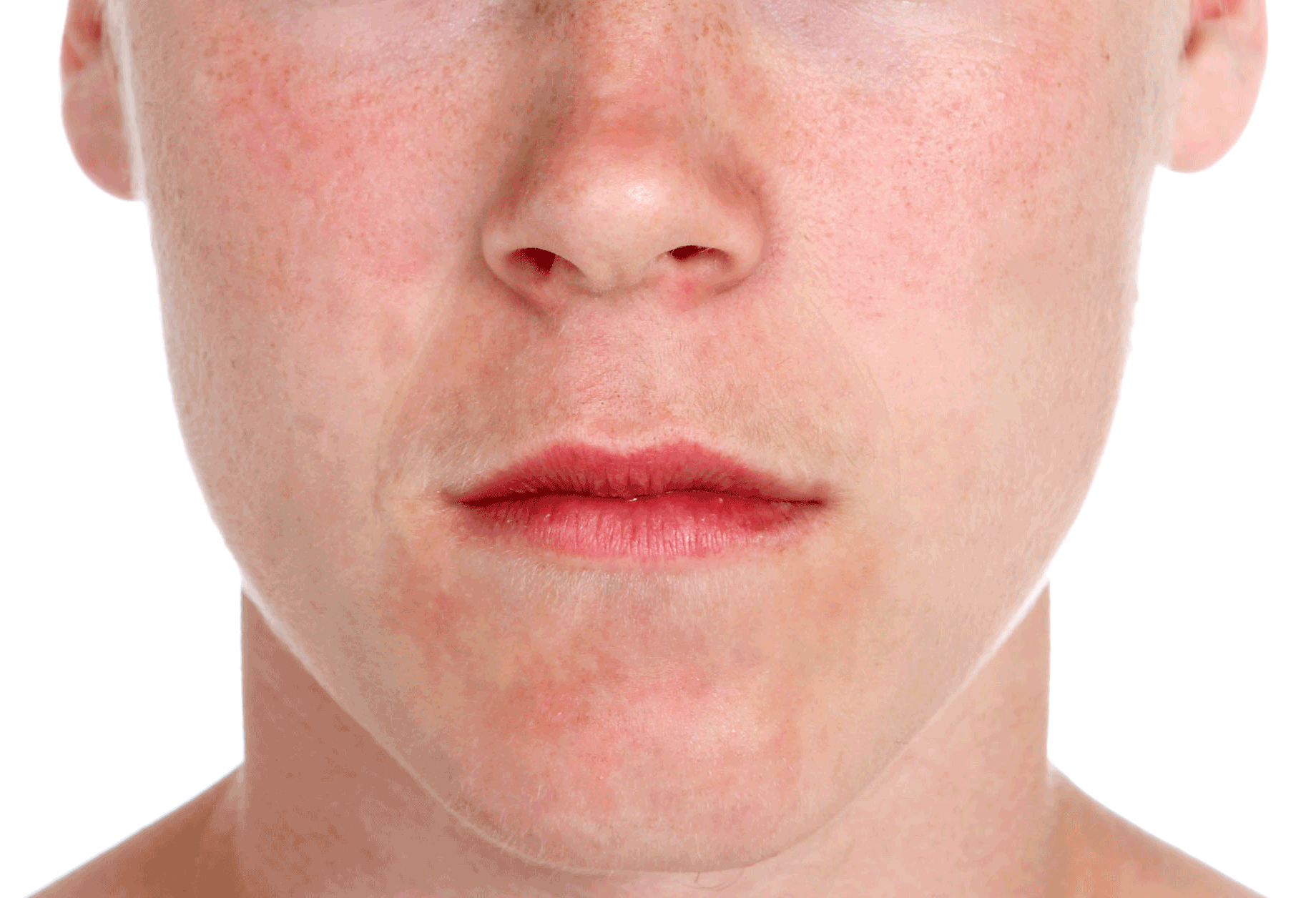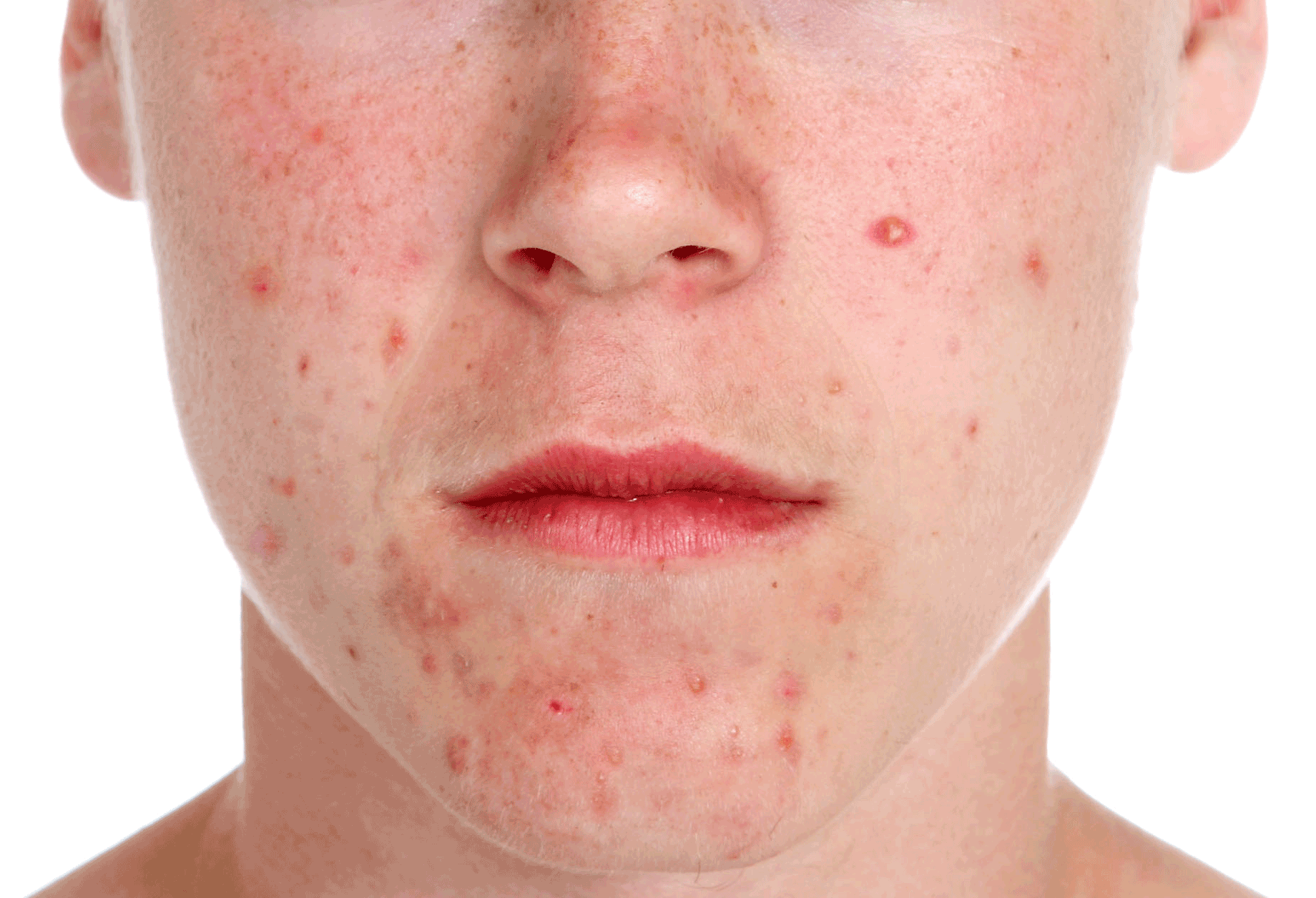
При инфекциях средней тяжести и локализованных формах используют местный антибиотик, например мупироцин или фузидовую кислоту, эффективно также местное применение неомицина и бацитрацина. Очень действенно использование ликацин-геля.
При тяжелых и распространенных формах назначают системный антибиотик. Обычно достаточно эритромицина или цефалоспорина первого поколения, например цефалексина.
Эктима относится к инфекциям, напоминающим импетиго, но затрагивающим более глубокие слои кожи. Она характеризуется формированием толстых слипшихся чешуек (см. рис. 2), покрывающих области изъязвлений кожи, которым предшествует образование гнойничков и пузырьков. Чаще всего поражаются ягодицы, бедра и ноги. Заболевание распространено в тропиках, где его развитию способствуют плохие гигиенические условия и недостаточное питание. Возбудителями могут быть S aulreuls или S pyogenes либо оба микроорганизма, но вызываемые ими изъязвления достигают дермы и заживают рубцеванием, что не свойственно импетиго.
| Рисунок 2. Ребенок с обширными очагами буллезного (стафилококкового) импетиго на туловище |
Поверхностный фолликулит, фурункулы и карбункулы. Фолликулит (воспаление эпителия волосяных фолликулов) — распространенное дерматологическое заболевание, не всегда первично только инфекционной природы. Физическая или химическая травма, а также связанное с профессиональным занятием воздействие продуктов смолы, применяемых также в лечебных целях, — все это вызывает фолликулит.
При проникновении стафилококков в более глубокие слои волосяных фолликулов воспаление захватывает дерму, вызывая образование фурункулов и карбункулов. Развивается воспалительный пузырек с гнойной головкой (фурункул) или инфекция охватывает несколько близлежащих волосяных фолликулов и образуется воспалительный конгломерат, из которого высвобождается гной (карбункул).
Фурункулы чаще всего встречаются на лице и ногах, а типичная локализация карбункулов — задняя часть шеи; как правило, они сопутствуют сахарному диабету. Крупные фурункулы и карбункулы вскрывают и дренируют, назначая пенициллиназо-устойчивый антибиотик.
Рецидивирующие стафилококковые инфекции кожи. Некоторые пациенты подвержены рецидивам стафилококковых инфекций кожи.
Предрасполагающими факторами здесь служат сахарный диабет, хроническая почечная недостаточность и некоторые иммуннодефицитные состояния, но у большинства пациентов перечисленные выше заболевания отсутствуют: вероятно, эти больные являются хроническими носителями стафилококков, и при мельчайшей травме кожи патогены вызывают инфекцию.
Рецидивы таких инфекций пытаются предотвратить различными способами: путем омывания кожи различными антисептиками, лечения других членов семьи антистафилококковыми антибиотиками и пролонгированной терапии другими местными или системными антибактериальными препаратами.
К сожалению, эти меры, как правило, неспецифичны и малоэффективны, так как бактерии появляются вновь вскоре после отмены антимикробного препарата. Поэтому предпочтительнее длительное использование местных антисептиков.
Рожа и целлюлит
Отличительной чертой рожистого воспаления является четко очерченный, приподнятый край, отражающий вовлечение более поверхностных (дермальных) слоев (см. рис. 3). Однако целлюлит может располагаться поверхностно, а рожа глубже, так что во многих случаях эти два процесса сосуществуют и различить их практически невозможно.
| Рисунок 3. Типичный очаг эктимы на тыльной стороне стопы мальчика. Множественные очаги появились у него во время каникул, проведенных в Бангладеш |
Считается, что рожистое воспаление вызывается стрептококками, как правило, группы A и иногда — группами G и C.
Рожа, в типичном случае поражающая лицо, — болезнь пожилых, развивающаяся без видимых причин или иногда после травмы лица.
Целлюлит поражает нижние конечности, в особенности область икр. Ему часто предшествует травма, язва или другое повреждение кожи, откуда и исходит инфекция.
Как и при рожистом воспалении, целлюлит может сопровождаться или предваряться лихорадкой и ознобом, но у многих пациентов температура не повышается, и они не выглядят серьезно больными.
| Рисунок 4. Четко очерченный эритематозный отек при роже лица; чаще это поражение двустороннее |
Кожа красная, горячая и отечная, края воспаленного участка неровные, на поверхности могут развиваться пузырьки и волдыри (см.
Без лечения могут развиваться такие осложнения, как фасциит, миозит, подкожный абсцесс и септикопиемия. Периорбитальный целлюлит, вызванный обычно травмой, может осложняться тромбозом пещеристого синуса, формированием орбитального, субпериостального или церебрального абсцессов или менингитом.
Пациентов с этими состояниями необходимо госпитализировать.
Описанные здесь стафилококковые и стрептококковые пиодермии составляют большую часть кожных бактериальных инфекций. Нужно уметь различать инфекционные процессы, присущие трем клиническим ситуациям:
- инфекция не укладывается в рамки типичной клинической картины пиодермии или не поддается полностью стандартной терапии;
- организм пациента ослаблен и не может выдержать борьбу с инфекцией;
- в эпидемиологическом анамнезе есть возможность контакта с необычными кожными патогенными микроорганизмами.

- Инфекции, вызываемые резидентными коринебактериями
Для эритразмы характерны красно-коричневые шелушащиеся участки кожи, расположенные в паху, в подмышечных впадинах и межпальцевых промежутках (см. рис. 5).
| Рисунок 5. Пузырьки и волдыри, развившиеся на фоне эритематозного отека области целлюлита стопы у пациента-диабетика |
Corynebacteriulm minultissimulm считается этиологическим фактором этого заболевания, протекающего бессимптомно и развивающегося, как правило, у диабетиков, тучных и пожилых людей, а также у тех, кто проживает в тропическом климате.
| Рисунок 6. Коричневый, шелушащийся гиперпигментированный участок эритразмы в подмышечной впадине у мужчины из Средней Азии. У пациента имеются очаги в паху и на межпальцевых промежутках ноги |
Благодаря тому что данные микроорганизмы продуцируют порфирины, в ультрафиолетовом свете лампы Вуда пораженные участки флюоресцируют от кораллово-розового до оранжево-красного оттенка, что подтверждает диагноз. Как правило, культивирования не требуется.
Как правило, культивирования не требуется.
Иногда для излечения достаточно интенсивного мытья с мылом. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин.
Оспенный кератолиз — это поверхностная кожная инфекция, очевидно вызываемая штаммами Corynebacteriulm и характеризующаяся наличием оспинок диаметром 1-7 мм на подошвах стоп. Оспинки, сливаясь, могут образовывать поверхностные эрозии.
Заболевание обычно протекает бессимптомно, но иногда пациенты жалуются на зудящую, как от ожога, боль или сырный запах.
Похоже, оспенный кератолиз связан с избыточным увлажнением ног из-за тесной обуви, частых контактов с водой или повышенной потливости.
Лечение гипергидроза вкупе с методами, описанными для эритразмы, как правило, эффективно.
Подмышечный трихомикоз проявляется восковыми узелками, формирующимися в волосах подмышки. Желтые, красные или черные, они образуются большими колониями коринеформных бактерий, покрывающих кутикулу волоса.
Прежде всего заболевание поражает пациентов, которые мало внимания уделяют личной гигиене и страдают избыточным потоотделением.
Для успешного лечения, как правило, достаточно брить волосы и пользоваться дезодорантами для подмышек. Эффективно также местное применение эритромицина и клиндамицина.
Литература
1. Noble W. C. Microbal Skin Disease: its Epidemiology. Arnold, London, 1983.2. Hoor E. W., Hooton T. M., Horton C. A. et al. Mircroscopic evalulation of cultaneouls cellulitis in adults // Arch. Intern. Med. 1986; 146: 295-297.
Обратите внимание!
- При умеренных и локализованных формах импетиго, как стрептококковой, так и стафиллококковой этиологии, бывает достаточно местного антибиотика, например мупироцина или фузидовой кислоты.
 Местные формы неомицина и бацитрацина также эффективны и часто применяются комбинированно. При распространенных и тяжелых формах инфекции, сопровождающихся лимфаденопатией или если есть основания подозревать нефритогенную стрептококковую инфекцию, показаны пероральные антибактериальные препараты, воздействующие на оба микроорганизма, например эритромицин
Местные формы неомицина и бацитрацина также эффективны и часто применяются комбинированно. При распространенных и тяжелых формах инфекции, сопровождающихся лимфаденопатией или если есть основания подозревать нефритогенную стрептококковую инфекцию, показаны пероральные антибактериальные препараты, воздействующие на оба микроорганизма, например эритромицин - Некоторые пациенты подвержены рецидивирующим стафилококковым кожным инфекциям. Такие предрасполагающие факторы, как сахарный диабет, хроническая почечная недостаточность и некоторые иммуннодефицитные состояния, у большинства пациентов отсутствуют. Методом выбора является длительное использование местных антисептиков
- Рожистое воспаление, как правило локализующееся на щеках, имеет стрептококковую природу. Оно наиболее распространено среди пожилых пациентов и развивается либо без всякой видимой причины, либо, в редких случаях, иногда после травмы лица. Препаратом выбора служит пенициллин, в более тяжелых случаях назначают бензилпенициллин внутривенно по 600-1200 мг
- Эритразма проявляется виде красно-коричневых участков кожи, покрытых чешуйками, в местах опрелостей, таких как пах, подмышки и межпальцевые промежутки.
 Интенсивного мытья с мылом иногда достаточно для излечения. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин
Интенсивного мытья с мылом иногда достаточно для излечения. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин
симптомы и лечение, как избавиться от них навсегда? Узнайте на сайте Клиники МЕДСИ
Оглавление
Грибковые заболевания кожи (микозы) – патологии, с которыми люди сталкиваются регулярно. Подобные поражения занимают первое место среди всех болезней инфекционного характера. Такая распространенность патологии обусловлена тем, что далеко не все знают, как правильно проводить профилактику микозов, и что делать, если они возникли.
На самом деле, следует просто своевременно обратиться к врачу и не допускать развития запущенных форм грибковых заболеваний. На ранних стадиях все микозы успешно и достаточно быстро лечатся. Сегодня существуют отработанные методики, позволяющие устранить как внешние симптомы патологии, так и причины, спровоцировавшие ее развитие. Не стесняйтесь своей проблемы!
Сегодня существуют отработанные методики, позволяющие устранить как внешние симптомы патологии, так и причины, спровоцировавшие ее развитие. Не стесняйтесь своей проблемы!
Причины заболевания
Грибковые заболевания являются заразными. Основной причиной их возникновения является передача возбудителя при ношении одной обуви, использования чужих полотенец, хождения босиком в общественных местах (особенно с повышенной влажностью): в саунах, банях, бассейнах. Микозы могут передаваться при прямом контакте с зараженным человеком, растением или животным.
К факторам риска относят:
- Травматические повреждения кожи
- Ослабленный иммунитет
- Длительное лечение антибиотиками
- Авитаминоз
- Химиотерапию
- Избыточную потливость
- Переутомление
- Хронические заболевания нервной и других систем
- Несоблюдение правил гигиены
- Контактирование кожи с агрессивными химическими веществами
- Профессиональная деятельность, связанная с пребыванием в токсических средах, условиях с повышенной влажностью и др.

Как правило, заражение происходит в:
- Тренажерных залах
- Бассейнах, саунах и банях
- Массажных кабинетах
- Маникюрных салонах
- Парикмахерских
- Салонах красоты и др.
Заразиться грибковым заболеванием можно в гостинице или на пляже, даже у себя дома – в том случае, если вы не обеспечиваете поддержание чистоты и порядка.
Важно! Не стоит стесняться проблемы. Заразиться «грибком» может каждый, даже человек, который старается следить за гигиеной. Патогенная флора обитает повсюду и способна мгновенно проникнуть в организм (особенно если ваш иммунитет ослаблен – недавно перенесенной болезнью, например).
Симптомы
Симптомы патологии проявляются одинаково у взрослых и детей. Определяются признаки не возрастом, а пораженной областью.
Патогенные микроорганизмы могут размножаться на коже (любых ее участках) и слизистых оболочках.
Классическими симптомами для всех грибковых заболеваний являются:
- Ощущение жжения
- Зуд (как слабый, так и интенсивный)
- Изменение окраски пораженной области
- Шелушение кожи
При микозах стоп на поверхности кожи:
- Появляются пятна различной формы с измененной окраской
- Возникают очаги шелушения
- Провоцируется воспалительный процесс, сопровождающийся локальным повышением температуры
Некоторые пациенты жалуются на неприятный запах, пузырьки в складках пальцев, которые зудят и доставляют дискомфорт.
При микозах на лице основными симптомами являются:
- Пятна с измененной окраской
- Шелушение кожи
- Огрубение кожных покровов
Обычно на начальной стадии грибковые заболевания никак себя не проявляют, так как поражаются только омертвевшие клетки эпидермиса. Но если своевременно не начать лечение, микоз доставит массу проблем.
Но если своевременно не начать лечение, микоз доставит массу проблем.
Со временем:
- Пятна на лице будут увеличиваться и портить внешность
- Появятся язвы, трещины и очаги воспаления с гноем
- Лицо будет все сильнее чесаться
Грибок на лице нередко становится причиной возникновения у пациента множества комплексов. Некоторые люди с запущенными стадиями заболевания даже отказываются выходить на улицу, так как стесняются своей внешности.
При микозах на волосистой части головы пациенты жалуются на:
- Появление розовых бляшек
- Ухудшение состояния волос, их выпадение и даже появление залысин
- Шелушение
- Ломкость волос у основания
Симптомы грибковых заболеваний зависят и от вида поражения.
При дерматомикозе возникает глубокое поражение кожи плесневыми или дрожжевыми грибками.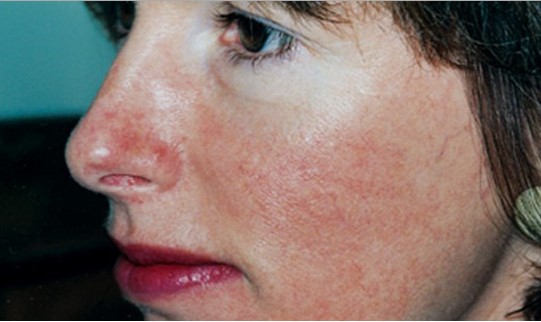 Такая патология стимулирует развитие воспалительного процесса и обычно сопровождается появлением пятен различного размера с розовой и красной окраской.
Такая патология стимулирует развитие воспалительного процесса и обычно сопровождается появлением пятен различного размера с розовой и красной окраской.
При кератомикозе грибком поражается верхний слой кожи. Воспалительный процесс может отсутствовать. На коже обычно образуются небольшие узелки с гнойным содержимым.
При кандидозе поражаются слизистые оболочки. Обычно пятна образуются в подмышечных впадинах, под молочными железами (у женщин), а также в паховой области.
При глубоком микозе поражается подкожная клетчатка. Также патологический процесс затрагивает слизистые оболочки и даже внутренние органы и нервную систему. Кожа покрывается некрасивыми бородавками и свищами с гнойным содержимым.
При любых признаках микозов нужно как можно скорее обратиться к врачу. Лечение грибковых заболеваний кожи лица, тела, ногтей будет назначено сразу же после обнаружения всех симптомов и диагностики.
Лечение грибковых заболеваний кожи
Лечение грибковых заболеваний ногтей, волосистой части головы, слизистых оболочек и кожи – процесс сложный и длительный. Это обусловлено прежде всего тем, что патология зачастую возникает на фоне ослабленного иммунитета. Тем не менее, терапия является успешной при комплексном профессиональном подходе.
Это обусловлено прежде всего тем, что патология зачастую возникает на фоне ослабленного иммунитета. Тем не менее, терапия является успешной при комплексном профессиональном подходе.
Лечение грибковых заболеваний кожи рук, ног, лица, головы, ногтей всегда проводится с использованием целого комплекса препаратов и методик. Задействуются как уже проверенные средства, так и новые антимикробные препараты. Применяются и составы, полностью убивающие инфекцию и препятствующие ее распространению.
Программа лечения во многом зависит от:
- Выявленного заболевания
- Состояния здоровья пациента (в том числе наличия у него сопутствующих заболеваний)
- Стадии инфекционного процесса
Комплексное лечение грибковых заболеваний ногтей, кожи и слизистых включает:
- Назначение средств местного и системного действия
- Терапию основной патологии, на фоне которой произошло заражение
- Витаминотерапию и др.

Обязательно проводится обработка вещей пациента. Некоторые предметы личного пользования (полотенца, например) придется заменить на новые, так как качественно очистить их в домашних условиях практически невозможно. Очень важно не только принимать все назначенные препараты, но и тщательно соблюдать все правила личной гигиены.
Местное лечение грибковых заболеваний
Медицинские препараты для наружного применения производятся в виде лосьонов, мазей, капель, спреев и даже лаков для ногтей. Использовать их достаточно просто, но важно всегда соблюдать точную дозировку и ориентироваться на рекомендации, выданные врачом. Как правило, средства наносятся на пораженные участки. Местное лечение позволяет устранить симптомы заболевания достаточно быстро.
Сегодня активно используются следующие препараты:
- Антимикотические лечебные средства с антибиотиками и кортикостероидами. Такие препараты назначаются при повреждении кожных покровов и слизистых оболочек, отечности.
 Они эффективны как при первичном, так и при вторичном инфицировании
Они эффективны как при первичном, так и при вторичном инфицировании - Препараты, которые убивают грибковую инфекцию и предотвращают ее дальнейшее распространение. Эти средства назначаются только тогда, когда стихает воспалительный процесс (если он развивался)
- Средства для устранения зуда
- Увлажняющие и питающие препараты для кожи. Такие средства применяются в период реабилитации и позволяют восстановить кожу, насытив ее влагой и всеми необходимыми питательными веществами
Системное лечение грибковых заболеваний
Системные лекарственные средства выпускаются в виде таблеток, капсул и растворов для инъекций. Обычно данные препараты назначают на средней и тяжелой стадиях заболевания. Это обусловлено тем, что в таких ситуациях только лишь снять симптомы недостаточно. Инфекция уже оказала воздействие и на внутренние органы и системы организма.
Обычно назначаются:
- Азолы.
 Такие препараты останавливают рост и размножение грибков, вызывая их гибель
Такие препараты останавливают рост и размножение грибков, вызывая их гибель - Аллиламины. Такие препараты предотвращают развитие грибков.
Важно! Не стоит заниматься самостоятельным лечением грибковых заболеваний лица, рук, ног и других участков тела. Дозировка всех препаратов и время их применения должны определяться только специалистом.
Следует понимать и высокие риски того, что терапия будет неэффективной.
К основным причинам снижения эффективности лечения относят:
- Нарушение пациентом правил гигиены. Некоторые люди недостаточно серьезно относятся к обнаруженной патологии. Им кажется, что грибковые инфекции не опасны и не требуют системной и комплексной терапии. Если во время даже самого интенсивного лечения постоянно контактировать с источником заражения, то эффекта не будет
- Самолечение. Некоторые пациенты, напротив, очень боятся распространения грибка.
 Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию
Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию - Отказ от лечения после его начала. Пациенты, которые не видят эффекта в первые несколько дней, считают, что терапия неэффективна, и отказываются от нее. Конечно же, это приводит к тому, что грибок активно размножается и дальше, а симптомы усугубляются
Если вы хотите, чтобы лечение было эффективным, принимайте все назначенные препараты, соблюдайте правила гигиены и регулярно посещайте врача для диагностики состояния. Это позволит быстро избавиться от симптомов и причин патологического процесса.
Преимущества лечения в МЕДСИ
- Быстрая диагностика заболеваний. Мы располагаем собственной лабораторией, анализы в которой выполняются в режиме CITO (срочно), и всеми возможностями для инструментальных исследований
- Консультации опытных специалистов.
 Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний
Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний - Индивидуальный подбор комплексной терапии. Специалист составит полную карту заболеваний и пропишет оптимальную схему терапии, направленную на устранение грибковой инфекции и всех ее симптомов: покраснений, отека, зуда и др.
- Эффективные методики. В некоторых случаях (незапущенных) ощутимый эффект от терапии можно получить уже на следующий день после начала лечения
- Комплексное лечение. В него входит обработка кожных покровов и слизистых оболочек, инъекции, перевязки, физиотерапия, ванночки и компрессы
- Использование современных наработок и препаратов. Они позволяют полностью избавиться даже от запущенных форм грибковых заболеваний, вернуть здоровый цвет кожи, красоту ногтей и волос
Если вы хотите избавиться от микозов, позвоните нам, чтобы записаться на прием к опытному врачу. Наш телефон: +7 ((495) 152-47-53.
Наш телефон: +7 ((495) 152-47-53.
Заболевания кожи — лечение грибковых заболеваний кожи головы, лица, стоп
directions
Самым большим органом человека является кожа. Она не только защищает и покрывает мышцы, кости и внутренние органы, но и регулирует температуру тела, участвует в водно-солевом обмене, депонировании крови. Состояние организма может сказываться на кожных покровах, волосах и ногтях. При подозрении на кожное заболевание необходимо быстро сделать все исследования, чтобы своевременно приступить к лечению.
Врачи-специалисты
Старшая медицинская сестра
Медицинская сестра
Медицинская сестра эндоскопического кабинета
Врач-терапевт
Анализ на коронавирус методом ПЦР. Результат в течение 24 часов, с момента поступления биологического материала в лабораторию
Результат в течение 24 часов, с момента поступления биологического материала в лабораторию
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Строение кожи:
- Эпидермис.
 Он является самым верхним слоем и содержит в себе меланин, отвечающий за цвет кожи.
Он является самым верхним слоем и содержит в себе меланин, отвечающий за цвет кожи. - Дерма. В её составе находятся коллагеновые и эластиновые волокна.
- Подкожно-жировая клетчатка включает в себя жировые скопления и соединительную ткань. Её физиологическая функция заключается в хранении и накоплении питательных веществ.
Причиной возникновения кожных заболеваний могут послужить вирусные инфекции, повреждения кожи, ЗППП, наследственность и нарушения в обмене веществ.
Виды кожных заболеваний
Бородавки – в основном доброкачественные новообразования кожи в виде узелка или сосочка.
Фурункул или чирей – гнойно-некротическое воспаление волосяного мешочка. Причиной возникновения является загрязнение, микротравмы кожи.
Герпес – вирусное заболевание с характерными высыпаниями пузырьков на коже.
Лишай включает в своё понятие группу заболеваний кожи различной этиологии. При нём на коже появляются мелкие зудящие узелки. Различают следующие виды заболевания:
При нём на коже появляются мелкие зудящие узелки. Различают следующие виды заболевания:
- Опоясывающий лишай – вирусное заболевание с высыпаниями и сильным болевым синдромом. Возбудителем является вирус ветряной оспы. Он может скрываться в нервных клетках и спустя долгое время после попадания в них активироваться, вызывая воспаление. Спустя 2-4 недели организм исцеляет себя сам.
- Разноцветный лишай – грибковая инфекция эпидермиса. Симптомы: мелкие пятна на теле с чёткими границами, усиленная потливость, зуд. Может развиваться при наличии предрасполагающих факторов: избыточное потоотделение; несоблюдение личной гигиены и мацерация (пропитывание жидкостью и набухание кожи) влажных участков тела; индивидуальная предрасположенность; нарушение процессов отмирания рогового слоя эпителия; снижение общего иммунитета; наличие хронической патологии (туберкулез, сахарный диабет, вегетососудистая дистония и др.
- Розовый лишай – инфекционное, не передающееся другим людям заболевание кожи, относящееся к инфекционно-аллергической группе.
 В группе риска находятся люди с низким иммунитетом.
В группе риска находятся люди с низким иммунитетом. - Стригущий лишай – инфекционное заболевание, передающееся при непосредственном контакте с больным человеком или животным. Симптомами заболевания являются множественные красные и розовые пятна по всему телу. После лечения в помещении, где проживал больной человек, необходимо провести уборку со специальным раствором, часто мыть тело и голову, менять нижнее бельё и носки.
- Псориаз — это хроническое неинфекционное заболевание. Болезнь вызывает образование больших красных сухих пятен, приподнятых над поверхностью кожи. Сопровождается болью и сильным кожным зудом. Данный вид заболевание кожи зачастую встречается у больных ВИЧ-инфекцией или СПИДом. Постановка диагноза у специалиста не вызывает затруднений, так как он основывается на характерном для заболевания внешнем виде. При тяжёлом, прогрессирующем псориазе могут быть обнаружены отклонения в анализе крови, что обусловлено возникновением воспалительного аутоиммунного заболевания.

- Микроспория в основном является заразной болезнью животных, однако может передаваться и человеку. Вызывает поражение не только кожного, но и волосяного покрова.
Чесотка представляет собой заразное чесоточное заболевание, вызываемое микроскопическим паразитом. Характерными признаками чесотки является зуд, сыпь и возникновение гнойничков в результате расчёсывания. Как правило, заболевание носит сезонный характер, и пик его приходится на осень и зиму. Передаётся чесотка во время прямого контакта с больным (кожа-кожа), преимущественно половым путём.
Крапивница – кожное заболевание, характеризующееся появлением сильно зудящих, приподнятых бледно-розовых волдырей. Может проявляться в виде реакции на раздражитель, либо быть симптомом более серьёзного заболевания. Имеет острую и хроническую формы.
Экзема — это хроническое или острое воспалительное заболевание кожи. Оно не заразно, но имеет нервно-аллергическую природу. Характеризуется сыпью, зудом и склонно к повторным появлениям. Болезнь может возникать под воздействием как внешних, так и внутренних (различные заболевания) факторов.
Характеризуется сыпью, зудом и склонно к повторным появлениям. Болезнь может возникать под воздействием как внешних, так и внутренних (различные заболевания) факторов.
Демодекс – железничный клещ. Обитает в протоках сальных желёз и волосяных фолликулах, и приводит к выпадению волос, бровей, ресниц, развитию угревой сыпи. Он считается условно-патогенным микроорганизмом ввиду того, что обитает на коже лица и у здоровых людей. Под влиянием различных заболеваний происходит активация и увеличение в количестве. Признаками размножения железничных клещей являются зуд кожи, тяжесть в глазах, воспаление век.
Методы исследования заболеваний кожи
При диагностике кожных заболеваний кроме внешнего осмотра могут применяться различные методы, чтобы поставить точный диагноз:
- Осмотр под лампой Вуда. При исследовании используются ультрафиолетовые лучи, пропущенные через специальное стекло. Волоски, поражённые различными видами заболеваний кожи, будут по-разному высвечиваться.

- Цитологическое исследование проводится для того, чтобы выявить акантолитические клетки, которые могут вызывать развитие истинной пузырчатки (пемфигус).
- Мазки сдаются для обнаружения возбудителя.
- Биопсия кожи.
Помимо всего этого проводится анализ крови на онкомаркёры и выявление инфекций различного происхождения. Чем раньше будет выявлена причина возникновения кожного заболевания, тем быстрее начнётся лечение, и как следствие, наступит выздоровление.
Лечение
Лечение кожных заболеваний проводится в несколько этапов:
- Сбалансированное лечебное питание;
- Насыщение организма витаминами и антибиотиками;
- Усиление общего иммунитета организма;
- Присыпки, мази, компрессы;
- Тепловые процедуры;
- Ультрафиолетовое облучение крови;
- Криотерапия;
- Фитотерапия.

При появлении первых симптомов заболеваний кожи следует немедленно обратиться к врачу-дерматологу.
844,933,1271,1318,1295,755
Здравствуйте. Благодарю за слаженную работу персонал Медицентра. Обратилась с признаками ОРЗ. 1. На ресепнш достаточно подробно описали правила прикрепления и уловия приема при остутствии прикрепления по полису ОМС. 2. Прекрасная работа процедурного кабинета, а также м/брата, который осуществляет забор мазков на дому. 3. Мои терапевты: Половодова Е.А. и Артюх Л.Ю.Спасибо за все! 4. Отличная работа сall-центра и личный кабинет просто СУПЕР! Очень хотелось бы, чтобы отзыв нашел всех, кто упомянут. Спасибо!
Мансуров А.А. 09.12.2020 18:03medi-center.ru
Хочу отметить профессиональную работу Кулиева Марата Ахматовича, все рекомендации были доступно и качественно разъяснены. Спасибо большое!
Спасибо большое!
medi-center.ru
21ноября была на приеме у невролога Соловьева Даниила Петровича (на аллее Поликарпова,д.6). Очень внимательный доктор, чувствуется, что искренне хочет помочь пациенту. Тактичен, профессионал и приятен в общении. Побольше бы таких врачей! Обязательно буду рекомендовать своим знакомым невролога СОЛОВЬЁВА Д.П.
Сайбель Ольга Евгеньевна 27.07.2020 16:07medi-center.ru
Я, Сайбель Ольга Евгеньевна, 05. 04.1976 года рождения, убедительно прошу вознаградить всех врачей, младший медицинский персонал и администраторов клиники ООО «Медицентр ЮЗ», г.Мурино, Охтинская аллея, д.18, за огромный вклад в деле спасении моей жизни.
У меня диагностирован рак подъязычной области полости рта. Абсолютно весь медицинский персонал этой клиники оказывали мне не только квалифицированную медицинскую помощь на высочайшем уровне, но и выходили за рамки должностных обязанностей, проявляя ко мне человеческое сочувствие, корректное отношение и искреннюю заинтересованность в оказании мне максимального содействия на пути к моему выздоровлению.
Огромное Вам спасибо!
Большое человеческое спасибо!!!
04.1976 года рождения, убедительно прошу вознаградить всех врачей, младший медицинский персонал и администраторов клиники ООО «Медицентр ЮЗ», г.Мурино, Охтинская аллея, д.18, за огромный вклад в деле спасении моей жизни.
У меня диагностирован рак подъязычной области полости рта. Абсолютно весь медицинский персонал этой клиники оказывали мне не только квалифицированную медицинскую помощь на высочайшем уровне, но и выходили за рамки должностных обязанностей, проявляя ко мне человеческое сочувствие, корректное отношение и искреннюю заинтересованность в оказании мне максимального содействия на пути к моему выздоровлению.
Огромное Вам спасибо!
Большое человеческое спасибо!!!
Хочу оставить благодарственный отзыв Таштемирову Тохиржону Махаматвосиловичу,который приходил к моему ребенку «по вызову на дом» несколько раз в рамках оказания неотложной помощи детям, он не является нашим педиатром, но так как наш педиатр на вызова не приходит,пришел он. Впечатления только самые положительные , видно что любит деток и хорошо с ними ладит, хоть и молодой, но разбирающийся и очень перспективный доктор В общении очень приятный и корректный.
Впечатления только самые положительные , видно что любит деток и хорошо с ними ладит, хоть и молодой, но разбирающийся и очень перспективный доктор В общении очень приятный и корректный.
Добрый день! Хочу поблагодарить врача-кардиолога Сахартова Дмитрия Борисовича. Ходим с сыном не один год к этому специалисту. Квалифицированный врач, приветливый и доброжелательный. Умеет деликатно общаться со своими пациентами, очень внимательный. Все должным образом объясняет и дает нужные рекомендации. Очень понравилось, что можно быстро пройти ЭКГ и УЗИ сердца, после чего врач сразу делает расшифровку и дает подробную понятную выписку на руки. Если Вы ищите хорошего кардиолога, вы его найдете в «Медицентре» на Аллее Поликарпова 6, к2. Сахартов Дмитрий Борисович — замечательный врач, всем рекомендую и советую!
Стрептодермия: лечение, симптомы, диагностика
Распространенное гнойно-воспалительное кожное заболевание инфекционного типа, возбудителем которого являются бактерии рода стрептококков, называют стрептодермией. Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание. Стрептококки в неактивном состоянии присутствуют в организмах подавляющего большинства людей, но причинами стрептодермии у взрослых наиболее часто становятся:
- сниженный иммунитет в сочетании с массивной передачей инфекции от больного человека;
- мелкие травмы кожи, способствующие нарушению ее барьерной функции;
- нарушения функции центральной нервной системы из-за стресса или переутомления, приводящие к снижению иммунитета, ухудшению трофики тканей и кровообращения;
- наличие хронического эндокринного заболевания, из-за чего повышаются риски развития гнойно-воспалительных процессов;
- прием некоторых лекарственных препаратов, снижающих резистентность организма к стрептококку;
- нарушения состава кишечной микрофлоры из-за нерационального питания, приводящие к угнетению функции иммунных клеток кишечника;
- несоблюдение правил личной гигиены, создающее благоприятные условия для размножения бактерий.

У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Проявления болезни
Стрептококки проникают в организм через незначительные повреждения кожи и слизистых оболочек и начинают активно размножаться с выделением в окружающие ткани токсинов и факторов защиты от иммунных клеток. Спустя 7-10 дней после инфицирования в организме больного формируется общая реакция на инфекцию в виде повышения температуры тела, недомогания, болей в мышцах и головных болей. Но основным симптомом стрептодермии является появление характерных высыпаний на коже, сопровождающихся зудом. Внешний вид и локализация кожных проявлений определяются текущим клиническим вариантом болезни.
- Стрептококковое импетиго – небольшие пузырьки с прозрачной жидкостью, которая затем мутнеет и трансформируется в гной.
 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. - Заеда – щелевидная эрозия кожи, образующаяся в уголках рта. Она выглядит как трещина, окруженная отслаивающимися частичками кожи и желтыми корочками. Это одна из наиболее тяжело излечиваемых форм болезни, так как пораженный участок дополнительно травмируется во время еды или при разговоре.
- Панариций – подковообразное воспаление вокруг ногтевой пластины на пальце руки. Кожа приобретает розово-синюшный оттенок, отекает, по краю кутикулы отслаивается, а из-под ногтевого валика при нажатии выделяется гной.
- Опрелость – разновидность стрептодермии, признаки которой чаще всего появляются у людей с диабетом второго типа, ожирением, гиперкортицизмом либо на фоне себорейного дерматита. Заболевание локализуется преимущественно в естественных складках кожи – между ягодиц, в паховой зоне, в подмышечных впадинах, за ушами, под молочными железами и т.
 д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд.
д. Поражению кожи способствует интенсивное потоотделение и мацерация рогового слоя кожи, появляется ярко-красное эрозивное пятно и трещины в глубине складки. Пятно постоянно мокнет, вызывая жжение и зуд. - Острая диффузная стрептодермия локализуется преимущественно на коже ног, вокруг инфицированных ран, ожогов или свищей. Пораженные участки с мокнущей поверхностью и желтыми корочками окаймляют травмированную зону. Инфекция сопровождается отеком конечностей и гиперемией, часто развиваются осложнения в виде воспалений лимфоузлов.
- Простой лишай появляется преимущественно на коже лица в виде ярко-розовой сыпи с четко очерченными границами.
- Эктима – тяжелая форма заболевания с проникновением гнойного процесса глубоко в ткани. На месте поражения кожи образуется язвенно-некротическое образование, а после заживления остается рубец.
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.
У вас появились симптомы стрептодермии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
- микроскопическое исследование;
- бакпосев – наиболее информативный метод исследования, который позволяет не только обнаружить возбудителя инфекции, но и установить его патогенность, а также проверить, насколько он чувствителен к антибиотикам.
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.
Ликвидация поражения кожных покровов
В случае, если заболевание не приобрело тяжелый характер, лечение стрептодермиии проводят амбулаторно. При наличии тяжелых симптомов – глубокой эрозии и некротизации тканей, воспаления лимфоузлов и др. – пациента помещают в дерматологический стационар. Терапия заключается в:
- правильном уходе за кожей, исключающем мытье водой с мылом, чтобы избежать распространения болезни на другие области;
- наружной обработке пораженных участков анилиновыми красителями, наложении мазей с антибиотиками и кератолитических составов;
- приеме антибиотиков в случае развития лимфангита и выраженной интоксикации;
- специфической иммунотерапии, направленной на борьбу со стафилококковой инфекцией.
Кроме того, дополнительно могут быть назначены витамины в комплексе, а по окончании курса антибиотиков – пробиотические препараты для восстановления кишечной микрофлоры.
Профилактика стрептодермии заключается в частом мытье кожи водой с мылом. Исследования показывают, что мыльный раствор уничтожает до 95% стрептококков на поверхности кожи. Соблюдение гигиенических правил особенно важно после контакта с человеком, страдающим гнойничковой сыпью.
Часто задаваемые вопросы
Как передается стрептодермия?
Стрептококк является бактерией с высокой вирулентностью и передается при прямом контакте с человеком, болеющим стрептодермией, или через вещи, которыми он пользовался. Наиболее часто заражение происходит через пользование общей посудой, полотенцем, игрушками, другими бытовыми предметами.
Сколько длится?
Инкубационный период болезни составляет от недели до 10 дней. Само заболевание в легкой форме продолжается около недели. В хронической форме для него характерны периодические рецидивы.
Чем лечить в домашних условиях?
Если нет возможности обратиться к врачу, использовать народные средства. В первую очередь, речь идет об отварах трав с выраженными антисептическими и противовоспалительными свойствами – коры дуба и ромашки. Отваром смачивают стерильный тампон и прикладывают к пораженному участку. Здоровую кожу протирают салфеткой, смоченной в отваре ромашки, вместо мытья под душем или в ванне.
К какому врачу нужно обратиться?
По поводу лечения следует обратиться к дерматологу.
Стрептодермия | «Кожно-венерологический диспансер №6»
Стрептодермия (пиодермия стрептококковая) – представляет собой инфекционно–аллергическое заболевание.
Болезнь возникает при попадании в толщу кожи стрептококка и продуктов его жизнедеятельности.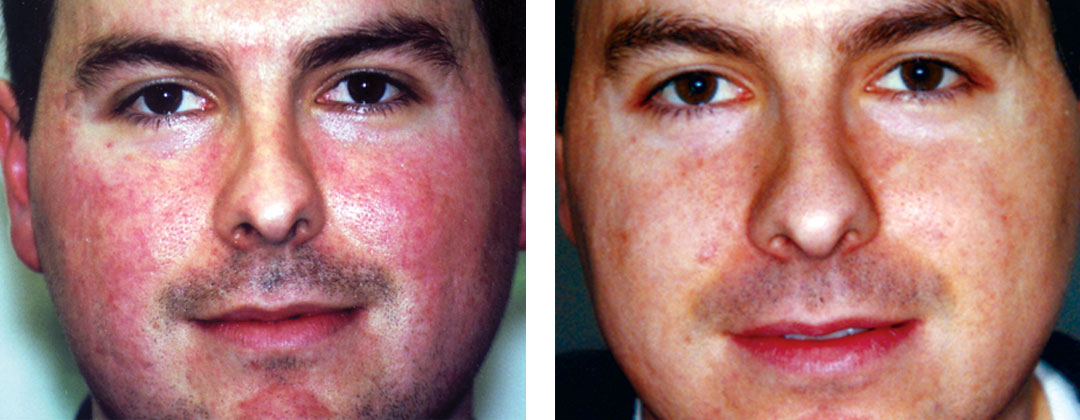
Основным проявлением заболевания, независимо от возраста пациента, становится образование на поверхности кожи гнойных элементов, имеющих характерную округлую форму и шелушащуюся поверхность. Различают клинические формы заболевания, в зависимости от размеров патологического очага, их количества и зоны распространения.
Причины возникновения стрептодермии
Возбудители заболевания – микроорганизмы семейства стрептококков, являются типичными представителями условно-патогенной микробной флоры организма – при достаточно напряженном местном иммунитете, целостности кожных покровов и слизистой, нормальном функционировании иммунной системы организма в целом, активное развитие и распространение этого организма ограничивается, и заболевание не развивается.
Возникновение стрептодермии всегда сопряжено с нарушением целостности кожного покрова (для проникновения инфекции достаточно микротравмы или потертости), изменением местного иммунитета и нарушением активности иммунной системы организма в целом.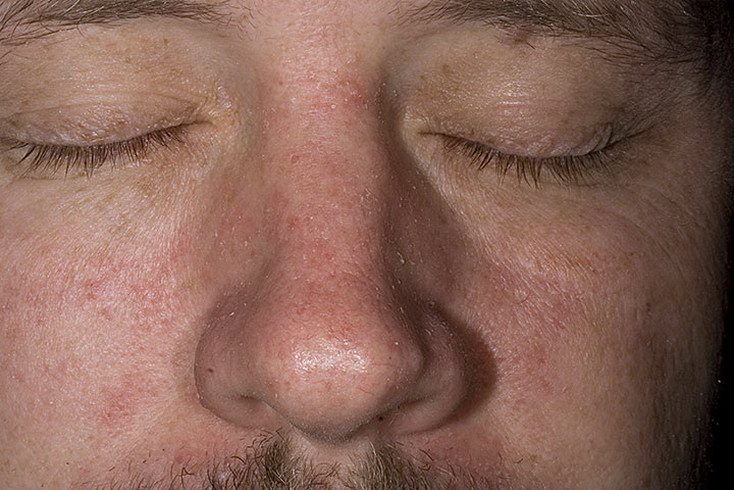
Причины и факторы риска развития стрептодермии
При этом заболевании, как и при любой стрептококковой инфекции, существует инкубационный период. При попадании в организм стрептококка типичная клиническая картина стрептодермии развивается только через 7 дней после инфицирования.
После завершения инкубационного периода на коже появляются фликтены. Эти специфические высыпания на коже являются отличительным признаком стрептодермии.
Предраспологающими факторами, наличие которых увеличивает вероятность развития заболевания, становятся:
- пренебрежительное отношение к правилам личной гигиены;
- острое и хроническое переутомление;
- стрессовые ситуации;
- любые состояния, которые могут вызвать снижение иммунитета;
- недостаточное количество витаминов в пище пациента и его организме;
- травмы кожи (даже самые незначительные).
В организм человека микроорганизм может попасть контактно-бытовом путем – инфекция передается через посуду, одежду, при бытовых контактах, через игрушки, а также через пыль, в которой содержатся стрептококки.
В жаркое время года инфекция может передаваться насекомыми, которые на своих лапках переносят возбудители.
В холодное время года очень часто отмечается сезонный рост заболеваемости стрептодермией, совпадающий по времени с ростом заболеваемости скарлатиной и ангинами – такая ситуация объясняется тем, что причиной всех заболеваний становится один и тот же микроорганизм.
Кинические симптомы и локализация стрептодермии
Основными проявлениями заболевания становятся:
- Появление на поверхности кожи небольших пузырьков, наполненных прозрачной, но быстро мутнеющей жидкостью.
- Чаще всего высыпания локализуются на лице, спине, конечностях, нижней части туловища.
- Кожный зуд (часто возникает нестерпимое жжение).
- Пигментация кожи на месте «старых» очагов заболевания.
- Общее недомогание – нарушение самочувствия, вялость, слабость, отсутствие аппетита.
В зависимости от расположения высыпаний, различают несколько клинических форм стрептодермии:
- стрептококковое импетиго – проявляется одиночными разрозненными высыпаниями (фликтенами), которые локализуются на коже лица, туловища, конечностей, имеют тенденцию к слиянию.
 Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета;
Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета; - буллезное импетиго – проявляется фликтенами большого размера, после вскрытия которых на коже открываются поверхностные эрозии, склонные к увеличению поверхности поражения. Такие элементы чаще всего образуются на кистях, стопах и голенях;
- стрептококковая заеда (ангулярный стоматит, щелевидное импетиго) – проявляется фликтенами, расположенными в углах рта. Первичный элемент сыпи очень быстро превращается в линейные трещины, покрытые корочками желто-медового цвета, отпадающими без следа, но склонными к повторному появлению. Кроме того, щелевидное импетиго может появиться у крыльев носа или возле наружного края глазной щели. Заболевание может сопровождаться выраженным зудом и слюнотечением, которые провоцируют распространение инфекционного процесса по коже лица, отказом от пищи из-за невозможности открыть рот;
- стрептококковый лишай у детей – возникает чаще всего на коже лица.
 Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать; - турниоль (стрептодермия ногтевых валиков) – часто возникает у детей, которые привыкли грызть ногти. В этом случае вокруг ногтевых пластинок возникают фликтены, которые вскрываются с образованием подковообразной эрозии;
- стрептококковая опрелость – возникает поражение кожных складок, на которых формируются мелкие фликтены, склонные к слиянию. После вскрытия на коже образуются мокнущие поверхности ярко-розового цвета.
Профилактика стрептодермии
Профилактика стрептодермии заключается:
- в соблюдении личной гигиены,
- ограничении контактов со страдающими любой стрептококковой инфекцией,
- своевременное лечение инфекционных заболеваний.

Очень важно своевременно и правильно обрабатывать любые мелкие травмы и повреждения кожи. При пораженных участках кожи нельзя допускать попадание на них влаги, так как это может способствовать распространению заболевания.
Приглашаем Вас на обследование и консультацию в «КВД № 6».
Наши врачи готовы оказать квалифицированную медицинскую помощь и дать консультацию по всем волнующим Вас вопросам.
Наш адрес: СПб, ул. Летчика Пилютова, д. 41
Режим работы:
• по рабочим дням 9.00–20.00
• суббота (неотложная помощь) 9.00-15.00
Телефон регистратуры: 744-2715 ✆
Инфекционные заболевания кожи — медицинский центр «ВАШ ДОКТОР» Шахты
Уже несколько лет подряд, во многих городах из-за неудовлетворительной экологической обстановки существует большой риск хронического заболевания кожи, слизистых и респираторного тракта. Самой большой проблемой являются острые бактериальные инфекции вирусного и грибкового происхождения.
Самой большой проблемой являются острые бактериальные инфекции вирусного и грибкового происхождения.Среди множества разнообразных болезней кожи самым распространенным являются грибковые поражения — микозы. Их существует три группы:
- Которые вызваны грибками, паразитирующими на поверхностных слоях кожи. Они мало заразны и не вызывают боли и зуда. К ним относится лишай отрубевидный.
- Которые возникают на коже ног и стоп, они уже более заразные, и на данный момент являются самыми распространенными в мире. Вызывает заражение грибок трихофитон. Признаки — отшелушивание кожи на стопах, подошвах, между пальцами, затем, поражаются ногти. Потом все признаки проходят, но грибок остается в роговом слое кожи. Очень многие считая, что вылечились, и бросая лечение позволяют стать заболеванию хроническим.
- Которые поражают в основном кожу, волосы и ногти. Это очень заразные заболевания такие, как стригущий лишай, микроспория, парша. Происходит в основном при контакте с больными животными и людьми
Вторым по распространению является заболевание, которое вызывается дрожжеподобными грибками — кандидоз.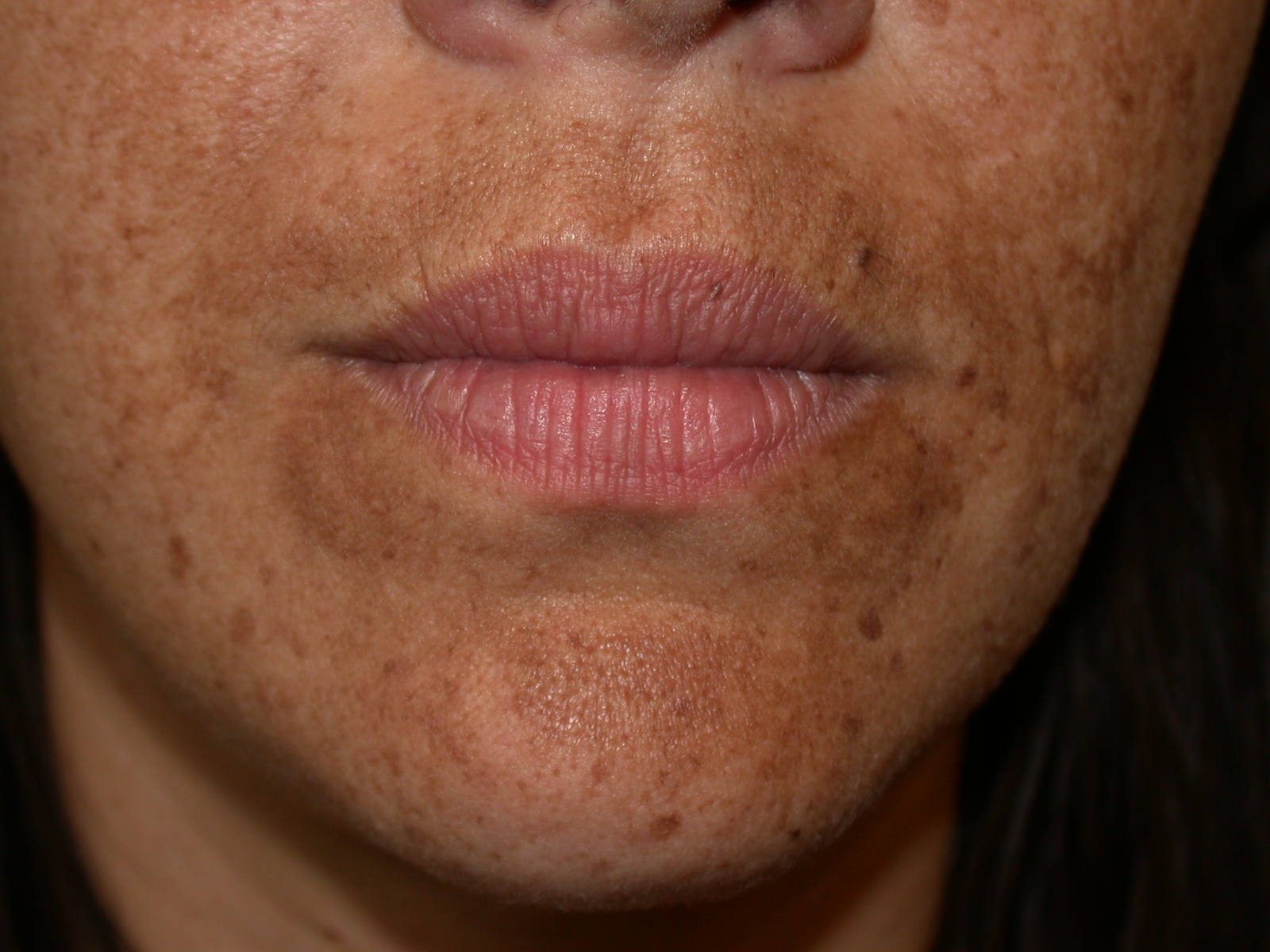 Существует очень неприятный факт: от каждого третьего человека выделяются возбудители кандидозов. Этому способствуют нарушения эндокринной системы, стрессы и снижение иммунитета. В зависимости от степени поражения делится на три группы:
Существует очень неприятный факт: от каждого третьего человека выделяются возбудители кандидозов. Этому способствуют нарушения эндокринной системы, стрессы и снижение иммунитета. В зависимости от степени поражения делится на три группы:
- Поверхностный. При нем поражаются мелкие (межпальцевые) и крупные (подмышечные) складки. Первым признаком является появление мелких пузырьков, которые через некоторое время лопаются и образуют язвы.
- Внутренних органов. Чаще всего поражаются дыхательные пути и пищевод, реже — поражается нервная и сердечно-сосудистая системы или заражается кровь.
- Хронический. В большинстве случаев это генетическое поражение, при том половина — дисфункция эндокринной системы. Возникает у детей с очень слабым иммунитетом.
Вам, наверняка, неоднократно приходилось слышать о лишае. Это общее название для многих заболеваний кожи, таких как псориаз (чешуйчатый лишай), герпес (опоясывающий лишай) и т.п. Это заболевание инфекционное, протекает довольно длительное время, но излечивается полностью.

Еще одна заразная болезнь — чесотка (чесоточный клещ). Первый признак, это зуд, который появляется из-за внедрения в кожу клеща, затем на коже обнаруживаются чесоточные ходы, болезнь очень быстро распространяется.
Гнойничковые заболевания. Такие поражения вызываются гнойными микробами — стафилококками и стрептококками. Самые распространенные виды: пиемии, фурункулы, карбункулы и т.д. Проявления самые разнообразные, может быть как ограниченным, так и сильно распространенным, при этом возможны повышение температуры тела и изменение крови. Самое тяжелое последствие — сепсис.
Инфекции кожи, вызываемые вирусом простого герпеса
Главное
- Помимо слизистых оболочек ротовой полости и гениталий, вирус Herpes simplexтакже может вызывать поражения кожи.
- Диагностика основана на клинической картине и рецидивах высыпаний с одинаковой локализацией.
- Герпетическая инфекция периорбитальной области требует немедленной консультации офтальмолога.

- Противовирусные препараты применяют для облегчения симптомов и сокращения длительности заболевания, полностью элиминировать вирус нельзя.
- При частом рецидивировании герпетической инфекции противовирусные препараты назначают с профилактической целью.
Этиология
- Вирус Herpes simplex (ВПГ-1 и ВПГ-2) вызывает инфекции кожи. ВПГ-1 чаще поражает кожу, ВПГ-2 — область гениталий.
- Первичное инфицирование ВПГ-1 обычно происходит в детстве. Малосимптомное или бессимптомное течение приводит к тому, что первичное инфицирование нередко остается незамеченным. Инфицирование ВПГ-2 обычно происходит во взрослом возрасте.
- У некоторых людей первичное инфицирование сопровождается серьезными симптомами (например, гингивостоматит, фарингит, генитальный герпес).
- Первичное инфицирование кожи встречается редко.
- Вирус в латентном состоянии находится в нервной системе и время от времени активируется под воздействием факторов внешней среды.

Распространенность
- Носительство вируса герпеса широко распространено среди взрослого населения: 50 — 60% и 15 — 20% ВПГ-1 и ВПГ-2, соответственно. У большинства носителей течение бессимптомное.
Симптомы
- Симптомы и клиническая картина заболевания зачастую типичны, а диагностика основана на клинических проявлениях.
- Перед появлением высыпаний обычно возникает болезненность, жжение и покалывание пораженного участка.
- Сначала формируется очаговая эритема с четкими границами, позже возникают сгруппированные везикулы с прозрачным содержимым.
- Отдельные везикулы могут трансформироваться в пустулы или везикулы с геморрагическим содержимым.
- На близлежащих участках кожи также могут возникать сгруппированные везикулы. После вскрытия везукул на коже остаются небольшие эрозии неправильной формы.
- Заболевание обычно длится 1-2 недели, но в некоторых случаях течение более длительное.

- Характерные области поражения — кожа периоральной области, лица, генитальной области, ягодиц, перианальной области, кистей и пальцев.
- Кожные проявления герпеса обычно свидетельствуют о реактивации латентной инфекции.
- Факторы, провоцирующие подобную реактивацию, — простуда или грипп, механическая травма, медицинские или стоматологические манипуляции, повреждение, стресс, инсоляция, менструации, вторичное инфицирование через пальцы рук, например, губ или генитальной области (самоинфицирование).
- Генерализация инфекции (диссеминированное заболевание) возможна у лиц с иммунодефицитом (например, ВИЧ-инфекцией) и/или получающих иммуносупрессивную терапию (например, противоревматические препараты, цитостатики).
- Инфекция также способна распространяться у пациентов с атопической экземой, преимущественно поражая лицо (герпетическая экзема Капоши). Это не свидетельствует о наличии иммунодефицита.
Обследование
- В типичных случаях необходимости в дополнительном обследовании нет, достаточно клинической картины.

- Типировать вирус можно путем выявления его антигена или при культуральном исследовании.
- Образец для культурального исследования лучше брать путем прокалывания везикулы и проведения ватным тампоном по обнажившейся эрозированной поверхности.
- Возможен отрицательный результат культурального исследования, особенно при взятии материала спустя длительное время после появления симптомов.
- Тесты на антитела подтверждают носительство вируса, но не предоставляют информацию о сроках или области инфицирования. Уровень антител при изолированной кожной инфекции (реактивация) обычно не повышен, его незначительный рост возможен при первичном инфицировании. Оценивать уровни антител при герпетическом поражении кожи бесполезно.
- Для диагностики ВПГ-инфекции центральной нервной системы и при неонатальном герпесе при необходимости используют ПЦР (в цереброспинальной жидкости) и определение уровня антител.
- В неясных случаях или при отсутствии ответа на эмпирическую терапию следует взять образцы для бактериологического и/или микологического исследования с поверхности пораженного участка кожи.

- Аллергический контактный дерматит диагностируют с помощью кожных проб.
- При выраженных клинических проявлениях и низкой эффективности терапии не следует забывать о возможности иммунодефицита (например, ВИЧ-инфекция, гемобластозы, другие злокачественные заболевания).
Лечение
- Локальное поражение при герпетической инфекции не требует обязательной медикаментозной терапии.
- При лечении герпетической инфекции кожи, слизистых оболочек и генитальной области доказана эффективность противовирусных препаратов.
- Чем раньше начато лечение, тем выше его эффективность.
- Пациент должен научиться распознавать первые признаки заболевания и начинать терапию самостоятельно.
- У пациентов с иммунодефицитом системное применение противовирусных препаратов (перорально или внутривенно, в зависимости от клинической картины) начинают даже при легких симптомах или подозрении на герпетическую инфекцию во избежание ее возможной генерализации и/или прогрессирования с развитием некротизирующего поражения.

- Системная терапия
- Продолжительность лечения составляет 5 дней; у пациентов с тяжелыми проявлениями возможно продление сроков лечения до 7 — 10 дней.
- Пациентам с иммунодефицитом рекомендованы более высокие дозы (например, Valacyclovirum (валацикловир) 500 мг по 2 таблетки дважды в день).
- Местное лечение
- Убедительные доказательства эффективности местной терапии при герпетических инфекциях кожи отсутствуют, однако при легком течении ее может быть достаточно.
- При легком течении возможно применение противовирусных препаратов (Acyclovirum (ацикловир) или Pencyclovirum (пенцикловир)) местно в форме крема или мази каждые 2-4 часа днем в течение 5-10 дней.
- В стадии образования пузырей используют примочки, подсушивающие кожу, например, по 15 минут 2-3 раза в день, затем наносят цинковую пасту или лосьон
- Некоторым пациентам необходимы анальгетики.
Рецидивирующая герпетическая инфекция
- При редких рецидивах применяют курсовое лечение вышеупомянутыми противовирусными препаратами.
 Следует выписать рецепт заранее, чтобы пациент смог быстро начать лечение сразу после появления симптомов.
Следует выписать рецепт заранее, чтобы пациент смог быстро начать лечение сразу после появления симптомов. - При частых рецидивах заболевания (для уменьшения их частоты) противовирусные препараты назначают с профилактической целью на срок 6-12 месяцев.
- Лечение следует подбирать индивидуально, в зависимости от степени тяжести проявлений. По возможности, необходимы паузы между курсами лечения и оценка показаний к дальнейшей профилактической терапии.
- При исходно выраженных клинических проявлениях или рецидиве инфекции в ходе профилактической терапии рекомендованы более высокие стартовые дозы, например, Valacyclovirum (валацикловир) по 500 мг дважды в день.
- В ходе профилактического применения противовирусных препаратов у пациентов с иммунодефицитом нередко формируется резистентность к терапии. Поэтому в данной группе больных рекомендовано применение более высоких суточных доз (например, Valacyclovirum (валацикловир) по 500 мг дважды в день).
- Краткосрочная профилактика представляет собой короткий курс лечения в течение 1 — 2 недель, например, во время отпуска, менструаций и т.д.
Консультация специалиста
- При иммунодефиците наличие даже легкой формы герпетической инфекции или подозрение на нее требуют максимально быстрого начала системной терапии, желательно на этапе первичного звена медицинской помощи.
- Пациентам с тяжелым генерализованным формами, особенно при наличии иммунодефицита (больные раком, пациенты, получающие иммуносупрессоры), показано парентеральное применение Acyclovirum (ацикловира), чаще всего в качестве экстренной терапии в стационаре. Необходима консультация специалиста.
- Локализация герпетической инфекции в области глаз даже с незначительными проявлениями является показанием к экстренной консультации офтальмолога.
ИСТОЧНИК:
Количество просмотров: 56115
Как лечить обычные кожные инфекции
Бактерии могут вызывать различные типы кожных инфекций. Вы и ваш врач можете столкнуться с тремя распространенными кожными инфекциями: (1) целлюлит, (2) фолликулит и (3) импетиго. Имейте в виду, что кожные инфекции различаются по форме и лечению. Поэтому важно поговорить со своим врачом, чтобы получить соответствующий диагноз и план лечения.
Целлюлит
Целлюлит — это инфекция, поражающая внешние слои кожи.Это обычно вызывается бактериями, известными как бета-гемолитический стрептококк или золотистый стафилококк . Вы можете почувствовать боль, отек, нежность, тепло и покраснение в инфицированной области. Если у вас тяжелый случай целлюлита, вы можете почувствовать жар, усталость и снижение артериального давления. Если не лечить, может образоваться гной, и клетки могут погибнуть в инфицированной области кожи. Целлюлит может поражать любую часть тела, но чаще всего поражает ногу. Обычно это происходит в результате травмы кожи, такой как царапины или укусы животных, которые позволяют бактериям проникать в организм и вызывать инфекцию.Дополнительной причиной целлюлита является разрушение кожи вокруг анальной области, которое обычно наблюдается у детей. Это может привести к покраснению, отеку и болезненному испражнению.
Оральные антибиотики используются для лечения легкого целлюлита; в более тяжелых случаях необходимо лечить внутривенными антибиотиками в больнице. Антибиотики, которые можно использовать, включают цефалоспорины, диклоксациллин, клиндамицин или ванкомицин. Отек можно уменьшить, приподняв пораженный участок, например, ноги или руки. Чтобы предотвратить повторное появление целлюлита, важно продолжать наносить лосьон на кожу и поддерживать чистоту кожи.
Фолликулит
Фолликулит — это общий термин, используемый для описания инфекции волосяных фолликулов, обычно вызываемой Staphylococcus aureus и приводящей к появлению красных прыщиков. Вы можете почувствовать покраснение, болезненность или припухлость пораженного участка. Он также может распространяться на более глубокие части волосяных фолликулов, и может образовываться гной, также известный как фурункулы или фурункулы. Карбункулы — это термин, используемый для описания группы инфицированных волосяных фолликулов. Фолликулит, фурункулы и карбункулы можно увидеть на любой части тела с волосами, например на лице, волосистой части головы, бедрах, подмышках и в области паха.Это включает в себя бородатые или выбритые участки.
Легкий фолликулит можно лечить с помощью местных антибиотиков, таких как эритромицин, клиндамицин или мупироцин. Более серьезные инфекции, такие как карбункулы и более крупные фурункулы, могут потребовать хирургического разреза и дренирования пораженного участка. После дренажа важно очистить участок антибактериальным мылом; затем следует нанести мазь с антибиотиком на пораженный участок кожи. При необходимости ваш врач может назначить пероральные антибиотики, такие как цефалоспорины или диклоксациллин.Имейте в виду, что ваш врач может порекомендовать ежемесячное лечение мазью мупироцина, если у вас фолликулит, который возникает повторно.
Импетиго
Импетиго — инфекционная кожная инфекция, обычно вызываемая Staphylococcus aureus . Хотя эта инфекция может возникать у взрослых, она чаще всего встречается у детей в возрасте от 2 до 5 лет и обычно передается при прямом контакте с другим человеком, у которого есть инфекция. Вы можете почувствовать болезненность, зуд, язвы или волдыри, которые могут разорваться и образовать корки медового цвета.Это может повлиять на разные части тела, такие как лицо, руки или ноги. Это также может повлиять на влажные части тела, такие как подмышки, складки шеи и области подгузников.
Импетиго можно лечить мазью для местного применения или пероральным антибиотиком. Мупироцин — это типичная мазь, которую может прописать врач. Пероральные антибиотики, такие как пенициллины или цефалоспорины, используются при более тяжелых инфекциях. Чтобы предотвратить распространение инфекции на другие части тела, не расчесывайте волдыри и язвы.Поскольку импетиго часто наблюдается у детей, может быть полезно отрезать ногти и покрыть пораженные участки тела повязкой или марлей. Также важно предотвратить распространение инфекции среди других людей, находящихся в тесном контакте, не делясь такими вещами, как одеяла, постельное белье, игрушки или одежда.
А как насчет инфекций MRSA?
MRSA означает метициллин-устойчивый золотистый стафилококк . Это форма золотистого стафилококка или бактерий «стафилококка», устойчивых к определенным антибиотикам.Он передается при непосредственном контакте с инфицированным человеком, прикосновении к зараженным поверхностям или обмену личными вещами, которые контактировали с инфицированной кожей. MRSA — большая проблема в больницах или медицинских учреждениях (например, в диализных центрах и домах престарелых). Однако MRSA также может инфицировать людей в сообществе, например детей в детских садах и детей, которые занимаются спортом, предполагающим тесный контакт. Это известно как MRSA , связанное с сообществом, или CA-MRSA .
Инфекции MRSA могут проявляться в виде прыщиков или нарывов с покраснением, отеком, болью или гноем.Серьезные инфекции могут распространяться в кровь и вызывать заражение крови. Если у вас инфекция MRSA, ваш врач может осушить инфицированную область и назначить антибиотики, такие как линезолид, клиндамицин или доксициклин. Не пытайтесь самостоятельно осушить рану! Это может усугубить инфекцию или передать ее другим.
Чтобы предотвратить распространение MRSA, вот несколько полезных советов:
- Накройте рану чистыми сухими повязками, пока пораженный участок полностью не заживет.
- Соблюдайте гигиену рук — вам и вашим близким следует часто мыть руки водой с мылом.
- Не передавайте личные вещи, такие как белье и одежду, другим лицам.
Общее лечение кожных инфекций
При лечении антибиотиками признаки и симптомы кожных инфекций начинают улучшаться примерно через 2–3 дня. Если ваша кожная инфекция не улучшается или ухудшается (особенно если у вас поднялась температура или инфекция распространяется), немедленно сообщите об этом врачу. Если вам прописали местные или пероральные антибиотики, обязательно завершите полный курс антибиотиков, если не указано иное.Имейте в виду, что продолжительность лечения будет зависеть от типа и тяжести инфекции. Наконец, как и в случае со всеми кожными инфекциями, вы должны содержать пораженный участок или рану в чистоте и соблюдать гигиену кожи.
Контагиозный моллюск: причины, симптомы и лечение
Что такое контагиозный моллюск?
Контагиозный моллюск — распространенная вирусная инфекция кожи. Чаще всего он поражает детей, но могут заболеть и взрослые с ослабленной иммунной системой.
Кожа и контагиозный моллюск
Контагиозный моллюск вызывает на коже единичные или множественные выпуклые жемчужные бугорки (папулы).Это хроническая инфекция, поэтому шишки могут сохраняться от нескольких месяцев до нескольких лет. Но в большинстве случаев выздоравливает через 6-9 месяцев.
Molluscum Contagiosum Симптомы
Папулы Molluscum contagiosum обычно появляются на лице, туловище и конечностях детей, а также на гениталиях, животе и внутренней поверхности бедер взрослых. Состояние обычно вызывает появление шишек, которые:
- Обычно безболезненны, но могут чесаться
- Маленькие (от 2 до 5 миллиметров в диаметре)
- Имеют ямочку в центре
- Твердые, куполообразные и телесного цвета в центре. первый
- Становится мягче со временем
- Может со временем покраснеть и стечь
- Имеет центральную сердцевину из белого воскообразного материала
Контагиозный моллюск обычно исчезает сам по себе в течение периода от месяцев до лет, если у вас здоровый иммунитет система.Если у вас СПИД или другие заболевания, влияющие на иммунную систему, контагиозный моллюск может вызвать обширные хронические язвы.
Контагиозный моллюск Причины
Контагиозный моллюск вызывается вирусом контагиозного моллюска. Это часть семейства вирусов оспы. Вы можете распространять контагиозный моллюск:
- При прямом контакте с инфицированным человеком
- При половом контакте с инфицированным человеком
- Потирая или царапая шишки
Контагиозный моллюск Диагноз
Диагноз контагиозного моллюска основан на как выглядит папула.Если ваш врач не уверен, он может подтвердить диагноз с помощью биопсии кожи. Они снимут кусочек кожи, чтобы рассмотреть более внимательно. Если они беспокоятся, что у вас могут быть другие проблемы со здоровьем, они тоже могут проверить их.
Лечение контагиозного моллюска
Поскольку контагиозный моллюск может исчезнуть самостоятельно, лечение может не потребоваться. Но врач может удалить отдельные шишки, соскоблив или заморозив их. Эта процедура может оставить шрам.
Лекарства для местного применения (лекарства, которые вы наносите на кожу), такие как те, которые используются для удаления бородавок, также могут помочь удалить папулы.
Molluscum Contagiosum Prevention
Чтобы предотвратить контагиозный моллюск, следуйте этим советам:
- Избегайте прямого контакта кожи с кожей с людьми, которые могут иметь это заболевание.
- Лечение экземы у детей.
- Либо не занимайтесь сексом, либо вступайте в моногамные сексуальные отношения с кем-то, кто не инфицирован. (Мужские и женские презервативы не обеспечивают полной защиты. Вирус может попасть в области, не закрытые презервативом.)
Симптомы, стадии, причины, лечение, инфекция
Что такое стафилококковая инфекция кожи?
Инфекция стафилококка вызывается бактериями Staphylococcus (или «стафилококком»).На самом деле около 25% людей обычно носят стафилококк в носу, рту, гениталиях или анальной области и не имеют симптомов инфекции. Нога также очень склонна собирать бактерии с пола. Инфекция часто начинается с небольшого пореза, в который попадают бактерии. Это может выглядеть как медово-желтая корка на коже.
Эти стафилококковые инфекции варьируются от простого фурункула до инфекций, устойчивых к антибиотикам, и инфекций, вызывающих поедание плоти. Разница между всем этим заключается в силе инфекции, в том, насколько глубоко она распространяется, как быстро распространяется и насколько поддается лечению антибиотиками.Устойчивые к антибиотикам инфекции более распространены в Северной Америке из-за чрезмерного использования антибиотиков.
Один из видов стафилококковой инфекции, поражающей кожу, называется целлюлитом и поражает более глубокие слои кожи. Лечится антибиотиками.
Этот тип инфекции очень распространен среди населения в целом, но чаще и тяжелее у людей со слабой иммунной системой. Особенно склонны к развитию целлюлита люди, страдающие диабетом или ослабленным иммунитетом.
Каковы симптомы инфекции кожи стафилококком?
Целлюлит стафилококка обычно начинается с небольшой болезненности, припухлости и покраснения. Иногда начинается с открытой болячки. В других случаях на коже нет явного разрыва.
Признаками целлюлита являются любые воспаления — покраснение, тепло, отек и боль. Любая кожная язва или кожная язва с этими признаками может вызывать целлюлит. Если инфекция стафилококка распространяется, у человека может подняться температура, иногда с ознобом и потоотделением, а также опухолью в этой области.
Другие стафилококковые инфекции кожи включают импетиго, болезненную, заразную сыпь, фурункулы, а у младенцев и маленьких детей — стафилококковый синдром ошпаривания кожи, вызывающий сыпь, волдыри и лихорадку.
Как лечить инфекцию стафилококка?
Антибиотики используются для лечения стафилококковой инфекции. Но эффективность этих антибиотиков постепенно изменилась. В то время как большинство стафилококковых инфекций лечилось пенициллином, сейчас используются более сильные антибиотики.
Продолжение
Однако примерно в 50% случаев наблюдается резистентность даже к этим более сильным антибиотикам. Эти случаи больше не происходят просто в больницах, как раньше, а теперь происходят в обществе в целом. Это было проблемой. Многие врачи привыкли использовать определенные антибиотики, но затем они не работают из-за устойчивости к антибиотикам. Сейчас есть еще несколько сильнодействующих антибиотиков, но врачи должны знать, когда их использовать, чтобы предотвратить дальнейшую резистентность к антибиотикам.
Есть другое лечение, которое иногда используется при инфекциях стафилококка. Если инфекция заходит настолько глубоко, что затрагивает мышцы или волокна, окружающие мышцы, ее необходимо очистить хирургическим путем.
Можно ли предотвратить инфекции стафилококка?
Несколько недавних вспышек среди футболистов начались, когда у одного члена команды был фурункул, и инфекция распространилась на других членов команды. Вы можете принять меры, чтобы предотвратить заражение стафилококком. Каждый раз, когда у вас есть порез или повреждение кожи, мойте его водой с мылом, безрецептурной хлорноватистой кислотой или хлоргексадином, держите его чистым и сухим и держите под крышкой.Ванна с разбавленным отбеливателем два раза в неделю может помочь предотвратить кожные инфекции стафилококка.
Продолжение
Инфекция стафилококка заразна, если рана мокнет или истощается, и если люди пользуются полотенцами или другими зараженными предметами. Ношение покрытий для ног в раздевалках и других часто используемых местах может помочь предотвратить заражение.
Если язва становится необычно болезненной или красной, немедленно обратитесь за медицинской помощью. Если появляются красные линии, это признак того, что инфекция распространяется и требует немедленной медицинской помощи.
Симптомы, методы лечения, история болезни и причины проказы
Что такое проказа?
Проказа — это инфекционное заболевание, которое вызывает серьезные обезображивающие кожные язвы и повреждение нервов на руках, ногах и участках кожи вокруг вашего тела. Проказа существует с древних времен. Вспышки затронули людей на всех континентах.
Но проказа, также известная как болезнь Хансона, не так заразна. Вы можете заразиться им только в том случае, если будете постоянно контактировать с каплями из носа и рта человека, больного проказой.Дети более подвержены проказе, чем взрослые.
Сегодня, по данным Всемирной организации здравоохранения, около 208 000 человек во всем мире инфицированы проказой, большинство из них — в Африке и Азии. Ежегодно в США около 100 человек заболевают проказой, в основном на юге, в Калифорнии, на Гавайях и некоторых территориях США.
Симптомы проказы
Проказа в первую очередь поражает кожу и нервы за пределами головного и спинного мозга, которые называются периферическими нервами. Он также может поразить глаза и тонкую ткань внутри носа.
Продолжение
Основным симптомом проказы является обезображивание кожных язв, шишек или шишек, которые не проходят через несколько недель или месяцев. Язвы на коже бледного цвета.
Повреждение нервов может привести к:
- Потеря чувствительности в руках и ногах
- Слабость мышц
Обычно симптомы проявляются в течение 3-5 лет после контакта с бактериями, вызывающими проказу. У некоторых людей симптомы появляются только через 20 лет.Время между контактом с бактериями и появлением симптомов называется инкубационным периодом. Из-за длительного инкубационного периода проказы врачам очень сложно определить, когда и где заразился больной проказой.
Что вызывает проказу?
Проказа вызывается медленнорастущими бактериями, которые называются Mycobacterium leprae ( M. leprae ). Проказа также известна как болезнь Хансена в честь ученого, открывшего M. leprae в 1873 году.
Неясно, как именно передается проказа. Когда больной проказой кашляет или чихает, они могут распространять капли, содержащие бактерии M. leprae , которые вдыхает другой человек. Для передачи проказы необходим тесный физический контакт с инфицированным человеком. Он не передается при случайном контакте с инфицированным человеком, например, рукопожатии, объятиях или сидении рядом с ним в автобусе или за столом во время еды.
Беременные матери, больные проказой, не могут передать ее еще не родившимся детям.Он также не передается половым путем.
Формы проказы
Проказа определяется количеством и типом имеющихся у вас кожных язв. Конкретные симптомы и лечение зависят от типа проказы. Типы:
- Туберкулоид. Легкая, менее тяжелая форма проказы. У людей с этим типом есть только одно или несколько участков плоской бледной кожи (малобациллярная проказа). Пораженный участок кожи может ощущаться онемением из-за повреждения нерва под ним. Туберкулоидная проказа менее заразна, чем другие формы.
- Лепроматус. Более тяжелая форма заболевания. Он вызывает широко распространенные кожные бугорки и сыпь (мультибациллярная проказа), онемение и мышечную слабость. Также могут быть поражены нос, почки и мужские репродуктивные органы. Он более заразен, чем туберкулоидная проказа.
- Граница. Люди с этим типом лепры имеют симптомы как туберкулоидной, так и лепроматозной формы.
Вы также можете услышать, что врачи используют эту более простую классификацию:
- Одиночное поражение бациллярных (SLPB): одно поражение
- Паучибациллярное (PB): от двух до пяти поражений
- Мультибациллярное поражение (MB): шесть или более поражений
Диагностика проказы
Если у вас есть кожная язва, которая может быть проказой, врач удалит небольшой образец и отправит его в лабораторию для исследования.Это называется биопсией кожи. Ваш врач может также сделать мазок на коже. Если у вас малобациллярная проказа, в результатах анализа не будет никаких бактерий. Если у вас мультибациллярная проказа, она будет.
Чтобы узнать, какой у вас тип проказы, вам может потребоваться кожная проба на лепромин. Для этого теста врач вводит небольшое количество неактивных бактерий, вызывающих проказу, прямо под кожу вашего предплечья. Они проверит место, где вам сделали прививку, через 3 дня, а затем еще раз через 28 дней, чтобы узнать, есть ли у вас реакция.Если у вас есть реакция, возможно, у вас туберкулоидная или пограничная туберкулоидная проказа. Люди, не болеющие проказой или больные лепроматозной проказой, не реагируют на этот тест.
Лечение проказы
Проказу можно вылечить. За последние два десятилетия вылечились 16 миллионов человек от проказы. Всемирная организация здравоохранения предоставляет бесплатное лечение всем больным проказой.
Продолжение
Лечение зависит от типа вашей проказы. Для лечения инфекции используются антибиотики.Врачи рекомендуют длительное лечение, обычно от 6 месяцев до года. Если у вас тяжелая форма проказы, вам может потребоваться более длительный прием антибиотиков. Антибиотики не могут вылечить повреждение нервов, вызванное проказой.
Мультилекарственная терапия (МЛТ) — это распространенное лечение лепры, сочетающее в себе прием антибиотиков. Это означает, что вы будете принимать два или более лекарств, чаще всего антибиотики:
- Паучибациллярная лепра: Вы будете принимать два антибиотика, например, дапсон каждый день и рифампицин один раз в месяц.
- Мультибациллярная проказа: Вы будете принимать ежедневную дозу антибиотика клофазимина в дополнение к ежедневному дапсону и ежемесячному рифампицину. Вы будете принимать комплексную лекарственную терапию в течение 1-2 лет, а затем вылечитесь.
Вы также можете принимать противовоспалительные препараты, чтобы контролировать нервную боль и повреждения, связанные с проказой. Сюда могут входить стероиды, такие как преднизон.
Врачи иногда лечат проказу талидомидом — сильнодействующим лекарством, подавляющим вашу иммунную систему.Помогает при лечении кожных узелков при проказе. Также известно, что талидомид вызывает серьезные, опасные для жизни врожденные дефекты. Никогда не принимайте его, если вы беременны или планируете забеременеть.
Осложнения проказы
Без лечения проказа может нанести непоправимый вред вашей коже, нервам, рукам, ногам, ступням и глазам.
Осложнения проказы могут включать:
- Слепоту или глаукому
- Ирит
- Выпадение волос
- Бесплодие
- Деформация лица (включая постоянный отек, бугорки и шишки)
- Эректильная дисфункция и бесплодие у мужчин
- Почечная недостаточность
- Мышечная слабость, приводящая к тому, что руки похожи на когтистые, или невозможность сгибать ноги
- Необратимое повреждение внутренней части носа, которое может привести к кровотечению из носа и хроническому заложенному носу
- Необратимое повреждение нервов вне головного и спинного мозга, в том числе в руках, ногах и ступнях
Повреждение нервов может привести к опасной потере чувствительности.Если у вас есть связанное с проказой повреждение нервов, вы можете не чувствовать боли при порезах, ожогах или других травмах рук, ног или ступней.
Основы споротрихоза
Обзор споротрихоза
Споротрихоз — это инфекция кожи, вызываемая грибком Sporothrix schenckii . Этот грибок больше связан с плесенью на черством хлебе или дрожжах, используемых для пивоварения, чем с бактериями, которые обычно вызывают инфекции. Плесень встречается на шипах роз, сене, мохе сфагнуме, ветках и почве.Инфекция чаще встречается среди садоводов, работников питомников и фермеров, работающих с розами, мхом, сеном и почвой.
Когда споры плесени проникают в кожу, болезнь развивается через несколько дней или даже месяцев.
Причины споротрихоза
Споротрихоз обычно начинается, когда споры плесени проталкиваются под кожу шипом розы или острой палкой, хотя инфекция может начаться на явно неповрежденной коже после контакта с сеном или мхом, несущим плесень.
Реже кошки или броненосцы могут быть переносчиками болезни.
В редких случаях грибок может вдыхаться или проглатываться, вызывая инфекцию в других частях тела, кроме кожи.
Споротрихоз не передается от человека к человеку.
Симптомы споротрихоза
Первым симптомом споротрихоза является плотная шишка (узелок) на коже, цвет которой может варьироваться от розового до почти фиолетового. Узелок обычно безболезненный или умеренно болезненный. Со временем в узелке может образоваться открытая язва, по которой может стекать прозрачная жидкость.При отсутствии лечения узелок и язва становятся хроническими и могут оставаться неизменными в течение многих лет.
Примерно в 60% случаев плесень распространяется по лимфатическим узлам. Со временем новые узелки и язвы распространяются вдоль инфицированной руки или ноги. Они также могут длиться годами.
В очень редких случаях инфекция может распространиться на другие части тела, такие как кости, суставы, легкие и мозг. Это чаще встречается у людей с ослабленной иммунной системой. Это может быть трудно поддающимся лечению и может быть опасным для жизни.
Когда обращаться за медицинской помощью при споротрихозе
Когда обращаться к врачу
- Если вы подозреваете, что у вас может быть споротрихоз, обратитесь к врачу по поводу диагностики и лечения.
- Если вы уже лечитесь от споротрихоза, обратитесь к врачу, если появляются новые язвы или кажется, что старые растут.
Продолжение
Когда обращаться в больницу
- Споротрихоз кожи или лимфатических узлов не должен быть опасным или опасным для жизни.
- Открытые язвы могут инфицироваться бактериями и вызывать состояние, известное как целлюлит.
- Если вокруг первоначальных язв появляется быстро расширяющаяся область покраснения, боли и тепла, вам следует обратиться в местное отделение неотложной помощи.
Обследования и тесты на споротрихоз
Другие инфекции могут имитировать споротрихоз, поэтому врач проводит анализы для подтверждения диагноза. Тесты на споротрихоз обычно включают биопсию одного из узелков с последующим исследованием образца биопсии под микроскопом для выявления плесени.Другие возможные инфекции могут включать:
Уход за споротрихозом в домашних условиях
Эффективный домашний уход за споротрихозом не известен. Язвы следует содержать в чистоте и закрывать до тех пор, пока они не заживут.
Лечение споротрихоза
Лечение споротрихоза зависит от пораженного участка.
- Только кожные инфекции: Эти инфекции, вызванные споротрихозом, традиционно лечили перенасыщенным раствором йодида калия.Это лекарство принимают три раза в день в течение трех-шести месяцев, пока все поражения не исчезнут. Кожные инфекции также можно лечить итраконазолом (Споранокс) на срок до шести месяцев.
- Инфекция споротрихоза костей и суставов: Эти инфекции гораздо труднее поддаются лечению и редко поддаются лечению йодидом калия. Итраконазол (Споранокс) часто используется в качестве начального лекарства в течение нескольких месяцев или даже года. Также используется амфотерицин, но этот препарат можно вводить только внутривенно.Амфотерицин имеет больше побочных эффектов, и его, возможно, потребуется вводить в течение многих месяцев. Иногда требуется хирургическое вмешательство для удаления инфицированной кости.
- Инфекция в легких: Инфекции легких лечат йодидом калия, итраконазолом (спораноксом) и амфотерицином с переменным успехом. Иногда необходимо удалить инфицированные участки легкого.
- Инфекция в головном мозге: Менингит, вызванный споротрихозом, встречается редко, поэтому информация о лечении недоступна.Обычно рекомендуется амфотерицин плюс 5-фторцитозин, но можно также попробовать итраконазол (споранокс).
Последующее наблюдение за споротрихозом
Для уверенности в исчезновении споротрихоза может потребоваться несколько контрольных визитов к врачу. Как только болезнь проходит, дальнейшее наблюдение обычно не требуется.
Профилактика споротрихоза
Самым важным шагом в предотвращении споротрихоза является предотвращение попадания спор плесени на кожу.
Люди, работающие с розами, сеном или мхом сфагнумом, должны прикрывать любые царапины или трещины на коже. Им также следует носить тяжелую обувь и перчатки, чтобы предотвратить колотые раны.
Перспективы споротрихоза
Большинство людей со споротрихозом только кожи или лимфатических узлов полностью выздоравливают.
Лечение инфекции споротрихоза может занять несколько месяцев или лет, и на месте первоначальной инфекции могут остаться рубцы.
Инфекции, поражающие головной мозг, легкие, суставы или другие части тела, лечить гораздо труднее.
Целлюлит — Диагностика и лечение
Диагноз
Ваш врач, скорее всего, сможет диагностировать целлюлит, посмотрев на вашу кожу. В некоторых случаях он может предложить анализы крови или другие анализы, которые помогут исключить другие заболевания.
Лечение
Лечение целлюлита обычно включает рецептурные пероральные антибиотики. В течение трех дней после начала приема антибиотиков сообщите своему врачу, поддается ли инфекция лечению.Вам нужно будет принимать антибиотик столько, сколько назначит врач, обычно от пяти до 10 дней, но, возможно, и до 14 дней.
В большинстве случаев признаки и симптомы целлюлита исчезают через несколько дней. Вам может потребоваться госпитализация и введение антибиотиков через вены (внутривенно), если:
- Отсутствие реакции на пероральные антибиотики по признакам и симптомам
- Обширные признаки и симптомы
- У вас высокая температура
Обычно врачи назначают препарат, эффективный как против стрептококков, так и против стафилококков.Важно, чтобы вы принимали лекарство в соответствии с указаниями и завершили весь курс лечения даже после того, как почувствуете себя лучше.
Ваш врач также может порекомендовать приподнять пораженный участок, что может ускорить выздоровление.
Образ жизни и домашние средства
Попробуйте эти шаги, чтобы облегчить боль и отек:
- Прикладывайте прохладную влажную ткань к пораженному участку так часто, как это необходимо для вашего комфорта.
- Попросите врача посоветовать безрецептурное обезболивающее для облегчения боли.
- Поднимите пораженную часть тела.
- Спросите своего врача, может ли вам помочь ношение компрессионных бинтов или чулок.
Подготовка к приему
Скорее всего, вы начнете с посещения семейного врача или терапевта, который может направить вас к врачу, специализирующемуся на кожных заболеваниях (дерматологу). Если у вас тяжелая инфекция, сначала вас осмотрит врач отделения неотложной помощи.Вас также могут направить к инфекционисту.
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
- Перечислите свои симптомы, включая те, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Укажите ключевую личную информацию, , например, если вы недавно перенесли операции, травмы, укусы животных или насекомых.
- Перечислите лекарства, витамины и добавки, которые вы принимаете, и их дозировку.
- Список вопросов, которые нужно задать своему врачу.
Подготовка списка вопросов поможет вам убедиться, что вы охватили важные для вас моменты. Вот несколько основных вопросов, которые следует задать врачу при целлюлите:
- Как я мог заразиться этой инфекцией?
- Какие тесты мне нужны? Требуют ли эти тесты специальной подготовки?
- Как это лечится?
- Сколько времени до того, как лечение начнет работать?
- Какие побочные эффекты возможны при приеме этого лекарства?
- У меня другие заболевания.Как мне управлять ими вместе?
- Есть ли альтернативы антибиотикам?
- Есть ли альтернатива прописываемому вами лекарству?
- Как я могу предотвратить заражение этого типа в будущем?
- У вас есть брошюры или другие печатные материалы, которые я могу получить? Какие сайты вы рекомендуете?
Не стесняйтесь задавать другие вопросы.
Чего ожидать от врача
Ваш врач может задать вам ряд вопросов, например:
- Когда появились симптомы?
- Вы помните травмы или укусы насекомых в этой области?
- Насколько сильна боль?
- Кажется, что-нибудь улучшает ваши симптомы?
- У вас аллергия или непереносимость каких-либо антибиотиков?
- Были ли у вас раньше такие инфекции?
Что вы можете сделать за это время
Вам может потребоваться рецептурный антибиотик, чтобы избавиться от инфекции.Однако, пока вы не обратитесь к врачу, вы можете мыть травмированный участок водой с мылом и накрыть пораженный участок прохладной влажной тканью для облегчения.
06 февраля 2020 г.
Ознакомьтесь с советами по уходу за кожей, которые помогут предотвратить еще один эпизод целлюлита
Мой муж трижды болел целлюлитом за год. Что он может сделать, чтобы предотвратить рецидив целлюлита?
Ответ Лоуренса Э. Гибсона, доктора медициныЧтобы предотвратить повторные приступы целлюлита — бактериальной инфекции в самом глубоком слое кожи — держите кожу чистой и хорошо увлажненной.Предотвратите порезы и царапины, надев соответствующую одежду и обувь, при необходимости используя перчатки и аккуратно подстригая ногти на руках и ногах. Незамедлительно лечите любые порезы или инфекции на поверхности кожи, например, стопы спортсмена.
Факторы, которые могут увеличить риск целлюлита, включают:
- Существующие ранее кожные заболевания, например, микоз
- Колотые травмы, например укусы насекомых или животных
- Хирургические разрезы или пролежни
- Проблемы с иммунной системой, например диабет
- Травмы, полученные в озере, реке или океане
- Использование гидромассажной ванны
- Отек конечности из-за скопившейся жидкости (отек)
Если у вас часто развивается целлюлит, ваш врач может порекомендовать длительное лечение антибиотиками для предотвращения повторных инфекций.
- Инфекция целлюлита: заразна ли она?
- Целлюлит. Руководство Merck Professional Version. https://www.merckmanuals.com/professional/dermatologic-disorders/bacterial-skin-infections/cellulitis. По состоянию на 14 января 2021 г.
- Spelman D, et al. Целлюлит и кожный абсцесс: эпидемиология, микробиология, клинические проявления и диагностика. https://www.uptodate.com/contents/search. По состоянию на 14 января 2021 г.
- Lebwohl MG, et al.Целлюлит и рожа. В кн .: Лечение кожных заболеваний: комплексные терапевтические стратегии. 5-е изд. Эльзевир; 2018. https://www.clinicalkey.com. По состоянию на 14 января 2021 г.
- Управление по обучению пациентов. Целлюлит. Клиника Майо; 2016.
Продукты и услуги
- Книга: Книга здоровья семьи клиники Мэйо, 5-е издание
- Информационный бюллетень: Письмо клиники Мэйо о здоровье — цифровое издание
.

 Местные формы неомицина и бацитрацина также эффективны и часто применяются комбинированно. При распространенных и тяжелых формах инфекции, сопровождающихся лимфаденопатией или если есть основания подозревать нефритогенную стрептококковую инфекцию, показаны пероральные антибактериальные препараты, воздействующие на оба микроорганизма, например эритромицин
Местные формы неомицина и бацитрацина также эффективны и часто применяются комбинированно. При распространенных и тяжелых формах инфекции, сопровождающихся лимфаденопатией или если есть основания подозревать нефритогенную стрептококковую инфекцию, показаны пероральные антибактериальные препараты, воздействующие на оба микроорганизма, например эритромицин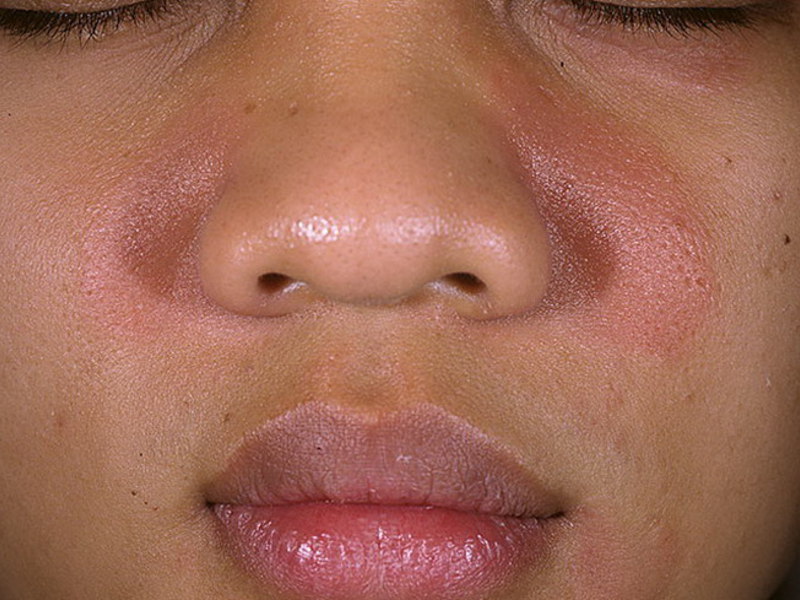 Интенсивного мытья с мылом иногда достаточно для излечения. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин
Интенсивного мытья с мылом иногда достаточно для излечения. Другой подход — местное лечение эритромицином и клиндамицином или местными азолями, например клотримазолом, которые активны в отношении некоторых грам-положительных бактерий и грибов. При обширных поражениях наиболее эффективен, вероятно, эритромицин

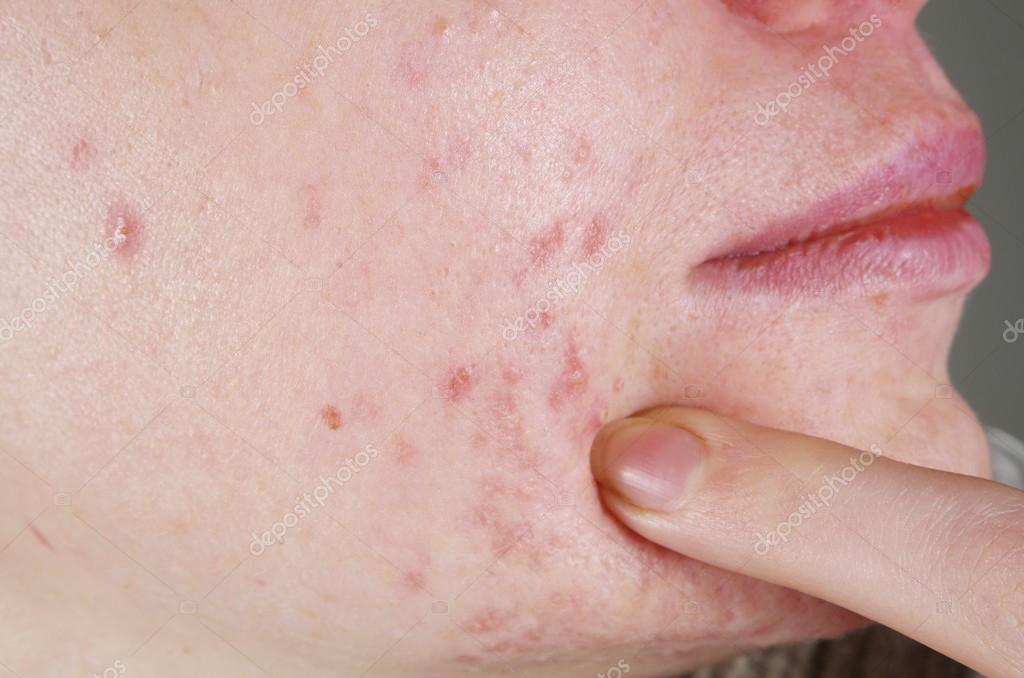 Они эффективны как при первичном, так и при вторичном инфицировании
Они эффективны как при первичном, так и при вторичном инфицировании Такие препараты останавливают рост и размножение грибков, вызывая их гибель
Такие препараты останавливают рост и размножение грибков, вызывая их гибель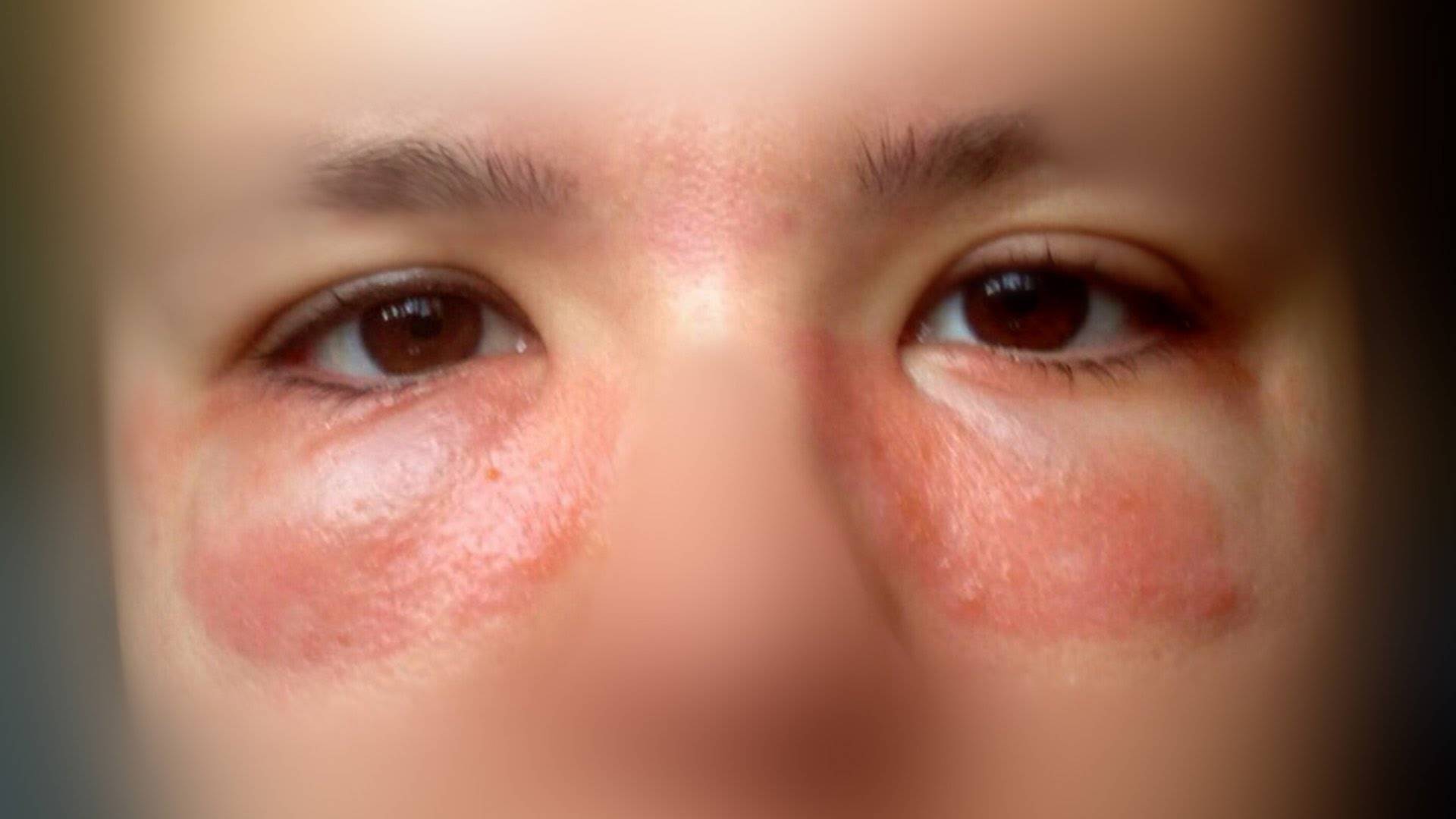 Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию
Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию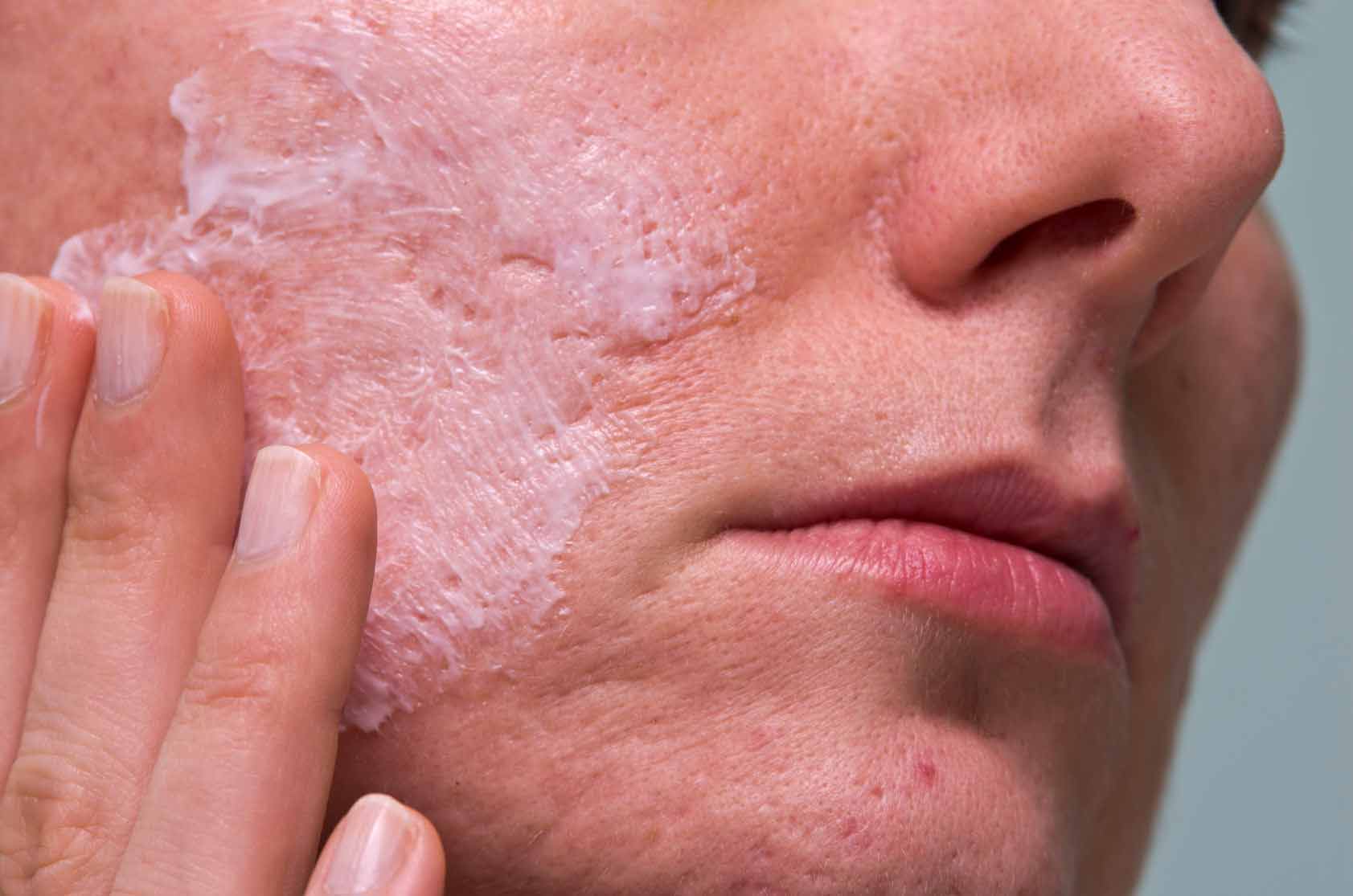 Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний
Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний Он является самым верхним слоем и содержит в себе меланин, отвечающий за цвет кожи.
Он является самым верхним слоем и содержит в себе меланин, отвечающий за цвет кожи. В группе риска находятся люди с низким иммунитетом.
В группе риска находятся люди с низким иммунитетом.
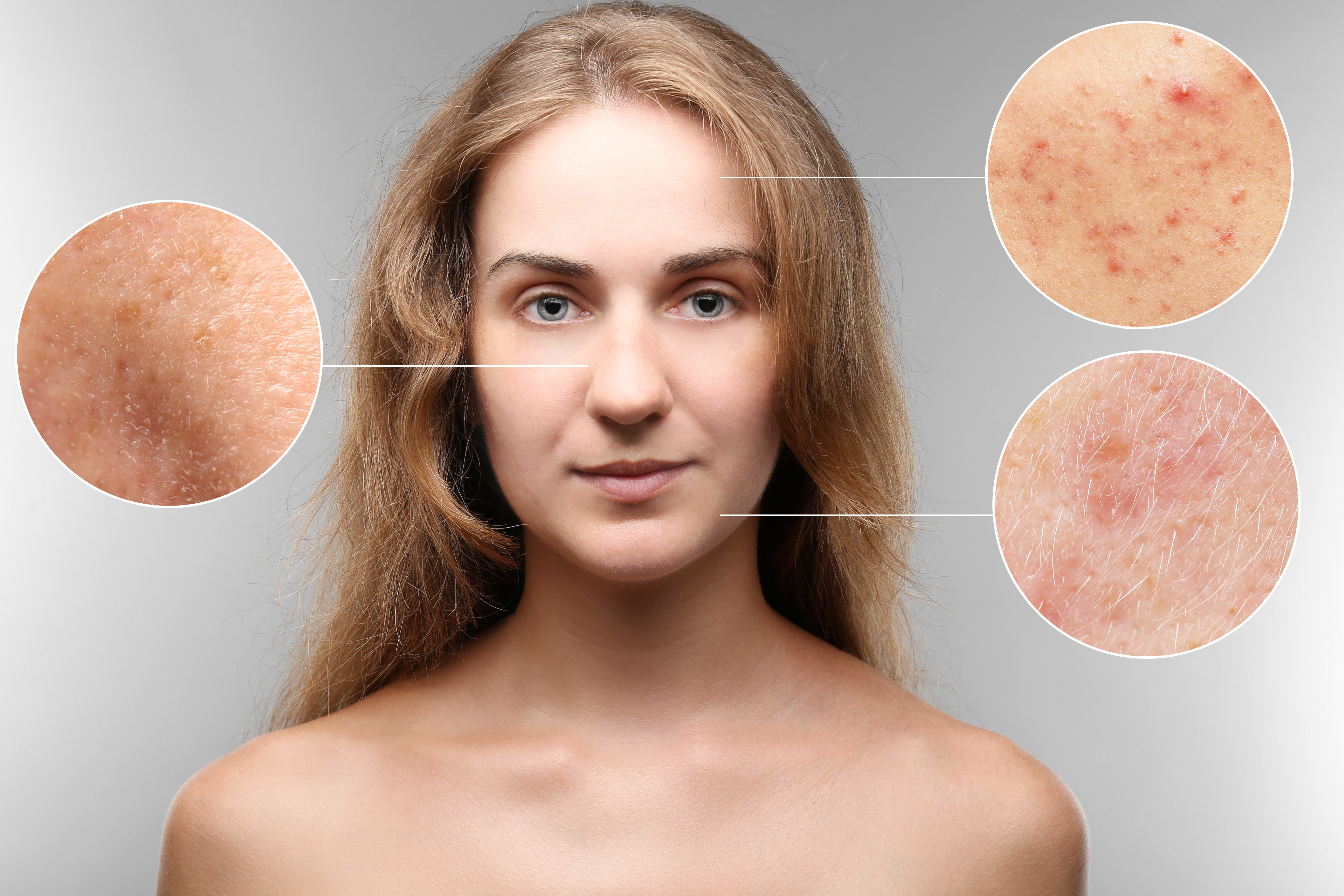

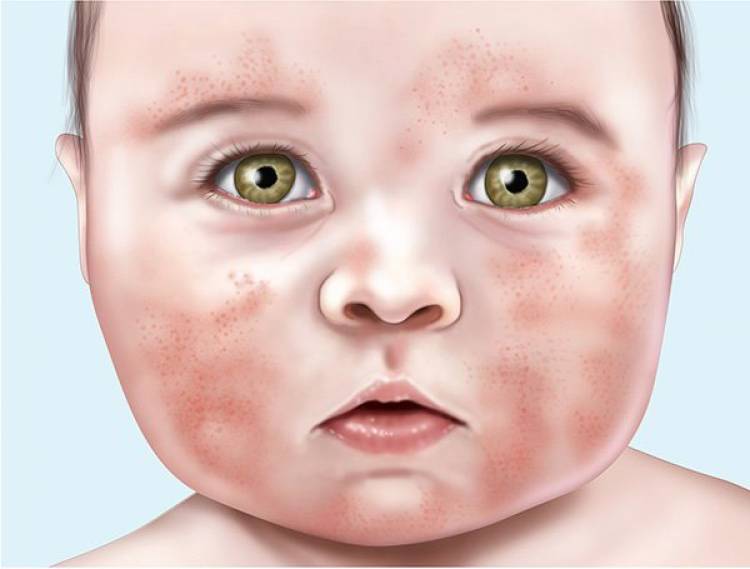 Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи.
Спустя несколько дней на их месте появляются желтовато-рыжие корочки с рыхлой структурой. Количество пузырьков растет, пятна пораженной кожи увеличиваются в размерах, в центре каждого пятна располагаются корочки, а по краю – свежие пузырьки на фоне отечной кожи. Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета;
Поражения не проникают глубже базального слоя кожи, после вскрытия фликтены на поверхности кожи образуются тонкие корки серого цвета, оставляющие после отпадения пятна синевато-розового цвета; Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
Появляются шелушащиеся очаги розового или белого цвета, имеющие округлую форму и четко очерченные границы. Элементы сыпи могут уменьшаться под действием солнечных лучей, но ранее пораженные участки кожи не могут нормально загорать;
/teenage-skin-problems-183876012-5a245c86494ec900372b6366.jpg)




 Следует выписать рецепт заранее, чтобы пациент смог быстро начать лечение сразу после появления симптомов.
Следует выписать рецепт заранее, чтобы пациент смог быстро начать лечение сразу после появления симптомов.