Симптомы и признаки жирового гепатоза
В России по данным исследования 2014 года той или иной формой неалкогольной жировой болезни печени страдает более трети взрослого населения.1 Данное заболевание характеризуется избыточным патологическим отложением жира в печеночных клетках.1, 2 Важно помнить, что обнаружить НАЖБП сложно, так как данное заболевание практически не имеет специфических симптомов.2
Стадии жировой болезни
Жировой гепатоз или стеатоз — это первая стадия неалкогольной жировой болезни печени (НАЖБП).
В ходе заболевания она может прогрессировать в неалкогольный стеатогепатит (НАСГ), при котором
к уже существующему стеатозу присоединяется воспаление.
Если болезнь не лечить, в дальнейшем у пациента может развиться фиброз (замещение печеночной
ткани соединительной), который, в конечном исходе, перерастает в цирроз, а в редких
случаев — в гепатоцеллюлярную карциному (онкологическое заболевание печени).
Поэтому так важно обратиться к врачу как можно раньше, чтобы заболевание было диагностировано на стадии стеатоза — состоянии, которое является обратимым при условии комплексного и своевременного лечения.3
Факторы риска жирового гепатоза
2-
Метаболический синдром
-
-
Избыточная масса тела и ожирение
-
Нарушение углеводного обмена, в том числе сахарный диабет
-
Дислипидемия
(нарушения жирового обмена) -
Нарушение питания
(голодание, резкое сокращение или увеличение калорийности пищи, чрезмерное потребление углеводов)
Как подтвердить диагноз неалкогольной жировой болезни печени
Неспецифические признаки жирового гепатоза
- Тошнота, нарушение стула.
 2,4
2,4 - Тяжесть/тупые боли/дискомфорт в правом подреберье.
- Слабость и повышенная утомляемость.1,2
Важно помнить, что неалкогольная жировая болезнь печени связана с повышением риска смерти от сердечно-сосудистых заболеваний в несколько раз.2,4 Поэтому пациентов с жировым гепатозом врач может дополнительно направить на проведение исследования сердечно – сосудистой системы.
Самый эффективный подход в лечении жировой гепатоза – комплексный, который предусматривает изменение
образа жизни пациента (соблюдение специальной «средиземноморской» диеты, регулярные занятия
умеренными физическими нагрузками) и, если необходимо, назначение медикаментозного лечения.
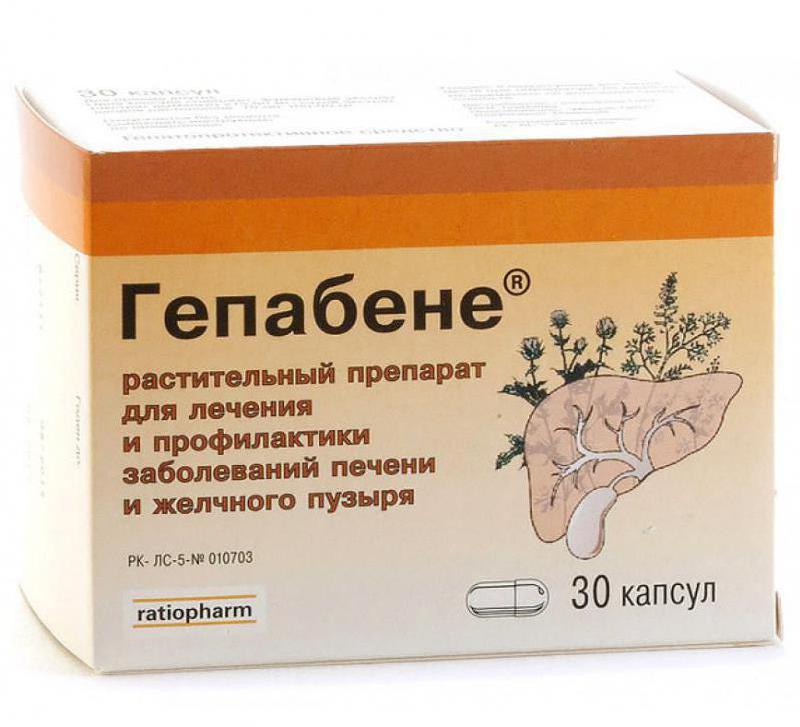
Так, помочь в восстановлении печеночных клеток может гепатопротектор Эссенциале®
форте Н.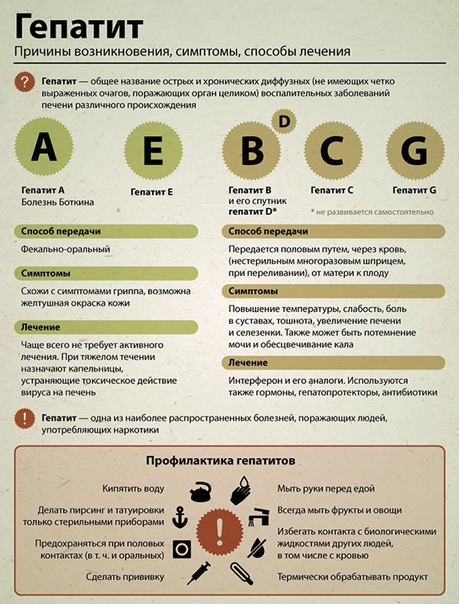 Препарат
производится в Германии. Эссенциале® форте Н содержит высокую концентрацию
действующего вещества
эссенциальных фосфолипидов, которые способствуют восстановлению поврежденных клеток печени5.
Препарат
производится в Германии. Эссенциале® форте Н содержит высокую концентрацию
действующего вещества
эссенциальных фосфолипидов, которые способствуют восстановлению поврежденных клеток печени5.
Девять признаков того, что печень переполнена токсинами
Печень – самая крупная железа в организме, которая синтезирует гормоны и ферменты, нейтрализует токсины и участвует в обменных процессах. Но под влиянием различных факторов со временем она «загрязняется» ядовитыми веществами. В таком случае на нее ложится еще большая нагрузка, поэтому она не всегда справляется со своими обязанностями. При малейших симптомах пораженной печени следует сразу обратиться к врачу. Эксперты подготовили для вас девять признаков, на которые в первую очередь стоит обратить внимание.
Признаки переполненной токсинами печени
1. Боль или тяжесть в верхней части живота
Если вы употребляете слишком много жирного, это может привести к увеличению печени.
2. Тошнота
Тошнота – возможный признак того, что с вашей печенью что-то не так. После употребления жирной пищи вы можете почувствовать себя плохо, обратить внимание на такие симптомы, как тяжесть в кишечнике, тошнота, головокружение, иногда рвота и диарея.
3. Чувствительная кожа и пожелтение глазных белков
Если ваша печень переполнена токсинами, это отобразится на вашей коже и появится раздражение и сыпь. Даже ваши склеры могут пожелтеть. Это происходит, когда в крови содержится слишком много билирубина, который печень не может трансформировать в безопасные соединения.
4. Усталость и слабость
Люди, у которых проблемы с печенью, часто чувствуют себя усталыми и не имеют аппетита. Когда эти признаки постоянны, а не связаны с обычным переутомлением, обратитесь за медпомощью.
5. Жар
В некоторых случаях при проблемах с этой железой пациенты наблюдают боль в животе, они чувствуют себя очень усталыми. Если у вас есть такие же симптомы, обязательно следите за температурой тела. Если у вас она повышена – это возможный сигнал о наличии воспалительного или инфекционного процесса.
6. Боль в мышцах
Если ваши мышцы и суставы постоянно болят или у вас появляются синяки на коже, а ноги опухают – возможно, это нарушение функциональной активности печени.
7. Изменение цвета мочи и стула
Ваша моча может стать темнее, а стул – светлее, если печень не справляется с возложенными на нее задачами.
8. Зуд тела
Ваша кожа может чесаться из-за застоя желчи. Так тело реагирует на все накопленные токсины, которые печень не смогла обезвредить.
9. Кровотечение
Редкий симптом, но все же. Частое носовое кровотечение или появляющиеся синяки без видимых причин связаны с недостатками факторов свертывания крови из-за плохого функционирования печени.
В каждом конкретном случае в зависимости от причин, вызвавших перегрузки печени токсинами, и характера этих токсических веществ симптомы могут меняться. Поэтому консультация врача обязательна!
От чего нужно защищать печень?
Печень – фильтр, беспрестанно очищающий кровь человека от вредных для организма веществ. У нее есть очень много “врагов”, от которых следует избавляться, чтобы этот орган функционировал исправно. Вот от чего нужно защищать печень:
- алкоголь;
- жирная пища;
- недостаточная физическая активность;
- употребление добавок для снижения веса;
- неоправданно частый прием болеутоляющих средств;
- некоторые лекарства.
Продукты для здоровой печени
Чтобы печень была здоровой, нужно не только отказаться от вредных привычек и победить всех ее “врагов”, но и правильно питаться. Мы подобрали для вас список самых полезных продуктов для ее здоровья.
- Достаточное количество воды.

- Творог.
- Куркума.
- Мед.
- Каши из цельнозерновых круп.
- Фрукты: печеные яблоки, бананы, персики, абрикосы и груши.
- Овощи: тыква, морковь, свекла, цветная капуста, кабачки.
Автор: med2.ru
Вмешательства при передозировке парацетамола (ацетаминофена)
Вопрос обзора: в этом обзоре мы рассмотрели доказательства в отношении вмешательств (видов лечения), используемых при отравлении людей парацетамолом (ацетаминофеном). В основном, мы попытались оценить влияние этих вмешательств на число смертей и необходимость трансплантации печени.
Актуальность: парацетамол является одним из самых распространённых лекарств, принимаемых сверх предписанной дозы. Преднамеренное или случайное отравление парацетамолом является частой причиной поражения печени.
Дата поиска: доказательства актуальны на январь 2017 года.
Характеристика исследований: рандомизированные клинические испытания (исследования, в которых людей в случайном порядке распределяют в одну из двух или более групп лечения), в которых участники обратились за медицинской помощью по причине того, что приняли чрезмерную дозу парацетамола, преднамеренно или случайно, независимо от количества принятого парацетамола, возраста, пола или других медицинских состояний пациента.
Существует множество различных вмешательств, которые могут быть использованы для лечения людей с отравлением парацетамолом. Эти вмешательства направлены на уменьшение абсорбции [всасывания] парацетамола в пищеварительном тракте и, следовательно, уменьшение количества парацетамола, которое попадает в кровоток. Эти средства включают активированный уголь (который связывает парацетамол в желудке), промывание желудка (для удаления из желудка как можно большего количества парацетамола) или ипекакуана (сироп, который при приеме внутрь вызывает рвоту (тошноту)). После всасывания парацетамол через кровоток попадает в печень, где большая его часть распадается на безопасные составляющие. Однако, небольшая часть этого лекарства превращается в токсичный продукт, с которым печень обычно может справиться, но приём большого количества парацетамола является для печени избыточным. Вследствие этого токсичный продукт может повредить печень и привести к печёночной недостаточности, к почечной недостаточности, а в некоторых случаях к смерти. Другие вмешательства для лечения отравления парацетамолом включают лекарства (антидоты), которые могут уменьшить количество токсичных продуктов (например, лекарственное средство циметидин) или расщепить токсичные продукты (включают такие лекарственные средства, как метионин, цистеамин, димеркапрол или ацетилцистеин). Наконец, могут быть предприняты попытки удалить парацетамол и его токсичные продукты из кровотока при помощи специального оборудования для очистки крови. Все эти виды лечения были изучены.
Другие вмешательства для лечения отравления парацетамолом включают лекарства (антидоты), которые могут уменьшить количество токсичных продуктов (например, лекарственное средство циметидин) или расщепить токсичные продукты (включают такие лекарственные средства, как метионин, цистеамин, димеркапрол или ацетилцистеин). Наконец, могут быть предприняты попытки удалить парацетамол и его токсичные продукты из кровотока при помощи специального оборудования для очистки крови. Все эти виды лечения были изучены.
Мы нашли 11 рандомизированных клинических испытаний с участием 700 человек. В большинстве этих испытаний рассматривали различные виды лечения.
Основные результаты: активированный уголь, промывание желудка и ипекакуана могут уменьшить всасывание парацетамола при условии их применения в течение одного-двух часов после приёма парацетамола, но клиническая польза неясна. Активированный уголь, возможно, является лучшим выбором, если человек может его принять. Иногда люди не могут принять внутрь активированный уголь по причине сонливости или потому что не нравится вкус, структура (либо оба этих фактора).
Из видов лечения, направленных на удаление токсичных продуктов парацетамола, ацетилцистеин, вероятно, может уменьшить частоту поражения печени от отравления парацетамолом. Кроме того, он имеет меньше побочных эффектов, чем другие антидоты, такие как димеркапрол и цистеамин; его преимущество над метионином было неясным. Ацетилцистеин следует назначать людям с отравлением парацетамолом при риске повреждения печени, риск зависит от принятой дозы, времени приёма пищи и данных лабораторных исследований.
В наиболее поздних клинических испытаниях рассматривали способы снижения частоты побочных эффектов с помощью внутривенного (через вену) введения ацетилцистеина, изменив способ введения. Эти клинические испытания показали, что при использовании более медленной инфузии и низкой начальной дозы ацетилцистеина может быть уменьшена доля таких побочных эффектов, как тошнота, рвота, а также аллергия (нежелательные реакции организма на лекарство, такие как сыпь).
Качество доказательств: этот обзор вмешательств при отравлении парацетамолом обнаружил удивительно небольшое число опубликованных рандомизированных клинических испытаний для этого достаточно распространённого состояния. Кроме того, в большинстве испытаний было мало участников и во всех испытаниях был высокий риск смещения. Соответственно, качество доказательств следует рассматривать как низкое или очень низкое.
Кроме того, в большинстве испытаний было мало участников и во всех испытаниях был высокий риск смещения. Соответственно, качество доказательств следует рассматривать как низкое или очень низкое.
Тошнота при гепатите С: как с ней бороться
Печень воспаляется при заболевании гепатитом, ее функции ухудшаются. Так как этот орган является жизненно важным, обрабатывающим значительное количество необходимых веществ, он противостоит инфекциям.
Если происходит воспаление или повреждение печени, деятельность нарушается с возникновением желтизны кожи и глазного яблока, температура повышается, чувствуется общая слабость и недомогание, аппетит потерян, моча темнеет, а стул становится светлым.
Болезненная насыщенность подчиняется многим факторам, течет в острой форме или хронической.
Вирусное воспаление вызывается при слишком большом и частом приеме алкоголя, неправильном приеме лекарств и при наличии некоторых болезней.
Купить эффективное лекарственное средство софосбувир в России для лечения гепатита можете на сайте Индия-Хэлп..
Это происходит случайно, или при профессиональной деятельности, связанной с контактами с кровью. Те вещества, которые в любых случаях попадают в печень – это печеночные яды. Разными способами вирус попадает в кровь, организм человека:
1. Через пищеварительную систему.
2. При проникновении в поврежденную кожу.
3. Во время контакта с кровью.
Симптомы токсического гепатита
-
правое подреберье болит, когда принимается пища, становится хуже;
-
повышение температуры тела до 37,5 градусов;
-
человека рвет, тошнит, аппетита нет, во рту чувствуется горечь, живот вздут, понос;
-
зуд на коже, так как происходит скопление желчной кислоты;
-
печень и селезенка увеличиваются.

Почему тошнит и чувствуется позывы к рвоте при заболевании гепатитом С
Печень считается фильтрующим органом, и при гибели ее клеток пищеварение нарушается, и как результат, патологии желудочно-кишечного тракта, которые выражаются, как тошнота, изжога и рвота.
Все процессы в организме связаны. При возникновении проблем с желудком, пройдите диетотерапию, и проконсультируйтесь с гастроэнтерологом насчет диагностики болезни.
При присутствии вируса С желчь вырабатывается с меньшей интенсивностью и количество ферментов снижено. Переваривание веществ с питательными свойствами ухудшается. Это особенно относится к жирам и в проявлении диспептических расстройств, которые выражаются тяжестью после приема пищи.
Также нет аппетита, снижается сильно вес.
С самого начала рассматриваются причины такой реакции организма. Обязательным условием считается прием в большом количестве воды для того, чтобы восстановить водный баланс в организме. В крайнем случае применяется диетическое питание или зондирование.
В крайнем случае применяется диетическое питание или зондирование.
Тошнит при наличии острых, хронических процессов в печени, связанных с наличием гепатита С. Это результат нарушения функций очищения токсинов, шлаков, заменяя фильтрацию в печени. Если реакция интенсивна, то болезнь протекает тяжело, с выраженными тошнотными и рвотными рефлексами.
Симптомами заболевания гепатитом С считаются слишком частая утомляемость, у пациента рвота, живот болит, кожа и белки в глазах становятся желтого цвета, моча темнеет. Человек перестает нормально работать, не включается в повседневную деятельность.
Переедание чем оно опасно и как его предотвратить.
Переедание чем оно опасно и как его предотвратить.
Переедание – бич современных людей. Продуктовое изобилие и малоподвижный образ жизни провоцируют нас на то, чтобы съесть лишнее, что в результате приводит к различным проблемам со здоровьем и внешностью.Избыточное потребление пищи всегда влечет за собой проблемы с желудочно-кишечным трактом: запору или диарее, метеоризму, вздутию живота, изжоге.
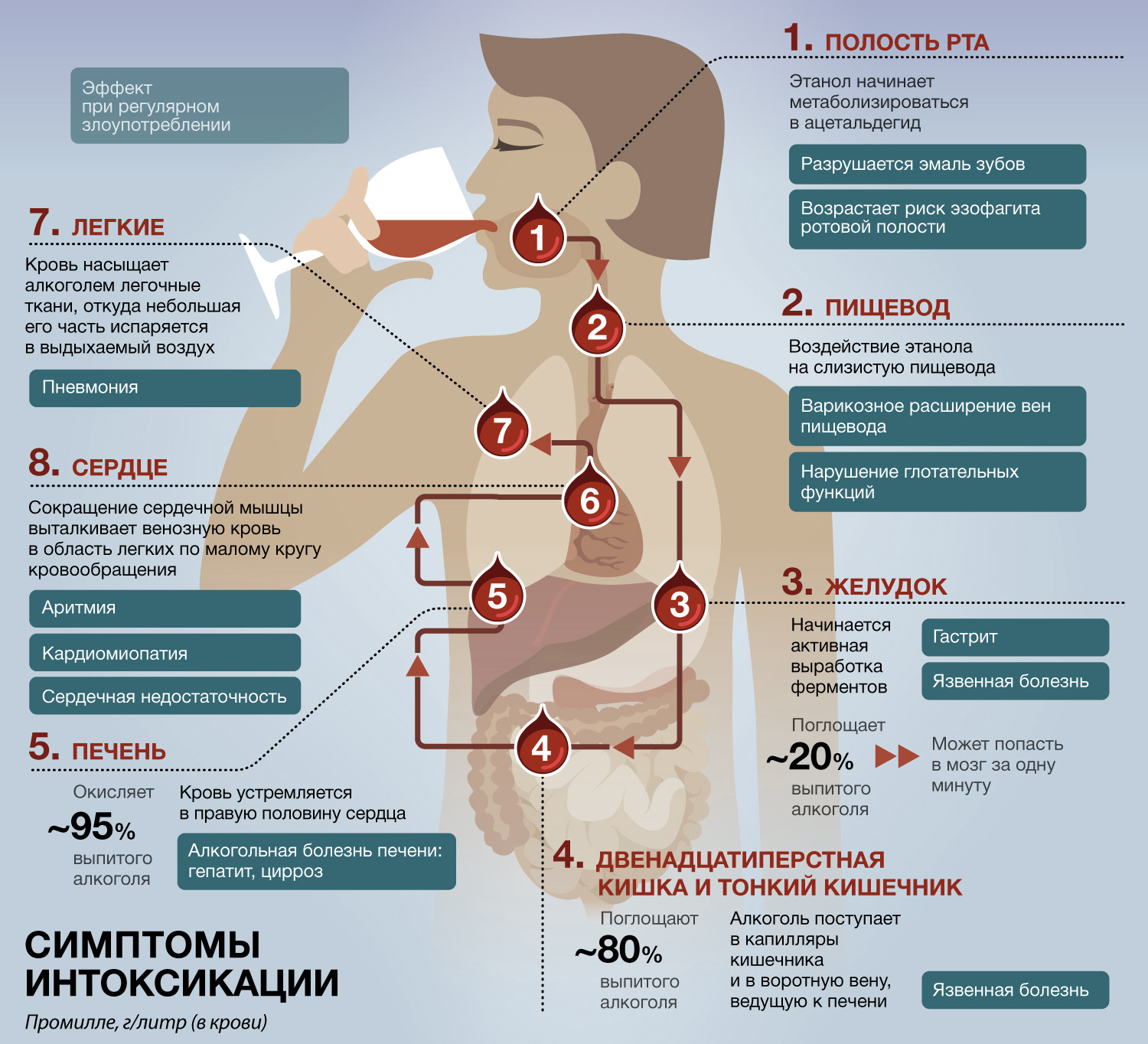
Основной удар от нерационального питания приходится на поджелудочную железу и печень. Поджелудочная железа отвечает за выделение панкреатического сока, который содержит пищеварительные ферменты и участвует в переработке пищи. При нарушениях режима питания, злоупотреблении жирной, жареной и острой пищей, а, особенно, алкоголем может развиться панкреатит – воспаление поджелудочной железы. Оно может протекать в острой или хронической форме.
Ярче проявляет себя острый панкреатит: интенсивные боли, тошнота, рвота, икота, иногда — повышение температуры. Если панкреатит не лечить, он может привести к различным осложнениям (сахарному диабету, нарушению оттока желчи, формированию кист, абсцессов), и даже, в самых тяжелых случаях — к летальному исходу.
Второй орган, страдающий от неразумного пищевого поведения — печень, которая служит главным фильтром нашего организма. Именно она очищает кровь от токсинов, поступающих вместе с пищей или вырабатываются в нем при переедании. Нарушение режима питания влечет за собой повышение нагрузки на печень и в один далеко не прекрасный момент она просто перестает справляться со своей функцией.
Нарушение режима питания влечет за собой повышение нагрузки на печень и в один далеко не прекрасный момент она просто перестает справляться со своей функцией.
В результате поражения этого важного органа происходит повреждение ткани печени, развивается жировой гепатоз, токсические (неинфекционные) гепатиты, ткань печени перерождается, начинаются процессы фиброзного перерождения. Больная печень перестает выполнять свою главную функцию — осуществлять защиту организма от попадающих в него шлаков и токсинов, в результате может развиваться интоксикация, проще говоря, отравление.
Как предотвратить переедание?
- Не садитесь за праздничный стол голодными, стоит предварительно немного перекусить. Вообще есть лучше часто и понемногу – так у вас не наступит то состояние, когда «готов съесть слона целиком», да и метаболизм улучшится.
-
Ешьте медленно и маленькими порциями. Помните, что нормальная порция для человека – количество еды, которое могло бы поместиться в его сложенных ладонях.

- Не ешьте под телевизор, компьютер, чтение – вы и не заметите, что съели в два-три раза больше.
- Откажитесь от дурной привычки «доедать, чтоб не пропало». И не заставляйте доедать детей – не стоит с младенчества формировать привычку к перееданию.
- Больше пейте воды, это поможет организму справиться с большим количеством еды и алкоголя, а также поможет быстрее ощутить сытость.
- Из спиртных напитков лучше выбрать сухое вино, оно наименее вредно для нашего организма. Относительно безвредной дозой алкоголя считается две рюмки водки или два бокала вина за вечер. И обязательно в сочетании с едой.
- Если вы не удержались и съели или выпили лишнего – примите ферментные препараты, которые позволят снизить нагрузку на печень и поджелудочную железу.
-
При отравлении или злоупотреблении спиртным могут помочь препараты, которые адсорбируют яды и токсины из желудочно-кишечного тракта, снижая их концентрацию (активированный уголь, «Полисорб», «Фильтрум», «Энтеросгель» и др.
 ).
).
Обязательно раз в год профилактически посещайте врача-гастроэнтеролога, делайте УЗИ органов брюшной полости! Многие заболевания желудочно-кишечного тракта могут протекать бессимптомно или со слабо выраженными симптомами. И нередко, пока мы даже не подозреваем о наличии у нас болезни, она прогрессирует и может привести к резкому и внезапному ухудшению самочувствия.
Энтеровирусная инфекция
Энтеровирусная инфекция
Энтеровирусная инфекция вызывается многочисленной группой вирусов из семейства пикорнавирусов. Вирусы устойчивы во внешней среде, длительное время сохраняются почве, воде, на инфицированных предметах, но быстро погибают при кипячении, под действием дезинфицирующих растворов и ультрафиолетового облучения. Чаще болеют в осенне-летний период.Заражение происходит от больных энтеровирусной инфекцией и вирусоноси-телей, которыми чаще всего являются дети дошкольного возраста. Передается инфекция как воздушно-капельным путем при кашле, чихании, так и контактным — при пользовании предметами, загрязненными выделениями больного. Возможно заражение через инфицированные продукты и воду. Распространению инфекции способствуют скученность и антисанитарные условия. Болеют чаще дети в возрасте 3-10 лет. Дети, находящиеся на грудном вскармливании, болеют редко, так как получают иммунитет от матери. После перенесенной энтеровирусной инфекции возможны повторные случаи заболевания из-за многообразия возбудителя.
Возможно заражение через инфицированные продукты и воду. Распространению инфекции способствуют скученность и антисанитарные условия. Болеют чаще дети в возрасте 3-10 лет. Дети, находящиеся на грудном вскармливании, болеют редко, так как получают иммунитет от матери. После перенесенной энтеровирусной инфекции возможны повторные случаи заболевания из-за многообразия возбудителя.
Периоды и формы болезни
Выделяются следующие периоды заболевания:
• инкубационный, скрытый период — от 2 до 10 дней;
• период выраженных проявлений болезни;
• период выздоровления.
Длительность болезни может быть различна в зависимости от ее формы и тяжести. Для энтеровирусной инфекции характерны общие симптомы, которые выявляются у всех больных.
Начало заболевания острое: ухудшается состояние, появляются слабость, вялость, головная боль, иногда рвота. Температура повышается, иногда до 39-40°. Может быть покраснение кожи верхней половины туловища, особенно лица и шеи, покраснение глаз — склерит. В зеве видно покраснение мягкого неба, дужек, зернистость задней стенки глотки. Язык обложен белым налетом. На коже туловища может появиться сыпь различного характера. Увеличиваются шейные и подмышечные лимфатические узлы, возможно увеличение печени и селезенки. Помимо таких общих признаков, энтеровирусная инфекция может иметь различные формы. На фоне общих симптомов заболевания возникает ведущий признак, который и определяет форму энтеровирусной инфекции.
В зеве видно покраснение мягкого неба, дужек, зернистость задней стенки глотки. Язык обложен белым налетом. На коже туловища может появиться сыпь различного характера. Увеличиваются шейные и подмышечные лимфатические узлы, возможно увеличение печени и селезенки. Помимо таких общих признаков, энтеровирусная инфекция может иметь различные формы. На фоне общих симптомов заболевания возникает ведущий признак, который и определяет форму энтеровирусной инфекции.
Одной из часто встречающихся форм является герпетическая ангина. Она чаще возникает у детей раннего возраста. На фоне повышенной температуры, которая держится 1 -3 дня, на слизистой полости рта, в зеве появляются мелкие возвышающиеся пятнышки (папулы), быстро превращающиеся в пузырьки (везикулы), которые держатся в течение 24-48 часов, после чего вскрываются, образуя эрозии с белым налетом. Нередко увеличиваются верхне-переднешейные лимфатические узлы.
Эпидемическая миалгия (болезнь Борнхольма, «дьявольская болезнь») — наиболее яркая форма энтеровирусной инфекции, позволяющая поставить диагноз на основании выраженной интоксикации и болей в мышцах грудной клетки, живота, поясницы и ног приступообразного характера, продолжительностью от нескольких минут до часа. Заболевание нередко имеет волнообразное течение, иногда температура снижается на 1-3 дня, а затем опять повышается. Увеличивается печень; у мальчиков, особенно в подростковом возрасте, в процесс могут вовлекаться яички.
Заболевание нередко имеет волнообразное течение, иногда температура снижается на 1-3 дня, а затем опять повышается. Увеличивается печень; у мальчиков, особенно в подростковом возрасте, в процесс могут вовлекаться яички.
Энтеровирусная экзантема характеризуется сыпью, появляющейся через 2-3 дня после снижения температуры. Сыпь может быть разнообразной — мелкоточечной, пятнистой, с мелкими кровоизлияниями. Она появляется одномоментно, располагается на туловище, реже на голенях и стопах, держится 2-3 дня, после чего бесследно исчезает.
Как и при других формах заболевания, возможно сочетание сыпи с изменениями в зеве, болями в мышцах, увеличением лимфатических узлов.
При энтеровирусной инфекции может поражаться нервная система: мозговые оболочки (серозный менингит), ткани головного (энцефалит) и спинного мозга (миелит). Для этих форм характерны проявления интоксикации, головная боль, рвота, судороги, возможны даже потеря сознания и паралич. В таких случаях следует немедленно обратиться к врачу и госпитализировать больного. Очень редко встречаются тяжелые формы инфекции у новорожденных с поражением сердца и головного мозга. Возможно поражение сердца и у детей старшего возраста.
Очень редко встречаются тяжелые формы инфекции у новорожденных с поражением сердца и головного мозга. Возможно поражение сердца и у детей старшего возраста.
Энтеровирусная диарея — одна из форм энтеровирусной инфекции, возникает чаще у детей первых лет жизни. В течение 2-3 дней на фоне умеренно повышенной температуры и интоксикации появляется жидкий стул, иногда с примесью слизи.
При энтеровирусной инфекции возможно также поражение глаз в виде геморрагического конъюнктивита и воспаления слизистой оболочки глаза — увеита. При геморрагическом конъюнктивите наблюдаются светобоязнь, слезотечение, отек век, покраснение и точечные кровоизлияния на конъюнктиве одного или обоих глаз.
Перечисленные формы не исчерпывают всего многообразия клинических проявлений энтеровирусной инфекции. При этой болезни возможно поражение почек, желчевыводящей системы, печени, легких, поджелудочной железы. Часто наблюдаются сочетанные формы энтеровирусной инфекции, например герпангина и миалгия, и др.
Лечение
Больные с энтеровирусной инфекцией могут лечиться дома, госпитализируются дети со среднетяжелыми и тяжелыми формами заболевания, с поражением ЦНС, глаз, сердца, печени, а также дети раннего возраста. При лечении на дому назначается постельный режим в течение 5-7 дней. Диета должна соответствовать возрасту больного, необходимо обильное питье. Медикаментозное лечение проводится по назначению врача. Ребенок считается здоровым после нормализации температуры и исчезновения всех проявлений заболевания, что обычно происходит не ранее 10-12 дней. Наблюдение после выздоровления в зависимости от перенесенной формы и тяжести заболевания проводится педиатром, невропатологом, кардиологом, окулистом.
Профилактика
Вакцина против энтеровирусов не разработана.
Больной с энтеровирусной инфекцией изолируется не менее чем на 10 дней от начала заболевания.
За контактными детьми наблюдают в течение 7 дней. Помещение и вещи больного следует мыть и дезинфицировать.
Помещение и вещи больного следует мыть и дезинфицировать.
Курение и его влияние на органы пищеварения
Курение — это вид бытовой наркомании, наиболее распространенная форма которой —
никотинизм — курение табака.
Никотин входящий в состав табака является одним из самых
сильных наркотиков. В отчете Главного врача США, озаглавленном «Никотиновая
зависимость» содержится следующий вывод: «Фармакологические и поведенческие
процессы, определяющие зависимость от табака, подобны тем, которые определяют
зависимость от таких наркотиков, как героин и кокаин».
Табакокурение представляет собой вдыхание табачного дыма высушенных и тлеющих
листьев табака. При этом курение сигарет предполагает вдыхание дыма легкими человека,
при курении трубок или сигар попадание табачного дыма в легкие не происходит, только
ротовая полость человека наполняется дымом.
Табачный дым представляет серьезную угрозу для здоровья человека. Он наносит
Он наносит
существенный вред и тем людям, которые находятся рядом с курящим. Это явление
получило название «пассивного курения». Те, кто не курит, но находится вместе с
курильщиком в закрытом, плохо проветриваемом помещении вдыхают около 75% всех
веществ, содержащихся в дыме сигареты. Такое пассивное курение особенно вредно для
здоровья беременных женщин, кормящих грудью матерей, для детей и подростков, людей
пожилого возраста и страдающими хроническими заболеваниями сердечно-сосудистой
системы и органов дыхания.
В табачном дыме содержится более 4000 различных веществ, из которых свыше 200
опасны для организма человека. Среди них особенно вредны никотин, табачный деготь,
окись углерода (угарный газ), мышьяк, формальдегид, синильная кислота и др. В состав
табачного дыма входят также радиоактивные вещества и тяжелые металлы. Более 40
химических соединений, содержащихся в нем, способны вызывать раковые заболевания.
Наиболее опасными в этом плане являются бензапирен и радиоактивный изотоп полоний-
210.
В организме человека нет ни одного органа или системы, на которые бы не оказывал
вредного влияния табачный дым и его составные части. Широко известно о его
негативном действии на легкие и сердечнососудистую систему. Курящие значительно
чаще заболевают воспалительными заболеваниями легких ( бронхитом, пневмонией,
эмфиземой легких), раком легких, ишемической болезнью сердца, в том числе и
инфарктом миокарда, облитерирующим эндартериитом нижних конечностей и т.д. Однако
в данной статье хотелось бы остановиться на вредном влиянии курения табака на
заболевания органов пищеварения.
Свое негативное действие курение начинает оказывать уже с полости рта. Попадая в
ротовую полость табачный дым, имеющий высокую температуру около 50-60 градусов,
вызывает разрушение эмали зубов, развитие кариеса, появление желтого налета на зубах,
кровоточивость десен. Изо рта курильщика неприятно пахнет, у них обложен язык серым
налетом. Вследствие раздражения слюнных желез отмечается повышенное
слюноотделение. Табачный дым снижает остроту обоняния и вкусовых ощущений,
Табачный дым снижает остроту обоняния и вкусовых ощущений,
поэтому курящие нередко плохо различают вкус сладкого, соленого, горького, кислого. У
них ухудшается аппетит. Из-за снижения тонуса нижнего пищеводного сфинктера у
курильщиков создаются условия для возникновения желудочно-пищеводного рефлюкса,
следствием которого является появление изжоги.
Курение является третьей по значимости причиной возникновения язвы желудка и 12
перстной кишки после хеликобактерной инфекции и приема нестероидных
противовоспалительных препаратов и аспирина. Это обусловлено снижением количества
бикарбонатов, выделяемых поджелудочной железой и необходимых для нейтрализации
соляной кислоты в 12 перстной кишке, в ряде случаев повышением уровня соляной
кислоты в желудке, поражением слизистой желудка в связи с усилением рефлюкса
(заброса) содержимого 12 перстной кишки в желудок (желчные кислоты и другие
компоненты 12 перстной кишки), сужением кровеносных сосудов, кровоснабжающих
желудок и 12 перстную кишку, приводящему к нарушению обеспечения их кислородом и
питательными веществами. Необходимо отметить, что курение не только вызывает
Необходимо отметить, что курение не только вызывает
появление язв желудка и 12 перстной кишки, но и влияет на частоту обострения и
длительность заживления их. У курильщиков значительно чаще наблюдаются обострения
заболевания и более длительно происходит заживление язв. Особенно сильно зависит это
от количества выкуренных сигарет. Так исследования проведенные в Германии показали,
что у куривших свыше 30 сигарет в день рецидивы язвы в течение 3 месяцев отмечались у
100% больных. Осложнения язвы желудка и 12 перстной кишки, такие как кровотечение и
прободение, также наблюдаются чаще у курящих. Смертность от язвы у курящих в 2 раза
выше, чем у некурящих.
Курение вызывает нарушение перистальтики кишечника, что в последующем приводит
к появлению периодически сменяющихся запоров и поносов. Спазмы прямой кишки,
вызываемые действием никотина, затрудняют отток крови и способствуют образованию
геморроя. При рассмотрении хронических воспалительных заболеваний кишечника, таких
как болезнь Крона и язвенный колит, следует отметить, что курильщики заболевают в 4
раза чаще, чем некурящие болезнью Крона, однако в 2 раза реже — язвенным колитом.
Данный феномен при язвенном колите не достаточно изучен. Отказ от курения снижает
вероятность рецидивов при болезни Крона. В то же время у лиц, страдающих язвенным
колитом, начавших курить после появления у них данного заболевания, количество
обострений болезни не уменьшалось.
Влияние курения на поджелудочную железу проявляется в нарушении ее секреторной
деятельности, в частности отмечается торможение секреции бикарбонатов. Курение
способствует развитию атеросклероза в сосудах поджелудочной железы. Вредные
вещества табачного дыма, попадая в организм курящего, оказывают токсическое действие
на поджелудочную железу, поддерживают воспалительные процессы в ней, способствуют
развитию сахарного диабета.
Курение наносит значительный вред здоровой печени и усугубляет течение уже
имеющихся заболеваний. Оно увеличивает производство провоспалительных цитокинов,
которые оказывают повреждающее действие на клетки печени. Курение способно
активизировать ряд ферментов, например цитохром Р450, который может усиливать
гепатотоксичность лекарственных препаратов, в том числе лекарств, применяемых для
лечения заболеваний печени. Влияя на иммунную систему организма табачный дым
Влияя на иммунную систему организма табачный дым
может оказывать отрицательное влиянии на течение ряда заболеваний печени, связанных
с данной системой, таких как вирусный гепатит, аутоиммунный гепатит, первичный
склерозирующий холангит. При наличии цирроза печени, когда значительно страдает
обезвреживающая функция печени, токсические вещества табака попадая в организм
больных, страдающих данным заболеванием, наносят существенный вред всему
организму, особенно нервной системе, вызывая в ряде случаев тяжелые заболевания
головного мозга.
Свободные радикалы табачного дыма могут усилить воспалительный процесс в
желчном пузыре. Приводя к застою желчи и влияя на уровень холестерина в крови
курение может способствовать образованию камней в желчном пузыре.
Как уже указывалось выше табачный дым обладает выраженным канцерогенным
действием. Канцерогены табачного дыма осаждаясь в ротовой полости, с пищей и слюной
попадают в пищевод и желудок, поступают в кровь. Кроме того канцерогенную роль
Кроме того канцерогенную роль
курения связывают с механическими и термическими раздражениями — мундштуком
папиросы, черенком трубки, ожогами тлеющими окурками, поступлением табачного дыма
высокой температуры в полость рта. Курение способствует развитию ряда
злокачественных новообразований органов пищеварения, таких как рак полости рта,
пищевода, желудка, поджелудочной железы. Установлено, что курение табака, особенно с
помощью трубки, является одной из причин развития рака нижней губы.. По данным
Всемирной организации здравоохранения среди курящих рак органов полости рта и
пищевода в 4 раза чаще встречается у курящих чем у некурящих, рак поджелудочной
железы — в 2 раза. Частота развития злокачественных новообразований у человека прямо
пропорциональна количеству и длительности курения табака.
Специалисты по заболеваниям органов пищеварения и печени
Что такое диспепсия?
Диспепсия означает «плохое пищеварение», но обычно используется в качестве обозначения постоянной или повторяющейся боли или дискомфорта в верхней части живота. Термин расстройство желудка часто используется как синоним диспепсии. Боль или дискомфорт сосредоточены в верхней части живота и не сопровождаются изжогой или срыгиванием (симптомы гастроэзофагеальной рефлюксной болезни — ГЭРБ). Это также обычно не связано с изменением привычек кишечника.Диспепсия очень распространена. Он поражает почти четверть жителей Соединенных Штатов и в равной степени поражает как мужчин, так и женщин. Симптомы могут проявляться регулярно в течение нескольких месяцев или периодически с длительными интервалами без симптомов.
Термин расстройство желудка часто используется как синоним диспепсии. Боль или дискомфорт сосредоточены в верхней части живота и не сопровождаются изжогой или срыгиванием (симптомы гастроэзофагеальной рефлюксной болезни — ГЭРБ). Это также обычно не связано с изменением привычек кишечника.Диспепсия очень распространена. Он поражает почти четверть жителей Соединенных Штатов и в равной степени поражает как мужчин, так и женщин. Симптомы могут проявляться регулярно в течение нескольких месяцев или периодически с длительными интервалами без симптомов.
Помимо боли в верхней части живота, описанной выше, диспепсия может вызывать вздутие живота, тошноту, отрыжку и чувство полноты, которое возникает вскоре после еды.
Диспепсию часто путают с ГЭРБ, когда кислота из желудка возвращается в пищевод, трубку между ртом и желудком.Боль из-за рефлюкса ощущается в груди, а не в животе.
Что вызывает диспепсию?
Причины диспепсии могут быть легко идентифицированы у некоторых людей и у других людей, причину невозможно определить. Некоторые из причин включают:
Некоторые из причин включают:
- Язвы — повреждение слизистой оболочки желудка или двенадцатиперстной кишки
- Лекарства, особенно нестероидные противовоспалительные препараты (НПВП), такие как аспирин, ибупрофен и напроксен
- Helicobacter pylori (H. pylori), инфекция желудка
- Атипичная ГЭРБ
- Нарушение моторики (функции мышц) желудка
- Рак — очень редко диспепсия возникает из-за рака
Как лечится диспепсия?
Ваш врач изучит ваши симптомы и определит, нужны ли вам какие-либо тесты для проверки возможных проблем с вашими легкими или сердцем, кровотечения или анемии.Если у вас низкий риск более серьезного заболевания, вас могут посоветовать отказаться от поведения, которое, как известно, может быть причиной диспепсии. Вас могут попросить:
- Избегайте продуктов с высоким содержанием жира. Жирная пища остается в желудке дольше, чем белки или углеводы, и может вызвать вздутие живота и боль в желудке
- Обратите внимание на продукты, которые вас беспокоят; избегать этих продуктов
- Если у вас избыточный вес, подумайте о похудении
- Избегайте приема нестероидных противовоспалительных препаратов (НПВП), таких как аспирин, ибупрофен и др.

- Учитывайте возможность того, что другие лекарства, которые вы принимаете, могут иметь побочный эффект в виде диспепсии
Ваш врач может также прописать антагонисты рецепторов гистамина-2 (h3RA), такие как Зантак (ранитидин), или ингибиторы протонной помпы (ИПП), такие как Превацид (лансопразол), Прилосек (омепразол), Ацифекс (рабепразол), Протоникс (панпразол) ), Капидекс (декслансопразол) или Нексиум (эзомепразол).Также могут использоваться лекарства, улучшающие моторику желудка.
Если эти методы лечения не улучшают ваше состояние, ваш врач может назначить эндоскопию — процедуру, при которой в желудок вводится гибкая трубка. Этот вид эндоскопии, называемый эзофагогастродуоденоскопией или EGD, позволяет специалисту осмотреть ваш пищевод и желудок на предмет воспалений или язв. Также могут быть взяты биопсии, небольшие образцы ткани, которые затем исследуются под микроскопом.
Заболевание печени
Обзор
Заболевание печени, также называемое заболеванием печени, относится к ряду заболеваний, которые могут влиять на печень и ее функцию. Печень играет роль в производстве желчи, факторов свертывания крови и аминокислот, а также помогает в переработке и хранении железа для производства красных кровяных телец. Печень также помогает удалять продукты жизнедеятельности из крови и регулирует уровень химических веществ в организме.
Печень играет роль в производстве желчи, факторов свертывания крови и аминокислот, а также помогает в переработке и хранении железа для производства красных кровяных телец. Печень также помогает удалять продукты жизнедеятельности из крови и регулирует уровень химических веществ в организме.
Некоторые заболевания, поражающие печень, включают инфекционный гепатит, цирроз (рубцевание печени), печеночную недостаточность, синдром Жильбера, рак, нарушения оттока желчи и нарушения кровотока.Некоторые лекарства, в том числе парацетамол (тайленол), также могут вызывать повреждение печени. Лечение этих состояний различается в зависимости от заболевания и его причин.
Симптомы болезни печени
Поскольку существует так много разных типов заболеваний печени, симптомы могут быть разными. Крайне важно, чтобы вы не игнорировали стойкие симптомы и не позволяли им оставаться незамеченными.
- Тошнота и рвота
- Боль в животе в правой верхней части живота
- Вздутие живота
- Темная моча
- Хронический зуд кожи
- Желтуха (пожелтение кожи из-за высокой концентрации желчного пигмента билирубина).

- Желтоватые глаза
- Необъяснимая утомляемость
- Слабость и похудание
Факторы риска заболеваний печени
Многие виды инфекционных заболеваний печени начинаются с контакта с жидкостями организма других людей. Медицинские работники и медицинские работники подвергаются повышенному риску заболеваний печени.
- Любая профессия, связанная с воздействием жидкостей организма
- Переливание крови до 1992 г.
- Пирсинг и татуировки
- Употребление сильного алкоголя
- Иглы общие от инъекционных наркотиков
- Диабет
- Ожирение
- Повышенный уровень триглицеридов в крови
- Незащищенный секс
- Работа с определенными химическими веществами или токсинами
Тесты для диагностики заболеваний печени
Поскольку печень выполняет множество функций, термин «заболевание печени» очень широк.Существуют сотни типов заболеваний печени, но наиболее распространенные методы тестирования для диагностики проблем с печенью включают следующие.
- Визуализация — компьютерная томография (КТ), рентген, магнитно-резонансная томография (МРТ), ультразвук и магнитно-резонансная эластография часто используются для диагностики проблем с печенью.
- Биопсия — образцы ткани печени могут указывать на заболевание.
- Анализ крови — с помощью простого образца крови можно проверить функцию печени, инфекционный гепатит или наследственные заболевания.
- Генетическое тестирование — Члены одной семьи могут быть протестированы на заболевания, имеющие генетическое происхождение.
Лечение заболеваний печени
Заболевания печени иногда можно лечить с помощью лекарств, хирургического вмешательства или даже трансплантации, в зависимости от состояния и тяжести.
Изменение образа жизни для лечения / профилактики заболеваний печени
Вы можете принять меры предосторожности, чтобы предотвратить заболевание печени. Хотя некоторые заболевания печени являются генетическими, есть много состояний, которые можно предотвратить.
- Воздерживайтесь от алкоголя и напитков в умеренных количествах. Женщины должны выпивать не более одного напитка в день, а мужчины — не более двух напитков в день.
- Не забывайте делать прививки — поговорите со своим врачом о вакцинации от гепатита A и B, особенно если вы подвержены риску заражения вирусом гепатита.
- Избегайте рискованного поведения — высокий уровень риска сопровождает употребление запрещенных наркотиков, незащищенный секс, татуировки и пирсинг. Помните о риске, когда вы делаете такой выбор.
- Избегайте попадания крови и биологических жидкостей других людей. Гепатит может заразиться при контакте с биологическими жидкостями или если жидкости не были очищены должным образом. Помните, как распространяется гепатит. Вы даже можете заразиться вирусом, поделившись бритвой или зубной щеткой.
- Соблюдайте здоровую диету и поддерживайте здоровый вес — обсудите со своим врачом, какой вес вам подходит, и используйте свежие фрукты и овощи и цельнозерновые продукты в качестве строительных блоков своего рациона.

- Будьте осторожны при приеме лекарств. Используйте лекарства только при необходимости и не смешивайте алкоголь и лекарства.
Цирроз печени — симптомы, диагностика и лечение от здорового человека
Цирроз печени невозможно вылечить. Лечение направлено на устранение симптомов и любых осложнений, а также на предотвращение ухудшения состояния.
Обычно невозможно обратить вспять повреждение печени, которое уже произошло, хотя недавние исследования показывают, что в конечном итоге это станет возможным в тех случаях, когда основная причина повреждения печени может быть успешно вылечена.
Лечение, скорее всего, будет проходить в больнице со специализированным гепатологическим отделением (которое занимается лечением заболеваний печени, желчного пузыря и желчных протоков).
Прекращение обострения цирроза
Прием лекарств для лечения основной причины повреждения печени и внесение изменений в здоровый образ жизни может помочь остановить обострение цирроза и снизить риск дальнейших проблем со здоровьем.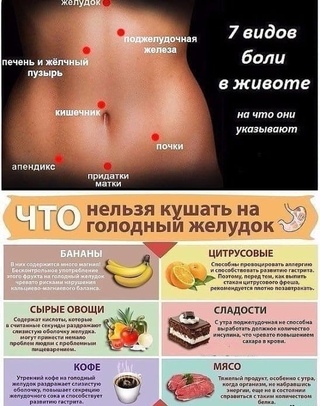
Лекарство
Необходимое вам лекарство зависит от конкретной причины повреждения вашей печени.
Например, если у вас вирусный гепатит, вам могут прописать противовирусные препараты. Если у вас аутоиммунный гепатит, вам могут назначить стероидные препараты (кортикостероиды) или лекарства, подавляющие вашу иммунную систему (иммунодепрессанты).
Изменения образа жизни
Есть ряд вещей, которые вы можете сделать, чтобы помочь себе оставаться здоровым и снизить ваши шансы на развитие дальнейших проблем, если у вас цирроз печени, в том числе:
- полностью избегать употребления алкоголя
- похудеть, если у вас избыточный вес или ожирение
- Регулярно тренируйтесь, чтобы уменьшить мышечное истощение
- соблюдайте правила гигиены, чтобы снизить вероятность развития инфекций
- поговорите со своим врачом о вакцинации, которая может вам понадобиться, например о ежегодной вакцине против гриппа или туристических вакцинах
- поговорите со своим врачом или фармацевтом, если вы принимаете лекарства, отпускаемые без рецепта или по рецепту, так как цирроз печени может повлиять на то, как ваше тело обрабатывает некоторые лекарства
Недоедание часто встречается у людей с циррозом печени, поэтому важно придерживаться сбалансированной диеты, чтобы обеспечить получение всех необходимых питательных веществ.
Избегание соленой пищи и отказ от добавления соли в еду, которую вы едите, может помочь снизить риск развития отеков в ногах, ступнях и животе (животике), вызванных скоплением жидкости.
Повреждение вашей печени также может означать, что она не может накапливать гликоген, углевод, который обеспечивает кратковременную энергию. Когда это происходит, организм использует собственную мышечную ткань для обеспечения энергией между приемами пищи, что приводит к истощению мышц и слабости. Следовательно, вам может потребоваться дополнительная энергия и белок в вашем рационе.
Здоровые перекусы между приемами пищи могут восполнить запасы калорий и белка. Также может быть полезно есть три или четыре небольших приема пищи в день, а не один или два больших приема пищи.
Симптомы облегчения
Ряд методов лечения может облегчить симптомы цирроза печени. В их числе:
- диета с низким содержанием натрия (солевой) или таблетки, называемые диуретиками, для уменьшения количества жидкости в организме
- таблеток для снижения высокого кровяного давления в воротной вене (основной вене, по которой кровь из кишечника в печень) и предотвращения или лечения любых инфекций
- кремы для уменьшения зуда
Лечение осложнений тяжелого цирроза печени
При тяжелом циррозе печени может потребоваться лечение осложнений, вызванных этим заболеванием.
Опухание варикозно-расширенных вен
Если у вас рвота с кровью или кровь в стуле, вероятно, у вас опухшие вены в пищеводе (длинная трубка, по которой пища проходит из горла в желудок). Они известны как варикозное расширение вен пищевода.
В этих случаях требуется срочная медицинская помощь. Это означает, что вы должны немедленно обратиться к врачу или в отделение неотложной и неотложной помощи (A&E) ближайшей больницы.
Определенные процедуры могут помочь остановить кровотечение и снизить риск его повторения, например:
- Бандажная повязка — выполняется эндоскопия (через горло вводится тонкая гибкая трубка) и вокруг основания варикозного узла накладывается небольшая повязка, чтобы помочь остановить кровотечение.
- Инъекционная клеевая терапия — после эндоскопии в варикозные узлы вводится медицинский «суперклей», чтобы образовался сгусток крови, который помогает остановить кровотечение.
- Трубка Sengstaken с баллоном на конце — специальная трубка вводится через горло в желудок, и баллон надувается. Это оказывает давление на варикозные узлы и помогает остановить кровотечение. Во время процедуры вы будете находиться под сильным седативным действием.
- Трансъюгулярный внутрипеченочный портосистемный шунт стента (TIPSS) — металлическая трубка, называемая стентом, проходит через вашу печень, чтобы соединить две большие вены (воротная вена и печеночная вена).Это создает новый путь для вашей крови, что снижает давление, вызывающее варикозное расширение вен.
Вам также могут назначить лекарство, называемое бета-блокатором, например пропанолол, чтобы снизить риск кровотечения или уменьшить тяжесть любого кровотечения.
Жидкость в животе и ногах
Асцит (скопление жидкости вокруг области живота) и периферический отек (жидкость вокруг ног и лодыжек) являются частыми осложнениями запущенного цирроза печени.Их нужно будет решить как можно скорее.
В области живота (брюшной полости) может быть от 20 до 30 литров свободной воды, из-за чего вам будет трудно есть и дышать правильно. Основные методы лечения асцита и отеков — это ограничение натрия (соли) в рационе и прием мочегонных таблеток, таких как спиронолактон или фуросемид.
Если жидкость вокруг желудка инфицирована, возможно, вам потребуется лечение антибиотиками. В качестве альтернативы можно регулярно использовать антибиотики для предотвращения инфицирования людей из группы высокого риска.
В тяжелых случаях асцита можно использовать трубки для слива жидкости из брюшной полости. Обычно это повторяется каждые несколько недель.
Энцефалопатия
У людей с циррозом печени иногда могут развиваться проблемы с функцией мозга (энцефалопатия). Это происходит потому, что печень не выводит токсины должным образом.
Основным средством лечения энцефалопатии является сироп лактулозы. Это действует как слабительное (помогает очистить кишечник) и помогает организму удалить токсины, которые накапливаются в организме при сбоях печени.В некоторых случаях могут использоваться другие слабительные средства или клизма.
Кровотечение
Цирроз может повлиять на способность печени образовывать тромбы (загустевать), что подвергает вас риску сильного кровотечения, если вы порежетесь. Витамин К и продукт крови, называемый плазмой, можно вводить в экстренных случаях для лечения эпизодов кровотечения. Вам нужно будет надавить на любые кровоточащие порезы.
Таким образом, перед медицинскими процедурами, в том числе стоматологическими, вам следует обратиться за консультацией к специалисту.
Пересадка печени
Ваша печень может перестать функционировать, если она серьезно повреждена рубцами. В этой ситуации единственный вариант — пересадка печени. Это серьезная процедура, которая включает удаление больной печени и замену ее здоровой донорской печенью.
Однако вам, вероятно, придется долго ждать трансплантации печени, так как людей ждет трансплантация больше, чем доноров.
Всемирный день борьбы с гепатитом: темная моча, тошнота, боль в животе? Проверьтесь на гепатит, это опаснее, чем вы думаете
Автор: Доктор Судип Кханна,Гепатит — это заболевание печени, при котором орган воспаляется из-за вирусных и бактериальных инфекций, аутоиммунного заболевания, избыточного веса, употребления алкоголя и некоторых аллопатических и аюрведических препаратов.
В зависимости от продолжительности воспаления печени гепатит может быть острым или хроническим. Хроническое повреждение печени приводит к циррозу и связанным с ним осложнениям и раку печени.
Существует пять уникальных вирусов гепатита — A, B, C, D и E.
Гепатит: в цифрах
По данным Всемирной организации здравоохранения, в Регионе Юго-Восточной Азии, который включает Индию, около 39 миллионов человек живут с хроническим гепатитом B, и 10 миллионов человек — с хроническим гепатитом C.Вирусный гепатит вызывает столько же смертей в год, сколько туберкулез, СПИД или малярия. Смертность от вирусных гепатитов со временем увеличивается. Getty Images
Причины
Гепатит А и Е (HAV / HEV) распространяется через зараженную пищу и воду. Гепатиты B и C (HBV / HCV) могут передаваться через жидкости организма. При хронической инфекции вирус сохраняется в организме, вызывая медленное повреждение печени без каких-либо проблем для пациента, пока не станет очень поздно.
Вышеуказанные вирусы вызывают большой процент людей, страдающих гепатитом.Эти вирусы распространяются заразными путями — зараженная пища и вода, половой акт с инфицированным человеком, прямой контакт с инфицированной кровью, переливание крови без проверки, совместное использование игл с наркоманами и совместное использование бритв или зубных щеток с инфицированными людьми (HBV / HCV). Гепатит B также может передаваться инфицированной матерью новорожденному во время родов и в первые несколько лет роста ребенка.
Гепатит А и Е распространяется в антисанитарных условиях, когда пища и вода загрязняются фекалиями инфицированного человека.Инфекция распространяется, когда эту пищу / воду употребляет здоровый человек.
Существуют и другие причины гепатита, такие как алкогольный гепатит и аутоиммунный гепатит. Алкогольный гепатит вызывается чрезмерным употреблением алкоголя, который повреждает печень. В случае аутоиммунного гепатита иммунная система принимает печень за чужеродный орган и начинает ее травмировать.
Эти вирусы не распространяются через воздух или при случайном контакте, например при рукопожатии или объятиях.
Симптомы
Гепатит B называют «тихой эпидемией».Большинство людей не испытывают симптомов гепатита B. Общие признаки и симптомы любого острого гепатита, включая инфекцию ВГВ, включают пожелтение кожи и глаз (желтуху), темную мочу, крайнюю усталость, тошноту, рвоту, потерю аппетита, боль в животе, а также боль в суставах и мышцах.
Алкогольный гепатит может вызвать необратимое повреждение печени и привести к печеночной недостаточности и циррозу.
Аутоиммунный гепатит вызывает продолжающееся воспаление, которое может варьироваться от легкого до тяжелого, часто нарушая функцию печени.У женщин встречается в три раза чаще, чем у мужчин.
Профилактика и лечение
— Иммунизация в раннем возрасте — ключевой шаг в профилактике инфекций HAV и HBV.
— Как правило, людям всех возрастов следует тщательно мыть руки после посещения туалета, а также перед тем, как брать пищу или есть ее.
— Во время полового акта используйте презервативы, так как это может снизить риск передачи инфекции.
— Не используйте общие иглы с наркотиками и не уничтожайте их после одноразового использования.
— Не делитесь с инфицированным человеком личными вещами, такими как зубные щетки, бритвы и кусачки для ногтей.
(Автор — старший консультант по гастроэнтерологии в больницах Indraprastha Apollo)
Будьте осторожны в этом сезоне: суперпродукты для повышения иммунитета и сохранения здоровья
Продукты, повышающие иммунитет
Сложный сезон может привести к различным проблемам со здоровьем, таким как боль в горле, зуд в носу, чихание, непрекращающийся кашель, простуда и многие болезни, передающиеся через воду, такие как брюшной тиф, гастроэнтерит, пищевое отравление, диарея, малярия и денге.
В то время как регулярные упражнения и поддержание водного баланса очень важны, крайне важно употреблять правильные продукты, чтобы укрепить свой иммунитет и победить болезнь в этом сезоне.
Долли Кумар, основатель и директор Gaia; Иша Канаде, тренер по здоровью Обино; Люк Коутиньо, доктор альтернативной медицины и диетолог; и гуру целостного здоровья доктор Микки Мехта делятся списком лучших продуктов, повышающих иммунитет, которые сохранят ваше здоровье.
Мед
Ним
Овсяная каша
Зеленый чай
Заболевание печени | Фонд борьбы с гепатитом Новой Зеландии
Болезнь печени
Печень может быть поражена рядом состояний, включая ожирение, злоупотребление алкоголем, жировую болезнь печени и вирусы, такие как гепатит A , гепатит B и гепатит C .Если не лечить и / или не лечить, эти состояния могут привести к циррозу печени , печеночной недостаточности и раку печени.
Мы не можем жить без функционирующей печени. От него зависят почти все клетки и ткани в организме, и когда что-то идет не так с печенью, это может серьезно повлиять почти на любой другой орган, который у нас есть.
Каковы симптомы болезни печени?
У многих людей с заболеванием печени симптомы отсутствуют, а проблемы можно обнаружить только с помощью обычных анализов крови.Если симптомы присутствуют, они могут включать:
Усталость — частая жалоба людей с заболеваниями печени. Люди могут чувствовать себя очень слабыми и усталыми, даже если их заболевание печени протекает в легкой форме.
Тошнота и рвота — частые симптомы заболевания печени. У вас также может возникнуть боль в животе, особенно в правой нижней части ребер.
Печень помогает свертыванию крови. У людей с запущенным заболеванием печени часто возникают синяки, и кровотечение после травмы останавливается дольше.
Здоровая печень поддерживает баланс жидкости в организме. Если ваш не работает должным образом, вы можете заметить опухоль в лодыжках, ступнях, ногах или животе из-за избытка жидкости.
У людей с запущенным заболеванием печени может отсутствовать аппетит или пониженный.
Если печень серьезно повреждена, в ней накапливается желтое соединение, называемое билирубином. Это приводит к желтухе, из-за которой кожа, слизистые оболочки и белки глаз становятся желтыми.
Рекомендуется записаться на прием к врачу, если у вас есть постоянные признаки или симптомы, которые вас беспокоят.Немедленно обратитесь за медицинской помощью, если у вас настолько сильная боль в животе, что вы не можете усидеть на месте.
Симптомы КПБ — PBCers.org
Большинство пациентов остаются бессимптомными в течение многих лет, а некоторые могут никогда не заметить никаких симптомов. Начальные симптомы у разных пациентов с ПБХ различаются, и иногда врачам сложно диагностировать ПБХ из-за различных симптомов. Различные симптомы могут быть связаны с индивидуумом, аутоиммунной природой или другими заболеваниями, связанными с ПБЦ.
Первые симптомы, замечаемые большинством пациентов с ПБХ, много раз до постановки диагноза. Симптомы могут присутствовать в любой комбинации и включать любое из следующих:
- Сухие глаза , в глазах песок.
- Сухость во рту , иногда ее называют ватной пастой.
- Усталость может быть первым симптомом, который замечает пациент, заставляя его или ее посетить своего врача. Утомляемость, связанная с ПБЦ, полностью отличается от любого другого вида усталости.На ранних стадиях многие пациенты отмечали, что могут спать часами. Хотя некоторые на более поздних стадиях говорят, что спать становится труднее. В настоящее время мало исследованы причины и методы лечения усталости при заболеваниях печени. Обычно это происходит не из-за депрессии, и некоторые исследователи считают, что это аномалия оси между гипофизом и надпочечниками. Поддержка и понимание со стороны членов семьи, друзей и врача очень важны, поэтому это несколько терпимо.
- Зуд кожи может быть интенсивным и неослабевающим. У некоторых это изнуряет. Многие пациенты говорят, что зуд ощущается как крошечные насекомые, ползающие под кожей. В некоторых случаях помогло тепло.
Пациент с ПБЦ может начать замечать другие симптомы:
- Боль в животе или давление в области печени. (Да, это реально)
- Артритные боли и боли в костях, мышцах и суставах являются обычным явлением. У некоторых боли могут быть сильными и изнуряющими.Некоторые даже сообщают о сильной боли при прикосновении к ногам, ступням и тазобедренным костям, но это НЕ распространено.
- Стоматологическая проблема
- Диарея , которая может быть жирной (стеаторея)
- Проблемы со сном и изменения в привычках сна. Некоторые пациенты с ПБЦ отмечают, что зуд усиливается, когда они ложатся спать, а те, у кого есть боль в печени, говорят, что он более сильный в положении сна.
- Повышенный холестерин
- Постепенное потемнение (гиперпигментация) или изменение текстуры кожи и различные кожные высыпания.
- Рефлюкс и язва желудка.
- Маленькие желтые или белые шишки (ксантомы) под кожей или вокруг глаз.
- Проблемы с щитовидной железой .
С годами, по мере прогрессирования ПБЦ, могут появиться другие симптомы , . Эти симптомы могут включать в себя любые из следующих:
- Увеличенный живот от скопления жидкости.
- Легкий синяк или кровотечение.
- Лихорадка .
- Печеночная энцефалопатия , вызывающая изменения личности: притупление психических функций, игнорирование внешнего вида, забывчивость и проблемы с концентрацией внимания, изменения в привычках сна, спутанность сознания, запах изо рта и жесткость мышц. Энцефалопатия возникает в заключительной стадии ПБЦ.
- Гепаторенальный синдром , прогрессирующее ухудшение функции почек, приводящее к почечной недостаточности у человека с печеночной недостаточностью.
- Гепатопульмональный синдром, связанный с затруднением дыхания.
- Гиперспленизм , увеличенная селезенка
- Повышенный билирубин на .
- Внутреннее кровотечение в верхних отделах желудка и пищевода, которое может быть вызвано варикозно расширенными венами.
- Желтуха (пожелтение кожи и глаз).
- Рак печени (гепатоцеллюлярная карцинома).
- Тошнота и рвота.
- Остеопороз или другое метаболическое заболевание костей.
- Сексуальные проблемы (импотенция у мужчин, отсутствие менструаций у женщин, сухость, отсутствие желания.)
- Отек кистей, голеней и щиколоток. Смотрите отек и асцит.
- Дрожание рук и ног.
- Масса увеличение или уменьшение
Вернуться к Что такое PBC
Как волчанка влияет на желудочно-кишечный тракт
Волчанка — это аутоиммунное заболевание, которое может поражать практически любую часть тела, чаще всего суставы, кожу, почки, сердце, легкие, кровь или мозг.
Волчанка также может влиять на желудочно-кишечный тракт (ЖКТ).Система желудочно-кишечного тракта — это путь, по которому ваше тело принимает, обрабатывает и выбрасывает все, что вы едите и пьете. Все, что вы глотаете, идет изо рта в горло, через желудок в кишечник, а затем в толстую кишку, заканчивая мочевыводящими путями или прямой кишкой. Сокращения мышц контролируют глотание и дефекацию.
Люди с волчанкой могут испытывать проблемы в любой области желудочно-кишечной системы, включая окружающие органы, такие как печень, поджелудочная железа, желчные протоки и желчный пузырь.Не все эти проблемы будут напрямую связаны с активностью волчанки; некоторые из них могут быть связаны с побочными эффектами принимаемых вами лекарств или другими заболеваниями, которые могут присутствовать.
Расстройства пищевода при волчанке
Пищевод — это мышца, которая соединяет горло с желудком. Когда волчанка вызывает воспаление пищевода, желудочная кислота может вернуться в пищевод. Почти каждый испытывает этот обратный поток кислоты, называемый рефлюксом, время от времени в виде газа или жжения или изжоги.Однако стойкий рефлюкс известен как гастроэзофагеальная рефлюксная болезнь (ГЭРБ). Наиболее частые причины ГЭРБ — грыжа пищеводного отверстия диафрагмы, вызванная слабым сфинктером (мышца между пищеводом и желудком) или слабыми сокращениями мышц пищевода. Помимо рефлюкса, проблемы с пищеводом также могут вызывать затруднение глотания, состояние, называемое дисфагией.
Проблемы с пищеварением
Проблемы с пищеварением часто встречаются при волчанке. Симптомы, которые могут возникнуть, включают тошноту, рвоту, диарею или запор.Часто причиной волчанки являются лекарственные препараты, которые вы принимаете от волчанки, такие как нестероидные противовоспалительные препараты (НПВП) и кортикостероиды. Хотя иногда эти симптомы возникают из-за того, что ваши мышцы неправильно перемещают отходы через кишечник. Эта группа симптомов известна как синдром раздраженного кишечника (СРК), который может быть результатом нарушений в вашей нервной системе.
Язвенный колит и болезнь Крона
Язвенный колит (вызывающий язвы на слизистой оболочке прямой и толстой кишки) и болезнь Крона (вызывающая воспаление пищеварительной системы) — это две формы воспалительного заболевания кишечника, поражающего толстую кишку.Кровавый понос и боль в животе являются общими симптомами для обоих, но есть различия, которые помогут вашему врачу различать эти два состояния. Иногда у людей с волчанкой развивается язвенный колит, но лишь в редких случаях у человека могут быть и волчанка, и болезнь Крона.
Перитонит и асцит
Брюшина — это тонкая выстилка на внутренней стороне живота. Воспаление слизистой оболочки может вызвать перитонит. В большинстве случаев перитонит возникает из-за инфекции.Однако воспаление, вызванное волчанкой, также может вызывать скопление жидкости в брюшной полости, которое называется асцитом (произносится как а-САХИ-тиз). Симптомы, которые вы можете испытывать, могут включать сильную боль в животе, болезненность при прикосновении к животу, тошноту и рвоту, лихорадку и / или отсутствие дефекации. Инфекция, панкреатит, заболевание печени, рак и другие состояния также могут вызывать асцит, поэтому ваш врач может захотеть исследовать образец жидкости, чтобы определить его причину и начать правильное лечение.
Панкреатит
Воспаление поджелудочной железы (панкреатит) может быть вызвано волчанкой, но также может быть вызвано васкулитом (воспалением кровеносных сосудов) или некоторыми лекарствами, которые вы принимаете от волчанки, включая кортикостероиды, иммунодепрессанты и диуретики. . Очень важно, чтобы ваш врач точно диагностировал ваш панкреатит, потому что панкреатический васкулит лечится кортикостероидами, а стероид-индуцированный панкреатит лечится отменой стероидных препаратов.Врач, имеющий опыт в этой области, должен лечить и внимательно следить за вашим состоянием.
Осложнения со стороны печени
Печень — самый большой орган внутри вашего тела. Это также одно из самых важных. Печень выполняет множество функций, в том числе превращает пищу в энергию и очищает кровь от алкоголя и ядов. Ваша печень также вырабатывает желчь — желтовато-зеленую жидкость, которая помогает пищеварению. Когда волчанка вызывает воспаление в печени, может возникнуть состояние, называемое печеночным васкулитом.Это может вызвать образование тромбов в сосудах, кровоснабжающих печень.
Печень может увеличиваться из-за асцита или застойной сердечной недостаточности. У людей с волчанкой также может развиться желтуха — заболевание печени, при котором кожа приобретает желтоватый оттенок. Желтуха при волчанке также может быть признаком анемии или панкреатита. Если уровень ферментов печени повышен, это может быть связано с приемом НПВП или ацетаминофена или может быть признаком активности волчанки.
Аутоиммунный гепатит — это заболевание, при котором иммунная система атакует печень, вызывая ее воспаление.Аутоиммунный гепатит подразделяется на тип 1 или 2. Тип 1 — наиболее распространенная форма в Северной Америке. Возникает в любом возрасте и чаще встречается у женщин, чем у мужчин. Около половины людей с типом 1 имеют другие аутоиммунные заболевания, такие как диабет 1 типа, пролиферативный гломерулонефрит, системная волчанка, тиреоидит, болезнь Грейвса, синдром Шегрена, аутоиммунная анемия или язвенный колит. Аутоиммунный гепатит 2 типа встречается реже, обычно поражая девочек в возрасте от 2 до 14 лет, хотя он также может поражать и взрослых.
Усталость, вероятно, является наиболее частым симптомом аутоиммунного гепатита. Другие симптомы включают увеличение печени, желтуху, зуд и кожную сыпь, боль в суставах, дискомфорт в животе, аномальные кровеносные сосуды на коже (паучьи ангиомы), тошноту и рвоту, потерю аппетита, темную мочу и бледный или серый стул.
Поскольку тяжелый вирусный гепатит или гепатит, вызванный лекарством, например некоторыми антибиотиками, имеет те же симптомы, что и аутоиммунный гепатит, для точного диагноза могут потребоваться тесты.Ваш врач также должен проверить и исключить лекарства, которые вы принимаете, до диагностики аутоиммунного гепатита. Врачи лечат оба типа аутоиммунного гепатита суточными дозами кортикостероидов (например, преднизона). Они также используют азатиоприн (Имуран®).
Пептические язвы
Если вы принимаете НПВП для лечения волчанки, вы увеличиваете риск повреждения желудка. Это повреждение ткани может привести к развитию кровоточащих язв либо в слизистой оболочке желудка, либо в двенадцатиперстной кишке (там, где желудок, желчный проток и проток поджелудочной железы встречаются с тонкой кишкой).Бактерия Helicobacter pylori, которая может чаще встречаться у людей с волчанкой из-за их более высокого риска заражения, также может вызывать язвы. Лекарства, которые помогают предотвратить развитие язв, включают: Prevacid®, Prilosec® и Cytotec.

 2,4
2,4


 ).
).