Циррозы печени у детей Текст научной статьи по специальности «Клиническая медицина»
© Коллектив авторов, 2007
В.Ф. Учайкин, С.Б. Чуелов, А.Л. Россина, А.В. Смирнов, И.Б. Брюсова, Г.И. Волкова, А.В. Дроздов, Ю.Н. Иванова, Л.М. Карпина, Л.И. Коновалова,
В.П. Нажимов, А.Э. Степанов
ЦИРРОЗЫ ПЕЧЕНИ У ДЕТЕЙ
Российский государственный медицинский университет, Российская детская клиническая больница,
ДКБ № 9 им. Г.Н. Сперанского, Москва
В работе рассмотрены причины и факторы, способствующие формированию, сроки и темпы развития, клинико-лабораторные, дифференциально-диагностические признаки и особенности течения циррозов печени (ЦП) различной этиологии у 217 детей в сравнении со 194 больными хроническими вирусными гепатитами (ХГ) B, C, D, не сопровождающимися ЦП.
Authors analyzes origins of liver cirrhosis (LC), peculiarities of clinical and laboratory presentations in cases of LC with different etiology. Examination included 217 children with LC of different etiology and 194 children with chronic viral hepatitis (ChVH) B, C and D without LC signs as control group. Examination showed that children with viral hepatitis (VH) showed direct correlation between severity of cirrhotic changes in liver and degree of hepatitis activity. Long term follow up of patients with ChVH showed that they developed LC in rather early period after contamination, but LC was not outcome of ChVH. Authors showed that cytomegaloviral infection: both as mono-infection and as mixt-infection associated with other patogens — played important role in pediatric LC development and could give both isolated liver damage and combined damage of liver and biliary tract (biliary atre-sia, choledochal cysts). Authors showed that activity of pathologic process in non-viral hepatitis could be estimated as factor, assisted to progress of liver damage right up to cirrhosis.
Examination included 217 children with LC of different etiology and 194 children with chronic viral hepatitis (ChVH) B, C and D without LC signs as control group. Examination showed that children with viral hepatitis (VH) showed direct correlation between severity of cirrhotic changes in liver and degree of hepatitis activity. Long term follow up of patients with ChVH showed that they developed LC in rather early period after contamination, but LC was not outcome of ChVH. Authors showed that cytomegaloviral infection: both as mono-infection and as mixt-infection associated with other patogens — played important role in pediatric LC development and could give both isolated liver damage and combined damage of liver and biliary tract (biliary atre-sia, choledochal cysts). Authors showed that activity of pathologic process in non-viral hepatitis could be estimated as factor, assisted to progress of liver damage right up to cirrhosis.
Цирроз печени (ЦП) характеризуется разрастанием соединительной ткани и трансформацией органа с образованием структурно-аномальных узлов-регенератов.
Материалы и методы исследования
Под нашим наблюдением находились 217 детей с ЦП. Среди них было 59 пациентов с хроническим вирусным гепатитом (ХГ) и ЦП, в том числе с ЦП при ХГВ+D (HBV/HDV-ЦП) — 29 больных, при ХГС (HCV-ЦП) — 20 детей, при ХГВ (HBV-ЦП) — 8 больных и XrG (HGV-ЦП) — 2 ребенка.
У других 158 больных причиной формирования ЦП не являлись гепатотропные вирусы. Среди них было 5 достаточно больших и относительно однородных групп пациентов с ЦП: 40 детей с атрези-ей наружных желчевыводящих путей (АЖВП-ЦП), 29 — с аутоиммунным гепатитом (АИГ-ЦП), 17 — с муковисцидозом (МВ-ЦП), 16 — с болезнью Вильсона (БВ-ЦП), 14 — с фиброхолангиокистозом (ФХК-ЦП). У оставшихся 42 больных причины развития ЦП были достаточно разнородны и были связаны с воздействием инфекционных агентов (CMV, EBV, Toxoplasma gondii), поражением
ЖВП, наследственными болезнями обмена веществ, сосудистыми поражениями печени и др.
Для изучения особенностей течения ЦП при ВГ у детей нами была обследована группа больных, у которых ХГ не сопровождался ЦП. В эту группу вошли 194 ребенка с длительностью течения инфекции от 5 до 15 лет, в том числе с ХГС -93, с ХГВ — 73, с ХГВ+D — 28.
Обследование больных включало клиническое наблюдение, общий и биохимический анализы крови, определение маркеров ВГ (B, C, D, G, TTV), вирусов семейства Herpesviridae, энтеровирусов, токсоплазмоза методами иммуноферментного анализа и полимеразной цепной реакции, определение аутоантител (антинуклеар-ные (ANA), антигладкомышечные (ASMA), антимито-хондриальные антитела (AMA), LKM1 (антитела к пече-ночно-почечным микросомам), aj-антитрипсина, церу-лоплазмина и уровня экскреции меди с мочой, проведение потовой пробы, ультразвуковое исследование (УЗИ) органов брюшной полости, ультразвуковую допплеро-графию (УЗДГ) сосудов печени и портальной системы, морфологическое исследование образцов ткани печени, полученных путем пункционной (ПБП) или интраопе-рационной биопсии.
Результаты и их обсуждение

При HCV-инфекции мы определяли генотип вируса гепатита С у 10 детей с HCV-ЦП и у 39 больных ХГС. Генотип HCV при HCV-ЦП был у 8 из 10 обследованных — 1b, у 2 — 1а; при ХГС у 27 (69,2%) — 1b, у 4 (10,3%) — 1а, у одного (2,6%) -2а, у 7 (17,9%) — 3а. Выявленные различия не достоверны (p>0,05), следовательно, зависимости формирования ЦП от генотипа HCV в нашем исследовании выявлено не было.
Изучение клинико-лабораторных проявлений у детей с ЦП при ХГ и детей с ХГ, не сопровождающимся ЦП, показало, что при компенсированном ЦП с достоверно большей частотой, чем при ХГ, встречаются следующие клинические симптомы: спленомегалия, геморрагический синдром, внепеченочные знаки, однако специфических клинических проявлений, отличающих компенсированный ЦП от ХГ, выявлено не было. При декомпенсации ЦП, отмечавшейся у 4 детей с HCV-ЦП, у 2 больных с HBV/HDV-ЦП, у 2 детей с HBV-ЦП, возникали такие клинические симптомы, как расширение венозной сети на животе, желу-дочно-пищеводные кровотечения и асцит.
При HBV-ЦП активность патологического процесса отсутствовала у одного ребенка, была низкой у 5 и умеренной — у 2 детей, тогда как у пациентов с ХГВ без ЦП активность отсутствовала у
44, была минимальной у 23 и низкой — только у 6. При HBV/HDV-ЦП активность у 3 детей была минимальной, у 10 — низкой, у 15 — умеренной и у одного — выраженной. В то же время при ХГВ+D без ЦП активность не регистрировалась у 7 больных, была минимальной — у 6, низкой — у 13 и только у 2 — умеренной. При НСУ-ЦП активность патологического процесса отсутствовала у 2 детей, была минимальной у 3, низкой — у 10, умеренной — у 3, выраженной — у 2. При ХГС без ЦП активность в основном отсутствовала (у 36 больных) или была минимальной (у 45), а низкой или умеренной была только у 10 и 2 соответственно (все выявленные различия достоверны: р<0,05). Вирусологическая ремиссия при ЦП не отмечалась, но была констатирована у 15% детей с ХГВ+D, у 18,9% больных ХГС и 68,6% детей с ХГВ.
Таким образом, активность патологического процесса при ЦП независимо от этиологии достоверно превышала таковую у детей с ХГ, не сопровождающимся ЦП.
Другие лабораторные проявления ЦП в отличие от ХГ характеризовались гипер-у-глобулине-мией, гипопротромбинемией, гипотромбоцитеми-ей, соотношение АСТ/АЛТ превышало единицу. Резидентными методами диагностики ЦП независимо от этиологии являлись УЗИ, при котором выявляются неоднородность, повышение эхогеннос-ти ткани печени, спленомегалия, расширение вен портальной системы и признаки внутрипеченоч-ной портальной гипертензии (ПГ) при УЗДГ, и биопсия печени, при которой определялись разрастание соединительной ткани с образованием септ и формирование ложных долек.
Так как диагноз ЦП при ХГ выставлялся в основном при обращении больного в нашу клинику, а наблюдение за пациентами от момента предполагаемого инфицирования по месту жительства не проводилось, было трудно решить вопрос о том, когда сформировался ЦП. Однако от момента инфицирования до постановки диагноза ЦП прошло в среднем при HBV-инфекции 3,4±1,9 года. У больных с HBV/HDV-коинфекцией диагноз ЦП устанавливался в среднем через 3,3±1,4 года от момента инфицирования. При суперинфицировании HDV на HBV-инфекцию диагноз ЦП выставлялся в среднем через 6,2±2,7 года от инфицирования HBV и через 3,9±1,9 года от суперинфицирования HDV. При НСУ-ЦП от момента инфицирования до постановки диагноза ЦП проходило в среднем 5,9±2,5 года. В то же время среди детей с ХГВ, ХГВ+D, ХГС, у которых ХГ не сопровождался ЦП, длительность течения инфекции была больше и составила в среднем 9,8±0,7 лет, 8,1±0,7 лет и 9,8±0,6 лет соответственно. Таким образом, независимо от этиологии ЦП формировался в достаточно ранние сроки от момента инфицирования, а не являлся исходом ХГ.
Однако от момента инфицирования до постановки диагноза ЦП прошло в среднем при HBV-инфекции 3,4±1,9 года. У больных с HBV/HDV-коинфекцией диагноз ЦП устанавливался в среднем через 3,3±1,4 года от момента инфицирования. При суперинфицировании HDV на HBV-инфекцию диагноз ЦП выставлялся в среднем через 6,2±2,7 года от инфицирования HBV и через 3,9±1,9 года от суперинфицирования HDV. При НСУ-ЦП от момента инфицирования до постановки диагноза ЦП проходило в среднем 5,9±2,5 года. В то же время среди детей с ХГВ, ХГВ+D, ХГС, у которых ХГ не сопровождался ЦП, длительность течения инфекции была больше и составила в среднем 9,8±0,7 лет, 8,1±0,7 лет и 9,8±0,6 лет соответственно. Таким образом, независимо от этиологии ЦП формировался в достаточно ранние сроки от момента инфицирования, а не являлся исходом ХГ.
Проводя обследования детей с поражениями печени, мы установили, что причиной развития
ЦП нередко были не вирусы гепатита, а другие инфекционные агенты. Таких больных было 43. Речь идет в первую очередь о CMV. Детей с ЦП при CMV-инфекции оказалось 41. Среди них было 32 больных с АЖВП (у одного в сочетании с HSV-ин-фекцией, у одного — с 6-го типа-инфекцией) и 4 детей с кистами ЖВП (у одного — в сочетании с EBV/HHV 6-го типа-инфекцией), кроме того, еще у 5 детей с ЦП CMV-инфекция протекала без поражения наружных ЖВП (у 2 детей в качестве моноинфекции, у 2 — в сочетании с EBV-инфекцией и у одного — в сочетании с токсоплазмозом).
Таких больных было 43. Речь идет в первую очередь о CMV. Детей с ЦП при CMV-инфекции оказалось 41. Среди них было 32 больных с АЖВП (у одного в сочетании с HSV-ин-фекцией, у одного — с 6-го типа-инфекцией) и 4 детей с кистами ЖВП (у одного — в сочетании с EBV/HHV 6-го типа-инфекцией), кроме того, еще у 5 детей с ЦП CMV-инфекция протекала без поражения наружных ЖВП (у 2 детей в качестве моноинфекции, у 2 — в сочетании с EBV-инфекцией и у одного — в сочетании с токсоплазмозом).
Кроме CMV, причиной развития ЦП у 2 больных были токсоплазмоз (у одного) и токсоплазмоз в сочетании с EBV-инфекцией (у одного ребенка).
В группе детей с АЖВП-ЦП (п=40) первые клинические симптомы заболевания у всех наблюдавшихся больных появились в первые 3 месяца жизни, в том числе в 1-й день жизни — у 16, в сроки от 2 до 10 дней — у 16, от 11 до 30 дней — у 3, от 1 до 2 месяцев — у 4, в 2,5 месяца — у одного ребенка. Основным клиническим симптомом, который наблюдался у всех детей, была нарастающая иктеричность кожных покровов и видимых слизистых оболочек. У всех детей также отмечались потемнение мочи и обесцвеченный кал, а также симптомы интоксикации (вялость, раздражительность, сниженный аппетит, частые срыгивания, плохая прибавка массы тела и др.). Диагноз ЦП был поставлен в возрасте 1 месяца — у 7, в 2 месяца — у 17, в 3 месяца — у 12, в 4 месяца — у 2, в 5 месяцев — у одного, в 11 месяцев — у одного ребенка (в среднем в 2,7±0,5 месяца жизни). У всех детей отмечались иктеричность кожных покровов и видимых слизистых оболочек, потемнение мочи и обесцвеченный стул, симптомы интоксикации, у 39 больных — увеличение размеров печени; реже фиксировались увеличение размеров селезенки (у 18 детей) и расширение венозной сети на животе (у 5). При биохимическом исследовании крови определялось повышение уровня общего билирубина (до 178,3±20,3 мкмоль/л), преимущественно за счет конъюгированной фракции (до 108,6±13,7 мкмоль/л) и щелочной фосфатазы (до 1405,6±211,5 ед/л при норме 720 ед/л).
Основным клиническим симптомом, который наблюдался у всех детей, была нарастающая иктеричность кожных покровов и видимых слизистых оболочек. У всех детей также отмечались потемнение мочи и обесцвеченный кал, а также симптомы интоксикации (вялость, раздражительность, сниженный аппетит, частые срыгивания, плохая прибавка массы тела и др.). Диагноз ЦП был поставлен в возрасте 1 месяца — у 7, в 2 месяца — у 17, в 3 месяца — у 12, в 4 месяца — у 2, в 5 месяцев — у одного, в 11 месяцев — у одного ребенка (в среднем в 2,7±0,5 месяца жизни). У всех детей отмечались иктеричность кожных покровов и видимых слизистых оболочек, потемнение мочи и обесцвеченный стул, симптомы интоксикации, у 39 больных — увеличение размеров печени; реже фиксировались увеличение размеров селезенки (у 18 детей) и расширение венозной сети на животе (у 5). При биохимическом исследовании крови определялось повышение уровня общего билирубина (до 178,3±20,3 мкмоль/л), преимущественно за счет конъюгированной фракции (до 108,6±13,7 мкмоль/л) и щелочной фосфатазы (до 1405,6±211,5 ед/л при норме 720 ед/л). М в сыворотке крови), из них у одного в сочетании с HSV-инфекцией, у одного — с HHV 6-го типа-инфекцией. При обследовании ма-
М в сыворотке крови), из них у одного в сочетании с HSV-инфекцией, у одного — с HHV 6-го типа-инфекцией. При обследовании ма-
терей детей с текущей CMV-инфекцией у них также были обнаружены маркеры CMV. При УЗИ у всех больных отмечались гипоплазия, щелевид-ный просвет или отсутствие просвета желчного пузыря наряду с повышением эхогенности (умеренная или выраженная) и неоднородностью паренхимы печени, а также спленомегалия. При эзофагогастродуоденоскопии (ЭГДС) у пациентов с АЖВП определялось отсутствие желчи в просвете двенадцатиперстной кишки. Как правило, диагноз ЦП окончательно подтверждался в ходе оперативного вмешательства при визуальном осмотре (плотная, бугристая печень) и последующем проведении биопсии печени. Гистологические признаки соответствовали сформировавшемуся ЦП при наличии признаков воспаления и внепеченоч-ного холестаза.
Кроме того, мы наблюдали 7 детей с другими пороками развития ЖВП — кистами. Обследование на маркеры возбудителей семейства Herpesviridae было проведено у 5 из этих детей. У 4 из 5 пациентов были выявлены маркеры текущей CMV-инфекции (ДНК CMV в сыворотке крови, слюне и моче, anti-CMV IgG в сыворотке крови в высоком титре). Топика поражения ЖВП у этих 4 пациентов была такова: киста холедоха — у 2 пациентов, киста общего печеночного протока — у одного ребенка, киста общего печеночного протока и стеноз холедоха — у одного. Первые клинические проявления заболевания были выявлены у 2 детей в возрасте до 1 года и у 2 — в возрасте 1-2 лет. Первыми клиническими симптомами были асте-новегетативный синдром (у 3), иктеричность кожи и видимых слизистых оболочек (у 3), темная моча (у 3), ахолия стула (у 3), увеличение печени (у 4), увеличение селезенки (у 4 пациентов). Диагноз ЦП был поставлен при проведении углубленного обследования в условиях нашей клиники у всех больных в возрасте от 1 до 2 лет. Клинически регистрировались астеновегетативный синдром (у 4), желтуха (у 3), кожный зуд (у 2), внепеченоч-ные знаки (у одного), расширение венозной сети на животе (у 2), гепатоспленомегалия (у 4), геморрагический синдром (у одного), темная моча (у 3), ахолия стула (у 3 детей).
Обследование на маркеры возбудителей семейства Herpesviridae было проведено у 5 из этих детей. У 4 из 5 пациентов были выявлены маркеры текущей CMV-инфекции (ДНК CMV в сыворотке крови, слюне и моче, anti-CMV IgG в сыворотке крови в высоком титре). Топика поражения ЖВП у этих 4 пациентов была такова: киста холедоха — у 2 пациентов, киста общего печеночного протока — у одного ребенка, киста общего печеночного протока и стеноз холедоха — у одного. Первые клинические проявления заболевания были выявлены у 2 детей в возрасте до 1 года и у 2 — в возрасте 1-2 лет. Первыми клиническими симптомами были асте-новегетативный синдром (у 3), иктеричность кожи и видимых слизистых оболочек (у 3), темная моча (у 3), ахолия стула (у 3), увеличение печени (у 4), увеличение селезенки (у 4 пациентов). Диагноз ЦП был поставлен при проведении углубленного обследования в условиях нашей клиники у всех больных в возрасте от 1 до 2 лет. Клинически регистрировались астеновегетативный синдром (у 4), желтуха (у 3), кожный зуд (у 2), внепеченоч-ные знаки (у одного), расширение венозной сети на животе (у 2), гепатоспленомегалия (у 4), геморрагический синдром (у одного), темная моча (у 3), ахолия стула (у 3 детей). При биохимическом исследовании крови выявлялось повышение активности патологического процесса низкой (у 3) и выраженной степени (у одного). Кроме того, имело место повышение уровня билирубина за счет конъюгированной фракции и щелочной фосфата-зы. Диагноз подтверждался при проведении УЗИ: высокая (у 2) или умеренная (у 2) эхогенность, неоднородность ткани печени (у 3), обеднение сосудистого рисунка по периферии печени (у одного), спленомегалия (у 4), кистозные образования в проекции и расширение ЖПВ выше уровня этих образований), осмотре печени в ходе оперативного вмешательства (плотная, бугристая печень) и при морфологическом исследовании ткани печени, по-
При биохимическом исследовании крови выявлялось повышение активности патологического процесса низкой (у 3) и выраженной степени (у одного). Кроме того, имело место повышение уровня билирубина за счет конъюгированной фракции и щелочной фосфата-зы. Диагноз подтверждался при проведении УЗИ: высокая (у 2) или умеренная (у 2) эхогенность, неоднородность ткани печени (у 3), обеднение сосудистого рисунка по периферии печени (у одного), спленомегалия (у 4), кистозные образования в проекции и расширение ЖПВ выше уровня этих образований), осмотре печени в ходе оперативного вмешательства (плотная, бугристая печень) и при морфологическом исследовании ткани печени, по-
лученной путем краевой биопсии (разрастание соединительной ткани с образованием септ, формирование ложных долек, пролиферация желчных протоков, признаки холестаза, лимфогистиоци-тарная инфильтрация, дистрофия гепатоцитов). При обследовании матерей этих детей оказалось, что все они инфицированы CMV.
Как упоминалось ранее, среди других 5 детей с ЦП без пороков развития наружных ЖВП CMV-инфекция выявлялась в виде моноинфекции у 2, микст-инфекции — у 3 пациентов (у 2 — с EBV-ин-фекцией, у одного — с токсоплазмозом). Диагноз подтверждался обнаружением ДНК CMV в сыворотке крови, слюне, моче, anti-CMV IgG в сыворотке крови в высоком титре, а в случае микст-инфекции — ДНК EBV в сыворотке крови, слюне, моче, anti-EBV IgG в сыворотке крови в высоком титре, ДНК Toxoplasma gondii и anti-toxo IgG в высоком титре. Определить сроки инфицирования у наших пациентов было достаточно трудно, так как обследование на маркеры инфекционных агентов проводилось не с первых дней жизни ребенка. Однако у матерей этих детей обнаруживались маркеры CMV-инфекции, что с учетом достаточно раннего появления у них первых клинических симптомов заболевания не позволяло исключить возможность внутриутробного инфицирования наших пациентов. Первые клинические симптомы заболевания появились в возрасте до года у 4, в возрасте 1,5 лет — у одного. Клинически на этот момент отмечались симптомы интоксикации (астеновегетативный синдром) (у 3), желтуха (у 3), увеличение печени (у 5), увеличение селезенки (у 5 пациентов). Диагноз ЦП был поставлен в возрасте 3 месяцев — у одного, в возрасте 1 года 7 мес — у одного, в возрасте 2-3 лет — у 2, в возрасте 3 лет 10 мес — у одного. На этот момент регистрировались следующие клинические симптомы: астеновегетатив-ный синдром — у 4, желтуха — у одного, расширение венозной сети на животе — у 2, увеличение печени — у 5, увеличение селезенки — у 5, геморрагический синдром — у одного, асцит — у 4. Активность патологического процесса была минимальной у 3, низкой — у одного, выраженной — у одного больного. При УЗИ исследовании органов брюшной полости отмечались выраженное (у 3) и умеренное (у 2) повышение эхогенности, неоднородность (у 4), разрастание соединительной ткани в воротах и между долями (у 2), обеднение сосудистого рисунка по периферии печени (у 3), увеличение селезенки (у 5). Морфологическое изучение ткани печени проводилось у 4 пациентов.
Клинически на этот момент отмечались симптомы интоксикации (астеновегетативный синдром) (у 3), желтуха (у 3), увеличение печени (у 5), увеличение селезенки (у 5 пациентов). Диагноз ЦП был поставлен в возрасте 3 месяцев — у одного, в возрасте 1 года 7 мес — у одного, в возрасте 2-3 лет — у 2, в возрасте 3 лет 10 мес — у одного. На этот момент регистрировались следующие клинические симптомы: астеновегетатив-ный синдром — у 4, желтуха — у одного, расширение венозной сети на животе — у 2, увеличение печени — у 5, увеличение селезенки — у 5, геморрагический синдром — у одного, асцит — у 4. Активность патологического процесса была минимальной у 3, низкой — у одного, выраженной — у одного больного. При УЗИ исследовании органов брюшной полости отмечались выраженное (у 3) и умеренное (у 2) повышение эхогенности, неоднородность (у 4), разрастание соединительной ткани в воротах и между долями (у 2), обеднение сосудистого рисунка по периферии печени (у 3), увеличение селезенки (у 5). Морфологическое изучение ткани печени проводилось у 4 пациентов. Гистологически определялись разрастание соединительной ткани с образованием септ (у 4), ложные дольки (у 3), инфильтрация лимфогистиоцитарными элементами (у 4), дистрофия гепатоцитов (у 3), пролиферация желчных протоков (у 3).
Гистологически определялись разрастание соединительной ткани с образованием септ (у 4), ложные дольки (у 3), инфильтрация лимфогистиоцитарными элементами (у 4), дистрофия гепатоцитов (у 3), пролиферация желчных протоков (у 3).
Таким образом, раннее формирование ЦП у больных с АЖВП и кистами ЖВП, биохимичес-
кие и гистологические признаки воспаления ткани печени и выявление маркеров текущей CMV-инфекции позволяют сделать предположение о том, что причиной развития ЦП может быть внутриутробное поражение ЖВП и печеночной паренхимы вследствие воздействия инфекционного агента — CMV. ЦП CMV-этиологии может протекать как в сочетании с пороками развития ЖВП (у большинства детей), так и без пороков развития ЖВП в виде моно- и микст-инфекции с другими возбудителями (EBV, HSV, HHV 6-го типа, T. gondii, TTV).
Среди наблюдавшихся нами 29 больных с АИГ-ЦП у 27 был диагностирован АИГ 1-го типа и у 2 — АИГ 2-го типа. Девочек было 19, мальчиков — 10. Первые клинические проявления заболевания появились в возрасте 1 года 2 мес у одного, в 2 года 2 мес — у одного, от 3 до 5 лет — у 3, от 5 до 7 лет — у 3, от 7 до 10 лет — у 9, старше 10 лет — у 12 детей, т.е. наиболее характерен был дебют заболевания в возрасте старше 7 лет. У большинства пациентов заболевание имело манифестное начало с симптомов интоксикации (у 28) (из них у 11 с повышением температуры тела), иктеричности кожи и видимых слизистых оболочек (у 25), увеличения размеров печени (у 28) и селезенки (у 17), напоминая клинику типичной формы ВГ. От момента появления первых клинических симптомов до постановки диагноза ЦП проходило в среднем 1±0,5 года. При обследовании пациентов на момент постановки диагноза ЦП симптомы интоксикации были отмечены у 21, иктеричность — у 14, увеличение печени — у 24, увеличение селезенки -у 21, внепеченочные знаки — у 21, венозная сеть на животе — у 8, геморрагический синдром — у 4, асцит — у 3 больных. При биохимическом исследовании крови отмечено повышение уровня общего билирубина до 63,3±17,4 мкмоль/л, преимущественно за счет конъюгированной фракции (33,1±11,4 мкмоль/л), гипоальбуминемия до 32,9±2,6 г/л, гипер-у-глобулинемия до 32,3±3,4 г/л, гипопротромбинемия до 75,6±5,4%, тромбо-цитопения до 139±31,7-109/л, ускорение СОЭ до 20,3±7,2 мм/ч.
Девочек было 19, мальчиков — 10. Первые клинические проявления заболевания появились в возрасте 1 года 2 мес у одного, в 2 года 2 мес — у одного, от 3 до 5 лет — у 3, от 5 до 7 лет — у 3, от 7 до 10 лет — у 9, старше 10 лет — у 12 детей, т.е. наиболее характерен был дебют заболевания в возрасте старше 7 лет. У большинства пациентов заболевание имело манифестное начало с симптомов интоксикации (у 28) (из них у 11 с повышением температуры тела), иктеричности кожи и видимых слизистых оболочек (у 25), увеличения размеров печени (у 28) и селезенки (у 17), напоминая клинику типичной формы ВГ. От момента появления первых клинических симптомов до постановки диагноза ЦП проходило в среднем 1±0,5 года. При обследовании пациентов на момент постановки диагноза ЦП симптомы интоксикации были отмечены у 21, иктеричность — у 14, увеличение печени — у 24, увеличение селезенки -у 21, внепеченочные знаки — у 21, венозная сеть на животе — у 8, геморрагический синдром — у 4, асцит — у 3 больных. При биохимическом исследовании крови отмечено повышение уровня общего билирубина до 63,3±17,4 мкмоль/л, преимущественно за счет конъюгированной фракции (33,1±11,4 мкмоль/л), гипоальбуминемия до 32,9±2,6 г/л, гипер-у-глобулинемия до 32,3±3,4 г/л, гипопротромбинемия до 75,6±5,4%, тромбо-цитопения до 139±31,7-109/л, ускорение СОЭ до 20,3±7,2 мм/ч. Активность патологического процесса по уровню сывороточных трансаминаз была низкой у 6 детей, умеренной — у 8, выраженной -у 15. Следует отметить, что ряд пациентов на момент поступления в нашу клинику и постановки диагноза ЦП уже получали гормональную терапию, назначенную по месту жительства. При УЗИ отмечались неоднородность, умеренное и выраженное повышение эхогенности паренхимы печени, утолщение междолевых септ и спленомега-лия. Биопсия печени проводилась 24 детям. При гистологическом изучении ткани печени наиболее характерно было разрастание соединительной ткани с образованием ложных долек, лимфогистиоци-тарная инфильтрация, дистрофия и некрозы гепа-тоцитов; плазмоцитарная инфильтрация имела
Активность патологического процесса по уровню сывороточных трансаминаз была низкой у 6 детей, умеренной — у 8, выраженной -у 15. Следует отметить, что ряд пациентов на момент поступления в нашу клинику и постановки диагноза ЦП уже получали гормональную терапию, назначенную по месту жительства. При УЗИ отмечались неоднородность, умеренное и выраженное повышение эхогенности паренхимы печени, утолщение междолевых септ и спленомега-лия. Биопсия печени проводилась 24 детям. При гистологическом изучении ткани печени наиболее характерно было разрастание соединительной ткани с образованием ложных долек, лимфогистиоци-тарная инфильтрация, дистрофия и некрозы гепа-тоцитов; плазмоцитарная инфильтрация имела
место только у 4 пациентов. С учетом клинических и лабораторных данных нами при серологическом исследовании были исключены известные на сегодняшний день ВГ, текущие инфекции, вызванные герпесвирусами, БВ, другие болезни обмена и др., однако в сыворотке крови выявлялись ANA, ASMA, AMA (что могло свидетельствовать о перекрестном синдроме с первичным склерозиру-ющим холангитом или аутоиммунным холанги-том), LKM1 (при АИГ 2-го типа) и повышенный уровень ЦИК, что позволяло диагностировать АИГ. Диагноз подтверждался положительными результатами иммуносупрессивной (преднизолон, преднизолон+азатиоприн) терапии.
Диагноз подтверждался положительными результатами иммуносупрессивной (преднизолон, преднизолон+азатиоприн) терапии.
Таким образом, АИГ-ЦП, чаще поражая девочек, дебютирует преимущественно у детей в пубертатном периоде. Клинические проявления АИГ могут напоминать манифестную форму ВГ. Из лабораторных тестов характерны высокая активность процесса, выраженная гипер-у-глобули-немия, повышение СОЭ и выявление аутоантител. Диагноз ЦП подтверждается данными УЗИ и морфологии ткани печени. Для АИГ характерно формирование ЦП в достаточно ранние сроки от момента выявления первых клинических симптомов заболевания.
У всех 17 детей с МВ-ЦП имела место смешанная форма МВ с поражением бронхолегочной системы и желудочно-кишечного тракта. Первые клинические симптомы заболевания у большинства наблюдавшихся больных МВ появлялись на первом году жизни и проявлялись легочным (длительный кашель под маской частых ОРВИ, бронхитов) и кишечным (неоформленный жирный стул) синдромами. ЦП был диагностирован у 4 детей в возрасте от 3 до 5 лет, у одного — в возрасте 5 лет 1 мес, у 3 — в возрасте от 7 до 10 лет, у 9 — в возрасте старше 10 лет; в среднем в 8,8±1,9 лет жизни. Клиническими симптомами, регистрировавшимися на момент постановки диагноза ЦП, были астеновегетативный синдром (у 15 больных), увеличение размеров печени (у 16) и селезенки (у 12), внепеченочные знаки (у 10) при наличии у всех детей легочного и у 3 — кишечного синдрома. Биохимическая активность процесса отсутствовала у 4 детей, была минимальной — у 8, низкой — у 4 и умеренной только у одного ребенка с текущей смешанной CMV/EBV/HHV 6-го типа; соотношение АСТ/АЛТ превышало единицу. Из других лабораторных показателей обращали на себя внимание гипер-у-глобулинемия (22,7±3,9%) и снижение уровня ПТИ до 75,4±6,8%. При УЗИ отмечались выраженное или умеренное повышение эхогенности, неоднородность печени с выраженными междолевыми септами и обеднением сосудистого рисунка по периферии печени, а также спленомегалия.
ЦП был диагностирован у 4 детей в возрасте от 3 до 5 лет, у одного — в возрасте 5 лет 1 мес, у 3 — в возрасте от 7 до 10 лет, у 9 — в возрасте старше 10 лет; в среднем в 8,8±1,9 лет жизни. Клиническими симптомами, регистрировавшимися на момент постановки диагноза ЦП, были астеновегетативный синдром (у 15 больных), увеличение размеров печени (у 16) и селезенки (у 12), внепеченочные знаки (у 10) при наличии у всех детей легочного и у 3 — кишечного синдрома. Биохимическая активность процесса отсутствовала у 4 детей, была минимальной — у 8, низкой — у 4 и умеренной только у одного ребенка с текущей смешанной CMV/EBV/HHV 6-го типа; соотношение АСТ/АЛТ превышало единицу. Из других лабораторных показателей обращали на себя внимание гипер-у-глобулинемия (22,7±3,9%) и снижение уровня ПТИ до 75,4±6,8%. При УЗИ отмечались выраженное или умеренное повышение эхогенности, неоднородность печени с выраженными междолевыми септами и обеднением сосудистого рисунка по периферии печени, а также спленомегалия. Следует отметить такой характерный УЗ-признак, как высокая плотность и неоднородность поджелудочной железы. При УЗДГ у
Следует отметить такой характерный УЗ-признак, как высокая плотность и неоднородность поджелудочной железы. При УЗДГ у
всех больных отмечены признаки ПГ. При морфологическом исследовании печени (проведено у 6 пациентов) имело место разрастание соединительной ткани с образованием соединительнотканных септ и ложных долек на фоне дистрофии гепатоци-тов; реже встречались лимфогистиоцитарная инфильтрация, некрозы гепатоцитов и холестазы. Резидентными методами диагностики МВ были проведение потовой пробы и последующее генетическое исследование.
Как видно из приведенных данных, при МВ-ЦП начальные проявления заболевания представлены легочным и кишечным синдромами, возникающими, как правило, у грудных детей. Клинически проявляясь симптомами интоксикации (которые трудно разграничить с таковыми вследствие хронической бронхолегочной инфекции), гепатоспленомегалией, внепеченочными знаками, поражение печени при МВ протекает в основном с невысокой активностью патологического процесса. ЦП диагностируется преимущественно в возрасте старше 10 лет. При УЗИ выявляются очерченные патологические проявления, в том числе признаки ЦП, ПГ, высокая плотность и неоднородность поджелудочной железы. Данные гистологического исследования ткани печени, подтверждая диагноз ЦП, лишены строгой специфичности. Диагноз подтверждается проведением специфических лабораторных тестов.
ЦП диагностируется преимущественно в возрасте старше 10 лет. При УЗИ выявляются очерченные патологические проявления, в том числе признаки ЦП, ПГ, высокая плотность и неоднородность поджелудочной железы. Данные гистологического исследования ткани печени, подтверждая диагноз ЦП, лишены строгой специфичности. Диагноз подтверждается проведением специфических лабораторных тестов.
У 4 из 16 больных с БВ-ЦП заболевание протекало в смешанной форме с поражением ЦНС. В семье случаи БВ отмечались у 2 детей. Первые клинические симптомы заболевания появились у одного ребенка в 3,5 года, у одного — в возрасте 5 лет, у 3 — в возрасте от 7 до 10 лет, у 11 — в возрасте старше 10 лет. У 4 детей заболевание имело манифестное начало с иктеричностью кожи и слизистых оболочек, напоминая клинику манифестной формы ВГ (у 2 больных иктеричность была связана с гемолизом эритроцитов). Диагноз ЦП был установлен у одного ребенка в возрасте 9 лет, у остальных — в возрасте старше 10 лет (в среднем в 12,8±0,8 лет жизни). Клинически на этот момент отмечались симптомы интоксикации у 8 детей, иктеричность кожи и видимых слизистых оболочек — у 6, увеличение размеров печени — у 13, увеличение размеров селезенки — у 12, асцит -у 8, реже регистрировались геморрагический синдром, внепеченочные знаки, боли в животе, боли в суставах. Представляется важным, что такой симптом БВ, как кольцо Кайзера-Флейшера, выявлялся только у 9 больных, а неврологическая симптоматика в динамике наблюдения отмечалась у 4 пациентов. При лабораторных исследованиях отмечалось повышение уровня билирубина до 62±39,2 мкмоль/л (конъюгированного — до 27,1±18,9 мкмоль/л), гипоальбуминемия до 28,3±3,3 г/л, гипер-у-глобулинемия до 30,4±5,1%, гипопротромбинемия до 57,8±9,6%, тромбоци-
Клинически на этот момент отмечались симптомы интоксикации у 8 детей, иктеричность кожи и видимых слизистых оболочек — у 6, увеличение размеров печени — у 13, увеличение размеров селезенки — у 12, асцит -у 8, реже регистрировались геморрагический синдром, внепеченочные знаки, боли в животе, боли в суставах. Представляется важным, что такой симптом БВ, как кольцо Кайзера-Флейшера, выявлялся только у 9 больных, а неврологическая симптоматика в динамике наблюдения отмечалась у 4 пациентов. При лабораторных исследованиях отмечалось повышение уровня билирубина до 62±39,2 мкмоль/л (конъюгированного — до 27,1±18,9 мкмоль/л), гипоальбуминемия до 28,3±3,3 г/л, гипер-у-глобулинемия до 30,4±5,1%, гипопротромбинемия до 57,8±9,6%, тромбоци-
топения до 95,7±19,8 -109/л. Биохимическая активность процесса отсутствовала у одного ребенка, была минимальной у 6, низкой — у 8, умеренной -у одного; соотношение АСТ/АЛТ превышало 1. При УЗИ органов брюшной полости отмечались неоднородность, выраженное или умеренное повышение эхогенности печени с толстыми и плотными междолевыми септами, спленомегалия с расширением вен портальной системы и у 8 больных — асцит. Морфологическое исследование ткани печени проводилось у 9 больных, при этом выявлялись разрастание соединительной ткани с образованием септ, ложные дольки, дистрофия, некрозы гепатоцитов и лимфогистиоцитарная инфильтрация. Маркеры ВГ были отрицательными. У ряда пациентов в сыворотке крови выявлялись аутоантитела в низком титре. Окончательным подтверждением диагноза служили низкий уровень церулоплазмина в сыворотке крови, высокий уровень экскреции меди с мочой, значительно возрастающий на фоне приема купренила или Д-пе-нициламина.
Морфологическое исследование ткани печени проводилось у 9 больных, при этом выявлялись разрастание соединительной ткани с образованием септ, ложные дольки, дистрофия, некрозы гепатоцитов и лимфогистиоцитарная инфильтрация. Маркеры ВГ были отрицательными. У ряда пациентов в сыворотке крови выявлялись аутоантитела в низком титре. Окончательным подтверждением диагноза служили низкий уровень церулоплазмина в сыворотке крови, высокий уровень экскреции меди с мочой, значительно возрастающий на фоне приема купренила или Д-пе-нициламина.
Таким образом, первые клинические проявления БВ в основном регистрируются в возрасте старше 10 лет. Заболевание может протекать под маской манифестной формы ВГ или АИГ и характеризуется в основном минимальной и низкой биохимической активностью. Диагноз ЦП устанавливается у большинства больных в возрасте старше 10 лет. Нами отмечено особенно неблагоприятное течение и частая декомпенсация ЦП именно при БВ. Лабораторные, ультразвуковые, морфологические данные подтверждают факт наличия часто декомпенсированного ЦП. Верификация диагноза может быть осуществлена на основании обнаружения низкого уровня церулоплазмина в сыворотке крови и высокого уровня экскреции меди с мочой. Постановка диагноза в ранние сроки представляется чрезвычайно важной, так как позволяет предотвратить формирование ЦП или добиться компенсации последнего путем назначения специфической терапии [4].
Верификация диагноза может быть осуществлена на основании обнаружения низкого уровня церулоплазмина в сыворотке крови и высокого уровня экскреции меди с мочой. Постановка диагноза в ранние сроки представляется чрезвычайно важной, так как позволяет предотвратить формирование ЦП или добиться компенсации последнего путем назначения специфической терапии [4].
Среди 14 детей с ФХК у 5 больных ЦП сочетался с поликистозом почек. В семье случаи ФХК регистрировались у 5 детей. ЦП был диагностирован у одного ребенка в 8 месяцев, у 2 — в возрасте от 3 до 5 лет, у 4 — в возрасте от 5 до 7 лет, у 7 — старше 7 лет; в среднем в 7,7±2,8 года жизни. Основными клиническими признаками ФХК-ЦП были увеличение размеров селезенки (у 13) и печени (у 11), геморрагический синдром (у 7), в том числе кровотечения из расширенных вен пищевода (у 4). Минимальная биохимическая активность процесса регистрировалась только у 2 больных; у остальных пациентов уровень сывороточных трансами-наз соответствовал норме. Из других лабораторных показателей обращала на себя внимание тромбоцитопения до 121,3±35,8- 109/л как проявление гиперспленизма, а также некоторая гипо-
Из других лабораторных показателей обращала на себя внимание тромбоцитопения до 121,3±35,8- 109/л как проявление гиперспленизма, а также некоторая гипо-
протромбинемия до 77,8±7,4% и гипер-у-глобули-немия до 21,3±5%. При УЗИ отмечались неоднородность, выраженное или умеренное повышение эхогенности ткани печени с утолщением междолевых перегородок и увеличение размеров селезенки; у 5 детей — признаки поликистоза почек. Биопсия печени проводилась 12 детям. При морфологическом исследовании ткани печени выявлялись разрастание соединительной ткани, формирование ложных долек, явления дистрофии гепа-тоцитов; реже встречалась лимфогистиоцитарная инфильтрация. Характерными для ФХК являются изменения со стороны желчных протоков, которые проявлялись их пролиферацией (у 11) и расширением и/или кистозной трансформацией (у 9), а также признаки холестаза (у 5).
Как видно из приведенных данных, ФХК-ЦП часто протекает без яркой клинической симптоматики, в основном проявляется гепатоспленомега-лией и гиперспленизмом; однако у ряда пациентов первым, обращающим на себя внимание, клиническим симптомом было гастроэзофагеальное кровотечение. Заболевание характеризуется нормальной биохимической активностью процесса и появлением признаков ЦП в среднем в возрасте старше 7 лет. Данные УЗИ позволяют думать о ФХК при сочетании признаков ЦП, ПГ и поликистоза почек (может отсутствовать). Диагноз подтверждает при гистологическом исследовании ткани печени обнаружение расширенных и кистозно трансформированных желчных протоков на фоне ЦП.
Заболевание характеризуется нормальной биохимической активностью процесса и появлением признаков ЦП в среднем в возрасте старше 7 лет. Данные УЗИ позволяют думать о ФХК при сочетании признаков ЦП, ПГ и поликистоза почек (может отсутствовать). Диагноз подтверждает при гистологическом исследовании ткани печени обнаружение расширенных и кистозно трансформированных желчных протоков на фоне ЦП.
Заключение
Таким образом, единый этиологический фактор, вызывающий фиброзирование печени и ЦП у детей, не выявлен. В качестве этиологического фактора могут выступать различные инфекционные агенты: вирусы гепатита B, C, D, G, CMV, EBV, Toxoplasma gondii, а также аутоиммунные болезни печени, МВ, болезни обмена веществ и др.
Проведенные исследования позволяют считать, что важной причиной формирования ЦП у детей является CMV-инфекция, которая, протекая в виде моно- или микст-инфекции с другими инфекционными агентами, может вызывать как изолированные поражения печени, так и в сочетании с поражением желчевыводящей системы (ат-резии и кисты наружных ЖВП).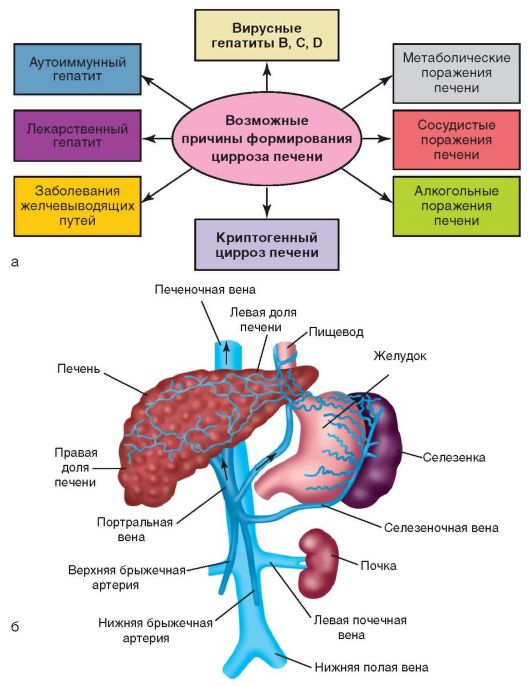
При ВГ у детей патогенетически выявляется прямая зависимость между выраженностью цирро-тических изменений печени и степенью активности
цитолитических ферментов. Влияния таких факторов, как возраст и способ инфицирования, наличие сопутствующих заболеваний, генотип возбудителя (при НСУ-инфекции), длительность течения инфекции, на формирование ЦП не установлено.
У детей с ЦП, возникающими при заболеваниях, не относящихся к группе ВГ, активность патологического процесса может рассматриваться как фактор, способствующий прогрессии поражения печени в цирроз. Так, цирротические изменения, которые наблюдаются при заболеваниях, сопровождающихся значительной активностью (АИГ, АЖВП), формируются в короткие сроки. При заболеваниях, протекающих с нормальной (ФХК) и незначительно повышенной активностью (МВ, БВ), прогрессия в ЦП происходит существенно медленнее.
ЦП у детей при ВГ различной этиологии характеризуются в основном схожими эпидемиологическими, клиническими, лабораторными, ультразвуковыми и морфологическими признаками. При компенсированном ЦП с большей частотой, чем при ХГ, нами регистрировались спленомега-лия, геморрагический синдром, внепеченочные знаки, однако специфических клинических отличий компенсированного ЦП от ХГ не выявлено. Резидентными методами диагностики ЦП независимо от этиологии являются УЗИ (неоднородность и значительное повышение эхогенности печени, спленомегалия и расширение вен портальной системы), УЗДГ (внутрипеченочная ПГ) и биопсия печени (разрастание соединительной ткани с формированием септ и образование ложных долек).
Течение ЦП у детей имеет свои особенности. Формирование ЦП при ВГ отмечается в ранние сроки от момента инфицирования (в среднем от 3,3 до 5,9 лет в зависимости от этиологии). Течение ЦП при ВГ в отличие от ХГ характеризуется сохраняющейся в динамике репликацией возбудителя заболевания и активностью патологического процесса. ЦП при таких заболеваниях, как АЖВП и АИГ, также развивается достаточно быстро (в среднем к возрасту 2,7 месяцев или через 1 год от появления первых клинических симптомов соответственно). Наиболее частое декомпенсированное течение ЦП с развитием печеночной энцефалопатии, расширенной венозной сетью на животе и асцитом нами было отмечено при БВ и АЖВП.
ЦП при таких заболеваниях, как АЖВП и АИГ, также развивается достаточно быстро (в среднем к возрасту 2,7 месяцев или через 1 год от появления первых клинических симптомов соответственно). Наиболее частое декомпенсированное течение ЦП с развитием печеночной энцефалопатии, расширенной венозной сетью на животе и асцитом нами было отмечено при БВ и АЖВП.
Длительные катамнестические наблюдения за течением ЦП и ХГ показывают, что ЦП при ВГ у детей возникает в достаточно ранние сроки от момента инфицирования, а не является исходом ХГ.
ЛИТЕРАТУРА
1. Учайкин В.Ф., Нисевич Н.И., Чередниченко Т.В. Вирусные гепатиты от А до ТТУ у детей. М.: Новая волна, 2003: 432.
2. Учайкин В.Ф. Руководство по инфекционным болезням у детей. М.: ГЭОТАР МЕДИЦИНА, 1998: 809.
3. Чуелов С.Б., Гаспарян М.О. Цирроз печени при вирусных гепатитах. Детские инфекции. 2002; 1: 48-51.
Чуелов С.Б., Гаспарян М.О. Цирроз печени при вирусных гепатитах. Детские инфекции. 2002; 1: 48-51.
4. Шерлок Ш., Дули Д. Заболевания печени и желчных пу-
тей: пер. с англ. М.: ГЭОТАР МЕДИЦИНА, 1999: 864.
5. Акопян В.Г. Хирургическая гепатология детского возраста. М.: Медицина, 1982: 384.
6. Ивашкин В.Т., Буеверов А О. Аутоиммунные заболевания печени в клинической практике. М.: М-Вести, 2001: 102.
7. Лейшнер У. Аутоиммунные заболевания печени и перекрестный синдром. М.: Анахарсис, 2005: 176.
Болезни печени и желчного пузыря
Клинические рекомендации Европейского общества по изучению печени (EASL) и Европейского общества клинической микробиологии и инфекционных заболеваний (ESCMID) по ведению пациентов с заболеваниями печени в условия пандемии COVID19 2020 год
В настоящее время имеются ограниченные данные о влиянии ранее существовавших заболеваний печени на течение инфекции SARS-CoV-2, при этом остается много открытых вопросов. Тем не менее, пациенты с тяжелыми заболеванием печени и реципиенты трансплантатов печени представляют группы высокого риска и, вероятно, подвержены повышенному риску заражения инфекцией и / или тяжелому течению COVID-19. Кроме того, пандемия COVID-19 увеличивает нагрузку на системы здравоохранения во всем мире, что может негативно сказаться на лечении пациентов с хроническими заболеваниями печени, которые требуют постоянной медицинской помощи.
Тем не менее, пациенты с тяжелыми заболеванием печени и реципиенты трансплантатов печени представляют группы высокого риска и, вероятно, подвержены повышенному риску заражения инфекцией и / или тяжелому течению COVID-19. Кроме того, пандемия COVID-19 увеличивает нагрузку на системы здравоохранения во всем мире, что может негативно сказаться на лечении пациентов с хроническими заболеваниями печени, которые требуют постоянной медицинской помощи.
Скачать клинические рекомендации EASL и по ESCMID по ведению пациентов с заболеваниями печени в условия пандемии COVID19 2020 год в формате PDF (англ.яз)
Перевод на русский язык клинических рекомендаций EASL и по ESCMID по ведению пациентов с заболеваниями печени в условия пандемии COVID19 2020 год
Перевод выполнен врачами Гастроэнтерологического центра Эксперт Куликовой Юлией Ринатовной, Уховой Марией Владимировной и Ковалевой Светланой Игоревной.
Клинические рекомендации Европейского общества по изучению печени по лекарственному поражению печени (ЛПП) 2019 год
Большая доля лекарственной гепатотоксичности возникает в результате назначения препаратов в соответствии с рекомендациями, что является достаточно специфичным. Как следствие, распространенность и частота большинства побочных эффектов лекарств, таких как гепатотоксичность, до сих пор известна лишь частично.
Как следствие, распространенность и частота большинства побочных эффектов лекарств, таких как гепатотоксичность, до сих пор известна лишь частично.
Скачать клинические рекомендации EASL по лекарственному поражению печени (ЛПП) 2019 год в формате PDF (англ.яз)
Перевод на русский язык клинических рекомендаций EASL по лекарственному поражению печени 2019 год
Перевод выполнен врачами Гастроэнтерологического центра Эксперт Куликовой Юлией Ринатовной, Уховой Марией Владимировной и Ковалевой Светланой Игоревной.
Клинические рекомендации Европейского общества по изучению печени по лечению гепатита С 2018 год
Инфекция вируса гепатита С (HCV) является основной причиной хронического заболевания печени у примерно 71 миллиона инфицированных людей во всем мире. Клиническая помощь пациентам с хроническим гепатитом С значительно улучшилась благодаря более глубокому пониманию патофизиологии болезни, а также из-за изменений в диагностике и значительного улучшения в терапии и профилактике. Эти рекомендации описывают оптимальную терапию пациентов с острыми и хроническими HCV инфекциями.
Эти рекомендации описывают оптимальную терапию пациентов с острыми и хроническими HCV инфекциями.
Скачать клинические рекомендации EASL по лечению гепатита С 2018 год в формате PDF (англ.яз)
Клинические рекомендации Европейского общества по изучению печени по лечению алкогольной болезни печени 2018 год
Злоупотребление алкоголя приводит приблизительно к 3,3 миллиона смертей ежегодно, что соответствует почти 6% всех смертей в мире. Поэтому эффективное лечение алкогольной болезни печени является актуальным для общественного здравоохранения. В следующих клинических рекомендациях рассмотрены последние данные по лечению заболеваний печени, связанных с употреблением алкоголя.
Скачать клинические рекомендации EASL по лечению алкогольной болезни печени 2018 год в формате PDF (англ.яз)
Клинические рекомендации Американской коллегии гастроэнтерологов (ACG) по лечению алкогольной болезни печени 2018 год
Алкогольная болезнь печени включает жировую болезнь печени, алкогольный гепатит и цирроз печени с его осложнениями. Злоупотребление алкоголем является одной из основных причин хронических заболеваний печени во всем мире и составляет до 48% смертей от цирроза в Соединенных Штатах. Алкоголь также является частым фактором прогрессирования других заболеваний печени, например гепатита С, где он ускоряет развитие фиброза. Люди длительно злоупотребляющие алкоголь находятся в зоне риска развития алкогольного стеатогепатита, цирроза и гепатоцеллюлярной карциномы. На сегодняшний день наиболее эффективной терапией для ослабления симптомов алкогольной болезни печени и восстановления печени является длительное воздержание от употребления алкоголя.
Злоупотребление алкоголем является одной из основных причин хронических заболеваний печени во всем мире и составляет до 48% смертей от цирроза в Соединенных Штатах. Алкоголь также является частым фактором прогрессирования других заболеваний печени, например гепатита С, где он ускоряет развитие фиброза. Люди длительно злоупотребляющие алкоголь находятся в зоне риска развития алкогольного стеатогепатита, цирроза и гепатоцеллюлярной карциномы. На сегодняшний день наиболее эффективной терапией для ослабления симптомов алкогольной болезни печени и восстановления печени является длительное воздержание от употребления алкоголя.
Скачать клинические рекомендации ACG по лечению алкогольной болезни печени 2018 год в формате PDF (англ.яз)
Клинические рекомендации Российского общества по изучению печени по диагностике и лечению взрослых больных гепатитом C 2017 год
Авторы:В.Т. Ивашкин, Н.Д. Ющук, Е.А. Климова, М. В. Маевская, О.О. Знойко, И.В.Шестакова, Ч.С. Павлов, В.П. Чуланов, В.Е. Сюткин, И.Г. Никитин
В. Маевская, О.О. Знойко, И.В.Шестакова, Ч.С. Павлов, В.П. Чуланов, В.Е. Сюткин, И.Г. Никитин
Необходимость публикации 3-й редакции Рекомендаций по диагностике и лечению взрослых больных гепатитом С обусловлена прежде всего регистрацией в России новых противовирусных средств для лечения вирусного гепатита С: комбинированного препарата, содержащего дасабувир, омбитасвир, паритапревир, ритонавир, нарлапревира, асунапревира, даклатасвира и софосбувира, используемых в комплексной терапии вирусного гепатита С в составе различных схем.
Скачать клинические рекомендации по диагностике и лечению взрослых больных гепатитом C 2017 год в формате PDF
Клинические рекомендации Российского общества по изучению печени по ведению взрослых пациентов с алкогольной болезнью печени 2017 год
Авторы:В.Т. Ивашкин, М.В. Маевская, Ч.С. Павлов, Ю.П. Сиволап, В.Д. Луньков, М.С. Жаркова, Р.В. Масленников
Проблема употребления алкоголя с вредными последствиями для здоровья чрезвычайно актуальна для России. Алкогольная болезнь печени (АБП) — клинико-морфологическое понятие, включающее несколько вариантов повреждения паренхимы печени вследствие злоупотребления алкоголем — от стеатоза до алкогольного гепатита (стеатогепатита), приводящего к развитию последовательных стадий — фиброза, цирроза печени и гепатоцеллюлярной карциномы.
Алкогольная болезнь печени (АБП) — клинико-морфологическое понятие, включающее несколько вариантов повреждения паренхимы печени вследствие злоупотребления алкоголем — от стеатоза до алкогольного гепатита (стеатогепатита), приводящего к развитию последовательных стадий — фиброза, цирроза печени и гепатоцеллюлярной карциномы.
Скачать клинические рекомендации по диагностике и лечению алкогольной болезни печени 2017 год в формате PDF
Клинические рекомендации Европейского общества по изучению печени по диагностике и лечению первичного билиарного холангита 2017 год
Первичный билиарный холангит – хроническое воспалительное аутоиммунное холестатическое заболевание печени, которое без надлежащего лечения приводит к билиарному циррозу. Это редкое заболевание, встречается чаще у женщин, прежде оно имело название первичный билиарный цирроз.
Диагноз обычно устанавливается на основе биохимических анализов крови, подтверждающих наличие холестатического гепатита и определении в сыворотке крови антимитохондриальных антител (AMA) и специфических антинуклеарных антител (ANA). Ранние биохимические маркеры включают повышение уровня сывороточных ЩФ и ГГТ с последующим присоединением гипербилирубинемии на более продвинутых стадиях.
Ранние биохимические маркеры включают повышение уровня сывороточных ЩФ и ГГТ с последующим присоединением гипербилирубинемии на более продвинутых стадиях.
Скачать клинические рекомендации по диагностике и лечению первичного билиарного холангита 2017 год в формате PDF (англ.яз)
Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению жёлчнокаменной болезни 2016 год
Авторы: В.Т. Ивашкин, И.В. Маев, Е.К. Баранская, А.В. Охлобыстин, Ю.О. Шульпекова, А.С. Трухманов, А.А. Шептулин, Т.Л. Лапина
ЖКБ характеризуется достаточно высокой распространенностью в странах с западным стилем жизни (Европа, Северная Америка, Россия): это заболевание регистрируют с частотой приблизительно 10–15%. Столь высокую частоту, помимо вклада генетических факторов, объясняют особенностями питания — потреблением повышенного количества простых углеводов. В Африке, странах Азии и Японии распространенность ЖКБ 3,5–5%.
Скачать клинические рекомендации по диагностике и лечению жёлчнокаменной болезни 2016 год в формате PDF
Клинические рекомендации Европейского общества по изучению печени по профилактике, диагностике и лечению неалкогольной жировой болезни печени 2016 год
Клинические рекомендации предназначены для практического использования и служат вектором для развития научных исследований с целью получения знаний о НАЖБП у взрослых; кроме того, здесь дополнительно обсуждается НАЖБП у детей. Конечная цель рекомендаций заключается в том, чтобы помочь осознать значимость НАЖБП, способствовать улучшению качества медицинской помощи и оптимизации процесса выбора метода лечения.
Скачать клинические рекомендации по диагностике и лечению неалкогольной жировой болезни печени 2016 год в формате PDF
Проект клинических рекомендаций Российской гастроэнтерологической ассоциации по диагностике и лечению больных со сладжем желчного пузыря 2016 год
Авторы: Ивашкин В. Т., Охлобыстин А. В., Бордин Д. С., Осипенко М. Ф., Селезнева Э.Я., Шульпекова Ю.О.
Т., Охлобыстин А. В., Бордин Д. С., Осипенко М. Ф., Селезнева Э.Я., Шульпекова Ю.О.
При выявлении сладжа желчного пузыря у пациента с жалобами на боли в правом подреберье, необходимо провести общеклиническое обследование для исключения других клинически значимых заболеваний (опухоли, острый холецистит, панкреатит). При отсутствии других изменений, кроме сладжа, показано проведение начального курса терапии гимекромоном в сочетании с препаратом урсодезоксихолевой кислоты (УДХК).
Скачать клинические рекомендации по диагностике и лечению больных со сладжем желчного пузыря 2016 год в формате Word
Клинические рекомендации Российского общества по изучению печени и Российской гастроэнтерологической ассоциации по диагностике и лечению неалкогольной жировой болезни печени 2016 год
Авторы:В.Т. Ивашкин, М.В. Маевская, Ч.С. Павлов, И.Н. Тихонов, Е.Н. Широкова, А.О. Буеверов, О. М. Драпкина, Ю.О. Шульпекова, В.В. Цуканов,С.Н. Маммаев, И.В. Маев, Л.К. Пальгова.
М. Драпкина, Ю.О. Шульпекова, В.В. Цуканов,С.Н. Маммаев, И.В. Маев, Л.К. Пальгова.
Неалкогольная жировая болезнь печени (НАЖБП) включает в себя стеатоз, неалкогольный стеатогепатит (НАСГ) и цирроз печени (ЦП). Важным критерием, позволяющим отличить НАЖБП от алкогольной болезни печени (АБП), служит отсутствие употребления пациентами алкоголя в гепатотоксичных дозах, т.е. более 40 г чистого этанола в сутки для мужчин и более 20 г для женщин. У большинства больных НАЖБП ассоциирована с метаболическим синдромом (МС). Некоторые авторы предлагают считать НАЖБП одной из составляющих МС.
Скачать клинические рекомендации по диагностике и лечению неалкогольной жировой болезни печени 2016 год в формате PDF
Клинические рекомендации Европейского общества по изучению печени по профилактике, диагностике и лечению желчнокаменной болезни 2016 год
Желчнокаменная болезнь является серьезной проблемой здравоохранения в Европе и других развитых странах и затрагивает до 20% населения. За последние десятилетия благодаря растущему пониманию патофизиологических механизмов и наличию технических разработок в области эндоскопического хирургического лечения медицинская помощь пациентам с желчнокаменной болезнью значительно улучшилась. В отличие от этого, первичная профилактика этой болезни все еще находится в зачаточном состоянии.
За последние десятилетия благодаря растущему пониманию патофизиологических механизмов и наличию технических разработок в области эндоскопического хирургического лечения медицинская помощь пациентам с желчнокаменной болезнью значительно улучшилась. В отличие от этого, первичная профилактика этой болезни все еще находится в зачаточном состоянии.
Скачать клинические рекомендации по диагностике и лечению желчнокаменной болезни 2016 год в формате PDF (англ.яз)
Клинические рекомендации Российской гастроэнтерологической ассоциации и Российского общества по изучению печени по диагностике и лечению холестаза 2015 год
Авторы: В.Т. Ивашкин, Е.Н. Широкова, М.В. Маевская, Ч.С. Павлов, О.С. Шифрин, И.В. Маев, А.С. Трухманов
Холестаз представляет собой нарушение синтеза, секреции и оттока желчи. Клинические признаки заболевания — слабость, кожный зуд и в ряде случаев желтуха.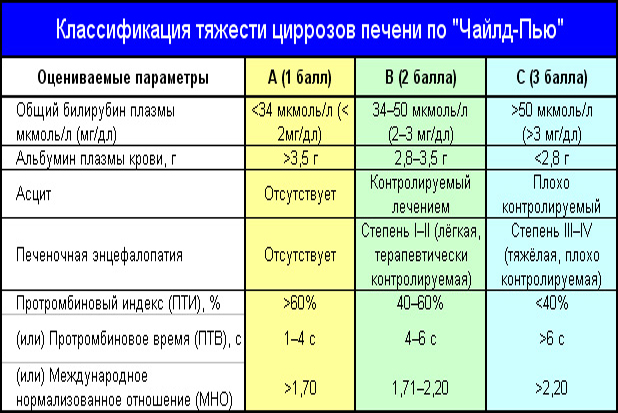 Холестаз принято разделять на внутри- и внепеченочный. Дифференциальная диагностика при холестазе включает достаточно широкий круг различных заболеваний. Холестаз считается хроническим, если длится более 6 месяцев.
Холестаз принято разделять на внутри- и внепеченочный. Дифференциальная диагностика при холестазе включает достаточно широкий круг различных заболеваний. Холестаз считается хроническим, если длится более 6 месяцев.
Скачать клинические рекомендации по диагностике и лечению холестаза, 2015 год в формате PDF
Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению желчнокаменной болезни 2015 год
Авторы: В.Т. Ивашкин, Е.К. Баранская, А.В. Охлобыстин, Ю.О. Шульпекова
Доказательной базой для рекомендаций являются публикации, вошедшие в Кохрановскую библиотеку, базы данных EMBASE и MEDLINE. Глубина поиска составляла 15 лет. Желчнокаменная болезнь (ЖКБ, син. холелитиаз) – хроническое заболевание с генетической предрасположенностью,при котором наблюдается образование камней в желчных путях. ЖКБ характеризуется достаточно высокой распространенностью в странах с западным стилем жизни (Европа, Северная Америка, Россия): это заболевание регистрируется с частотой ≈ 10-15 %. Столь высокую частоту, помимо вклада генетических факторов, объясняют особенностями питания потреблением повышенного количества простых углеводов.
Столь высокую частоту, помимо вклада генетических факторов, объясняют особенностями питания потреблением повышенного количества простых углеводов.
Скачать клинические рекомендации по диагностике и лечению желчнокаменной болезни, 2015 год в формате PDF
Клинические рекомендации по неинвазивной диагностике заболеваний печени Европейского общества по изучению печени (EASL) 2015 год
В издании Journal of Hepatology, выпускаемом Европейском обществом по изучению печени, были опубликованы обновлённые рекомендации по неинвазивной диагностике хронических заболеваний печени. В список литературы, использованной при подготовке рекомендаций, вошла работа, выполненная под руководством президента РОПИП академика Ивашкина В.Т. [Pavlov CS, Casazza G, Nikolova D, Tsochatzis E, Burroughs AK, Ivashkin VT, et al. Transient elastography for diagnosis of stages of hepatic fibrosis and cirrhosis in people with alcoholic liver disease. Cochrane Database Syst Rev 2015;1:CD010542].
Скачать текст рекомендаций по неинвазивной диагностике заболеваний печени EASL 2015 в формате PDF (англ.яз)
Клинические Рекомендации Европейской Ассоциации по Изучению болезней Печени (EASL): лечение пациентов с гепатитом С 2015 год
Вирус гепатита C (HCV) является одной из основных причин развития хронических заболевания печени во всем мире. Последствия влияния вируса гепатита C в течение длительного времени на организм различны, начиная от минимальных гистологических изменений до обширного фиброза и цирроза с гепатоцеллюлярной карциномой (ГЦК) или без. Количество хронически инфицированных лиц в мире составляет около 160 миллионов, но большинство из них не знают о своей инфекции. Эти рекомендации EASL по лечению гепатита C предназначены для лечения пациентов с острой и хронической HCV-инфекцией.
Скачать текст рекомендаций EASL по лечению гепатита C 2015 в формате PDF
Клинические рекомендации Российского общества по изучению печени по диагностике и лечению неалкогольной жировой болезни печени (НАЖБП) 2015 год
Авторы: В. Т. Ивашкин, В.Х. Василенко, М.В. Маевская, Ч.С.Павлов, Е.Н. Широкова, А.О.Буеверов, О.М. Ю.О.Шульпекова, В.В.Цуканов, С.Н,Маммаев, Л.К. Пальгова, И. Н.Тихонов.
Т. Ивашкин, В.Х. Василенко, М.В. Маевская, Ч.С.Павлов, Е.Н. Широкова, А.О.Буеверов, О.М. Ю.О.Шульпекова, В.В.Цуканов, С.Н,Маммаев, Л.К. Пальгова, И. Н.Тихонов.
НАЖБП представляет собой весьма гетерогенную группу заболеваний, значительно различающихся по совокупности этиопатогенетических факторов, скорости прогрессирования и прогнозу. В то время как у большинства пациентов стеатоз так и остается стеатозом в течение всей жизни, у некоторых из них болезнь характеризуется неуклонно прогрессирующим течением с развитием цирроза, а в ряде случаев – гепатоцеллюлярной карциномы. Гетерогенность НАЖБП обусловливает отсутствие единого общепринятого стандарта лечения таких больных.
Скачать текст рекомендаций по диагностике и лечению неалкогольной жировой болезни печени (НАЖБП) 2015 год в формате PDF
Клинические рекомендации Российского общества по изучению печени по лечению осложнений цирроза печени 2015 год
Авторы: В. Т. Ивашкин, М.В. Маевская, Ч.С. Павлов, Е.А. Федосьина, Е.Н. Бессонова, И.Ю. Пирогова, Д.В. Гарбузенко
Т. Ивашкин, М.В. Маевская, Ч.С. Павлов, Е.А. Федосьина, Е.Н. Бессонова, И.Ю. Пирогова, Д.В. Гарбузенко
Рекомендации для врачей по диагностике и принципам лечения основных осложнений цирроза печени: печеночной энцефалопатии, асцита, гепаторенального синдрома, спонтанного бактериального перитонита, варикозных кровотечений, гипонатриемии разведения составленные с учетом современных исследований.
Скачать текст рекомендаций по лечению осложнений цирроза печени 2015 год в формате PDF
Клинические рекомендации Российской гастроэнтерологической ассоциации и Российского общества по изучению печени по диагностике и лечению взрослых больных гепатитом В 2014 год
Авторы: В. Т. Ивашкин, Н. Д. Ющук, М. В. Маевская, О. О. Знойко, К. Р. Дудина, Г. Н. Кареткина, Е. А. Климова, С. Л. Максимов, Ю. В. Мартынов, И. В. Маев, Ч. С. Павлов, Е. А. Федосьина, А. О. Буеверов, Д. Т. Абдурахманов, Н. А. Малышев, И. Г. Никитин, Я. Г. Мойсюк, Т. Л. Лапина, А. С. Трухманов, Г. М. Кожевникова, К. В. Жданов, А. Г. Рахманова, В. П. Чуланов, И. В. Шахгильдян, В. Е. Сюткин, П. О. Богомолов.
Г. Мойсюк, Т. Л. Лапина, А. С. Трухманов, Г. М. Кожевникова, К. В. Жданов, А. Г. Рахманова, В. П. Чуланов, И. В. Шахгильдян, В. Е. Сюткин, П. О. Богомолов.
Приблизительно у одной трети населения Земли выявляются маркёры перенесенной инфекции вирусом гепатита В (ВГВ) и у 350 млн человек — маркёры текущей хронической инфекции, характеризующейся широким спектром клинических вариантов и исходов заболевания — от неактивного носительства ВГВ с низким уровнем виремии до хронического гепатита В (ХГВ) с выраженной активностью и возможностью формирования неблагоприятных исходов — цирроза печени (ЦП) и гепатоцеллюлярной карциномы (ГЦК).
Скачать текст рекомендаций по диагностике и лечению взрослых больных гепатитом В 2014 в формате PDF
Клинические рекомендации Российской Гастроэнтерологической Ассоциации по диагностике и лечению аутоиммунного гепатита 2013 год
Авторы: В.Т. Ивашкин, А.О. Буеверов, М.В. Маевская, Д. И. Абдулганиева.
И. Абдулганиева.
Аутоиммунный гепатит (АИГ) – хроническое заболевание печени неизвестной этиологии, характеризующееся перипортальным или более обширным воспалением, и протекающее со значительной гипергаммаглобулинемией и появлением в сыворотке широкого спектра аутоантител.
Скачать текст рекомендаций по диагностике и лечению аутоиммунного гепатита 2013 год в формате PDF
| Выпуск | Название | |
| № 7 (2016) | КОРРЕЛЯЦИЯ ШКАЛЫ MELD С КЛИНИКО-ЛАБОРАТОРНЫМИ ПРОЯВЛЕНИЯМИ И ОСЛОЖНЕНИЯМИ ЦИРРОЗА ПЕЧЕНИ, АССОЦИИРОВАННОГО С HCV ИНФЕКЦИЕЙ | Аннотация PDF (Rus) похожие документы |
М. .. Мясникова, И. .. Рудака, И. .. Зелтиня, С. .. Лайвацума, А. .. Деровс .. Мясникова, И. .. Рудака, И. .. Зелтиня, С. .. Лайвацума, А. .. Деровс | ||
| «… показателем шкалы MELD и лабораторными показателями и осложнениями вызванными циррозом печени у больных …» | ||
| № 7 (2016) | ЛАБОРАТОРНЫЕ МАРКЕРЫ ЭНДОТЕЛИАЛЬНОЙ ДИСФУНКЦИИ ПРИ ЦИРРОЗЕ ПЕЧЕНИ | Аннотация PDF (Rus) похожие документы |
Е. С. Сирчак С. Сирчак | ||
| «… зависимости от функционального состояния печени у больных с осложненными формами цирроза печени (ЦП …» | ||
| № 2 (2018) | ПЕРСПЕКТИВЫ ПЕРСОНАЛИЗАЦИИ ФАРМАКОТЕРАПИИ ПОРТАЛЬНОЙ ГИПЕРТЕНЗИИ У БОЛЬНЫХ ЦИРРОЗОМ ПЕЧЕНИ | Аннотация PDF (Rus) похожие документы |
А. И. Парусов, Д. А. Сычев, И. Д. Лоранская И. Парусов, Д. А. Сычев, И. Д. Лоранская | ||
| «… и фармакотерапии синдрома портальной гипертензии β-адреноблокаторами у больных циррозом печени …» | ||
| № 7 (2016) | ФУНКЦИОНАЛЬНЫЕ И КЛИНИЧЕСКИЕ НАРУШЕНИЯ ЛЕГКИХ У БОЛЬНЫХ ЦИРРОЗОМ ПЕЧЕНИ И ИХ ДИНАМИКА ПРИ ОПЕРАЦИИ ТУННЕЛИРОВАНИЕ ПЕЧЕНИ | Аннотация PDF (Rus) похожие документы |
А. А. Воробьёва, П. Н. Барламов, И. Н. Мугатаров, В. В. Щёкотов А. Воробьёва, П. Н. Барламов, И. Н. Мугатаров, В. В. Щёкотов | ||
| «… Цель: оценить функцию легких у больных циррозом печени при консервативной терапии и операции …» | ||
| № 2 (2018) | ДИНАМИКА ПОКАЗАТЕЛЕЙ ПРОСТАГЛАНДИНОВ У БОЛЬНЫХ ЦИРРОЗОМ ПЕЧЕНИ C АСЦИТОМ И ГЕПАТОРЕНАЛЬНЫМ СИНДРОМОМ | Аннотация PDF (Rus) похожие документы |
Е. С. Сирчак, Н. Ю. Курчак С. Сирчак, Н. Ю. Курчак | ||
| № 6 (2018) | КАРДИАЛЬНАЯ ДИСФУНКЦИЯ У БОЛЬНЫХ АЛКОГОЛЬНЫМ ЦИРРОЗОМ ПЕЧЕНИ | Аннотация PDF (Rus) похожие документы |
А. С. Иванов, В. А. Романова, И. А. Колесникова, О. С. Аришева, И. В. Гармаш, Ж. Д. Кобалава А. Колесникова, О. С. Аришева, И. В. Гармаш, Ж. Д. Кобалава | ||
| «… тяжести алкогольного цирроза печени. Материалы и методы: Включено 80 пациентов с алкогольным циррозом …» | ||
| № 7 (2016) | ПРОФИЛАКТИКА КРОВОТЕЧЕНИЙ ИЗ ВАРИКОЗНО РАСШИРЕННЫХ ВЕН ПИЩЕВОДА ПРИ ЦИРРОЗЕ ПЕЧЕНИ | Аннотация PDF (Rus) похожие документы |
М. Ф. Заривчацкий, Е. Д. Каменских, И. Н. Мугатаров Ф. Заривчацкий, Е. Д. Каменских, И. Н. Мугатаров | ||
| «… из варикозно расширенных вен пищевода на фоне цирроза печени. Материалы и методы: проведен анализ …» | ||
| № 5 (2017) | БЕРЕМЕННОСТЬ НА ФОНЕ МОЗАИЧНОГО СИНДРОМА ШЕРЕШЕВСКОГО-ТЕРНЕРА И ЦИРРОЗА ПЕЧЕНИ В ИСХОДЕ АУТОИММУННОГО ГЕПАТИТА 1 ТИПА | Аннотация PDF (Rus) похожие документы |
Д. И. Абдулганиева, А. Х. Одинцова, Д. Д. Мухаметова, А. Х. Рамазанова, Е. С. Бодрягина, А. Е. Хомяков И. Абдулганиева, А. Х. Одинцова, Д. Д. Мухаметова, А. Х. Рамазанова, Е. С. Бодрягина, А. Е. Хомяков | ||
| «… Шерешевского- Тернера и цирроза печени в исходе аутоиммунного гепатита. …» | ||
| № 2 (2018) | ЭФФЕКТЫ АУТОЛОГИЧНЫХ МЕЗЕНХИМАЛЬНЫХ СТВОЛОВЫХ КЛЕТОК, ТРАНСПЛАНТИРОВАННЫХ В ПЕЧЕНЬ ПРИ ВИРУСНОМ ЦИРРОЗЕ | Аннотация PDF (Rus) похожие документы |
С. П. Лукашик, О. В. Аленикова, В. М. Цыркунов, О. Н. Романова, Я. И. Исайкина, Р. И. Кравчук П. Лукашик, О. В. Аленикова, В. М. Цыркунов, О. Н. Романова, Я. И. Исайкина, Р. И. Кравчук | ||
| «… , прогрессирующим течением, формированием цирроза печени (ЦП) и гепатоцеллюлярной карциномы. Остаются не до конца …» | ||
| № 4 (2020) | Заболеваемость, смертность и летальность от цирроза печени в возрастном аспекте в Кыргызстане за период 2010–2017 гг. | Аннотация PDF (Rus) похожие документы |
К. А. Ногойбаева, С. Т. Тобокалова, С. И. Умарова А. Ногойбаева, С. Т. Тобокалова, С. И. Умарова | ||
| «… Цель исследования — изучение динамики заболеваемости, смертности и летальностиот цирроза печени в …» | ||
| № 5 (2020) | Сочетание язвенного колита с циррозом печени в исходе первичного склерозирующего холангита | Аннотация PDF (Rus) похожие документы |
А. В. Никитин, А. И. Хавкин, Т. А. Скворцова, Г. В. Волынец, А. О. Атамеева В. Никитин, А. И. Хавкин, Т. А. Скворцова, Г. В. Волынец, А. О. Атамеева | ||
| «… Представлен клинический случай сочетания язвенного колита с циррозом печени в исходе первичного …» | ||
| № 9 (2020) | Тромбоз воротной вены — обзор литературы и собственные клинические наблюдения | Аннотация PDF (Rus) похожие документы |
Е. В. Лузина, Е. В. Томина, С. И. Щаднева, Н. В. Ларева В. Лузина, Е. В. Томина, С. И. Щаднева, Н. В. Ларева | ||
| «… настоящее время рассматривают цирроз печени. В статье представлены данные литературы, клинические …» | ||
| № 1 (2016) | ПЕРВИЧНЫЙ СКЛЕРОЗИРУЮЩИЙ ХОЛАНГИТ С ЛЕТАЛЬНЫМ ИСХОДОМ У ДЕВОЧКИ 13 ЛЕТ | Аннотация PDF (Rus) похожие документы |
Л. Я. Климов, В. А. Курьянинова, В. С. Кашников, О. И. Еремеева, М. В. Стоян, М. Д. Дагужиева, И. В. Косторная, О. М. Ермакова, С. Н. Кашникова, Е. В. Попова Я. Климов, В. А. Курьянинова, В. С. Кашников, О. И. Еремеева, М. В. Стоян, М. Д. Дагужиева, И. В. Косторная, О. М. Ермакова, С. Н. Кашникова, Е. В. Попова | ||
| «… до неблагоприятного исхода, однако к моменту манифестации у ребёнка уже сформировался цирроз печени. …» | ||
| № 6 (2019) | Клинико-биохимические и морфологические сопоставления при хронических заболеваниях печени у лиц старшей возрастной группы | Аннотация PDF (Rus) похожие документы |
С. В. Столов, Т. Ю. Ямщикова, Т. А. Гаран, Т. А. Кочергина, З. Д. Шварцман, О. В. Макарова, Е. М. Углева В. Столов, Т. Ю. Ямщикова, Т. А. Гаран, Т. А. Кочергина, З. Д. Шварцман, О. В. Макарова, Е. М. Углева | ||
| «… картиной при хроническом гепатите (ХГ) и циррозе печени (ЦП) у больных старческого возраста. Материалы и …» | ||
| № 2 (2017) | ФАКТОР НЕКРОЗА ОПУХОЛЕЙ И ЕГО РАСТВОРИМЫЕ РЕЦЕПТОРЫ II ТИПА ПРИ ХРОНИЧЕСКИХ ГЕПАТИТАХ И ЦИРРОЗАХ ПЕЧЕНИ | Аннотация PDF (Rus) похожие документы |
Б. Н. Левитан, А. В. Астахин, Г. Б. Левитан Н. Левитан, А. В. Астахин, Г. Б. Левитан | ||
| «… гепатитах (ХГ) и циррозах печени (ЦП). Материалы и методы. У 65 больных хроническим гепатитом (ХГ), 64 …» | ||
| № 6 (2017) | КАРДИО-ДИГЕСТИВНЫЕ АССОЦИАЦИИ | Аннотация PDF (Rus) похожие документы |
Л. Б. Лазебник, И. А. Комиссаренко, С. В. Левченко Б. Лазебник, И. А. Комиссаренко, С. В. Левченко | ||
| № 2 (2018) | ОЦЕНКА ИЗМЕНЕНИЙ БИОХИМИЧЕСКИХ ПОКАЗАТЕЛЕЙ КРОВИ У ПАЦИЕНТА С ДИАГНОЗОМ ЦИРРОЗА ПЕЧЕНИ НА ФОНЕ ИСПОЛЬЗОВАНИЯ АУТОЛОГИЧНЫХ МЕЗЕНХИМАЛЬНЫХ СТВОЛОВЫХ КЛЕТОК | Аннотация PDF (Rus) похожие документы |
И. Е. Коткас, Ш. М. Асадулаев, Н. В. Марченко, Н. И. Енукашвили Е. Коткас, Ш. М. Асадулаев, Н. В. Марченко, Н. И. Енукашвили | ||
| «… клеток для лечения пациента с циррозом печени. В данном наблюдении представлена возможность визуализации …» | ||
| № 8 (2018) | Характеристика показателей системы гемостаза у пациентов с фиброзом и циррозом печени | Аннотация PDF (Rus) похожие документы |
И. Л. Гуляева, И. А. Булатова, Л. Д. Пестренин Л. Гуляева, И. А. Булатова, Л. Д. Пестренин | ||
| «… Цель исследования. Изучить состояние системы гемостаза у пациентов с фиброзом и циррозом печени …» | ||
| № 8 (2018) | Исходы беременности при циррозе печени вирусной этиологии, осложненном портальной гипертензией | Аннотация PDF (Rus) похожие документы |
М. М. Падруль, Л. М. Семягина, Г. К. Садыкова, Е. В. Турова, И. А. Семягин М. Падруль, Л. М. Семягина, Г. К. Садыкова, Е. В. Турова, И. А. Семягин | ||
| «… В статье представлены случаи разного исхода беременности у женщин при циррозе печени вирусной …» | ||
| № 10 (2019) | Перспективные стратегии терапии неалкогольной жировой болезни печени: от эксперимента к практике | Аннотация PDF (Rus) похожие документы |
И. Г. Бакулин, Л. Н. Белоусова, Л. И. Назаренко, А. Г. Сушилова Г. Бакулин, Л. Н. Белоусова, Л. И. Назаренко, А. Г. Сушилова | ||
| № 4 (2016) | ЭФФЕКТИВНОСТЬ ИНФУЗИОННОГО ГЕПАТОПРОТЕКТОРА РЕМАКСОЛА В ПАТОГЕНЕТИЧЕСКОЙ ТЕРАПИИ ХРОНИЧЕСКИХ ДИФФУЗНЫХ ЗАБОЛЕВАНИЙ ПЕЧЕНИ НА ЦИРРОТИЧЕСКОЙ СТАДИИ | Аннотация PDF (Rus) похожие документы |
В. В. Стельмах, В. К. Козлов В. Стельмах, В. К. Козлов | ||
| «… ремаксолом на функциональное состояние печени при циррозах печени в исходе хронических гепатитов (вирусного …» | ||
| № 10 (2018) | Изменения слизистой оболочки верхних отделов желудочно-кишечного тракта у больных с синдромом портальной гипертензии | Аннотация PDF (Rus) похожие документы |
Е. Р. Олевская, А. И. Долгушина, А. Н. Тарасов, О. В. Науменко, Т. Н. Шамаева, Ю. И. Клепинина Р. Олевская, А. И. Долгушина, А. Н. Тарасов, О. В. Науменко, Т. Н. Шамаева, Ю. И. Клепинина | ||
| «… (ЭЛ) выполнены 190 пациентов с синдромом ПГ. Причиной ПГ у 170 больных был цирроз печени (ЦП), у 20 …» | ||
| № 9 (2018) | Коморбидность больных циррозом печени: влияние на течение и исходы | Аннотация PDF (Rus) похожие документы |
Е. Р. Олевская, А. И. Долгушина, А. Н. Тарасов, А. О. Хихлова Р. Олевская, А. И. Долгушина, А. Н. Тарасов, А. О. Хихлова | ||
| «… Сведения о роли мультиморбидности при лечении цирроза печени (ЦП) и его осложнений немногочисленны …» | ||
| № 8 (2018) | Вентиляционная функция лёгких, содержание фосфолипидов в конденсате выдыхаемого воздуха и давление в легочной артерии у курящих и некурящих пациентов с циррозом печени | Аннотация PDF (Rus) похожие документы |
П. Н. Барламов, А. А. Воробьева, В. Г. Желобов, Т. Ю. Кравцова Н. Барламов, А. А. Воробьева, В. Г. Желобов, Т. Ю. Кравцова | ||
| «… выдыхаемого воздуха у курящих и некурящих пациентов с циррозом печени (ЦП). Материал и методы: Обследовано 49 …» | ||
| № 8 (2018) | Тирозинемия I Б типа с поражением печени и почек у 5-летнего ребенка | Аннотация PDF (Rus) похожие документы |
Л. Н. Винокурова, В. В. Шадрина, Е. Г. Фурман, Л. И. Черемных, В. Р. Прозументик Н. Винокурова, В. В. Шадрина, Е. Г. Фурман, Л. И. Черемных, В. Р. Прозументик | ||
| № 2 (2020) | Алкогольная болезнь печени (АБП) у взрослых | Аннотация PDF (Rus) похожие документы |
Л.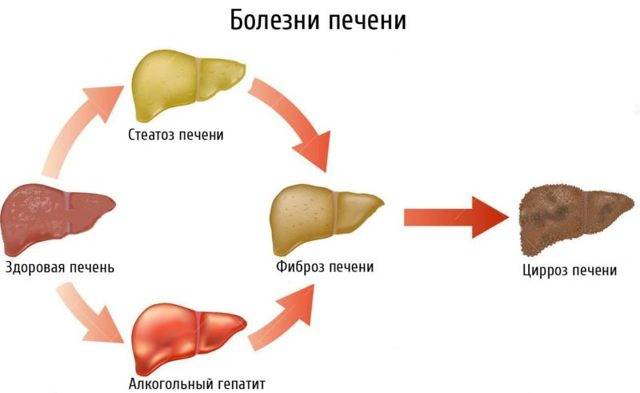 Б. Лазебник, Е. В. Голованова, Л. В. Тарасова, А. Б. Кривошеев, Е. И. Сас, Е. Ю. Еремина, Д. И. Трухан, О. В. Хлынова, Ю. В. Цыганова Б. Лазебник, Е. В. Голованова, Л. В. Тарасова, А. Б. Кривошеев, Е. И. Сас, Е. Ю. Еремина, Д. И. Трухан, О. В. Хлынова, Ю. В. Цыганова | ||
| № 8 (2019) | Этиология и клинические особенности синдрома обострения хронической печеночной недостаточности у пациентов с острой декомпенсацией цирроза печени | Аннотация PDF (Rus) похожие документы |
О. П. Дуданова, И. П. Павлюкова, Н. А. Ларина, М. Э. Шубина, А. С. Родина П. Дуданова, И. П. Павлюкова, Н. А. Ларина, М. Э. Шубина, А. С. Родина | ||
| «… недостаточности (ОХПН) у больных c острой декомпенсацией цирроза печени (ЦП). Материалы и методы. Проведен …» | ||
| № 8 (2018) | Опыт применения пункционной биопсии при очаговых заболеваниях печени | Аннотация PDF (Rus) похожие документы |
М. Ф. Заривчацкий, Е. Д. Каменских, И. Н. Мугатаров Ф. Заривчацкий, Е. Д. Каменских, И. Н. Мугатаров | ||
| № 9 (2018) | Клинико-диагностическое значение липополисахарид — связывающего протеина и растворимого кластера дифференцировки 14 при хронических гепатитах и циррозах печени | Аннотация PDF (Rus) похожие документы |
Б. Н. Левитан, Т. Р. Касьянова, О. А. Волошина Н. Левитан, Т. Р. Касьянова, О. А. Волошина | ||
| «… хронических гепатитах (ХГ) и циррозах печени (ЦП). Материалы и методы: в исследование включено 54 больных ХГ и …» | ||
| 1 — 29 из 29 результатов | ||
Фиброз печени – лечение болезни, прогноз
Фиброз печени (ФП) — это процесс замещения тканей органа соединительной тканью, являющийся универсальной реакцией организма на повреждение.1 Фиброз печени опасен тем, что существенно нарушает функции печени, а при несвоевременной диагностике одним из исходов фиброза может стать цирроз.1
Механизм развития фиброза
Фиброз развивается в ответ на различные повреждающие действия: вирусные, токсические, обменные
нарушения и другие. Фиброз является результатом повреждения печеночной ткани и сопровождается
активацией звездчатых клеток с последующей выработкой ими коллагена, который, в общем-то,
и представляет собой соединительную ткань. Если баланс между фиброзированием и процессами
восстановления сохраняется, то под действием фермента коллагеназы происходит процесс лизиса (разрушения) избыточного количества соединительной ткани. При хроническом повреждении печени процессы регенерации
в печени нарушаются, и фиброз прогрессирует1. При фиброзе может наблюдаться так
называемое
«шунтирование» крови, то есть кровь, поступающая в печень проходит сразу в печеночные
вены, не контактируя как следует с гепатоцитами. Без этого контакта печени, естественно, сложнее
выполнить свои функции.
Фиброз является результатом повреждения печеночной ткани и сопровождается
активацией звездчатых клеток с последующей выработкой ими коллагена, который, в общем-то,
и представляет собой соединительную ткань. Если баланс между фиброзированием и процессами
восстановления сохраняется, то под действием фермента коллагеназы происходит процесс лизиса (разрушения) избыточного количества соединительной ткани. При хроническом повреждении печени процессы регенерации
в печени нарушаются, и фиброз прогрессирует1. При фиброзе может наблюдаться так
называемое
«шунтирование» крови, то есть кровь, поступающая в печень проходит сразу в печеночные
вены, не контактируя как следует с гепатоцитами. Без этого контакта печени, естественно, сложнее
выполнить свои функции.
Фиброз в целом считается практически необратимым состоянием, хотя в недавних экспериментальных
исследованиях и при некоторых заболеваниях, в случае успешного лечения, удается до некоторой
степени добиться его регресса1,2. Данные разработки вселяют оптимизм и позволяют надеяться,
что
медицина будущего будет уверенно справляться даже с этой проблемой.
Данные разработки вселяют оптимизм и позволяют надеяться,
что
медицина будущего будет уверенно справляться даже с этой проблемой.
Причины фиброза
Как уже было сказано, к фиброзу приводит хроническое воспаление в гепатоцитах, которое в свою очередь может быть вызвано1,5:
- Вирусными гепатитами (В, С, D)
- Вирусом Эпштейн-Барр
- Цитомегаловирусной инфекцией
- Токсическим действием алкоголя
- Аутоиммунными нарушениями
- Нарушениями жирового и углеводного обмена
- Врожденными заболеваниями, в том числе болезнями накопления
- Токсическим действием некоторых лекарственных препаратов
- Первичным склерозирующим холангитом и другими заболеваниями
Однако одной из наиболее частых причин развития фиброза печени считается неалкогольная жировая болезнь
печени, которой страдают по данным широкомасштабного многоцентрового отечественного исследования
DIREG2 37% взрослого населения РФ6, то есть практически каждый третий взрослый человек
в стране. Ее возникновение связано с нарушением обмена жиров и углеводов, наличием
избыточного веса или ожирения, а также сахарного диабета 2 типа, в частности лежащей
в его основе инсулинорезистентности — снижения чувствительности рецепторного аппарата клеток
и тканей к инсулину6 Заболевание начинается со стадии стеатоза — так
называемого «ожирения печени». В последствии к жировой дистрофии печени, то есть
стеатозу, присоединяется воспаление, что и приводит в дальнейшем к замещению гепатоцитов
соединительной тканью и формированию фиброза.6
Ее возникновение связано с нарушением обмена жиров и углеводов, наличием
избыточного веса или ожирения, а также сахарного диабета 2 типа, в частности лежащей
в его основе инсулинорезистентности — снижения чувствительности рецепторного аппарата клеток
и тканей к инсулину6 Заболевание начинается со стадии стеатоза — так
называемого «ожирения печени». В последствии к жировой дистрофии печени, то есть
стеатозу, присоединяется воспаление, что и приводит в дальнейшем к замещению гепатоцитов
соединительной тканью и формированию фиброза.6
Формы фиброза
Различают несколько видов фиброза, например, выделяют перисинусоидальный фиброз — разрастание
фиброзной ткани в перисинусоидальном пространстве Диссе (пространство между синусоидными капиллярами
и гепатоцитами). В этом случае клетки печени быстро изолируются от кровотока. Установить
форму фиброза можно только по результатам биопсии.
Стадии заболевания
По результатам биопсии (гистологическом исследовании ткани печени под микроскопом) оценивают выраженность фиброза.
Для этого используют шкалу оценки выраженности фиброза печени — систему Metavir5:
Фиброза нет
Расширение портальных трактов, но без образования септами
Расширение портальных трактов с единичными порто — портальными септами
Порто-портальные и порто-центральные септы
Цирроз печени
Однако у такого метода диагностики имеется ряд недостатков5: это инвазивный метод,
не показанный
к проведению каждому пациенту с фиброзом печени. Более того, проведение биопсии ассоциировано
с высоким риском осложнений от кровотечения до случайного повреждения соседних органов,
например желчного пузыря, и т. д.
д.
Какие же методы диагностики фиброза можно применять практически у каждого пациента?
Диагностика
Нужно отметить, что так, как том, что печеночная ткань не имеет нервных окончаний, «печень не болит». Боль возникает только при значительном увеличении органа и растяжении капсулы печени. Если мы говорим о жировой болезни печени как причине фиброза, то на начальных стадиях заболевания, а именно на стадиях стеатоза и стеатогепатита, специфические жалобы, указывающие на развитие заболевания, могут отсутствовать.
Пациент может жаловаться на:
возникшую слабость, утомляемость
дискомфорт в правом подреберье
тошноту, нарушение аппетита6
Пожелтение кожных покровов и слизистых, возникновение сосудистых звездочек на кожных покровах
(телеангиоэктазии), возникновение асцита (свободная жидкость в брюшной полости) чаще всего указывают
на наступление цирроза — состояния, являющегося необратимым, для лечения которого, как
правило, требуется трансплантация печени.
В диагностике фиброза печени используются результаты лабораторных исследований.
Существуют так называемые маркеры фиброза печени, которые разделяют на:
Прямые
Отражают динамику количества фиброзных волокон и изменения их состава.
неПрямые
Указывают на нарушения печеночной функции. К таким относятся ферменты АСТ, АЛТ, билирубин, причем повышение активности фермента АСТ больше ассоциирован с развитием фиброза, чем АЛТ.1
Оценка результатов исследований непрямых маркеров в совокупности повышает их диагностическую
ценность. На этом основано применение в клинической практике таких диагностических панелей, как
ФиброТест, FibroMax, и др. Диагностическая точность составляет
от 70 до 100%1, что дает возможность в определенной степени рассматривать
данные диагностические панели оценки выраженности фиброза в качестве неинвазивных аналогов биопсии6.
Достаточно полезными являются и методы визуализации печеночной ткани: УЗИ, КТ и МРТ. С их помощью оценивают размеры, форму, структуру органа, а также состояние кровотока1,6.
К ультразвуковым методам диагностики относят и эластометрия печени, которая проводится с помощью аппарата FibroScan1 и позволяет судить об эластичности печеночной ткани на различных участках.
Своевременная диагностика, позволяющая оценить выраженность фиброза, позволяет назначить оптимальную терапию и улучшить прогноз заболевания.
Лечение фиброза печени
Как мы уже поняли, фиброз – общее следствие разных заболеваний, и лечить поэтому нужно не фиброз, а патологию, которая его вызвала.
К основным направлениям терапии заболеваний печени, которые могут привести к фиброзу, относят3:
- Устранение действие повреждающего фактора
- Отказ от алкоголя при алкогольной болезни печени
- Отмена лекарственных препаратов, обладающих токсическим действием на гепатоциты при лекарственном поражении печени
- Изменение образа жизни, адекватная физическая нагрузка, снижение массы тела и нормализация углеводного и жирового обмена в случае жирового гепатоза
- Специализированная противовирусная терапия в случае вирусных гепатитов для устранения вирусных частиц, повреждающих клетки печени
Вообще, медикаментозная терапия включает те лекарственные препараты, которые актуальны при конкретном
заболевании, ставшем причиной фиброза. Если при вирусном гепатите есть специализированная лекарственная
терапия, то при алкогольной болезни печени ее нет. Показано, что ни одно средство
не продлевает жизнь пациенту кроме отказа от алкоголя. Можно принимать любые препараты
и обманывать себя тем, что «проглотил лекарство и поддержал печень после алкоголя»,
но это никак не влияет на прогноз. Главное при этой патологии — принять твердое
решение прекратить принимать алкогольные напитки. При жировом гепатозе неалкогольного происхождения
невероятно важно изменить образ жизни, заняться спортом. В то же время есть и лекарственные
препараты, снижающие «жировую нагрузку» (стеатоз) в печени9. Это препараты
эссенциальных фосфолипидов, которые не только помогают восстанавливать клетки печени, защищая
их от токсических воздействий, но и способствуют замедлению прогрессирования
заболевания.7-9
Если при вирусном гепатите есть специализированная лекарственная
терапия, то при алкогольной болезни печени ее нет. Показано, что ни одно средство
не продлевает жизнь пациенту кроме отказа от алкоголя. Можно принимать любые препараты
и обманывать себя тем, что «проглотил лекарство и поддержал печень после алкоголя»,
но это никак не влияет на прогноз. Главное при этой патологии — принять твердое
решение прекратить принимать алкогольные напитки. При жировом гепатозе неалкогольного происхождения
невероятно важно изменить образ жизни, заняться спортом. В то же время есть и лекарственные
препараты, снижающие «жировую нагрузку» (стеатоз) в печени9. Это препараты
эссенциальных фосфолипидов, которые не только помогают восстанавливать клетки печени, защищая
их от токсических воздействий, но и способствуют замедлению прогрессирования
заболевания.7-9
Новости с Международного конгресса по заболеваниям печени 2017Ежегодная встреча Европейской Ассоциации
исследователей заболеваний печени (EASL), также известная под названием Международный конгресс по
заболеваниям печени, проходила с 19 по 23 апреля этого года в Амстердаме. Подробная информация о Конгрессе – на сайте infohep.org. Ниже, мы приводим обзор некоторых основных тем, обсуждаемых на этом форуме. Тематические ссылки:Глобальный Отчет ВОЗ по гепатитам 2017По последним данным Всемирной организации здравоохранения (ВОЗ) число лиц с хроническим вирусным гепатитом В (ВГВ) и С (ВГС) во всем мире составляет около 325 миллионов человек. В Глобальном отчете ВОЗ по гепатитам 2017 отмечается, что подавляющее большинство инфицированных не имеют доступа ни к тестированию, ни к жизнесберегающему лечению. По этой причине миллионы людей подвергаются риску постепенного прогрессирования заболевания печени с развитием цирроза и рака с последующим смертельным исходом. Вирусные гепатиты стали причиной 1,34 миллионов смертельных
исходов в 2015 году, число, сопоставимое со смертностью по причине туберкулеза
и ВИЧ-инфекции. Однако, в то время как уровень смертности по причине туберкулеза
и ВИЧ-инфекции уменьшается, число летальных исходов по причине гепатита
продолжает расти. В 2015 году было выявлено около 1,75 миллионов новых случаев ВГС, которые были добавлены к глобальному числу всех случаев ВГС среди населения, составившего 71 млн случаев. В отчете отмечается, что в 2015 году было выявлено только 9% всех случаев ВГВ и 20% случаев ВГС инфекции. При этом только 8% выявленных случаев ВГВ-инфекции (1,7 млн. человек) получили доступ к терапии, и только 7% выявленных случаев ВГС-инфекции (1,1 млн. человек) начали радикальную терапию в течение 2015 года. В Глобальном отчете ВОЗ по гепатитам 2017 говорится о том, что, несмотря на трудности, некоторые страны предпринимают успешные шаги по расширению специализированных услуг для пациентов с гепатитами. В Китае был достигнут высокий уровень охвата (96%)
новорожденных программами профилактической вакцинации против ВГВ, что к 2015
году позволило снизить распространенность инфекции среди детей младше 5-летнего
возраста до уровня, не превышающего 1%. В Монголии удалось повысить уровень
охвата населения терапией за счет включения препаратов, используемых для
лечения ВГВ и ВГС, в список лекарственных средств, одобренных для применения в
рамках Государственной программы медицинского страхования, которой охвачено 98%
населения страны. Расширение доступа к терапии ВГС получил новый стимул в конце марта 2017, когда ВОЗ провел пре-квалификацию оценку и одобрил дженерический препарат – софосбувир (sofosbuvir). Такой шаг позволит многим странам производить доступные по цене препараты для лечения гепатита. Тематические ссылки:Новые клинические рекомендации Европейской ассоциации заболеваний печени (EASL) по гепатиту ВЭкспертная комиссия EASL на Международном конгрессе по заболеваниям печени 2017. Фотограф Лиз Хайлимэн, hivandhepatitis.com Европейская ассоциация исследователей
заболеваний печени (EASL) на прошлой неделе на специальной сессии Международного
конгресса в Амстердаме представила обновленные клинические рекомендации по
вирусному гепатиту В (ВГВ), что является первым обновлением рекомендаций с 2012
года. В обновленных рекомендациях приводится более подробная информация о течении и развитии ВГВ-инфекции. Теперь эксперты признают, что даже в фазе так называемой «иммунной толерантности» у пациентов может протекать постепенное прогрессирование недостаточности печени и развитие рака печени. В Руководстве рекомендуется проведение терапии всем лицам с вирусной нагрузкой ДНК ВГВ, превышающей 2000 МЕ/мл, повышенным уровнем AЛТ и с признаками умеренного воспаления или фиброза. Для лиц с признаками цирроза печени терапию следует начинать при любом уровне определяемой вирусной нагрузки, независимо от уровня АЛТ, в то время как для лиц с высокой вирусной нагрузкой (выше 200 000 МЕ/мл) и повышенным уровнем АЛТ лечение следует начинать независимо от стадии фиброза. В рекомендациях указывается на то, что препаратом
выбора является мощный нуклеозид/нуклеотидный аналог с высокой степенью
противостояния вирусной резистентности. Тематические ссылки:Критерии отбора пациентов на лечение ВГС в ЕвропеВ Англии, Мальте, Словакии, Венгрии и Хорватии используются самые строгие критерии отбора пациентов при назначении противовирусных препаратов прямого действия (ПППД) для лечения вирусного гепатита С, в то время как во Франции, Ирландии, Португалии, Германии, Польше и Нидерландах при назначении терапии используется более свободный подход – по данным, представленным на Международном конгрессе заболеваний печени в Амстердаме. В ходе исследования рассматривались критерии, позволяющие пациентам получить доступ к терапии в странах Европейской экономической зоны, охватывающей Европейский Союз, Швейцарию, Норвегию и Исландию. В период между ноябрем 2016 и февралем 2017 года,
исследователи изучили государственные инструкции и стратегии отбора пациентов
для назначения противовирусных препаратов прямого действия, одобренных
Руководством EASL 2016 для лечения ВГС (в настоящее время наряду с этими
препаратами в Европейском Союзе также получили лицензию такие комбинации, как
«софосбувир / даклатасвир» и «софосбувир / симепревир»). Исследователи также обращали внимание на наличие ограничений к терапии, связанных с потреблением наркотиков, алкоголя, наличием сопутствующей ВИЧ-инфекцией, а также в зависимости от типа учреждений. По результатам исследования было выявлено, что потребление наркотиков и алкоголизм использовалось в качестве критериев, ограничивающих доступ пациентов к терапии в странах Центральной Европы. Наряду с Кипром, Болгария, Хорватия, Венгрия, Польша и Словакия ограничивают доступ к терапии гепатита С для активных потребителей наркотиков и алкоголя. Тематические ссылки:Противовирусные препараты прямого действия и риск рака печениГрегори Дор (Gregory Dore) на Международном конгрессе по заболеваниям печени 2017. Фотограф Лиз Хайлимэн, hivandhepatitis.com Лица с гепатитом С, принимающие противовирусные
препараты прямого действия (ПППД), не подвергаются более высокому риску
возникновения рака печени по сравнению с лицами, получающими интерферон. На Конгрессе в прошлом году прозвучали первые
данные, говорящие о том, что лица, достигшие
устойчивого вирусологического ответа на фоне применения ПППД, возможно
подвергаются большему риску развития рака печени. Так итальянские исследователи
заявили о том, что пациенты с ВГС и с признаками цирроза печени, прошедшие курс
терапии с применением ПППД, подвергались более выраженному риску развития злокачественных
новообразований в печени. Однако эти данные распространялись только на лиц с
предшествующим анамнезом гепатоцелюллярного рака (ГЦР) – наиболее распространенного
вида рака печени. Результаты испанского
исследования, опубликованного
в журнале «Гепатология» в октябре 2016, также
показали более высокий уровень рецидива гепатоцелюллярного рака в этой группе
пациентов. В противоположность этому, результаты исследования, представленного на Встрече Американской Ассоциации гепатологов (AASLD) в ноябре 2016 года, показали, что терапия с использованием ПППД не была связана с более высоким риском развития ГЦР среди участников Северо-итальянской когорты. Однако, было замечено, что при возникновении ГЦР у лиц, пролеченных ПППД, заболевание носило более агрессивный характер. Грегори Дор (Кербский институт при Университете Нового Южного Уэльса) представил результаты систематического обзора и мета-анализа более чем 40 исследований с участием лиц с первичной или рецидивирующей формой гепатоцелюллярного рака, возникшего после проведения ПППД терапии. Лица, с впервые установленным диагнозом ГЦР после проведения им ПППД терапии в среднем были старше по возрасту, чем те, кому проводилась интерфероновая терапия (60 против 52 лет). Разница в возрасте была менее выраженной среди лиц с рецидивом ГЦР (64 против 66 лет, соответственно). У лиц, прошедших ПППД терапию, также наблюдались более запушенные
стадии поражения печени. Принимая во внимание данные различия, мета-анализ не нашел никакой существенной разницы в степени риска развития рака печени между представителями, прошедшими курсы ПППД-терапии, и лицами, получившими схемы терапии на основе интерферона. Новые исследования, проведенные во Франции, Китае, Японии и Шотландии, и представленные на этой встрече, также не нашли никаких данных, подтверждающих повышенный риск развития рака печени среди этой группы пациентов. Несмотря на это, Испанские исследователи сообщили о более высоком уровне рецидива рака печени у лиц, прошедших ПППД терапию. Все эти данные подчеркивают необходимость проведения длительного наблюдения за пациентами с признаками цирроза печени и предшествующим анамнезом ГЦР даже после успешного излечения ВГС-инфекции, а также обосновывают необходимость в раннем назначении ПППД терапии до развития запущенных стадий повреждения печени. Тематические ссылки:Комбинированный препарат компании «AbbVie»Хавьер Форнс (Xavier Forns) на Международном конгрессе по заболеваниям печени 2017. По результатам третей фазы двух исследований противовирусные препараты прямого действия второго поколения показали свою высокую эффективность при их использовании в трудно подающихся лечению случаях инфекции. Схема терапии включает в себя ингибитор протеазы и ингибитор репликационного фермента NS5A. «Глекапревир (Glecaprevir )» относится к группе ингибиторов протеазы ВГС, проявляющих активность в отношении всех генотипов вируса. «Пибрентасвир (Pibrentasvir )» относится к группе ингибиторов NS5A и также активен в отношении всех генотипов вируса гепатита С. Исследование
с участием лиц с ВГС генотип 3 без признаков цирроза печени показало, что
комбинация этих препаратов позволяет вылечить 95% лиц при использовании 8- или
12-недельного курса терапии, при этом при 12-недельном курсе лечения с
использованием «глекапревир / пибрентасвир» эффективность этой схемы терапии
приравнивалась к эффективности схемы «софосбувир / даклатасвир». Исследование с участием лиц с циррозом печени на фоне ВГС-инфекции генотип 1 — 6, за исключением генотипа 3, показал 99% уровень излечиваемости при использовании 12-недельного курса терапии. Ожидается, что данная комбинация получит маркетинговое утверждение в Соединенных Штатах Америки и Европейском Союзе позднее в этом году. Тематические ссылки:Лечение ВГС-инфекции снижает риск сердечно-сосудистых заболеванийВирусный гепатит C повышает риск развития сердечно-сосудистых заболеваний, в том числе инфаркта миокарда, инсульта, периферической ангиопатии и сердечной недостаточности, особенно среди лиц пожилого возраста, страдающих сахарным диабетом или гипертонией. До сих пор было не совсем ясно, как устойчивый вирусологической ответ, достигаемый за счет лечения, влиял на этот риск. Обширное французское исследование, представленное
на прошлой неделе на Международном конгрессе заболеваний печени, проходившем в
Амстердаме, показало, что проведение успешной
терапии ВГС уменьшает риск сердечно-сосудистых заболеваний у лиц с
компенсированным циррозом печени. Французское исследование проводилось с участием лиц с ранними стадиями цирроза, при этом средний период наблюдения за участниками составил пять лет. При сохранении устойчивого вирусологического ответа (УВО) на терапию на протяжении всего наблюдательного периода приводило к снижению степени риска сердечно-сосудистых заболеваний на 65%. Уменьшение сердечно-сосудистого риска становилось очевидным через три года от начала наблюдения и становилось особо выраженным по истечении шести лет. Во время своей презентации, Патрис Какуб (Hôpital
Pitié-Salpêtrière, Больница Питиэ-Сальпетриер, Париж) акцентировал свое
внимание на том, что ВГС следует воспринимать как системное заболевание,
оказывающее негативное влияние на сердце, почки, сосудистую систему, ткань
мозга и метаболизм глюкозы, при этом механизм такого влияния до сих пор в
полной мере не изучен. Вирусный гепатит C также ассоциируется с повышенным
риском развития непеченочных злокачественных заболеваний, в том числе
неходжкинской лимфомы. Тематические ссылки:Статины уменьшают риск декомпенсации функции печениИспользование статинов снижает риск развития декомпенсации функции печени у лиц с циррозом на фоне вирусного гепатита В (ВГВ) или С (ВГС), заявили исследователи из Тайваня в онлайн-выпуске журнала «Гепатология». Статины также приводило к скромному снижению риска декомпенсации функции печени у лиц с алкоголь-индуцированным циррозом печени. Тематические ссылки: |
Гепатопульмональный синдром у женщины с циррозом печени | Чучалин
1. Кrowka M.J. Hepatopulmonary syndromes. Gut. 2000; 46 (1): 1–4. DOI: 10.1136/gut.46.1.1.
2. EASL Clinical Practice Guidelines: Liver transplantation. J. Hepatol. 2016; 64 (2): 433–485. DOI: 10.1016/j.jhep.2015.10.006.
3. Schenk P., Schöniger-Hekele M., Fuhrmann V. et al. Prognostic significance of the hepatopulmonary syndrome in patients with cirrhosis. Gastroenterology. 2003; 125 (4): 1042–1052. DOI: 10.1016/s0016-5085(03)01207-1.
Schenk P., Schöniger-Hekele M., Fuhrmann V. et al. Prognostic significance of the hepatopulmonary syndrome in patients with cirrhosis. Gastroenterology. 2003; 125 (4): 1042–1052. DOI: 10.1016/s0016-5085(03)01207-1.
4. Seward J.B., Hayes D.L., Smith H.C. at al. Platypnea-orthodeoxia: clinical profile diagnostic workup, management and report of seven cases. Mayo Clin. Proc. 1984; 59 (4): 221–231. DOI: 10.1016/s0025-6196(12)61253-1.
5. Авдеев С.Н. Гепатопульмональный синдром. Consilium Medicum. 2016; 18 (3): 30–35. DOI: 10.26442/2075-1753_2016.3.30-35.
6. Ивашкин В.Т., Морозова М.А., Маевская М.В. Гепатопульмональный синдром. Трансплантология. 2009; (2): 5–8.
7. Robin E.D., Laman D. , Horn B.R., Theodore J. Platipnea related to orthodeoxia caused by true vascular lung shunts. N. Engl. J. Med. 1976; 294 (17): 941–943. DOI: 10.1056/NEJM197604222941711.
, Horn B.R., Theodore J. Platipnea related to orthodeoxia caused by true vascular lung shunts. N. Engl. J. Med. 1976; 294 (17): 941–943. DOI: 10.1056/NEJM197604222941711.
8. Bruix J., Bosch J., Kravetz D. et al. Effects of prostaglandin inhibition on systemic and hepatic hemodynamic in patients with cirrhosis of the liver. Gastroenterology. 1985; 88 (2): 430–435. DOI: 10.1016/0016-5085(85)90503-7.
9. Cremona G., Higenbottam T.W., Mayoral V. et al. Elevated exhaled nitric oxide in patients with hepatopulmonary syndrome. Eur. Respir. J. 1995; 8 (11): 1883–1885. DOI: 10.1183/09031936.95.08111883.
10. Gotway M., Dotson R., Dawn S. et al. Hypoxemia in a patient with end-stage liver disease. Clin. Pulm. Med. 2005; 12 (1): 61–66. DOI: 10.1097/01.cpm.0000151446. 75296.3e.
75296.3e.
11. Davis H.H., Schwart D.J., Lefrak S.S. et al. Alveolar-capillary oxygen disecuilibrium in hepatic cirrhosis. Chest. 1978; 73 (4): 507–511. DOI: 10.1378/chest.73.4.507.
12. Кrowka M.J., Cortese D.A. Severe hypoxemia associated with liver disease: Mayo Clinic experience and the experimental use almitrine bimesylate. Mayo Clin. Proc. 1987; 62 (3): 164–173. DOI: 10.1016/s0025-6196(12)62438-0.
13. Offer J., Green L., Houghton A.R., Campbell J. A case of hepatopulmonary syndrome. Echo. Res. Pract. 2015; 2 (2): K25–27. DOI: 10.1530/ERP-14-0100.
14. Kamath P.S. Portopulmonary hypertension and hepatopulmonary syndrome. J. Gastroenterol. Hepatol. 2002; 17 (Suppl. 3): S253–255. DOI: 10.1046/j.1440-1746.17.s3.9.x.
DOI: 10.1046/j.1440-1746.17.s3.9.x.
15. Abrams G.A., Nanda N.C., Dubovsky E.V. et al. Use of macroaggregated albumin lung perfusion scan to diagnose hepatopulmonary syndrome: a new approach. Gastroenterology. 1998; 114 (2): 305–310. DOI: 10.1016/S0016-5085(98)70481-0.
16. Трансплантация печени: Национальные клинические рекомендации. М.: Общероссийская общественная организация трансплантологов «Российское трансплантологическое общество»; 2013. Доступно на: http://transpl.ru/images/cms/data/pdf/nacional_nye_klinicheskie_rekomendacii_po_transplantacii_pecheni.pdf
17. Rodrigues-Roisin R., Krowka M.J.? Hervé P. et al. Pulmonary-Hepatic vascular Disorders (PHD). Eur. Respir. J. 2004; 24 (5): 861–880. DOI: 10.1183/09031936.04.00010904.
Центр Компетенции «Гепатология» – МЕДСИ
Последствиям пагубного воздействия алкоголя на печень принадлежит значимая роль в гепатологии. Алкоголь является причиной развития более 200 различных заболеваний человека и третьим по частоте фактором формирования патологии после сердечно-сосудистых заболеваний и злокачественных опухолей. Негативное воздействие алкоголя развивается при регулярном его употреблении в токсических дозах и в подавляющем большинстве в подобных случаях ведет к развитию психической и физической зависимости.
Алкоголь является причиной развития более 200 различных заболеваний человека и третьим по частоте фактором формирования патологии после сердечно-сосудистых заболеваний и злокачественных опухолей. Негативное воздействие алкоголя развивается при регулярном его употреблении в токсических дозах и в подавляющем большинстве в подобных случаях ведет к развитию психической и физической зависимости.
Алкогольная болезнь печени – комплекс патологических состояний различных по степени поражения печени, их прогнозу с индивидуальным подходом к лечению. В формировании алкогольной болезни печени присутствует стадийность: компенсаторное отложение жировых включений в клетках печени способствует формированию алкогольного стеатоза, в дальнейшем возможно образование стеатогепатита. Недостаток питания клетки, дефицит кислорода и повреждающие эффекты этанола способствуют избыточном росту коллагена в ткани печени – формируется алкогольный фиброз, а его дальнейшее прогрессирование, часто в отсутствии какого-либо воспаления в ткани печени, приводит к развитию цирроза.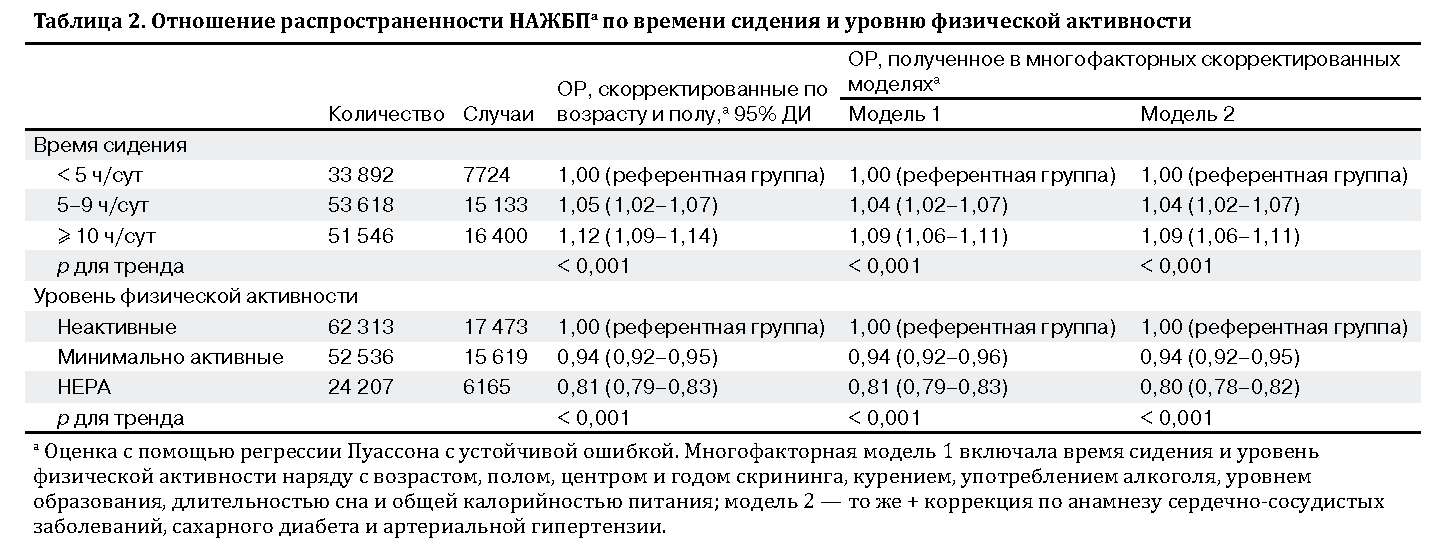 Коварство патологии заключается в том, что, как и при остальных болезнях печени, вплоть до развития осложнений, печень не дает о себе знать какими-либо клиническими симптомами, а значит тот долгий период пока заболевание формировалось, часто оказывается упущенным. В абсолютном большинстве случаев поводом для обращения к врачу служат осложнения алкогольного цирроза печени, самое частое из которых – кровотечение из варикозно-расширенных вен пищевода, являющееся потенциально опасным для жизни состоянием без вовремя оказанной специализированной медицинской помощи.
Коварство патологии заключается в том, что, как и при остальных болезнях печени, вплоть до развития осложнений, печень не дает о себе знать какими-либо клиническими симптомами, а значит тот долгий период пока заболевание формировалось, часто оказывается упущенным. В абсолютном большинстве случаев поводом для обращения к врачу служат осложнения алкогольного цирроза печени, самое частое из которых – кровотечение из варикозно-расширенных вен пищевода, являющееся потенциально опасным для жизни состоянием без вовремя оказанной специализированной медицинской помощи.
Немалая доля первичного рака печени оказывается выявленной именно у лиц с алкогольным циррозом печени, поэтому программа регулярного мониторинга таких пациентов должна включать диагностические тесты для исключения развития онкологической патологии.
Опасным для жизни, быстро развивающимся осложнением алкогольной болезни печени является формирование острого алкогольного гепатита, клинической характеристикой которого является резкое появление яркой желтухи и нарушение системы свертывания крови. Все перечисленное – следствие внезапно возникшего некроза печеночной ткани с прогрессированием печеночно-клеточной недостаточности, которое может развиться на любой стадии алкогольной болезни печени. В этот момент при обращении таких пациентов за медицинской помощью крайне важным является быстрое и правильное принятие решения, от которого напрямую зависит прогноз выживаемости больного. Зачастую программа обследования пациента для выяснения причины случившегося затягивается на несколько суток, что лишает возможности вовремя оказать необходимую медицинскую помощь, ведь сроки начала терапии определяют вероятность сохранения жизнеспособности и функциональной активности печени.
Все перечисленное – следствие внезапно возникшего некроза печеночной ткани с прогрессированием печеночно-клеточной недостаточности, которое может развиться на любой стадии алкогольной болезни печени. В этот момент при обращении таких пациентов за медицинской помощью крайне важным является быстрое и правильное принятие решения, от которого напрямую зависит прогноз выживаемости больного. Зачастую программа обследования пациента для выяснения причины случившегося затягивается на несколько суток, что лишает возможности вовремя оказать необходимую медицинскую помощь, ведь сроки начала терапии определяют вероятность сохранения жизнеспособности и функциональной активности печени.
Специалисты врачи-гепатологи клиники МЕДСИ проведут диагностику заболевания печени, определят форму и стадию болезни, составят индивидуальный план лечения и мониторинга. Опыт работы с пациентами, страдающими алкогольной болезнью печени позволит быстро и правильно принять решение в любой, даже самой сложной ситуации и добиться выздоровления. Очевидно, что в лечении алкогольной болезни печени самое важное – избавление от этиологического фактора, вызвавшего заболевание. Поэтому, достижение желаемой цели может быть связано с мультидисциплинарным подходом и привлечением врачей смежных специальностей: психиатров, наркологов, неврологов, кардиологов и др.
Очевидно, что в лечении алкогольной болезни печени самое важное – избавление от этиологического фактора, вызвавшего заболевание. Поэтому, достижение желаемой цели может быть связано с мультидисциплинарным подходом и привлечением врачей смежных специальностей: психиатров, наркологов, неврологов, кардиологов и др.
Цирроз у детей: симптомы и лечение
Что такое цирроз?
Цирроз (произносится как «сур-о-сис») — это стадия заболевания печени, которая возникает, когда клетки печени повреждаются и образуется рубцовая ткань. Эта рубцовая ткань блокирует кровоток и накапливает продукты жизнедеятельности в организме. При циррозе нормальные участки печени окружены рубцами, которые не функционируют должным образом.
Цирроз у детей приводит к тому, что нормальные участки печени окружаются рубцами, которые не функционируют должным образом.
Люди часто думают о циррозе печени как о заболевании, вызванном длительным злоупотреблением алкоголем. Хотя это иногда является фактором у взрослых, цирроз у детей часто возникает из-за широкого спектра заболеваний печени, включая (но, конечно, не ограничиваясь):
Хотя это иногда является фактором у взрослых, цирроз у детей часто возникает из-за широкого спектра заболеваний печени, включая (но, конечно, не ограничиваясь):
- Гепатит B и гепатит C
- Аутоиммунный гепатит
- Наследственные болезни:
- Болезни желчных протоков:
- Артрезия желчных путей
- Склерозирующий холангит
- Врожденный фиброз печени
- Кисты холедоха
- Наркотики и токсины:
- Изониазид
- Метотрексат
- Избыток витамина А
- Жировая болезнь печени
Симптомы цирроза у детей
Симптомы цирроза печени сами по себе часто не вызывают никаких симптомов на ранних стадиях заболевания.Симптомы начинаются, когда появляется портальная гипертензия и / или печень начинает отказывать, поскольку рубцовая ткань заменяет здоровые клетки. Выраженность симптома может зависеть от степени поражения печени.
Человек на ранних стадиях цирроза печени может чувствовать усталость и слабость. Иногда он или она будет испытывать вздутие живота, которое кажется болезненным или болезненным. Семья может заметить, что у человека плохой аппетит или он худеет.
По мере прогрессирования заболевания поток желчи блокируется или прекращается, и появляется желтуха (пожелтение кожи или глаз).Тот же желчный пигмент, билирубин, который отвечает за желтый оттенок кожи при желтухе, может сделать мочу темной. Кровотечение и синяки могут возникнуть быстрее, и заживление займет больше времени. Другие более поздние симптомы, некоторые из которых связаны с осложнениями, включают:
- Ладони покрасневшие
- Выпадение волос на теле
- Увеличенная печень
- Увеличенная селезенка
- Появление на коже тонких пурпурно-красных кровеносных сосудов паучьего вида, особенно вокруг пупка
- Задержка воды и отеки ног и живота
- Рвота кровью
- Зуд
- Инфекции брюшной полости
- Забвение или замешательство
- Тремор
- Невозможность полностью переработать лекарственные средства
- Увеличенные, перекрученные, тонкостенные кровеносные сосуды, называемые варикозным расширением вен пищевода и / или желудка, которые могут разорваться и привести к опасному для жизни кровотечению
- Рак печени
Диагностика цирроза
Если врач вашего ребенка подозревает, что у вашего ребенка цирроз, он или она проведет тесты, чтобы подтвердить или исключить диагноз.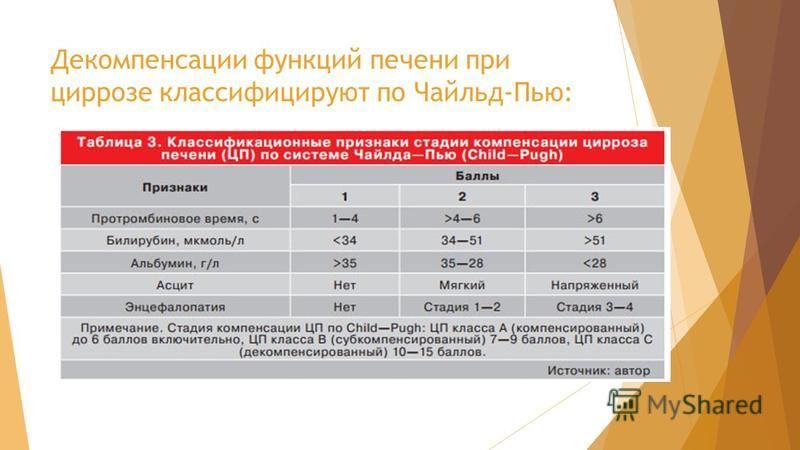 Тесты могут включать (но не ограничиваются):
Тесты могут включать (но не ограничиваются):
- Анализы крови — чтобы оценить, насколько хорошо работает печень, и определить причину
- КТ, УЗИ, МРТ или сканирование печени / селезенки для выявления изменений в печени
- Биопсия печени — анализ образца ткани печени, взятого с помощью тонкой иглы, введенной в печень
Лечение цирроза
В целом цирроз нельзя вылечить или обратить вспять, врачи лечат его с целью:
- Устранение причины повреждения печени
- Предотвращение дополнительных повреждений
- Лечение симптомов и осложнений
- Лечение основных заболеваний
Врач вашего ребенка может назначить лекарства для лечения основной причины заболевания печени.Другие лекарства могут использоваться для контроля симптомов или борьбы с инфекциями. Некоторые лекарства назначают для избавления от лишней жидкости в организме или снижения риска разрыва кровеносных сосудов. Другие помогают организму вашего ребенка сократить поглощение вредных продуктов жизнедеятельности или токсинов.
Другие помогают организму вашего ребенка сократить поглощение вредных продуктов жизнедеятельности или токсинов.
Если осложнения цирроза больше не поддаются контролю или если печень находится под угрозой, она перестает функционировать, пересадка печени часто является лучшим вариантом.
Многие заболевания печени, вызывающие цирроз у детей, нельзя предотвратить, но есть меры предосторожности, которые вы можете предпринять.Убедитесь, что ваш ребенок получил все рекомендованные прививки, включая вакцины против гриппа и гепатита, в то время, которое рекомендует ваш педиатр. Если вашему ребенку необходимо принимать лекарства, которые могут повредить печень, следуйте рекомендациям врача по анализу крови.
Сбалансированное потребление питательных веществ важно для людей, у которых уже есть цирроз печени, может предотвратить или замедлить дальнейшее повреждение печени, следуя инструкциям своего врача относительно диеты. Вашему ребенку могут потребоваться дополнительные калории для правильного роста и поддержания достаточной общей силы. Если цирроз более запущен и снижает способность печени правильно перерабатывать белок, врач может порекомендовать ограничить потребление белка. Врач также может порекомендовать ограничить потребление соли в рационе вашего ребенка, потому что соль имеет тенденцию удерживать воду в организме. Они также могут посоветовать избегать сырых морепродуктов. Убедитесь, что ваш ребенок принимает все предписанные витаминные добавки. Из-за повышенного риска инфекций врачи рекомендуют вакцины против гриппа, пневмонии и гепатита людям с циррозом печени.
Если цирроз более запущен и снижает способность печени правильно перерабатывать белок, врач может порекомендовать ограничить потребление белка. Врач также может порекомендовать ограничить потребление соли в рационе вашего ребенка, потому что соль имеет тенденцию удерживать воду в организме. Они также могут посоветовать избегать сырых морепродуктов. Убедитесь, что ваш ребенок принимает все предписанные витаминные добавки. Из-за повышенного риска инфекций врачи рекомендуют вакцины против гриппа, пневмонии и гепатита людям с циррозом печени.
Одно из опасных осложнений, которые могут возникнуть у человека с циррозом, — это кровотечение из варикозно расширенных вен.Это происходит, когда увеличенный кровеносный сосуд в пищеводе и / или желудке открывается и вызывает кровотечение. Обычно, если это происходит, может начаться рвота кровью (которая может быть ярко-красной или черной, как кофейная гуща). Кроме того, в стуле может быть кровь — ярко-красная или черная с дегтем. Это событие требует неотложной медицинской помощи. Следует немедленно обратиться за медицинской помощью, вызвав скорую помощь или обратившись в ближайшее медицинское учреждение.
Следует немедленно обратиться за медицинской помощью, вызвав скорую помощь или обратившись в ближайшее медицинское учреждение.
Узнайте о других состояниях болезней печени.
Практическое руководство | AASLD
AASLD стремится пересматривать и обновлять свои практические рекомендации каждые пять (5) лет по мере необходимости. Предупреждаем пользователей, что тем временем научные и медицинские разработки могут полностью или частично отменить или аннулировать конкретные рекомендации в любом Руководстве. Руководство считается «неактивным», если оно не обновлялось AASLD в течение как минимум пяти (5) лет, и по этой причине необходимо проявлять особую осторожность, полагаясь на неактивное Руководство.
AASLD заказывает и предоставляет финансовую поддержку для разработки и выпуска практических рекомендаций / указаний экспертами-добровольцами. Финансовая поддержка со стороны коммерческих организаций или фармацевтической промышленности не допускается для разработки практических руководств или руководств AASLD.
Практические рекомендации и рекомендации в разработке
Практические рекомендации
- Оценка неинвазивного заболевания печени
Практические инструкции
- Острая хроническая печеночная недостаточность / ОИТ
- Асцит и гепаторенальные синдромы
- Травма печени, вызванная лекарственными препаратами и добавками
- Гепатоцеллюлярная карцинома
- Безалкогольная жировая болезнь печени
- Питание, саркопения и слабость при хронической болезни печени
- Паллиативная помощь и терминальная стадия болезни печени
- Портальная гипертензия при циррозе печени
- PSC-Холангиокарцинома
- Роль TIPS, BRTO, BATO, BATO при варикозном расширении вен пищевода
- Болезнь Вильсона
Практические рекомендации и инструкции AASLD защищены авторским правом.Одна копия может быть доступна для личных исследований, научных, научных или информационных целей и может быть передана стороннему коллеге в бумажном или электронном виде для аналогичного использования.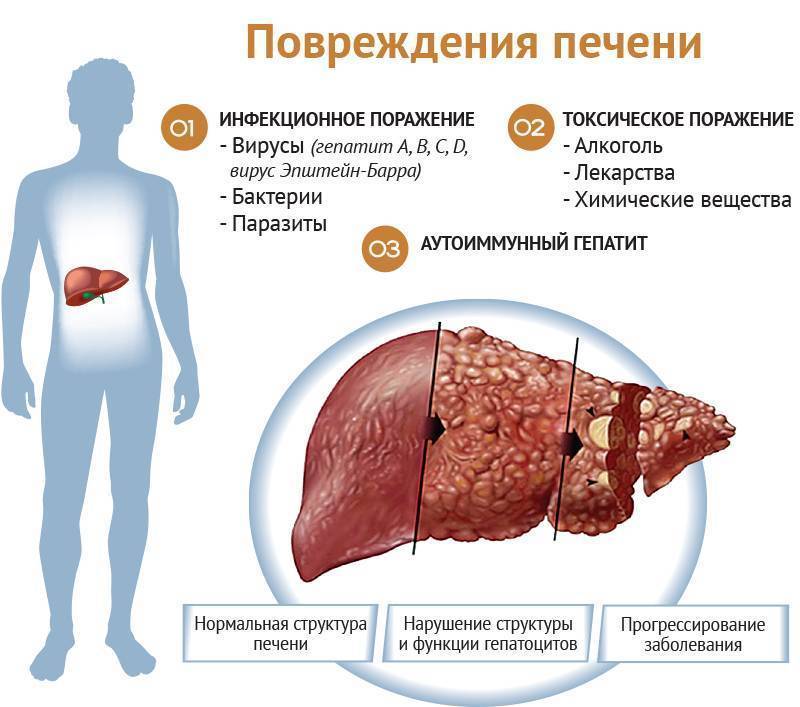 Один рисунок, таблица или краткий отрывок объемом менее 400 слов могут быть использованы в научной, научной или образовательной работе с соответствующей оценкой.
Один рисунок, таблица или краткий отрывок объемом менее 400 слов могут быть использованы в научной, научной или образовательной работе с соответствующей оценкой.
Требуется разрешение на воспроизведение более чем одного рисунка, таблицы или раздела объемом более 400 слов или полных практических руководств и руководств для систематического распространения.Перепродажа и размещение практических руководств и указаний AASLD на других веб-сайтах не разрешены; тем не менее, ссылки на эти документы разрешены. Свяжитесь с [email protected] для получения помощи.
Цирроз у детей | Бостонская детская больница
Что такое цирроз печени у детей?
Цирроз — это прогрессирующее заболевание печени, при котором рубцовая ткань заменяет мягкую здоровую ткань печени. По мере нарастания рубцовой ткани печень становится твердой и постепенно прекращает кровообращение в печени.Это нарушает многие важные функции печени, в том числе способность перерабатывать питательные вещества и фильтровать токсины. В крайнем случае перестает работать печень и ребенку потребуется пересадка печени.
В крайнем случае перестает работать печень и ребенку потребуется пересадка печени.
Хотя здоровая печень обладает замечательной способностью к самовосстановлению, хроническое заболевание печени может привести к циррозу. У очень маленьких детей цирроз чаще всего вызван генетической (наследственной) проблемой печени, такой как атрезия желчных путей. У детей старшего возраста такие состояния, как болезнь Вильсона и аутоиммунный гепатит, могут вызывать цирроз.
В то время как цирроз печени у взрослых часто вызывается чрезмерным употреблением алкоголя, употребление алкоголя матерью или отцом не может вызвать цирроз печени у ребенка.
Цирроз — самая тяжелая стадия рубцевания печени. Если не лечить, цирроз может привести к серьезным осложнениям, таким как:
У детей с циррозом печени легко появляются синяки и кровотечения, и они более восприимчивы к инфекциям, чем другие дети.
Что такое печень и для чего она нужна?
Печень — второй по величине орган в организме, расположенный в брюшной полости. Печень помогает организму разными способами:
Печень помогает организму разными способами:
- производит белки, которые позволяют крови нормально свертываться, транспортировать кислород и поддерживать иммунную систему
- производит желчь, вещество, которое помогает переваривать пищу
- хранит дополнительные питательные вещества
- помогает очистить кровоток от вредных веществ
- помогает контролировать уровень сахара и холестерина в крови
Долговременное влияние цирроза печени
Цирроз — хроническое заболевание.Дети с циррозом печени будут нуждаться в постоянном медицинском наблюдении и лечении до конца своей жизни.
Как мы лечим цирроз печени
Врачи, медсестры и персонал Центра детских болезней печени при детской больнице Бостона глубоко понимают сложности и осложнения цирроза. У нас есть одна из немногих преданных своему делу групп специалистов, сертифицированных по детской гепатологии и трансплантологии, и предлагающих исчерпывающие ресурсы, чтобы помочь семьям справиться с циррозом печени и спланировать переход их ребенка к уходу за взрослыми.
Наши инновации в лечении цирроза печени
Врачи полагаются на биопсию для диагностики и мониторинга цирроза и других форм заболеваний печени. Группа врачей и исследователей из Boston Children’s работает над альтернативным неинвазивным методом определения количества рубцовой ткани в печени ребенка. С помощью комбинации анализов крови и ультразвуковой технологии можно измерить жесткость печени и диагностировать цирроз с помощью быстрого и безболезненного исследования.В будущем это исследование может сократить количество биопсий, необходимых для эффективного мониторинга и лечения заболеваний печени.
(PDF) Цирроз печени у детей и подростков: обзор
403 27 марта 2015 г.
|
Том 7
|
Выпуск 3
|
WJH
|
www.wjgnet.com
[PMID: 18439604 DOI: 10.1053 / j.gastro.2008.02.082]
16 Guido M, Rugge M, Jara P, Hierro L, Giacchino R, Larrauri J,
Zancan L , Leandro G, Marino CE, Balli F, Bagni A, Timitilli A,
Bortolotti F. Хронический гепатит С у детей: патологический
Хронический гепатит С у детей: патологический
клинический спектр. Гастроэнтерология 1998; 115: 1525-1529 [PMID:
9834281]
17 Goodman ZD, Makhlouf HR, Liu L, Balistreri W., Gonzalez-
Peralta RP, Haber B, Jonas MM, Mohan P, Molleston JP, Murray
KF , Narkewicz MR, Rosenthal P, Smith LJ, Robuck PR, Schwarz
КБ. Патология хронического гепатита С у детей: биопсия печени
результатов исследования Peds-C.Гепатология 2008; 47: 836-843 [PMID:
18167062 DOI: 10.1002 / hep.22094]
18 Teckman JH. Дефицит альфа1-антитрипсина в детском возрасте. Семин
Liver Dis 2007; 27: 274-281 [PMID: 17682974]
19 Нобили В., Свеглиати-Барони Г., Алиси А., Миеле Л., Валенти Л., Вайро П.
Обзор педиатрической НАЖБП в 360 градусов: последние выводы. J
Hepatol 2013; 58: 1218-1229 [PMID: 23238106 DOI: 10.1016 /
j.jhep.2012.12.003]
20 Робертс Э.А.Детская неалкогольная жировая болезнь печени (НАЖБП):
«растущая» проблема? J Hepatol 2007; 46: 1133-1142 [PMID:
17445934]
21 Cançado ELR, Porta G. Аутоиммунный гепатит в Южной Америке.
Аутоиммунный гепатит в Южной Америке.
Симпозиум Фалька по иммунологии и печени 2000; 114: 82-92
22 Duarte-Rey C, Pardo AL, Rodríguez-Velosa Y, Mantilla RD, Anaya
JM, Rojas-Villarraga A. Связь HLA класса II с аутоиммунным гепатитом
в Латинской Америке: мета- анализ.Autoimmun Rev 2009; 8:
325-331 [PMID: 1
29 DOI: 10.1016 / j.autrev.2008.11.005]
23 Робертс Э.А. Аутоиммунный гепатит с точки зрения педиатрии.
Liver Int 2011; 31: 1424-1431 [PMID: 22093323]
24 Амеди-Манесме О., Бернар О., Брунель Ф., Хадчуэль М.,
Полоновски С., Бодон Дж. Дж., Беге П., Аладжил Д. Склерозирование
холангита с неонатальным началом. J Pediatr 1987; 111: 225-229
[PMID: 3612394]
25 Debray FG, Lambert M, Mitchell GA.Нарушения функции митохондрий
. Curr Opin Pediatr 2008; 20: 471-482 [PMID: 18622207
DOI: 10.1097 / MOP.0b013e328306ebb6]
26 Squires RH, Ng V, Romero R, Ekong U, Hardikar W, Emre
S, Mazariegos GV. Оценка педиатрического пациента для трансплантации печени
Оценка педиатрического пациента для трансплантации печени
: практическое руководство 2014 года Американской ассоциации
по изучению заболеваний печени, Американского общества трансплантологии
и Североамериканского общества педиатров
Гастроэнтерология, гепатология и питание.Гепатология 2014; 60:
362-398 [PMID: 24782219 DOI: 10.1002 / hep.27191]
27 Rahma n S. Желудочно-кишечные и печеночные проявления
митохондриальных нарушений. J Inherit Metab Dis 2013; 36: 659-673
[PMID: 23674168 DOI: 10.1007 / s10545-013-9614-2]
28 Youssef NN, Mezoff AG, Carter BA, Cole CR. Медицинское обновление и
потенциальных достижений в лечении детской кишечной недостаточности.
Curr Gastroenterol Rep 2012; 14: 243-252 [PMID: 22528662 DOI:
10.1007 / s11894-012-0262-8]
29 Робертс Е.А., Шильский М.Л. Диагностика и лечение болезни Вильсона
: обновленная информация. Гепатология 2008; 47: 2089-2111 [PMID:
18506894 DOI: 10. 1002 / hep.22261]
1002 / hep.22261]
30 Beath SV. Терминальная стадия заболевания печени. Педиатр по детскому здоровью 2013; 23:
535-544
31 Хсу Е.К., Мюррей К.Ф. Цирроз и хроническая печеночная недостаточность. В Сухах
Ф. Заболевания печени у детей. 4-е издание. Кембридж: Cambridge
University Press, 2014: 1-46
32 Mieli-Vergani G, Vergani D.Аутоиммунный гепатит у детей:
чем отличается от АИГ у взрослых? Semin Liver Dis 2009; 29:
297-306 [PMID: 19676002 DOI: 10.1055 / s-0029-1233529]
33 Hardy S, Kleinman RE. Цирроз и хроническая печеночная недостаточность. В:
Сучы Ф.Ж., Сокол Р.Ж., Балистрери В.Ф. Заболевания печени у детей. 3-е изд.
Кембридж: University Press, 2007
34 Shepherd RW. Хроническое заболевание печени, цирроз и осложнения:
Часть 1 (портальная гипертензия, асцит, спонтанный бактериальный перитонит
(SBP) и гепаторенальный синдром (HRS).В кн .: Заболевание печени у
детей: Оценка и лечение. Murray KF, Horslen S. New
York: Springer, 2014
35 Högler W, Baumann U, Kelly D. Эндокринный и костный метаболизм
осложнения при хронических заболеваниях печени и после трансплантации печени
у детей. J Pediatr Gastroenterol Nutr 2012; 54: 313-321 [PMID:
22064631 DOI: 10.1097 / MPG.0b013e31823e9412]
36 Timoh T, Protano MA, Wagman G, Bloom M, Vittorio TJ.Взгляд на цирротическую кардиомиопатию
. Transplant Proc 2011; 43:
1649-1653 [PMID: 21693251 DOI: 10.1016 / j.transproceed.2011.01
.188]
37 Леонис MA, Balistreri WF. Оценка и лечение конечной
стадии болезни печени у детей. Гастроэнтерология 2008; 134:
1741-1751 [PMID: 18471551 DOI: 10.1053 / j.gastro.2008.02.029]
38 Miraglia R, Luca A, Maruzzelli L, Spada M, Riva S, Caruso
S, Maggiore G, Gridelli B, Bosch J.Измерение градиента давления в вене
у детей с хроническими заболеваниями печени. J
Hepatol 2010; 53: 624-629 [PMID: 20615572 DOI: 10.1016 /
j.jhep.2010.04.027]
39 Kim MY, Jeong WK, Baik SK. Инвазивная и неинвазивная диагностика
цирроза печени и портальной гипертензии. World J Gastroenterol 2014;
20: 4300-4315 [PMID: 24764667 DOI: 10.3748 / wjg.v20.i15.4300]
40 Фитцпатрик Э., Квалья А., Вималесваран С., Бассо М.С., Дхаван
А.Транзиторная электронная пластография — полезный неинвазивный инструмент для
оценки фиброза при хронических заболеваниях печени у детей. J Pediatr
Gastroenterol Nutr 2013; 56: 72-76 [PMID: 22922372 DOI:
10.1097 / MPG.0b013e31826f2760]
41 de Lédinghen V, Le Bail B, Rebouissoux L, Fournier C, Foucher J,
Miette V, Castéra L, Sandrin Merrouche W, Lavrand F, Lamireau
T. Измерение жесткости печени у детей с помощью FibroScan:
, технико-экономическое обоснование и сравнение с Fibrotest, показателем соотношения трансаминазы аспартата
к тромбоцитам и биопсией печени.J Pediatr
Gastroenterol Nutr 2007; 45: 443-450 [PMID: 18030211]
42 Nobili V, Vizzutti F, Arena U, Abraldes JG, Marra F, Pietrobattista
A, Fruhwirth R, Marcellini M, Pinzani M. Точность и
воспроизводимость переходной эластографии для диагностики фиброза
при педиатрическом неалкогольном стеатогепатите. Гепатология 2008; 48:
442-448 [PMID: 18563842 DOI: 10.1002 / hep.22376]
43 Malbrunot-Wagner AC, Bridoux L, Nousbaum JB, Riou C, Dirou
A, Ginies JL, Maurage C, Cagnard B, Пелатан С, Дабади А.Транзиторная
эластография и портальная гипертензия у детей с кистозным фиброзом
9броз Транзиторная эластография и кистозный броз. J Cyst Fibros 2011;
10: 338-342 [PMID: 21550861 DOI: 10.1016 / j.jcf.2011.04.004]
44 Бинковиц Л.А., Эль-Юссеф М., Глейзер К.Дж., Инь М., Бинковиц
АК, Эхман Р.Л. Детская МРТ эластография фиброза печени:
принципы, техника и ранний клинический опыт. Педиатр
Радиол 2012; 42: 402-409 [PMID: 22120578 DOI: 10.1007/
s00247-011-2298-6]
45 Xanthakos SA, Podberesky DJ, Serai SD, Miles L, King EC,
Balistreri WF, Kohli R. Использование магнитно-резонансной эластографии
для оценки фиброза печени дети с хроническим заболеванием печени.
J Pediatr 2014; 164: 186-188 [PMID: 24064151 DOI: 10.1016 /
j.jpeds.2013.07.050]
46 Ламиро Т., Маклин В., Нобили В., Вайро П. Практический подход к
ребенку с аномальными тестами печени .Clin Res Hepatol Gastroenterol 2014;
38: 259-262 [PMID: 24736033 DOI: 10.1016 / j.clinre.2014.02.010]
47 Pinto RB, Lima JP, da Silveira TR, Scholl JG, de Mello ED, Silva
G. Болезнь Кароли : отчет о 10 случаях заболевания детей и подростков
на юге Бразилии. J Pediatr Surg 1998; 33: 1531-1535 [PMID:
9802807]
48 Шерлок С., Дули Дж. Заболевания печени и желчевыводящей системы. В:
Шерлок С., Дули Дж., Редакторы.10-е изд, Лондон: Blackwell Scientic
Publications, 1997: 135-140
49 Whitington PF. Портальная гипертензия у детей. Педиатр Энн 1985;
14: 494-495, 498-499 [PMID: 3875071]
50 Duché M, Ducot B, Tournay E, Fabre M, Cohen J, Jacquemin E,
Bernard O.
атрезия с риском раннего развития варикозного расширения вен и кровотечений.
Гастроэнтерология 2010; 139: 1952-1960 [PMID: 20637201 DOI:
10.1053 / j.gastro.2010.07.004]
51 Viggiano TR, Gostout CJ. Портальная гипертоническая кишечная васкулопатия:
обзор клинических, эндоскопических и гистопатологических особенностей. Am
J Gastroenterol 1992; 87: 944-954 [PMID: 1642217]
52 Hyams JS, Treem WR. Портальная гипертоническая гастропатия у детей.
Pinto RB
и др.
. Цирроз у детей и подростков
Обзор обновленных практических рекомендаций по детской неалкогольной жировой болезни печени — Гастроэнтерология и гепатология
Резюме: Неалкогольная жировая болезнь печени (НАЖБП) — форма хронического заболевания печени, характеризующаяся чрезмерной жировой инфильтрацией печени при отсутствии значительного потребления алкоголя.Как и во взрослой популяции, этиологию НАЖБП у детей связывают с генетической предрасположенностью, инсулинорезистентностью и ожирением. Распространенность НАЖБП в педиатрической популяции за последние несколько десятилетий неуклонно росла, и в настоящее время она считается наиболее частым хроническим заболеванием печени у детей. С увеличением распространенности заболевания диагностика и лечение НАЖБП становятся все более сложными. Новые рекомендации по ведению детской НАЖБП были опубликованы в 2017 году Североамериканским обществом детской гастроэнтерологии, гепатологии и питания.Кроме того, Американская ассоциация по изучению заболеваний печени обновила свои рекомендации по НАЖБП и включила раздел, посвященный педиатрической популяции. В этой статье дается общее описание бремени и естественного течения детской НАЖБП с акцентом на диагностику и лечение в свете недавно обновленных рекомендаций.
Знания о факторах риска, патофизиологии, ведении и прогнозе педиатрической неалкогольной жировой болезни печени (НАЖБП) развивались с тех пор, как это заболевание было впервые выявлено в 1983 году. 1 Роль инсулинорезистентности и ожирения как факторов риска в развитии НАЖБП хорошо известна. 2 К сожалению, преобладание детей с избыточным весом (индекс массы тела [ИМТ] в 85-94,9-процентиле), ожирением (ИМТ в 95-98,9-м процентиле) и тяжелым ожирением (ИМТ в 99-м и выше процентиль) растет в Соединенных Штатах, способствуя быстрому распространению НАЖБП как наиболее распространенной формы хронического заболевания печени у детей. Генетическая предрасположенность и триггеры окружающей среды также вовлечены в раннее начало НАЖБП с более высокой тенденцией к осложнениям, связанным с взрослыми, у которых НАЖБП развилась в раннем детстве. 3 НАЖБП определяется как гистологическое свидетельство не менее 5% стеатоза печени при отсутствии других причин чрезмерного накопления жира в клетках печени, таких как злоупотребление алкоголем, хроническое воздействие стеатогенных агентов, наследственные метаболические состояния и вирусный гепатит. 3 НАЖБП имеет гистологический спектр, который варьируется от простого жирового отложения в гепатоцитах (т. Е. Неалкогольной жировой ткани печени) до потенциально прогрессирующей формы неалкогольного стеатогепатита (НАСГ), которая характеризуется лобулярным воспалением и повреждением гепатоцитов в виде вздутия. и что приводит к развитию фиброза и, возможно, цирроза печени. 4 Интересно, что маленькие дети с НАСГ могут демонстрировать уникальные гистологические особенности, включая наличие перипортального воспаления и фиброза без раздува. 3 Следует отметить, что начало НАЖБП и прогрессирование до выраженного фиброза были зарегистрированы в течение первого десятилетия жизни. 5,6
Несмотря на успехи в лечении детской НАЖБП за последние 3 десятилетия, отсутствуют знания о ее естественном течении, стратегиях скрининга и эффективном лечении. 7 В этой статье рассматриваются самые последние рекомендации по ведению педиатрической НАЖБП, опубликованные двумя профессиональными медицинскими обществами в США, Североамериканским обществом детской гастроэнтерологии, гепатологии и питания (NASPGHAN) и Американской ассоциацией исследований. болезней печени (AASLD). 3,7 Сравнение руководств -NASPGHAN и AASLD представлено в таблице. В этой статье также оцениваются фармакологические агенты, которые находятся на поздней стадии разработки в клинических испытаниях на взрослых, поскольку вскоре они могут быть оценены в педиатрической популяции.
Эпидемиология
В настоящее время нет исследований, точно описывающих истинную заболеваемость НАЖБП у детей 7 ; однако результаты исследований показали, что самая высокая заболеваемость этим заболеванием отмечается среди детей латиноамериканского происхождения мексиканского происхождения. 8 В нескольких исследованиях оценивалась распространенность НАЖБП у детей со значительной вариабельностью. 7 Различия в оценках распространенности зависят от ряда факторов, в первую очередь от диагностических критериев НАЖБП (которые основаны на повышении уровня ферментов печени, визуализирующих исследованиях или гистологии печени) и демографических характеристик популяции, в которой была произведена выборка.Недавний анализ, проведенный Андерсоном и его коллегами, показал, что распространенность заболевания колеблется от 8% у детей, не страдающих ожирением, до 34% у детей с ожирением. 9 Кроме того, было обнаружено, что распространенность НАЖБП выше у мальчиков и подростков и положительно коррелировала с ИМТ. 9,10 Другие факторы, которые связаны с относительно высокой распространенностью НАЖБП, включают латиноамериканскую и азиатскую этническую принадлежность; нарушение толерантности к глюкозе, предиабет или диабет; пангипопитуитаризм; и обструктивное апноэ во сне. 3,7,9,10
Естественная история и результаты
Хотя точное время начала детской НАЖБП неизвестно, некоторые исследования предоставляют доказательства начала заболевания в перинатальном периоде у детей матерей с сахарным диабетом. Ретроспективное когортное исследование показало значительно более высокий процент стеатоза печени, оцененный с помощью магнитно-резонансной томографии, у новорожденных от тучных матерей с гестационным сахарным диабетом по сравнению с новорожденными недиабетических матерей с нормальным весом. 11 Другие исследования показали усиление стеатоза печени у младенцев от матерей с высоким ИМТ и у мертворожденных от матерей с сахарным диабетом, что является дополнительным доказательством начала заболевания в перинатальном периоде. 12,13
Мало что известно о естественном течении и исходах детской НАЖБП из-за отсутствия проспективных исследований, оценивающих детей в течение длительного периода времени; следовательно, прогноз заболевания остается неопределенным. Однако документально подтверждено, что весь спектр НАЖБП, от стеатоза печени до НАСГ, до фиброза и даже цирроза, может возникать в детстве.Долгосрочное ретроспективное когортное исследование с участием 66 детей в течение 20 лет для оценки прогрессирования и прогноза НАЖБП у детей. 4 В этом исследовании дети с НАЖБП имели в 14 раз больший риск прогрессирования тяжелого заболевания печени или смерти по сравнению с детьми без НАЖБП. 4 Гепатоцеллюлярная карцинома (ГЦК) считается частью спектра НАЖБП у взрослых пациентов. ГЦК у педиатрических пациентов с НАЖБП встречается чрезвычайно редко, хотя об этом сообщили Нобили и его коллеги, которые выявили наличие ГЦК у 7-летнего мальчика, у которого ранее была диагностирована НАЖБП. 14 Необходимость трансплантации печени для лечения детей и молодых людей с терминальной стадией заболевания печени, связанной с НАЖБП, хорошо известна и может расти. 15,16 Эти данные демонстрируют, что детская НАЖБП может прогрессировать до тяжелого заболевания (например, цирроза, терминальной стадии заболевания печени, ГЦК) с летальным исходом или необходимостью трансплантации печени. Однако требуются более масштабные проспективные исследования для подтверждения этих результатов и лучшего понимания естественного течения НАЖБП у детей.
Существенным аспектом детской НАЖБП является ее связь с множественными внепеченочными проявлениями, такими как гипертриглицеридемия, гипертония, преждевременный атеросклероз, обструктивное апноэ во сне, синдром поликистозных яичников и другие сопутствующие заболевания, которые были подробно рассмотрены Сельвакумаром и его коллегами. 17
Скрининг детей на безалкогольные
Жировая болезнь печени
Дети с НАЖБП часто не проявляют никаких симптомов, и медицинские работники могут упускать возможность скрининга на НАЖБП у детей из группы риска. 3,18 В результате детская НАЖБП может не обнаруживаться у значительной части населения. Обычные функциональные пробы печени и визуализирующие исследования брюшной полости часто приводят к случайным находкам педиатрической НАЖБП. 3 Учитывая, что НАЖБП может прогрессировать в детстве и что изменение образа жизни с уменьшением веса эффективно обращает вспять течение раннего заболевания, логично рассмотреть возможность скрининга НАЖБП у детей из группы риска. 7 Клиницисты должны принимать во внимание определенные факторы риска при принятии решения о проведении скрининга на НАЖБП, такие как ИМТ, классифицируемый как избыточный вес или ожирение (в 85-м перцентиле или выше), инсулинорезистентность, преддиабет или диабет, дислипидемия, обструктивная болезнь. апноэ во сне или семейный анамнез НАЖБП. 7,19 Фактически, практическое руководство NASPGHAN рекомендует проводить скрининг НАЖБП в возрасте от 9 до 11 лет для всех детей с ожирением и избыточным весом с дополнительными факторами риска. Более ранний возраст скрининга был предложен для пациентов с повышенным риском, таких как дети с тяжелым ожирением или пангипопитуитаризмом. Рекомендуемый скрининговый тест — это аланинаминотрансфераза (АЛТ) с использованием зависящих от пола верхних пределов нормы (женщины, 22 Ед / л; мужчины, 26 Ед / л). 7 Руководство не рекомендует использовать рутинное ультразвуковое исследование в качестве скринингового теста из-за недостаточной чувствительности и специфичности.Однако это спорный момент, так как многие дети с признаками НАЖБП на УЗИ могут иметь нормальные уровни АЛТ, а также потому, что у детей с нормальными ферментами печени хорошо документирован развитый фиброз. Из-за отсутствия данных о долгосрочных преимуществах и экономической эффективности скрининга на НАЖБП, AASLD не дала рекомендаций относительно скрининга детей с избыточной массой тела и ожирением.
Установление диагноза детской безалкогольной жировой болезни печени
Прежде чем поставить диагноз НАЖБП, клиницисты должны исключить другие причины повышенных трансаминаз и жировой инфильтрации печени, такие как вирусный гепатит, аутоиммунное заболевание печени, метаболические заболевания, болезнь Вильсона и гепатотоксические препараты. 7 Когда повышенные трансаминазы возникают в условиях высоких титров аутоантител, особенно в сочетании с высокими глобулинами или высоким соотношением общего белка к альбумину, важно гистологически исключить аутоиммунный гепатит. 3,7 Следует отметить, что низкие титры аутоантител в сыворотке часто встречаются у детей с НАЖБП и сами по себе не должны вызывать биопсию печени. После исключения других причин хронического заболевания печени обычно устанавливается диагноз с подозрением на НАЖБП; однако биопсия печени остается золотым стандартом для диагностики окончательной НАЖБП и для определения тяжести заболевания, включая наличие НАСГ и фиброза.Перед выполнением биопсии печени врачи должны обсудить с ребенком и семьей, чтобы убедиться, что они понимают преимущества и риски процедуры. 3 Некоторые из рисков, связанных с биопсией печени, включают кровотечение, боль, утечку желчи, образование артериовенозных свищей, пневмоторакс и смерть. 20
Неинвазивная оценка степени серьезности
Тяжесть стеатоза может быть определена с помощью специальных технологий на основе магнитно-резонансной томографии, таких как магнитно-резонансная спектроскопия и определение фракции жира с плотностью протонов, хотя эти методы могут быть недоступны. 21-23 Параметр контролируемого затухания (CAP) — еще один неинвазивный инструмент, который можно использовать для оценки степени стеатоза, он основан на радиочастотном ультразвуковом сигнале, полученном с помощью устройства транзиторной эластографии (FibroScan, Echosens). CAP — это оценка коэффициента ослабления ультразвука на частоте 3,5 МГц, выполнимая для детей старшего возраста, не зависящая от оператора и легко воспроизводимая. 24 Недавние результаты исследования, проведенного в Бостонской детской больнице, показали, что CAP может определять наличие или отсутствие стеатоза, а также различать разные степени стеатоза с разумной точностью по сравнению с биопсией печени. 25
Тяжесть фиброза печени у пациентов с НАЖБП является потенциально наиболее важным прогностическим фактором для долгосрочных результатов, и наличие воспроизводимого неинвазивного метода для ее оценки имеет первостепенное значение. Методы визуализации, такие как транзиторная эластография (с использованием FibroScan) и магнитно-резонансная эластография, оказались точными у взрослых; однако эти технологии все еще проходят апробацию в педиатрической популяции и показывают многообещающие результаты. 7 Серологические тесты, основанные на биомаркерах фиброза печени, такие как тест на усиленный фиброз печени (ELF; Сименс), были оценены у детей и показали разумную точность, хотя требуется внешняя валидация, прежде чем эти тесты можно будет внедрить в рутинную клиническую практику. упражняться. 26 Биомаркеры фиброза, включенные в тест ELF, представляют собой тканевой ингибитор металлопротеиназы-1, гиалуроновую кислоту и аминоконцевой пропептид проколлагена III типа. Дополнительные оценки фиброза, в которых используются доступные клинические переменные для прогнозирования наличия или тяжести фиброза, были разработаны у детей, но их воспроизводимость была поставлена под сомнение. Недавно был опубликован подробный обзор биомаркеров фиброза и визуализационных исследований в контексте педиатрической НАЖБП. 27
Лечение безалкогольной жировой болезни печени у детей
Было проведено несколько клинических испытаний для оценки различных подходов к лечению НАЖБП у детей. Однако эти испытания имеют ограничения, включая небольшой размер выборки, короткую продолжительность вмешательства, различные первичные конечные точки и недостаточные знания о естественной истории болезни. 7 Методы лечения можно широко разделить на модификацию образа жизни и фармакотерапию.Решение о том, какой метод лечения использовать, зависит от тяжести заболевания и безопасности лечения (рисунок). Бариатрическая хирургия, хотя и не рекомендуется для лечения НАЖБП у детей, может быть рассмотрена у детей с тяжелым ожирением и запущенной НАЖБП, у которых есть другие серьезные сопутствующие заболевания, такие как сахарный диабет 2 типа, идиопатическая внутричерепная гипертензия и изнурительное апноэ во сне. 7 Целью лечения является уменьшение бремени болезни и улучшение долгосрочных результатов, и считается, что эффективность достигается, когда наблюдается снижение содержания жира в гепатоцитах, уменьшение воспаления гепатоцитов, отсутствие фиброза и уменьшение трансаминаз в пределах нормы. 3,7
Модификация образа жизни
Ограничение диеты и физические упражнения рекомендуются в качестве лечения первой линии для всех детей с ожирением и НАЖБП и одобрены практическими рекомендациями NASPGHAN и AASLD. 7,28 В целом эффективность ограничения диеты и снижения веса в лечении НАЖБП была низкой, но есть литература, предполагающая, что изменение образа жизни действительно работает. Исследование, проведенное в Италии Нобили и его коллегами, показало снижение уровня АЛТ в сыворотке и стеатоза печени у детей, потерявших примерно 20% веса за 12-месячный период. 28 По имеющимся данным, 94% детей смогли достичь этой цели, но этого не было ни в нашем опыте, ни в других крупных программах НАЖБП в США. В целом, многогранные подходы к контролю веса оказались успешными в улучшении ферментов печени. Эти подходы включают частые контакты (минимум 26 часов в течение 6-месячного периода), изменение режима питания (например, отказ от сладких напитков, сбалансированное питание), ежедневную физическую активность умеренной или высокой интенсивности, сокращение времени просмотра экрана ( <2 часов в день) и участие в семье. 29 Хотя бариатрическая операция может быть выполнена для достижения значительной потери веса, в настоящее время она не рекомендуется в качестве специального лечения педиатрических пациентов с НАЖБП. 7
В литературе для взрослых большинство исследований продемонстрировало, что только от 5% до 10% пациентов смогли потерять 10% своей массы тела, в результате чего большинство пациентов нуждаются в других вмешательствах для лечения НАЖБП. Необходимо провести дополнительные педиатрические исследования, чтобы стандартизировать величину потери веса, необходимую для достижения целей лечения. 3 Кроме того, будущие исследования должны быть сосредоточены на выявлении конкретных диет, которые полезны для остановки или обращения вспять прогрессирования заболевания. 3,30,31
Фармакотерапия
Сенсибилизаторы инсулина Инсулинорезистентность играет важную роль в развитии и прогрессировании НАЖБП; Таким образом, сенсибилизаторы инсулина показали себя многообещающими при лечении НАЖБП. Пиоглитазон является γ-агонистом рецептора, активируемого пролифератором пероксисом (PPAR), который повышает чувствительность к инсулину.Большое рандомизированное клиническое исследование у взрослых с НАСГ, которые лечились 30 мг пиоглитазона ежедневно, показало снижение сывороточных трансаминаз, а также стеатоза печени, воспаления и вздутия живота, а также разрешение НАСГ. 32,33 Некоторые из побочных эффектов пиоглитазона включают увеличение веса, ухудшение сердечной недостаточности и потенциально повышенный риск рака мочевого пузыря. 34 Таким образом, не ожидается, что пиоглитазон получит широкое распространение в лечении НАЖБП у детей.Метформин также повышает чувствительность к инсулину и разрешен к применению у детей с диабетом. Однако в исследовании TONIC (Лечение НАЖБП у детей) не удалось установить превосходство метформина (500 мг два раза в день) над плацебо в снижении уровней трансаминаз в сыворотке или улучшении гистологии НАЖБП. 35 Основываясь на результатах этого исследования, рекомендации NASPGHAN и AASLD не рекомендуют использовать метформин для лечения НАЖБП или НАСГ. Основными ограничениями исследования TONIC были низкая доза метформина и отсутствие значительного улучшения чувствительности к инсулину.Эффекты более высоких доз метформина при НАЖБП у детей неизвестны, но это лечение может применяться в клинической практике у пациентов с признаками преддиабета и НАЖБП, учитывая его известную долгосрочную безопасность и низкую стоимость. Однако клиницисты должны знать, что метформин-ассоциированная гепатотоксичность была описана и что метформин не следует применять пациентам с терминальной стадией заболевания печени.
Антиоксиданты Считается, что окислительный стресс и производство активных форм кислорода участвуют в прогрессировании жировой болезни печени до НАСГ и выраженного фиброза. 36 Таким образом, антиоксиданты были идентифицированы как возможные терапевтические кандидаты при лечении НАЖБП и НАСГ. Были проведены клинические испытания для оценки воздействия витамина Е как антиоксиданта на жировую болезнь печени. Лучшее доказательство использования витамина Е для лечения НАСГ у детей получено в многоцентровом исследовании TONIC, в котором ежедневный прием 800 МЕ значительно снизил оценку активности НАЖБП с разрешением НАСГ у 58% пациентов. 35 Однако первичная конечная точка устойчивого снижения АЛТ не была достигнута, и улучшения фиброза печени не наблюдалось. 35,37 Несмотря на многообещающие результаты витамина Е в лечении ожирения печени, последствия его длительного использования все еще изучаются из-за потенциального повышения риска рака простаты и общей смертности. 38,39 Учитывая результаты исследования TONIC, руководство AASLD предложило использовать витамин Е для лечения детей с подтвержденным биопсией НАСГ, но риски и преимущества следует обсудить с каждым пациентом перед тем, как приступить к лечению. 3 Напротив, руководство NASPGHAN не рекомендует использовать витамин Е у детей с НАСГ или НАЖБП. 7
Омега-3 жирные кислоты Омега-3 жирные кислоты (например, докозагексаеновая кислота [DHA] и эйкозапентаеновая кислота) могут помочь в улучшении гистологии печени у пациентов с НАЖБП, способствуя окислению жирных кислот и ингибируя липогенез de novo. Исследования эффективности жирных кислот омега-3 при НАЖБП показали неубедительные результаты. Рандомизированное контролируемое исследование DHA (250 и 500 мг / день) в течение 6 месяцев у детей с подтвержденной биопсией НАЖБП обнаружило значительное снижение стеатоза печени, что продемонстрировало ультразвуковое исследование по сравнению с плацебо. 40 Ограничение этих результатов состоит в том, что ультразвуковое исследование имеет низкую точность в прогнозировании изменений стеатоза печени. Напротив, более недавнее рандомизированное исследование DHA у детей с ожирением и / или избыточным весом с НАЖБП (АЛТ ≥30 Ед / л и ультразвуковое исследование стеатоза) не показало влияния на АЛТ, стеатоз или инсулинорезистентность. 41 Несмотря на противоречивые доказательства эффективности DHA в улучшении гистологии печени, его разумный профиль безопасности делает его жизнеспособным выбором для лечения детской НАЖБП.
Пробиотики Убедительные данные свидетельствуют о том, что микробиота кишечника играет роль в развитии ожирения и его осложнений, включая НАЖБП. Было показано, что тучный микробиом увеличивает выработку энергии из пищи за счет сбора недоступных питательных веществ. Следовательно, манипуляции с микробиотой кишечника с помощью пробиотиков могут оказаться эффективной стратегией лечения, чтобы остановить развитие и прогрессирование НАЖБП. Исследования оценили использование пробиотиков у взрослых и детей с НАЖБП.В рандомизированном контролируемом исследовании с участием 20 детей с повышенным уровнем трансаминаз и признаками стеатоза на УЗИ 8-недельное лечение пробиотиком Lactobacillus rhamnosus GG (12 миллиардов колониеобразующих единиц / день) привело к значительному улучшению уровней АЛТ по сравнению с плацебо независимо от изменений ИМТ. 42 Кроме того, Alisi и его коллеги продемонстрировали значительное улучшение стеатоза на основе ультразвука у детей после 4 месяцев лечения VSL # 3 по сравнению с плацебо. 43 Совсем недавно рандомизированное плацебо-контролируемое исследование пробиотика в течение 12 недель показало улучшение ферментов печени и липидного профиля у детей с ожирением. 44 Эти результаты, наряду с минимальной стоимостью и побочными эффектами, делают пробиотики многообещающим вариантом лечения в будущем для педиатрических пациентов с НАЖБП; тем не менее, необходимы рандомизированные контролируемые испытания с большим размером выборки, долгосрочным наблюдением и оценкой эффективности на основе гистологии печени.
Новые исследуемые препараты для лечения неалкогольной жирной жировой болезни печени у взрослых Несколько широко используемых у взрослых лекарств, таких как статины, агонисты глюкагоноподобного пептида-1 и блокаторы рецепторов ангиотензина, показали некоторые многообещающие эффекты на тяжесть НАЖБП у взрослых, но нет данных, подтверждающих их использование у детей.
За последние 5 лет в ряде клинических испытаний оценивалась безопасность и эффективность различных новых препаратов для лечения НАЖБП у взрослого населения. Некоторые препараты находятся в фазе 3 разработки для взрослых пациентов с НАЖБП и могут получить одобрение Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США к 2020 году. Вероятно, что некоторые из этих препаратов будут протестированы на педиатрической популяции после подтверждения их эффективности
у взрослых.
Обетихолевая кислота (OCA; Ocaliva, Intercept Pharmaceuticals) представляет собой синтетический аналог хенодезоксиколовой кислоты и является мощным активатором рецептора фарнезоида X, который является ядерным рецептором, который существует в печени и модулирует метаболизм желчной кислоты, липидов и глюкозы.В многоцентровом двойном слепом плацебо-контролируемом рандомизированном исследовании FLINT (фарнезоид X, лиганд ядерного рецептора, обетихолевая кислота для лечения нецирротического и неалкогольного стеатогепатита) ГКА, принимаемый в дозе 25 мг в день в течение 72 недель, показал гистологическое улучшение у 45 пациентов. % пациентов по сравнению с 21% в группе плацебо ( P = 0,0002), со значительно более высокими показателями регресса фиброза. 45 Безопасность и долгосрочные эффекты ОСА оцениваются в ходе исследования фазы 3.
Элафибранор (GFT505, Genfit) — сенсибилизатор инсулина, который оценивается как кандидат для лечения НАЖБП.Это агонист PPAR, который оказывает свое действие на рецепторы PPAR-α и PPAR-δ, что приводит к потенциальному улучшению стеатоза, воспаления и фиброза печени. Элафибранор оценивался у пациентов с НАСГ без цирроза печени. Доза 120 мг в течение 52 недель показала значительно более высокие показатели разрешения НАСГ по сравнению с группой плацебо. 46 Испытание фазы 3 47 находится в стадии реализации, чтобы оценить влияние 120 мг в день на разрешение НАСГ после 72 недель лечения, с долгосрочным наблюдением для оценки развития осложнений, связанных с печенью.
Селонсертиб (GS-4997, Gilead Sciences) представляет собой регулирующий сигнал апоптоза ингибитор киназы 1, который модулирует апоптоз гепатоцитов и фиброз печени. Селонсертиб оценивался в ходе исследования фазы 2 и показал улучшение фиброза при биопсии, жесткости печени, измеренной с помощью магнитно-резонансной эластографии, и содержания жира у пациентов с умеренным и тяжелым фиброзом печени (F2 или F3). 48 В настоящее время в двух испытаниях фазы 3 оценивается эффективность селонсертиба у взрослых пациентов с выраженным фиброзом или циррозом печени, ассоциированным с НАСГ. 49,50
Ценикривирок является двойным антагонистом хемокиновых рецепторов С-С типов 2 и 5. Активация этих хемокиновых рецепторов вызывает фиброгенез за счет привлечения моноцитов и макрофагов в воспаленную ткань и активации звездчатых клеток печени. Эти рецепторы активируются у пациентов с ожирением и НАСГ. В исследовании CENTAUR фазы 2b оценивали ценикривирок у пациентов с фиброзом без цирроза НАСГ. 51 Улучшение фиброза по крайней мере на 1 стадию было отмечено у значительно большего числа пациентов, получавших ценивривирок, чем плацебо (20% против 10%; P =.02), что привело к продвижению этого соединения в фазу 3 исследования, в котором в настоящее время набирают пациентов. 52
Заключение
Детская НАЖБП — распространенная причина хронического заболевания печени у детей с потенциально серьезными осложнениями, которые могут проявляться у подростков и молодых людей. Публикации практических рекомендаций от 2017 года как NASPGHAN, так и AASLD — это шаг вперед в предоставлении клиницистам необходимых инструментов для оптимизации клинической помощи.
Необходимы дальнейшие исследования, чтобы понять естественную историю этого заболевания и предоставить пациентам точную прогностическую информацию во время постановки диагноза, что поможет в выявлении рисков агрессивного заболевания и прогнозировании прогрессирования заболевания. Определение экономической эффективности и влияния на долгосрочные результаты различных стратегий скрининга НАЖБП у детей особенно важно для снижения социального бремени этой эпидемии. Идеальный скрининговый тест будет недорогим, с высокой чувствительностью и специфичностью.Эффективный скрининг обеспечит раннее лечение, тем самым предотвратив необратимое повреждение печени и улучшив качество жизни. Биопсия печени остается золотым стандартом для диагностики НАСГ и определения стадии фиброза печени. Выявление и проверка других неинвазивных биомаркеров или методов визуализации, которые точно диагностируют НАСГ и фиброз, срочно необходимы для минимизации рисков, связанных с выполнением биопсии печени у детей.
Хотя изменение образа жизни (например, диета и физические упражнения) рекомендуются в качестве подходов первой линии в ведении педиатрической НАЖБП, ожидается, что многообещающие терапевтические средства для лечения НАЖБП изменят подход клиницистов к уходу за детьми с этим заболеванием.
У авторов нет соответствующих конфликтов интересов, которые следует раскрывать.
Список литературы
1. Моран Дж. Р., Гишан Ф. К., Холтер С. А., Грин Х. Л.. Стеатогепатит у детей с ожирением: причина хронического нарушения функции печени. Ам Дж. Гастроэнтерол . 1983; 78 (6): 374-377.
2. Робертс Э.А. Детская неалкогольная жировая болезнь печени (НАЖБП): «растущая» проблема? Дж. Гепатол . 2007; 46 (6): 1133-1142.
3. Чаласани Н., Юноси З., Лавин Дж. Э. и др.Диагностика и лечение неалкогольной жировой болезни печени: практическое руководство Американской ассоциации по изучению заболеваний печени. Гепатология . 2018; 67 (1): 328-357.
4. Feldstein AE, Charatcharoenwitthaya P, Treeprasertsuk S, Benson JT, Enders FB, Angulo P. Естественная история неалкогольной жировой болезни печени у детей: последующее исследование до 20 лет. Кишка . 2009; 58 (11): 1538-1544.
5. Швиммер Дж. Б., Беллинг С., Ньюбери Р. и др.Гистопатология детской неалкогольной жировой болезни печени. Гепатология . 2005; 42 (3): 641-649.
6. Швиммер Дж. Б., Дойч Р., Кахен Т., Лавин Дж. Э., Стэнли С., Белинг С. Распространенность жировой дистрофии печени у детей и подростков. Педиатрия . 2006; 118 (4): 1388-1393.
7. Вос М.Б., Абрамс С.Х., Барлоу С.Е. и др. Руководство по клинической практике NASPGHAN по диагностике и лечению неалкогольной жировой болезни печени у детей: рекомендации экспертного комитета по НАЖБП (ECON) и Североамериканского общества детской гастроэнтерологии, гепатологии и питания (NASPGHAN). J Педиатр Гастроэнтерол Нутр . 2017; 64 (2): 319-334.
8. Буш Х, Голаби П., Юноси З.М. Детская неалкогольная жировая болезнь печени. Дети (Базель) . 2017; 4 (6): 48.
9. Андерсон Э.Л., Хау Л.Д., Джонс Х.Э., Хиггинс Дж. П., Лоулор Д.А., Фрейзер А. Распространенность неалкогольной жировой болезни печени у детей и подростков: систематический обзор и метаанализ. PLoS One . 2015; 10 (10): e0140908.
10. Огден К.Л., Кэрролл М.Д., Кит Б.К., Флегал К.М.Распространенность ожирения и тенденции изменения индекса массы тела среди детей и подростков в США, 1999-2010 гг. JAMA . 2012; 307 (5): 483-490.
11. Goyal NP, Schwimmer JB. Прогрессирование и естественное течение неалкогольной жировой болезни печени у детей. Clin Liver Dis . 2016; 20 (2): 325-338.
12. Моди Н., Мургасова Д., Руагер-Мартин Р. и др. Влияние индекса массы тела матери на ожирение младенцев и содержание липидов в печени. Педиатр Рес . 2011; 70 (3): 287-291.
13. Патель К.Р., Уайт Ф.В., Deutsch GH. Стеатоз печени часто встречается у мертворожденных женщин с сахарным диабетом. J Педиатр Гастроэнтерол Нутр . 2015; 60 (2): 152-158.
14. Нобили В., Алиси А., Гримальди С. и др. Неалкогольная жировая болезнь печени и гепатоцеллюлярная карцинома у 7-летнего мальчика с ожирением: совпадение или коморбидность? Педиатр ожирения . 2014; 9 (5): e99-e102.
15. Дойчева И., Исса Д., Ватт К.Д., Лопес Р., Рифаи Г., Альхури Н.Безалкогольный стеатогепатит является наиболее быстро растущим показанием к трансплантации печени у молодых людей в Соединенных Штатах. Дж Клин Гастроэнтерол . 2018; 52 (4): 339-346.
16. Alkhouri N, Hanouneh IA, Zein NN, et al. Трансплантация печени при неалкогольном стеатогепатите у молодых пациентов. Транспл Инт . 2016; 29 (4): 418-424.
17. Selvakumar PKC, Kabbany MN, Nobili V, Alkhouri N. Неалкогольная жировая болезнь печени у детей: печеночные и внепеченочные осложнения. Педиатр Клиника North Am . 2017; 64 (3): 659-675.
18. Райли М.Р., Басс Н.М., Розенталь П., Мерриман РБ. Недостаточная диагностика детского ожирения и недостаточный скрининг на жировую болезнь печени и метаболический синдром педиатрами и педиатрическими узкими специалистами. Дж. Педиатр . 2005; 147 (6): 839-842.
19. Musso G, Gambino R, De Michieli F, et al. Диетические привычки и их связь с инсулинорезистентностью и постпрандиальной липемией при неалкогольном стеатогепатите. Гепатология .2003; 37 (4): 909-916.
20. Dezsőfi A, Baumann U, Dhawan A, et al; ESPGHAN Гепатологический комитет. Биопсия печени у детей: позиционный документ Гепатологического комитета ESPGHAN. J Педиатр Гастроэнтерол Нутр . 2015; 60 (3): 408-420.
21. Швиммер Дж. Б., Миддлтон М. С., Бехлинг С. и др. Магнитно-резонансная томография и гистология печени как биомаркеры стеатоза печени у детей с неалкогольной жировой болезнью печени. Гепатология . 2015; 61 (6): 1887-1895.
22.Ли MJ, Bagci P, Kong J и др. Оценка стеатоза печени: взаимосвязь между патологией, радиологией, клиническими данными и программным обеспечением для автоматического анализа изображений. Патол Рес Прак . 2013; 209 (6): 371-379.
23. Тан А., Десаи А., Гамильтон Г. и др. Точность жировой фракции протонной плотности, оцененной с помощью МРТ, для классификации дихотомических степеней гистологического стеатоза при неалкогольной жировой болезни печени. Радиология . 2015; 274 (2): 416-425.
24. Майерс Р.П., Поллетт А., Кирш Р. и др.Параметр контролируемого ослабления (CAP): неинвазивный метод обнаружения стеатоза печени, основанный на транзиторной эластографии. Печень Инт . 2012; 32 (6): 902-910.
25. Десаи Н.К., Харни С., Раза Р. и др. Сравнение контролируемого параметра ослабления и биопсии печени для оценки стеатоза печени у педиатрических пациентов. Дж. Педиатр . 2016; 173: 160-164.e1.
26. Альхури Н., Картер-Кент С., Лопес Р. и др. Сочетание педиатрического индекса фиброза НАЖБП и теста на усиленный фиброз печени позволяет выявлять детей с фиброзом. Клин Гастроэнтерол Гепатол . 2011; 9 (2): 150-155.
27. Манделия С., Каббани М.Н., Кондживарам Селвакумар П.К., Алькхури Н. Поиск неинвазивных методов выявления фиброза печени у детей с неалкогольной жировой болезнью печени. Биомарк Мед . 2018; 12 (3): 265-273.
28. Нобили В., Манко М., Девито Р., Чампалини П., Пьемонте Ф., Марчеллини М. Влияние витамина Е на уровни аминотрансфераз и инсулинорезистентность у детей с неалкогольной жировой болезнью печени. Алимент Фармакол Тер . 2006; 24 (11-12): 1553-1561.
29. Barton M; Целевая группа по профилактическим услугам США. Скрининг на ожирение у детей и подростков: рекомендации Рабочей группы США по профилактическим услугам. Педиатрия . 2010; 125 (2): 361-367.
30. Koot BG, van der Baan-Slootweg OH, Vinke S, et al. Интенсивное лечение неалкогольной жировой болезни печени у детей с тяжелым ожирением: стационарное и амбулаторное лечение. Инт Дж. Обес (Лондон) .2016; 40 (1): 51-57.
31. Barlow SE, Dietz WH. Ведение детского и подросткового ожирения: краткое изложение и рекомендации, основанные на отчетах педиатров, практикующих детских медсестер и зарегистрированных диетологов. Педиатрия . 2002; 110 (1, часть 2) (приложение 1): 236-238.
32. Белфорт Р., Харрисон С.А., Браун К. и др. Плацебо-контролируемое испытание пиоглитазона у пациентов с неалкогольным стеатогепатитом. N Engl J Med . 2006; 355 (22): 2297-2307.
33.Саньял А.Дж., Чаласани Н., Каудли К.В. и др .; НАШ ЦРН. Пиоглитазон, витамин Е или плацебо при неалкогольном стеатогепатите. N Engl J Med . 2010; 362 (18): 1675-1685.
34. Льюис Дж. Д., Феррара А., Пэн Т. и др. Риск рака мочевого пузыря у пациентов с сахарным диабетом, получавших пиоглитазон: промежуточный отчет продольного когортного исследования. Уход за диабетом . 2011; 34 (4): 916-922.
35. Lavine JE, Schwimmer JB, Van Natta ML, et al; Сеть клинических исследований неалкогольного стеатогепатита.Влияние витамина Е или метформина на лечение неалкогольной жировой болезни печени у детей и подростков: рандомизированное контролируемое исследование TONIC. JAMA . 2011; 305 (16): 1659-1668.
36. Такахаши Ю., Сугимото К., Инуи Х., Фукусато Т. Современные фармакологические методы лечения неалкогольной жировой болезни печени / неалкогольного стеатогепатита. Мир J Гастроэнтерол . 2015; 21 (13): 3777-3785.
37. Lavine JE. Лечение витамином Е неалкогольного стеатогепатита у детей: пилотное исследование. Дж. Педиатр . 2000; 136 (6): 734-738.
38. Miller ER III, Pastor-Barriuso R, Dalal D, Riemersma RA, Appel LJ, Guallar E. Мета-анализ: прием высоких доз витамина E может увеличить общую смертность. Энн Интерн Мед. . 2005; 142 (1): 37-46.
39. Klein EA, Thompson IM Jr, Tangen CM, et al. Витамин E и риск рака простаты: испытание по профилактике рака селеном и витамином E (SELECT). JAMA . 2011; 306 (14): 1549-1556.
40.Нобили В., Бедогни Г., Алиси А. и др. Добавка докозагексаеновой кислоты снижает содержание жира в печени у детей с неалкогольной жировой болезнью печени: двойное слепое рандомизированное контролируемое клиническое исследование. Арка Дис Детский . 2011; 96 (4): 350-353.
41. Janczyk W, Lebensztejn D, Wierzbicka-Rucińska A, et al. Терапия жирными кислотами омега-3 у детей с неалкогольной жировой болезнью печени: рандомизированное контролируемое исследование. Дж. Педиатр . 2015; 166 (6): 1358-1363.e1-e3.
42.Вайро П., Мандато С., Лицензиати М.Р. и др. Эффекты штамма GG Lactobacillus rhamnosus при заболевании печени у детей, связанном с ожирением. J Педиатр Гастроэнтерол Нутр . 2011; 52 (6): 740-743.
43. Алиси А., Бедогни Дж., Бавьера Дж. И др. Рандомизированное клиническое испытание: положительные эффекты VSL # 3 у детей с ожирением и неалкогольным стеатогепатитом. Алимент Фармакол Тер . 2014; 39 (11): 1276-1285.
44. Famouri F, Shariat Z, Hashemipour M, Keikha M, Kelishadi R.Влияние пробиотиков на неалкогольную жировую болезнь печени у детей и подростков с ожирением. J Педиатр Гастроэнтерол Нутр . 2017; 64 (3): 413-417.
45. Neuschwander-Tetri BA, Loomba R, Sanyal AJ, et al; Сеть клинических исследований НАСГ. Обетихолевая кислота, лиганд ядерного рецептора фарнезоида X, при нецирротическом неалкогольном стеатогепатите (FLINT): многоцентровое рандомизированное плацебо-контролируемое исследование. Ланцет . 2015; 385 (9972): 956-965.
46. Ratziu V, Harrison SA, Francque S, et al; GOLDEN-505 Исследовательская группа.Элафибранор, агонист рецепторов-α и -δ, активируемых пролифератором пероксисом, вызывает разрешение неалкогольного стеатогепатита без ухудшения фиброза. Гастроэнтерология . 2016; 150 (5): 1147-1159.e5.
47. ClinicalTrials.gov. Исследование фазы 3 для оценки эффективности и безопасности элафибранора по сравнению с плацебо у пациентов с неалкогольным стеатогепатитом (НАСГ) (RESOLVE-IT). https://clinicaltrials.gov/ct2/show/NCT02704403. Идентификатор: NCT02704403. Проверено 8 июня 2018 г.
48. Loomba R, Lawitz E, Mantry PS, et al; GS-US-384-1497 Следователи. Ингибитор ASK1 селонсертиб у пациентов с неалкогольным стеатогепатитом: рандомизированное исследование фазы 2. Гепатология . 2017; 67 (2): 549-559.
49. ClinicalTrials.gov. Безопасность и эффективность селонсертиба у взрослых с неалкогольным стеатогепатитом (НАСГ) и мостовидным фиброзом (F3) (STELLAR 3). https://clinicaltrials.gov/ct2/show/NCT03053050. Идентификатор: NCT03053050. Проверено 8 июня 2018 г.
50.ClinicalTrials.gov. Безопасность и эффективность селонсертиба у взрослых с компенсированным циррозом печени, вызванным неалкогольным стеатогепатитом (НАСГ) (STELLAR 4). https://clinicaltrials.gov/ct2/show/NCT03053063. Идентификатор: NCT03053063. Проверено 8 июня 2018 г.
51. Фридман С.Л., Ратциу В., Харрисон С.А. и др. Рандомизированное плацебо-контролируемое исследование ценикривирока для лечения неалкогольного стеатогепатита с фиброзом. Гепатология . 2018; 67 (5): 1754-1767.
52. Клинические испытания.губ. AURORA: исследование фазы 3 эффективности и безопасности CVC для лечения фиброза печени у взрослых с НАСГ. https://clinicaltrials.gov/ct2/show/NCT03028740. Идентификатор: NCT03028740. Проверено 8 июня 2018 г.
Руководство по клинической помощи при заболеваниях печени
Руководство по клинической помощи при заболеваниях печени
Рекомендации по лечению заболеваний печени и желчных путей при муковисцидозе. Сокол Р.Дж., Дьюри П.Р., Консенсусная группа по гепатобилиарным заболеваниям Фонда муковисцидоза. J Pediatr Gastroenterol Nutr. 1999; 28 Приложение 1: S1-S13.
Гепатобилиарные осложнения муковисцидоза становятся все более узнаваемыми. Заболевания печени в настоящее время являются третьей по значимости причиной смерти среди людей с МВ. У людей с МВ наблюдается широкий спектр заболеваний печени, от стеатоза и неонатального холестаза до холелитиаза и многодолевого цирроза. Однако только у 5-10 процентов людей с МВ развивается цирроз, связанный с МВ.
Цирроз с МВ, характеризующийся преимущественно портальной гипертензией, является заболеванием, возникающим в детстве, средний возраст постановки диагноза составляет 10 лет.Патофизиология заболевания печени остается неопределенной. Распространенное заболевание печени в первую очередь встречается у людей с недостаточностью поджелудочной железы. Мужчины и носители аллеля альфа-1-антитрипсина Z имеют повышенный риск развития тяжелого заболевания печени при МВ. На сегодняшний день не существует проверенных методов лечения для предотвращения развития или прогрессирования цирроза, связанного с МВ.
Методология
Консенсусная группа по гепатобилиарным заболеваниям Фонда муковисцидоза опубликовала пересмотренные рекомендации по лечению заболеваний печени и желчных путей при муковисцидозе в 1999 году с кратким изложением рекомендаций, изложенных ниже.Рекомендации были разработаны на основе консенсуса экспертов после обзора существующей литературы на то время. После этого руководства было опубликовано несколько обзоров и исследований, некоторые из которых указаны в конце этого обзора.
Рекомендации
| Рекомендации | Оценка доказательств |
|---|---|
Медицинский осмотр: оценка стигматов заболевания печени:
| Конференция консенсуса |
Биохимическая оценка повреждения и функции печени у лиц с подозрением на заболевание печени:
| Конференция консенсуса |
Радиографическая оценка:
| Конференция консенсуса |
Эндоскопия верхних отделов желудочно-кишечного тракта:
| Consensus Conference |
Биопсия печени:
| Конференция консенсуса |
| Рекомендации | Оценка доказательств |
|---|---|
Междисциплинарный подход важен и должен включать детского или взрослого гепатолога, пульмонолога, хирурга, имеющего опыт хирургии гепатобилиарной системы, радиолога и дипломированного диетолога. | Consensus Conference |
Пациентам с декомпенсированным циррозом необходимо наладить тесное сотрудничество с центром трансплантации печени. | Consensus Conference |
| Рекомендации | Оценка доказательств |
|---|---|
Тщательное пальпаторное и перкуссионное исследование размера и текстуры печени и селезенки при каждом посещении. | Конференция консенсуса |
Ежегодная панель анализов крови печени (AST, ALT, GGT) должна выполняться всем пациентам с МВ. | Конференция консенсуса |
| Рекомендации | Оценка доказательств |
|---|---|
Стеатоз печени:
| Consensus Conference |
Застой в печени:
| Consensus Conference |
Холестаз, фиброз, цирроз:
| Consensus Conference |
Холелитиаз:
| Consensus Conference |
| Рекомендации | Оценка доказательств |
|---|---|
Для людей со значительным холестазом смеси, содержащие триглицериды со средней длиной цепи (MCT), будут способствовать усвоению пищевых липидов. | Consensus Conference |
Контроль уровня жирорастворимых витаминов следует проводить каждые 6-12 месяцев; и через 1-2 месяца после изменения дозировки пищевых добавок. | Consensus Conference |
пациентам с МВ часто требуются высокие дозы витаминов A, D, E и K для достижения оптимального уровня в сыворотке крови. | Consensus Conference |
| Рекомендации | Оценка доказательств |
|---|---|
Кровотечение из варикозно расширенных вен пищевода следует лечить, как и при любой другой причине варикозного расширения вен (стабилизация гемодинамики с последующим прямым лечением варикозно расширенных вен пищевода, например, перевязкой варикозно расширенных вен). | Consensus Conference |
Бета-блокаторы следует применять с осторожностью у пациентов с астмой или другими синдромами гиперреактивности дыхательных путей. | Consensus Conference |
Асцит следует лечить последовательно с помощью осторожного ограничения соли, диуретической терапии и, если рефрактерность, парацентеза.Трансъюгулярный внутрипеченочный портосистемный шунт (TIPS) следует рассмотреть, если он тяжелый и не поддается лечению. | Консенсусная конференция |
Печеночную энцефалопатию можно лечить ограничением белка в пище, лактулозой и пероральными антибиотиками. | Consensus Conference |
Спонтанный бактериальный перитонит следует лечить системными антибиотиками после получения посевов крови и асцитической жидкости. | Consensus Conference |
Следует рассмотреть возможность направления в центр трансплантации печени пациентов с осложнениями от портальной гипертензии, не отвечающих на лечение. | Consensus Conference |
| Рекомендации | Оценка доказательств |
|---|---|
Печеночная недостаточность при муковисцидозе встречается редко, а когда действительно возникает, то обычно возникает на поздних стадиях болезни. | Консенсусная конференция |
Направление в опытный центр трансплантации печени при наличии доказательств декомпенсированного цирроза: трудно поддающийся контролю асцит, длительное протромбиновое время, не реагирующее на витамин К, гипераммониемия и энцефалопатия. | Consensus Conference |
Следует рассмотреть возможность трансплантации печени, особенно если легочная функция хорошо сохранена. | Consensus Conference |
Новые выпуски
В 2007 году Фонд CF организовал группу гепатологов для дальнейшего уточнения определения / классификации заболеваний печени, связанных с МВ, и предложил следующую классификацию (Flass 2013):
- Поражение печени циррозом / портальной гипертензией.
- Клинические доказательства портальной гипертензии
- Доказательства цирроза печени по данным гистологии, визуализации или лапароскопии
- Поражение печени без цирроза или портальной гипертензии
- Биохимические отклонения от нормы; стойкое повышение АСТ, АЛТ, ГГТ более 1.От 5 до 2 раз превышает верхний предел нормы
- Стеатоз при биопсии печени
- Фиброз при биопсии печени
- Холангиопатия, подтвержденная на УЗИ, магнитно-резонансной холангиопанкреатографии (MRCP), ретроградной холангиопанкреатографии (ERCP), компьютерной томографии (CT)
- УЗИ несовместимы с циррозом печени
- Доклинический
- Отсутствие признаков заболевания печени при осмотре, визуализации или лабораторных исследованиях
- Кокрановский обзор 2014 г. пришел к выводу, что недостаточно доказательств в поддержку рутинного использования урсодезоксихолевой кислоты у пациентов с муковисцидозом.Необходимы дальнейшие рандомизированные контролируемые исследования для оценки безопасности и эффективности использования урсодезоксихолевой кислоты при муковисцидозе печени (Cheng 2014).
- Хотя нет четкой корреляции генотип-фенотип для заболевания печени, связанного с МВ (CFLD), были достигнуты успехи в области генетических модификаторов CFLD. Было обнаружено, что аллель SERPINA1 Z, мутация, связанная с дефицитом антитрипсина альфа-1, является фактором риска развития тяжелой формы CFLD с портальной гипертензией. Однако необходимы дальнейшие исследования, прежде чем будет рекомендован рутинный скрининг на дефицит антитрипсина альфа-1 (Bartlett 2009).
- Клиническое испытание PUSH (NCT01144507) в настоящее время изучает роль ультразвука в прогнозировании прогрессирования цирроза печени у пациентов с муковисцидозом (Leung 2015).
- Последнее европейское руководство по передовой практике по диагностике и лечению заболеваний печени, связанных с кистозным фиброзом, было опубликовано в 2011 году (Debray 2011).
Вопросы без ответа
- Какова роль недавно открытых модуляторов и потенциаторов трансмембранного регулятора проводимости муковисцидоза (CFTR) в предотвращении или изменении прогрессирования фиброза при заболеваниях печени, связанных с CF?
- Существуют ли новые сывороточные биомаркеры, которые позволяют прогнозировать заболевание печени при МВ?
- Какова роль визуализации, эластографии или биопсии печени в скрининге пациентов на CFLD?
- Какие факторы связаны с развитием цирроза, связанного с CFLD / CF?
- Какие эффективные методы лечения цирроза печени, вызванного CFLD / CF?
Дополнительная литература
Соответствующие рукописи, опубликованные после исходных руководящих принципов, перечислены ниже.Эти рукописи не были рассмотрены или одобрены комитетом по руководству.
- Сокол Р., Дьюри П., Консенсусная группа по гепатобилиарным заболеваниям Фонда кистозного фиброза. Рекомендации по лечению заболеваний печени и желчевыводящих путей при муковисцидозе. J Pediatr Gastroenterol Nutr. 1999; 28 Дополнение 1: S1-13.
- Ченг К., Эшби Д., Смит Р.Л. Урсодезоксихолевая кислота при заболеваниях печени, связанных с муковисцидозом. Кокрановская база данных Syst Rev. , 15 декабря 2014 г .; (12): CD000222.DOI: 10.1002 / 14651858.CD000222.pub4.
- Бартлетт Дж. Р., Фридман К. Дж., Линг С. К. и др. Генетические модификаторы заболевания печени при муковисцидозе. JAMA. 9 сентября 2009 г .; 302 (10): 1076-83. DOI: 10.1001 / jama.2009.1295.
- Leung DH, Ye W., Molleston JP, et al. Базовое УЗИ и клинические корреляты у детей с муковисцидозом. J Pediatr. Октябрь 2015 г .; 167 (4): 862-868.e2. DOI: 10.1016 / j.jpeds.2015.06.062. Epub 5 августа 2015 г.
- Дебрей Д., Келли Д., Хаувен Р. и др.Руководство по передовой практике для диагностики и лечения заболеваний печени, связанных с кистозным фиброзом. J Cyst Fibros. Июнь 2011; 10 Приложение 2: S29-36. DOI: 10.1016 / S1569-1993 (11) 60006-4.
- Flass T, Наркевич MR. Цирроз и другие заболевания печени при муковисцидозе. J Cyst Fibros. марта 2013 г .; 12 (2): 116-24. DOI: 10.1016 / j.jcf.2012.11.010. Epub 2012 20 декабря.
- Debray D, Narkewicz MR, Bodewes FAJA, et al. Заболевание печени, связанное с муковисцидозом: проблемы исследований и перспективы на будущее. J Pediatr Gastroenterol Nutr. Октябрь 2017 г .: 65 (4), 443-48. DOI: 10.1097 / MPG.0000000000001676.
Bodewes FA, van der Doef HP, Houwen RH, Verkade HJ. Повышение уровня гамма-глутамилтрансферазы в сыворотке, связанное с развитием цирротического кистозного фиброза печени. J Педиатр Гастроэнтерол Нутр . 2015 июл; 61 (1): 113-8. DOI: 10.1097 / MPG.0000000000000758.
Это резюме было подготовлено:
Майкл Р.Наркевич, доктор медицины, (Медицинский факультет Университета Колорадо) и Молли А. Бозич, доктор медицины, (Медицинский факультет Университета Индианы)
Руководящие принципы были опубликованы в 1999 году, они были пересмотрены в апреле 2019 года, и было определено, что обновлений нет. необходимо в это время.
Детская клиника печени — Детский центр клиники Мэйо
Детская печеночная клиника
Болезнь печени поражает новорожденных, детей ясельного возраста и подростков и имеет множество неблагоприятных последствий — не только для функции печени, но и для роста, развития и интеллектуальных способностей ребенка.Хроническое заболевание печени влияет на физическое и психосоциальное развитие, а также на взаимоотношения и динамику семьи. Таким образом, мультидисциплинарный подход к уходу и лечению, предоставляемый группой экспертов по педиатрическим расстройствам, необходим для достижения наилучших результатов.
Комплексный командный подход
Служба педиатрических консультаций по вопросам печени в клинике Мэйо обеспечивает комплексный подход к лечению заболеваний печени врачами, сертифицированными в области передовой гепатологии и трансплантации печени.
Междисциплинарная команда специалистов по уходу за детьми с заболеваниями печени включает детских гастроэнтерологов, детских гепатологов, зарегистрированных педиатрических медсестер, фельдшеров, детских диетологов, психологов, радиологов, хирургов-трансплантологов и общих хирургов, а также других специалистов в области педиатрии, например, почек и сердца. и эндокринные заболевания.
Помимо клинической помощи, сотрудники педиатрической клиники печени участвуют в клинических и трансляционных исследованиях и образовании, а также работают в нескольких национальных и международных консультативных группах.
Предлагаемые услуги
Детская клиника печени Мэйо предлагает следующие услуги в дружественной к детям среде:
- Сотрудничество с другими педиатрическими узкими специалистами для командного подхода с учетом потребностей вашего ребенка
- Современная диагностическая визуализация, такая как магнитно-резонансная холангиопанкреатография (MRCP), неинвазивная процедура для оценки желчных протоков печени; магнитно-резонансная эластография, которая оценивает жесткость печени и образование рубцовой ткани; другие методы визуализации сосудов, желчных протоков и тканей
- Биопсии печени, выполняемые интервенционными радиологами под анестезией под ультразвуковым контролем для обеспечения комфорта и безопасности, а также специальные знания в области патологии с давними традициями интереса к заболеваниям печени в клинике Mayo
- Комплексное лечение и долгосрочное ведение детей с врожденными заболеваниями печени, такими как атрезия желчных путей (плохо сформированные желчные протоки) с отличными результатами с помощью процедуры Касаи
- Детская программа трансплантации печени с участием хирургов-трансплантологов, имеющих опыт трансплантации печени от умерших и живых доноров
- Большой опыт трансплантации печени и почек при оксалозе и поликистозе почек
- Сотрудничество со взрослыми специалистами, специализирующимися на комплексной эндоскопии для лечения определенных заболеваний желчевыводящих путей
- Плавный переход молодых взрослых пациентов к взрослым гепатологам, имеющим опыт лечения врожденных заболеваний печени и посттрансплантационной помощи
- Особый интерес к первичному склерозирующему холангиту и аутоиммунным заболеваниям печени, следуя давней традиции экспертизы этих заболеваний в клинике Мэйо, с крупнейшим педиатрическим когортным исследованием этих пациентов в стране
- Особый интерес к возникающим последствиям жировой болезни печени у детей и педиатрических пациентов, перенесших трансплантацию по поводу рака печени, включая трансплантат, связанный с живыми животными
Вылеченные состояния
Детская клиника печени при клинике Майо диагностирует и лечит широкий спектр заболеваний и расстройств печени, в том числе самые сложные.Вот несколько примеров:
- Острая печеночная недостаточность — печень быстро теряет способность функционировать — в любом возрасте, включая печеночную недостаточность новорожденных, как при неонатальном гемохроматозе
- Дефицит антитрипсина Alpha1
- Аутоиммунный гепатит — воспаление, вызванное атакой иммунной системой клеток печени
- Атрезия желчных путей
- Хронический вирусный гепатит — гепатит B или C, который длится более шести месяцев и вызывает воспаление печени
- Криптогенный цирроз — рубцевание печени без установленной причины
- Медикаментозное заболевание печени с потерей желчных протоков
- Терминальная стадия болезни печени
- Семейный внутрипеченочный холестаз
- Пересадка печени, в том числе от живого донора, подросткам
- Метаболическое заболевание печени — врожденная ошибка обмена веществ, проявляющаяся дисфункцией печени
- Неонатальный холестаз — скопление содержимого желчи, которое младенцы не могут вывести из организма
- Неалкогольная жировая болезнь печени — накопление жира в печени
- Портальная гипертензия — высокое кровяное давление в основной вене, по которой кровь из пищеварительной системы поступает в печень
- Первичный склерозирующий холангит — затвердение и рубцевание желчных протоков
Запись на прием
Запишитесь на прием в Детский центр Mayo Clinic и узнайте об услугах для пациентов.



 В Египте, препараты-дженерики позволили сократить стоимость
3-месячного курса терапии против гепатита С с $900 долларов США (в 2015 году)
до менее, чем $200 долларов США (в 2016 году). На сегодняшний день в Пакистане
такой же курс терапии составляет всего $100 долларов США.
В Египте, препараты-дженерики позволили сократить стоимость
3-месячного курса терапии против гепатита С с $900 долларов США (в 2015 году)
до менее, чем $200 долларов США (в 2016 году). На сегодняшний день в Пакистане
такой же курс терапии составляет всего $100 долларов США. В настоящих рекомендациях, наряду с рекомендациями по использованию
тенофовира алафенамида, также впервые приводятся критерии, позволяющие принять
решение о сроках прекращения противовирусной терапии.
В настоящих рекомендациях, наряду с рекомендациями по использованию
тенофовира алафенамида, также впервые приводятся критерии, позволяющие принять
решение о сроках прекращения противовирусной терапии.
 Более
высокая степень риска, наблюдаемая в некоторых исследованиях, может быть
обусловлена такими факторами, как пожилой возраст и более запущенные стадии
заболевания печени – по данным ряда исследований, представленных
на прошлой неделе на Международном конгрессе заболеваний печени в Амстердаме.
Более
высокая степень риска, наблюдаемая в некоторых исследованиях, может быть
обусловлена такими факторами, как пожилой возраст и более запущенные стадии
заболевания печени – по данным ряда исследований, представленных
на прошлой неделе на Международном конгрессе заболеваний печени в Амстердаме.

 Фотограф Лиз Хайлимэн, hivandhepatitis.com
Фотограф Лиз Хайлимэн, hivandhepatitis.com

