Лечение кардиогенного шока – доврачебная помощь, медикаментозная терапия
Первая помощь при кардиогенном шоке
Кардиогенный шок – тяжелое состояние, вызванное сердечной недостаточностью, сопровождающейся снижением сократительной способности миокарда и выраженным снижением артериального давления. Результат – резкая гипоксия, потеря сознания и серьезные нарушения в кровообращении жизненно важных систем. Основные симптомы кардиогенного шока будут расписаны дальше. Причины:- острый миокардит;
- инфаркт миокарда;
- острая недостаточность клапанов;
- тяжелая форма гипертрофической кардиомиопатии;
- тампонада сердца;
- разрыв межжелудочковой перегородки;
- геморрагический шок, ТЭЛА.
Кардиогенный шок патогенез
Возрастает тонус периферических сосудов, развивается острая недостаточность кровообращения с явным снижением АД. Часть крови выходит за пределы сосудистого русла в расширенные сосуды и развивается секвестрация крови с гиповолемией и снижением центрального венозного давления. Уменьшение объема циркулирующей крови и гипотензия приводят к снижению кровотока в почках, головном мозге, печени и сердце. В результате возникает тканевая гипоксия и повышенная сосудистая проницаемость. Больше о патогенезе кардиогенного шока можно прочесть на нашем сайте https://www.dobrobut.com/. Заполните специальную форму и запишитесь на личный прием к нужному специалисту.Виды кардиогенного шока
Согласно классификации, предложенной академиком Чазовым, существует четыре формы кардиогенного шока. Первая – рефлекторная, сопровождающаяся резким падением сосудистого тонуса и выраженным снижением АД.
Кардиогенный шок при инфаркте миокарда – симптомы
Основные проявления нарастают быстро. Больной бледнеет, кожа становится холодной и липкой, артериальное давление резко снижается, пульс нитевидный, дыхание учащенное. Возможна потеря (спутанность) сознания. Алгоритм неотложной помощи при кардиогенном шоке:- вызвать «Скорую помощь»;
- уложить больного на твердую поверхность, слегка приподняв ноги;
- освободить грудную клетку от сдавливающей одежды;
- обеспечить доступ свежего воздуха;
- выполнить реанимационные мероприятия при остановке сердца.
Помощь при кардиогенном шоке, профилактика
Медицинская помощь заключается в повышении артериального давления до нормальных показателей. С этой целью применяют допамин или добутамин. При фибрилляции желудочков проводят дефибрилляцию, а при остановке сердца – непрямой массаж сердца. Помощь при кардиогенном шоке в условиях стационара: оксигенотерапия, назначение вазопрессоров, сердечных гликозидов, анальгетиков, преднизолона, гепарина, диуретиков. Дозировка и схема лечения расписывается врачом в каждом конкретном случае индивидуально. Профилактика:- здоровый образ жизни, отказ от вредных привычек;
- рациональное питание;
- полноценный сон, борьба со стрессами;
- умеренные физические нагрузки;
- своевременное лечение любой сердечной патологии.

Шок. Этиопатогенетическая классификация, клиническая диагностика и ключевые направления интенсивной терапии. Лекция. Ii часть Текст научной статьи по специальности «Клиническая медицина»
ШОК. ЭТИОПАТОГЕНЕТИЧЕСКАЯ КЛАССИФИКАЦИЯ, КЛИНИЧЕСКАЯ ДИАГНОСТИКА И КЛЮЧЕВЫЕ НАПРАВЛЕНИЯ ИНТЕНСИВНОЙ ТЕРАПИИ. ЛЕКЦИЯ. II ЧАСТЬ.
Федосов М. И., Пылаева Н. Ю., Чуракова Е. Н., Федосов Е. И.
Кафедра анестезиологии-реаниматологии и скорой медицинской помощи Медицинской академии имени С.И. Георгиевского ФГАОУ ВО «Крымский федеральный университет имени В.И. Вернадского», 295006, Бульвар Ленина 5/7, Симферополь, Россия Для корреспонденции: Федосов Михаил Игоревич, кандидат медицинских наук, ассистент кафедры анестезиологии-реаниматологии и скорой медицинской помощи Медицинской академии имени С.И. Георгиевского ФГАОУ ВО «Крымский федеральный университет имени В.И. Вернадского», е-mail: [email protected]
For correspondence: Fedosov M. I., Assistant Professor of the Department of Anesthesiology, Resuscitation and Emergency Medicine, Medical Academy named after S.I. Georgievsky of Vernadsky CFU, е-mail: [email protected]
Information about authors:
Fedosov M. I., https://orcid.org/0000-0003-0644-0018 Pylaeva N.
РЕЗЮМЕ
Шок — это часто встречающийся в практике медицины неотложных состояний патологический процесс, который может осложнять течение широкого спектра нозологий и является жизнеугрожающим состоянием, требующим неотложной коррекции. Современные подходы к интенсивной терапии шока базируются на необходимости своевременного и адекватного воздействия на этиологические факторы и ключевые звенья патогенеза. В статье представлена этиопатогенетическая классификация шока, позволяющая обосновать выбор направлений интенсивной терапии, а также описаны современные взгляды на патогенез, клинические проявления и методы лечения гиповолемического шока.
Ключевые слова: дистрибутивный, кардиогенный, обструктивный шок, этиопатогенетическая классификация, интенсивная терапия.
SHOCK. ETIOPATHOGENETIC CLASSIFICATION, CLINICAL DIAGNOSTIC AND BASIC METHODS OF INTENSIVE CARE. LECTURE. II PART.
Medical Academy named after S. I. Georgievsky of Vernadsky CFU, Simferopol, Russia
SUMMARY
Shock is a frequent pathological process in emergency care practice, which can complicate a wide range of diseases. It is a life-threatening condition that requires urgent correction. Modern approaches of shock intensive care are based on the necessity for early and adequate exposure to etiological factors and key elements of pathogenesis. This article presents the etiopathogenetic shock classification which allows to substantiate the choice of intensive care methods, and includes the description of modern views on pathogenesis, clinical manifestations and methods of hypovolemic shock treatment.
Key words: distributive, cardiogenic, obstructive shock, etiopathogenetic classification, intensive care.
Многообразие этиологических факторов предопределяет различные патогенетические механизмы развития шока. Основными патогенетическими механизмами шока могут выступать не только острая гиповолемия, но и патологическое перераспределение объема циркулирующей крови, выраженное снижение насосной функции сердца или возникновение препятствий для ее реализации.
Дистрибутивный шок.
В основе дистрибутивного, или перераспределительного, шока лежит снижение тканевой перфузии вследствие снижения сосудистого тонуса, вазодилатации, приводящей к увеличению емкости сосудистого русла, когда обычный вну-
трисосудистый объем крови оказывается перераспределенным в увеличенном объеме сосудистого русла [1].
Основные представители этой группы шоков: септический, инфекционно-токсический, анафилактический, нейрогенный (спинальный).
Септический шок.
Сепсис — угрожающая жизни органная дисфункция, вызванная системным воспалительным ответом организма на инфекцию. Клинически, пациенты с сепсисом имеют вероятную или подтвержденную инфекцию и признаки органной дисфункции (острое повышение количества баллов >2 по шкале SOFA по сравнению с исходным состоянием больного).
Течение сепсиса достаточно часто осложняется развитием синдрома полиорганной недостаточности (СПОН), который, на сегодняшний день, выступает одной из ведущих причин неблагоприятного исхода заболевания у пациентов отделений интенсивной терапии. В то же время, несмотря на постоянное совершенствование методов диагностики и лечения, частота возникновения данного осложнения возрастает. Это связано с несоблюдением рациональных подходов к антибактериальной терапии и антибиотикопрофилактике, повышением резистентности микроорганизмов к антибактериальным препаратам, широкое применение препаратов, обладающих иммуносупрессивным эффектом, большое количество инвазивных вмешательств.
Это связано с несоблюдением рациональных подходов к антибактериальной терапии и антибиотикопрофилактике, повышением резистентности микроорганизмов к антибактериальным препаратам, широкое применение препаратов, обладающих иммуносупрессивным эффектом, большое количество инвазивных вмешательств.
Септический шок — состояние, сопровождающееся снижением сосудистого тонуса с развитием выраженной гипотензии, несмотря на адекватную инфузионную нагрузку (требующий введения ва-зопросессоров для поддержания АДср > 65 мм рт.ст.), сохраняющимися признаками тканевой гипоперфузии, лактатемией > 2 ммоль/л и полиорганной дисфункцией.
Основным этиологическим фактором развития септического шока является развитие системного воспалительного ответа на наличие инфекционного агента в системной циркуляции.
На сегодняшний день, патогенез септического шока рассматривается с позиций развития синдрома системной воспалительной реакции. Ввиду несостоятельности механизмов, ограничивающих локальное воспаление и непосредственное попадание инфекционного агента в системный кровоток, развивается бактериемия. Ответом на бактериемию является выраженная системная активация провоспалительных (провоспалительные цито-кины, компоненты системы комплемента и др.) на фоне недостаточной эффективности противовоспалительных механизмов. Ведущими провос-палительными агентами выступают эндотоксин, фактор некроза опухолей, интерлейкины 1 и 6, а также монооксид азота (N0), играющий ключевую роль в развитии нарушения тонуса сосудов [2]. Прогрессирование системного воспалительного ответа приводит к развитию эндотелиальной дисфункции, повышению проницаемости и снижению тонуса сосудистой стенки, вазодилатации, периферической гипоперфузии и, как следствие, развитию полиорганной дисфункции.
Клиническая картина септического шока может включать в себя гипертермию > 38°С или гипотермию < 36°С, тахикардию (свыше 90 ударов в минуту), гипотензию (систолическое АД < 90 мм рт. ст. или его снижение более чем на 40 мм рт.ст. от исходного значения) с сохраняющимися признаками гипоперфузии на фоне адекватной инфу-
ст. или его снижение более чем на 40 мм рт.ст. от исходного значения) с сохраняющимися признаками гипоперфузии на фоне адекватной инфу-
зионной нагрузки, дыхательную недостаточность (вследствие развития острого респираторного дистресс синдрома), признаки почечной (олигурия, повышение содержания продуктов азотистого обмена в сыворотке крови), печеночной, церебральной недостаточности, лейкоцитоз > 12 х 109 или лейкопения < 4 х 109 [3].
Перечисленные признаки, в большей степени, характеризуют развитие системной воспалительной реакции и не являются специфичными, поэтому для подтверждения диагноза необходима их комплексная оценка, лабораторно доказанная инфекция и выявление очага инфекции.
Верификация возбудителя осуществляется лабораторно путем проведения бактериологического исследования биологического материала (крови и материала из предполагаемого источника инфекции). Получение материала перед стартом антибактериальной терапии увеличивает достоверность результатов [4].
Основные направления интенсивной терапии септического шока включают в себя санацию очага инфекции, раннюю рациональную антибактериальную терапию (после забора крови на посев, в течение первого часа после постановки диагноза), адекватную инфузионную терапию, коррекцию сердечного выброса и тканевой перфузии, лечение полиорганной недостаточности [5].
Хирургическое лечение предполагает устранение источника инфекции в виде санации и дренирования очага, удаление катетеров в случае катетер-ассоциированного сепсиса, регулярную санацию и раннее закрытие ожоговых поверхностей и т.д.
Ранняя рациональная антибактериальная терапия также имеет решающее значение. Подбор антибактериальных препаратов основывается на оценке характера и локализации очага инфекции, вида предполагаемого возбудителя (до получения результата бактериологического исследования), степени тяжести процесса, антибиотикорезистент-ности.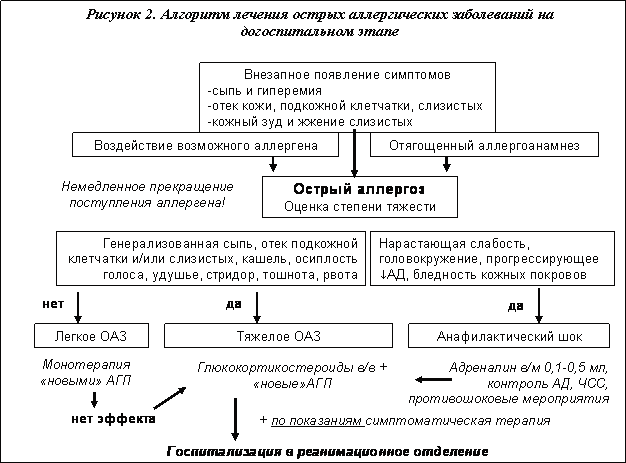 Для стартовой деэскалационной терапии целесообразно отдавать предпочтение антибактериальным препаратам широкого спектра действия, а в случае выявления грибковых форм сепсиса либо вторичного присоединения грибковой инфекции целесообразно назначение антигрибковых препаратов.
Для стартовой деэскалационной терапии целесообразно отдавать предпочтение антибактериальным препаратам широкого спектра действия, а в случае выявления грибковых форм сепсиса либо вторичного присоединения грибковой инфекции целесообразно назначение антигрибковых препаратов.
Чрезвычайно важна своевременная и адекватная коррекция гиповолемии. С этой целью на ранних этапах необходимо назначать большой первоначальный объем инфузии (кристаллоидные растворы, 20-30 мл/кг массы тела) с последующей оценкой клинического ответа на инфузионную терапию [6].
Коррекция сердечного выброса и системной вазодилатации в случае сохраняющейся неадек-
ватности тканевой перфузии и нестабильной гемодинамики на фоне адекватной инфузионной терапии осуществляется введением препаратов для инотропной поддержки (дофамин, добутамин, норадреналин, адреналин, мезатон).
Выбор дополнительных компонентов терапии септического шока продиктован конкретной клинической ситуацией и, в зависимости от показаний, может включать в себя проведение респираторной поддержки для коррекции явлений дыхательной недостаточности, лечение острой почечной, острой печеночной недостаточности и т.д.
Одним из важнейших компонентов интенсивной терапии является адекватное клиническое питание — преимущественно энтеральное, а в случае наличия противопоказаний — парентеральное питание.
Анафилактический шок
Анафилактический шок — острое расстройство гемодинамики в виде снижения систолического артериального давления ниже 90 мм рт. ст. или на 30% от исходного уровня с развитием к недостаточности кровообращения и гипоксии во всех жизненно важных органах, являющееся одним из клинических разновидностей анафилаксии.
Этиология. Анафилактический шок развивается вследствие повторного контакта сенсибилизированного организма с антигеном.
В основе патогенеза анафилактического шока лежит ответ на повторный контакт сенсибилизированного организма с аллергеном в виде дегра-нуляции тучных клеток с выбросом биологически активных веществ, преимущественно гистамина, вызывающего выраженную системную вазодила-тацию и резкое увеличение емкости сосудистого русла с последующим перераспределением объема циркулирующей крови.
Манифестация клинических проявлений анафилактического шока, как правило, отмечается в течение нескольких минут после вторичного контакта сенсибилизированного организма с антигеном. Клиническая картина характеризуется развитием острой сердечно-сосудистой недостаточности (гипотензия, нарушения ритма сердца), острой церебральной недостаточности (угнетение сознания, судорожный синдром), дыхательной недостаточности (бронхоспазм, отек слизистой дыхательных путей), гастроинтестинальных симптомов (тошнота, рвота), а также кожных проявлений (ур-тикарные высыпания, гиперемия, кожный зуд) [7].
Интенсивная терапия анафилактического шока, начинающаяся с прекращения контакта организма с аллергеном должна быть направлена на восстановление сосудистого тонуса, коррекцию относительной гиповолемии, противоаллергическую терапию.
Эпинефрин (адреналин) — препарат первой линии для лечения анафилаксии. Рекомендовано внутривенное введение 0,1-0,2 мг адреналина в течение 1-2 минут. В случае отсутствия венозного доступа целесообразно повторное внутримышечное введение 0,3-0,5 мг адреналина с интервалом 5 мин [8].
Коррекция острой гиповолемии проводится с использованием кристаллоидных растворов (0,9% раствор натрия хлорида или другой сбалансированный кристаллоид).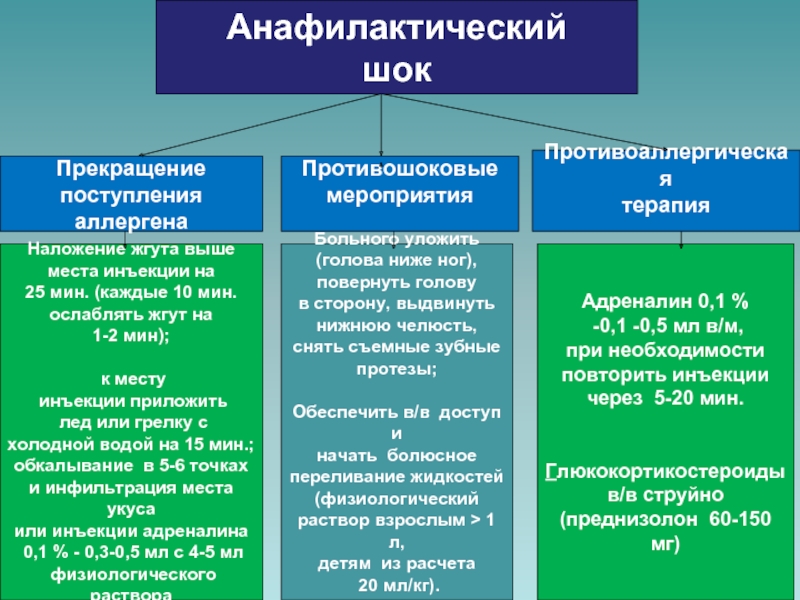 Рекомендуемый объём введения составляет 1000-2000 мл в случае развития артериальной гипотензии [9].
Рекомендуемый объём введения составляет 1000-2000 мл в случае развития артериальной гипотензии [9].
К препаратам второй линии относятся корти-костероиды и антигистаминные препараты. Считается, что они не оказывают влияния на исход острой фазы аллергической реакции, однако способны предотвратить вторую фазу спустя 24-72 ч после возникновения первичных признаков. Рекомендованные дозировки составляют: гидрокортизон 200 мг, дексаметазон до 16 мг, преднизолон 60-90 мг. В качестве антигистаминных препаратов рекомендовано использование хлоропирамина («Супрастин») в дозе 10-20 мг в/м или в/в медленно.
Кардиогенный шок
Кардиогенный шок — это острое расстройство кровообращения, характеризующееся значительным резким снижением насосной функции сердца, выраженной гипотензией и выраженными расстройствами микроциркуляции [10].
Принято выделять три основных патогенетических варианта кардиогенного шока: рефлекторный, истинный кардиогенный и аритмический.
Рефлекторный кардиогенный шок характеризуется развитием гипотензии вследствие выраженного болевого синдрома, возникающего, например, при ишемии миокарда. Своевременное адекватное обезболивание с использованием опиоидных анальгетиков и нестероидных противовоспалительных средств, как правило, позволяет стабилизировать состояние пациента.
Истинный кардиогенный шок характеризуется выраженным снижением насосной функции сердца вследствие развивающейся ишемии большого участка миокарда. Тяжесть течения истинного кардиогенного шока зависит от локализации очага ишемии и от его площади. Считается, что при дисфункции более 50% массы миокарда формируется ареактивный кардиогенный шок, летальность при котором достигает почти 100%.
Нарушение коронарного кровообращения приводит в акинезии некротизированного участка, возрастании потребности миокарда в кислороде, развитию гемодинамически неэффективной систолы и критическому падению величины сердеч-
ного выброса. При этом, снижение систолического давления ниже 80 мм рт. ст. усугубляет нарушения коронарного кровотока, что приводит к формированию порочного круга в виде увеличения площади некроза, прогрессирующему ухудшению насосной функции и усугублению шока. В то же время, нарушение венозного оттока из малого круга кровообращения может приводить к легочной гипер-тензии, развитию дыхательной недостаточности и усугублению гипоксии.
Аритмический шок характеризуется нарушением эффективного кровообращения вследствие возникновения гемодинамически значимых нарушений сердечного ритма (например, пароксиз-мальная желудочковая тахикардия либо выраженная брадикардия на фоне полной атриовентрику-лярной блокады), которые обусловливают выраженное снижение ударного и минутного объема крови.
Основными клиническими критериями карди-огенного шока принято считать развитие гипотен-зии (систолического артериальное давление ниже 80 мм рт.ст., пульсовое — ниже 20-25 мм рт.ст.), бледность кожных покровов, цианоз, холодный липкий пот, нитевидный пульс, явления дыхательной и церебральной недостаточности, а также соответствующие электрокардиографические признаки.
Лечение.
1. Купирование болевого синдрома, являющегося одной из причин гипотензии. Наиболее эффективно применение нестероидных противовоспалительных препаратов в сочетании с опиоидными анальгетиками с целью блокирования центральных и периферических механизмов формирования болевого синдрома, а также нейролепта-налгезия.
2. В случае возникновения гемодинамически значимой аритмии требуется немедленное восстановление сердечного ритма. В зависимости от вида нарушения ритма и клинической ситуации, показано применение антиаритмических препаратов различных классов либо применение электрокардио-версии. При брадикардии, развивающейся, как правило, вследствие полной атриовен-трикулярной блокады, показана установка временного или постоянного кардиостимулятора.
3. Инотропная поддержка. В случае развития истинного кардиогенного шока, на фоне адекватного обезболивания и в отсутствие признаков гемодинамически значимых нарушений сердечного ритма, повышение сократительной способности жизнеспособных участков миокарда достигается за счет
проведения медикаментозной инотропной поддержки с использованием стимуляторов бета-1-адренорецепторов (дофамин и добутамин) в виде продленной внутривенной инфузии со скоростью от 2-5 до 10-15 мкг/кг/мин до восстановления эффективных показателей гемодинамики [11, 12].
Экстракардиальный обструктивный шок
Экстракардиальный обструктивный шок — это патологическое состояние, при котором снижение сердечного выброса обусловлено физическим препятствием кровотоку.
Основными причинами развития экстракар-диального обструктивного шока могут являться. тампонада сердца, напряженный пневмоторакс, массивная эмболия легочной артерии [13].
Патогенез. Препятствие реализации насосной функции сердца обусловливает выраженное снижение сердечного выброса, периферическую гипоперфузию, компенсаторное увеличение периферического сосудистого сопротивления, сопровождающиеся развитием признаков венозного застоя в большом или малом круге кровообращения.
Клинические проявления экстракардиального обструктивного шока обусловлены этиологическим фактором.
Тампонада сердца характеризуется скоплением чрезмерного количества жидкости, крови или воздуха в перикардиальном пространстве. Увеличение давления в полости перикарда и сдавление сердца приводит к снижению венозного возврата, уменьшению конечно-диастолического объема желудочков, снижению сердечного выброса.
При повышении давления в плевральной полости легкое спадается, а средостение смещается в противоположную сторону. Коллабирование легкого быстро приводит к развитию дыхательной недостаточности, а высокое давление в плевральной полости и сдавление структур средостения (сердце и крупные сосуды) снижают венозный возврат. Это ведет к быстрому снижению сердечного выброса.
Эмболия легочной артерии характеризуется развитием обструкции легочной артерии или ее ветвей тромботическими массами, глобулами жира, воздухом, амниотической жидкостью, нарушениями вентиляционно-перфузионных соотношений, формированием легочной гипертензии, правожелудочковой недостаточности. Проявления эмболии легочной артерии большей частью неспецифичны и включают цианоз, тахикардию и гипотензию. Однако симптомы правожелудочко-вой недостаточности и застоя крови отличают ее от гиповолемического шока [14].
Выбор метода лечения и его эффективность при обструктивном шоке напрямую зависит от своевременного устранения причины данного состояния, поэтому важнейшими задачами являются
её быстрая диагностика и устранение. При отсутствии своевременной помощи высока вероятность быстрого прогрессивного ухудшения состояния и летального исхода.
ЗАКЛЮЧЕНИЕ
Рассмотренные классификация и этиопатоге-нетические подходы к лечению различных видов шока позволяют сформировать понимание ключевых звеньев их патогенеза, являющихся точкой приложения основных методов неотложной помощи и интенсивной терапии.
Представленная информация, полученная в результате обзора современных литературных источников, является базовой и актуальной не только для врачей анестезиологов-реаниматологов и врачей скорой медицинской помощи, непосредственно занимающихся оказанием экстренной и неотложной медицинской помощи пациентам с шоком на разных этапах, но и для врачей смежных специальностей (кардиологов, хирургов, травматологов, комбустиологов и др.), позволяя им осуществлять своевременную диагностику и лечение жизнеугро-жающих состояний.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interest. The authors have no conflict of interests to declare.
ЛИТЕРАТУРА
1. Landry D. W., Oliver J.A. The pathogenesis of vasodilatory shock. NEJM. 2001; 345: 588-595.
2. Crecelius A.R.,Kirby B.S., Richards J.C., Garcia L.J., Voyles W.F., Larson D.G., Luckasen G.J., Dinenno F.A. Mechanisms of ATP-mediated vasodilation in humans: modest role for nitric oxide and vasodilating prostaglandins. Am. J. Physiol. Heart Circ. Physiol. 2011; 301(4): 1302-1310.
3. Кецко Ю.Л., Труханова И.Г., Гелашвили О.Л., Гуреев А.Д. Септический шок на догоспитальном этапе. Трудности диагностики и лечения. Тольяттинский медицинский консилиум. 2014;3-4:151-157.
4. Singer M. et al. The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3). JAMA. 2016;315(8):801-810.
5. De Kock I., Van Daele C., Poelaert J. Sepsis and septic shock: pathophysiological and cardiovascular background as basis for therapy. Acta Clin. Belg. 2010;65(5):323-329.
Acta Clin. Belg. 2010;65(5):323-329.
6. Сапичева Ю.Ю., Лихванцев В.В., Петровская Е.Л., Лопатин А.Ф. тактика ведения пациентов с сепсисом и септическим шоком в многопрофильном стационаре. Учебное пособие. Москва; 2015.
7. Киселева Г.И., Гринзбург М.М., Губарева И.В., Крюков Н.Н., Кочетков С.Г. анафилактический шок. Учебное пособие. Самара; 2013.
8. McLean-Tooke A. P., Bethune C. A., Fay A. C., Spickett G. P. Adrenaline in the treatment of anaphylaxis: what is the evidence? BMJ. 2003;327(7427):1331-1332.
9. Soar J., Pumphrey R., Cant A. et al. Emergency treatment of anaphylactic reactions -guidelines for healthcare providers. Resuscitation. 2008;77:157-169.
10. Ковш Е.В., Белинская Ю.А., Шибеко Н.А. клиника, диагностика и лечение кардиогенного шока. Лечебное дело: научно-практический терапевтический журнал. 2013; 1 (29): 60-63.
11. Миронков А.Б., Прямиков А.Д., Цветков Р.С., Абашин М.В. кардиогенный шок: современные аспекты лечения. Кардиология и сердечно-сосудистая хирургия. 2014;7 (1):60-66.
12. Литовский И.А., Гордиенко А.В. стандарты лечения кардиогенного шока: спорные и нерешенные вопросы. Вестник Российской военно-медицинской академии. 2016;3(55):204-211.
13. Багненко С.Ф. и др. Скорая медицинская помощь: национальное руководство. M.: ГЭОТАР-Медиа; 2015.
14. A. Torbicki et al. Guidelines on the diagnosis and management of acute pulmonary embolism. European Heart Journal. 2008;29:2276 — 2315.
REFERENSES
1. Landry D. W., Oliver J.A. The pathogenesis of vasodilatory shock. NEJM. 2001;345: 588-595.
Landry D. W., Oliver J.A. The pathogenesis of vasodilatory shock. NEJM. 2001;345: 588-595.
2. Crecelius A.R.,Kirby B.S., Richards J.C., Garcia L.J., Voyles W.F., Larson D.G., Luckasen G.J., Dinenno F.A. Mechanisms of ATP-mediated vasodilation in humans: modest role for nitric oxide and vasodilating prostaglandins. Am. J. Physiol. Heart Circ. Physiol. 2011;301(4):1302-1310.
3. Ketsko Yu.L., Trukhanova I.G., Gelashvili O.L., Gureev A.D. Septicheskii shok na dogospital’nom etape. trudnosti diagnostiki i lecheniya. Tol’yattinskii meditsinskii konsilium. 2014;3-4:151-157.
4. Singer M. et al. The Third International Consensus Definitions for Sepsis and Septic Shock (Sepsis-3). JAMA. 2016;315(8):801-810.
5. De Kock I., Van Daele C., Poelaert J. Sepsis and septic shock: pathophysiological and cardiovascular background as basis for therapy. Acta Clin. Belg. 2010;65(5):323-329.
6. Sapicheva Yu.Yu., Likhvantsev V.V., Petrovskaya E.L., Lopatin A.F. Taktika vedeniya patsientov s sepsisom i septicheskim shokom v mnogoprofil’nom statsionare. Uchebnoe posobie. Moskva; 2015.
7. Kiseleva G.I., Ginzburg M.M., Gubareva I.V., Kryukov N.N., Kochetkov S.G. Anafilakticheskii shok. Uchebnoe posobie. Samara; 2013.
8. McLean-Tooke A. P., Bethune C. A., Fay A. C., Spickett G. P. Adrenaline in the treatment of anaphylaxis: what is the evidence? BMJ. 2003;327(7427):1331-1332.
9. Soar J., Pumphrey R., Cant A. et al. Emergency treatment of anaphylactic reactions -guidelines for healthcare providers. Resuscitation. 2008;77:157-169.
10. Kovsh E.V., Belinskaya Yu.A., Shibeko N.A. Klinika, diagnostika i lechenie kardiogennogo shoka. Lechebnoe delo: nauchno-prakticheskii terapevticheskii zhurnal. 2013; 1(29):60-63.
Kovsh E.V., Belinskaya Yu.A., Shibeko N.A. Klinika, diagnostika i lechenie kardiogennogo shoka. Lechebnoe delo: nauchno-prakticheskii terapevticheskii zhurnal. 2013; 1(29):60-63.
11. Mironkov A.B., Pryamikov A.D., Tsvetkov R.S., Abashin M.V. Kardiogennyi shok: sovremennye aspekty lecheniya. Kardiologiya i serdechno-sosudistaya khirurgiya. 2014;7 (1): 60-66.
12. Litovskii I.A., Gordienko A.V Standarty lecheniya kardiogennogo shoka: spornye i nereshennye voprosy. Vestnik Rossiiskoi voenno-meditsinskoi akademii. 2016;3(55):204-211.
13. Bagnenko S.F. Skoraya meditsinskaya pomoshch’: natsional’noe rukovodstvo. M.: GEOTAR-Media; 2015.
14. A. Torbicki et al. Guidelines on the diagnosis and management of acute pulmonary embolism. European Heart Journal. 2008;29:2276 — 2315.
Классификация шоковых состояний
В соответствии с современными понятиями об основных этиологических и патогенетических факторах развития шока его можно отнести к одной из четырех категорий в зависимости от нарушения того или иного компонента кровообращения.
• Гиповолемический шок.
• Кардиогенный шок.
• Сосудистый шок (шок, связанный с пониженной резистентностью сосудов).
• Обструктивный шок (в основе его развития лежит наличие препятствия кровотоку в систему макроциркуляции, что наблюдается при напряженном пневмотораксе, гидротораксе, гемотораксе, тампонаде перикарда, ТЭЛА).
Разновидностями гиповолемического
шока являются геморрагический,
травматический, ожоговый и ангидремический
(дегидратационный) шоки.К сосудистым
видам шока относятся септический,
анафилактический, нейрогенный,
адреналовый, экзотоксический и
бактериально-токсический шоки.
Примечание. В свою очередь, каждый из этих видов шока имеет свою клиническую классификацию. При травматическом шоке часто используют классификацию В.К. Гостищева (1993), при гиповолемическом шоке — классификацию Н.М. Федоровского (2002), в кардиологии общепризнана классификация кардиогенного шока Е.И. Чазова (1969), и т.д.
Клинические признаки шокового состояния
Синдромный диагноз «шок» ставят больному при наличии острого нарушения функции кровообращения, которое проявляется следующими симптомами:
• холодная, влажная, бледно-цианотичная или мраморная кожа;
• увеличение времени капиллярного наполнения более 3 с;
• затемненное сознание;
• диспноэ;
• олигурия;
• тахикардия;
• уменьшение артериального и пульсового давления.
В тех случаях, когда у больного имеются бесспорные признаки кровопотери, но еще отсутствует гипотензия, нужно решить вопрос, развился шок или нет. В данной ситуации удобно пользоваться патогенетической классификацией Г.А. Рябова (1979). Исходя из патогенеза, автор предлагает выделять три стадии в развитии гиповолемического (геморрагического) шока (табл. 18-5). Данная классификация остается актуальной и по сей день.
Таблица 18-5. Патогенетическая классификация, основные клинические симптомы и компенсаторные механизмы гиповолемического шока (по Г.А. Рябову, 1979)
Шок первой стадии — компенсированный обратимый шок (синдром малого выброса).
Шок второй стадии — декомпенсированный обратимый шок.Шок третьей стадии — необратимый шок.
Острая кровопотеря в объеме до 500 мл у взрослого человека протекает практически бессимптомно и при отсутствии серьезной сопутствующей патологии не требует лечения.
При шоке ПЕРВОЙ СТАДИИ организм
хорошо компенсирует острую кровопотерю
физиологическими изменениями деятельности
ССС. Сознание полностью адекватное,
иногда отмечается некоторое возбуждение. При осмотре обращают на себя внимание
незначительная бледность кожных покровов
и наличие запустевших, нитевидных вен
на руках. Верхние и нижние конечности
на ощупь прохладные. Пульс слабого
наполнения, умеренная тахикардия. АД
несмотря на снижение сердечного выброса
остается в пределах нормы, а иногда даже
отмечается его увеличение. ЦВД на уровне
нижней границы нормы или ниже, умеренная
олигурия. Незначительные признаки
субкомпенсированного ацидоза. С
патогенетической точки зрения, первую
стадию шока можно расценивать как начало
формирования централизации кровообращения.
При осмотре обращают на себя внимание
незначительная бледность кожных покровов
и наличие запустевших, нитевидных вен
на руках. Верхние и нижние конечности
на ощупь прохладные. Пульс слабого
наполнения, умеренная тахикардия. АД
несмотря на снижение сердечного выброса
остается в пределах нормы, а иногда даже
отмечается его увеличение. ЦВД на уровне
нижней границы нормы или ниже, умеренная
олигурия. Незначительные признаки
субкомпенсированного ацидоза. С
патогенетической точки зрения, первую
стадию шока можно расценивать как начало
формирования централизации кровообращения.
Для шока ВТОРОЙ СТАДИИ ведущим клиническим симптомом является снижение системного давления. В основе этого явления лежит истощение возможностей организма при помощи спазма периферических сосудов компенсировать малый сердечный выброс. В результате нарушения кровоснабжения сердца падает его сократительная способность. Это в еще большей степени нарушает органную перфузию и усиливает ацидоз. В системе микроциркуляции развивается стаз. Клинически вторая стадия проявляется спутанностью сознания, компенсаторной тахикардией (ЧСС 120-140 в 1 мин) и одышкой, низким пульсовым АД, венозной гипотонией, низким или отрицательным ЦВД. Причиной появления одышки является метаболический ацидоз и формирующийся респираторный дистресссиндром. Прогностически плохими предвестниками в данной стадии шока является появление у больного акроцианоза на фоне общей бледности в сочетании с гипотонией и олигоанурией.
Шок ТРЕТЬЕЙ СТАДИИ возникает при
быстрой потере 40-50% ОЦК или при
некомпенсированной в течение нескольких
часов потере меньшего объема крови. С
точки зрения патогенеза, принципиальным
отличием третьей фазы шока от второй
является переход стаза в системе
микроциркуляции в сладж-синдром. Это
сопровождается, помимо начала первой
фазы ДВС-синдрома, феноменом некроза и
отторжения слизистой оболочки кишечника.
В основе данного явления лежит переполнение
сосудов кишечника кровью, выходом плазмы
в интерстиций и последующим отторжением. Клинически состояние больного
характеризуется как крайне тяжелое.
Сознание отсутствует. Отмечаются резкая
бледность кожных покровов, холодный
пот, низкая температура тела, олигоанурия.
Пульс на периферии определяется с
большим трудом или вообще отсутствует,
ЧСС более 140, АД менее 60 мм рт.ст. или
совсем не определяется.
Клинически состояние больного
характеризуется как крайне тяжелое.
Сознание отсутствует. Отмечаются резкая
бледность кожных покровов, холодный
пот, низкая температура тела, олигоанурия.
Пульс на периферии определяется с
большим трудом или вообще отсутствует,
ЧСС более 140, АД менее 60 мм рт.ст. или
совсем не определяется.
Вышеприведенная патогенетическая классификация шока (Г.А. Рябов, 1979) с успехом используется и в настоящее время. В частности, в книге: Ю.П. Бутылин, В.Ю. Бутылин, Д.Ю. Бутылин. «Интенсивная терапия неотложных состояний», авторами используется данная классификация.
Однако кроме патогенетической классификации в повседневной работе используются и клинические классификации шока, в частности травматического и гиповолемического.
emDOCs.net — Обучение неотложной медицинеEM in 5: Shock — emDOCs.net
Автор: Анна Пикенс, доктор медицины (, создатель EM in 5) // Под редакцией: Алекс Койфман, доктор медицины ( @EMHighAK ), Брит Лонг, доктор медицины (@long_brit ) и Манприт Сингх , MD ( )
Добро пожаловать в выпуск EMin5 доктора Анны Пикенс на этой неделе. Сегодня мы сосредоточимся на 4 типах шока.
Видео:
Чтобы лучше понять и управлять пациентами в состоянии шока, мы можем разделить их на 4 категории: гиповолемический, кардиогенный, распределительный, обструктивный.
Пройдемся по каждому типу…
Гиповолемический : Это проблема с с низким объемом циркуляции и включает пациентов, у которых было кровотечение, рвота, диарея или обычно снижался объем.
Кардиогенный:
Это проблема плохой насосной функции сердца, и может быть вызвана рядом различных причин, включая острый инфаркт миокарда, недостаточность клапана, аритмии, кардиомиопатию и перикардит / миокардит.
Распределительный:Это тот, который мы, вероятно, думаем чаще всего , и включает в себя широкий спектр категорий. Но все они имеют что-то общее, и поэтому ими управляют одинаково — все они имеют проблему с серьезным расширением периферических сосудов. Примеры включают сепсиса, анафилаксии, нейрогенного шока и различных лекарств и токсинов.
Препятствие:
При этом типе шока нет проблем с периферической сосудистой сетью или сердцем — это проблема с чем-то, препятствующим току крови. Например, ПЭ, тампонада или пневмоторакс.
Вот краткое описание того, как эти 4 типа шока влияют на систему кровообращения:
После того, как мы решили, с каким типом шока мы имеем дело у нашего пациента, мы можем начать думать о том, как его лечить.
- Гиповолемический шок требует переливания жидкости или крови.
- Кардиогенный шок может быть очень трудно поддающимся лечению, но, чтобы подвести итог, вам обычно необходимо соблюдать тонкий баланс жидкости (не торопитесь!), Норадреналина (сужение сосудов) и добутамина (инотроп).
- Распределительная шоковая терапия должна быть нацелена на периферическую сосудистую сеть, так что это давление!
- Обструктивный шок требует исправления конкретной проблемы. Если у вашего пациента пневмоторакс или тампонада, ему понадобится игла.
 Если у вашего пациента ТЭЛА, рассмотрите возможность гепарина, тромболитиков или тромбэктомии. В каждом из этих случаев вы обычно можете начать с некоторых жидкостей (в зависимости от предварительной нагрузки), чтобы стабилизировать кровяное давление, пока вы предпринимаете определенные действия.
Если у вашего пациента ТЭЛА, рассмотрите возможность гепарина, тромболитиков или тромбэктомии. В каждом из этих случаев вы обычно можете начать с некоторых жидкостей (в зависимости от предварительной нагрузки), чтобы стабилизировать кровяное давление, пока вы предпринимаете определенные действия.
Рекомендуется / Дополнительная литература: Статей / Сообщений: Подкасты / видео:
Признаки и симптомы для ЕМТ
Шок — это неотложная медицинская помощь, которая возникает, когда органы и ткани тела не получают достаточного кровотока.Шок также описывается как недостаточная перфузия. Отсутствие перфузии лишает органы и ткани кислорода, переносимого с кровью, и вызывает накопление продуктов жизнедеятельности. Шок может привести к серьезному повреждению тканей, отказу органов или даже смерти пациента.
Описание амортизатора
Различают три стадии шока:
Шок вызывается четырьмя основными категориями причин шока, с которыми сталкиваются при неотложной медицинской помощи и парамедики: кардиогенные, гиповолемические, септические и анафилактические (Фото / Wikimedia Commons)- Стадия I — также называется компенсированной или непрогрессивной
- Стадия II — также называемая декомпенсированной или прогрессивной
- Стадия III — также называется необратимой
При шоке I стадии сначала обнаруживается низкий кровоток (перфузия), активируется ряд систем для поддержания / восстановления перфузии. В результате этой активации сердце бьется быстрее (тахикардия), дыхание учащается (тахипноэ), кровеносные сосуды по всему телу становятся меньше в диаметре (сужение сосудов), а почки удерживают жидкость в системе кровообращения. Пациент, скорее всего, не спит по шкале AVPU, но у него может измениться психический статус, например, спутанность сознания, раздражительность или летаргия.
В результате этой активации сердце бьется быстрее (тахикардия), дыхание учащается (тахипноэ), кровеносные сосуды по всему телу становятся меньше в диаметре (сужение сосудов), а почки удерживают жидкость в системе кровообращения. Пациент, скорее всего, не спит по шкале AVPU, но у него может измениться психический статус, например, спутанность сознания, раздражительность или летаргия.
Поскольку организм пытается воздействовать на основные критически важные системы, такие как мозг, сердце, печень и почки, вы можете заметить изменения в состоянии кожи пациента.Бледная кожа, холодная кожа и голубоватые губы — это результат недостаточной перфузии кожи.
Эти компенсаторные механизмы служат для максимального увеличения притока крови к наиболее важным органам и системам тела. Поскольку пациент получает компенсацию, кровяное давление пациента, вероятно, находится в пределах нормы. У пациента на этой стадии шока в основном наблюдаются изменения показателей жизнедеятельности, и агрессивное лечение может замедлить прогрессирование.
На второй стадии шока эти методы компенсации перестают работать.Системы организма больше не могут улучшать перфузию, и симптомы пациента отражают этот факт. Недостаток кислорода в головном мозге приводит к ухудшению состояния пациента до V, P, U по шкале AVPU. Частота сердечных сокращений, частота дыхания все еще выше нормы, а артериальное давление может быть близким к норме или ниже нормы.
При стадии III шока продолжительность существования плохой перфузии начинает оказывать необратимое воздействие на органы и ткани организма.Сердце продолжает снижаться, и почки обычно полностью отключаются. Частота сердечных сокращений и частота дыхания намного выше нормы, пока не упадут до низких частот, несовместимых с жизнью. Артериальное давление пациента также резко низкое. Клетки органов и тканей по всему телу повреждаются и умирают. Конечной точкой шока III стадии является смерть пациента.
Артериальное давление пациента также резко низкое. Клетки органов и тканей по всему телу повреждаются и умирают. Конечной точкой шока III стадии является смерть пациента.
Причины поражения электрическим током
Шок вызывается четырьмя основными категориями причин шока, которые встречаются в отделениях неотложной медицинской помощи и парамедиках:
- Кардиогенный шок: имеется в виду проблемы, связанные с работой сердца
- Гиповолемический шок: это означает, что общий объем крови, доступной для циркуляции, низкий
- Септический шок: вызывается подавляющей инфекцией, обычно бактериями
- Анафилактический шок — вызван сильнейшей аллергической реакцией, обычно вызванной системным ответом на укус пчелы, пищевой аллерген или другие типы аллергенов.
Кардиогенный шок может быть вызван любым заболеванием или событием, которое не позволяет сердечной мышце перекачивать кровь достаточно сильно и постоянно для нормальной циркуляции крови. Сердечный приступ (инфаркт миокарда), состояния, вызывающие воспаление сердечной мышцы (миокардит), нарушения электрического ритма сердца, любые массы или скопление жидкости и / или сгусток крови, которые препятствуют оттоку из сердца, могут все это существенно влияют на способность сердца адекватно перекачивать нормальное количество крови.
Гиповолемический шок возникает, когда общий объем крови в организме падает ниже нормы. Это может произойти при избыточной потере жидкости, например, при обезвоживании из-за сильной рвоты или диареи, заболеваниях, вызывающих избыточное мочеиспускание (несахарный диабет, сахарный диабет и почечная недостаточность), обширных ожогах, закупорке кишечника, воспалении поджелудочной железы ( панкреатит) или сильное кровотечение любого вида.
Септический шок может возникнуть, если позволить развитию нелеченной или неадекватно леченной инфекции (обычно бактериальной).Бактерии часто производят ядовитые химические вещества (токсины), которые могут вызывать травмы по всему телу. Когда большое количество этих бактерий и их токсинов начинает циркулировать в кровотоке, каждый орган и ткань в организме подвергаются риску их разрушительного воздействия. Наиболее разрушительные последствия этих бактерий и токсинов включают плохое функционирование сердечной мышцы; расширение диаметра кровеносных сосудов; падение артериального давления; активация системы свертывания крови, вызывающая образование тромбов, с последующим риском неконтролируемого кровотечения; поражение легких, вызывающее острый респираторный дистресс-синдром; отказ печени; почечная недостаточность; и кома.
Диагностика удара
Диагноз шока основан на определении механизма шока, симптомов пациента и его жизненно важных функций. Значительное падение артериального давления обычно является поздним обнаружением, стадией III, и не следует откладывать лечение, ожидая, когда артериальное давление упадет ниже нормы. Чрезвычайно низкий диурез, измеренный в больнице или учреждении квалифицированного сестринского ухода, является возможным индикатором шока, поскольку организм пациента работает над поддержанием адекватного объема жидкости.Анализ крови может диагностировать инфекцию, вызывающую сепсис.
догоспитальное лечение шока
К важнейшим целям догоспитального лечения шока относятся:
- Выявление и устранение причины шока пациента с помощью инструментов и методов лечения, доступных в соответствии с вашим уровнем сертификации и объемом практики.Если у пациента нет пульса, начните СЛР. Если вы видите сильное кровотечение в конечности, наложите жгут. Если у пациента наблюдается анафилаксия после укуса пчелы, введите адреналин.
- Определение стадии шока у пациента — стадия I, стадия II и стадия III).
- Лечите последствия шока с помощью кислорода, внутривенного введения жидкости и лекарств для поддержания жизненно важных систем организма.
Во время транспортировки согревайте пациента, продолжайте следить за показателями жизнедеятельности и продолжайте лечение.
Прогноз шока
Прогноз для отдельного пациента в состоянии шока зависит от стадии шока на момент начала лечения, основного состояния, вызвавшего шок, и общего медицинского состояния пациента.
Читать дальше: Компенсированный и декомпенсированный шок: что вам нужно знать
Эта статья, первоначально опубликованная 31 июля 2008 г., была адаптирована из статьи о здоровье от А до Я.Статья обновлена.
Шок — Международный образовательный проект по неотложной медицине
Марьям Аль-Бадави
Введение
Шок, говоря простым языком, — это нарушение циркулирующего кровотока в организме. Неадекватное кровообращение лишает ткани кислорода и необходимых питательных веществ. Митохондрии — первая клеточная структура, на которую влияет гипоксия.В результате анаэробного дыхания они начинают вырабатывать лактат, что приводит к лактоацидозу. Первоначально шок обратимый. Длительное шоковое состояние приводит к дисфункции клеток и органов и, в конечном итоге, к смерти.
Шок — это опасная для жизни неотложная медицинская помощь с уровнем смертности до 20%. Основная цель реанимации — оптимизировать перфузию органов. Это может быть вызвано множеством причин. Он разделен на четыре категории в зависимости от механизма заболевания и лечения (см. Таблицу 1).Дифференциация типа облегчает лечение, однако все категории шока приводят к одинаковому результату.
Таблица 1: Типы ударовТипы ударов
| Тип шока | Физиология | Механизм / причины | Клинические примеры |
|---|---|---|---|
| Гиповолемия | Снижение уровня в плазме или эритроцитах + плазма | Наружное кровотечение Внутреннее кровотечение Потеря третьего интервала, желудочно-кишечного тракта, почек или незаметные потери (геморрагические) | Травма, разрыв АБА, эктопия тошнота и рвота, недостаточное потребление пищи, почечный диурез, парестезия, ожоги. |
| Кардиогенный | Первичная сердечная проблема, снижающая сердечный выброс. | Отказ помпы из-за повреждения или дисфункции миокарда Аритмии Порок клапанов Дефект межжелудочковой перегородки | Ишемия и инфаркт, Миокардит, Кардиомиопатия VT, VF Регургитация аорты |
| Обструктивная | Внесердечная обструкция, влияющая на наполнение или опорожнение сердца | Нарушение диастолического наполнения правого желудочка Нарушение наполнения правого желудочка из-за затрудненного венозного возврата Повышенная постнагрузка правого желудочка Повышенная постнагрузка правого желудочка | Сердечный туберкулез, пневмоперизм |
| Распределительный | Экстремальная периферическая вазодилатация | Периферическое объединение Капиллярная утечка Угнетение миокарда | Сепсис или SIRS Анафилаксия Нейрогенный шок Повторное разогревание при тяжелой гипотермии 78 |
Avegno, J. Модули самообучения CDEM. Подход к шоку. Проверено 11 мая 2016 г.) ссылки для получения дополнительной информации.
Презентация кейса
61-летний мужчина с лихорадкой, одышкой и рвотой был доставлен в реанимацию на машине скорой помощи. Также он жаловался на головокружение, недомогание и снижение мочеиспускания.Его симптомы начались неделей раньше и со временем стали прогрессировать. Однако до этого он не обращался за медицинской помощью. Его история болезни включает сахарный диабет и гипертонию.
При осмотре он оказался больным. Его жизненные показатели были: АД: 80/50 мм рт. Ст., ЧСС: 140 ударов в минуту, Т: 38,6 ° C, ЧД: 30 ударов в минуту, SPO2: 90% на воздухе помещения. Его уровень сахара в крови составлял 5,3 ммоль / дл, а наполнение капилляров — четыре секунды. Он отвечает на устные комментарии по поводу оценки AVPU. При аускультации справа выслушиваются грубые потрескивания.Тоны сердца нормальные. На двусторонних ногах наблюдался точечный отек 1+. Абдоминальное обследование без особенностей, очагового неврологического дефицита не было.
Предварительный диагноз — септический шок. Ему потребовалась экстренная реанимация и введение антибиотиков.
Были вставлены две канюли с большим внутренним диаметром. Были заказаны общий анализ крови, мочевина, электролиты, креатинин, LFT, сердечные ферменты, лактат и ABG. Прикроватное УЗИ выявило коллапс нижней полой вены. Был установлен мочевой катетер для анализа мочи и наблюдения за выделением.
В ожидании результатов был введен один литр изотонического раствора, одна доза ванкомицина (15-20 мг / кг) и пиперациллин-тазобактам (80-100 мг / кг). Его АД не улучшилось. После второго литра изотонического раствора его ЧСС снизилась до 120, но его среднее артериальное давление (САД) осталось ниже 60 мм рт. Была введена центральная линия, и началось введение адреналина (2-10 мкг / мин). Его MAP улучшился до 65 и остался стабильным. Его перевели в реанимацию.
Критические прикроватные действия и общий подход
Раннее и точное лечение очень важно, поскольку оно значительно снижает смертность при определенных типах шока.Необходимо постоянно контролировать частоту сердечных сокращений, артериальное давление и частичное насыщение кислородом. Оптимизация дыхательных путей, дыхания и кровообращения (ABC) является приоритетом. Проверьте дыхательные пути пациента и рассмотрите возможность интубации в случае недостаточной оксигенации и вентиляции. Максимальное насыщение артериальной крови кислородом за счет правильной оксигенации имеет решающее значение. Оксигенацию центральной венозной крови следует контролировать с целью не менее 70%. Уменьшение работы дыхания снижает метаболическую нагрузку.
Анамнез и советы по осмотру
Общие признаки шока включают гипотонию, измененное психическое состояние и олигурию, независимо от этиологии.Анамнез пациента важен для диагностики типа шока и точного лечения пациента.
- Гиповолемический шок может иметь в анамнезе травму, беременность, желудочно-кишечные расстройства или ожоги. Вначале увеличивается частота сердечных сокращений и сила сокращения. Сужение сосудов вызывает повышение диастолического АД, а пульсовое давление (разница между систолическим и диастолическим АД) сужается. Приток крови к некритическим органам уменьшается, поэтому клетки производят молочную кислоту. По мере продолжения кровотечения наполнение желудочков и сердечный выброс (СО) снижаются, что приводит к снижению АД.Гипотония — поздний признак шока.
- Кардиогенный шок возникает, когда более 40% миокарда подвергается некрозу в результате ишемии, воспаления, токсинов или иммунного разрушения. Он вызывает те же нарушения, что и геморрагический шок. Пациенты имеют признаки желудочковой дисфункции на более ранней стадии заболевания.
- Обструктивный шок следует рассматривать у пациентов с болью в груди, одышкой и измененным психическим статусом. Физикальное обследование может выявить вздутие яремных вен, приглушенные тоны сердца, парадоксальный пульс, тахипноэ, тахикардию, холодные конечности, шум трения, новый шум и признаки тромбоза глубоких вен.
- Распределительный шок Выводы зависят от причины. Сепсис и септический шок вызывают признаки инфекции. Другие симптомы и признаки включают гипо / гипертермию, тахикардию, тахипноэ, широкое пульсовое давление, теплые конечности, изменение психического статуса, олигурию и кожную сыпь. Анафилактический шок характеризуется кожными и слизистыми проявлениями, такими как крапивница, гиперемия, зуд и ангионевротический отек. Респираторные симптомы могут включать ринит, бронхоспазм, одышку и стридор (отек глотки / гортани).У пациента могут наблюдаться аритмии, артериальная гипотензия, предобморочное состояние и обмороки. Кроме того, могут присутствовать симптомы со стороны ЖКТ, такие как тошнота, рвота и диарея.
- Артериальное давление может быть нормальным или даже высоким в начале шока; однако, если его не лечить, может развиться тахикардия и гипотония. Индекс шока (частота сердечных сокращений, деленная на систолическое артериальное давление) может выявить скрытый шок. Нормальный индекс шока колеблется от 0,5 до 0,7. Значение> 0,9 считается ненормальным и связано с более высокой смертностью.
Экстренные диагностические тесты и интерпретация
Предполагаемая причина шока, определенная на основании анамнеза и физикального обследования, должна служить ориентиром для диагностического обследования. Цель состоит в том, чтобы определить участие гипоперфузии и повреждения органа. Ниже приведены полезные исследования в шоке:
- Общий анализ крови и профиль коагуляции
- Видны аномалии, связанные с анемией, инфекцией, гипокоагулопатией
- Электролиты
- В некоторых случаях может наблюдаться нарушение электролитного баланса из-за сопутствующих заболеваний или постоянных медицинских проблем, влияющих на их питание или обмен веществ.
- Тесты функции почек
- Азот мочевины / креатинин крови
- Почечная недостаточность из-за низкой перфузии. Высокий уровень азота мочевины в крови по сравнению с креатинином может предоставить информацию о преренальных причинах, указывающих на объем или кровопотерю.
- Анализ мочи
- Уросепсис — одна из частых причин сепсиса.
- Азот мочевины / креатинин крови
- Тесты функции печени
- Нарушение функции печени из-за низкой перфузии.
- Лактат
- Лактат дает заключение о статусе гипоперфузии. Его уровень считается нормальным в пределах 0,5–1 ммоль / л. Уровень лактата более 2 считается ненормальным у пациентов в критическом состоянии. Уровень более 4 показывает повышенный риск смертности и заболеваемости. Таким образом, эти уровни используются некоторыми учреждениями для принятия решения о приеме в ОИТ.
- Тест на беременность в моче
- Рассмотрение каждой пациентки детородного возраста как беременной является важным аспектом ED.
- Рентген грудной клетки
- При пневмонии, плевральном выпоте и других возможных причинах шока, таких как тампонада сердца, расслоение аорты, пневмоторакс (напряжение).
Какой у вас диагноз у гипотензивных пациентов с рентгеновским снимком ниже грудной клетки?
- ЭКГ
- Для аритмий, инфаркта миокарда, кардиомиопатии и других результатов
- США ( Протокол RUSH для поиска причины шока
- Другие инвазивные тесты:
- Анализ газов артериальной крови на давление O2 и уровень pH,
- Некоторые центры могут предпочесть измерение системного сосудистого сопротивления, центрального венозного кислорода и сердечного выброса в отделении неотложной помощи.
- Определенные этиологии шока потребуют дополнительных исследований:
- SIRS и сепсис: посевы (кровь, мокрота, моча или рана), компьютерная томография головы и люмбальная пункция
- Кардиогенные: ЭКГ, сердечные ферменты и эхокардиография
- Обструктивное: КТ или V / Q-сканирование при ТЭЛА, эхокардиография при тампонаде сердца
У любого пациента с плохим внешним видом с тахикардией и гипотонией или высоким индексом шока необходимо учитывать шок.Упомянутые признаки, симптомы и соответствующие диагностические тесты часто помогают поставить диагноз и начать соответствующее лечение. Однако определенные патологические процессы могут осложнить картину и привести к альтернативному диагнозу. Поэтому важно понимать физиологию шока (Таблица 2). Лаборатории должны быть завершены, но важно не ждать результатов до начала лечения.
Таблица 2: Важные физиологические изменения при шокеВажные физиологические изменения при шоке
| Тип разряда | Частота сердечных сокращений | Центральное венозное давление | Сократимость | Конечности | Системное сосудистое сопротивление | Перфузия тканей / SCVO2 |
|---|---|---|---|---|---|---|
| Гиповолемический | Повышенный | Пониженный | +/- Повышенный | Холодный | Повышенный | Пониженный |
| Кардиогенный | Повышенный | Повышенный | Пониженный | Холодный | Повышенный | Пониженный |
| Обструктивная | Повышенная | +/- Повышенная | +/- | Холодная | Повышенная тампонада и ПЭ, но уменьшенная при пневмотораксе напряжения | Пониженная или повышенная |
| Распределительный | Повышенный | Пониженный | +/- | Теплый | Пониженный | Пониженный |
Использование определенных критериев для постановки диагноза и определения конкретных типов шока более полезно.
Септический шок
- SIRS (синдром системного иммунного ответа) — Два или более из следующих признаков:
- Температура> 38 ° C или <36 ° C
- ЧСС> 90 уд / мин
- Частота дыхания> 20 вдохов / мин или PaCO2 <32 мм рт. Ст.
- лейкоцитов> 12000 / мм3, <4000 / мм3 или> 10% группы нейтрофилов
- Сепсис
- ССВО с обнаружением источника инфекции, связанное с повреждением органа или гипоперфузией.
- Оценка последовательной органной недостаточности (S.O.F.A. или диван) была недавно описана и вызвала множество дискуссий в журналах неотложной помощи и интенсивной терапии. q (Быстрая) оценка софы включает гипотензию: систолическое артериальное давление меньше или равно 100 мм рт.ст., измененное психическое состояние и тахипноэ: частота дыхания больше или равна 22 вдохам в минуту. Нарушение 2 или более критериев в оценке Q диван считается предиктором плохого исхода.
- Септический шок
- Сепсис и гипотония, несмотря на адекватную жидкостную реанимацию.
Геморрагический шок
- Простое кровотечение
- Подозрение на кровотечение при нормальных показателях жизненно важных функций и нормальном дефиците оснований
- Кровоизлияние при гипоперфузии
- Подозрение на кровотечение с дефицитом оснований <-4 мэкв / л или постоянным пульсом> 100 уд / мин
- Геморрагический шок
- Подозрение на кровотечение по крайней мере по четырем из следующих критериев:
- Плохая внешность или изменение психического статуса
- ЧСС> 100 уд / мин
- Частота дыхания> 20 вдохов / мин или PaCO2 <32 мм рт. Ст.
- Дефицит артериального основания <-4 мэкв / л или лактата> 4 ммоль / л
- Диурез <0.5 мл / кг / час
- Артериальная гипотензия> 30 минут непрерывной
- Подозрение на кровотечение по крайней мере по четырем из следующих критериев:
Кардиогенный шок
- Сердечная недостаточность
- Клинические доказательства нарушения прямого кровотока из сердца, включая наличие одышки, тахикардии, отека легких, периферических отеков или цианоза.
- Кардиогенный шок
- Сердечная недостаточность и не менее четырех критериев, аналогичных геморрагическому шоку.
Варианты неотложной помощи
Реанимация жидкостей
Необходимо получить два доступа для внутривенных вливаний большого диаметра для поддержки системы кровообращения.Центральная линия также очень полезна для доставки жидкости и лекарств, особенно инотропов. Кристаллоидные жидкости (физиологический раствор или лактат Рингера) следует использовать болюсно (2–3 л болюса за 5–20 мин — 20 мл / кг для новорожденных и детей). Обращайте пристальное внимание на пациентов с кардиогенным шоком. Не вводите I.V. быстро вводить жидкости пациентам с признаками заложенности легких. В таких случаях следует предпочесть небольшие болюсы жидкости, например 250 мл.
Реанимация продуктов крови
Переливание крови рассматривается, если нет ответа на два литра болюсов жидкости, продолжающееся кровотечение или надвигающийся сердечно-сосудистый коллапс.O-отрицательная кровь является стандартом для беременных женщин, а O-положительная кровь — для мужчин. Кроме того, очень важно контролировать источник кровотечения. В особых случаях, таких как наследственный или приобретенный геморрагический диатез, переливание тромбоцитов показано, если количество тромбоцитов <50 000 / мкл. Переливание FFP показано пациентам, принимающим варфарин, с повышенным INR и значительным кровотечением, печеночной недостаточностью или массивным переливанием (> 10 единиц PRBC за 24 часа). PCC используется для отмены варфарина (FFP, если недоступно).При массовом переливании плазму, тромбоциты и эритроциты следует вводить в соотношении 1: 1: 1.
Инотропы
Если объемная реанимация не улучшает гемодинамический статус пациента и САД остается ниже 65, можно использовать инотропы. Инотропы также используются при кардиогенном шоке для снижения функции ЛЖ. Норэпинефрин (2-10 мкг / мин) стимулирует альфа- и бета-адренорецепторы, повышая тонус периферических сосудов. Добутамин (2,5-15 мкг / кг / мин) может улучшать сократительную способность миокарда и увеличивать диастолический коронарный кровоток за счет эффекта бета-1-адренергических агонистов, и он может вызывать умеренную периферическую вазодилатацию за счет действия бета-2-адренергических агонистов.Допамин в умеренных дозах (5-10 мкг / кг / мин) оказывает альфа- и бета-1-адренергические эффекты.
Успешное лечение
Для мониторинга состояния жидкости рекомендуется использовать мочевой катетер, измерять внутриартериальное кровяное давление и контролировать центральное венозное давление.
Когда у пациентов нормализуется гемодинамический статус (артериальное давление, частота сердечных сокращений, выделение мочи) и восстанавливается необходимый объем. Это помогает максимизировать оксигенацию тканей, разрешить ацидоз и снизить уровень лактата.Это результаты успешной реанимации.
Лекарства
- Распределительный шок
- Лечение зависит от конкретной причины шока.
- При септическом шоке важно начать раннее начало приема антибиотиков широкого спектра действия:
- Новорожденные: ампициллин (150-200 мг / кг) с цефотаксимом (150-200 мг / кг)
- Дети: ванкомицин (15-20 мг / кг) и цефотаксим (150-200 мг / кг)
- Взрослые: ванкомицин (15-20 мг / кг) с пиперациллин-тазобактамом (80-100 мг / кг)
- Рассмотрите возможность применения низких доз кортикостероидов для лечения относительного угнетения функции надпочечников, если рефрактерная гипотензия присутствует, несмотря на жидкости и инотропы.
- Анафилактический шок
- Адреналин — это первая линия лечения.
- Взрослые: 0,3-0,5 мг раствора 1: 1000 в / м каждые 5-10 минут
- Педиатрия: 0,01 мг / кг, не более 0,3 мг раствора 1: 1000 в / м каждые 5-10 минут
- Блокаторы гистамина.
- Дифенгидрамин (блокатор h2): (25-50 мг внутримышечно / внутривенно, педиатрический 1 мг / кг внутримышечно / внутривенно)
- Циметидин или ранитидин (блокаторы h3).
- Аэрозольные альбутерол и ипратропий важны при анафилактическом шоке.
- Стероиды следует считать
- Адреналин — это первая линия лечения.
Процедуры
При лечении обструктивного шока важно устранить обструкцию перикардиоцентезом при тампонаде сердечной тампонады, торакоцентезом иглой с последующей торакостомией при напряженном пневмотораксе, тромболизисом при массивном П.Э. и снижением постнагрузки до окончательного лечения расслоения аорты.
Рентген грудной клетки показывает положение грудной клетки у пациента с пневмотораксом.
Внутриаортальный баллонный насос снижает постнагрузку и увеличивает диастолическое АД и способствует реваскуляризации или восстановлению клапана. Кроме того, кардиогенный шок может потребовать экстренной ангиографии или хирургических процедур, таких как обходное анастомозирование или восстановление клапана.
Решения о ликвидации
Несмотря на надлежащее лечение, смертность от тяжелого шока может превышать 50 процентов. Даже после агрессивного лечения в отделении неотложной помощи требуется госпитализация.
Ссылки и дополнительная литература
- Маркс, Дж.А., Хокбергер, Р. С., и Розен, П. (2014). Неотложная медицина Розена: концепции и клиническая практика (8-е изд., Том 1). Филадельфия, Пенсильвания: Мосби Эльзевьер.
- Блок Б.К., Чунг Д.С. и Платтс-Миллс Т.Ф. (2012). Первая помощь для советов скорой медицинской помощи (2-е изд.).
- Avegno, J., MD. (нет данных). Модули самообучения CDEM. Подход к шоку. Получено 11 мая 2016 г. с http://www.cdemcurriculum.org/ssm/approach_to/shock.php — ссылка .
- Shock — 2017 Крис Никсон — Lifeinthefastlane — Ссылка
- Shock — 2017 Джош Фаркас — EMCrit Project — Ссылка
Нравится:
Нравится Загрузка…
Применима ли классификация гиповолемического шока на основе индекса шока у пациентов с множественными травмами и тяжелой черепно-мозговой травмой? —Анализ TraumaRegister DGU ® | Скандинавский журнал травм, реанимации и неотложной медицины
Мюррей С.Дж., Лопес А.Д. Альтернативные прогнозы смертности и инвалидности с разбивкой по причинам 1990–2020 гг .: исследование глобального бремени болезней. Ланцет. 1997. 349 (9064): 1498–504.
CAS Статья PubMed Google Scholar
Россент Р., Бульон Б., Черни В., Коутс Т.Дж., Дюранто Дж., Фернандес-Мондехар Д., Филипеску Д., Хант Б.Дж., Комадина Р., Нарди Г. и др. Европейское руководство по ведению большого кровотечения и коагулопатии после травмы: четвертое издание. Критическая осторожность. 2016; 20: 100.
Артикул PubMed PubMed Central Google Scholar
Подкомитет A, Комитет хирургов Колледжа по T, International Awg. Продвинутая поддержка жизни при травмах (ATLS (R)): девятое издание.J хирургическая неотложная помощь при травмах. 2013. 74 (5): 1363–6.
Google Scholar
Mutschler M, Nienaber U, Brockamp T., Wafaisade A, Wyen H, Peiniger S, Paffrath T., Bouillon B, Maegele M, Traumaregister DGU. Критическая переоценка классификации гиповолемического шока ATLS: действительно ли она отражает клиническую реальность? Реанимация. 2013. 84 (3): 309–13.
CAS Статья PubMed Google Scholar
Guly HR, Bouamra O, Spiers M, Dark P, Coats T, Lecky FE, Trauma A, Research N. Основные показатели жизнедеятельности и оценка кровопотери у пациентов с серьезной травмой: проверка достоверности ATLS-классификации гиповолемического шока. Реанимация. 2011; 82 (5): 556–9.
CAS Статья PubMed Google Scholar
Mutschler M, Nienaber U, Munzberg M, Wolfl C, Schoechl H, Paffrath T., Bouillon B, Maegele M, Traumaregister DGU. Еще раз о шоковом индексе — краткое руководство по требованиям к переливанию крови? ретроспективный анализ 21 853 пациентов, полученный из TraumaRegister DGU.Критическая осторожность. 2013; 17 (4): R172.
Артикул PubMed PubMed Central Google Scholar
Джеремицкий Э., Омерт Л., Данхэм С.М., Протетч Дж., Родригес А. Предвестники плохого исхода на следующий день после тяжелой черепно-мозговой травмы: переохлаждение, гипоксия и гипоперфузия. J травма. 2003. 54 (2): 312–9.
Артикул PubMed Google Scholar
Гаджар Дж. Черепно-мозговая травма.Ланцет. 2000. 356 (9233): 923–9.
CAS Статья PubMed Google Scholar
Yuan XQ, Wade CE. Влияние черепно-мозговой травмы на исходы отсроченных и повторных кровоизлияний. Циркулярный шок. 1991. 35 (4): 231–6.
CAS PubMed Google Scholar
Макмахон К.Г., Кенни Р., Беннетт К., Киркман Э. Модификация острых сердечно-сосудистых гомеостатических реакций на кровоизлияние после легкой или умеренной черепно-мозговой травмы.Crit Care med. 2008. 36 (1): 216–24.
Артикул PubMed Google Scholar
Макмахон К.Г., Кенни Р., Беннетт К., Литтл Р., Киркман Э. Влияние острого черепно-мозгового повреждения на функцию барорефлекса. Шок. 2011; 35 (1): 53–8.
Артикул PubMed Google Scholar
Chen B, Mutschler M, Yuan Y, Neugebauer E, Huang Q, Maegele M. Наложенная черепно-мозговая травма модулирует вазомоторные реакции в сосудах третьего порядка после геморрагического шока.Scand j trauma resusc Emerg med. 2013; 21 (1): 77.
Артикул PubMed PubMed Central Google Scholar
Goldstein B, Toweill D, Lai S., Sonnenthal K, Kimberly B. Разъединение вегетативной и сердечно-сосудистой систем при остром повреждении головного мозга. Am j Physiol. 1998; 275 (4, часть 2): R1287–92.
CAS PubMed Google Scholar
Макмахон К.Г., Кенни Р., Беннетт К., Литтл Р., Киркман Э.Влияние острой черепно-мозговой травмы на показатели шокового индекса. J травма. 2010. 69 (5): 1169–75.
Артикул PubMed Google Scholar
Driessen A, Frohlich M, Schafer N, Mutschler M, Defosse JM, Brockamp T., Bouillon B, Sturmer EK, Lefering R, Maegele M, et al. Догоспитальная объемная реанимация. Разве доказательства разрушили догму о кристаллоидах? анализ TraumaRegister DGU (R) 2002–2012 гг. Scand j trauma resusc Emerg med.2016; 24: 42.
Артикул PubMed PubMed Central Google Scholar
20 лет TraumaRegister ДГУ ((R)): развитие, цели и структура. Травма, 2014, 45 Приложение 3: S6 – S13. https://www.ncbi.nlm.nih.gov/pubmed/25284237.
Grote S, Bocker W, Mutschler W., Bouillon B, Lefering R. Диагностическая ценность шкалы комы Глазго для черепно-мозговой травмы у 18 002 пациентов с тяжелыми множественными травмами.J нейротравма. 2011. 28 (4): 527–34.
Артикул PubMed Google Scholar
Mutschler M, Nienaber U, Wafaisade A, Brockamp T, Probst C, Paffrath T., Bouillon B, Maegele M, Traumaregister DGU. Влияние тяжелой черепно-мозговой травмы на новую базовую классификацию гиповолемического шока, основанную на дефиците. Scand j trauma resusc Emerg med. 2014; 22: 28.
Артикул PubMed PubMed Central Google Scholar
Zarzaur BL, Croce MA, Fischer PE, Magnotti LJ, Fabian TC. Новые жизненно важные органы после травмы: индекс шока для молодых и возраст х индекс шока для пожилых. Jurg res. 2008. 147 (2): 229–36.
Артикул PubMed Google Scholar
Wafaisade A, Wutzler S, Lefering R, Tjardes T, Banerjee M, Paffrath T., Bouillon B, Maegele M, Реестр травм DGU. Факторы острой коагулопатии после тяжелой травмы: многомерный анализ 1987 пациентов.Emerg med j. 2010. 27 (12): 934–9.
Артикул PubMed Google Scholar
Maegele M, Lefering R, Yucel N, Tjardes T., Rixen D, Paffrath T., Simanski C., Neugebauer E, Bouillon B., Society AGPotGT. Ранняя коагулопатия при множественной травме: анализ из Немецкого реестра травм на 8724 пациентах. Травма, повреждение. 2007. 38 (3): 298–304.
Артикул PubMed Google Scholar
Леферинг Р. Стратегии сравнительного анализа данных реестра. Травма, повреждение. 2014; 45 Приложение 3: S83–8.
Артикул PubMed Google Scholar
Pacagnella RC, Souza JP, Durocher J, Perel P, Blum J, Winikoff B, Gulmezoglu AM. Систематический обзор взаимосвязи между кровопотерей и клиническими признаками. Плос один. 2013; 8 (3): e57594.
CAS Статья PubMed PubMed Central Google Scholar
Vandromme MJ, Griffin RL, Kerby JD, Mcgwin Jr G, Rue 3rd LW, Weinberg JA. Выявление риска массивного переливания крови у относительно нормотензивного пациента: полезность индекса догоспитального шока. J травма. 2011; 70 (2): 384–8. обсуждение 388–390.
Артикул PubMed Google Scholar
Олауссен А., Петерсон Э.Л., Митра Б., О’Рейли Дж., Дженнингс П.А., Фицджеральд М. Прогнозирование массивных переливаний с включением индекса догоспитального шока.Травма, повреждение. 2015; 46 (5): 822–6. Epub 2014 декабрь
Bruijns SR, Guly HR, Bouamra O, Lecky F, Lee WA. Значение традиционных показателей жизнедеятельности, индекса шока и возрастных маркеров в прогнозировании смертности от травм. J хирургическая неотложная помощь при травмах. 2013; 74 (6): 1432–7.
Артикул PubMed Google Scholar
Cannon CM, Braxton CC, Kling-Smith M, Mahnken JD, Carlton E, Moncure M. Полезность индекса шока в прогнозировании смертности у пациентов с травматическими повреждениями.J травма. 2009. 67 (6): 1426–30.
Артикул PubMed Google Scholar
Spahn DR, Bouillon B, Cerny V, Coats TJ, Duranteau J, Fernandez-Mondejar E, Filipescu D, Hunt BJ, Komadina R, Nardi G, et al. Лечение кровотечений и коагулопатии после серьезной травмы: обновленные европейские рекомендации. Критическая осторожность. 2013; 17 (2): R76.
Артикул PubMed PubMed Central Google Scholar
Spahn DR, Cerny V, Coats TJ, Duranteau J, Fernandez-Mondejar E, Gordini G, Stahel PF, Hunt BJ, Komadina R, Neugebauer E, et al. Управление кровотечением после серьезной травмы: европейские рекомендации. Критическая осторожность. 2007; 11 (1): R17.
Артикул PubMed PubMed Central Google Scholar
Информация о ударах | Гора Синай
Андерсон М.Л., Петерсон Э.Д., Пенг С.А. и др. Различия в профиле, лечении и прогнозе пациентов с кардиогенным шоком по классификации инфаркта миокарда: отчет NCDR. Результаты Circ Cardiovasec Qual. 2013; 6 (6): 708-15.
Бопе и Келлерман: Текущая терапия Конна 2012 . 1-е изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2011.
Де ла Фуэнте М, Виктор В.М. Антиоксиданты как модуляторы иммунной функции. Immunol Cell Biol . 2000; 78 (1): 49-54.
Groeneveld AB, Molenaar N, Beishuizen B. Следует ли нам отказаться от кортикостероидов во время септического шока? № Curr Opin Crit Care. 2008; 14 (4): 384-9.
Kethireddy S, Light RB, Mirzanejad Y, et al.Септический шок Mycobacterium tuberculosis. Сундук . 2013; 144 (2): 474-82.
Клигман: Учебник по педиатрии Нельсона . 19 изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2011.
Kumar: Robbins and Cotran Pathologic Basis of Disease, Professional Edition . 8-е изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2009.
Larsen GY, Mecham N, Greenberg R. Протокол отделения неотложной помощи при септическом шоке и руководство по уходу за детьми, начатыми при сортировке. Педиатрия . 2011; 127 (6): e1585-92.
Li YL, Chan CP, Sin KK, et al. Подтверждение прагматического определения шока у взрослых пациентов, обращающихся в отделение неотложной помощи. Am J Emerg Med . 2014; 32 (11): 1345-50.
Лодха Р., Арун С., Вивеканандхан С., Кохли Ю., Кабра СК. Повреждение клеток миокарда часто встречается у детей с септическим шоком. Акта Педиатр . 2009; 98 (3): 478-81.
Пушкарич М.А., Тржечак С., Шапиро Н.И., Арнольд Р.С., Хортон Дж. М., Студнек Дж. Р., Клайн Дж. А., Джонс А. Э..Связь между временем приема антибиотиков и смертностью от септического шока у пациентов, получавших количественный протокол реанимации. Critical Care Med . 2011; 39 (9): 2066-71.
Sligl WI, Milner DA, Sundar S, Mphatswe W., Majumdar SR. Безопасность и эффективность кортикостероидов для лечения септического шока: систематический обзор и метаанализ. Клиническая инфекция . 2009; 49 (1): 93-101.
Стрелов М. Раннее выявление шока у тяжелобольных. Клиники неотложной медицинской помощи Северной Америки . 2010; 28 (1).
Венкатеш А.К., Авула Ю., Бартимус Х., Рейф Дж., Шмидт М.Дж., Пауэлл Э.С. Пора принимать антибиотики при септическом шоке: оценка предлагаемого показателя эффективности. Am J Emerg Med . 2013; 31 (4): 680-3.
Виктор В.В., Гуайербас Н., Пуэрто М., Медина С., Де ла Фуэнте М. Аскорбиновая кислота модулирует in vitro функцию макрофагов мышей с эндотоксическим шоком. Иммунофармакология . 2000; 46 (1): 89-101.
Wong HR, Cvijanovich NZ, Allen GL, et al.Кортикостероиды связаны с подавлением генных программ адаптивного иммунитета при детском септическом шоке. Am J Respir Crit Care Med . 2014; 189 (8): 940-6.
Основы интенсивной терапии: основы шока — REBEL EM
24 июня 2019
Основы интенсивной терапии: основы шока
Шок — одна из важнейших проблем, с которой придется бороться врачам. Масштабы проблемы иллюстрируются высокой смертностью, связанной с шоком.Оценка перфузии не зависит от артериального давления, поскольку гипотензия не всегда необходима для определения шока. Акцент при определении шока основан на перфузии тканей по отношению к клеточной функции. В этом посте, посвященном основам шока, мы дадим определение шоку, обсудим причины повышения уровня лактата и рассмотрим основные категории шока.
Шок возникает, когда поставка не соответствует потребностям и НЕ определяется артериальным давлением (пациенты могут иметь нормотензивное или даже гипертоническое состояние в состоянии шока)
Лактат: Обычно повышается при шоке, но классическое убеждение, что лактат повышен из-за анаэробного метаболизма и гипоксии тканей, не является основной причиной.Лактат вырабатывается при шоке в аэробных условиях из-за адренергической стимуляции B2 из-за повышенного уровня адреналина. Повышение уровня лактата не всегда означает, что у пациента шок или сепсис (хотя в этих условиях уровень лактата повышен), но у вас должен быть широкий дифференциал, поскольку уровень лактата может быть повышен по множеству дополнительных причин.
Холодный шок: Низкое состояние SVСистолическое артериальное давление коррелирует с ударным объемом
↓ SBP = ↓ SV
Детерминанты SV: предварительная нагрузка, сократимость и постнагрузка
Характеризуется:
- Тахикардия
- Узкое пульсовое давление (компенсация сужения сосудов и ↑ SVR)
- Холод на ощупь
- ↓ периферические импульсы (более поздние стадии, ↓ центральные импульсы)
- Отсроченное наполнение капилляров
Категории холодного шока:
- Кардиогенный
- Гиповолемический
- Обструктивный
↓ ДАД = ↓ SVR
Характеризуется:
- Тахикардия
- Давление с широким импульсом
- Тепло на ощупь
- Ограничивающие периферийные импульсы
- Наполнитель для быстрых капилляров
Категории теплового шока: всего 1 распределительный шок, но 5 основных причин распределительного шока
- Сепсис: Сепсис уникален, и пациенты имеют компоненты гиповолемического шока и кардиогенного шока (угнетение миокарда из-за циркулирующих цитокинов)
- Надпочечниковая недостаточность: ↓ Кортизол (повышает тонус сосудов ↓ высвобождение катехоламинов)
- Анафилаксия
- Печеночная недостаточность: ↑ эндогенный оксид азота, который является сильнодействующим сосудорасширяющим средством
- Нейрогенный: ↓ выход симпатической нервной системы и может иметь брадикардию из-за беспрепятственного тонуса блуждающего нерва
Основы удара — Учебный материал для подкрепления
Основы шока — дополнительные учебные материалы
Сообщение Рецензент: Salim R.Резаи, доктор медицины (Twitter: @srrezaie)
Цитируйте эту статью как: Фрэнк Лодезерто, доктор медицины, «Основы интенсивной терапии: основы шока», блог REBEL EM, 24 июня 2019 г. Доступно по адресу: https://rebelem.com/critical-care-fundamentals-the- basics-of-shock /. Следующие две вкладки изменяют содержимое ниже.Доцент Медицинской школы Содружества Гейзингер Программный директор, Critical Care Fellowship Взрослые и педиатрические отделения интенсивной терапии Медицинский центр Гейзингер Детская больница Джанет Вайс Данвилл, Пенсильвания
Shock: Обзор | Сегодняшняя ветеринарная медсестра
, январь / февраль 2016 г., Emergency Medicine / Critical CareЧеткое понимание патофизиологии, клинических признаков и надлежащего лечения шока поможет ветеринарным медсестрам улучшить уход за пациентами.
Бренди ТаборCVT, VTS (ECC) | Центр неотложной помощи и специализированной помощи животным | Паркер, Колорадо
Бренди Табор, CVT, VTS (ECC), старший техник неотложной / интенсивной терапии в Центре неотложной помощи и специализированной помощи для животных в Паркер, Колорадо. Она также является председателем Комитета по полномочиям техников ветеринарной неотложной и интенсивной терапии, модератором правления Сети персонала ветеринарной поддержки и инструктором нескольких курсов на VetMedTeam.com. Получая степень бакалавра в области коневодства в Университете штата Колорадо, г-жаТабор работал ассистентом в отделении интенсивной терапии в Учебной ветеринарной больнице CSU. Там талантливый и знающий медперсонал вдохновил ее на то, чтобы она стала ветеринаром-специалистом по неотложной и интенсивной терапии.
Шок — это последствие травм и заболеваний, обычно наблюдаемых в практике оказания неотложной помощи, таких как сердечная недостаточность, воспалительные состояния (например, панкреатит) или сепсис. Общий дефицит, который разделяют пациенты с шоком, — это снижение доставки или использования кислорода.
Шок определяется как неадекватное производство клеточной энергии или снижение использования клеточного кислорода, связанное с уменьшением кровотока, которое приводит к гибели клеток и отказу органов. 1 Примером недостаточного производства энергии является снижение доставки кислорода. У травмированных пациентов это может быть связано с кровотечением; у пациентов с сердечной недостаточностью это может быть связано со снижением сердечного выброса; а у пациентов с воспалительными состояниями это может быть вторичным по отношению к неправильному распределению и несоответствующему сосудистому сопротивлению.Снижение использования кислорода клетками наблюдается при септическом шоке и некоторых токсинах. 1
Примечание редактора: Эта статья была первоначально опубликована в январе 2016 года. Используйте этот контент в справочных или образовательных целях, но обратите внимание, что после публикации он не подвергается активной проверке. Самый последний контент, прошедший экспертную оценку, можно найти в нашем архиве проблем.
ПАТОФИЗИОЛОГИЯ ШОКА
Чтобы понять патофизиологию шока, нужно понять, как кислород доставляется и используется клетками.
Доставка кислорода
Гемоглобин, переносчик кислорода в организме, находится в красных кровяных тельцах. Каждая молекула гемоглобина способна связывать до 4 молекул кислорода. Затем этот кислород выгружается в ячейки для использования в производстве энергии.
Обычно количество кислорода, доставляемого в клетку, в 2–4 раза превышает необходимое количество, в зависимости от ткани, что обеспечивает адекватное поступление. Однако доставка кислорода зависит от адекватной перфузии тканей. Если ткани не перфузируются кровью, то кислород к клеткам не доставляется независимо от содержания кислорода в крови. 2
Исходя из формул ВСТАВКИ 1 , уменьшение доставки кислорода может быть вторичным по отношению к увеличению постнагрузки, а также снижению частоты сердечных сокращений, ударного объема и концентрации или насыщения гемоглобина. 2
КОРОБКА 1 Формулы для доставки кислорода
- Доставка кислорода (Do 2 ): произведение сердечного выброса (CO) и содержания кислорода в артериальной крови (Cao 2 )
Do 2 = CO × Cao 2
- Сердечный выброс (CO): произведение ударного объема (SV) и частоты сердечных сокращений (HR)
CO = SV × HR
- Содержание кислорода в крови (Cao 2 ): произведение концентрации гемоглобина в крови (Hb) с коэффициентом 1.39, и насыщение гемоглобина кислородом (Sao 2 )
Cao 2 = ([Hb × 1,39] × Sao 2 )
ЧСС
Несколько факторов, влияющих на сердечный выброс и артериальное давление, включая растяжение стенок сосудов, парциальное давление кислорода и углекислого газа в крови и pH, играют важную роль в регуляции частоты сердечных сокращений у пациентов с шоком.
Изменения среднего артериального давления (САД) вызывают изменения частоты сердечных сокращений.Повышение САД вызывает брадикардию и вазодилатацию, а снижение вызывает тахикардию и сужение сосудов. 2 Эти изменения опосредуются барорецепторами сердца и магистральных сосудов. Хотя барорецепторы не влияют напрямую на частоту сердечных сокращений, 2 они чувствительны к растяжению сосудистых стенок и обеспечивают обратную связь, которая может способствовать или подавлять сужение сосудов.
- Сосудистые барорецепторы высокого давления, расположенные в стенках артерий, воспринимают увеличение растяжения при повышении САД и уменьшение при его падении.Когда САД низкий, активность этих барорецепторов снижается, вызывая повышение активности симпатической нервной системы и сужение сосудов. 3
- Барорецепторы низкого давления обнаруживают уменьшение эффективного циркулирующего объема из-за уменьшения объема крови с аналогичными результатами.
При низком объеме крови высвобождается вазопрессин, который снижает секрецию натрия. Остаточный натрий в сосудистом пространстве вызывает повышение осмолярности плазмы, что помогает удерживать воду в просвете сосудов. 4 В зависимости от типа шока у пораженных пациентов может быть низкое САД, низкий объем крови или и то, и другое. Однако, в зависимости от стадии шока и способности пациента компенсировать это с помощью этих механизмов, частота сердечных сокращений может быть увеличена, нормализована или уменьшена. 3
Уменьшение сердечного выброса приводит к увеличению парциального давления углекислого газа (PaCO 2 ) и снижению pH и парциального давления кислорода (PaO 2 ). Хеморецепторы (обнаруженные в основном в головном мозге) улавливают изменения в крови PaCO 2 , PaO 2 и pH, вторичные по отношению к падению сердечного выброса, что приводит к тахикардии в попытке увеличить сердечный выброс.Если изменение сердечного выброса не изменяет эти значения, рефлекторная тахикардия отсутствует. 2
Насыщение и концентрация гемоглобина
Сродство гемоглобина к кислороду относительно низкое, но оно увеличивается по мере связывания каждой молекулы кислорода (т.е. по мере увеличения насыщения гемоглобина кислородом). По мере того, как кислород переносится в ткань, сродство снова снижается, облегчая дальнейшую разгрузку кислорода. Гемоглобин также может связывать углекислый газ, окись углерода и азотную кислоту. 2 Когда они связаны с гемоглобином, они предотвращают связывание кислорода, вызывая снижение насыщения кислородом и приводя к гипоксии тканей и шоку, несмотря на нормальное насыщение крови кислородом.
Некоторые условия могут увеличивать сродство гемоглобина к кислороду, тем самым уменьшая отток кислорода к тканям. К ним относятся алкалоз, гипокапния, переохлаждение и метгемоглобинемия. Они могут быть вызваны респираторным заболеванием (например, пониженной фракцией вдыхаемого кислорода, шунтом, пневмонией, астмой, гиповентиляцией) или сердечным заболеванием (например,g., выпот в перикард, тампонада сердца, застойная сердечная недостаточность). 2 Обычный конечный результат — снижение доставки кислорода на клеточном уровне, что снова приводит к шоку.
Снижение содержания оксигенированного гемоглобина в крови также может быть вызвано снижением концентрации гемоглобина, как это наблюдается при анемии.
Ход поршня
Ударный объем определяется преднагрузкой, постнагрузкой и сократимостью сердца. 2
Предварительная нагрузка определяется растяжением желудочковых сердечных клеток в ответ на присутствие крови в желудочке (венозный возврат).
Сократительная реакция связана с величиной растяжения; следовательно, чем больше растяжение, тем сильнее сокращение. Любое снижение наполнения желудочков (например, снижение венозного возврата) снижает преднагрузку и, как следствие, сердечный выброс и артериальное давление. 4
Afterload — это сила, необходимая сердцу для выброса крови. Давление, создаваемое желудочком, должно превышать давление на аортальном клапане, чтобы кровь вытекла.Увеличение постнагрузки (например, повышенное диастолическое артериальное давление) снижает ударный объем. 4 Если ударный объем уменьшается, сердечный выброс и доставка кислорода снижаются, что приводит к шоку.
Использование кислорода
Обычно митохондрии отвечают за потребление 98% кислорода в организме. 1 Посредством аэробного метаболизма они используют кислород для производства основной части энергии, используемой в организме, в форме аденозинтрифосфата (АТФ). 1 Уменьшение доставки кислорода в клетку приводит к анаэробному метаболизму, который является относительно неэффективным методом производства энергии, производящим 2 АТФ на каждую молекулу глюкозы, а не 36 АТФ, продуцируемых в результате аэробного метаболизма. 3 Кроме того, анаэробный метаболизм производит лактат, который можно контролировать (СМ. МОНИТОРИНГ) . 4
У пациентов с шоком продолжительный анаэробный метаболизм и, как следствие, снижение АТФ заставляет натрий и кальций накапливаться в истощенных клетках. Это увеличивает осмотическое притяжение, и вода проникает в клетку, вызывая набухание и смерть клетки. 2 Ишемия клетки вызывает выработку медиаторов воспаления, что приводит к увеличению проницаемости капилляров, расширению сосудов, активации лейкоцитов и дисфункции митохондрий.
Шок также проявляется, когда клетка не может использовать кислород. Одним из примеров является цианидный токсикоз: этот процесс нарушает цепь переноса электронов клеточного дыхания, что приводит к снижению производства энергии, что предотвращает использование кислорода клеткой и вызывает гипоксию и шок, несмотря на нормальную концентрацию кислорода в артериальной крови. 1
Когда кислород снова вводится в клетку, может произойти реперфузионное повреждение. В этой ситуации образуются радикальные формы кислорода (HO–, O 2 -, H 2 O 2 ).Эти соединения вызывают дальнейшую клеточную дисфункцию, увеличение клеточной проницаемости, повреждение ДНК и расщепление белков. 5
ВИДЫ УДАРА
Есть много способов классифицировать шок. Здесь описаны три основные категории шока: циркуляторный, метаболический и гипоксический. 1
Циркуляционный шок
Циркуляционный шок возникает при уменьшении эффективного циркулирующего объема, воспринимаемого барорецепторами.Чтобы иметь адекватный эффективный объем циркуляции, в организме должен быть адекватный объем крови и адекватное кровяное давление. Эта категория шока делится на 3 подкатегории: кардиогенный, гиповолемический и распределительный. 4
Кардиогенный шок
Кардиогенный шок возникает, когда эффективный циркулирующий объем уменьшается, несмотря на нормальный или увеличенный объем крови и соответствующее системное сопротивление. Этот тип шока вызван уменьшением ударного объема из-за снижения сократительной способности и может наблюдаться у пациентов с сердечной недостаточностью, например, с застойной сердечной недостаточностью, тампонадой сердца или сердечной аритмией. 1
Клинические признаки аналогичны другим типам шока с добавлением одного или всех следующих признаков: сердечные шумы, аритмии, кровянистая пена изо рта или носа, ортопноэ и цианоз.
Гиповолемический шок
Гиповолемический шок возникает, когда объем крови уменьшается из-за кровотечения, распределения жидкости в третьем пространстве или обезвоживания. Потеря цельной крови может быть вызвана внешней раной или внутренним кровотечением, например, тем, что наблюдается при внутрибрюшном новообразовании.Травма может привести к гемоперитонеуму или гемотораксу. Воспаление (например, при панкреатите) приводит к тому, что капилляры становятся «протекающими», что приводит к потере жидкости в полости тела (третье расстояние). Обезвоживание может быть вызвано рвотой или диареей. 1
Амортизатор распределительный
Распределительный шок возникает, когда организм не может поддерживать сужение кровеносных сосудов. Это вызывает системное расширение сосудов, что приводит к гипотензии, несмотря на нормальную сердечную функцию и эффективный циркулирующий объем.Это состояние возникает при тяжелой анафилаксии или любом другом болезненном процессе, вызывающем тяжелое воспаление (например, панкреатит, пиелонефрит, гепатит). 1
Сепсис (наличие инфекции с системными признаками воспаления) — частая причина распределительного шока. Септический шок диагностируется, когда гипотензия, вторичная по отношению к сепсису, не отвечает на адекватную жидкостную реанимацию.6 Несколько факторов способствуют септическому шоку, включая бактериальные эндотоксины, цитокины (фактор некроза опухоли α, множественные интерлейкины), которые действуют как провоспалительные медиаторы, радикальные формы кислорода, высвобождаемые из лейкоцитов. (увеличение проницаемости капилляров) и оксид азота (вызывающий длительное расширение сосудов). 7
Клинические признаки, связанные с распределительным шоком, отличаются от тех, которые наблюдаются при других классификациях шока. Пациенты часто обращаются с сильным пульсом, гиперемированием слизистых оболочек, быстрым наполнением капилляров и повышенной температурой.
Метаболический шок
Метаболический шок наблюдается, когда доставка кислорода к клетке нормальная, но клетка не может использовать кислород для производства энергии. Причины метаболического шока включают гипогликемию, отравление цианидом или митохондриальную дисфункцию. 1
Гипоксический шок
Гипоксический шок возникает в результате нарушения доставки кислорода к клеткам. Это может быть вторичным по отношению к снижению содержания кислорода в крови, как это наблюдается при анемии (снижение концентрации гемоглобина), снижении сатурации гемоглобина или респираторных заболеваниях. В качестве альтернативы, содержание кислорода в крови может быть нормальным, но сброс кислорода может быть недостаточным.
Пациенты могут иметь сопутствующие типы шока. Например, сепсис может вызывать обширное воспаление и расширение сосудов, что приводит к распределительному шоку, одновременно снижая способность клеток использовать кислород, вызывая метаболический шок.
СТАДИИ УДАРА
Клинические признаки, связанные с каждой стадией шока у собак и кошек, обобщены в ТАБЛИЦАХ 1 И 2 .
Адаптировано с разрешения Thomovsky E, Johnson PA. Патофизиология шока. Compend Contin Educ Practise Vet 2013; 35 (8): E1-E9. a Значения в скобках являются приблизительными. | |||
| РЕЗУЛЬТАТЫ ФИЗИЧЕСКИХ ИССЛЕДОВАНИЙ | КОМПЕНСАТОРНЫЙ УДАР | РАННИЙ РАЗРЯД | ПОЗДНИЙ ДЕКОМПЕНСАТОРНЫЙ ШОК |
| Температура | от нормального до низкого нормального (98–99 ° F) a | Переохлаждение от легкой до умеренной (96–98 ° F) | Переохлаждение от умеренной до выраженной (<96 ° F) |
| ЧСС | Тахикардия (> 180 уд / мин) | Тахикардия (> 150 уд / мин) | Брадикардия (<140 уд / мин) |
| Цвет слизистой оболочки | От нормального до бледного (гиперемирован при распределительном шоке) | бледный | От бледного до серого / мутного |
| Время наполнения капилляров | От нормального до слегка удлиненного (<1 сек; быстрое при распределительном шоке) | Длительное (<2 сек) | Длительное (≥2 сек) |
| Частота дыхания | Тахипноэ (> 50 вдохов / мин) | Тахипноэ (> 50 вдохов / мин) | Брадипноэ |
| Артериальное давление | Легкая гипотензия до нормы (70–80 мм рт. Ст.) | Гипотония легкой и средней степени тяжести (50–70 мм рт. Ст.) | Выраженная гипотензия, резистентная к инфузионной терапии (<60 мм рт. Ст.) |
| Ментация | Адаптивный | Обтянутый | Обман до ступора |
Адаптировано с разрешения Thomovsky E, Johnson PA.Патофизиология шока. Compend Contin Educ Practise Vet 2013; 35 (8): E1-E9. a Значения в скобках являются приблизительными. | |||
| РЕЗУЛЬТАТЫ ФИЗИЧЕСКИХ ИССЛЕДОВАНИЙ | КОМПЕНСАТОРНЫЙ УДАР | РАННИЙ РАЗРЯД | ПОЗДНИЙ ДЕКОМПЕНСАТОРНЫЙ ШОК |
| Температура | от нормального до низкого нормального (<97 ° F) a | Переохлаждение от легкой до умеренной (<95 ° F) | Переохлаждение от умеренной до выраженной (<90 ° F) |
| ЧСС | Тяжелая тахикардия (> 240 ударов в минуту) или легкая брадикардия (160–180 ударов в минуту) | Умеренная тахикардия (> 200 ударов в минуту) или брадикардия (120–140 ударов в минуту) | Легкая тахикардия (> 180 ударов в минуту) или тяжелая брадикардия (<120 ударов в минуту) |
| Цвет слизистой оболочки | Бледный (гиперемирован при распределительном шоке) | От бледного до белого | От бледного до серого / мутного |
| Время наполнения капилляров | От нормального до слегка продолжительного (<1 секунды; быстрое при распределительном шоке) | Длительное (<2 сек) | Длительное (≥2 сек) |
| Частота дыхания | Тахипноэ (> 60 вдохов / мин) | Тахипноэ (> 60 вдохов / мин) | Брадипноэ |
| Артериальное давление | Легкая гипотензия до нормы (80–90 мм рт. Ст.) | Легкая или умеренная гипотензия (50–80 мм рт. Ст.) | Выраженная гипотензия, резистентная к инфузионной терапии (<50 мм рт. Ст.) |
| Ментация | Адаптивный | Обтянутый | Обман до ступора |
Компенсационная
Как упоминалось ранее, барорецепторы в сердце и сосудистой сети снижают системное кровяное давление.Первоначально в ответ на снижение доставки кислорода организм увеличивает приток крови к тканям. Это достигается за счет увеличения сердечного выброса за счет увеличения частоты сердечных сокращений. 8 В результате артериальное давление может быть нормальным благодаря компенсаторным механизмам на этой стадии. 3 Бледные слизистые оболочки и увеличенное время наполнения капилляров связаны с периферической вазоконстрикцией, а снижение температуры связано с сужением сосудов в желудочно-кишечном тракте. Частота дыхания и усилие в норме или повышены, чтобы компенсировать недостаток кислорода.Может наблюдаться снижение мышления вследствие снижения кровотока или оксигенации в головном мозге.
Декомпенсационная
Декомпенсирующий шок возникает, когда организм больше не может компенсировать снижение доставки кислорода. На этом этапе частота дыхания снижается из-за снижения функции дыхательных мышц. Артериальное давление снижается, несмотря на тахикардию, и может не реагировать на жидкостную реанимацию. По мере того, как нарушения газов в крови ухудшаются, у пациента может развиться заторможенность и переохлаждение. 3
Позднее освобождение от ответственности
Пациенты могут демонстрировать брадикардию и гипотензию, которые не реагируют на агрессивную инфузионную терапию. Время реакции капилляров увеличивается, а слизистые оболочки часто выглядят бледными или серыми / мутными. Частота дыхания и усилие продолжают падать из-за отказа дыхательных мышц в ответ на гипоксию и гиперкапнию. Парциальное давление углекислого газа увеличивается и, при отсутствии реакции рефлекторной тахикардии, вызывает уменьшение силы миокарда и, как следствие, уменьшение сердечного выброса. 8
ЛЕЧЕНИЕ
Лечение должно быть направлено на усиление доставки кислорода тканями и их экстракции. Это может быть достигнуто путем подачи дополнительного кислорода, увеличения эффективного циркулирующего объема с помощью кристаллоидов или коллоидов, увеличения концентрации гемоглобина через продукты крови и увеличения сердечного выброса с помощью лекарств. 9
Для доступа к сосудам необходимо установить внутривенный катетер. Чтобы доставить большое количество жидкости за короткий промежуток времени, используйте короткий катетер с большим отверстием.Если венозный доступ невозможен, установите внутрикостной катетер для использования до тех пор, пока не будет установлен периферический катетер.
Кислородная добавка
Пациентам, испытывающим шок, будет полезно дополнительное введение кислорода. Это может быть выполнено с использованием нескольких методов, включая проточный кислород, маску, назальные канюли или кислородную клетку.
Проточный кислород
Проточный кислород — это быстрый и простой метод обеспечения кислородом при обращении к пациенту. Трубка помещается у носа пациента и обеспечивает кислород в концентрации от 25% до 45%. 10 Хотя этот метод быстрый и простой, он не идеален, поскольку требует высокой скорости потока и персонала для удержания трубки на месте. Некоторым пациентам не нравится ощущение потока кислорода на лице, и они становятся возбужденными. 10
Маска для лица
Кислород также может подаваться через лицевую маску, которая обеспечивает более низкий расход кислорода и обеспечивает более высокий процент кислорода (35–55% при подаче со скоростью 6–10 л / мин) по сравнению с проточным кислородом. Важно, чтобы кислородная маска была подходящего размера и подходила пациенту.10 Если он слишком ослаблен, кислород улетучится; если он будет слишком тесным, пациент будет вдыхать углекислый газ. 10
Опять же, некоторые пациенты могут не переносить маску и могут нервничать. Эти пациенты могут с большей готовностью принять маску при удалении диафрагмы. Хотя это снижает вероятность повторного дыхания пациентом углекислого газа, это позволяет кислороду улетучиваться, уменьшая процент поступающего кислорода.
Назальная канюля
После стабилизации состояния пациента и его госпитализации назальные канюли можно вводить в одну или обе ноздри, чтобы обеспечить долгосрочное снабжение кислородом.Одна канюля может подавать от 30% до 50% кислорода со скоростью от 100 до 150 мл / кг / мин, а 2 канюли могут увеличить концентрацию подаваемого кислорода до 70%. 10
Кислородная клетка
Кислородная клетка — отличный выбор для пациентов, которые могут не переносить установку назальных канюль (например, кошки брахицефальных пород). Большинство кислородных клеток могут обеспечивать от 40% до 50% кислорода. 10
Реанимация жидкостей
Кристаллоиды
Хотя кристаллоиды являются наиболее важным аспектом реанимации у пациентов в критическом состоянии, их следует использовать с осторожностью, поскольку их агрессивное введение может вызвать положительный жидкостный баланс (перегрузку жидкостью), что может нанести вред пациенту. 11 В течение 30-60 минут после введения от 60% до 80% кристаллоидов диффундировали из сосудистого пространства в интерстициальное пространство. 11 Из-за этого может потребоваться несколько болюсов жидкости.
Изотонические кристаллоиды
Исследования на людях показали, что при введении в больших количествах и с большой скоростью 0,9% физиологический раствор может вызвать гипернатриемию и гиперхлоремию из-за высоких концентраций натрия и хлорида. 11 Рекомендуется изотонический кристаллоид, который более близок к плазменным уровням натрия и хлорида, что делает раствор Рингера с лактатом, Normosol-R и Plasma-Lyte предпочтительными для реанимации. 11 Было показано, что эти жидкости вызывают меньше осложнений, а также снижают риск смерти. 11
Гипертонический раствор
Гипертонический солевой раствор — это кристаллоидный раствор, который содержит более высокую концентрацию натрия и хлорида по сравнению с плазмой 12 ; однако его вводят в меньших объемах, чем изотонические кристаллоиды. Гипертонический раствор увеличивает осмолярность плазмы, втягивая воду в сосудистое пространство из интерстициального пространства, тем самым увеличивая объем плазмы.Результирующее увеличение объема превышает введенный объем и быстро увеличивает сердечный выброс и сократительную способность, а также САД. Этот эффект длится от 20 минут до 3 часов. 12 Требуемый меньший объем жидкости делает эту жидкость идеальным выбором для пациентов, которые могут не переносить большие объемы, например, с травмами головы или сердечными заболеваниями. 9
Гипертонический солевой раствор доступен в нескольких концентрациях от 7% до 23%. Гипертонический раствор с концентрацией 7% безопасен для применения в периферическую вену, вводится в дозе 2.5–5 мл / кг, и следует вводить не быстрее 1 мл / кг / мин. Если используется более высокая концентрация (например, 23%), ее следует разбавить перед инъекцией, иначе это вызовет гемолиз. Эффект от любой концентрации гипертонического раствора длится дольше, если он используется вместе с коллоидом. Гипертонический раствор с концентрацией 23% можно смешивать с коллоидом в соотношении 1: 2,5. 12
Как и все лекарства, гипертонический раствор имеет нежелательные побочные эффекты. Произойдет временное дозозависимое повышение содержания натрия и хлорида.Забор жидкости из межклеточного пространства усугубит обезвоживание; Таким образом, следует избегать приема гипертонического раствора у пациентов с обезвоживанием. Если он используется на фоне обезвоживания, он должен сопровождаться изотоническим кристаллоидом для восстановления межклеточной жидкости. 12
Коллоиды
Использование гидроксиэтилкрахмала (ГЭК) вызывает споры на протяжении многих лет. В исследованиях на людях было показано, что длительное использование увеличивает риск острого повреждения почек, коагулопатий и смертности. 11 Коллоиды более позднего поколения (тетракрахмалы) оказались более безопасными из-за их повышенного клиренса, что означает меньшую задержку в тканях и плазме, что снижает риск побочных эффектов. 11
Исследования на людях показали, что, хотя ГЭК восстанавливает эффективный циркулирующий объем быстрее, чем кристаллоиды, в целом нет никакой разницы в пользе между ними в отношении стабилизации конечной точки гемодинамики. 11 В этих исследованиях тем, кто получал ГЭК, требовалась более низкая доза вазопрессина и поддерживалось более высокое центральное венозное давление, которое является показателем объема крови.У них также было более быстрое восстановление гемодинамической стабильности. Улучшение лактата в крови, частоты сердечных сокращений и артериального давления было таким же, как у тех, кто получал кристаллоиды. 11
Исследования на людях показали, что острое поражение почек, вызванное применением ГЭК, является многофакторным. Повышенная вязкость коллоида вызывает ишемию, приводящую к острому повреждению почек; застой кровотока через почки во время фильтрации вызывает закупорку просвета канальцев; и осмотический нефроз вызывает набухание клеток проксимальных почечных канальцев.Коллоиды более поздних поколений менее нефротоксичны, но все же возникают те же осложнения. 11
Исследования на людях также показали, что ГЭК оказывает отрицательное дозозависимое влияние на коагуляцию. Он подавляет адгезию и агрегацию тромбоцитов за счет связывания с поверхностью тромбоцитов, а также снижает экспрессию гликопротеиновых рецепторов на поверхности тромбоцитов (важный шаг в адгезии тромбоцитов). 11 Как и при остром поражении почек, эти осложнения более серьезны при использовании коллоидов раннего поколения. 11
HES также связывается с фактором фон Виллебранда и фактором VIII, ускоряя их выведение. Клинические кровотечения, связанные с введением HES, не были подтверждены в исследованиях, специфичных для ветеринарии 11 ; однако у ветеринарных пациентов наблюдались кровотечения. По этой причине важно учитывать возможные осложнения при применении ГЭК у пациентов с коагулопатией или заболеванием почек.
В ветеринарии использование вазопрессоров и инотропных препаратов является предпочтительным перед риском получения травм из-за большого количества кристаллоидов и ГЭК. 11
Продукты крови
У пациентов в нормальном состоянии покоя анемия может хорошо переноситься, и доставка кислорода может поддерживаться. Однако у пациентов с травмой и острой потерей объема крови связанный с этим стресс, воспаление и боль способствуют снижению доставки кислорода. 2 Пациенты могут переносить кровопотерю от 10% до 15%, но когда кровопотеря достигает 20% от общего объема крови, требуется переливание. Не всем пациентам, страдающим от шока, требуются продукты крови, но тем, у кого они есть (например,(например, пациенты с гиповолемическим шоком) получают пользу от переливания. Если показатели свертываемости повышены, можно вводить свежую цельную кровь или свежезамороженную плазму. 1
Поддержка сердечно-сосудистой системы
Катехоламины рекомендуются, если пациент не отвечает на инфузионную терапию. Множественные рецепторы катехоламинов присутствуют по всей сердечно-сосудистой системе (ТАБЛИЦА 3) . В результате для поддержки сердечно-сосудистой системы можно использовать несколько катехоламинов, включая дофамин, добутамин, норадреналин, вазопрессин и адреналин.
| ТИП РЕЦЕПТОРА | МЕСТО |
Альфа-1 Бета-2 | Гладкие мышцы сосудов |
| Бета-1 | Миокард |
| Допаминергический-1 | Микрососуды почек, коронарных артерий и брыжейки |
| Дофаминергический-2 | Синаптические нервные окончания |
| Вазопрессин-1 | Гладкие мышцы сосудов |
Дополнительные методы лечения
Антибиотики
Антибиотики следует вводить в течение 1 часа после подозрения или постановки диагноза сепсиса, поскольку задержка с введением антибиотиков связана с повышенной смертностью. 1 По опыту автора, рекомендуется использование антибиотиков широкого спектра действия, поскольку маловероятно, что конкретный патоген можно будет идентифицировать в течение этого периода времени.
Гастропротекторы
Повреждение слизистой оболочки часто встречается у пациентов с шоком из-за связанного со стрессом заболевания слизистой оболочки. 1 Гиповолемия, снижение сердечного выброса и сужение сосудов, связанные с шоком, приводят к внутренней гипоперфузии и снижению кровотока слизистой оболочки, перистальтики желудочно-кишечного тракта и секреции бикарбонатов с последующим развитием острой стрессовой язвы.
Варианты профилактики или лечения заболеваний слизистых оболочек, связанных со стрессом, включают антагонисты рецепторов гистамина 2 , ингибиторы протонной помпы и сукральфат. Антагонисты рецепторов гистамина 2 (фамотидин, ранитидин) и ингибиторы протонной помпы (омепразол, пантопразол) снижают выработку кислоты. 14 Сукральфат — это защитное средство для желудочно-кишечного тракта, которое при контакте с соляной кислотой образует пасту, связывается с участком язвы и образует барьер, предотвращающий дополнительное повреждение желудочной кислотой.
Противорвотные
У пациентов, испытывающих шок, также может развиться тошнота, и им могут помочь противорвотные средства (доласетрон, маропитант цитрат) для устранения или предотвращения рвоты.
МОНИТОРИНГ
Наблюдение за пациентом во время и после реанимации очень важно.
Медицинский осмотр
Физический мониторинг идеален и должен включать пальпацию пульса и определение их силы, выслушивание сердца при пальпации пульса и отслеживание любых асинхронных пульсов, а также пристальное наблюдение за цветом слизистой оболочки, а также за временем наполнения капилляров.Также жизненно важно выслушивать легкие и отмечать любое увеличение частоты дыхания и усилий.
На гипоксию может указывать одышка, тахипноэ, беспокойство или беспокойство. Цианоз также указывает на гипоксию, но важно понимать, что для выявления цианоза необходима концентрация гемоглобина> 5 г / дл. Если концентрация гемоглобина ниже этого значения, у пациента с гипоксией не будет синюшного цвета. 10
Анализ крови
Объем упакованных клеток указывает на потенциальную способность крови переносить кислород.Содержание гемоглобина в крови можно оценить как одну треть от объема упакованных клеток; например, ожидается, что у пациента с объемом упакованных клеток 30% будет содержание гемоглобина 10 г / дл.
Концентрация гемоглобина> 8 г / дл необходима для поддержания доставки кислорода. 1 Общий белок следует оценивать вместе с объемом упакованных клеток. Общий белок <3,5 г / дл указывает на то, что онкотическое притяжение менее чем адекватно и коллоиды будут полезны. 1
Последовательный мониторинг лактата в крови предоставляет информацию о состоянии перфузии пациента и помогает направлять инфузионную терапию. Лактат образуется при минимальной доставке кислорода. Когда уровень лактата в крови повышен, гипоперфузия уже присутствует. Степень гипоперфузии можно оценить по уровню лактата в крови. Нормальный уровень лактата в крови <2 ммоль / л. На умеренную гипоперфузию указывает уровень лактата в крови от 3 до 4 ммоль / л, на умеренную гипоперфузию - от 4 до 6 ммоль / л и на тяжелую гипоперфузию - уровень> 6 ммоль / л. 15 После восстановления перфузии уровень лактата в крови должен быстро упасть. Последовательный мониторинг лактата более полезен, чем единичное измерение. 16
Артериальное давление
Мониторинг артериального давления важен при оценке состояния сердечно-сосудистой системы. Прямой инвазивный мониторинг артериального давления является золотым стандартом, но не широко доступен. Косвенный неинвазивный мониторинг часто более практичен и может проводиться с помощью ультразвуковых доплеровских или осциллометрических методов. 1
Размер манжеты должен быть подходящим: у собак ширина манжеты должна составлять 40% окружности ноги в выбранном месте; у кошек окружность должна составлять от 30% до 40%. 1 Слишком большая манжета приведет к ложному занижению показаний, тогда как показания будут ложно подняты из-за слишком маленькой манжеты. Когда пациент лежит на боку, манжету следует наложить на периферическую артерию на уровне сердца. 1 Показания будут более точными, если манжета расположена выше запястья (передняя конечность) или ниже скакательного сустава (задняя конечность).Неточные результаты могут быть получены, если пациент переохлажден или испытывает сужение сосудов.
Электрокардиография
Непрерывный мониторинг электрокардиограммы позволяет техническим специалистам внимательно оценивать частоту сердечных сокращений пациента, не беспокоя его. Если миокард испытывает гипоксию, могут наблюдаться сердечные аритмии в виде преждевременных сокращений желудочков. Обычно это не вызывает беспокойства, если только частота сердечных сокращений не повышена (> 180 ударов в минуту) или они не мультифокальные. 17
Общий анализ мочи
Следует внимательно контролировать диурез: собакам можно установить мочевой катетер; у кошек туалетный лоток можно взвесить. Если у пациента нет мочевого катетера или он не будет использовать туалетный лоток, под пациента можно поместить периметр и взвесить его, чтобы контролировать диурез. Когда пациент получает инфузионную терапию, диурез должен составлять не менее 1 мл / кг / ч. Снижение диуреза может указывать на снижение функции почек, но также может указывать на недостаточную жидкостную реанимацию.
Помимо диуреза, следует внимательно следить за удельным весом мочи (УЗИ). У обезвоженного пациента с нормальной функцией почек моча будет концентрированной, с USG> 1,045. У пациента, получающего внутривенные жидкости и прошедшего адекватную реанимацию, УЗИ будет в диапазоне от 1,008 до 1,012 (изотенурия). USG> 1,014 может указывать на неадекватную жидкостную реанимацию.
ЗАКЛЮЧЕНИЕ
Техники играют решающую роль в лечении шоковых пациентов.Четкое понимание патофизиологии, клинических признаков и методов лечения шока поможет техническим специалистам улучшить уход за больными. Благодаря быстрому распознаванию, соответствующему лечению и бдительному наблюдению многие пациенты, страдающие от шока, могут выжить.
Ссылки
- Хоппер К., Сильверштейн Д.К., Бейтман С. Шоковые синдромы. В: ДиБартола С.П., под ред. Расстройства жидкости, электролитов и кислотно-щелочного баланса у мелких животных. 4-е изд. Сент-Луис: Эльзевьер; 2012: 557-583.
- Bliss S. Анемия и доставка кислорода. Vet Clin North Am Small Anim Pract 2015; 45 (5): 917-930.
- Thomovsky E, Johnson PA. Патофизиология шока. Compend Contin Educ Practise Vet 2013; 35 (8): E1-E9.
- Boulpaep EL. Регулирование артериального давления и сердечного выброса. В: Boron WF, Boulpaep EL, ред. Медицинская физиология: клеточный и молекулярный подход. 2-е изд. Филадельфия: Эльзевьер; 2009: 554-576.
- Вайдович П. Свободные радикалы и антиоксиданты при воспалительных процессах и ишемически-реперфузионных повреждениях. Vet Clin North Am Small Anim Pract 2008; 38 (1): 31-123, т.
- Schoor CA, Zanotti S, Dellinger RP. Тяжелый сепсис и септический шок. Вирулентность 2014; 5 (1): 190-199.
- Worthley LI. Шок: обзор патофизиологии и лечения. Часть II. Crit Care Resusc 2000; 2 (1): 66-84.
- Boulpaep EL. Комплексный контроль сердечно-сосудистой системы. В: Boron WF, Boulpaep EL, ред. Медицинская физиология: клеточный и молекулярный подход. 2-е изд. Филадельфия: Эльзевьер; 2009: 593-609.
- Peterson NW, Moses L. Доставка кислорода. Compend Contin Educ Pract Vet 2011; 33 (1): E1-E7.
- Manning AM. Кислородная терапия и токсичность. Vet Clin North Am Small Anim Pract 2002; 32 (5): 1005-1020, т.
- Cazzolli D, Prittie J. Кристаллоидно-коллоидные дебаты: последствия выбора реанимационной жидкости в ветеринарной реанимации. J Vet Emerg Crit Care 2015; 25 (1): 6-19.
- Kyes J, Johnson JA.Гипертонические солевые растворы в шоковой реанимации. Compend Contin Educ Practise Vet 2011; 33 (3): E1-E8; викторина E9.
- Haskins SC. Катехоламины. В: Silverstein DC, Hopper K, eds. Медицина интенсивной терапии мелких животных. Сент-Луис: Эльзевир; 2015: 829-836.
- Konturek PC, Brzozowski T, Konturek SJ. Стресс и кишечник: патофизиология, клинические последствия, диагностический подход и варианты лечения. J. Physiol Pharmacol 2011; 62 (6): 591-599.
- Boag AK, Хьюз Д.Оценка и лечение нарушений перфузии у пациентов неотложной помощи. Vet Clin North Am Small Anim Pract 2005; 35 (2): 319-342.
- Laforcade A, Сильверштейн, округ Колумбия. Шок. В: Silverstein DC, Hopper K, eds. Медицина интенсивной терапии мелких животных. 2-е изд. Сент-Луис: Эльзевьер; 2015: 26-30.
- Парио Р. Желудочковые тахиаритмии. В: Silverstein DC, Hopper K, eds. Медицина интенсивной терапии мелких животных. Сент-Луис: Эльзевир; 2015: 255-259.
Шок: обзорный тест
Эта статья больше не доступна для получения кредита CE, но вы все равно можете проверить свои знания, пройдя этот тест.
- Неадекватная реанимация жидкости на ранних стадиях шока может указываться по
- Брадикардия
- Гипертония
- Снижение диуреза
- Гипертермия
- Уменьшение доставки кислорода можно увидеть с увеличением
- Преднатяг
- Afterload
- Пульс
- Сократимость
- Хеморецепторы в головном мозге реагируют на снижение сердечного выброса, только если это вызывает изменение в крови
- pH
- Лактат
- Давление
- Гемоглобин
- ___________ увеличивает сродство гемоглобина к кислороду.


 Если у вашего пациента ТЭЛА, рассмотрите возможность гепарина, тромболитиков или тромбэктомии. В каждом из этих случаев вы обычно можете начать с некоторых жидкостей (в зависимости от предварительной нагрузки), чтобы стабилизировать кровяное давление, пока вы предпринимаете определенные действия.
Если у вашего пациента ТЭЛА, рассмотрите возможность гепарина, тромболитиков или тромбэктомии. В каждом из этих случаев вы обычно можете начать с некоторых жидкостей (в зависимости от предварительной нагрузки), чтобы стабилизировать кровяное давление, пока вы предпринимаете определенные действия.