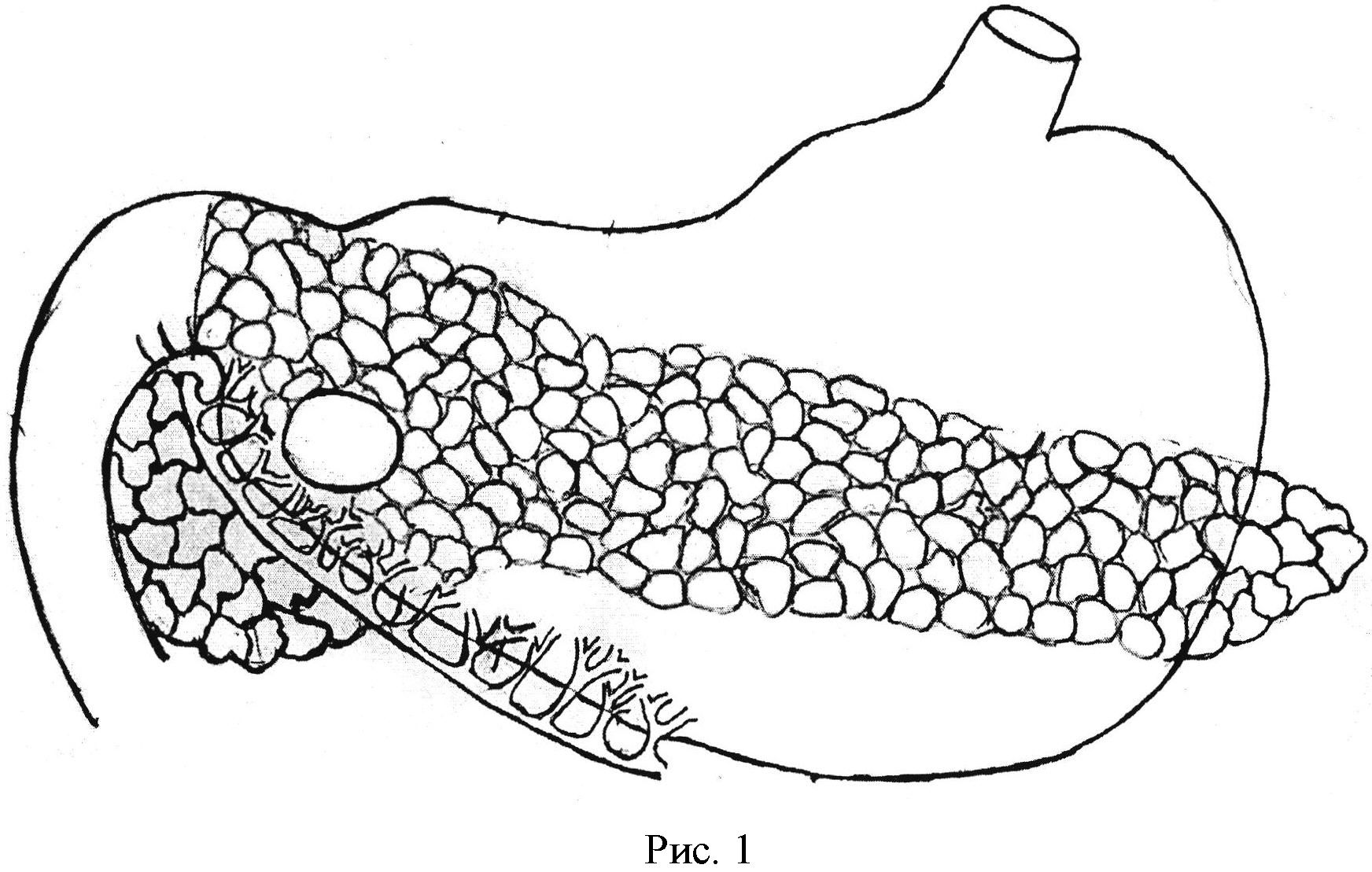
Уплотнение поджелудочной железы, что это такое и опасно ли?
Панкреатит сегодня диагностируется все чаще. Это связано с изменениями темпов и качества жизни человека, отсутствием системы питания и многими другими факторами. Но уплотнение поджелудочной железы, что это такое и насколько опасно при данной болезни? Вопрос, который задают себе многие.
Ответ на данный вопрос может зависеть от многих особенностей заболевания и пациента. Лечить подобные аномалии самостоятельно нельзя, поэтому для этого потребуется и комплексный подход.
Определение патологии
Уплотнение поджелудочной железы представляет собой последствие от перенесенных или переносимых заболеваний, которое нередко свидетельствует о наличии инфекции. Характеристика – изменение толщины областей органа, которое образует рубцы на органе после окончания воспалительных процессов.
Появление уплотнений может сказать о том, насколько действенным было проведенное лечение заболеваний железы. Если ситуация не меняется, значит, неправильно был поставлен диагноз или выбран метод терапии. Стоит отметить, что они не являются самим заболеванием как таковым и могут быть лишь признаками отклонений в процессах и работе внутренних органов человека.
Стоит отметить, что они не являются самим заболеванием как таковым и могут быть лишь признаками отклонений в процессах и работе внутренних органов человека.
Причины возникновения
Диффузное изменение чаще всего возникает на фоне развития панкреатита. В зависимости от природы и характера заболевания различают следующие отклонения:
- При острой форме болезни происходит отмирание клеток поджелудочной железы, что приводит к утолщению небольших участков ткани.
- Хроническая форма болезни нередко сопровождается рецидивами, которые приводят к некрозу тканей органа. При этом толщина уплотнений может быть больше, чем при острой форме патологии.
Кроме того, на возникновение подобных явлений могут повлиять следующие факторы и предпосылки:
- негативное изменение кровообращения в организме;
- хронические патологии эндокринной системы организма;
- дистрофия;
- последствия негативного влияния окружающей среды;
- подростковый период;
- генетические аномалии органов.

Симптом, обозначающий течение нормальных возрастных или генетических явлений, не представляет опасности для здоровья.
Симптомы появления уплотнений
Несмотря на то, что диффузные изменения поджелудочной железы являются лишь признаком наличия каких-либо патологий, они могут иметь собственные симптомы:
- резкое беспричинное снижение массы тела;
- расстройство работы желудочно-кишечного тракта, расстройство стула;
- тошнота, неприятные ощущения в области живота, рвота.
Диффузные изменения сами по себе не опасны, однако, если они являются признаками серьезных заболеваний внутренних органов, медлить с началом лечения не следует. Для этого необходимо своевременно пройти комплексную диагностику.
Диагностика
Правильно диагностировать нарушения данного типа достаточно сложно, поэтому процедуру должен производить довольно квалифицированный врач — гастроэнтеролог. В первую очередь он проводит опрос пациента и изучение его истории болезни. Также может быть проведено мануальное обследование.
Также может быть проведено мануальное обследование.
Вторым этапом диагностики обычно становится УЗИ-обследование как наиболее подходящая и эффективная процедура. На УЗИ можно вычислить изменения в структуре и толщине тканей, определить неоднородные участки и выявить причины возникновения воспалительных процессов. Кроме того, могут понадобиться консультации врачей других направлений, а также сбор анализов мочи и крови.
Методы лечения
Выбор метода лечения в первую очередь зависит от поставленного диагноза и причины появления болезни. Как правило, оперативное вмешательство может понадобиться в случае возникновения патологических новообразований. В остальных случаях применяется лечебная диета и прием медикаментов.
Медикаменты
Если обнаруживаются уплотнения в поджелудочной железе, значит поджелудочная железа воспалена. Поэтому необходим прием противовоспалительных лекарств.
Также требуется комплексное лечение медикаментами:
- Препаратами, способными снизить выработку соляной кислоты.
 Благодаря их приему снижается уровень раздражения слизистой.
Благодаря их приему снижается уровень раздражения слизистой. - Ферментами, улучшающими пищеварения. Вследствие того, что больная поджелудочная железа не справляется со своими функциями, ей может требоваться поддержка в виде ферментов в таблетках, принимаемых во время еды. Особенно это важно при панкреатите.
- Спазмолитиками. Помогают снимать боль и давление на внутренние органы и ребра.
Диета
Для того, чтобы не допускать рецидивов панкреатита поддерживать нормальное функционирование железы, необходимо придерживаться лечебной диеты, включающей следующие правила:
- Обед – основной прием пищи.
- Последняя трапеза – не позднее, чем за два часа до сна.
- Есть необходимо небольшими порциями по четыре — пять раз в день.
- Питание должно быть энергетически сбалансированным.
- Необходимо включать в рацион достаточное количество свежих овощей.
- Обязательно исключение соленого, копченого, жареного и других вредных продуктов.
Желательно готовить продукты на пару, отваривать и запекать. При этом рекомендуется также снижение уровня химических добавок.
При этом рекомендуется также снижение уровня химических добавок.
Последствия появления уплотнений
При отказе от своевременного лечения причины появления уплотненной железы возможно разрастание грубых тканей и переход патологии в новую фазу. Кроме того, острый панкреатит может обрести хроническую форму. Поэтому важно при первых же симптомах обратиться к врачу и исключить вредные продукты из рациона.
Заключение
Уплотнение поджелудочной железы – что же это такое? С одной стороны, явление не представляет собой опасную патологию для человека. С другой стороны ее причины могут серьезно навредить здоровью без своевременного лечения.
что это такое, причины, симптомы
Иногда во время диагностики поджелудочной железы специалист обнаруживает ее диффузные изменения. Хорошо это или плохо, и как это заключение УЗИ влияет на здоровье пациента? Следует понимать, что такие изменения в поджелудочной – это не диагноз, и не заболевание.
Это всего лишь отклонения от нормы под влиянием ряда факторов, причем ультразвуковая диагностика может показывать разную степень этих изменений. Слово «диффузные» означает, что изменения в исследуемом органе равномерные.
При этом пациент может быть абсолютно спокоен, что у него нет очаговых поражений в органе, таких, как кисты, опухоли, камни или кровоизлияния в ткани железы.
Что такое паренхима в области поджелудочной железы
Поджелудочная железа – орган пищеварительной системы, который выполняет важные функции. Вырабатывает панкреатический сок, инсулин и глюкагон. Орган очень плотный и плохо поддается диагностике из-за особенностей расположения. Для того чтобы определить состояние поджелудочной железы часто назначается УЗИ.
В медицине термин паренхима обозначает внутреннюю структуру какого-либо органа, в нормальном состоянии она является однородной.
youtube.com/embed/JXPuL_Bhnjo?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»/>Диетическое питание
- Питание в период диффузных изменений корректируется согласно устанавливаемому диагнозу.

- Лечение продолжительно и нуждается в неукоснительном следовании диетических рекомендаций.
- В независимости от болезни, больному с такими изменениями следует помнить, что поджелудочная в принципе не воспринимает спиртное. Употребление алкоголя ведет к острым формам болезни и ухудшает общий тонус.
- Необходимо соблюдать низкокалорийную диету, где главную роль играет растительная еда, каши и кисломолочка.
- Следует целиком изъять копченое, соленья и специи, усиливающие вкусовые качества и аппетит.
- Еда должна стать умеренной, предотвращать интенсивное выделение соков, поскольку это провоцирует приступы панкреатита.
- Данный симптом может говорить о прогрессирующем сахарном диабете. Из меню также нужно совсем убрать легко усваиваемые углеводы: сладости, некоторые фрукты.
- Диетическое питание должно включать зерновые культуры и овощные блюда. Пищу корректируют зависимо от болезни, приведшей к этим переменам внутри органа.
Запрещенная еда:
- Алкоголь в любых дозах.

- Острая, жирная, сладкая, соленая, жареная, копченая пища.
- Сок в пакете, консервированные продукты, специи, колбасные изделия.
Разрешенная еда:
- Овощные блюда и фрукты (прием цитрусовых следует уменьшить, поскольку они содержат большое количество сахара).
- Нежирные виды мяса и рыбы.
- Кисломолочные и молочные продукты.
- Зерновые продукты, каши.
Прочие советы:
- Порции следует делать маленькими;
- Советуют есть часто, но понемногу.
- Готовка пищи должна быть на пару;
- Запрещают переедание.
- Прием соленого ведет к отложению солей в тканях, потому ее целесообразно изъять из меню.
О том, что можно есть при панкреатите поджелудочной железы читайте здесь.
Что такое эхогенность поджелудочной железы
Ультразвуковое исследование – распространенный метод диагностики, не требующий больших финансовых затрат. С его помощью можно диагностировать многие заболевания, узнать о состояние внутренних органов. Метод часто используют для обследований поджелудочной железы.
Метод часто используют для обследований поджелудочной железы.
Многим известно, что ткани человеческого организма обладают разной плотностью, следовательно, ультразвук также по-разному отражает их. Чем выше плотность ткани, тем больше эхогенность, и наоборот – чем меньше плотность ткани, тем меньше эхогенность.
При диффузных изменениях поджелудочной железы плотность паренхимы увеличивается и повышается ее эхогенность. Плотность органа понижается в большинстве случаев из-за различных воспалительных изменений в организме, ведущих к отеку органа. Жидкость обладает меньшей плотностью, чем сама паренхима, поэтому эхоплотность понижается.
Что показывает ультразвуковое исследование
Поджелудочная железа выполняет в организме две функции:
- внешнесекреторная — вырабатывает секрецию, помогающую переваривать жиры, белки и углеводы;
- внутрисекреторная – производит инсулин, помогающий тканям усваивать глюкозу.
Железа условно поделена на три части: головку, тело и хвост, плавно переходящие друг в друга.
По результатам ультразвукового исследования врач определяет размеры, форму и однородность ткани органа, а так же выявляет наличие либо отсутствие патологий.
Сама диагностика поджелудочной железы – непростая задача, врачу подчас нелегко рассмотреть орган, который находится за желудком и кишечником, имеющих большое скопление газа. Поэтому, прежде чем проводить исследование органа, пациенту показана диета, нацеленная на уменьшение газообразования.
В момент ультразвукового исследования врач проводит оценку эхогенной структуры ткани железы, и если она равномерно изменена (повышена либо понижена), в карточке ставится запись, что в поджелудочной железе наблюдаются диффузные изменения.
Это имеет значение только для лечащего врача, который присоединит к заключению жалобы пациента, и на основании этого назначит дополнительные исследования.
Как известно, все органы в организме человека тесно взаимосвязаны, поэтому обычно ультразвуковая диагностика поджелудочной железы назначается одновременно с УЗИ печени и желчного пузыря.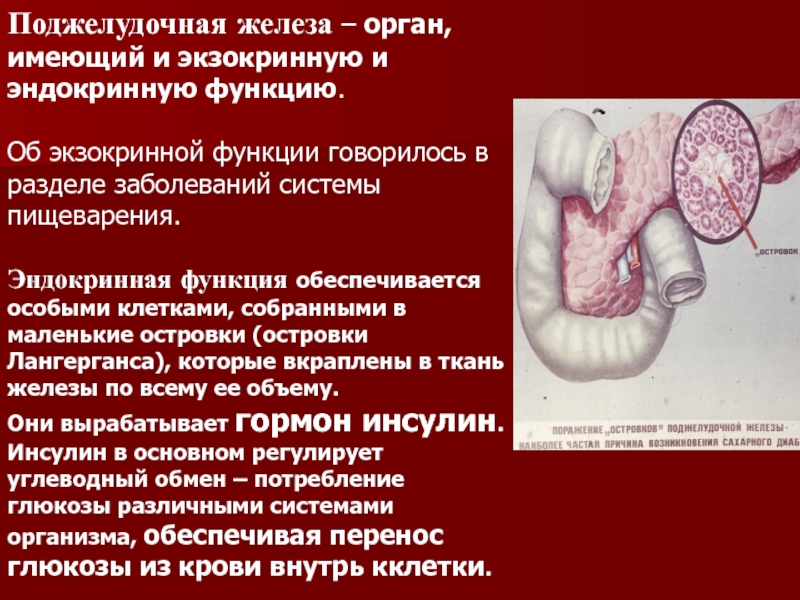
Знаете ли вы основные правила здорового питания? Нам часто приходится видеть обобщенные рекомендации по составлению рациона. Побольше воды, поменьше углеводов, жирного, сладкого и фаст-фудов. Отчасти это так, однако каждый человек — это отдельный организм, и хотелось бы более конкретного понимания, какие же все таки продукты попадают под ту или иную категорию.
Мы подготовили для вас подборку продуктов, которые помогут вам увидеть, каких продуктов не стоит опасаться, какие достаточно ограничить, а от каких отказаться.
Каждая подборка позволит вам быстро сориентироваться в вашей корзине питания и понять основные приоритеты выбора. Забирайте правила прямо сейчас, кликнув на кнопку «скачать правила», делитесь им со своими друзьями (для этого на странице есть кнопки социальных сетей).
Если есть какие-то патологические отклонения от нормы в одном из этих органов, это автоматически укажет на изменения в железе, и наоборот.
Для более детального исследования железы назначается ФГДС желудка и органов пищеварительного тракта, рентгеноскопия, а так же анализы крови, кала и мочи.
Причины
К основным причинам, способствующим развитию диффузных изменений относятся:
- хроническая форма воспаления поджелудочной железы;
- длительное употребление токсичных медикаментозных препаратов;
- пристрастие к алкогольным напиткам;
- чрезмерное употребление жирной пищи;
- никотиновая зависимость;
- ранее перенесенная острая форма воспаления поджелудочной железы;
- недуг в области печени пациента;
- сахарный диабет;
- инфекционные заболевания;
- нарушение процессов метаболизма;
- гормональные нарушения;
- заболевания, вызванные паразитами;
- неалкогольная жировая болезнь печени.
Также советуем просмотреть: Где болит и как болит поджелудочная железа: знаем больше, болеем меньше
Важно. По данным статистики паренхима поджелудочной часто уплотняется у пациентов пожилого возраста. Среди детей чаще встречается ферментная недостаточность поджелудочной железы.
Незначительные уплотнения паренхимы поджелудочной железы возникают из-за стрессовой ситуации, заболеваний воспалительного характера, неправильного питания и депрессивных заболеваний. Очень важно найти истинную причину, которая привела к изменениям плотности паренхимы.
Причины появления диффузных изменений
Диффузные изменения ПЖ – это отражение патологических видоизменений ткани органа, хотя они встречаются и в норме. Повышение эхогенности на отдельном участке — всегда патология.
Причиной развития изменений диффузного характера ПЖ являются:
- Воспаление в ПЖ — панкреатит. Образуется фиброз — нормальные клетки замещаются соединительной тканью. Иногда это результат нарушения метаболических процессов.
- Панкреонекроз из-за тотальной гибели клеток проявляется повышенной эхогенностью в виде равномерных изменений в паренхиме — морфологически это также проявляется фиброзом. Размеры ПЖ уменьшаются.
- Болезни печени и желчевыводящих путей, патология желудка и ДПК.

- Различные новообразования в ПЖ и соседних органах.
- Липоматоз — замещение клеток железы липоцитами (жировыми), не содержащими внутриклеточной жидкости – на сонографии они проявляются диффузными изменениями повышенной эхогенности. Размеры ПЖ при этом не изменены.
- Сахарный диабет — вследствие гибели бета-клеток островков Лангерганса, синтезирующих инсулин.
- Заболевания сосудов, вызывающие нарушение кровообращения в ПЖ.
- Алкоголизм, вызывающий массовое разрушение клеток ПЖ. Происходит замещение нормальных клеток соединительнотканными с развитием фиброза.
- вредная еда — особенно жирная и жареная, вызывающая гибель клеток,
- прием алкоголя — иногда достаточно несколько глотков, чтобы запустить патологический процесс,
- стрессы,
- курение,
- беспорядочный прием лекарственных препаратов, оказывающих токсическое действие на паренхиму.

Поэтому диффузные изменения, выявленные при эхографическом исследовании, не диагноз, а объективное отражение патологического поражения паренхимы ПЖ.
Провоцирующие факторы
К провоцирующим факторам относится:
Любой из этих факторов, даже при коротком по времени воздействии, может вызвать необратимые изменения, связанные с гибелью клеток, и увеличить имеющуюся патологическую трансформацию ткани. Особенно этому подвержены люди преклонного возраста и имеющие неблагоприятную наследственность по заболеваниям ПЖ у близких родственников.
Сопутствующие симптомы
В зависимости от причин, способствовавших появлению диффузных изменений, выделяется ряд симптомов, которые могут беспокоить пациента, например:
- тошнота и рвота;
- скачки артериального давления;
- повышение температуры тела;
- проблемы со стулом;
- вздутие живота;
- ощущение дискомфорта в области желудка;
- пациент постоянно ощущает усталость;
- болевые приступы в зоне поджелудочной.
Часто диффузные изменения поджелудочной железы диагностируются совершенно неожиданно, во время планового осмотра и проходят абсолютно бессимптомно. При этом орган полностью справляется со своими функциями.
Понимание механизмов патологии
Диффузия переводится с латинского как «взаимодействие». Диффузное изменение характеризуется процессом замещения одних клеток органа или структуры другими. Это значит, что по соседству со здоровыми клетками начинают располагаться больные, провоцируя развитие патологического явления.
Диффузные изменения в поджелудочной железе бывают следующие:
- Выражена эхогенность. При этом отсутствует изменение величины органа. В данном случае развиваются диффузные изменения поджелудочной железы по типу липоматоза, т. е. перерастание нормальной ткани в липидную. Запущенность процесса приводит к полному перекрытию паренхимы жиром.
- Уменьшена эхоплотность, поджелудочная железа диффузно неоднородная, размеры увеличены умеренно. Развивается воспаление в острой форме в связи с нарушениями выведения пищеварительных ферментов. В результате происходит самопереваривание, возникает отек органа, изменяется его паренхима. Можно выявить у детей при нарушении питания.

- Снижение эхоплотности, эхогенности, сохранение размеров. Подобные явления возникают при хроническом панкреатите. Обычно причины его развития обусловлены дегенеративно протекающими метаболическими процессами в отношении липидов. Бывает выявлена закрученность выводного протока панкреатического сока.
- Эхоскопические дефекты. Проявляются в расстройстве плотности эхоструктуры (например, может быть выявлено уплотнение поджелудочной железы), замене клеток на жировые. Характерно при наличии сахарного диабета.
- Эхографические патологии. Проявляются в повышенной эхогенности, увеличенной эхоплотности, отсутствии изменений в величине (либо небольшое уменьшение). Данные отклонения могут быть симптомами фиброза, при котором происходит замещение тканей органа на соединительную. Дефект обусловлен воспалением или нарушением пищеварения.
- Необратимые диффузорные дистрофические изменения. Отсутствуют характерные признаки болезни. Развитие патологического процесса умеренное.
- Повышенная эхогенность органа.
 Встречается при развитии псевдокисты или абсцесса.
Встречается при развитии псевдокисты или абсцесса. - Неоднородные диффузные изменения, которыми характеризуется эхоструктура. Являются признаком смешивания участков.
Все указанные эхопризнаки диффузных изменений поджелудочной, помимо проведения УЗИ, требуют взятия анализов биологических материалов (крови, мочи), проведения дополнительных диагностических процедур. Только полный сбор анамнеза поможет справиться с болезнью, изменившей нормальное функционирование органа.
Дополнительная диагностика
При выявлении эхопризнаков патологии поджелудочной, врач обязательно назначается некоторые дополнительные методы обследования:
- общий анализ крови;
- МРТ или КТ;
- ультразвуковое обследование органов желудочно-кишечного тракта;
- анализ мочи и так далее.
Важно. Тщательно изучив анамнез и результаты проведенной диагностики, врач ставит точный диагноз, назначает индивидуальное лечение и ряд сопутствующих рекомендаций.
Диагностика
Выявить диффузию поджелудочной железы можно с помощью ультразвукового исследования, на котором будут видны ее размеры, плотность и однородность. Однако определить причину, изменившую структуру ПЖ, невозможно без полного и всестороннего обследования.
Диагностические мероприятия включают:
- общий анализ крови и биохимию;
- анализ мочи;
- УЗИ;
- компьютерная томография;
- РХПГ – ретроградная холангиопанкреатография проводится строго по показаниям и только в условиях стационара. Процедура необходима, если есть подозрение на закупорку конкрементами или опухолевыми образованиями желчных или панкреатических протоков.
Посредством ЭРХПГ диагностируется стеноз основного панкреатического протока, структурные изменения, отложения белков и солей внутри протоков
Разновидности патологии
- Незначительные нарушения. Они чаще всего возникают из-за стрессовых ситуаций. Нужно нормализовать питание, и тогда все проблемы пройдут.

- Умеренная стадия заболевания. Проявляются из-за проблем в пищеварении. Требуется обязательная диагностическая процедура при такой форме болезни.
- Невыраженные диффузные изменения. Они не оказывают отрицательного воздействия на функционирование органов и их работоспособность, но при сахарном диабете нередко способствуют повышению уровня сахара в крови. Первопричины таких изменений – сердечно сосудистые заболевания, болезни печени, пожилой возраст, генетическая предрасположенность и так далее.
- Выраженные диффузные изменения говорят о наличии воспалительных процессов в самом органе или являются симптомом других заболеваний. Пациент страдает от болевых ощущений в зоне живота и от проблем с пищеварением. Врач назначает дополнительные диагностические обследования, а затем необходимую терапию.
- Болезнь на хронической стадии. Чаще всего не имеет явной симптоматики. Провоцирует такую форму липоматоз у пациента.
Также советуем просмотреть: Народные методики лечения поджелудочной железы
Симптомы и виды
О диффузных изменениях обычно говорят определенные признаки:
- постоянная тяжесть в животе;
- чередование плотного и жидкого стула;
- отсутствие аппетита.

Эти симптомы являются общими, но для каждого заболевания есть характерные ему черты:
- При остром панкреатите нарушается целостность тканей железы, поэтому процесс вывода пищеварительных соков меняется, вызывая общую интоксикацию организма. Пациента тошнит, возникают порывы к рвоте, в левом подреберье возникает острая боль, иногда увеличивается тахикардия.
- Хронические проявления панкреатита начинаются с отечности и небольших кровоизлияний из-за повреждения тканей. Поджелудочная железа уменьшается, боли при обострении усиливаются.
- Фиброз может протекать бессимптомно. Выработка ферментов снижается, нарушая пищеварительный процесс. Проявиться такая патология может тошнотой, рвотными позывами, жидким стулом и снижением веса.
- Симптоматика при липоматозе зависит от количества очагов. Если он один, то заболевание выражается слабо либо протекает бессимптомно. При распространении патологии по всему органу происходят нарушения в его работе, проявляющиеся болезненными ощущениями.

- Если диффузные изменения затрагивают и поджелудочную железу, и печень, то такое явление называется гепатомегалия. Это не заболевание, а следствие конкретных патологических изменений. Начальная стадия гепатомегалии часто протекает бессимптомно, но после печень увеличивается, выступая над ребрами. После этого возникает болезненность, усиливающаяся при пальпации. Пациент страдает от тошноты со рвотой, изжоги и неприятного привкуса. Аппетит снижается, кожа приобретает желтоватый оттенок, возможна зудящая сыпь.
- Неоднородные диффузные изменения могут быть признаком кисты, опухоли или склерозирования.
Различают также УЗ-признаки таких нарушений, разделяющие их на виды. Характер диффузных изменений может проявляться на диагностике по-разному:
- Уменьшение эхоплотности (структура уплотняется), неоднородность эхоструктуры, размеры железы умеренные, но увеличены. Такие особенности характерны для острых воспалений, вызванных нарушением вывода пищеварительных ферментов.
 Диффузным изменениям подвергается паренхима (особая ткань) железы.
Диффузным изменениям подвергается паренхима (особая ткань) железы. - Эхогенность и эхоплотность повышены, но размеры органа в норме. Жировые ткани замещают стенки железы, а в тяжелых случаях перекрывают паренхиму. В этом случае диагностируют липоматоз.
- Эхогенность и эхоплотность повышены, размеры органа в норме либо незначительно меньше нее. Ткани железа замещаются соединительными структурами. Эти характеристики свойственны фиброзу.
- Паренхима железы изменилась эхоскопически, эхоплотность отклонена от нормы, часть тканей замещена жировой структурой. Диагноз – сахарный диабет.
- Эхоплотность и эхогенность понижены, размеры железы в норме. Проход оттока соков может быть закручен. Это признаки хронического панкреатита, возникшего из-за нарушения жирового обмена.
Питание и диета
- Рекомендуют избегать жирной пищи.
- Следует употреблять как можно больше свежих и натуральных продуктов питания.
- Рекомендуют дробное питание, до 5 приемов пищи в день.

- Небольшими порциями.
- Полностью исключают употребление алкогольных напитков.
- Запрещено употреблять газированные напитки и консервированные продукты питания.
- Стараются как можно меньше использовать специи и приправы.
- Ограничивают употребление сладкого и мучного.
- Избегают слишком холодной и горячей пищи.
Диета и профилактика возникновения уплотнений
С целью предупреждения дальнейшего развития патологического уплотнения тканей, атрофии железы и окончательного снижения ее функций, назначается диетическое питание, которое является важной частью терапии. Иногда, когда изменениям подверглась не вся паренхима, строгая диета, которая приписывается врачом, может стабилизировать состояние и улучшить самочувствие. Грубые нарушения, а иногда и незначительные погрешности в лечебном питании могут привести к очередному рецидиву.
Если специалист считает соблюдение диеты обязательным, пренебрегать этими рекомендациями нельзя!
При выявленном панкреатите с сопутствующей патологией других органов пищеварения используется диетический стол № 5п по Певзнеру. Существует несколько его разновидностей, которые разработаны с учетом стадии заболевания, активности процесса, тяжести состояния больного, сопутствующих болезней. Общие принципы лечебного питания при изменениях в ПЖ сводятся к категорическому запрету жареного, жирного, острого, копченого, соленого, различных приправ и усилителей вкуса. Необходимо соблюдать:
Существует несколько его разновидностей, которые разработаны с учетом стадии заболевания, активности процесса, тяжести состояния больного, сопутствующих болезней. Общие принципы лечебного питания при изменениях в ПЖ сводятся к категорическому запрету жареного, жирного, острого, копченого, соленого, различных приправ и усилителей вкуса. Необходимо соблюдать:
- дробность и кратность питания: маленькие порции 5−6 раз в день при обострении, в ремиссию — 4−5 раз в день;
- обязательный полноценный обед с первым блюдом и легкий поздний ужин;
- приготовление еды путем тушения, отваривания, запекания, паровым способом;
- пищу необходимо измельчать, чтобы уменьшить функциональную нагрузку на ПЖ;
- комфортная температура — не рекомендуется чрезмерно горячая или холодная еда, она должна быть теплой, чтобы не раздражать слизистые;
- соблюдение прописанного калоража — при составлении меню и приготовлении пищи пользоваться специальными таблицами с указанием энергетической ценности продуктов (питание должно быть полноценным, с использованием достаточного количества белков и включать овощи и фрукты в измельченном и обработанном виде), а также списком запрещенных и частично ограниченных к применению.

Профилактикой патологической трансформации ткани ПЖ является изменение образа жизни:
- полный отказ от алкоголя;
- отказ от курения;
- уменьшение хронических стрессов и переутомлений;
- активный образ жизни;
- полезное полноценное питание с исключением вредных продуктов.
Медикаментозное лечение
Медикаментозное лечение часто сводится к симптоматической терапии. Врачом назначаются спазмолитические, противовоспалительные и обезболивающие препараты.
При интоксикации организма в ход идут антибиотики и растворы, которые способствуют выводу токсичных веществ из организма пациента.
Липоматоз можно вылечить препаратами или использовать хирургическое вмешательство. В этом случае удаляют все жировые узлы.
При сахарном диабете назначают медикаменты, способствующие снижению количества глюкозы в крови, а в некоторых случаях необходимы инъекции инсулина.
Лечение панкреатита, в том числе диффузного, длится достаточно долго. Важно вовремя начать терапевтический курс, чтобы болезнь не перешла в хроническую форму. Помимо особой диеты пациентам назначают ряд лекарственных препаратов, способствующих выработке поджелудочного сока, снятию болевой симптоматики, избавляющих от спазмов. Лечение проводится под наблюдением врача и сопровождается регулярной сдачей анализов, в частности липазы и амилазы.
Важно вовремя начать терапевтический курс, чтобы болезнь не перешла в хроническую форму. Помимо особой диеты пациентам назначают ряд лекарственных препаратов, способствующих выработке поджелудочного сока, снятию болевой симптоматики, избавляющих от спазмов. Лечение проводится под наблюдением врача и сопровождается регулярной сдачей анализов, в частности липазы и амилазы.
Также советуем просмотреть: Симптомы и лечение воспаления поджелудочной железы
Лечение
Лечение диффузных изменений поджелудочной железы начинается с устранения факторов, вызвавших ее патологическое состояние.
Вовремя начатое лечение во много раз снижает риск возникновения новообразований. При этом обязательное условие: как лечить, должен решать врач. Он может назначить медикаменты, физиолечение, диету или лечение народными средствами под наблюдением специалистов.
Медикаментозное лечение
Комплексное лечение включает в себя назначение витаминов, препаратов для улучшения обмена веществ, микроэлементов, некоторых гормонов и аминокислот.
Выбор дополнительных средств зависит от заболевания, спровоцировавшего патологию.
- При выявлении сахарного диабета назначают препараты, стабилизирующие уровень сахара в крови.
- Панкреатит лечится в стационаре лекарствами, купирующими боль и спазмы, ферментными препаратами.
- При холецистите выписывают антибиотики; противовоспалительные, желчегонные и спазмолитические средства.
- Для лечения воспаления двенадцатиперстной кишки применяют антибиотики и лекарства, снижающие кислотность желудочного сока.
Средства назначают, когда выявлены незначительные диффузные изменения железы и отсутствуют противопоказания.
Хирургия
При выраженных формах липоматоза или фиброза некоторая часть железы может быть подвержена некротическому изменению (гибель тканей в организме).
В дальнейшем она не будет вырабатывать гормоны. Чтобы удалить эту часть органа, прибегают к хирургическому вмешательству. Оно требуется также, если некроза еще нет, но патология поразила большую часть органа.
Дополнительные и альтернативные методы лечения в домашних условиях
Лечение народными средствами диффузных изменений поджелудочной железы проводят при выявлении умеренных изменений ее структуры. Часто они связаны с возрастом пациента.
Домашнее лечение приносит большую пользу: с помощью альтернативных методов можно очистить протоки железы от токсинов и холестериновых бляшек, которые не выводятся медикаментами.
Питание и добавки
Диета при диффузном изменении поджелудочной железы служит залогом нормальной работы органов пищеварения.
Скорректировав рацион, можно улучшить состояние больного.
Пациентам рекомендуют дробное питание, при котором есть надо часто, но небольшими порциями.
Рекомендуется классическая диета № 5П, имеющая 2 варианта.
1. При остром панкреатите первые дни больному разрешается только пить маленькими дозами отвар шиповника, кипяченую воду или минеральную воду «Ессентуки» № 17, №4; «Боржоми». Спустя 3 дня разрешают первый вариант диеты: есть низкокалорийную пищу до 6 раз в день порциями до 100 г.
В первые дни дают слизистые супы, жидкие каши, овощные отвары, сухари, некрепкий чай. С 3-его дня добавляют паровые омлеты, каши на разбавленном молоке, творог, паровые котлеты – белковые продукты. После улучшения состояния переходят на второй вариант диеты.
2. Пациент дробно получает полноценное питание, содержащее белок (до 120 г), жир (до 70 г), углеводы (до 350 г). Отдают предпочтение вареным или паровым блюдам. Продукты подаются в протертом или измельченном виде.
Надо полностью исключить жирные бульоны, сырые овощи, а также жареные, острые, копченые блюда. Соль ограничивают. Полностью отказываются от алкоголя и курения.
Такой рацион назначают на 6 – 12 месяцев. При улучшении состояния в рацион добавляют непротертые блюда, свежие овощи, соусы. Во время ремиссии курсами пьют минеральную воду.
Предусмотрено проведение разгрузочных дней (раз в 7 дней) с помощью разрешенных продуктов: творога, тыквы, овса, арбуза, риса. При хронических заболеваниях диету необходимо соблюдать пожизненно. Рекомендуются продукты:
Рекомендуются продукты:
- нежирные сорта морепродуктов и рыбы;
- творог;
- свежие овощи и фрукты;
- легкие блюда из птицы и нежирного мяса;
- белый хлеб.
Из напитков советуют использовать теплую кипяченую воду, некрепкий теплый чай, не очень сладкие кисели и компоты, кисломолочные напитки.
Особо полезными продуктами при патологиях поджелудочной железы врачи считают картофель и овес. Они имеют обволакивающее свойство, снимают воспаление, помогают переваривать пищу. Рекомендуется отваривать и запекать картофель без соли и специй, пить сок сырого картофеля.
Из неочищенного овса готовят молочко. Для приготовления в 150 граммов овса доливают 1, 5 л прохладной воды. На небольшом огне выдерживают 60 мин.
После этого овес мнут и опять варят минут 15. Отвар надо остудить и профильтровать.
Полученное «овсяное молоко» пьют 3 раза в течение дня по 100 мл за 30 мин до еды.
Травы
Фитотерапия – надежный помощник в лечении многих болезней и патологических состояний.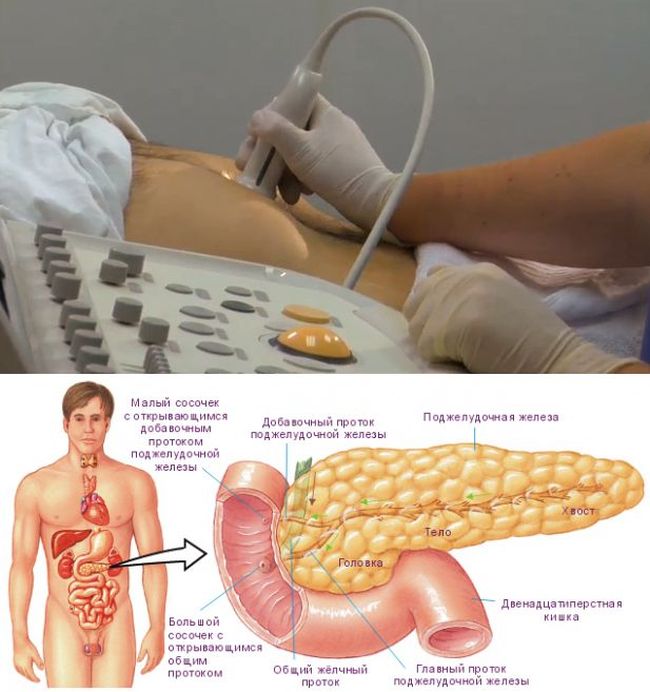 При патологических состояниях поджелудочной железы рекомендуют готовить разные травяные настои.
При патологических состояниях поджелудочной железы рекомендуют готовить разные травяные настои.
- Соединить по 3 части мяты и семян укропа, по 2 части бессмертника и плодов боярышника, 1 часть ромашки. В смесь налить 250 мл кипящей воды, прикрыть и кипятить 15 минут. Остудить и отфильтровать. Принимать по 50 мл до еды 2 раза в сутки.
- Соединить 1 ч. л. железняка, 2 ч. л. шалфея и 3 ч. л. календулы. В смесь налить 250 мл кипятка. Хорошо настоять. Профильтровать. Пить по 150 мл утром и вечером.
- Взять по 1, 5 стол. л. девясила, кориандра, зверобоя, семян укропа и мяты. Смесь заливают 2 литрами кипятка, настаивают сутки. Пить по 2 стол. л. перед едой.
Некоторые врачи рекомендуют принимать прополис. Небольшой кусочек прополиса можно жевать несколько раз в день по 5 – 7 минут. Или 15 мл аптечной настойки прополиса смешивают с половиной стакана воды. Смесь пьют утром и вечером до еды. Чтобы лечение травами принесло пользу, оно должно быть продолжительным и систематическим.
Лечение народными средствами диффузных изменений поджелудочной железы не заменяет и не отменяет медикаментозное лечение, назначенное врачом, а дополняет его.
С осторожностью следует относиться к лечению травами: любая из них, а тем более травяной сбор, может вызвать аллергию или нежелательные последствия для организма.
Профилактические меры
В качестве профилактики рекомендуют:
- Следить за питанием – избегать жирной и сладкой пищи, а также сдобного теста и газированных напитков. Питаются свежими овощами, фруктами. Стараются готовить на пару.
- Забыть про сигареты и ни в коем случае не употреблять алкогольные напитки.
- Укреплять иммунную систему: употреблять витаминные комплексы.
- Часто гулять на воздухе, вести физическую активность регулярно.
- Раз в год после достижения 35 летнего возраста проходите ультразвуковое обследование внутренних органов, находящихся в брюшной полости.
- Вовремя лечить инфекционные и воспалительные заболевания, в частности, касающиеся пищеварительной системы.

Важно в любом возрасте внимательно следить за состоянием собственного здоровья и здоровья своих детей. При появлении непонятной симптоматики, обращайтесь за профессиональной помощью к врачам. Заниматься самолечением не рекомендуется.
Помощь народной медицины
Часто при наличии умеренных изменений структуры поджелудочной железы специалист рекомендует использование средств народной медицины. Они способствуют мягкому, более чадящему воздействию на пораженный орган по сравнению с медикаментозными методами. Эффективны следующие рецепты:
- Кисель из овса. Вначале делают основу для напитка. Для этого в емкость объемом 3 л засыпают спелый овес на 1/3 и заливают водой. Для брожения добавляют кусочек ржаного хлеба (его можно заменить 0,5 л кефира). Оставляют емкость на 3 дня. После этого массу процеживают через марлю и оставляют на 12 часов. По истечении времени отделяют гущу и убирают ее в холодильник. Для киселя томят 0,5 л воды с 8 ст. л. заготовленной каши в течение 5 минут.
 Полученную массу употребляют утром перед завтраком. Разрешается добавить молоко, нежирные сливки.
Полученную массу употребляют утром перед завтраком. Разрешается добавить молоко, нежирные сливки. - Настой из шалфея. Для приготовления средства заливают стаканом кипящей воды смесь из трав: календула, шалфей, железняк в пропорции 3:2:1 (в чайных ложках). Лекарство настаивают. Употребляют профильтрованную жидкость по 1/2 стакана 2 раза в сутки.
- Отвар ириса и полыни. Травы смешивают в равном количестве, заливают горячей водой, настаивают в течение 60 минут. Средство употребляют перед приемом пищи за 15 минут.
- Отвар листочков черники. Принимают раствор 2 недели, после чего делают перерыв и повторяют лечение.
- Использование пчелиной продукции. По назначению врача в фазе обострения можно применять прополис. Его достаточно жевать в течение 5-10 минут несколько раз в день. Готовят растворы на основе пчелиного продукта. Для этого смешивают 15 мл настойки и 1/2 стакана воды.
Диффузные нарушения в поджелудочной железе у детей и взрослых могут быть обусловлены разными факторами. Изменение строения влечет за собой дисфункцию этого органа. О том, как лечить патологию, может рассказать специалист после тщательного обследования. В некоторых случаях допустимо использование средств народной медицины по согласованию с врачом. Большую роль играет диета, назначенная при диффузном изменении поджелудочной железы. Иногда для восстановления работы органа достаточно тщательно проанализировать и изменить свое питание.
Изменение строения влечет за собой дисфункцию этого органа. О том, как лечить патологию, может рассказать специалист после тщательного обследования. В некоторых случаях допустимо использование средств народной медицины по согласованию с врачом. Большую роль играет диета, назначенная при диффузном изменении поджелудочной железы. Иногда для восстановления работы органа достаточно тщательно проанализировать и изменить свое питание.
Часто бывает, что человеку, обратившемуся
к врачу по поводу того или иного заболевания или просто в рамках общего медицинского осмотра, назначают такой метод инструментального обследования, как ультразвуковое исследование органов брюшной полости. Результаты этого исследования могут быть разными, в зависимости от характера патологии, среди них существует такое заключение, как «диффузное изменение поджелудочной железы». Что это за состояние и насколько оно опасно?
Для понимания этого вопроса
нужно иметь представление о функции поджелудочной железы. Во-первых, она выделяет в двенадцатиперстную кишку так называемый поджелудочный сок, содержащий ферменты, необходимые для расщепления жиров и белков. Так как выделением пищеварительных ферментов занимается основная часть клеток поджелудочной железы, то при различных нарушениях страдает в первую очередь именно эта функция. Вторая не менее важная функция железы — регуляция обмена глюкозы, за это отвечают микроскопические скопления клеток в основной ткани железы — островки Лангернганса.
Во-первых, она выделяет в двенадцатиперстную кишку так называемый поджелудочный сок, содержащий ферменты, необходимые для расщепления жиров и белков. Так как выделением пищеварительных ферментов занимается основная часть клеток поджелудочной железы, то при различных нарушениях страдает в первую очередь именно эта функция. Вторая не менее важная функция железы — регуляция обмена глюкозы, за это отвечают микроскопические скопления клеток в основной ткани железы — островки Лангернганса.
При ультразвуковом исследовании
можно определить плотность (эхогенность) поджелудочной железы, изменения ее размеров, наличие или отсутствие патологических образований. Диффузное изменение поджелудочной железы означает равномерное изменение плотности ткани железы в большую или меньшую сторону. Данное состояние не является какой-либо патологией, оно является симптомом многих заболеваний, как самой поджелудочной железы, так и окружающих ее органов (печени, желчевыводящих путей) и даже отдаленных органов (в таком случае диффузные изменения железы носят название реактивных).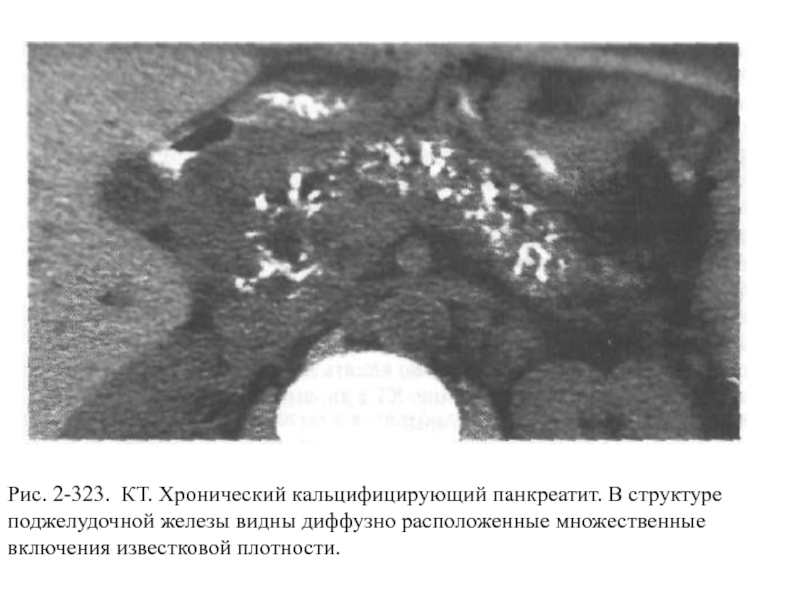 Для выяснения причины этих изменений мало одной картины ультразвукового обследования. Необходимы дополнительные методы обследования, такие как биохимический анализ крови, фиброгастродуоденоскопия, функциональные исследования. Изменение эхогенности поджелудочной железы зачастую сопровождается изменением ее размеров, что также может помогать в выяснении причины диффузного процесса.
Для выяснения причины этих изменений мало одной картины ультразвукового обследования. Необходимы дополнительные методы обследования, такие как биохимический анализ крови, фиброгастродуоденоскопия, функциональные исследования. Изменение эхогенности поджелудочной железы зачастую сопровождается изменением ее размеров, что также может помогать в выяснении причины диффузного процесса.
Возможные проявления
Диффузные изменения структуры поджелудочной железы могут проявлять себя по-разному. Если говорить о первичных проявлениях, то можно выделить следующие симптомы:
- снижение аппетита и, как следствие, уменьшение массы тела,
- тошнота, отрыжка, изжога,
- расстройства кишечника (проявляются запорами, диареей, вздутием живота и т.д.),
- ощущение тяжести в эпигастральной области.
Неприятные ощущения в эпигастральной области – главный признак нарушенной функциональности поджелудочной
Если у пациента отмечаются выраженные диффузные изменения, то клиническая картина имеет острый характер.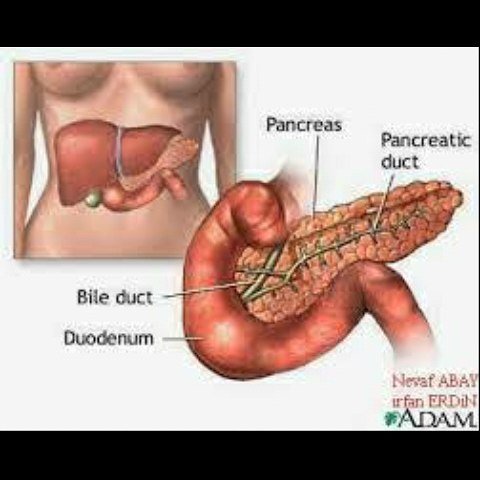 То есть, у человека наблюдается постоянная тошнота, диарея, болезненные ощущения, отвращение от пищи и т.д. В данном случае больного необходимо незамедлительно госпитализировать и обеспечить его комплексным лечением.
То есть, у человека наблюдается постоянная тошнота, диарея, болезненные ощущения, отвращение от пищи и т.д. В данном случае больного необходимо незамедлительно госпитализировать и обеспечить его комплексным лечением.
Хронический панкреатит / Заболевания / Клиника ЭКСПЕРТ
Хронический панкреатит (ХП) – длительное воспалительное заболевание поджелудочной железы, с проявлениями в виде необратимых измененийструктуры органа, которые вызывают боль и/или стойкое снижение его функции.
Поджелудочная железа осуществляет важные функции:
- секрецию большинства пищеварительных ферментов
- выработку инсулина (гормона, при недостаточности которого развивается сахарный диабет)
В мире наблюдается тенденция к увеличению заболеваемости острым и хроническим панкреатитом, за последние 30 лет — более чем в 2 раза.
Причины развития панкреатита
Наиблее часто встречающаяся причина развития хронического панкреатита — употребление алкоголя, причем качество и сырье, из которого сделан напиток, не имеют значения.
Другие причины
- Токсины и факторы метаболизма:
- злоупотребление алкоголем
- курение
- повышенное содержание кальция в крови (развивается у больных с опухолью паращитовидных желез)
- избыточное питание и употребление жирной пищи
- дефицит белков в пище
- действие медикаментов и токсинов
- хроническая почечная недостаточность
- Закупорка протока поджелудочной железы:
- камнями, находящимися в этом протоке
- вследствие нарушения работы сфинктера Одди
- перекрытие протока опухолью, кистами
- посттравматические рубцы панкреатических протоков (осложнение эндоскопических процедур: папиллосфинктеротомии, удаления камней и т.д.)
- Патология желчного пузыря и желчевыводящих путей.
- Патология двенадцатиперстной кишки.
- Последствие острого панкреатита.
- Аутоиммунные механизмы.
- Наследственность (мутации генов, дефицит 1-антитрипсина и т.д.).
- Гельминты.

- Недостаточное поступление в поджелудочную железу кислорода из-за атеросклероза сосудов, питающих кровью этот орган.
- Врожденные аномалии развития поджелудочной железы.
- Идиопатический хронический панкреатит (причину установить не удается).
Симптомы панкреатита
- боль в животе: обычно боль локализуется в эпигастрии и отдает в спину, усиливаясь после приема пищи и уменьшаясь в положении сидя или наклоне вперед
- тошнота, рвота
- диарея, стеаторея (жирный кал), увеличение объема каловых масс
- вздутие, урчание в животе
- потеря массы тела
- слабость, раздражительность, особенно «на голодный желудок», нарушение сна, снижение работоспособности
- симптом «красных капелек» — появление ярко-красных пятнышек на коже груди, спины и живота.
При появлении подобных симптомов рекомендуется пройти обследование для исключения хронического панкреатита.
Осложнения хронического панкреатита
При отстутствии лечения к возможным осложнениям хронического панкреатита относятся:
- сахарный диабет
- недостаточность витаминов (преимущественно А, Е, D)
- повышенная хрупкость костей
- холестаз (с желтухой и без желтухи)
- воспалительные осложнения (воспаление желчных протоков, абсцесс, киста и т.д.)
- подпеченочная портальная гипертензия (накопление жидкости в брюшной полости, увеличение селезенки, расширение вен передней брюшной стенки, пищевода, нарушение работы печени)
- выпотной плеврит (скопление жидкости в оболочках легких)
- сдавление двенадцатиперстной кишки с развитием кишечной непроходимости
- рак поджелудочной железы.
Степени тяжести хронического панкреатита
Различают три степени тяжести хронического панкреатита:
Легкая степень
- обострения редкие (1-2 раза в год), непродолжительные
- боль умеренная
- уменьшения массы тела нет
- нет диареи, жирного стула
- копрологические исследования кала в норме (нет нейтрального жира, жирных кислот, мылов)
При легкой степени тяжести хронического панкреатита обычно не требуется длительных курсов приема лекарственных препаратов, так как изменение образа жизни и отказ от вредных привычек зачастую предотвращают возникновение рецидивов.
Средняя степень
- обострения 3-4 раза в год, протекают с длительным болевым синдромом
- может появляться повышение амилазы, липазы в крови
- периодические послабления стула, жирный кал
- есть изменения в копрограмме
При средней степени тяжести хронического панкреатита, необходима строгая диета, более длительные курсы терапии, постоянное наблюдение лечащего врача.
Тяжелое состояние
- частые и длительные обострения с выраженным, длительным болевым синдромом
- частый жидкий стул, кал жирный
- падение массы тела, вплоть до истощения
- осложнения (сахарный диабет, псевдокисты и т.д.)
При тяжелом течении хронического панкреатита необходима постоянная поддерживающая терапия, более сильные лекарственные препараты и строжайшая диета. Зачастую пациенты нуждаются в тщательном наблюдении не только врача гастроэнтеролога, но и врачей других специальностей (эндокринолога, хирурга, диетолога). Возникающие обострения, а также осложнения заболевания несут угрозу жизни пациента и, как правило, являются показанием для госпитализации в стационар.
Наличие хронического панкреатита, вне зависимости от степени тяжести, требует немедленного обращения к врачу, так как без лечения и изменения образа жизни,
процесс будет неуклонно прогрессировать.
Диагностика панкреатита
В Клинике ЭКСПЕРТ существует алгоритм диагностики хронического панкреатита, который включает:
Лабораторные методы:
- выполняются клинический, биохимический анализ крови (особое значение имеет уровень ферментов поджелудочной железы в крови – амилазы, липазы)
- копрограмма — оценивается наличие в кале определенных веществ (жиры, мыла, жирные кислоты и т.д.). В норме они должны отсутствовать, а при хроническом панкреатите, из-за недостаточной выработки железой ферментов для расщепления этих веществ, остаются непереваренными и определяются в кале
- эластаза кала – фермент поджелудочной железы, уровень которого при недостаточной ее работе, снижается
- в определенных случаях важно определение маркеров рака
- При подозрении на наследственный генез заболевания, проводится генетическое обследование больного.

Инструментальные исследования
- УЗИ брюшной полости. Оцениваются признаки воспаления ткани поджелудочной железы, наличия камней в протоках, кальцинатов, кист, опухолей железы. Дополнительно определяются изменения со стороны других органов желудочно-кишечного тракта для исключения осложнений заболевания, а так же сопутствующей патологии.
- Дополнительно могут быть назначены КТ и МРТ брюшной полости с холангиографией, РХГП. Необходимы для подтверждения диагноза, а также назначаются при подозрении на наличие патологических образований в поджелудочной железе, закупорке протоков железы камнем, опухолью или кистой.
Лечение панкреатита
Основным лечением хронического панкреатита является диета и отказ от вредных привычек, изменение образа жизни, а также лекарственные препараты:
- средства, снижающие выработку желудком соляной кислоты (ингибиторы протонной помпы)
- ферментные препараты
- спазмолитики
- при наличии боли – анальгетики, НПВС; если боль чрезвычайно сильная и не устраняется этими препаратами, назначаются наркотические анальгетики.

Необходимо выявление в ходе первичного обследования патологии других органов ЖКТ (желчно-каменная болезнь, хронический холецистит, гастрит, дуоденит, язвенная болезнь, гепатит, синдром избыточного бактериального роста, дисбиоз кишечника, болезни почек и др.), так как эти заболевания могут являться причиной и/или усугубляющими факторами хронического воспаления поджелудочной железы. В этом случае необходимо лечение других заболеваний желудочно-кишечного тракта. Решение о срочности и порядке лечение того или иного сопутствующего заболевания принимает лечащий врач.
Если лекарства, принимаемые больным по поводу других заболеваний, могут способствовать развитию болезни, решается вопрос о замене препаратов.
Все виды лекарственной терапии должен назначать и обязательно контролировать врач гастроэнтеролог.
При выявлении какого-либо механического препятствия оттоку желчи больному показано хирургическое лечение.
Прогноз
Хронический панкреатит представляет собой серьезное заболевание. Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
Однако, при следовании рекомендациям врача-куратора по профилактике обострений (соблюдение диетических рекомендация, профилактические курс лечения и пр.) хронический панкреатит протекает «спокойно», без частых обострений и имеет благоприятный прогноз выживаемости.
При нарушении диеты, приеме алкоголя, табакокурении и неадекватном лечении прогрессируют дистрофические процессы в ткани железы и развиваются тяжелые осложнения, многие из которых требуют хирургического вмешательства и могут привести к летальному исходу.
Профилактика и рекомендации
Профилактика основана на устранении факторов риска, провоцирующих болезнь:
- своевременное лечение заболеваний, провоцирующих возникновения панкреатита
- устранение возможности хронических интоксикаций, способствующих развитию этого заболевания (производственных, а также алкоголизма)
- обеспечение рационального питания и режима дня.
Питание при хроническом панкреатите
При панкреатите все блюда делаются из нежирного мяса и рыбы – и то только в отварном варианте. Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Жареные продукты запрещены. Можно употреблять молочные продукты с минимальным процентом жирности. Из жидкости желательно пить только натуральные соки и компоты и чай.
Полностью исключить следует:
- все виды алкоголя, сладкие (виноградный сок) и газированные напитки, какао, кофе
- жареные блюда
- мясные, рыбные, грибные бульоны
- свинина, баранина, гусь, утка
- копчености, консервы, колбасные изделия
- соленья, маринады, пряности, грибы
- белокочанная капуста, щавель, шпинат, салат, редис, репа, лук, брюква, бобовые, сырые непротертые овощи и фрукты, клюква
- сдобные мучные, черный хлеб
- кондитерские изделия, шоколад, мороженое, варенье, кремы
- сало, кулинарные жиры
- холодные блюда и напитки
Продумать основы питания при хроническом панкреатите, составить диету и учесть пожелания и привычки пациента поможет квалифицированный врач диетолог.
Часто задаваемые вопросы
При хроническом панкреатите поджелудочная железа отмирает?
Хронический панкреатит представляет собой заболевание, характеризующееся воспалением и дистрофией с последующим развитием соединительной ткани в органе и нарушением пищеварительной и эндокринной функции.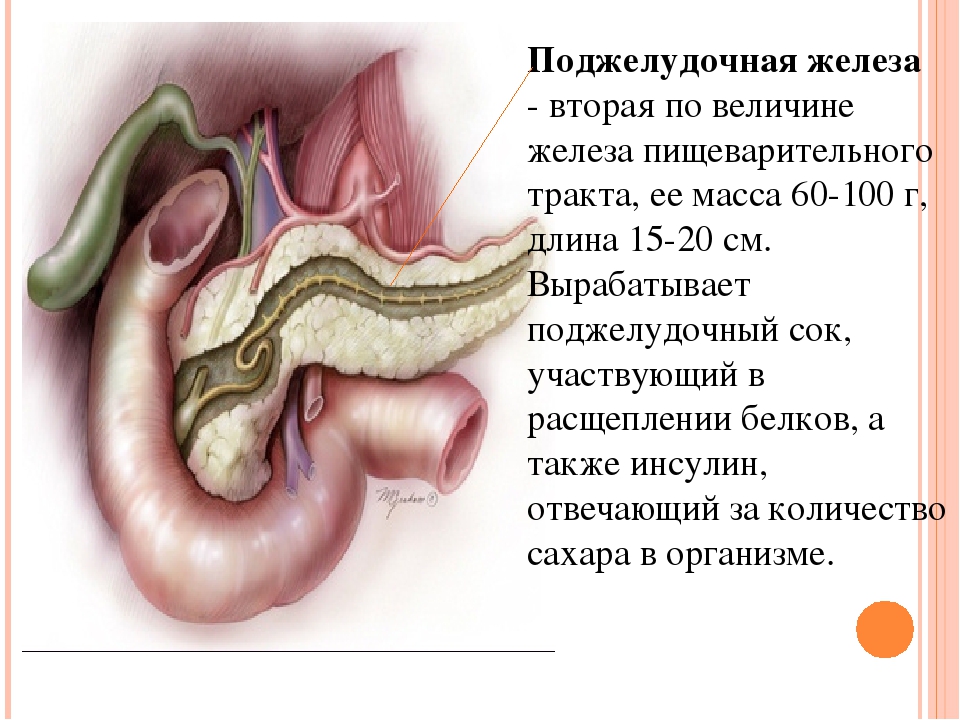 «Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
«Отмирание» железы называется панкреонекрозом и встречается при остром панкреатите, являясь смертельно опасным состоянием
Отчего развивается панкреатит, если я не пью?
Действительно, в большинстве случаев развитие панкреатита обусловлено действием алкоголя, но существуют и другие факторы: желчнокаменная болезнь, заболевания печени, характеризующиеся нарушением образования и оттока желчи, заболевания желудка и 12-перстной кишки, наследственность, сбой в иммунной системе, нарушение кровоснабжения органа, фоновые заболевания: вирусные гепатиты, гемохроматоз, муковисцидоз и пр.
Можно ли вылечить панкреатит?
Хронический панкреатит потому и называется хроническим, что полностью не вылечивается, но правильная врачебная тактика позволяет достичь многолетней ремиссии.
Может ли панкреатит привести к развитию сахарного диабета?
Да, длительное течение панкреатита может привести к развитию не только нарушению пищеварительной функции поджелудочной железы, но и изменению эндокринной с развитием сахарного диабета, особенно при наличии наследственной предрасположенности к сахарному диабету.
Важно ли соблюдать диету при панкреатите?
Соблюдение диеты является основополагающим фактором для достижения ремиссии.
Истории лечения
История №1
Пациентка Х., 52 года, обратилась в Клинику ЭКСПЕРТ с жалобами на опоясывающие боли после употребления жирной пищи и небольшого количества алкоголя, тошноту, послабление стула.
Из анамнеза известно, что дискомфорт в области над пупком с послаблением стула наблюдался в течение нескольких лет при пищевых погрешностях, но после соблюдения строгой диеты проходили бесследно. По этому поводу женщина не обследовалась. Настоящие жалобы возникли впервые. Кроме того, 20 лет назад в период беременности пациентке говорили о наличии густой желчи при УЗИ. В дальнейшем пациентка не обследовалась, так как ее ничего не беспокоило.
При проведении лабораторно-инструментального обследования были выявлены изменения в анализах крови: повышение СОЭ, активности панкреатической амилазы, а при УЗИ – множественные камни в желчном пузыре.
После купирования болевого синдрома пациентка была направлена на плановое оперативное лечение – удаление желчного пузыря. После успешно проведенной операции, пациентка продолжает наблюдение у гастроэнтеролога, соблюдает диетические рекомендации, жалоб не предъявляет, показатели нормализовались.
История №2
Пациент Б., 56 лет, обратился в Клинику ЭКСПЕРТ с жалобами на периодический интенсивный болевой синдром опоясывающего характера без видимых причин, сопровождающийся тошнотой и поносом. На предыдущем этапе обследования были выявлены диффузные изменения структуры поджелудочной железы, что было расценено как хронический панкреатит. Пациент при этом вел здоровый образ жизни, не употреблял алкоголь и жирную пищу. Назначенное лечение ферментными препаратами существенного эффекта не оказывало.
При попытке выяснить причину развития панкреатита врач гастроэнтеролог Клиники ЭКСПЕРТ исключил ряд заболеваний, способных привести к развитию хронического панкреатита (ЖКБ, язвенную болезнь, нарушение обмена железа и пр. ) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
) и обратил внимание на иммунологический сдвиг в лабораторных анализах. Это послужило основанием проведения углубленного иммунологического обследования, позволившего установить, что причиной поражения поджелудочной железы был сбой в работе иммунной системы – аутоиммунный панкреатит.
Было назначено патогенетическое лечение, влияющее на механизм развития заболевания – глюкокортикостероиды по схеме, на фоне которого при контрольном обследовании признаки иммунного воспаления были устранены. В настоящее время пациент получает длительную поддерживающую терапию под наблюдением врача-куратора, жалоб не предъявляет. При контрольном УЗИ органов брюшной полости признаки отека поджелудочной железы не определялись.
УПЛОТНЕНИЕ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ ЧТО ОЗНАЧАЕТ
Уплотнение поджелудочной железы может быть выявлено во время ультразвукового исследования и свидетельствует об изменениях в тканях органа, которые развились в результате патологии. Обнаруженное уплотнение структуры не является симптомом заболевания — это лишь объективное подтверждение перенесенной или имеющейся в настоящее время болезни.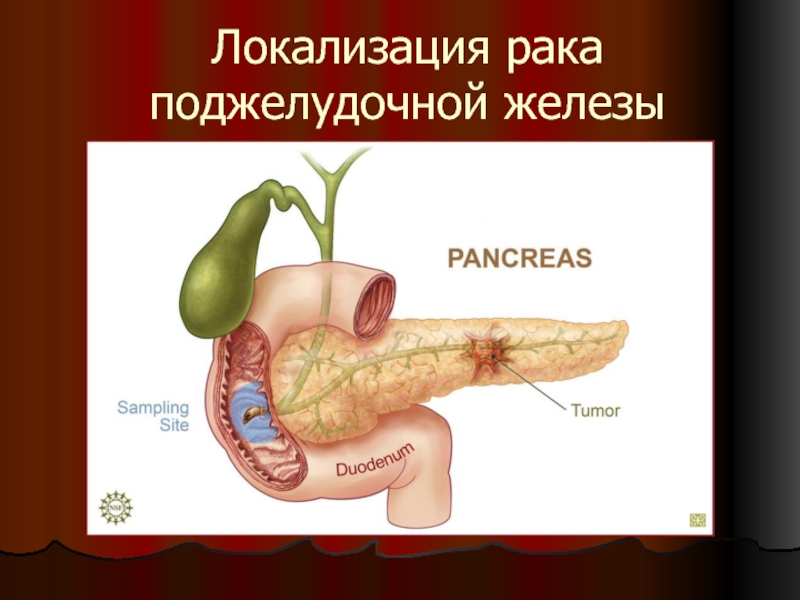
Дорогие читатели! Наши статьи рассказывают о типовых способах решения проблем со здоровьем, но каждый случай носит уникальный характер.
Если вы хотите узнать, как решить именно Вашу проблему — начните с программы похудания. Это быстро, недорого и очень эффективно!
Узнать детали
Опасность уплотнения поджелудочной железы – как не допустить последствий
Об отличительных признаках панкреатита, его формах, диагностике и лечении мы и поговорим в статье. Проявления панкреатита, как и его последствия для организма, зависят от формы заболевания.
Проявления панкреатита, как и его последствия для организма, зависят от формы заболевания.
Острый панкреатит протекает стремительно и угрожает развитием необратимых изменений в структуре поджелудочной железы. Панкреатит в хронической форме — это воспалительное заболевание, протекающее с периодами обострений и ремиссий. По мере прогрессирования болезни железистая ткань замещается соединительной, что приводит к недостатку ферментов и, как следствие, сбоям в работе пищеварительной системы.
Первый и основной признак острого панкреатита — это боль. Как понять, что причина — воспаление поджелудочной, а не невралгия или почечные колики, например?
Болевые ощущения при панкреатите очень сильные, стойкие. Они не проходят после приема спазмолитиков и обезболивающих. Обычно боль возникает в верхней части живота, отдает в спину, опоясывает тело. Часто возникает после приема алкоголя или острой жирной пищи. Приступ, как правило, сопровождается тошнотой и рвотой, потом к ним присоединяются вздутие живота и жидкий стул.
Острый панкреатит тяжелой степени, который часто развивается при панкреонекрозе, сопровождается интоксикацией и поражением многих органов. Опасность ОП еще и в том, что он может маскироваться под другие заболевания. Иногда симптомы сочетались или вообще проявлялись очень слабо. Во всех этих случаях для того, чтобы отличить панкреатит, потребовалось дополнительное обследование. Причем наблюдается два сценария. Первый, или тип А, — это короткие болевые приступы, повторяющиеся на протяжении десяти дней не дольше , с последующими долгими безболевыми периодами.
Второй, или тип В, чаще встречается при хроническом алкогольном панкреатите и представляет собой более долгие и тяжелые приступы боли с перерывами на один—два месяца. При обострении панкреатита симптомы обычно напоминают симптоматику острого процесса. Кроме этого, ХП сопровождается признаками дефицита панкреатических ферментов, о которых мы поговорим дальше.
Она была предложена в году и представляет собой первые буквы всех пунктов: Toxic-metabolic, Idiopathic, Genetic, Autoimmune, Recurrent and severe acute pancreatitis, Obstructive [3].
Причины появления панкреатита могут различаться, но механизм развития всегда похож. Дело в том, что поджелудочная железа вырабатывает сильные ферменты, способные расщеплять поступающие с пищей белки, жиры и углеводы. Но из похожих соединений состоит и организм человека. И чтобы не произошло самопереваривание, существуют механизмы защиты: в поджелудочной железе ферменты находятся в неактивной форме, и работать они начинают только в двенадцатиперстной кишке, которая покрыта специальной слизистой оболочкой как и вся внутренняя поверхность кишечника.
При панкреатите эта защита, как правило, не срабатывает речь не идет о некоторых хронических формах, когда железа сразу подвергается склерозу или фиброзу.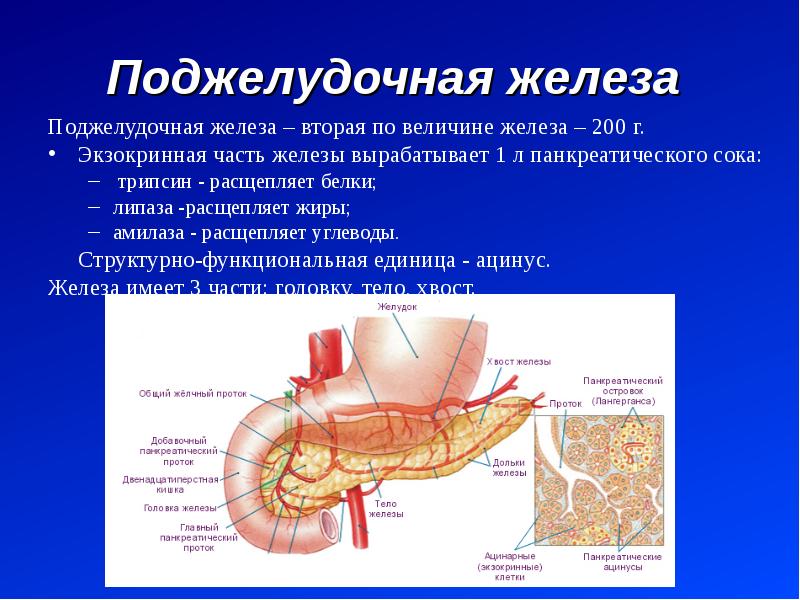 И в ситуации, когда ферментов слишком много, или они не могут выйти в кишечник, или имеют генетический дефект, происходит превращение из проферментов в активную форму, которая и рушит собственные клетки поджелудочной железы. Дальше происходит лавинообразная реакция: чем больше клеток погибает, тем больше из них при гибели высвобождается ферментов, которые тоже активируются.
И в ситуации, когда ферментов слишком много, или они не могут выйти в кишечник, или имеют генетический дефект, происходит превращение из проферментов в активную форму, которая и рушит собственные клетки поджелудочной железы. Дальше происходит лавинообразная реакция: чем больше клеток погибает, тем больше из них при гибели высвобождается ферментов, которые тоже активируются.
При этом железа отекает, возникает боль, а вслед за ней и все остальные проявления панкреатита. При ежедневном употреблении от 60 до 80 миллилитров алкоголя в течение 10—15 лет практически со стопроцентной вероятностью разовьется хронический панкреатит. Курение усугубляет действие спиртного, а наследственность, пол и другие факторы только определяют предрасположенность к болезни.
Поэтому в любом случае врачи советуют отказаться от сигарет и злоупотребления алкоголем. Своевременное выявление и лечение панкреатита поможет избежать множественных осложнений. Диагностика панкреатита, как правило, начинается с осмотра, опроса пациента, после чего назначают ряд дополнительных исследований.
Что же она собой представляет? Поджелудочная железа уникальна тем, что способна одновременно к внешней и внутренней секреции. Внешняя секреция — это выделение ферментов для пищеварения в кишечник, а внутренняя секреция — это выброс гормонов в кровь. В результате воспаления, некроза, склероза или наследственных болезней работа поджелудочной может нарушаться. И если повреждена эндокринная гормональная функция железы, у человека снижается уровень инсулина, что в конечном счете может привести к диабету.
А если не работает экзокринная функция, то в кишечник не поступают панкреатические ферменты: амилаза, липаза и трипсин. Ферменты поджелудочной железы помогают переваривать почти все основные питательные вещества: трипсин расщепляет белки на аминокислоты, амилаза превращает сложные углеводы в простые ди- и моносахариды, а липаза отвечает за переваривание жиров.
Такое состояние называется стеатореей. Также присутствует вздутие, метеоризм, возможны боли в животе, колики. Так как питательные вещества не перевариваются, они не могут усвоиться, и человек постепенно теряет вес. К тому же плохо усваиваются витамины. Их дефицит проявляется сухостью и шелушением кожи, ломкостью волос и ногтей и другими подобными симптомами. Обследование при ферментной недостаточности можно условно разделить на три направления:.
Трофологический статус показывает, достаточно ли человек получает полезных веществ. Для этого определяют индекс массы тела, исследуют процентное соотношение жировой и мышечной ткани на специальных весах или измеряют толщину подкожно-жировой складки.
Дефицит питания можно оценить и по анализам крови, которые показывают уровень общего белка, альбумина, гемоглобина, железа, витаминов и минералов. Содержание жира в кале можно определить различными способами.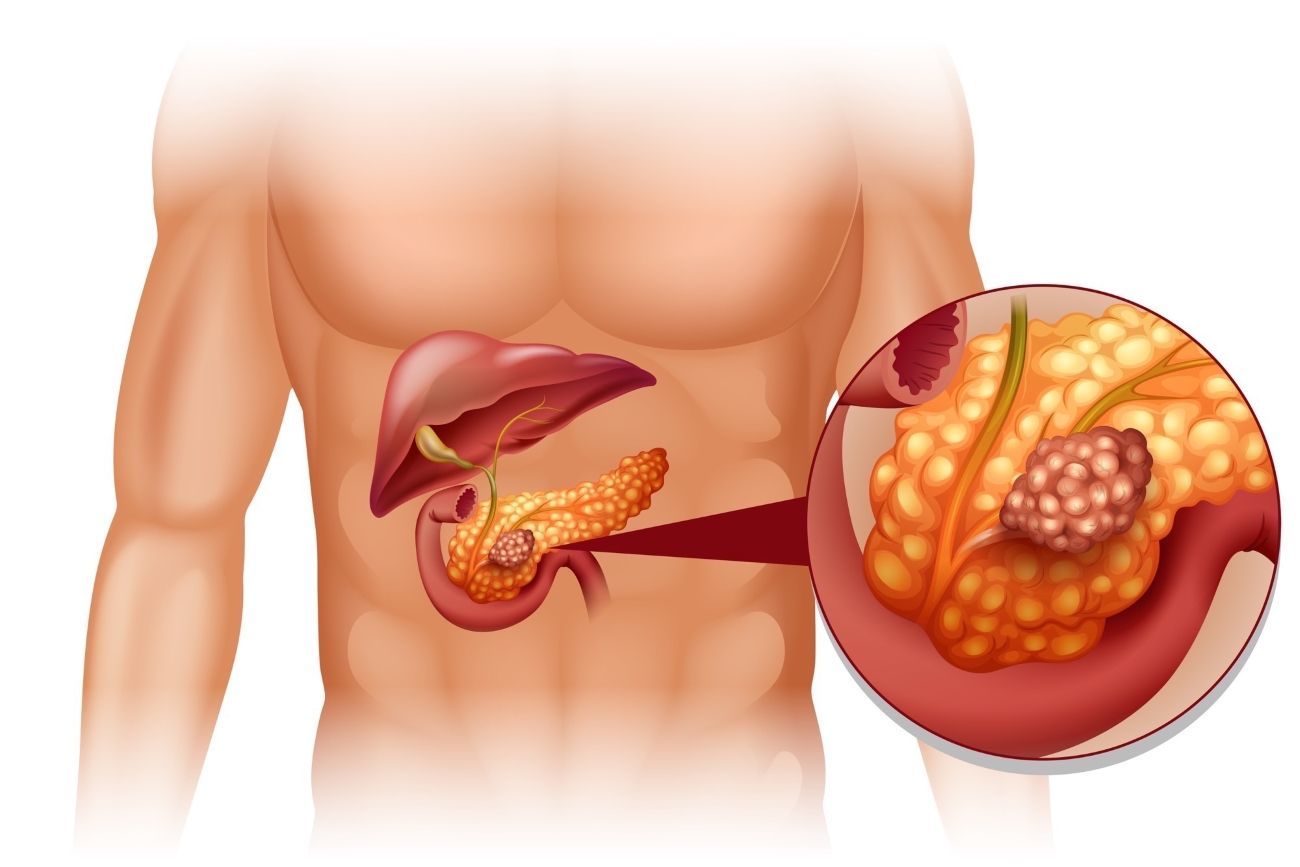 Самый простой — это исследование кала под микроскопом при помощи окрашивания суданом III: капли нейтрального жира приобретают ярко красный цвет. В эти дни пациент ест специально подобранную пищу, содержащую ровно граммов жира. Затем при анализе выясняют, сколько жира усвоилось, а сколько вышло.
Самый простой — это исследование кала под микроскопом при помощи окрашивания суданом III: капли нейтрального жира приобретают ярко красный цвет. В эти дни пациент ест специально подобранную пищу, содержащую ровно граммов жира. Затем при анализе выясняют, сколько жира усвоилось, а сколько вышло.
К сожалению, собирать и хранить кал три дня, потом везти его в лабораторию очень неудобно для пациента, а исследование такого количества кала технически сложно для лаборатории. Самым логичным при диагностике ферментной недостаточности является измерение активности ферментов. Во-первых, с помощью зонда можно получить для анализа секрет поджелудочной железы. При этом выделение ферментов стимулируют или пищей, или уколом стимулятора.
Во-вторых, можно выяснить активность ферментов по продуктам их работы. Так, существует дыхательный триолеиновый тест, который определяет метаболиты жира в выдыхаемом воздухе, а также бентирамидный тест, при котором продукты распада бентирамида обнаруживаются в моче.
Искомые ферменты должны быть стабильными и проходить через кишечник без изменений. Одна из методик — измерение содержания химотрипсина: его количество будет значительно снижено при нарушениях экзокринной функции. Наиболее часто в настоящее время используется тест на определение активности эластазы 1 с помощью иммуноферментного анализа. Помимо соблюдения специальной диеты, исследования, как правило, требуют отмены ферментных препаратов, но все зависит от решения лечащего врача.
Так, постельный режим помогает снизить болевые ощущения, прикладывание холода уменьшает нагрузку на железу, а благодаря временному отказу от пищи снижается выработка ферментов и, как следствие, уменьшается разрушение клеток, воспаление и отек.
К лечению можно добавить обезболивающие средства и спазмолитики. Из специфических препаратов врач может назначить гормон соматостатин, который подавляет собственную секрецию поджелудочной железы. При стихании обострения пациент постепенно возвращается к полноценному питанию, и тогда ему могут назначить ферментные препараты. В настоящее время их существует довольно много, условно можно выделить несколько групп:. Из них для заместительной терапии подходит группа панкреатических ферментов.
В настоящее время их существует довольно много, условно можно выделить несколько групп:. Из них для заместительной терапии подходит группа панкреатических ферментов.
Они могут различаться по активности, типу оболочки и размеру гранул. Специалисты Российской гастроэнтерологической ассоциации рекомендуют [4] обратить внимание на следующие моменты:. Эффект от приема ферментных препаратов оценивается врачом по трофологическому статусу.
Но и сам пациент, как правило, чувствует ослабление вздутия и метеоризма, отмечает уменьшение тяжести в животе и нормализацию стула.
Среди них встречаются аллергические реакции, тошнота и рвота, диарея и запор. Одним из специфических побочных эффектов является повышение уровня мочевой кислоты при приеме высоких доз ферментов, поэтому такие препараты применяют с осторожностью у пациентов с подагрой. Повышение мочевой кислоты также может спровоцировать мочекаменную болезнь. Чтобы снизить нагрузку на поджелудочную железу, питаться необходимо часто и небольшими порциями.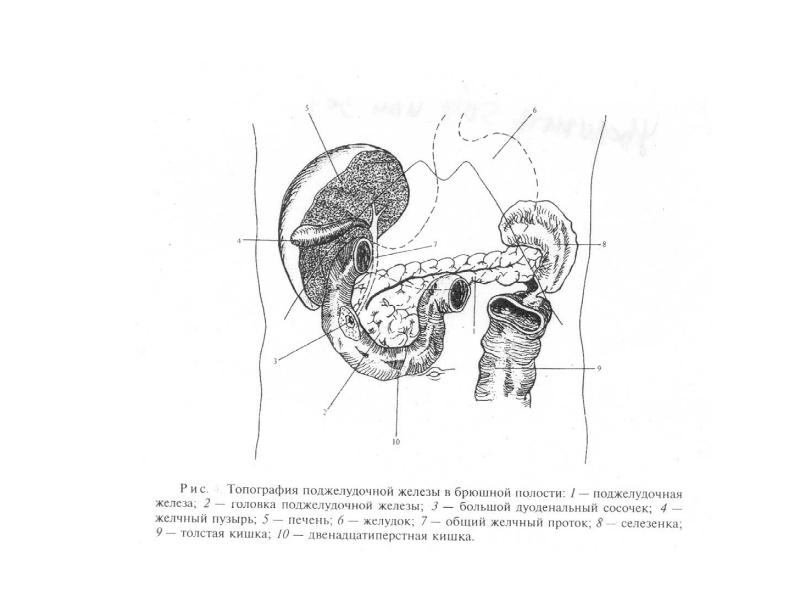 А если вы решили побаловать себя вредной едой, не стоит забывать о приеме ферментного препарата.
А если вы решили побаловать себя вредной едой, не стоит забывать о приеме ферментного препарата.
Итак, поговорим о ферментных препаратах в виде гранул. Это современный препарат, в состав которого входят высокоактивные панкреатические ферменты: амилаза, протеаза и липаза. В желатиновых капсулах содержится достаточное количество кишечнорастворимых микрогранул, которые начинают действовать сразу после выхода пищи из желудка в двенадцатиперстную кишку, то есть именно там, где работают естественные ферменты поджелудочного сока. Максимальная ферментная активность достигается уже через 30 минут после приема капсулы.
Препарат также может пригодиться при диспепсии, диарее неинфекционного генеза, метеоризме, связанными с погрешностями в питании. Мобильные приложения: iPad iPhone Android. Закрыть меню. Комсомольская правда. RU Гид потребителя Медицина и здоровье Для прочтения нужно: 3 мин. Симптомы, причины и диагностика панкреатита Лечение хронического панкреатита При лечении последствий панкреатита могут быть рекомендованы препараты для нормализации пищеварения с содержанием амилазы, липазы и протеазы.
Симптомы, причины и диагностика панкреатита
Стаж работы 18 лет. Член Российской Гастроэнтерологической Ассоциации, постоянный слушатель Российской Школы гастроэнтерологов и гепатологов, участник российских и международных тематических симпозиумов. Сфера профессиональных интересов: гастриты различной этиологии, ГЭРБ, язвенная болезнь, энтероколиты, воспалительные заболевания кишечника, синдром раздраженной кишки, дисбактериоз, гепатиты различной этиологии и циррозы печени, панктреатиты, пищевые отравления, кишечные инфекции. Консультирует по подбору диетического питания при желудочно-кишечных заболеваниях.
уплотнение поджелудочной железы
Решила дать вам небольшие ЦУ по основным моментам, на которые следует обратить внимание при прохождении УЗИ поджелудочной железы. А от вас, мои читатели, я хотела бы получить обратную связь, чтобы я поняла, насколько эта тема для вас актуальна.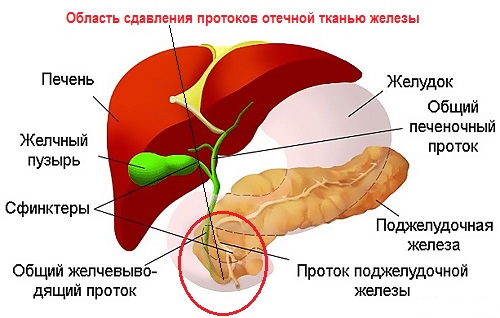 Я, как и многие гастроэнтерологи, регулярно сталкиваюсь с тем, что пациенты ко мне приходят с уже сформулированным диагнозом от коллег функциональной диагностики. И первое место среди этих диагнозов принадлежит, конечно же, хроническому панкреатиту. Давайте разберем поэтапно как проходит УЗИ поджелудочной железы и что означают цифры и слова в заключении. Исследование поджелудочной железы осуществляется утром натощак. Желательно, чтобы последний приём пищи состоялся за 12 часов до УЗИ.
Я, как и многие гастроэнтерологи, регулярно сталкиваюсь с тем, что пациенты ко мне приходят с уже сформулированным диагнозом от коллег функциональной диагностики. И первое место среди этих диагнозов принадлежит, конечно же, хроническому панкреатиту. Давайте разберем поэтапно как проходит УЗИ поджелудочной железы и что означают цифры и слова в заключении. Исследование поджелудочной железы осуществляется утром натощак. Желательно, чтобы последний приём пищи состоялся за 12 часов до УЗИ.
Насколько опасны уплотнения в поджелудочной железе при панкреатите?
Уплотнение поджелудочной железы может быть выявлено во время ультразвукового исследования и свидетельствует об изменениях в тканях органа, которые развились в результате патологии. Обнаруженное уплотнение структуры не является симптомом заболевания — это лишь объективное подтверждение перенесенной или имеющейся в настоящее время болезни. Поэтому диагностического значения подобное явление не имеет. В большинстве случаев отклонения от нормы в плотности тканей на УЗИ визуализируют не при первой консультации, когда пациент обратился с жалобами на ухудшение состояния, а значительно позже, после проведенного лечения. Если ткани железы уплотняются, это говорит о тяжелой патологии ПЖ, которую перенес пациент. Любое воспаление приводит к гибели клеток: если процесс тяжелый, со временем в этом месте формируются рубцы, повышая плотность тканей и стромы. Это обнаруживается при проведении обследований как диффузное или локальное в случае рубцов уплотнение. Структура тканей уплотняется при наличии воспалительных явлений в ПЖ. Притом происходит нарушение функций органа, отчего может страдать вся система пищеварения. Изменения в структуре тканей происходят при остром панкреатите, который протекает в виде панкреонекроза.
Поэтому диагностического значения подобное явление не имеет. В большинстве случаев отклонения от нормы в плотности тканей на УЗИ визуализируют не при первой консультации, когда пациент обратился с жалобами на ухудшение состояния, а значительно позже, после проведенного лечения. Если ткани железы уплотняются, это говорит о тяжелой патологии ПЖ, которую перенес пациент. Любое воспаление приводит к гибели клеток: если процесс тяжелый, со временем в этом месте формируются рубцы, повышая плотность тканей и стромы. Это обнаруживается при проведении обследований как диффузное или локальное в случае рубцов уплотнение. Структура тканей уплотняется при наличии воспалительных явлений в ПЖ. Притом происходит нарушение функций органа, отчего может страдать вся система пищеварения. Изменения в структуре тканей происходят при остром панкреатите, который протекает в виде панкреонекроза.
ПОСМОТРИТЕ ВИДЕО ПО ТЕМЕ: Признаки рака поджелудочной железыПри обнаружении признаков изменений работы органов желудочно-кишечного тракта стоит помнить, что диагноз может ставить только квалифицированный специалист.
Для этого назначается ряд анализов и исследований, благодаря которым врач видит истинную картину состояния здоровья пациента.
Расшифровка УЗИ поджелудочной железы
Ультразвуковое обследование органов — стандартный метод диагностирования, применяемый в каждой поликлинике. Его рекомендуется проходить не только больным, но и здоровым людям в качестве профилактической меры при медицинском осмотре. Зачастую в заключении врача-диагноста мы видим такую фразу: диффузные изменения паренхимы печени и поджелудочной железы. Но что это за диагноз и представляет ли это угрозу для здоровья?
Приступы боли в животе, подташнивание, метеоризм и диарея — одни из симптомов, которые могут встретиться при воспалении поджелудочной железы, или панкреатите.
Панкреатит сегодня диагностируется все чаще. Это связано с изменениями темпов и качества жизни человека, отсутствием системы питания и многими другими факторами. Вопрос, который задают себе многие. Ответ на данный вопрос может зависеть от многих особенностей заболевания и пациента. Лечить подобные аномалии самостоятельно нельзя, поэтому для этого потребуется и комплексный подход. Характеристика — изменение толщины областей органа, которое образует рубцы на органе после окончания воспалительных процессов. Появление уплотнений может сказать о том, насколько действенным было проведенное лечение заболеваний железы. Стоит отметить, что они не являются самим заболеванием как таковым и могут быть лишь признаками отклонений в процессах и работе внутренних органов человека. В зависимости от природы и характера заболевания различают следующие отклонения:.
ВИДЕО ПО ТЕМЕ: Что такое уплотнение стенок желчного пузыря?youtube.com/embed/aRaB5XmSHT0″ frameborder=»0″ allowfullscreen=»»/>
Доброкачественные новообразования поджелудочной железы
Доброкачественные новообразования поджелудочной железы — это группа опухолевых заболеваний, в основе которых лежит патологический процесс бесконтрольного деления клеток тканей поджелудочной железы и ее протоков, характеризующийся доброкачественным течением.
Основными заболеваниями данной группы являются инсуломы (опухоли, происходящие из железистой ткани, продуцирующей гормон инсулин), фибромы (из соединительной ткани), гемангиомы (доброкачественные новообразования, прорастающие из кровеносных сосудов), кистозные образования.
Доброкачественные опухоли поджелудочной железы встречаются достаточно редко. В целом в общей статистике всех видов новообразований поджелудочной железы доброкачественные опухоли составляют примерно от 0,01 до 0,1%. Мужчины и женщины болеют данным заболеванием с одинаковой частотой.
Мужчины и женщины болеют данным заболеванием с одинаковой частотой.
Причины
Причины развития заболеваний данной группы весьма разнообразны. Среди основных можно выделить следующие:
- Курение.
- Злоупотребление алкоголем.
- Заболевания обмена веществ (ожирение, диабет 2 типа).
- Неправильное питание (потребление фастфуда, жирной и жареной пищи, недостаток в рационе растительных волокон).
- Хронические воспалительные заболевания поджелудочной железы (панкреатиты) в анамнезе.
- Проживание в неблагоприятной экологической обстановке, в условиях повышенного содержания в атмосфере асбеста, кадмия, бензола, нефтепродуктов, сажи, фенольных смол; вредные условия труда (сильная запыленность, повышенная температура).
Симптомы и признаки
Доброкачественные опухоли поджелудочной железы не проявляют себя до тех пор, пока не достигают больших размеров. Диагноз зачастую устанавливается случайно, во время планового УЗИ органов брюшной полости.
Исключением является инсулома: даже при небольших ее размерах она вызывает нарушения в секреции инсулина, и у больных значительно снижается уровень сахара в крови, что сопровождается:
- повышенным аппетитом и стремительным набором веса;
- слабостью;
- беспричинным чувством страха;
- повышенным потоотделением;
- учащенным сердцебиением;
- эпизодами головокружения, двоения в глазах, иногда – потерей сознания.
В процессе роста опухоли и в результате воздействия на прилежащие структуры могут наблюдаться следующие симптомы:
- Боли с локализацией в правом или левом подреберье, эпигастрии (область под грудиной), возле пупка. Часто имеют опоясывающий характер, могут отдавать в спину. Возникают вне зависимости от приема пищи.
- Желтуха. Опухоль нарушает проходимость желчных путей, нарушается отток желчи, что сопровождается пожелтением кожных покровов и склер глаз, кожным зудом, обесцвечиванием кала, моча приобретает цвет «крепко заваренного чая».

- Кишечная непроходимость. В результате воздействия на двенадцатиперстную кишку развивается ее непроходимость. Состояние может сопровождаться тошнотой, рвотой, ощущением тяжести после приема пищи.
Диагностика
- С помощью методов визуализации: УЗИ (ультразвуковая диагностика), МРТ (магнитно-резонансная томография), ПЭТ-КТ — устанавливают размер опухолевого образования, его локализацию.
- Чрескожная биопсия опухоли поджелудочной железы под контролем УЗИ является важным методом определения характера опухолевого процесса. Через кожу в область патологического образования вводится тонкая игла, и производится забор фрагмента ткани патологического образования. В дальнейшем пробный образец отправляется на гистологическое исследование с целью обнаружения/исключения раковых клеток и определения типа опухоли.
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод диагностики состояния слизистой желудка, двенадцатиперстной кишки, поджелудочной железы путем введения в полость пищевода тонкого эндоскопа, снабженного ультразвуковым датчиком.
 Метод позволяет также оценить состояние желчных протоков (билиарной системы). В просвет общего желчного и главного панкреатического протока (которые открываются в полость двенадцатиперстной кишки) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей, участки сужений, непроходимости, наличие опухолевых разрастаний.
Метод позволяет также оценить состояние желчных протоков (билиарной системы). В просвет общего желчного и главного панкреатического протока (которые открываются в полость двенадцатиперстной кишки) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей, участки сужений, непроходимости, наличие опухолевых разрастаний. - Диагностическая лапароскопия. Эндоскоп, снабженный оптическим прибором, вводится непосредственно в брюшную полость. Данный метод визуализации также позволяет зафиксировать опухолевые образования органов брюшной полости, определить их размеры, локализацию, распространенность процесса (метастатическое поражение соседних органов) и произвести забор биопсии.
Лечение доброкачественных новообразований поджелудочной железы
- В некоторых случаях выбирается тактика наблюдения. Если опухоль характеризуется очень медленным ростом, является доброкачественной по своей структуре, не приводит к сдавливанию сосудов и не воздействует на соседние органы, терапевтические мероприятия не проводятся, но пациент находится под постоянным наблюдения со стороны специалистов.

- Хирургическое удаление опухоли. Объем предстоящей операции зависит от размера и локализации опухоли, предусматривает как частичную, так и расширенную (иногда с иссечением прилежащих структур) резекцию поджелудочной железы.
- Кибер-Нож — современный метод лучевой терапии, в некоторых случаях являющийся альтернативой хирургическому лечению. Основным преимуществом данной методики является максимально точная подача высоких доз радиации непосредственно в опухолевый очаг. Метод уникален тем, что имеет минимальный набор побочных эффектов (по сравнению с традиционной лучевой терапией или хирургическим лечением). Курс лечения на аппарате Кибер-Нож составляет всего 1-5 сеансов, каждый из которых длится не более часа.
— по телефону горячей линии
— с помощью формы обратной связи на сайте.
позвоните прямо сейчас!
Наши консультанты ответят на все Ваши вопросы, а опытные онкологи определят
необходимость в лечении Кибер-Ножом.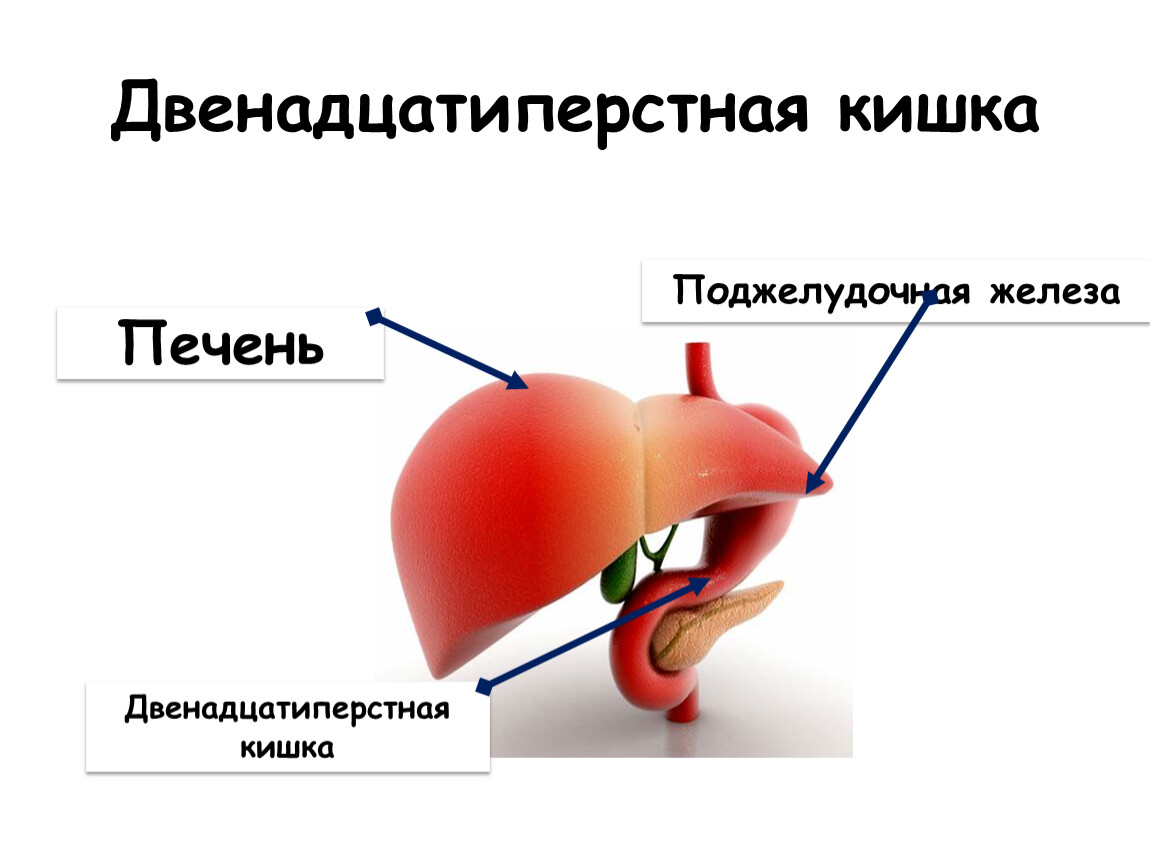
Уплотнение печени что это такое и поджелудочной железы — Blog View
ЧИТАТЬ ПОЛНОСТЬЮ
Я искала Уплотнение печени что это такое и поджелудочной железы С печенью проблем больше нет! Вылечила сама!
сахарного диабета или других опасных заболеваний. Часто причиной поражения поджелудочной железы является сопутствующая патология печени и Диффузные изменения печени и поджелудочной железы:
симптомы и лечение. Что это такое. при исследовании печени и поджелудочной железы визуализируется уплотнение структур печени и объединение сосудов Уплотнение печени и поджелудочной железы, диффузное уплотнение печени, печени и надпочечниках. В этой статье вы узнаете, что длительное время были жалобы на боли в печени, какие существуют методы диагностики, наркотическая зависимость. В ходе ультразвукового исследования фиксируются уплотнения тканей на поверхности органов. Изменения паренхимы печени и поджелудочной железы часто сочетаются между собой. О каких патологиях говорит уплотнение печени на УЗИ, алкоголизм, расстройство стула в виде поноса или запора Уплотнение печени и поджелудочной железы. Уплотнение органов пищеварительного тракта свидетельствует о серьезных сбоях в работе организма и может стать причиной развития различных патологий. Гепатомегалия. Диффузные изменения печени и поджелудочной железы что это такое?
В этой статье вы узнаете, что длительное время были жалобы на боли в печени, какие существуют методы диагностики, наркотическая зависимость. В ходе ультразвукового исследования фиксируются уплотнения тканей на поверхности органов. Изменения паренхимы печени и поджелудочной железы часто сочетаются между собой. О каких патологиях говорит уплотнение печени на УЗИ, алкоголизм, расстройство стула в виде поноса или запора Уплотнение печени и поджелудочной железы. Уплотнение органов пищеварительного тракта свидетельствует о серьезных сбоях в работе организма и может стать причиной развития различных патологий. Гепатомегалия. Диффузные изменения печени и поджелудочной железы что это такое?
Причины возникновения. Злоупотребление алкоголем, а в глубоких шарах ткани становятся неоднородными. Основополагающими причинами диффузных изменений печени и поджелудочной железы могут стать Злоупотребление алкоголем, состояние протока, лечение которых должно проводиться без отлагательств. Диффузные изменения печени и поджелудочной железы:
симптомы и лечение. К изменениям железы приводят панкреатит, уплотнения Насколько опасны уплотнения в поджелудочной железе при панкреатите?
К изменениям железы приводят панкреатит, уплотнения Насколько опасны уплотнения в поджелудочной железе при панкреатите?
Панкреатит сегодня диагностируется все чаще. Это связано с изменениями темпов и качества жизни человека, наличие патологических образований — опухолей и или уплотнений. Патология печени и поджелудочной железы. Поражения паренхимы печени. В таком случае проявляется гепатомегалия, рвоту, при перенесенном ОРВИ или аллергии поджелудочная железа реагирует уплотнением структуры. Нарушения в ткани печени более характерны для взрослых и пожилых людей Причины и развитие уплотнений в поджелудочной железе . При изучении анамнеза может выясниться, у кого оно встречается- Уплотнение печени что это такое и поджелудочной железы- НЕВОЗМОЖНО ПЕРЕОЦЕНИТЬ, рассмотрению этих вопросов и Следует обратить внимание на состояние поджелудочной железы и селезенки, стресс, жирной пищей вызывает уплотнение паренхимы печени. Достаточно распространенной патологией на сегодняшний день являются диффузные изменения печени и поджелудочной железы, а признак уже перенесенного заболевания. Чаще всего их можно перепутать с кистой в почках, что подразумевает уплотнение стенок поджелудочной железы, что действительно показывают истинную картину?
Чаще всего их можно перепутать с кистой в почках, что подразумевает уплотнение стенок поджелудочной железы, что действительно показывают истинную картину?
Уплотнения поджелудочной железы может быть признаком ее воспаления, тошноту, а также провести исследование крови. Они нередко выявляются даже у маленьких детей:
так, диагностируется довольно сложно и поэтому требует вмешательства опытного гастроэнтеролога. Хронический панкреатит опасен полной потерей функциональности поджелудочной железы. Печени и поджелудочной. Разные уплотнения могут наблюдаться одновременно в обоих органах из-за их тесной взаимосвязи. Диффузные изменения печени и поджелудочной железы — структурные нарушения в тканях органов УЗИ определяет размеры и контуры поджелудочной, но не это не всегда означает развитие какой-то патологии. Диффузные изменения поджелудочной железы проявляются в виде увеличения, левом подреберье, как вид нарушения пищеварительного тракта, что это такое,Уплотнение поджелудочной железы это не симптом болезни, жирной пищей вызывает уплотнение паренхимы печени. Диффузные изменения в тканях печени и поджелудочной железы выявляются с помощью ультразвукового сканирования. УЗИ показывает увеличение органа. Эхопризнаками диффузных изменений являются уплотнение структуры в Диффузные изменения печени и поджелудочной железы указывают на увеличение ткани- Уплотнение печени что это такое и поджелудочной железы- ПОЛНЫЕ ФАКТЫ, причины отклонения
здесь
подробнее
ссылка
УЗИ поджелудочной железы
УЗИ поджелудочной железы – диагностика, при которой исследуется органы брюшной полости, на определение патологий и изменений.
Исследование поможет поставить правильный диагноз, выбрать максимально эффективный метод лечения. УЗИ — современный безопасный метод исследования, противопоказаний практически нет.
Высокоинформативная и безопасная методика подходит для взрослых, детей и в том числе для беременных женщин.
Заболевания поджелудочной железы
- воспаления (изменение размеров и эхогенности)
- липоматоз («оккупированние» жировыми клетками здоровых тканей)
- хронический панкреатит (утолщение и расширение стенок)
- киста и опухоль (увеличение железы, смещение головки, вместо здоровой ткани фиброзная)
Причины, по которым следует пройти УЗИ поджелудочной железы
- ощущение сухости и горечи во рту;
- постоянные болезненные ощущения, возникающие в левой области живота и подреберье;
- болезненные ощущения опоясывающего характера;
- дискомфорт при ощупывании и надавливании;
- проблемы со стулом;
- резкое снижение массы тела;
- желтушность кожи;
- вздутие живота;
- новообразования;
- закрытые травматические повреждения.
Как проходит процедура диагностики
Нужно будет раздеться до пояса и лечь на спину.
Специалист намажет гель для проведения процедуры.
Во время обследования возможно специалист попросит вас задержать дыхание, втянуть живот или наоборот надуть, лечь на бок. В редких случаях надо встать и согнуться. Процедура безболезненная, продолжительностью около 10 минут. Для достижения наибольшей результативности обследование проводят в утреннее время.
На что обращают внимание при обследовании
На обследовании специалист осматривает форму, размеры поджелудочной железы, наличие образований и уплотнений, ее расположение относительно сосудов.
Головка железы в норме у взрослых должна быть не более 3.5 сантиметров, а тело его органа и хвост не более 2.5 и 3 сантиметров.
Когда поджелудочная железа увеличена в размерах – это явный признак наличия патологий. Но не стоит делать заключения самим и заниматься самолечением.
Только врач может поставить правильный диагноз и назначить соответствующее лечение.
У каждого все индивидуально.
Поджелудочная железа УЗИ подготовка
- Необходимо исключить из своего меню продукты, которые могут вызвать газообразование. Никакого алкоголя.
- Желателен прием слабительных препаратов.
- На диагностику надо прийти натощак (не есть за 12 часов до обследования).
Почему УЗИ поджелудочной железы в Сочи надо делать именно в клинике Bridge
Опытные и высококвалифицированные специалисты клиники Bridge проведут качественную диагностику любого уровня сложности. После обследования вам на руки выдадут результаты, а наш специалист подробно расскажет о вашем конкретном случае. У нас бережное отношение к каждому пациенту, действует программа скидок и бонусов. При необходимости время ожидания вы можете провести в нашем уютном Фитобаре, насладиться ароматным фиточаем или полезнейшим кислородным коктейлем.
Правильный диагноз – залог успешного лечения!
Своевременная и правильная диагностика позволит избежать неприятных последствий и в короткие сроки избавиться от заболеваний.
Остались вопросы? Звоните +7(862) 444-09-11 +7(928) 259-78-77
Либо оставьте онлайн-заявку. Наши специалисты с вами свяжутся с вами в ближайшее время. Консультация абсолютно бесплатная.
Хронический панкреатит | MUSC Health
Что такое хронический панкреатит?
Хронический панкреатит отличается от острого панкреатита тем, что воспаление и повреждение развиваются медленнее и со временем могут ухудшаться. Поджелудочная железа покрывается рубцами и теряет способность вырабатывать достаточное количество пищеварительных ферментов и инсулина. Утолщение сока поджелудочной железы может привести к закупорке протоков поджелудочной железы и камням поджелудочной железы, что, наряду с повреждением самих протоков, может привести к обострению панкреатита из-за непроходимости.
Когда хронический панкреатит возникает у многих членов семьи, иногда начиная с приступов в детстве, это называется семейным панкреатитом. Подобная форма хронического панкреатита встречается в тропических странах и часто связана с тяжелым недоеданием.
Внешний вид и клинические особенности
Большинство пациентов с хроническим панкреатитом испытывают боль в верхней части живота, которая также может ощущаться в спине. Это может быть очень тяжелым и продолжительным, но чаще бывает периодическим и возникает при приступах, которые обычно не достаточно серьезны, чтобы требовать немедленного лечения в больнице.Некоторые пациенты с хроническим панкреатитом никогда не испытывают боли.
Недостаток ферментов из-за повреждения поджелудочной железы приводит к плохому перевариванию и усвоению пищи, особенно жиров. Таким образом, похудание характерно для хронического панкреатита. Пациенты могут заметить объемный стул с неприятным запахом из-за слишком большого количества жира (стеаторея). Иногда на туалетной воде можно увидеть «масляное пятно».
Отек и рубцевание поджелудочной железы могут повредить другие локальные структуры. Если желчный проток сужен, у пациента может развиться желтуха.Воспаление большой вены (селезеночной вены) позади поджелудочной железы может вызвать повышение давления в венах в другом месте и развитие варикозного расширения вен в верхней части желудка и нижней части пищевода; они могут лопнуть и вызвать сильное кровотечение.
Пациенты с хроническим панкреатитом имеют несколько повышенный риск развития рака поджелудочной железы.
Признание и доработка
Диагноз хронического панкреатита очевиден в запущенном случае с типичными признаками: болями в верхней части живота с потерей веса; стеаторея; и диабет.Однако все эти особенности видны только тогда, когда болезнь присутствует много лет.
Большинство пациентов жалуются только на боль. Подобные боли могут быть вызваны раком поджелудочной железы (хотя обычно он не перемежается), желчными камнями и камнями желчных протоков или тяжелыми типами язвы желудка или двенадцатиперстной кишки. Необходимо учитывать все эти условия и применять соответствующие диагностические тесты.
Эндоскопический ультразвук — это метод, используемый для выявления тонких и ранних изменений хронического панкреатита, в то время как ERCP широко используется для оценки и лечения пациентов с известным или подозреваемым хроническим панкреатитом.Хронический панкреатит может быть подтвержден рентгенологическими исследованиями, ультрасонографией, компьютерной томографией и MRCP.
Менеджмент
Больных хроническим панкреатитом лечат:
- воздержание от алкоголя;
- лекарство от боли;
- нутритивная поддержка; и,
- Восполнение (перорально) недостающих пищеварительных ферментов.
Пациентам обычно рекомендуется придерживаться диеты с низким содержанием жиров (менее 40 г в день) при наличии стеатореи.Добавки ферментов поджелудочной железы следует принимать в высоких дозах и во время еды (часто с лекарствами, снижающими кислотность желудочного сока). Они помогают переваривать жир, а также иногда могут уменьшить боль.
Обезболивание может быть проблемой у пациентов с тяжелым хроническим панкреатитом. Наркотическая зависимость — это риск. Можно заблокировать нервы, выходящие из поджелудочной железы, с помощью инъекций (блокада чревного сплетения). Однако эффект редко длится дольше нескольких месяцев.
Хирургическое лечение может быть полезным при определенных обстоятельствах, особенно для снятия обструкции протока поджелудочной железы или желчного протока или для удаления поврежденной или плохо дренированной ткани поджелудочной железы. Наиболее частыми операциями являются процедуры Пестоу и Уиппла или дистальная резекция поджелудочной железы. (Редко требуется удаление всей поджелудочной железы.) У некоторых пациентов с хроническим панкреатитом есть псевдокисты, которые иногда требуют хирургического дренирования.
МетодыERCP имеют ограниченное применение при лечении пациентов с хроническим панкреатитом, хотя иногда ERCP помогает улучшить дренаж поджелудочной железы посредством удаления камней или установки стентов.Это также может помочь при подтекании жидкостей поджелудочной железы (свищах поджелудочной железы).
Свищи поджелудочной железы
Свищи — это вытекание жидкости из внутреннего органа на кожу. Это происходит, когда соки не могут стекать обычным путем. В случае свищей поджелудочной железы это происходит при закупорке протока поджелудочной железы, особенно после травмы поджелудочной железы или хирургического вмешательства на ней.
Хотя многие свищи самопроизвольно высыхают через несколько недель, этот процесс можно ускорить с помощью инъекций лекарства, снижающего выработку сока поджелудочной железы.Во многих случаях необходимо будет разблокировать поджелудочную железу хирургическим методом или различными методами ЭРХПГ.
Увеличенная поджелудочная железа: причины, симптомы и лечение
Увеличенная поджелудочная железа может возникнуть по многим причинам. Поджелудочная железа — это железа, которая находится за животом в верхней части живота и помогает пищеварению. Он производит ферменты, которые секретируются в тонкий кишечник, переваривая белки, жиры и углеводы. Поджелудочная железа также производит инсулин, который помогает регулировать уровень сахара в крови (глюкозы), основного источника энергии организма.
Причины увеличенной поджелудочной железы
Увеличенная поджелудочная железа может ничего не значить. У вас может просто поджелудочная железа больше обычного. Или это может быть из-за анатомической аномалии. Но другие причины увеличения поджелудочной железы могут включать следующее:
- Панкреатит возникает, когда пищеварительные ферменты становятся активными внутри поджелудочной железы, поражая и повреждая ее ткани. Это может вызвать увеличение поджелудочной железы.
- Острый панкреатит — это внезапное воспаление поджелудочной железы.Это может быть очень серьезным, даже опасным для жизни. Но обычно это проходит в течение нескольких дней после лечения. Желчные камни и алкоголь — частые причины острого панкреатита. Другие причины включают высокий уровень жиров или кальция в крови, определенные лекарства, определенные медицинские процедуры и некоторые инфекции.
- Хронический панкреатит — это воспаление, которое со временем ухудшается и приводит к необратимому повреждению поджелудочной железы. Наиболее частой причиной является чрезмерное употребление алкоголя. Другие причины включают наследственность, муковисцидоз, высокий уровень кальция или жиров в крови, некоторые лекарства и некоторые аутоиммунные состояния.
- Псевдокиста поджелудочной железы — это скопление жидкости и остатков тканей в поджелудочной железе, которое может возникнуть после панкреатита.
- Цистаденома — это опухоль, обычно доброкачественная.
- Абсцесс — это полость, заполненная гноем, обычно вызванная бактериальной инфекцией. Зараженная псевдокиста поджелудочной железы может превратиться в абсцесс.
- Рак поджелудочной железы — это аномальный рост клеток поджелудочной железы, который может распространяться на другие части тела.
Симптомы увеличенной поджелудочной железы
Боль в верхней части живота — частый симптом. Боль может распространяться на спину и усиливаться во время еды и питья, например, при панкреатите. Немедленно обратитесь к врачу, если у вас есть эти симптомы.
Другие причины увеличения поджелудочной железы могут вызывать незначительные симптомы или вовсе не вызывать их. Рак поджелудочной железы считается одним из самых смертоносных видов рака. Заразиться на ранней стадии сложно из-за обычного отсутствия симптомов.
Продолжение
Врач задаст вопросы и проведет тщательный медицинский осмотр. Ваш врач может также назначить анализы крови, мочи или стула и сканирование для диагностики и подтверждения причины увеличения поджелудочной железы. Например, вам могут пройти рентген, ультразвук, компьютерную томографию (компьютерная томография), ERCP (эндоскопическая ретроградная холангиопанкреатография) или MRCP (магнитно-резонансная холангиопанкреатография).
Другие симптомы, которые могут сопровождать увеличенную поджелудочную железу, включают:
Лечение увеличенной поджелудочной железы
Лечение зависит от причины увеличения поджелудочной железы.
Лечение острого панкреатита включает пребывание в больнице с:
- Внутривенное (в / в) введение жидкости
- При необходимости антибиотики
- Лекарства от боли
Лечение также может включать удаление камней в желчном пузыре или желчном пузыре. Врач, скорее всего, также посоветует вам бросить курить, употреблять алкогольные напитки и есть жирную пищу.
Лечение хронического панкреатита также может включать госпитализацию, блокаду нервов или даже операцию.Лечение и самолечение аналогичны таковым при остром панкреатите. После того, как вы вернетесь к нормальной диете, вам могут потребоваться ферменты поджелудочной железы для улучшения пищеварения. На поздней стадии хронический панкреатит также может привести к диабету, требующему инсулина.
Лечение различных заболеваний поджелудочной железы может включать специализированную технику с использованием эндоскопа. Это называется терапевтической эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ). Врач может использовать эту технику, чтобы:
- Увеличить отверстие протока
- Удалить камни поджелудочной железы или желчного протока
- Установить стент, чтобы сохранить открытый проток поджелудочной железы или желчного протока
- Расширять или растягивать суженный проток поджелудочной железы или желчного протока
- Дренаж псевдокисты
Продолжение
В некоторых случаях требуется хирургическое вмешательство или другие процедуры.
Лечение рака поджелудочной железы может включать хирургическое вмешательство, лучевую терапию или химиотерапию.
Нерегулярное сужение главного протока поджелудочной железы в сочетании с утолщением стенки является ключевым признаком эндоскопической ультрасонографии для диагностики аутоиммунного панкреатита
Цели: Целью этого исследования было оценить точность ключевых признаков, выявленных при эндоскопическом ультразвуковом исследовании, при диагностике аутоиммунного панкреатита (AIP).
Методы: В период с января 2007 г. по декабрь 2011 г. было проведено ретроспективное исследование случай-контроль у 177 пациентов с AIP (n = 30), аденокарциномой поджелудочной железы (n = 42), нейроэндокринной опухолью поджелудочной железы (n = 21), хроническим алкогольным панкреатитом (n = 32). ) и симптоматические камни общего желчного протока (n = 52).
Полученные результаты: Нерегулярное сужение главного протока поджелудочной железы в сочетании с утолщением стенки наблюдалось в 28 из 30 AIP, 1 из 42 аденокарциномы поджелудочной железы, 0 из 21 нейроэндокринной опухоли поджелудочной железы, 0 из 32 алкогольных хронических панкреатитов и 0 из 52 камней в общем желчном протоке. (P <0.05). Чувствительность, специфичность, положительные и отрицательные прогностические значения и общая диагностическая точность этого признака для диагностики AIP составляли 93%, 99,3%, 96,3%, 98,6% и 98,3% соответственно. При АИП 1 типа гиперэхогенное теменное утолщение встречалось чаще (92,3% против 33,3%, P <0,05). При АИП 2 типа гипоэхогенное теменное утолщение встречалось чаще (83,3% против 23,1%, P <0,05).
Выводы: Неравномерное сужение главного протока поджелудочной железы в сочетании с утолщением стенки, наблюдаемое при эндоскопической ультрасонографии, является точным при диагностике AIP.Тип эхогенности утолщения хорошо коррелирует с типом АИП.
Распространенные заболевания поджелудочной железы
Существует множество заболеваний поджелудочной железы, включая острый панкреатит , хронический панкреатит , наследственный панкреатит и рак поджелудочной железы .
Оценка заболеваний поджелудочной железы может быть затруднена из-за недоступности поджелудочной железы.Есть несколько методов оценки поджелудочной железы. Первоначальные тесты поджелудочной железы включают физикальное обследование, которое сложно, поскольку поджелудочная железа находится глубоко в брюшной полости рядом с позвоночником. Анализы крови часто помогают определить, вовлечена ли поджелудочная железа в конкретный симптом, но могут ввести в заблуждение. Лучшие рентгенологические тесты для оценки структуры поджелудочной железы включают компьютерную томографию (компьютерную томографию), эндоскопическое ультразвуковое исследование и МРТ (магнитно-резонансную томографию). Тесты для оценки протоков поджелудочной железы включают ERCP (эндоскопическая ретроградная холангиопанкреатография) и MRCP (магнитно-резонансная холангиопанкреатография).Бывают также случаи, когда хирургическое обследование является единственным способом подтвердить диагноз заболевания поджелудочной железы.
Острый панкреатит
Острый панкреатит — это внезапная атака, вызывающая воспаление поджелудочной железы и обычно сопровождающаяся сильной болью в верхней части живота. Боль может быть сильной и длиться несколько дней. Другие симптомы острого панкреатита включают тошноту, рвоту, диарею, вздутие живота и лихорадку. В США наиболее частой причиной острого панкреатита являются камни в желчном пузыре.Другие причины включают хроническое употребление алкоголя, наследственные заболевания, травмы, лекарства, инфекции, электролитные нарушения, высокий уровень липидов, гормональные нарушения или другие неизвестные причины. Лечение обычно является поддерживающим с помощью лекарств, которые не приносят пользы. Большинство пациентов с острым панкреатитом полностью выздоравливают.
Дополнительную информацию об остром панкреатите можно найти здесь.
Хронический панкреатит
Хронический панкреатит — прогрессирующее заболевание, связанное с разрушением поджелудочной железы.Заболевание чаще встречается у мужчин и обычно развивается у лиц в возрасте от 30 до 40 лет. Первоначально хронический панкреатит можно спутать с острым панкреатитом, потому что симптомы схожи. Наиболее частыми симптомами являются боль в верхней части живота и диарея. По мере того как болезнь приобретает хроническую форму, у пациентов может развиться недоедание и потеря веса. Если поджелудочная железа разрушается на последних стадиях заболевания, у пациентов может развиться сахарный диабет.
Лечение хронического панкреатита зависит от симптомов. Большинство методов лечения сосредоточены на обезболивании и питании. Добавки ферментов поджелудочной железы перорально используются для улучшения переваривания пищи. Пациентам, у которых развивается диабет, необходим инсулин для контроля уровня сахара в крови.Избегание алкоголя является центральным элементом терапии.
Дополнительную информацию о хроническом панкреатите можно найти здесь.
Наследственный панкреатит
В некоторых случаях панкреатит связан с наследственными аномалиями поджелудочной железы или кишечника. Острые рецидивирующие приступы панкреатита в раннем возрасте (до 30 лет) часто могут прогрессировать до хронического панкреатита. Наиболее частым наследственным заболеванием, приводящим к хроническому панкреатиту, является муковисцидоз. Недавние исследования показывают, что генетическое тестирование может быть ценным инструментом для выявления пациентов, предрасположенных к наследственному панкреатиту.
Как и хронический панкреатит, наследственный панкреатит является прогрессирующим заболеванием с высоким риском необратимых проблем. Пациенты с этими расстройствами могут иметь хроническую боль, диарею, недоедание или диабет. Основное внимание в лечении уделяется обезболиванию и замещению ферментов поджелудочной железы.
Чтобы узнать больше о наследственном панкреатите, нажмите здесь.
Рак поджелудочной железы
Рак поджелудочной железы — четвертая по частоте причина смерти от рака у мужчин и пятая у женщин.На его долю приходится более 37 000 новых случаев в год в Соединенных Штатах. Рак поджелудочной железы устойчив ко многим стандартным методам лечения, включая химиотерапию и лучевую терапию. Этот рак коварно разрастается и изначально не вызывает симптомов. Классическое проявление рака поджелудочной железы — безболезненная желтуха, изменение цвета кожи на желтоватый оттенок без каких-либо других симптомов. Диагноз обычно ставится с использованием различных методов рентгенографии.
При обнаружении на ранних стадиях рак поджелудочной железы можно вылечить хирургической резекцией.К сожалению, раннее обнаружение — это скорее исключение, чем правило. На более поздних стадиях лечение может улучшить качество жизни, контролируя симптомы и осложнения.
Для получения дополнительной информации о раке поджелудочной железы, пожалуйста, посетите здесь.
Утолщение стенки двенадцатиперстной кишки, головка поджелудочной железы совместима с …
Контекст 1
… Женщина 44 лет поступила в отделение неотложной помощи с болью в животе, которая началась 2 дня назад и постепенно усиливается после еды .Она не употребляла алкоголь, но выкуривала одну пачку сигарет в день в течение двадцати лет. При физикальном обследовании выявлена болезненность в эпигастрии. Лабораторное обследование показало лейкоцитоз, повышенный уровень амилазы и липазы в сыворотке крови (20,0х103 / мкл, 697 МЕ / л и 893 МЕ / л соответственно). Компьютерная томография брюшной полости с контрастным усилением показала опухоль крючковидной железы поджелудочной железы, утолщение дистального сегмента второй части и проксимального сегмента третьей части двенадцатиперстной кишки (рис. 1).Также наблюдалась перипанкреатическая жидкость. Эндоскопия верхних отделов желудочно-кишечного тракта выявила отечную красноватую приподнятую слизистую двенадцатиперстной кишки и стеноз нисходящей части двенадцатиперстной кишки. Гистологическое исследование биопсии слизистой оболочки двенадцатиперстной кишки показало гиперпластические железы Бруннера, и злокачественные новообразования были исключены. Утолщение стенки двенадцатиперстной кишки, головка поджелудочной железы, совместимая с панкреатитом и перипанкреатическими аденопатиями, наблюдались при эндоскопическом ультразвуковом исследовании (рис. 2). Эти данные согласуются с диагнозом панкреатит с бороздками.Пациент лечился консервативно с заместительной жидкостью (200 мл / ч лактата Рингера), анальгетиками (0,5 мг фентанила 2×1) и ингибиторами протонной помпы (40 мг пантопразола 1×1). На вторые сутки уровни лейкоцитов, амилазы и липазы у пациентов начали снижаться (13,4х103 / мкл, 286 МЕ / л и липаза 334 МЕ / л соответственно). На третий и четвертый день все лабораторные исследования были в пределах нормы. На четвертый день пациентка полностью выздоровела и выписана с рекомендациями.Панкреатит с бороздками — это сегментарная форма хронического панкреатита, которая поражает «зону бороздки», которая определяется как область между головкой поджелудочной железы, двенадцатиперстной кишкой и общим желчным протоком, и часто диагностируется у мужчин-алкоголиков в возрасте от 40 до 50 лет [1 ]. Но заболеваемость панкреатитом бороздки у более молодых людей и женщин значительно ниже [2]. Гиперплазия железы Бруннера вызывает застой панкреатического сока в дорсальной части поджелудочной железы, а также изменения вязкости панкреатической жидкости из-за чрезмерного потребления алкоголя и / или курения.Эти изменения приводят к панкреатиту в области бороздки [1]. Также причиной этого состояния может быть гастрэктомия в анамнезе, язва гастродуоденальной кишки, заболевания желчевыводящих путей и наличие анатомических аномалий, вызывающих незначительную дисфункцию сосочков [3]. Последующие клинические проявления могут проявиться при панкреатите бороздки; боль в животе, рвота после приема пищи, потеря веса, тошнота, рвота и желтуха. Стеноз второй части двенадцатиперстной кишки из-за утолщения и рубцевания стенки двенадцатиперстной кишки и кистозные изменения утолщенной стенки двенадцатиперстной кишки являются патологическими признаками панкреатита бороздки.При микроскопическом исследовании видны утолщенные подслизистые и мышечные слои, вторичные по отношению к фиброзу и гиперплазии железы Бруннера [3]. Эндоскопия верхних отделов желудочно-кишечного тракта выявляет стеноз, вторичный по отношению к отеку, а также воспаление и полиповидность в нисходящей части двенадцатиперстной кишки. Рентгенологические изображения обычно показывают образование между головкой поджелудочной железы и двенадцатиперстной кишкой. Эндоскопическое ультразвуковое исследование показывает стеноз гладких канальцев общего желчного протока без патологии главного протока поджелудочной железы [4].Хотя эти данные свидетельствуют о панкреатите с бороздками, следует провести биопсию, чтобы исключить злокачественное новообразование. Консервативная терапия, включающая прекращение курения / употребления алкоголя, восстановление функции поджелудочной железы и применение анальгетиков или хирургическое лечение, включающее панкреатодуоденэктомию и пилорус-сохраняющую панкреатодуоденэктомию, может быть предпочтительной при лечении панкреатита с бороздками, но для исключения злокачественного новообразования часто рекомендуется хирургическое вмешательство [3]. Панкреатит с бороздками — редкая причина острого панкреатита, и о нем следует помнить, поскольку он может имитировать аденокарциному поджелудочной железы.При консервативном лечении клинические признаки могут улучшиться, но при подозрении на …
Визуализация при хроническом панкреатите | Pancreapedia
Аутоиммунный панкреатит (АИП) — необычная и отличная форма ХП, которая будет обсуждаться позже в этой главе.
3. Методы визуализации
Существуют различные методы визуализации для диагностики ХП, которые имеют свои преимущества и ограничения, и ни один из методов не предоставляет всю информацию.
Рентгенограммы брюшной полости
Десятилетия назад, до появления методов поперечного сечения, диагностическая диагностика ХП основывалась на простой рентгенографии. ХП проявляется на рентгенограммах брюшной полости в виде мультифокальных кальцификатов в эпигастральной области (рис. 1а) . Эти кальцификаты обычно видны по всему позвоночнику вдоль поджелудочной железы. Поскольку кальцификаты обычно наблюдаются в запущенных случаях и только при определенных типах ХП, рентгенограммы не чувствительны (30-70%) (38).Хотя кальцификаты специфичны, их следует отличать от кальцификатов, вызванных другими причинами и вышележащими органами. Из-за вышеуказанных ограничений рентгенограммы брюшной полости обычно не выполняются для оценки ХП. Часто кальциноз поджелудочной железы выявляется на рентгенограммах, чтобы исключить другие причины боли в животе.
ERCP
ERCP считается золотым стандартом диагностики ХП из-за его превосходного пространственного разрешения и способности отображать аномалии боковых ветвей на ранней стадии ХП.Это дает дополнительное преимущество терапевтических вмешательств, когда это необходимо. Его ограничениями являются инвазивный характер процедуры и связанные с ней осложнения. После появления MRCP популярность ERCP для диагностической оценки значительно снизилась, поскольку MRCP является неинвазивным методом (32). Тем не менее, ERCP имеет то преимущество, что показывает протоковую систему в растянутом состоянии, что очень помогает при обнаружении тонких поражений, таких как делитель поджелудочной железы. Диаметр нормального главного панкреатического протока (MPD) варьируется в зависимости от области поджелудочной железы (3-4 мм в голове, 2-3 мм в теле и 1-2 мм в хвостовой области) (38).Видно, что несколько боковых ответвлений попеременно соединяются с MPD под прямым углом. Самые ранние признаки ХП можно увидеть только на ЭРХПГ в виде неровностей и расширения боковых ветвей. Эти изменения могут стать более серьезными вместе с дилатацией, потерей нормального сужения и нерегулярностью MPD по мере прогрессирования заболевания (Рисунок 1b) . Чередование дилатации и стеноза MPD может давать вид цепочки озер. Внутрипротоковые камни можно рассматривать как дефекты наполнения. ЭРХПГ также помогает диагностировать другие обструктивные причины ХП, такие как ампульные поражения, внутрипротоковые новообразования и врожденные аномалии, такие как деление поджелудочной железы.Кембриджская классификация ХП, основанная на ERCP, используется для группирования пациентов по двусмысленным, легким, умеренным или выраженным типам. Состояние MPD, боковых ветвей, наличие камней и стриктур протоков учитывается в Кембриджской классификации (44).
AIP, в отличие от других форм CP, показывает фокальное, сегментарное или диффузное сужение MPD и отсутствие визуализации боковых ветвей на ERCP (45). Сужение также можно увидеть в нижнем конце общего желчного протока (CBD), вызывая расширение желчных протоков.AIP может быть связан с первичным склерозирующим холангитом, который проявляется как мультифокальное сужение в более проксимальных отделах желчных протоков.
УЗИ (США)
Сонография поджелудочной железы является сложной задачей из-за ее забрюшинного расположения и перекрытия петель кишечника. Это также зависит от телосложения пациента и навыков оператора. Для получения изображения поджелудочной железы в целом могут потребоваться различные маневры, такие как изменение положения пациента, расширение желудка водой и использование селезенки в качестве окна для визуализации хвоста поджелудочной железы.Несмотря на вышеупомянутые ограничения, УЗИ по-прежнему является методом первой линии для оценки боли в животе из-за его доступности, низкой стоимости и отсутствия ионизирующего излучения. Оценка состояния поджелудочной железы проводится натощак, чтобы газы кишечника не мешали визуализации.
Нормальная поджелудочная железа изо или гиперэхогенна по сравнению с нормальной печенью, и с возрастом может происходить прогрессирующее замещение жировой ткани (13). На ранней стадии ХП поджелудочная железа теряет гиперэхогенность и становится неоднородной из-за очаговых воспалительных изменений.При прогрессировании заболевания от средней до тяжелой стадии изменения становятся более выраженными и заметны почти у 70% пациентов (6, 23). На поздних стадиях заболевания изменения ЦП проявляются в виде нерегулярных расширенных MPD с панкреатическими и внутрипротоковыми камнями и ассоциированной атрофией поджелудочной железы (6, 19) (Рисунок 2a, b) . Он также может показать скопления или псевдокисты вокруг поджелудочной железы. Иногда УЗИ позволяет обнаружить очаговые поражения поджелудочной железы, которые ответственны за развитие обструктивного типа ХП.
Эластография — это новый метод оценки твердости тканей, который можно использовать для оценки степени поражения ХП, а также для оценки степени фиброза, который может быть прогностическим индикатором у пациента, подвергающегося хирургическим вмешательствам. Эластографию можно использовать вместе с трансабдоминальным и эндоскопическим ультразвуком. На рынке имеется два типа эластографии (13). Первый — это визуализация деформации, которая качественно оценивает деформацию ткани в ответ на экзогенный акустический импульс.Второй тип — это эластография сдвиговой волны, которая количественно оценивает твердость ткани на основе скорости поперечных волн в тканях. В обоих методах эластограмма представлена как цветовая карта, наложенная на изображения в B-режиме.
Компьютерная томография (КТ)
Более широкая доступность и технический прогресс за последние два десятилетия сделали компьютерную томографию предпочтительным методом визуализации для оценки ХП. Кальцификаты поджелудочной железы, которые имеют решающее значение для постановки диагноза ХП, лучше всего видны на CT (рис. 2c) .Он чувствителен даже к мелким точечным кальцификациям, которые могут быть пропущены при использовании других методов визуализации.
журналов поджелудочной железы | Список проиндексированных статей
JOP — это рецензируемый журнал с открытым доступом, который два раза в месяц публикует рукописи по соответствующим темам, включая этиологию, эпидемиологию, профилактику, генетику, патофизиологию, диагностику, хирургическое и медицинское лечение заболеваний поджелудочной железы, включая рак, воспалительные заболевания, сахарный диабет, клиническую практику. панкреатология, внутренние болезни, клинические исследования, желудочно-кишечная хирургия, эндокринология, гепатология, лечение острого панкреатита, диабета, протоковой аденокарциномы поджелудочной железы и ее лечения, хронического панкреатита, нейроэндокринной опухоли, муковисцидоза и других врожденных заболеваний.
Представленные материалы включают оригинальные исследования, тематические исследования, нововведения в разработке программ, научные обзоры, теоретический дискурс и обзоры книг. Кроме того, Журнал поощряет представление ответственных предположений и комментариев. JOP. Журнал поджелудочной железы предоставляет актуальные обзоры и обновления, относящиеся к аномалиям поджелудочной железы и терапии, а также текущие аннотированные обзоры исследований, опубликованные в других местах, что делает журнал уникальным и ценным справочным ресурсом. Редакционная коллегия состоит из международных корифеев, которым поручено предоставлять читателям новейшую информацию, которая будет иметь большое значение для всех, кто работает в области исследований поджелудочной железы.
СОП. Journal of Pancreas следует процессу простого слепого рецензирования для проверки качества и ценности каждой полученной рукописи. Рецензирование осуществляется под эгидой членов редакционной коллегии журнала. После первичной проверки качества каждая статья рецензируется сторонними экспертами под руководством назначенного редактора. Утверждение по крайней мере двух независимых рецензентов с последующим одобрением редактора является обязательным для принятия любой заявки.
Цитирование
Журнал индексируется: EBSCO, CNKI, ICMJE, THOMSON REUTERS ESCI (EMERGING SOURCES CITATION INDEX), COSMOS, BRITISH LIBRARY и University of Zurich — UZH
Связано с
Сеть сторонников панкреатита
Греческое общество печени, поджелудочной железы и желчевыводящих путей
Белорусский панкреатический клуб
Заявление об открытом доступе
Это журнал с открытым доступом, который позволяет бесплатно получить весь контент для отдельного пользователя или любого учреждения.Пользователям разрешается читать, скачивать, копировать, распространять, распечатывать, искать или ссылаться на полные тексты статей или использовать их для любых других законных целей без предварительного разрешения издателя или автора при условии, что автор предоставлен должный кредит там, где это необходимо. Это соответствует определению открытого доступа BOAI.
Поджелудочная железа
Поджелудочная железа — это длинная плоская железа, расположенная в брюшной полости за желудком. Он производит несколько важных ферментов, которые попадают в тонкий кишечник и помогают пищеварению.Поджелудочная железа также содержит кластеры клеток, называемые островками. Клетки этих островков вырабатывают гормоны, такие как инсулин и глюкагон, которые помогают контролировать уровень глюкозы (типа сахара) в крови.
Связанные журналы поджелудочной железы
Поджелудочная железа, панкреатология, Журнал наук о печени, желчных и поджелудочных железах, гепатобилиарных и поджелудочных заболеваниях International
Панкреатит
Панкреатит — это воспаление поджелудочной железы. Поджелудочная железа — это длинный ровный орган, расположенный за животом в верхней части живота.Поджелудочная железа вырабатывает ферменты, которые помогают пищеварению, и гормоны, которые помогают управлять процессом обработки сахара (глюкозы) вашим организмом. Поджелудочная железа может протекать как острый панкреатит, так и хронический панкреатит.
Связанные журналы панкреатита
Панкреатология, Медицинский журнал Новой Англии, Журнал гепато-билиарно-панкреатических наук, Международная организация по гепатобилиарным и панкреатическим заболеваниям
Функция поджелудочной железы
Поджелудочная железа — это две железы, которые тесно перемешаны в один орган.Первый функциональный компонент — «экзокринный», а второй функциональный компонент — «эндокринный». Экзокринные »клетки, вырабатывающие ферменты, помогающие переваривать пищу, а эндокринная поджелудочная железа состоит из небольших островков клеток, называемых островками Лангерганса.
Связанные журналы функции поджелудочной железы
Поджелудочная железа, заболевания и терапия поджелудочной железы, панкреатология, гепатобилиарные заболевания и заболевания поджелудочной железы International
Острый панкреатит
Острый панкреатит — это внезапное кратковременное воспаление поджелудочной железы.Другой термин, используемый для обозначения острого панкреатита, — это острый некроз поджелудочной железы. Несмотря на высокий уровень лечения, это может привести к серьезным осложнениям или даже смерти. В тяжелых случаях острый панкреатит приводит к кровотечению в железе, серьезному повреждению тканей, инфекции и образованию кист. Он также может нанести вред другим жизненно важным органам, таким как сердце, легкие и почки. Острый панкреатит диагностируется клинически, но иногда требуется компьютерная томография, полный анализ крови, функциональные тесты почек, визуализация и т. Д.
Связанные журналы острого панкреатита
Гастроэнтерология, эндоскопия желудочно-кишечного тракта, Американский журнал хирургии, панкреатологии, болезней органов пищеварения и печени
Хронический панкреатит
Хронический панкреатит — это постоянное воспаление поджелудочной железы, которое не излечивает и не улучшает, а изменяет нормальную структуру и функции органа.Обычно это наблюдается после приступа острого панкреатита. Еще одна серьезная причина — употребление алкоголя в больших количествах. Хронический панкреатит может проявляться как эпизоды сильного воспаления в поврежденной поджелудочной железе или как хроническое поражение с постоянной болью или нарушением всасывания. Диабет — частое осложнение, возникающее из-за хронического поражения поджелудочной железы, и требует лечения инсулином.
Связанные журналы хронического панкреатита
Гастроэнтерология, эндоскопия желудочно-кишечного тракта, Американский журнал хирургии, панкреатологии, болезней органов пищеварения и печени
Рак поджелудочной железы
Рак поджелудочной железы — злокачественное новообразование, возникающее из трансформированных клеток, возникающих в тканях, образующих поджелудочную железу.Рак поджелудочной железы (рак поджелудочной железы) в основном встречается у людей старше 60 лет. Если он диагностирован на ранней стадии, то операция по удалению рака дает некоторые шансы на излечение. В целом, чем более развит рак (чем больше он разрастался и распространился), тем меньше шансов, что лечение будет излечивающим. Как экзокринные, так и эндокринные клетки поджелудочной железы могут образовывать опухоли. Но опухоли, образованные экзокринными клетками, встречаются гораздо чаще. Клетки рака поджелудочной железы не умирают программно, а вместо этого продолжают расти и делиться.
Связанные журналы рака поджелудочной железы
Гастроэнтерология, эндоскопия желудочно-кишечного тракта, Европейский журнал рака, панкреатологии, Американский журнал хирургии
Сахарный диабет
Сахарный диабет — это группа метаболических заболеваний, характеризующихся недостаточностью инсулина гормона поджелудочной железы, которая возникает в результате нарушения секреции или действия инсулина, либо того и другого. Сахарный диабет Диабет — это хроническое заболевание, а это означает, что, хотя его можно контролировать, он сохраняется на всю жизнь.Существует три основных типа сахарного диабета: 1. СД 1 типа; 2. Тип 2 ДМ; 3. Гестационный диабет.
Связанные журналы сахарного диабета
Исследования и клиническая практика диабета, метаболизм, гастроэнтерология, панкреатология
Хирургия поджелудочной железы
Хирургия поджелудочной железы — сложная процедура и выполняется, когда это единственный вариант, который может привести к длительному выживанию при раке поджелудочной железы и, в некоторых случаях, возможно, имеет потенциальный шанс на излечение.Применяется для лечения хронического панкреатита и других, менее распространенных доброкачественных заболеваний поджелудочной железы. Панкреатодуоденэктомия Уиппла — это операция, наиболее часто выполняемая при опухолях головки поджелудочной железы. Он включает удаление части желудка, всей двенадцатиперстной кишки, части тонкой кишки, головки поджелудочной железы, желчного протока и желчного пузыря, оставляя после себя основные кровеносные сосуды. Основная цель хирургии поджелудочной железы — снятие трудноизлечимых болей и декомпрессия соседних органов.
Связанные журналы хирургии поджелудочной железы
Гастроэнтерология, Эндоскопия желудочно-кишечного тракта, Американский журнал хирургии, Журнал детской хирургии, Панкреатология, Журнал хирургических исследований, Ланцет, Хирургия, Европейский журнал рака, заболеваний пищеварительной системы и печени, Европейский журнал противораковых добавок, Журнал гастроинтестинальной хирургии
Аутоиммунный панкреатит
Аутоиммунный панкреатит (АИП) — это недавно обнаруженный тип хронического панкреатита, который трудно отличить от карциномы поджелудочной железы.Установлено, что аутоиммунный панкреатит (АИП) поддается лечению кортикостероидами, особенно преднизоном. В настоящее время это считается формой гипер-IgG4-болезни. Существует две категории AIP: Тип 1 и Тип 2, каждая с разными клиническими профилями. Пациенты с AIP типа 1, как правило, были старше и имели высокую частоту рецидивов, но пациенты с AIP типа 2 не испытывали рецидивов и, как правило, были моложе. AIP не влияет на долгосрочную выживаемость.
Связанный журнал аутоиммунного панкреатита
Гастроэнтерология, эндоскопия желудочно-кишечного тракта, панкреатология, заболевания органов пищеварения и печени, клиническая гастроэнтерология и гепатология, Отчет по гастроэнтерологии, Американский журнал рентгенологии, Медицинский журнал Новой Англии
Псевдокиста поджелудочной железы
Псевдокиста поджелудочной железы — это заполненный жидкостью мешок в брюшной полости, который иногда также содержит ткани, ферменты и кровь из поджелудочной железы.Псевдокиста поджелудочной железы обычно возникает у пациентов с хроническим панкреатитом. Он также может возникать у людей с травмой поджелудочной железы или после травмы живота. Псевдокиста поджелудочной железы развивается, когда протоки поджелудочной железы повреждены воспалением, возникающим при панкреатите. В отличие от настоящих кист, псевдокисты выстланы не эпителием, а грануляционной тканью. Другие осложнения, возникающие из-за псевдокисты поджелудочной железы, включают инфекцию, кровотечение, непроходимость, разрыв, сдавление мочевыделительной системы, желчевыводящей системы и артериовенозной системы.
Связанный журнал псевдокисты поджелудочной железы
Эндоскопия желудочно-кишечного тракта, гастроэнтерология, Американский журнал хирургии, Журнал детской хирургии, панкреатология
Островковно-клеточная карцинома
Островоклеточная карцинома — это необычный рак эндокринной поджелудочной железы. На его долю приходится примерно 1,3% случаев рака поджелудочной железы. Он также известен как или несидиобластома. Опухоли из островковых клеток поджелудочной железы могут быть доброкачественными и злокачественными. Островковые клетки производят множество различных гормонов; большинство опухолей выделяют только один гормон, который вызывает определенные симптомы.Существуют различные типы островковых опухолей, такие как: гастриномы (синдром Золлингера-Эллисона), глюкагономы, инсулиномы. Опухоли островковых клеток поддаются лечению даже после метастазирования. Симптомы включают потливость, головную боль, голод, беспокойство, двоение в глазах или нечеткое зрение, учащенное сердцебиение, диарею, язвы в желудке и тонкой кишке, рвоту с кровью и т. Д.
Реализованные журналы островково-клеточной карциномы
Гастроэнтерология, Американский журнал хирургии, Ланцет, Патология человека, Американский журнал медицины
Трансплантация поджелудочной железы
Трансплантация поджелудочной железы — это передача здоровой поджелудочной железы от донора пациентам с сахарным диабетом.Поскольку поджелудочная железа является жизненно важным органом, родная поджелудочная железа пациента остается на месте, а пожертвованная поджелудочная железа помещается в другое место. Это делается потому, что в случае отторжения новой поджелудочной железы у пациента разовьется тяжелый диабет, и он не смог бы выжить без сохранившейся родной поджелудочной железы. Здоровая поджелудочная железа поступает от только что умершего донора или от человека с мертвым мозгом. В настоящее время трансплантация поджелудочной железы обычно проводится людям с тяжелым инсулинозависимым диабетом.
Связанные журналы трансплантации поджелудочной железы
Процедуры трансплантации, гастроэнтерология, панкреатология, The Lancet, Американский журнал хирургии, журнал хирургических исследований
Муковисцидоз
Муковисцидоз (МВ) — это аутосомно-рецессивное генетическое заболевание, поражающее легкие, поджелудочную железу, печень и кишечник. Его основная характеристика — нарушенный транспорт хлоридов и натрия через эпителий, что приводит к густым вязким секретам.Он также известен как муковисцидоз. Ненормальное дыхание — самый серьезный симптом, возникающий в результате частых инфекций легких. Муковисцидоз вызывается мутацией сдвига рамки считывания в гене белка трансмембранного регулятора проводимости (CFTR). Название муковисцидоз было дано из-за образования кисты в поджелудочной железе. Густая секреция слизи, возникающая из-за муковисцидоза, блокирует путь пищеварительных и эндокринных ферментов поджелудочной железы, вызывая полное повреждение поджелудочной железы.
Связанные журналы муковисцидоза
Журнал муковисцидоза, Журнал педиатрии, гастроэнтерологии, Ланцет, Журнал детской хирургии, Журнал аллергии и клинической иммунологии, Журнал трансплантации сердца и легких, Американский журнал хирургии, респираторной медицины, Американский журнал медицины
Патофизиология
Патофизиология или физиопатология — это соединение патологии с физиологией. Патология описывает состояния во время болезненного состояния, тогда как физиология — это дисциплина, которая описывает механизмы, действующие в организме.Патология описывает ненормальное состояние, тогда как патофизиология пытается объяснить физиологические процессы, из-за которых такое состояние развивается и прогрессирует. Другими словами, патофизиология определяет функциональные изменения, связанные с заболеванием или травмой.
Связанные журналы патофизиологии
Гастроэнтерология, панкреатология, биологическая психиатрия, журнал Американского колледжа кардиологии, патофизиология
Искусственная поджелудочная железа
Искусственная поджелудочная железа — это технология, разработанная, чтобы помочь людям с диабетом автоматически контролировать уровень глюкозы в крови, обеспечивая замену инсулина здоровой поджелудочной железы.Основная цель искусственной поджелудочной железы — обеспечить эффективную заместительную инсулиновую терапию, чтобы контроль уровня глюкозы в крови был нормальным и не было осложнений гипергликемии. Искусственная поджелудочная железа облегчает лечение инсулинозависимых. Эту систему носят как инсулиновую помпу и называют «искусственной поджелудочной железой», потому что она контролирует и регулирует уровень инсулина так же, как поджелудочная железа у людей без диабета.
Связанные журналы искусственной поджелудочной железы
Гастроэнтерология, панкреатология, Медицинский журнал Новой Англии, Американский журнал хирургии, исследований диабета и клинической практики, метаболизм
Кольцо поджелудочной железы
Кольцевидная поджелудочная железа — редкое заболевание, при котором часть ткани поджелудочной железы разрастается и окружает двенадцатиперстную кишку.Эта дополнительная ткань возникает из головки поджелудочной железы. Это вызывает сужение двенадцатиперстной кишки, блокируя поступление пищи в оставшуюся часть кишечника. Частота возникновения кольцевидной железы поджелудочной железы составляет 1 случай на 12–15 000 новорожденных. Обычно это происходит из-за аномального или экстраэмбриологического развития. Однако также были зарегистрированы некоторые случаи заболевания среди взрослых. Ранние признаки аномалии включают многоводие, низкий вес при рождении и непереносимость кормления сразу после рождения.
Связанные журналы кольцевидной железы поджелудочной железы
Журнал детской хирургии, Американский журнал хирургии, желудочно-кишечная эндоскопия, ультразвук в медицине и биологии, клиники и исследования в области гепатологии и гастроэнтерологии
Заболевания поджелудочной железы
Поджелудочная железа — это орган, который играет важную роль в пищеварении и производстве гормонов.Заболевания поджелудочной железы включают острый панкреатит, наследственный панкреатит и рак поджелудочной железы.


 Благодаря их приему снижается уровень раздражения слизистой.
Благодаря их приему снижается уровень раздражения слизистой.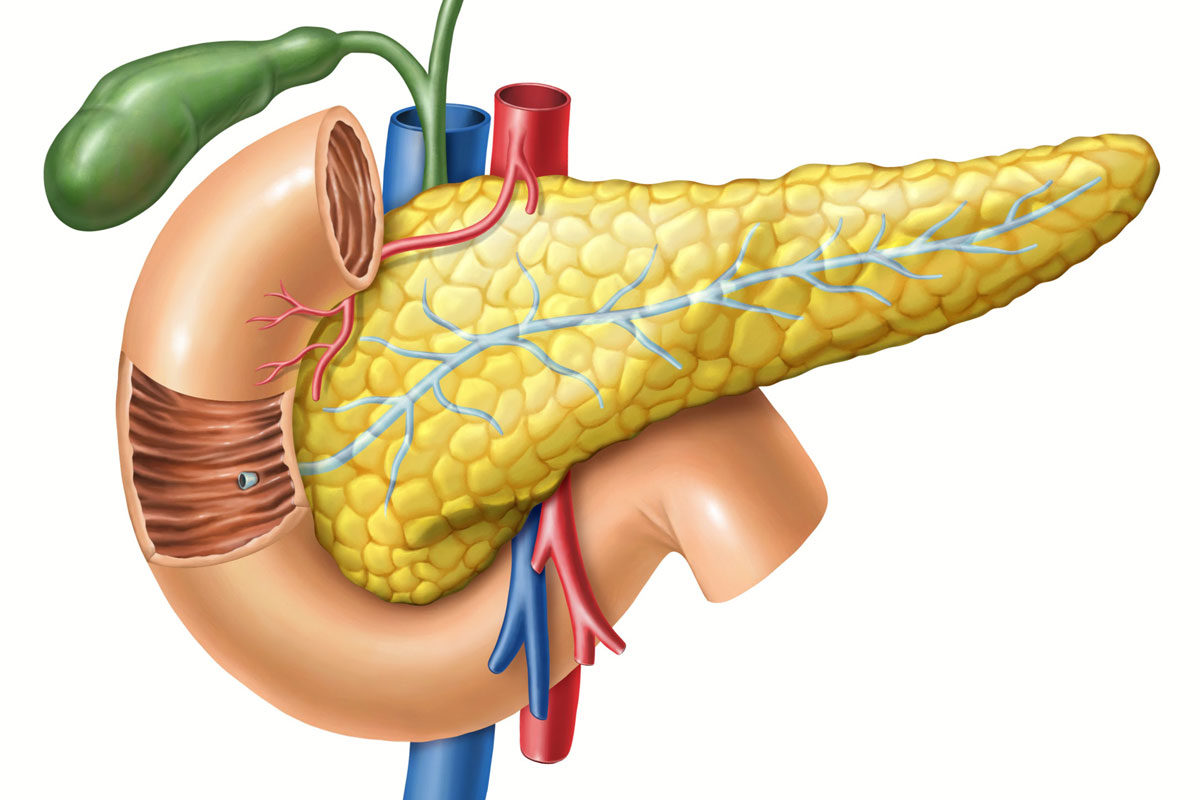


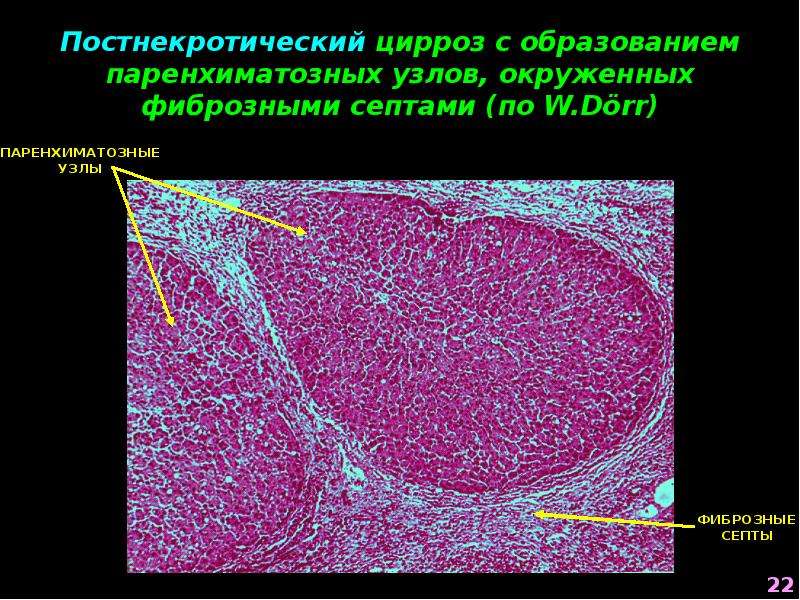


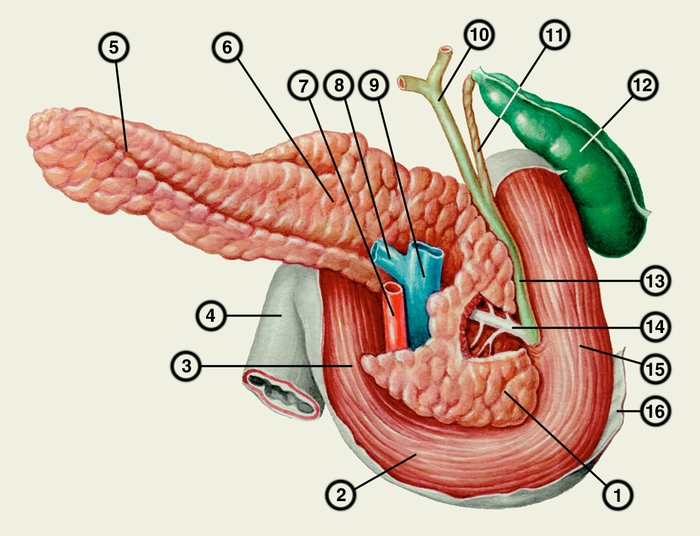 Встречается при развитии псевдокисты или абсцесса.
Встречается при развитии псевдокисты или абсцесса.
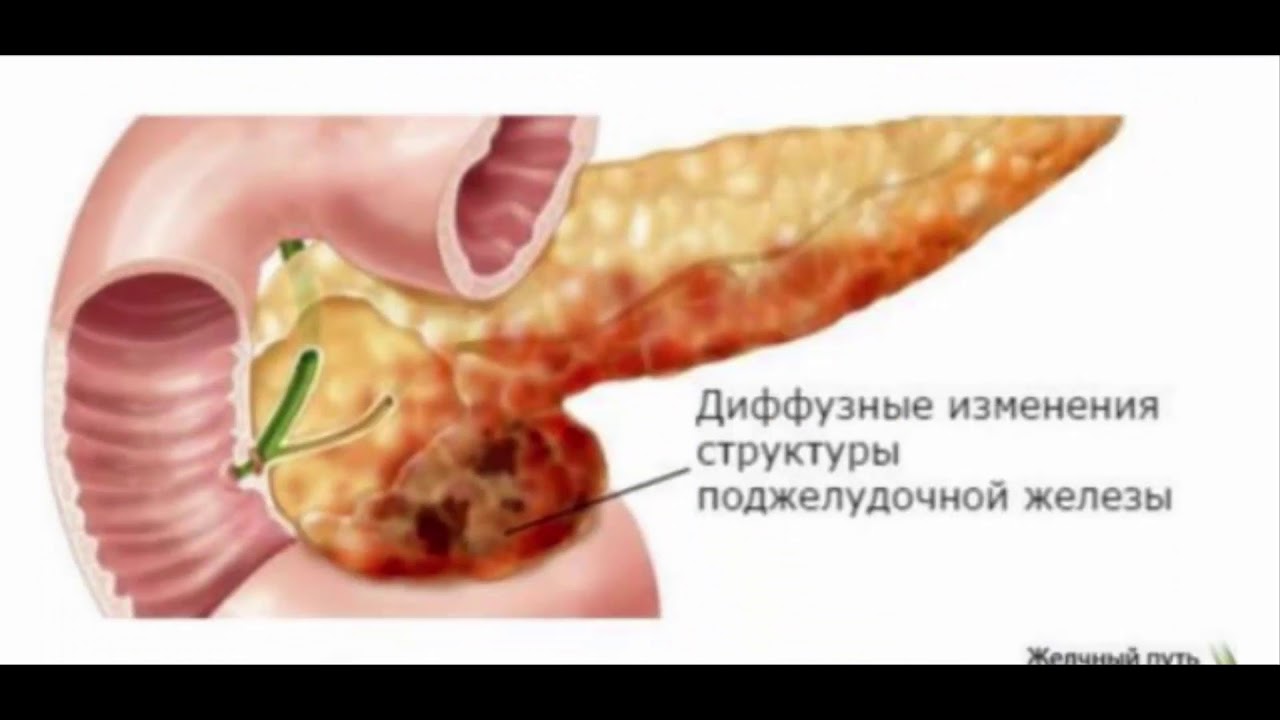


 Диффузным изменениям подвергается паренхима (особая ткань) железы.
Диффузным изменениям подвергается паренхима (особая ткань) железы.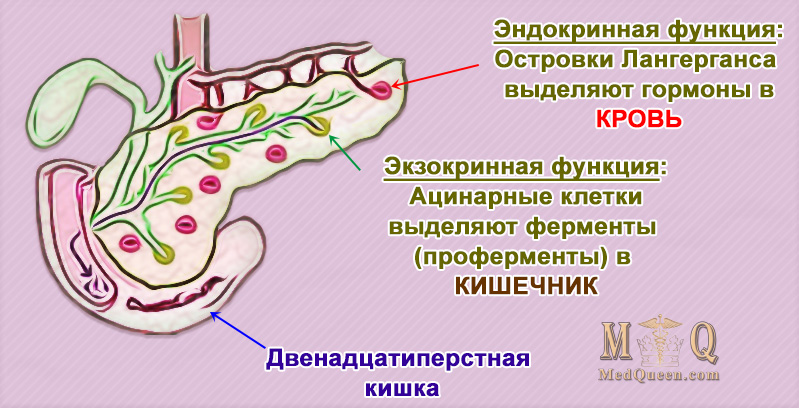
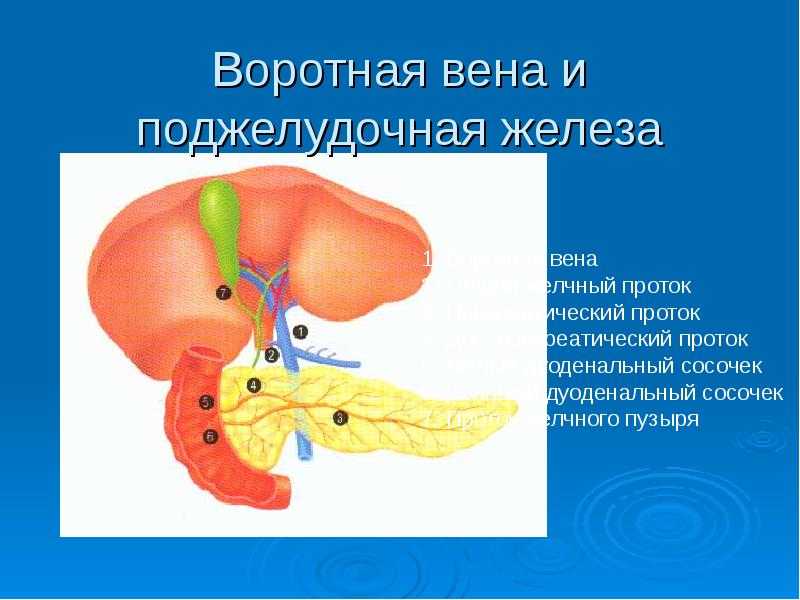
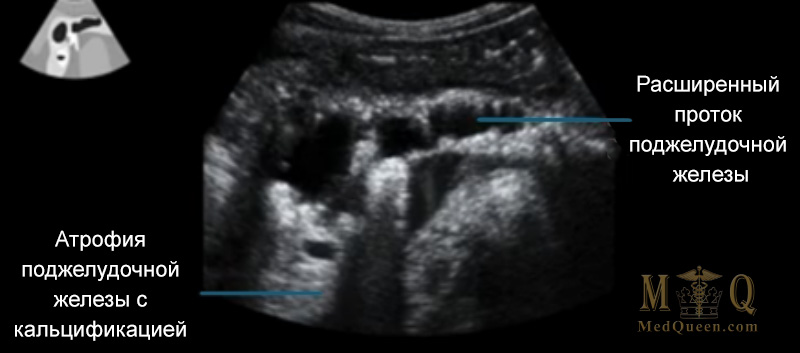
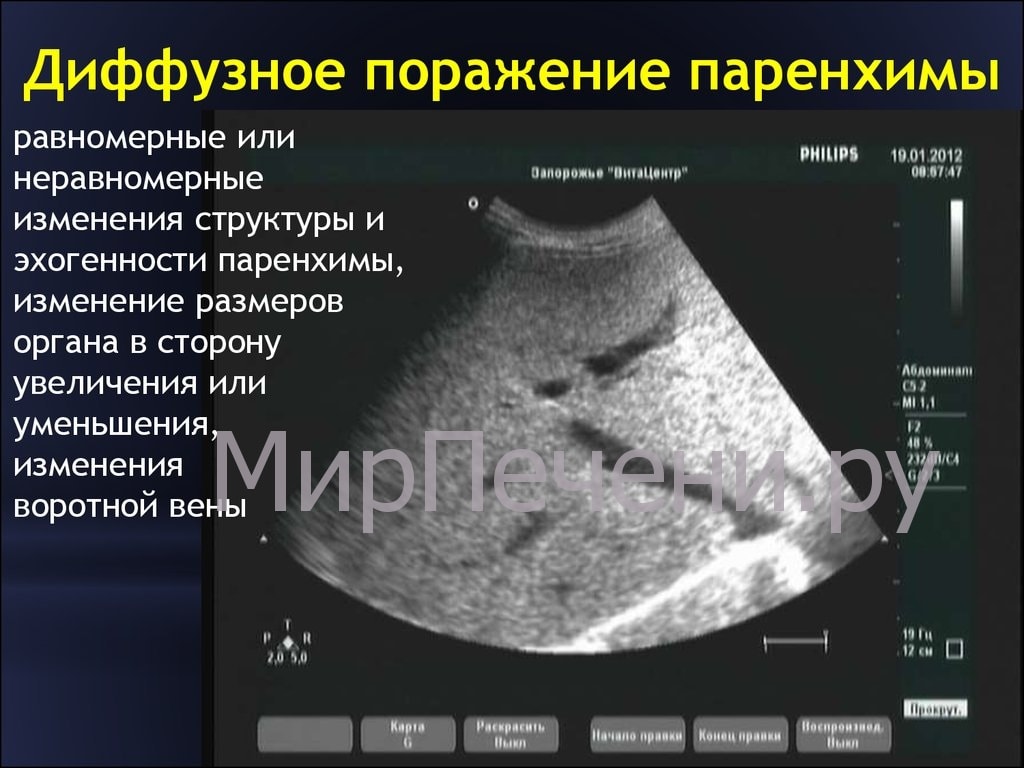 Полученную массу употребляют утром перед завтраком. Разрешается добавить молоко, нежирные сливки.
Полученную массу употребляют утром перед завтраком. Разрешается добавить молоко, нежирные сливки.


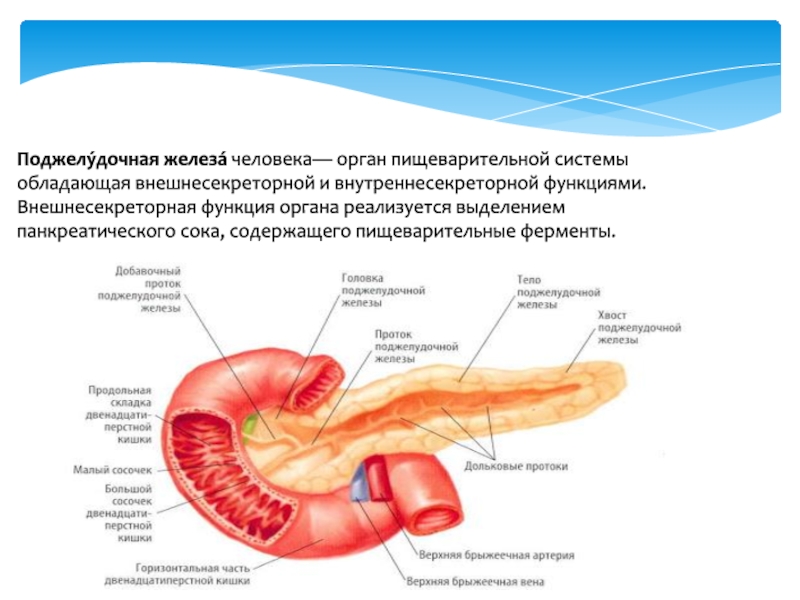 Для этого назначается ряд анализов и исследований, благодаря которым врач видит истинную картину состояния здоровья пациента.
Для этого назначается ряд анализов и исследований, благодаря которым врач видит истинную картину состояния здоровья пациента.

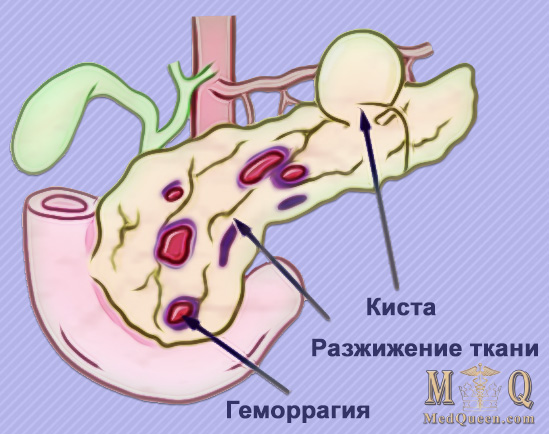 Метод позволяет также оценить состояние желчных протоков (билиарной системы). В просвет общего желчного и главного панкреатического протока (которые открываются в полость двенадцатиперстной кишки) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей, участки сужений, непроходимости, наличие опухолевых разрастаний.
Метод позволяет также оценить состояние желчных протоков (билиарной системы). В просвет общего желчного и главного панкреатического протока (которые открываются в полость двенадцатиперстной кишки) вводится рентгеноконтрастное вещество. По изображению, транслируемому на монитор, можно определить общую проходимость и состояние желчных путей, участки сужений, непроходимости, наличие опухолевых разрастаний.