Тайна язвы Бурули, которая уничтожает кожу
Автор фото, DANIEL O’BRIEN
Підпис до фото,Врачи не знают, как предотвратить распространение язвы Бурули
Внимание: материал содержит фотографии, которые могут шокировать!
В Австралии врачи обратились к властям с просьбой срочно начать финансирование исследований язвы Бурули и причин ее возникновения.
Количество случаев этого опасного заболевания кожи в австралийском штате Виктория за последние четыре года выросло на 400%. В 2017 году зарегистрировали 275 случаев заболевания, что на 51% больше по сравнению с 2016 годом.
Болезнь, характерную для регионов с тропическим климатом, все чаще регистрируют в штате Виктория с его умеренным климатом.
Что такое язва Бурули
- Это кожное заболевание, вызванное бактерией Mycobacterium ulcerans
- Бактерии выделяют токсины, которые разрушают клетки кожи, мелкие кровеносные сосуды и жир под кожей, что приводит к появлению язвы и потере кожи
- Язва увеличивается со временем и может привести к увечью
- Обычно эта язва появляется на конечностях, но также может быть на лице и теле
- Врачи до сих пор не знают, как заболевание передается людям, но, как считается, это связано с почвой и естественной средой обитания
- Есть также теории о том, что переносить бактерии могут комары
Как сообщил BBC австралийский врач Дэниел О’Брайен, согласно некоторым теориям на распространение болезни влияют количество осадков, тип почвы и особенности природной среды.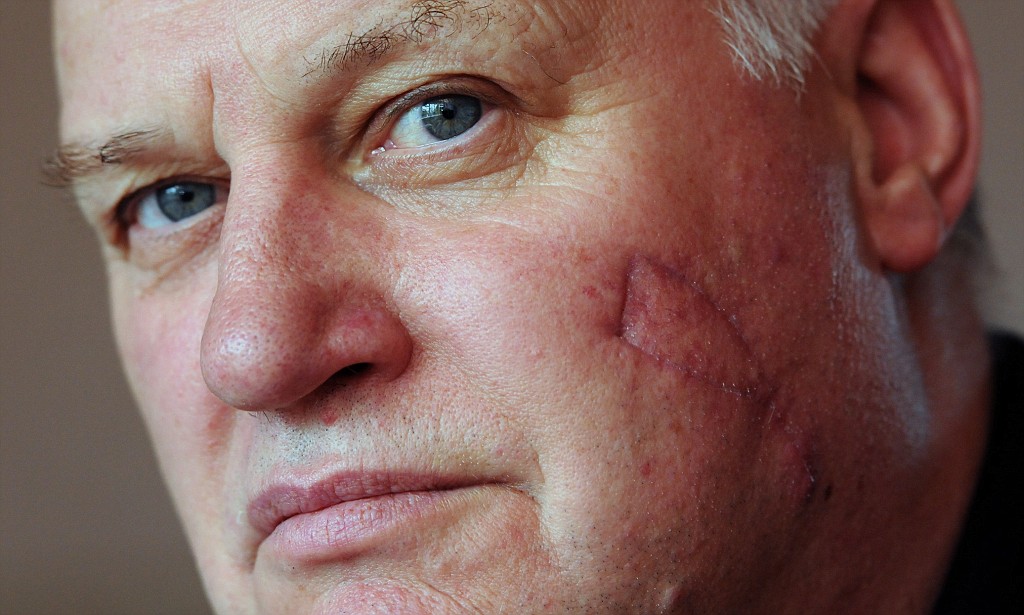
Болезнь часто регистрируют в сельской местности Западной и Центральной Африки, Латинской Америки и тропических регионов Азии. В этих регионах болезнь возникает в местах, где есть болота и застойная вода, однако в Австралии Бурули регистрируют в прибрежных регионах.
Язву очень трудно лечить. У многих пациентов восстановительный период занимает от 6 до 12 месяцев, им необходимо проходить курс реконструктивно-пластической хирургии.
Автор фото, Getty Images
Підпис до фото,Мальчик в западноафриканской стране Кот-д’Ивуар показывает последствия заболевания язвой Бурули
Врачи говорят об эпидемии
В обращении на страницах журнала Medical Journal of Australia австралийские врачи призвали к государственному финансированию исследований заболевания.
«Никто не понимает, что происходит, что способствует этой эпидемии», — отметил О’Брайен, один из врачей, подписавших обращение.
«Мы можем предложить определенные ключи для разгадки, но не исчерпывающий ответ. Это — тайна. Проблема в том, что у нас нет времени, чтобы сидеть и заниматься пустыми разговорами — эта эпидемия достигла пугающих масштабов», — прокомментировал он сложности с исследованием язвы Бурули.
Это — тайна. Проблема в том, что у нас нет времени, чтобы сидеть и заниматься пустыми разговорами — эта эпидемия достигла пугающих масштабов», — прокомментировал он сложности с исследованием язвы Бурули.
Медицинские учреждения штата Виктория сообщили, что потратили на исследования заболевания примерно 780 тыс. долларов и начали кампании с целью повышения осведомленности о болезни.
Еще несколько лет назад о заболевании язвой Бурули сообщали преимущественно из тропических районов австралийского штата Квинсленд, очень редко — из других штатов. Теперь ситуация изменилась.
Автор фото, ELLA CROFTS
Підпис до фото,Язва Бурули на колене пациента
Рак кожи: лечение заболевания | Клиника Рассвет
Быстрый переходРак кожи — это группа злокачественных опухолей эпителия кожи и её придатков, сальных и потовых желез.
Эти опухоли являются наиболее часто встречающимся видом рака во всем мире. В Российской Федерации в 2017 году было зарегистрировано более 89 тысяч случаев рака кожи.
В Российской Федерации в 2017 году было зарегистрировано более 89 тысяч случаев рака кожи.
Каковы причины рака кожи?
Наиболее частой причиной рака кожи является воздействие ультрафиолетовых лучей солнечного света.
Около 90% случаев рака кожи, исключая меланому, связаны с воздействием ультрафиолетового излучения от солнца.
Поэтому чаще всего поражаются открытые участки кожного покрова, которые подвергаются большей инсоляции. Распространенность наиболее велика среди работающих на открытом воздухе, спортсменов и приверженцев солнечных ванн и обратно пропорционально связана с содержанием в коже меланина. Так наиболее подвержены риску пациенты со светлой кожей.
Для рака кожи характерно развитие на фоне различных патологических состояний. Рак кожи часто возникает на фоне ожогов, грубых рубцов, в местах хронической травмы. Злокачественные опухоли кожи также могут развиваться спустя годы после лучевой терапии. Пациенты, которые принимают иммуносупрессивную терапию и некоторые виды таргетной терапии, также имеют повышенный риск развития заболевания.
Пациенты, которые принимают иммуносупрессивную терапию и некоторые виды таргетной терапии, также имеют повышенный риск развития заболевания.
Необходимо отметить, что риск возникновения рака кожи увеличивается с возрастом.
Виды рака кожи
Наиболее часто встречаются базально-клеточный (около 80%) и плоскоклеточный (около 4%) рак кожи. На третьем месте находится меланома кожи (около 4%). Меланома кожи обладает рядом специфичных особенностей протекания заболевания и лечения, поэтому рассматривается отдельно. Также отдельно следует выделить болезнь Боуэна – поверхностный плоскоклеточный рак и кератоакантому, которую относят к высокодифференцированной форме плоскоклеточного рака.
К более редким видам рака кожи можно отнести карциному Меркеля, рак потовых или сальных желез, болезнь Педжета, саркому Капоши, Т-клеточную лимфому кожи (грибовидный микоз).
Как выявить опухоль на ранней стадии?
Для выявления ранних форм рака кожи всем рекомендовано один раз в месяц проводить обследование кожи с головы до ног.
С техникой самостоятельного обследования кожного покрова можно ознакомиться здесь (.docx, 104 Кб).
Для повышения эффективности этой процедуры в клинике Рассвет мы поможем вам провести обследование кожного покрова. Доктор проведет обследование всего тела, чтобы убедиться, что все имеющиеся пятна, веснушки или родинки являются нормальными и не требуют лечения. При необходимости доктор проведет дерматоскопию, проверит кожу специальным интрументом под увеличением, что позволяет выявить опухолевые процессы, невидимые невооруженным глазом. При наличии показаний вам будет составлена программа лечения или определены сроки наблюдения.
После первых нескольких попыток самопроверка должна занять не более 10 минут — небольшие инвестиции в то, что может быть спасительной процедурой!
Важно: Рак кожи легко поддается лечению на ранних стадиях. Чем больше опухоль, тем более объемным является лечение.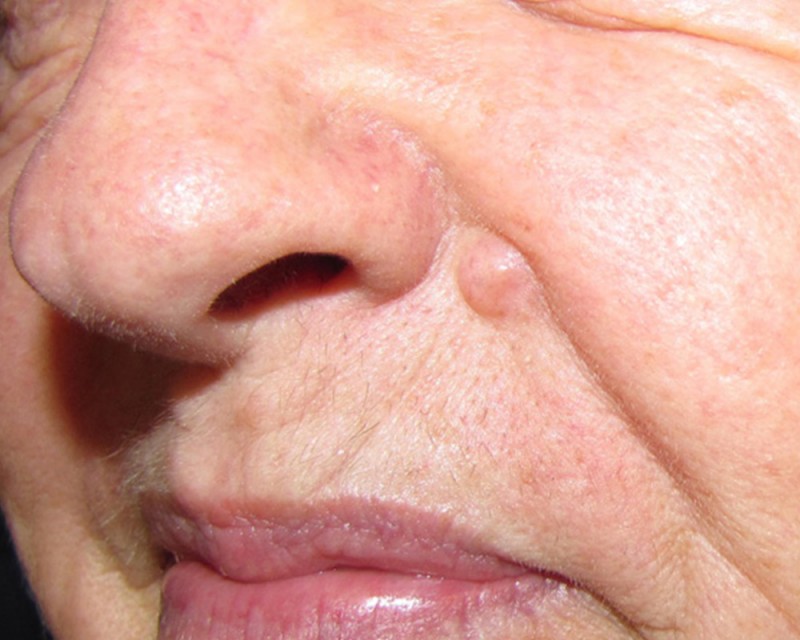
Как провести самообследование и на что обратить внимание?
Ниже мы перечислим симптомы, которые характерны для рака кожи. Чаще всего два или более симптома присутствуют при злокачественной опухоли.
- Незаживающая рана. Открытая рана, которая кровоточит, подсачивается или покрывается коркой, не заживая более 2 недель, несмотря на лечение. Рана, которая заживает, а затем снова кровоточит. Незаживающая рана — очень распространенный признак рака кожи.
- Наличие длительно не проходящего красноватого пятна или локального раздражения, что чаще встречается на лице, груди, плечах, руках или ногах. Иногда пятно покрывается корками. Также пятно может чесаться или болеть, или присутствовать без дискомфорта.

- Появление бугорка или узла. Окраска чаще перламутровая или светлая, часто с розовым, красным оттенком. Бугорок также может быть коричневого, черного цвета, особенно у темноволосого населения, его можно спутать с обычным невусом (родинкой).
- Образование розового цвета со слегка приподнятой подрытой границей и углублением в центре. По мере медленного роста на поверхности могут появляться крошечные кровеносные сосуды.
- Область, похожая на рубец, белая, желтая или восковая, часто имеет плохо определенные границы. Сама кожа выглядит блестящей и упругой. Этот предупреждающий знак может указывать на присутствие инфильтративного роста в окружающей ткани, когда истинные размеры опухоли больше, чем видимые границы.
При обнаружении каких-либо из этих признаков или других тревожных изменений в коже обязательно обратитесь к врачу!
Важно: помните, что иногда ранний рак кожи напоминает нераковые заболевания кожи, такие как псориаз или экзема. Только доктор со специальными знаниями по заболеваниям кожи и необходимым оборудованием может поставить правильный диагноз.
Только доктор со специальными знаниями по заболеваниям кожи и необходимым оборудованием может поставить правильный диагноз.
Диагностика рака кожи
Диагностика рака кожи, помимо стандартного осмотра кожных покровов и очага поражения, при необходимости с проведением дерматоскопии, состоит из следующих процедур:
- Цитологическое исследование мазков-отпечатков или соскобов из новообразования.
- При отсутствии убедительных данных клинического и цитологического исследования производят биопсию опухоли (удаление части опухоли или полное удаление для исследования).
- Пальпаторное исследование кожи в области локализации опухоли, пальпация регионарных лимфатических узлов. Ультразвуковое исследование регионарных лимфатических узлов.
- При наличии увеличенных регионарных лимфатических узлов выполняется тонкоигольная пункционная (аспирационная) биопсия.
- При больших опухолях применяются лучевые методы диагностики – (КТ либо МРТ пораженной области с в/в контрастированием для оценки распространенности процесса).

- В ряде случаев при подозрении на распространённый опухолевый процесс может понадобиться дополнительное исследование органов грудной и брюшной полости с применение УЗИ, КТ и МРТ-методик.
Лечение рака кожи
Лечение проводится с учетом стадии процесса, локализации опухоли, ее гистологического строения. Используются лучевые, хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения.
При хирургическом лечении мелких опухолей кожи рубцы обычно косметически приемлемы. Если опухоли очень большие, то для восстановления используется кожный трансплантат или лоскут, чтобы достичь наилучшего косметического результата и облегчить заживление.
Лучевая терапия и хирургическое лечение являются альтернативными методами при раке кожи I стадии. При этом учитываются противопоказания к операции, высокая степень операционного риска и локализация опухоли.
Рекомендации врача-онколога клиники Рассвет по раку кожи
В отделении онкологии клиники Рассвет проводится весь спектр диагностики опухолевых поражений кожи, включая биопсию и современную патоморфологическую диагностику. В хирургическом отделении малой онкологии возможно проведение оперативного лечения с применением различных видов пластического замещения дефекта.
В хирургическом отделении малой онкологии возможно проведение оперативного лечения с применением различных видов пластического замещения дефекта.
Также мы работаем в партнерстве с центром лучевой терапии, что позволяет нам проводить современные методики лучевой терапии.
При распространенном процессе возможно проведение современной химиотерапевтической и таргетной терапии. Лечение может осуществляться даже у очень ослабленных пациентов, а наша команда специалистов проводит всю необходимую сопроводительную терапию.
Дополнительные рекомендации врача клиники рассвет по профилактике рака кожи
Покольку многие формы рака кожи связаны с экспозицией ультрафиолета, рекомендуется соблюдение ряда мер для ее уменьшения:
- Пользуйтесь солнцезащитными кремами. Ультрафиолетовое излучение является проверенным канцерогеном человека. Регулярное ежедневное использование солнцезащитного крема SPF 15 и выше снижает риск развития рака кожи примерно на 40%.

- Используйте солнцезащитные препараты с широким диапазоном защиты от ультрафиолетового излучения УФA/УФB, наносить которые следует согласно предписанию (за 30 мин до выхода на солнце, повторно каждые 2 часа после купания или потоотделения).
- Пользуйтесь защитной одеждой: рубашки с длинными рукавами, брюки и широкополые шляпы.
- Избегайте посещение солярия. У тех, кто когда-либо загорал в помещении, на 67% выше риск развития плоскоклеточного рака и на 29% — базально-клеточного рака кожи.
Автор:
симптомы и лечение, как избавиться от них навсегда? Узнайте на сайте Клиники МЕДСИ
Оглавление
Грибковые заболевания кожи (микозы) – патологии, с которыми люди сталкиваются регулярно. Подобные поражения занимают первое место среди всех болезней инфекционного характера. Такая распространенность патологии обусловлена тем, что далеко не все знают, как правильно проводить профилактику микозов, и что делать, если они возникли.
На самом деле, следует просто своевременно обратиться к врачу и не допускать развития запущенных форм грибковых заболеваний. На ранних стадиях все микозы успешно и достаточно быстро лечатся. Сегодня существуют отработанные методики, позволяющие устранить как внешние симптомы патологии, так и причины, спровоцировавшие ее развитие. Не стесняйтесь своей проблемы!
Причины заболевания
Грибковые заболевания являются заразными. Основной причиной их возникновения является передача возбудителя при ношении одной обуви, использования чужих полотенец, хождения босиком в общественных местах (особенно с повышенной влажностью): в саунах, банях, бассейнах. Микозы могут передаваться при прямом контакте с зараженным человеком, растением или животным.
К факторам риска относят:
- Травматические повреждения кожи
- Ослабленный иммунитет
- Длительное лечение антибиотиками
- Авитаминоз
- Химиотерапию
- Избыточную потливость
- Переутомление
- Хронические заболевания нервной и других систем
- Несоблюдение правил гигиены
- Контактирование кожи с агрессивными химическими веществами
- Профессиональная деятельность, связанная с пребыванием в токсических средах, условиях с повышенной влажностью и др.

Как правило, заражение происходит в:
- Тренажерных залах
- Бассейнах, саунах и банях
- Массажных кабинетах
- Маникюрных салонах
- Парикмахерских
- Салонах красоты и др.
Заразиться грибковым заболеванием можно в гостинице или на пляже, даже у себя дома – в том случае, если вы не обеспечиваете поддержание чистоты и порядка.
Важно! Не стоит стесняться проблемы. Заразиться «грибком» может каждый, даже человек, который старается следить за гигиеной. Патогенная флора обитает повсюду и способна мгновенно проникнуть в организм (особенно если ваш иммунитет ослаблен – недавно перенесенной болезнью, например).
Симптомы
Симптомы патологии проявляются одинаково у взрослых и детей. Определяются признаки не возрастом, а пораженной областью.
Патогенные микроорганизмы могут размножаться на коже (любых ее участках) и слизистых оболочках.
Классическими симптомами для всех грибковых заболеваний являются:
- Ощущение жжения
- Зуд (как слабый, так и интенсивный)
- Изменение окраски пораженной области
- Шелушение кожи
При микозах стоп на поверхности кожи:
- Появляются пятна различной формы с измененной окраской
- Возникают очаги шелушения
- Провоцируется воспалительный процесс, сопровождающийся локальным повышением температуры
Некоторые пациенты жалуются на неприятный запах, пузырьки в складках пальцев, которые зудят и доставляют дискомфорт.
При микозах на лице основными симптомами являются:
- Пятна с измененной окраской
- Шелушение кожи
- Огрубение кожных покровов
Обычно на начальной стадии грибковые заболевания никак себя не проявляют, так как поражаются только омертвевшие клетки эпидермиса.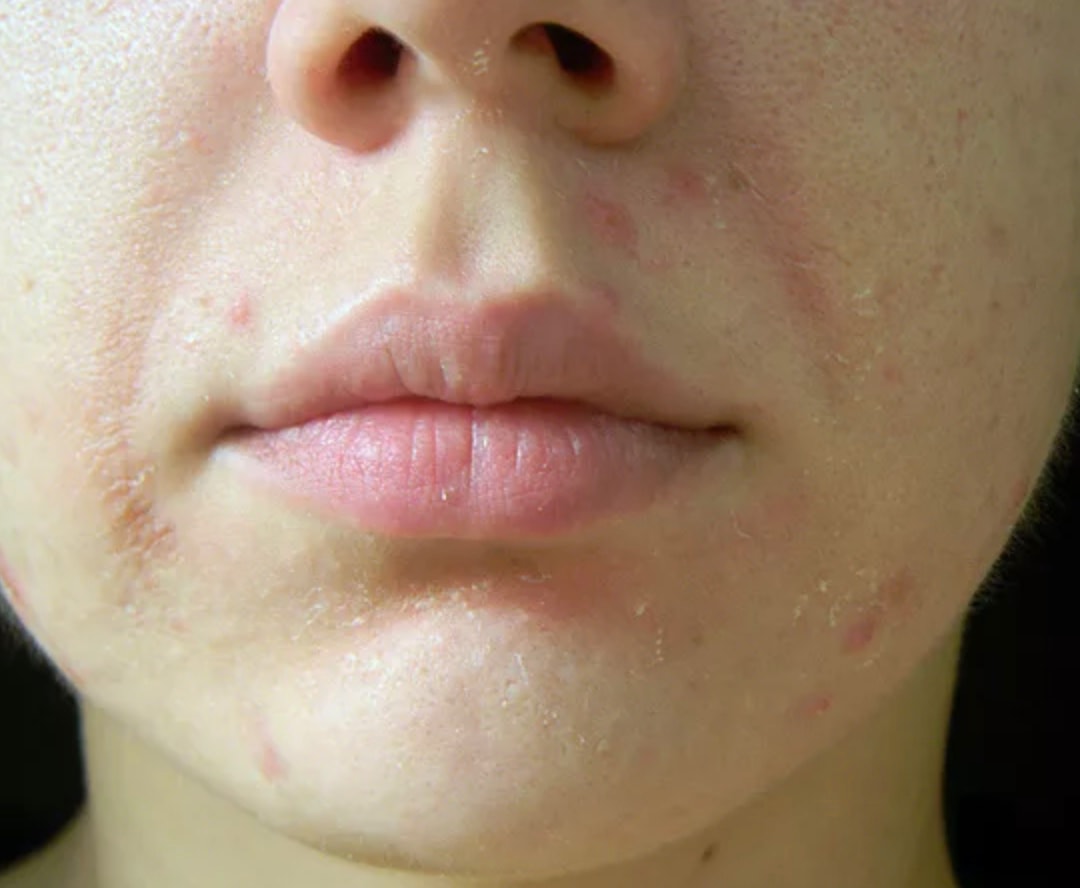 Но если своевременно не начать лечение, микоз доставит массу проблем.
Но если своевременно не начать лечение, микоз доставит массу проблем.
Со временем:
- Пятна на лице будут увеличиваться и портить внешность
- Появятся язвы, трещины и очаги воспаления с гноем
- Лицо будет все сильнее чесаться
Грибок на лице нередко становится причиной возникновения у пациента множества комплексов. Некоторые люди с запущенными стадиями заболевания даже отказываются выходить на улицу, так как стесняются своей внешности.
При микозах на волосистой части головы пациенты жалуются на:
- Появление розовых бляшек
- Ухудшение состояния волос, их выпадение и даже появление залысин
- Шелушение
- Ломкость волос у основания
Симптомы грибковых заболеваний зависят и от вида поражения.
При дерматомикозе возникает глубокое поражение кожи плесневыми или дрожжевыми грибками. Такая патология стимулирует развитие воспалительного процесса и обычно сопровождается появлением пятен различного размера с розовой и красной окраской.
Такая патология стимулирует развитие воспалительного процесса и обычно сопровождается появлением пятен различного размера с розовой и красной окраской.
При кератомикозе грибком поражается верхний слой кожи. Воспалительный процесс может отсутствовать. На коже обычно образуются небольшие узелки с гнойным содержимым.
При кандидозе поражаются слизистые оболочки. Обычно пятна образуются в подмышечных впадинах, под молочными железами (у женщин), а также в паховой области.
При глубоком микозе поражается подкожная клетчатка. Также патологический процесс затрагивает слизистые оболочки и даже внутренние органы и нервную систему. Кожа покрывается некрасивыми бородавками и свищами с гнойным содержимым.
При любых признаках микозов нужно как можно скорее обратиться к врачу. Лечение грибковых заболеваний кожи лица, тела, ногтей будет назначено сразу же после обнаружения всех симптомов и диагностики.
Лечение грибковых заболеваний кожи
Лечение грибковых заболеваний ногтей, волосистой части головы, слизистых оболочек и кожи – процесс сложный и длительный.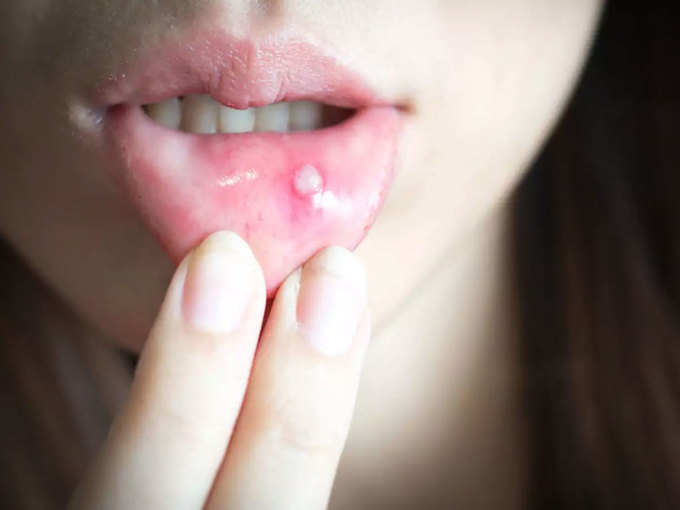 Это обусловлено прежде всего тем, что патология зачастую возникает на фоне ослабленного иммунитета. Тем не менее, терапия является успешной при комплексном профессиональном подходе.
Это обусловлено прежде всего тем, что патология зачастую возникает на фоне ослабленного иммунитета. Тем не менее, терапия является успешной при комплексном профессиональном подходе.
Лечение грибковых заболеваний кожи рук, ног, лица, головы, ногтей всегда проводится с использованием целого комплекса препаратов и методик. Задействуются как уже проверенные средства, так и новые антимикробные препараты. Применяются и составы, полностью убивающие инфекцию и препятствующие ее распространению.
Программа лечения во многом зависит от:
- Выявленного заболевания
- Состояния здоровья пациента (в том числе наличия у него сопутствующих заболеваний)
- Стадии инфекционного процесса
Комплексное лечение грибковых заболеваний ногтей, кожи и слизистых включает:
- Назначение средств местного и системного действия
- Терапию основной патологии, на фоне которой произошло заражение
- Витаминотерапию и др.

Обязательно проводится обработка вещей пациента. Некоторые предметы личного пользования (полотенца, например) придется заменить на новые, так как качественно очистить их в домашних условиях практически невозможно. Очень важно не только принимать все назначенные препараты, но и тщательно соблюдать все правила личной гигиены.
Местное лечение грибковых заболеваний
Медицинские препараты для наружного применения производятся в виде лосьонов, мазей, капель, спреев и даже лаков для ногтей. Использовать их достаточно просто, но важно всегда соблюдать точную дозировку и ориентироваться на рекомендации, выданные врачом. Как правило, средства наносятся на пораженные участки. Местное лечение позволяет устранить симптомы заболевания достаточно быстро.
Сегодня активно используются следующие препараты:
- Антимикотические лечебные средства с антибиотиками и кортикостероидами. Такие препараты назначаются при повреждении кожных покровов и слизистых оболочек, отечности.
 Они эффективны как при первичном, так и при вторичном инфицировании
Они эффективны как при первичном, так и при вторичном инфицировании - Препараты, которые убивают грибковую инфекцию и предотвращают ее дальнейшее распространение. Эти средства назначаются только тогда, когда стихает воспалительный процесс (если он развивался)
- Средства для устранения зуда
- Увлажняющие и питающие препараты для кожи. Такие средства применяются в период реабилитации и позволяют восстановить кожу, насытив ее влагой и всеми необходимыми питательными веществами
Системное лечение грибковых заболеваний
Системные лекарственные средства выпускаются в виде таблеток, капсул и растворов для инъекций. Обычно данные препараты назначают на средней и тяжелой стадиях заболевания. Это обусловлено тем, что в таких ситуациях только лишь снять симптомы недостаточно. Инфекция уже оказала воздействие и на внутренние органы и системы организма.
Обычно назначаются:
- Азолы.
 Такие препараты останавливают рост и размножение грибков, вызывая их гибель
Такие препараты останавливают рост и размножение грибков, вызывая их гибель - Аллиламины. Такие препараты предотвращают развитие грибков.
Важно! Не стоит заниматься самостоятельным лечением грибковых заболеваний лица, рук, ног и других участков тела. Дозировка всех препаратов и время их применения должны определяться только специалистом.
Следует понимать и высокие риски того, что терапия будет неэффективной.
К основным причинам снижения эффективности лечения относят:
- Нарушение пациентом правил гигиены. Некоторые люди недостаточно серьезно относятся к обнаруженной патологии. Им кажется, что грибковые инфекции не опасны и не требуют системной и комплексной терапии. Если во время даже самого интенсивного лечения постоянно контактировать с источником заражения, то эффекта не будет
- Самолечение. Некоторые пациенты, напротив, очень боятся распространения грибка.
 Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию
Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию - Отказ от лечения после его начала. Пациенты, которые не видят эффекта в первые несколько дней, считают, что терапия неэффективна, и отказываются от нее. Конечно же, это приводит к тому, что грибок активно размножается и дальше, а симптомы усугубляются
Если вы хотите, чтобы лечение было эффективным, принимайте все назначенные препараты, соблюдайте правила гигиены и регулярно посещайте врача для диагностики состояния. Это позволит быстро избавиться от симптомов и причин патологического процесса.
Преимущества лечения в МЕДСИ
- Быстрая диагностика заболеваний. Мы располагаем собственной лабораторией, анализы в которой выполняются в режиме CITO (срочно), и всеми возможностями для инструментальных исследований
- Консультации опытных специалистов.
 Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний
Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний - Индивидуальный подбор комплексной терапии. Специалист составит полную карту заболеваний и пропишет оптимальную схему терапии, направленную на устранение грибковой инфекции и всех ее симптомов: покраснений, отека, зуда и др.
- Эффективные методики. В некоторых случаях (незапущенных) ощутимый эффект от терапии можно получить уже на следующий день после начала лечения
- Комплексное лечение. В него входит обработка кожных покровов и слизистых оболочек, инъекции, перевязки, физиотерапия, ванночки и компрессы
- Использование современных наработок и препаратов. Они позволяют полностью избавиться даже от запущенных форм грибковых заболеваний, вернуть здоровый цвет кожи, красоту ногтей и волос
Если вы хотите избавиться от микозов, позвоните нам, чтобы записаться на прием к опытному врачу. Наш телефон: +7 ((495) 152-47-53.
Язва Бурули
Язва Бурули, вызываемая бактерией Mycobacterium ulcerans, является хронической инвалидизирующей болезнью, поражающей в основном кожу и иногда кости. Данный микроорганизм принадлежит к семейству бактерий, вызывающих туберкулез и лепру, поэтому борьба с язвой Бурули может вестись в сотрудничестве с программами по этим двум болезням. При этом, бактерия M. ulcerans обнаруживается в окружающей среде; способ ее передачи людям остается неизвестным. В настоящее время ранняя диагностика и лечение критически важны, поскольку могут сыграть решающую роль для сокращения смертности, финансовых затрат, а также предотвращения возникновения долгосрочной недееспособности.
Масштабы проблемы
Язва Бурули зарегистрирована в 33 странах Африки, Америки, Азии и Западной части Тихого океана. Большинство случаев заболевания происходит в тропических и субтропических районах, за исключением Австралии, Китая и Японии. 14 из этих стран регулярно предоставляют данные ВОЗ.
До 2010 г. в мире ежегодно регистрировалось примерно 5 000 случаев язвы Бурули; затем их число снижалось вплоть до 2016 г., когда было зарегистрирован минимум, составивший 1 961 случаев. В последующие годы число заболевших вновь росло и в 2018 г. составило 2 713 случаев. Причины такого снижения и происходящего в последнее время роста не ясны(1).
В Африке большинство случаев заболевания регистрируется в Западной и Центральной Африке, в том числе в Бенине, Камеруне, Кот-д’Ивуаре, Демократической Республике Конго, Нигерии и Гане. В последнее время значительное число случаев с подозрением на заболевание регистрируется в Либерии, а Кот-д’Ивуар, где раньше регистрировалось самое большое число случаев заболевания в мире (2 242 случая в 2008 г.), в 2018 г. был зафиксирован только 261 случай. За пределами Африки крупной эндемичной страной является Австралия, где случаи болезни выявляются с 1930-х годов.
Клинические и эпидемиологические особенности случаев заболевания
В разных странах и районах клинические и эпидемиологические аспекты случаев заболевания варьируются в зависимости от географической области.
В Африке,например, замечено, что около 48% пораженных людей — это дети в возрасте до 15 лет, в то время как в Австралии на детей в возрасте до 15 лет приходится 10% случаев заболевания, а в Японии — 19%. Значительных различий между числом случаев у мужчин и у женщин нет. В Африке болезнь несколько больше распространена среди юношей в возрасте до 20 лет и женщин старше 20 лет.
Поражения часто развиваются на конечностях: в 35% случаев поражаются верхние конечности, в 55% — нижние конечности и в 10% — другие части тела. Работникам здравоохранения следует с осторожностью ставить диагноз язва Бурули пациентам с поражениями нижних конечностей, поскольку при этом необходимо достоверно исключить другие причины изъязвления, такие как диабет, артериальная и венозная недостаточность, особенно у лиц старше 40 лет.
С точки зрения степени тяжести есть три категории болезни: Категория I — один небольшой очаг поражения (32%), Категория II — безъязвенные и язвенные бляшечные и отечные формы (35%) и Категория III — диссеминированные и смешанные формы, такие как остит, остеомиелит, поражение суставов (33%). В Австралии и Японии большинство поражений (>90%) относятся к категории I. Начиная с 2013 г. тяжелые случаи заболевания регистрируются в Австралии, и причина этой тенденции остается неясной. Не менее 70% всех случаев во всех странах диагностируется на стадии образования изъязвлений.
Возбудитель болезни
M. ulcerans растет при температуре в пределах 29–33 °C (M. tuberculosis растет при температуре 37 °C) и низкая (2.5%) концентрация кислорода.
Микроорганизм производит разрушительный токсин — миколактон, который вызывает поражение тканей и подавляет иммунную систему.
Передача инфекции
Точный способ передачи M. ulcerans до сих пор не известен.
Признаки и симптомы
Язва Бурули часто начинается с образования безболезненной опухоли (узла). Она может также начинаться с появления большой безболезненной области уплотнения (бляшки) или диффузной безболезненной опухоли на ногах, руках или лице (отека). Из-за способности токсина миколактона подавлять местный иммунный ответ болезнь прогрессирует без боли и без повышения температуры. При отсутствии лечения, а иногда и во время лечения антибиотиками через четыре недели на узле, бляшке или отеке образуется язва с характерными размытыми границами. Иногда поражаются кости, что приводит к значительным деформациям.
Диагностика
Клиническая
В большинстве случаев опытные специалисты здравоохранения в эндемичных районах могут поставить надежный клинический диагноз, однако уровень подготовки специалистов имеет при этом определяющее значение.
В зависимости от возраста пациента, географической области, локализации поражений и наличия боли при постановке диагноза необходимо исключить другие состояния, которые включают трофические фагеденические язвы, хронические язвы голени в результате артериальной или венозной недостаточности (часто встречающиеся среди пожилых и старых людей), диабетическую язву, кожный лейшманиоз, обширную фрамбезию и язвы, вызванные Haemophilus ducreyi.
Узловые поражения на ранних стадиях иногда принимают за фурункулы, липомы, ганглии, туберкулез лимфатического узла, узлы онхоцеркоза или другие подкожные инфекции, такие как грибковые инфекции.
В Австралии папулезные поражения на начальных стадиях могут приниматься за укусы насекомого. Флегмона может выглядеть как отек, вызванный инфекцией M. ulcerans, но в случае флегмоны пораженные места болезненны, и пациент испытывает недомогание и лихорадку.
ВИЧ-инфекция не является фактором риска, однако в странах, эндемичных по обеим инфекциям, ВИЧ-инфекция осложняет лечение пациента. Ослабление иммунной системы делает клиническое течение язвы Бурули более агрессивным, и результаты лечения являются слабыми.
В результате международных поездок случаи заболевания могут происходить в неэндемичных районах. Поэтому важно, чтобы работники здравоохранения знали о язве Бурули и ее клинических проявлениях.
Лабораторная диагностика
Для подтверждения язвы Бурули можно использовать четыре стандартных лабораторных метода. Основным методом для подтверждения диагноза является полимеразная цепная реакция (ПЦР) IS2404. ВОЗ недавно выпустила руководство по этим четырем методам для специалистов лабораторий и медработников. Разработанный исследователями из Гарвардского университета в США простой способ селективного обнаружения миколактона методом флуоресцентной тонкослойной хроматографии(2) позволяет быстро получить результат исследования на месте и прошел апробацию в Бенине, Демократической Республике Конго и Гане(3).
Лечение
Лечение состоит из сочетания антибиотиков и комплементарной терапии (ведение пациентов и предотвращение инвалидности). Руководство по лечению для работников здравоохранения можно найти в публикации ВОЗ «Treatment of mycobacterium ulcerans disease (Buruli ulcer)» («Лечение болезни, вызванной mycobacterium ulcerans или язвы Бурули»).
Антибиотики
Предварительные результаты завершенного в 2017 г. рандомизированного контролируемого испытания не дают оснований говорить о какой-либо разнице между этими двумя вариантами терапии с точки зрения показателей излечения; соответственно, в дальнейшем для лечения пациентов возможно применение комбинированной терапии рифампицином и кларитромицином. Ожидается, что полученные результаты будут полностью опубликованы в этом году. Следует также отметить, что данная комбинация безопасна для беременных женщин. В настоящее время рекомендованной схемой лечения, согласно результатам исследования, является комбинированная терапия рифампицином (10 мг/кг один раз в день) и кларитромицином (7,5 мг/кг два раза в день).
В Австралии обычно используется комбинированная терапия рифампицином (10 мг/кг один раз в день) и моксифлоксацином (400 мг один раз в день) с хорошими результатами, хотя ее эффективность не проверена в ходе рандомизированного клинического испытания.
Ведение болезни, предотвращение инвалидности и реабилитация
Для ускорения заживления и, соответственно, сокращения периода госпитализации проводятся такие мероприятия, как обработка ран и лимфатических отеков и хирургические операции (в основном санация раневой полости и пересадка кожи). Кроме того, в тяжелых случаях для предотвращения инвалидности необходима физиотерапия. Лица, оставшиеся с инвалидностью, нуждаются в длительной реабилитации, которая может проводиться в рамках других реабилитационных мероприятий. Эти же мероприятия применяются и в отношении других забытых тропических болезней, таких как лепра и лимфатический филяриоз, поэтому в интересах всех пациентов в системы здравоохранения важно включать компонент длительной медицинской помощи. Выявление и ведение пациентов с язвой Бурули может быть частью комплексного подхода к борьбе с забытыми тропическими болезнями, характеризующимися поражениями кожи.
Профилактика
В настоящее время какие-либо первичные профилактические меры не применяются. Способ передачи инфекции неизвестен. Частичная защита от инфекции обеспечивается введением вакцины БЦЖ (бациллы Кальметта–Герена).
Борьба против болезни
Борьба против язвы Бурули направлена на минимизацию страданий, инвалидности и социально-экономического бремени. Стратегия ВОЗ по борьбе с заболеванием основана на раннем выявлении и лечении антибиотиками.
Научно-исследовательские приоритеты
Существует три приоритетных направления исследований по проблеме язвы Бурули:
1. Способ передачи инфекции
Наблюдающийся в последнее время рост числа случаев на территории Австралии свидетельствует о неотложной необходимости понять механизм передачи инфекции, поскольку это позволит обеспечить принятие профилактических мер. Несмотря на активно ведущиеся в последние десять лет исследования, механизм передачи инфекции остается неясным.
2. Разработка диагностических экспресс-тестов
В марте 2018 г. ВОЗ и Фонд инновационных и новых диагностических средств (ФИНД) организовали совещание для оценки хода разработки экспресс-теста для диагностики язвы Бурули. Участники совещания договорились продолжить работу над диагностическим тестом, основанным на выявлении миколактона, в том числе путем совершенствования метода флуоресцентной тонкослойной хроматографии, который в настоящее время апробируется в отдельных странах. В настоящее время изучаются и другие методы, в частности с применением петлевой изотермической амплификации (LAMP)(4).
3. Лечение антибиотиками
ВОЗ координировала рандомизированное исследование в Бенине и Гане в 2013 году с целью разработки лечения язвы Бурули оральными антибиотиками. Конечные результаты исследования будут опубликованы в 2019 г. Требуются дальнейшие исследования по вопросу о том, можно ли сократить длительность лечения случаев категорий 1 и 2. Кроме того, изучается возможность лечения язвы Бурули новыми противотуберкулезными препаратами, которые потенциально могут быть задействованы в исследованиях на предмет сокращения длительности лечения(5).
ВОЗ и глобальные ответные меры
ВОЗ обеспечивает техническое руководство, разрабатывает политику и координирует действия в области борьбы с болезнью и научных исследований.
ВОЗ проводит регулярные совещания всех основных заинтересованных сторон, занимающихся проблемой язвы Бурули, где они получают возможности для обмена информацией, координации усилий в области борьбы с болезнью и научных исследований, а также для мониторинга прогресса. Эта деятельность также способствует привлечению большего внимания к язве Бурули и мобилизации ресурсов для борьбы с ней. Ожидается, что внедрение комплексного подхода к борьбе с кожными ЗТБ позволит добиться максимальных показателей выявления случаев и обеспечит наиболее рациональное использование ресурсов.
Как обнаружить болезнь по внешнему виду — Российская газета
Некоторые болезни видны с первого взгляда. И, чтобы заметить их, не надо быть экстрасенсом.
Дело в том, что практически каждое заболевание оставляет свой характерный след на лице человека. В свое время известный врач Н.И. Пирогов даже составил атлас «Лицо больного». Приведем основные признаки болезней, отражающихся на нашей внешности.
Болезнь налицо
Цвет лица может многое поведать о состоянии здоровья. Желтоватый оттенок кожи бывает при болезнях печени, сероватый — сердца. Землистый цвет лица, «опущенное» лицо — признак развития опухолевого заболевания. Синеватая бледность лица — симптом анемии или легочной патологии. А восковой оттенок — признак туберкулеза. Высыпания на висках — вероятны проблемы с желчным пузырем. Раздражение на кончике подбородка — сбой дает щитовидная железа.
Банальные прыщи — это вообще настоящая «карта» болезней. Появление их на лбу может свидетельствовать о проблемах тонкого кишечника, на верхней губе и щеках — толстого кишечника, если высыпало на висках — проверьте желчный пузырь, проблемная зона на подбородке — повод обратиться к гинекологу.
А вот еще о чем может поведать лицо:
Преждевременная дряблость кожи случается при болезнях обмена веществ и желудочно-кишечного тракта. Выраженные носогубные морщины — страдает толстый кишечник.
Глубокая «скорбная» складка между бровями (особенно в сочетании с крепко сжатыми губами) говорит о том, что человек длительно страдает от какого-то хронического болевого синдрома. Мелкие морщинки между бровями, особенно в сочетании с темными кругами под глазами — перегружена печень. Общая одутловатость лица выдает больное сердце. Одутловатость над скулами — шалят лимфатическая система и желудочно-кишечный тракт.
Смотреть в глаза!
Глаза — не только зеркало души, но и наших болезней. Красные прожилки в склерах — сигнал нервного истощения, хронической усталости. А желтизна склер говорит о больной печени. Если участок вокруг глаз имеет бледно-розовую окраску, возможны заболевания мочевого пузыря, предстательной железы.
Блестящие глаза слегка навыкате — признак заболеваний щитовидной железы, в том числе и проявление базедовой болезни. Маленькая радужная оболочка указывает на слабость суставов. Белый круг вокруг радужки говорит об избытке солей в организме, если это кольцо выдается сильно, это указывает на хрупкость и перерождение суставов, артриты. Коричневато-темные точки на радужной оболочке указывают на то, что кишечник плохо усваивает железо.
Вот еще верные приметы:
Мешки, темные круги под глазами могут означать больные почки или мочевой пузырь.
Пигментация нижнего века может свидетельствовать о возникновении внутреннего геморроя. Набрякшие верхние веки бывают одним из внешних симптомов склероза сосудов головного мозга. А припухлые нижние веки указывают на нарушения в работе почек.
Выпадение ресниц сигналит об общем снижении иммунитета и нехватке витаминов группы В. Также это возможный симптом недостаточной функции половых желез.
Слезоточивость, частое беспричинное появление слез на глазах указывают на воспалительные заболеваниях век, гайморит, а также, возможно, на глубокий невроз, патологию селезенки.
О чем рассказывает язык
Многие болезни оставляют свой след на языке:
Искривление складки у кончика языка нередко сопровождает шейный остеохондроз.
Изгиб складки в середине языка может возникнуть при поясничном остеохондрозе, им обычно страдают профессиональные водители и люди, проводящие много времени за рулем.
Покраснение кончика языка — признак сердечной недостаточности, начинающейся ишемической болезни. Изменения кончика языка происходят также при болезнях сердца и легких.
Трещинки на языке могут появляться при болезнях крови, эндокринной системы, патологии почек.
Желтизна на языке и небе свидетельствует о болезнях печени, хроническом холецистите.
Налет у основания — симптом нарушения в работе желудочно-кишечного тракта и почек.
Отпечатки зубов на языке остаются в случаях диcбактериоза, зашлаковки организма.
Диагноз на носу
Прожилки кровеносных сосудов на носу появляются при заболеваниях сердца, а также при повышенном артериальном давлении.
Сине-красная окраска носа зачастую свидетельствует о низком артериальном давлении. Периодическая или постоянная краснота носа может предупреждать также о хроническом заболевании желудка.
Если вокруг носа появилась сеточка кровеносных сосудов, возможно ухудшение кровообращения и воспаление вен.
Утолщение или побледнение крыльев носа характеризует заболевания легких.
Белый кончик носа сигнализирует о нарушении кровообращения или о язвенной болезни.
Утолщение кончика носа — повод проверить желудок.
Иди и смотри
Даже изменения в походке могут выдать болезнь. Запомните пять признаков:
1 Плечи подаются вперед, как бы защищая грудную клетку и живот, голова немного втянута, руки часто сцеплены в замок на животе — признак заболеваний желудочно-кишечного тракта (хронического гастрита, язвы желудка, двенадцатиперстной кишки).
2 Человек идет, как на протезах, стараясь не сгибать ноги в коленях, делает мелкие шажки — проблемы с суставами: артроз, артрит.
3 При ходьбе обычно с особой осторожностью держат голову, поворачивают не шею, а весь корпус люди, страдающие шейным остеохондрозом. В сочетании с общей бледностью это могут быть симптомы мигрени.
4 Неуверенная походка, как бы постоянный поиск опоры, свойственна тем, кто страдает вегетососудистой дистонией, головокружениями при проблемах с давлением.
5 Подрагивающая походка, как будто человек ступает по горячим углям, — признак подагры или полиартрита.
Обратите внимание
Если по одному или нескольким перечисленным признакам вы пришли к выводу о наличии болезни, не торопитесь сразу приступать к лечению. Посоветуйтесь с врачом. Потому что некоторые внешние изменения могут происходить с нами и при отсутствии всяких недугов.
Виды рака кожи
Различают несколько видов рака кожи, мы отдельнопоговорим о каждой форме.
Поверхностная форма
При поверхностной форме рака на коже появляетсяжелтовато-сероватый узелок, пятно или блестящая бляшка. Эта форма развиваетсямедленно. Какие-нибудь субъективные ощущения вначале отсутствуют, но затем впоследующем начинается зуд, неприятные ощущения, чувство дискомфорта,покалывания в данной области. В последующем, через какое-то время, центральнаячасть узелка изъязвляется, образуется мокнущая, иногда слабо кровоточащая ипокрывающаяся корочкой язвочка.
При пальпации (ощупывании) основание язвыоказывается плотнее окружающих тканей, хотя воспалительные явления вокругопухоли не выражены. В некоторых случаях в центральной части опухоли происходитрубцевание, по периферии же продолжается рост новообразования с формированиемваликообразных фестончатых, то есть волнообразных, участков.
Инфильтрирующая, или глубоко проникающая, формарака кожи
Данная форма рака может протекать в двухразновидностях.
В одном случае опухоль представляет собой твердыйсмещаемый узел, который может локализоваться на лице, туловище, половыхорганах. По мере роста опухоли этот узел фиксируется в окружающих тканях,изъязвляется, в процесс вовлекаются подлежащие ткани. Язва становитсякратерообразной с плотными валикообразными краями, в центре язвы виднынекротические массы, то есть отмершие клетки сероватого или черного цвета.
Другой вариант течения – это, прежде всегоглубокая язва с острыми и крутыми краями. В центре этой язвы также могутнаходиться отмершие клетки, так называемые некротические массы, серо-черногоцвета. При запущенном процессе появляется характерный неприятный запах. Глубокопроникающая форма рака кожи гистологически, то есть на клеточном уровне, чащевсего склонна к метастазированию.
Папиллярная или фунгозная (грибовидная) формарака кожи
Данная форма рака способна к быстрому росту ичастому метастазированию. Она представляет собой массивный узел на широкомосновании или на ножке, поэтому ее и назвали фунгозной за сходство с грибом.Иногда опухоль может принять вид цветной капусты, достигая при этомзначительных размеров. Развивающиеся бугристые образования приобретают характергрибовидных, легко кровоточащих и покрытых корками папиллом.
Также существует еще рак кожи, возникший на фонерубцов. Такой рак имеет вид язвы с утолщением, подрытыми краями, с наличиемсукровичного отделяемого, или гнойного отделяемого с характерным неприятнымзапахом.
Вообще у рака кожи множество различных вариантовразвития форм. Разновидности рака кожи могут переходить из легкой формы в болеетяжелую форму. Например, поверхностная форма рака кожи может трансформироватьсяв глубоко проникающую форму рака при отсутствии должного и своевременноголечения.
Кожа является самым крупным органом нашегоорганизма. Кожа покрывает внутренние органы и защищает их от повреждений, атакже она служит барьером между микроорганизмами и внутренними органами. Болеетого, кожа предотвращает избыточную потерю воды и других жидкостей. Кроме того,кожа регулирует температуру нашего тела и помогает ему избавляться от излишковводы и солей. Некоторые клетки кожи связаны с головным мозгом, что позволяетощущать температуру, прикосновение и боль.
Кожа состоит из трех слоев: эпидермы, дермы иподкожного слоя. В эпидерме находятся клетки меланоциты, которые вырабатываютзащитный пигмент меланин. За счет меланина кожа бывает желтовато-коричневатойили коричневой, что позволяет защищать более глубокие слои кожи от вредноговоздействия солнца.
Все злокачественные опухоли кожи делятся намеланомы и немеланомные новообразования.
Немеланомные опухоли.
Немеланомные опухоли кожи (базальноклеточный иплоскоклеточный рак) встречаются наиболее часто. Их называют немеланомнымипотому, что они развиваются не из меланоцитов. Они редко метастазируют и потомуменее опасны, чем меланомы. Их лечение отличается от лечения меланом.
К доброкачественным опухолям кожи относятсеборрейные кератомы, гемангиомы, липомы и бородавки. Большинство опухолей кожиотносятся к доброкачественным процессам и редко превращаются в рак.
Меланома.
Меланомой это злокачественна опухоль, клеткикоторой обладают способностью образовывать пигмент меланин, поэтому она вбольшинстве случаев имеет темную окраску. Эта опухоль развивается из клетокмеланоцитов, являющимися дериватами нейральной полоски, которые в эмбриональномпериоде мигрируют в кожу, глаз, центральную нервную систему. Меланомавстречается значительно реже базальноклеточного или плоскоклеточного рака, ноявляется значительно более серьезным заболеванием.
Меланома чаще всего развивается на туловище белыхмужчин и на нижних конечностях белых женщин, хотя опухоль может возникать улюдей с любым типом кожи и в других областях тела. У людей с более темной кожейриск развития меланомы ниже. У любого человека, даже с темной кожей, меланомаможет возникнуть на ладонях, подошвах и под ногтями. Очень редко меланомаразвивается в местах, которые не покрыты кожей, например, в полости рта, глазу,влагалище, толстой кишке и других внутренних органах.
Меланома относится к чрезвычайно злокачественнымопухолям и составляет около 13 процентов в структуре онкологических заболеванийкожи, в последние годы отмечается неуклонный рост заболеваемости этой опухолью.Диагностика и лечение меланомы кожи все еще остаются сложной проблемойонкологии. К началу лечения, как правило, у 75 процентов больных уже имеетместо регионарно распространенный процесс, а пятилетняя выживаемость больных непревышает 50 процентов. Хотя в среднем каждый человек имеет 20 родимых пятен,каждый год только лишь 7 человек из 100 тысяч заболевают меланомой. Меланомаявляется серьезной проблемой, поскольку каждый год погибает от 30 до 40процентов больных меланомой. Поэтому обеспечение максимальной информированностиоб этом заболевании самого широкого круга людей чрезвычайно важно, причеминформирование с помощью интернет является наиболее эффективным средством вдостижении этой цели.
Меланома, как и другие злокачественные опухоликожи, почти всегда поддается лечению на ранних стадиях.
Факторы риска при меланоме
Фактор риска — это то, что повышает вероятностьвозникновения рака. При различных видах рака существуют различные факторыриска. Курение является фактором риска для рака легкого, полости рта, гортани,мочевого пузыря, почек и ряда других органов. Однако наличие фактора риска идаже нескольких таких факторов еще не означает, что у данного человекавозникнет заболевание.
Основными факторами риска развитиямеланомы являются следующие:
Невусы (родинки) относятся кдоброкачественным меланотическим опухолям. Невусы обычно отсутствуют прирождении, но начинают появляться у детей и подростков. Некоторые виды невусовпредрасполагают к развитию меланомы.
Налчие диспластического невуса, илиатипической родинки, повышает риск меланомы. Диспластические невусы похожи наобычные родинки, но могут напоминать меланому. Они могут располагаться нанезащищенных от солнца местах, а также на закрытых участках тела, например, наягодицах или волосистой части головы. Эти невусы, как правило, больше обычныхродинок. У некоторых людей диспластические невусы могут быть множественными.
Диспластические невусы часто бывают семейнымзаболеванием. Если в Вашей семье есть родственники с диспластическим невусом,то у Вас имеется 50% вероятность развития такого заболевания. Если у Вас имеетсяодин или более диспластических невусов, а также, по меньше мере, два близкихродственника, перенесших меланому, то риск развития меланомы повышается на 50%и более. Риск возникновения меланомы в течение всей жизни составляет 6-10% убольных с диспластическим невусом в зависимости от возраста, семейногоанамнеза, количества диспластических невусов и других факторов.
Недиспластические и неврожденные невусы очень редко превращаютсяв меланому. Однако у людей с множественными родинками и родинками крупных размеровриск меланомы повышен.
Белая кожа, веснушки и светлые волосы. Риск меланомы в 20 развыше среди белых людей по сравнению с афроамериканцами. Это связано с тем, чтопигмент кожи обладает защитным эффектом. У белых людей с рыжими или светлымиволосами, а также с белой кожей, на которой имеются веснушки и которая быстрообгорает на солнце, риск развития меланомы особенно повышен. Голубые глазатакже повышают риск меланомы. У любого человека, независимо от цвета кожи,может возникнуть меланома, особенно на ладонях, стопах, под ногтями, в полостирта и во внутренних органах.
Семейный анамнез. Риск возникновениямеланомы повышен, если один или более близких родственников (мать, отец, брат,сестра, ребенок) страдали меланомой. В зависимости от числа заболевшихродственников риск может быть повышен до 8 раз по сравнению с людьми безналичия семейного анамнеза. 10% больных меланомой имеют семейный анамнез этогозаболевания. У 20-40% семей с высокой частотой меланомы выявлена мутация гена,ответственного за развитие меланомы.
Иммуносупрессия. Люди, получавшиепрепараты, угнетающие иммунную систему, например, при трансплантации органов,имеют повышенный риск развития меланомы.
Избыточное воздействие ультрафиолетовогоизлучения и загара. сновным источником ультрафиолетового излучения являетсясолнечный свет. Ультрафиолетовые лампы и кабины относятся к другим источникам.Люди, получающие избыточное воздействие света из этих источников, имеютповышенный риск рака кожи, включая меланому. Величина ультрафиолетовоговоздействия зависит от интенсивности света, времени воздействия, а такжеиспользования защитной одежды и экрана.
Если у Вас имелись тяжелые ожоги с пузырями,особенно в детском или подростковом возрасте, то у Вас риск возникновениямеланомы повышен. Кратковременные высокодозные воздействия более опасны дляразвития меланомы, чем низкодозные повторные воздействия, даже если общая дозаультрафиолетового излучения будет такой же.
Возраст. Почти половина всехмеланом выявляется у лиц старше 50 лет. Однако меланома может возникнуть и вболее молодом возрасте (20-30 лет). В действительности, меланома является однойиз наиболее частых опухолей у людей моложе 30 лет. Меланома у людей с семейныманамнезом развивается в более молодом возрасте.
Пол. Мужчины чаще болеют меланомой, чемженщины. Вероятность развития меланомы у мужчины в течение всей жизнисоставляет 1 к 57, а у женщин — 1 к 81.
Пигментная ксеродерма. Пигментная ксеродермаявляется редким наследуемым заболеванием, возникающим в результате дефекта фермента,который восстанавливает поврежденную ДНК. У людей, страдающих пигментнойксеродермой, имеется высокий риск как меланомы, так и немеланомныхзлокачественных опухолей кожи. Так как люди с пигментной ксеродермой менееспособны восстанавливать повреждение ДНК, вызванное солнечными лучами, у нихмогут развиваться опухоли на открытых участках кожи, подвергающихся солнечномувоздействию. Эти факты помогают объяснить взаимосвязь между солнечным светом ираком кожи.
Прошлый анамнез меланомы. У больного, перенесшегомеланому, имеется повышенный риск возникновения новой меланомы.
Можно ли предотвратить возникновение меланомы?
Наиболее важным путем снижения рискавозникновения меланомы является сокращение времени пребывания под интенсивнымсолнечным светом.
Для этого можно рекомендовать следующее:
Пребывание в тени. Самым простым и наиболееэффективным способом ограничения воздействия ультрафиолетовых лучей являетсяминимальное время нахождения на открытом воздухе под воздействием солнечныхлучей. Это особенно важно с 10 часов утра до 4 часов дня, когда действиеультрафиолетовых лучей наиболее выражено. Помните о том, что солнечные лучимогут отражаться от воды, облаков, песка, цемента и снега.
Защита кожи с помощью одежды. Вы можете защититьбольшую часть кожи с помощью одежды, например, рубахи с длинными рукавами ишляпы с широкими полями. Плотная ткань темного цвета обычно хорошо обеспечиваетнаилучшую защиту кожи.
Использование защитных кремов. Применяйте защитныекремы, особенно в тех случаях, когда солнечный свет интенсивный. Используйтекремы даже в пасмурные и облачные дни, потому что ультрафиолетовые лучипроникают сквозь облака и туман.
Солнцезащитные кремы нужно наносить нанезащищенные участки кожи за 20-30 минут перед выходом на улицу с тем, чтобы кожавпитала крем. Наносите толстый слой на лицо, уши, руки, ноги и шею. Помните отом, что обработку кожи необходимо повторять каждые 2 часа. Рекомендуется такжеобрабатывать губы.
Защитные кремы и средства не применяются длятого, чтобы Вы более длительное время находились на солнце. Эти средства непредотвращают меланому, они снижают лишь интенсивность воздействияультрафиолетовых лучей.
Ношение солнцезащитных очков. Солнцезащитные очки на99-100% защищают глаза и кожу вокруг них от воздействия ультрафиолетовых лучей.
Избегайте других источниковультрафиолетовых излучений. Использование ультрафиолетовых ламп опасно дляздоровья, так как их свет может повредить кожу, поэтому их применение нерекомендуется. Такие лампы увеличивают риск возникновения меланомы.
Защита детей от солнца. Дети заслуживают особоговнимания, так как они проводят много времени на открытом воздухе и быстрообгорают на солнце. Дети старшего возраста должны быть осведомлены об опасностидлительно пребывания на солнце и возможности возникновения у них меланомы. Ввысокогорных районах и в районах с активным солнечным воздействиемиспользование защитных средств Вами и Вашими детьми должно стать привычкой.
Выявление измененных родинок (невусов) иих удаление. Наличие некоторых видов родинок (невусов) сопровождаетсяповышенным риском возникновения меланом. В зависимости от внешнего вида этихродинок врач может рекомендовать тщательное наблюдение за ними или удаление приподозрение на злокачественное перерождение. Рутинное удаление множественныхродинок как профилактика меланомы не рекомендуется. При наличии множественныхродинок рекомендуется регулярное наблюдение у дерматолога, а также ежемесячноесамообследование. В случае обнаружения необычной родинки или ее изменениянеобходимо срочно обратиться к специалисту.
Генетическое консультирование. Если у нескольких членовВашей семьи была меланома, если у Вас были множественные меланомы или если уВас была меланома в молодом возрасте или же диспластические невусы, у Вас можетоказаться мутация (изменения) гена. В связи с этим необходимо генетическоеконсультирование. В некоторых семьях с высокой частотой меланом обнаруженамутация гена CDKN2A.
4 наиболее распространённые заблуждения о раке кожи
1) Для защиты достаточно использовать солнцезащитныйкрем на пляже.
Даже в облачные дни 85% ультрафиолетовых лучеймогут проникнуть сквозь тучи. Это означает, что Вы одинаково рискуете вавтомобиле, во время пробежки или, разрешая вашим детям быть на улице в любоевремя года. Это случается, даже когда Вы не на пляже. Однако на пляже Вы обычноменее одеты, и поэтому рекомендуется прикрываться, даже если Вы используетесолнцезащитный крем. Кроме того, солнцезащитный крем смывается водой и поэтомунужно наносить его повторно каждые два часа или после каждого купания.
2) Заботясь о Вашей коже теперь, Вы защитите себяпозже
Развитие рак кожи может длиться 20 или более лет.Специалисты утверждают, что большинство людей получает приблизительно 80% ихжизненного объема подвергания солнечным лучам еще в возрасте до 18 лет.Так, только один сильный загар в детстве может удвоить риск возникновениямеланомы в более позднем возрасте. Забота о Вашей коже действительно можетуменьшить Ваш риск, но она не устранит полностью уже нанесенный урон.
3) Загар означает, что Вы уже защищены
Люди с более темным цветом кожи имеют меньшуювероятность возникновения рака. Однако загорелая кожа это фактическиповрежденная кожа. Повторное загорание ранит кожу и увеличивает рисквозникновения рака кожи на 20%.
4) В пасмурные дни невозможно обжечься
Только то, что солнце скрыто облаками, еще неозначает, что Вы не нуждаетесь в защите. Как было упомянуто выше, мощныеультрафиолетовые солнечные лучи все равно будут достигать вашу кожу даже воблачные дни.
Просмотрите эти распространённые заблуждения ипоймите, что лучи солнца всегда смогут найти Вас. Если только Вы не находитесьв закрытом помещении, Вы никогда не будете полностью защищены.
врач-онколог Борисенко А.И.
Базалиома кожи: лечение, симптомы, диагностика
Дерматолог-онколог
Тону
Ангелина Георгиевна
Стаж 17 лет
Врач-онколог, член Российского общества дерматоскопии и оптической диагностики кожи, член Российского общества дерматовенерологов и косметологов (РОДВК), член Российского общества клинических онкологов (RUSSCO)
Записаться на приемБазалиома кожи – она же базально-клеточный рак – это новообразование в виде кожных язв. В основном такие образования встречаются на лице (до 90% всех случаев), намного реже они появляются на руках, ногах или по туловищу. На голове локализация у подобного рака разная. Он может проявить себя в области носа, возле глаза и т.д. Растет опухоль как снаружи, так и внутрь.
Базалиома – это медленно прогрессирующая опухоль, а еще она не дает метастазные ростки в другие части кожи. Из-за этих характеристик образование часто относят к пограничным: на стыке злокачественных и доброкачественных. Для пациента это означает то, что прогноз в его случае будет довольно благоприятным, шансы на выздоровление высоки.
Симптомы
Изначально базалиома кожи лица или другого участка выглядит, как невус либо родинка. Постепенно образование становится больше по размеру, а в центре появляется язва, покрытая коркой. Поверхность у опухоли неровная, из нее может выделяться кровь. Периодически язва может пропадать, а затем появляться снова, но важно понимать, что образование никогда не заживает полностью и бесследно. Это то, что отличает базалиому от обычной раны, на которую она может быть похожа внешне.
Возраст в зоне риска
До 80% подобных образований обнаруживается у людей старше 50 лет, а в основном такая опухоль наблюдается у людей старше 40 лет. Но сейчас участились случаи обнаружения такого рака у детей и подростков – это важно помнить, чтобы не пропустить подозрительную «рану» и вовремя обратиться за помощью к дерматологу-онкологу.
Причины
Как и во многих других случаях, связанных с раком, четких и однозначных причин развития заболевания пока не выявлено. Но есть ряд факторов, которые, по мнению врачей, способствуют этому недугу.
Итак, к вероятным причинам заболевания базалиома отнесем такие моменты:
- длительное воздействие на кожу солнечных лучей, злоупотребление солярием;
- регулярное взаимодействие с веществами, содержащими мышьяк;
- употребление жидкостей, в составе которых повышено содержание мышьяка и тяжелых металлов;
- вирус пигментной ксеродермы;
- повреждения кожи, связанные с ожогами, развитием рубцов и т.д.;
- предраковые заболевания, которые вовремя не лечатся и пускаются на самотек;
- предрасположенность к заболеванию, обусловленная светлым цветом кожи и волос, зрелым возрастом и т.д.;
- серьезные нарушения иммунного характера.
Очевидно, что ни одна из этих причин не является определяющей, но каждая из них по отдельности или несколько в совокупности могут способствовать развитию базалиомы.
У вас появились симптомы базалиомы?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Виды болезни
По виду образования и его особенностям выделяют несколько типов базалиомы кожи.
- Узелково-язвенная. Это узелок красного или розового цвета, который появляется в основном на лице, растет очень медленно и через время покрывается язвами. Со временем форма деформируется, затрагиваются и разрушаются соседние ткани.
- Солидная. Светло-розовое или желтое образование в виде полукруга. Растет медленно, под поверхностью видны капилляры.
- Бородавчатая. Множественный узел, по форме напоминающий цветную капусту. Без язв.
- Прободающая. Растет быстрее других, полностью покрыта язвами. В основном появляется на участках, которые постоянно подвергаются повреждениям.
- Цилиндрома. Фиолетово-розовая множественная опухоль — это базалиома кожи головы, волосистой ее части.
- Склеродермоподобная. Напоминает поверхностный узел, в котором может появиться, а может и не появиться язва.
- Плоская рубцовая (она же пигментная). В процессе развития похожа на родинку в окружении разных образований (как ожерелье). Затем появляются язвы, а после заживления остается рубец на темном фоне.
- Поверхностная. Напоминает плоскую бляшку, окруженную мелкими образованиями. Растет долго, может годами никак не проявляться и не беспокоить пациента.
- Аденоидная. Формируется в зоне гланд, представляет собой множество кистеобразных узелков.
Как и другие формы рака, базалиома имеет свои стадии.
Особенности стадий заболевания
На нулевой стадии уже есть раковая клетка в организме, но невус пока не сформировался. На первой стадии наблюдается поверхностное пятно размером до 20 мм. На второй стадии размер невуса увеличивается до 50 мм, а уже на третьей опухоль прорастает вглубь, появляются язвы. На последней, четвертой стадии, образование уже крупного размера, со множеством язв. А еще проросшее внутрь образование нарушает костную структуру.
Опасные осложнения
Несмотря на то что опухоль не дает метастазных ростков, при сильном развитии образования есть серьезные риски для здоровья и жизни. В зависимости от локализации это могут быть потеря слуха или зрения, нервные расстройства, поражения костей и т. д. Если базалиома «доберется» до головного мозга, есть высокий риск смерти.
Диагностика
Диагностика базалиомы на ноге, руке, лице или другом месте предполагает проведение ряда диагностических мероприятий. Это:
- подробный осмотр у врача и сбор анамнеза;
- дерматоскопия. Ее, как правило, недостаточно для точного диагноза;
- анализы крови и мочи;
- гистология больного участка;
- цитология;
- КТ, УЗИ, рентгенография. Эти исследования проводятся в случае, если опухоль уже проросла в хрящевую либо костную ткань.
Будьте внимательны! Поскольку существует множество форм этой болезни, а некоторые ее проявления похожи на раны, обычные родинки и невусы, поставить диагноз может только врач после тщательного обследования! Если вы заметили что-то подозрительное и непривычное на коже, обязательно проконсультируйтесь у специалиста.
Лечение
Особенности лечения базалиомы сильно зависят от вида опухоли, стадии и других деталей. При данном заболевании применяются облучение гамма-лучами, химиотерапия, хирургическое иссечение опухоли, а также местное лечение при помощи разных мазей и т.д. Иссечение проводится разными методами: с использованием лазера, методом криодеструкции, электрокоагуляции. Иногда пациентам показано сразу несколько видов лечения одновременно — комплексный подход актуален при сложных образованиях.
Вопросы-ответы
Какой прогноз при базалиоме?
Большинство пациентов при своевременном обращении к врачу эффективно излечиваются и не сталкиваются с рецидивами заболевания. Но есть и более злокачественные формы болезни, поэтому обращаться к профессионалу следует без промедлений – лечение необходимо начать своевременно.
Базалиома кожи лица: чем опасна?
Опасность заболевания в том, что со временем даже при вялотекущей форме повреждается все больше и больше внутренних клеток. Они могут дойти до кости или до участков, отвечающих за важные функции, например, слух. При прорастании опухоли в клетки мозга высок риск смерти.
Как лечить базалиому кожи?
С лечением определится только врач – и только после всестороннего обследования. Домашние методы и любая другая самодеятельность в этом случае недопустимы! Если вы заметили у себя симптомы базалиомы или другие необъяснимые изменения на коже, не теряйте времени – обращайтесь к специалистам.
Поражения кожи: изображения, способы лечения и причины
Некоторые распространенные кожные поражения и способы их лечения включают:
Прыщи
Прыщи могут проявляться в виде белых точек, черных точек, прыщей или кист. Для некоторых это может быть безвредным, но для других может привести к рубцам или заниженной самооценке.
Угри появляются, когда поры кожи забиваются омертвевшими клетками кожи и натуральным кожным жиром, называемым кожным салом. Бактерии также могут попасть в закупоренные поры, воспламеняя очаги поражения.
Люди с легкой формой акне могут найти безрецептурные препараты, содержащие перекись бензоила или салициловую кислоту, как эффективные.Эти продукты обычно дают результаты через 4–8 недель.
Если прыщи более серьезны или безрецептурные препараты не работают, человеку следует обратиться к врачу, например, дерматологу.
Узнайте больше о прыщах здесь.
Экзема
Экзема распространена и часто проявляется в виде зудящих красных пятен на коже. Они могут образовываться где угодно на теле.
Специалисты не знают, что вызывает экзему, но она не заразна.
Это хроническое заболевание, означающее, что вылечить его нельзя, но лекарства и изменение образа жизни могут помочь справиться с симптомами.
Национальная ассоциация экземы рекомендует людям с экземой:
- избегать всего, что может ухудшить состояние
- мыться и увлажнять каждый день
- использовать лекарства, рекомендованные или прописанные их врачами
Узнайте больше об экземе здесь.
Герпес
Вирус простого герпеса вызывает заразную инфекцию. Человек может понять, что у него это есть, только когда он замечает герпес, который выглядит как волдыри, образующийся на губах или вокруг них.Язвы могут быть болезненными или покалывающими.
Герпес имеет свойство появляться время от времени. Стресс и воздействие солнечного света являются одними из различных факторов, которые могут вызвать вспышку язв.
Герпес обычно проходит самостоятельно через несколько недель.
Некоторые люди используют безрецептурные кремы, содержащие ацикловир, чтобы облегчить симптомы и ускорить процесс заживления.
Однако такие актуальные противовирусные препараты не всегда эффективны. У человека может быть больше шансов увидеть результаты, если он будет принимать противовирусные препараты, отпускаемые по рецепту.
Узнайте больше о герпесе здесь.
Волдыри
При повреждении кожи водянистая жидкость, называемая сывороткой, просачивается в поврежденный участок из окружающей ткани. Это может привести к образованию пузыря на коже, называемого волдырем.
Ожоги, трения, инфекции и аллергии — наиболее частые причины появления волдырей.
Эти поражения обычно проходят сами по себе, и их лопание или разрыв увеличивает риск заражения.
Узнайте больше о волдырях здесь.
Крапивница
Аллергические реакции могут вызвать крапивницу, которая выглядит как красная неровная зудящая сыпь. Крапивница обычно проходит сама по себе.
Если кто-то подозревает серьезную аллергическую реакцию, он должен позвонить в службу 911 или иным образом обратиться в службу экстренной помощи. Предупреждающие знаки включают:
Узнайте больше о ульях здесь.
Импетиго
Инфекция, вызванная бактериями Staphylococcus или Streptococcus , в просторечии известными как стафилококк или стрептококк, вызывает импетиго.
Импетиго — кожная инфекция, при которой образуются красные язвы, окруженные красной кожей. Поражения наполняются гноем и превращаются в прыщики, которые затем раскрываются и покрываются коркой.
Импетиго заразно и легко распространяется. Врачи лечат его антибиотиками.
Узнайте больше об импетиго здесь.
Родинки
Родинки представляют собой круглые или продолговатые пятна, которые темнее окружающей кожи. Три основных типа родинок:
- Врожденные : человек рождается с этим типом родинки, которая может быть любого размера и на любой части тела.
- Обычный : У большинства взрослых есть 10–40 таких обычно безвредных наростов, которые, как правило, появляются выше талии в местах, подверженных воздействию солнца.
- Атипичный : Меланома рака кожи может образовываться в виде атипичных родинок, которые обычно больше четверти дюйма в диаметре, а не круглые и имеют более одного цвета.
Людям с атипичными родинками следует внимательно следить за ними, так как они могут перерасти в рак кожи. Обратите внимание на различия в том, как они выглядят или ощущаются, и поговорите с врачом о любых изменениях.
Узнайте больше о родинках здесь.
Актинический кератоз
Актинический кератоз может развиться на коже, поврежденной солнцем. Похоже на корки телесного, коричневого, розового или красного цвета.
Люди с актиническим кератозом имеют высокий риск развития рака кожи.
Врачи могут порекомендовать в качестве лечения хирургическое вмешательство, кремы или световую терапию.
Узнайте больше об актиническом кератозе здесь.
Псориаз
Псориаз обычно образует участки зудящей или чешуйчатой кожи.Пятна, как правило, появляются на локтях, коленях или коже черепа, но могут развиваться на любой части тела.
Ученые еще точно не знают, что вызывает псориаз. Однако это аутоиммунное заболевание — оно возникает из-за проблем с иммунной системой. Лекарства нет, но есть несколько методов лечения.
Безрецептурные кремы и мази могут помочь одним людям, в то время как другим нужны лекарства, отпускаемые по рецепту.
Узнайте больше о псориазе здесь.
Стригущий лишай
Грибок вызывает стригущий лишай, кожную инфекцию, которая может образовывать круговую сыпь.Она может появиться на любой части тела, а сыпь обычно окружена зудящей, красной, чешуйчатой кожей и выпадением волос.
Люди иногда называют стригущий лишай на ступнях спортсмена или стригущий лишай в паховой области.
Безрецептурные кремы, лосьоны и порошки могут лечить инфекцию.
Стригущий лишай на коже черепа называется tinea capitis, и для него обычно требуются противогрибковые препараты, отпускаемые по рецепту. Лечение может длиться 1–3 месяца.
Узнайте больше о стригущем лишае здесь.
Симптомы, причины, диагностика и лечение
Кожная язва — это открытая язва на коже в форме кратера.Рана примерно круглой формы, центр которой открыт и необработан.
Язвы на коже развиваются при распаде ткани и вызываются множеством различных факторов: травмой, недостатком кровообращения или длительным давлением. К счастью, несколько вариантов лечения могут помочь вылечить и предотвратить дальнейшие осложнения.
Веривелл / Эмили РобертсСимптомы
Язвы на коже вызывают углубление на коже, похожее на кратер, из которого может выделяться прозрачная жидкость (называемая серозная ), кровь или, в случае инфицирования, гной.Внешняя граница кожной язвы часто приподнята и воспалена.
Кожа вокруг язвы может быть обесцвеченной, приподнятой или утолщенной. По мере отмирания ткани участки язвы могут почернеть.
Язвы на коже обычно начинаются медленно и постепенно ухудшаются по мере разрушения кожи. На ранних стадиях кожной язвы вы можете просто заметить обесцвеченный участок, более темный или светлый, чем окружающая ткань кожи. Эта область может гореть или чесаться.
По мере прогрессирования язвы кожная ткань распадается и может выглядеть так, как будто кожа стерлась или «исчезла».»
Кожа разрушается по мере прогрессирования язвы.
Мелкие кожные язвы неглубокие, поражают только верхние слои кожи (эпидермис). Более серьезные кожные язвы могут поражать нижние слои кожи (дерму) и подкожную клетчатку. В крайне тяжелых случаях язва распространяется на мышцы и кости.
Даже небольшие кожные язвы являются поводом для беспокойства, потому что они, как известно, действуют медленно и легко могут заразиться.
Причины
Есть несколько различных типов кожных язв.Каждый тип кожной язвы вызывается различным набором основных факторов, но основная проблема — нарушение кровотока.
Язвы на коже могут развиться у любого человека в любом возрасте, но они чаще встречаются у пожилых людей, людей с определенными хроническими заболеваниями, такими как диабет и атеросклероз, а также у людей с ограниченными физическими возможностями.
Ожирение, курение и беременность также подвергают вас повышенному риску. Поскольку кожные язвы вызваны внутренними факторами, они с большой вероятностью могут появиться снова.
Типы кожных язв включают:
Язвы пролежней
Язвы пролежней, также называемые пролежнями, пролежнями или пролежнями, возникают, когда на определенный участок кожи в течение длительного времени оказывается давление.Это сжимает кровеносные сосуды, нарушая нормальное кровообращение в этой области и вызывая разрушение кожи.
Эти типы язв чаще всего развиваются вокруг костных участков, поскольку там меньше жира, который смягчает кожу. Чаще всего они встречаются на бедрах, локтях, спине, на ягодицах вокруг копчика, а также на лодыжках и пятках.
Наибольшему риску возникновения пролежней подвержены люди с ограниченной подвижностью, такие как пожилые люди, а также люди, прикованные к постели или в инвалидных колясках.Взаимодействие с другими людьми
Венозные язвы кожи
Венозные кожные язвы являются наиболее распространенным типом кожных язв. Они вызваны плохим кровообращением в ногах, когда кровь скапливается в венах, а не отправляется обратно к сердцу.
Это проникает в окружающие ткани, вызывая их разрушение. Венозные кожные язвы обычно образуются на голени. Варикозное расширение вен, ожирение, недостаток активности и беременность — все это повышает риск развития этих язв.
Хроническая венозная язва голени.Hemjaa / Getty ImagesАртериальные язвы кожи
Когда артерии не доставляют кровь к коже должным образом, могут развиться кожные артериальные язвы. Как и венозные язвы, язвы на коже артерий чаще встречаются на конечностях, особенно на голенях. Любое состояние, нарушающее кровообращение, повышает вероятность развития кожных язв на коже.
Нейропатические кожные язвы
Нейропатические язвы кожи чаще всего встречаются у людей с диабетом, поэтому их часто называют диабетическими язвами стопы.Они случаются, когда повреждение нервов вызывает потерю чувствительности в частях стоп.
Вы не почувствуете, что ваши ноги устали и вам нужен отдых, или есть небольшие травмы, которые необходимо устранить. В сочетании с нарушением кровообращения эти раны не заживают, и со временем развивается язва.
Нейропатические кожные язвы обычно образуются на подошвах стоп. Из-за потери чувствительности стопы эти язвы могут не болеть, поэтому их легко игнорировать.
Как и в случае с любой язвой, важно вылечить их как можно скорее, даже если они не настолько болезненны, чтобы вызывать беспокойство. В противном случае они могут быстро перейти к чему-то более серьезному.
Язвеобразные кожные раны
Технически это не кожные язвы, потому что они вызваны не внутренним фактором (например, отсутствием кровообращения), а травмой. После протирания кожи может образоваться кратероподобная рана, которая больше похожа на язву.
Плохо подобранная обувь или спортивное снаряжение, а также повторяющиеся движения, такие как копание лопатой, могут истирать кожу и оставлять кратерообразную рану. После того, как крупный кистозный нарыв или фурункул исчез, у вас может образоваться участок кожи округлой формы с вдавленным центром.
Хорошая новость заключается в том, что большинство этих язвообразных ран очень поверхностны и заживают сами по себе. При глубоких ранах следует обратиться к врачу.
Необычные причины кожных язв
Эти причины встречаются реже:
Диагностика
Если вы подозреваете, что у вас есть кожная язва или какая-либо рана, которая плохо заживает, вам следует обратиться к врачу.Даже незначительные кожные язвы за короткий промежуток времени могут перерасти в серьезное заболевание. Поскольку кожные язвы, как известно, заживают медленно, вам, вероятно, понадобится медицинский совет и вмешательство, чтобы помочь в их лечении.
Врач обычно может диагностировать кожную язву, просто взглянув на нее. В некоторых случаях она может заказать рентген или компьютерную томографию (КТ), чтобы проверить язву и вены.
Когда вы пойдете на обследование кожной язвы, ваш врач задаст вопросы о вашем здоровье и захочет узнать, как долго у вас была язва, растет ли она или заживает, болезненна или кровоточит.
Кожные язвы классифицируются как острые, или хронические. Острые язвы — это те язвы, которые заживают в течение примерно 12 недель. Язвы, которые не заживают или плохо заживают через 12 недель, считаются хроническими. Это похоже на то, как если бы кожа устала от попыток заживления язвы и решила, что рана — это новое явление.
Из этих двух хронические язвы на коже явно более серьезны. Хронические язвы, даже небольшие, подвержены инфекциям и могут причинять сильную боль.Взаимодействие с другими людьми
Лечение
Лечение кожных язв адаптировано к вашей ситуации и во многом зависит от типа язвы и ее степени тяжести.
Небольшие поверхностные язвы и подобные язве раны обычно можно лечить в домашних условиях, особенно если они неглубокие и у вас нет основной проблемы, препятствующей заживлению. Накройте язву повязкой, чтобы она оставалась чистой и защищенной.
Когда звонить врачу
Если язва большая или глубокая, увеличивается в размерах, невероятно болезненна или если у вас есть какие-либо признаки инфекции (повышенное покраснение, боль, отек и / или гной), вы замечаете неприятный запах, исходящий от вашей язвы или у вас высокая температура, немедленно обратитесь к врачу.
Вы также захотите позвонить своему врачу, если ваша язва, какой бы незначительной она ни была, не показывает признаков заживления через неделю или 10 дней.
В большинстве случаев язва будет перевязана, чтобы защитить рану. Однако, если ваша язва сильно истощается, ваш врач может порекомендовать оставить рану открытой. Перевязка язвы, если она сильно истощает, может препятствовать заживлению.
Если у вас болезненная язва, вам могут назначить обезболивающее. Также могут быть назначены антибиотики с профилактической целью для предотвращения инфекции или для лечения уже инфицированной раны.
Санация проводится для удаления мертвых тканей из более серьезных язв. При глубоких язвах или тех, которые не заживают в течение длительного периода времени, могут потребоваться кожные трансплантаты. В самых тяжелых случаях может потребоваться ампутация части стопы, ноги или другого придатка.
Восстановление хорошего кровообращения — ключ к лечению и профилактике язв. Сюда входит поднятие ног, ношение компрессионных чулок, уменьшение давления на участки, подверженные язве, хирургия поверхностных вен. В частности, язвы на ногах с невероятной вероятностью повторятся, поэтому часто необходимо носить компрессионные чулки всю жизнь.Взаимодействие с другими людьми
Язвы на коже — это очень медленно заживающие раны. Чтобы их правильно вылечить, необходимо строгое соблюдение плана лечения, разработанного для вас врачом, а также время и терпение.
Профилактика
Если вы склонны к развитию кожных язв, следует обратиться к врачу. Они могут помочь вам разработать план их предотвращения. Один фактор, который вы можете не учитывать, но который по-прежнему является важным компонентом лечения язвы, — это здоровая и питательная диета.Недостаток питательных веществ может затруднить заживление язвы.
Также полезны изменения в образе жизни. Отказ от курения, упражнения для увеличения кровотока, похудание и контроль диабета могут помочь предотвратить развитие язв.
Слово Verywell
Язва кожи, особенно хроническая, может помешать вашей жизни. Вы можете испытывать постоянную боль. Общение может быть затруднено, потому что вам трудно передвигаться или вас смущает запах, исходящий от язвы.Так что будьте внимательны к признакам депрессии и сообщите своему врачу, если вы чувствуете депрессию.
Всегда информируйте своего врача о любых изменениях в вашей кожной язве, задавайте вопросы и делайте все возможное, чтобы следовать своему плану лечения и профилактики язвы. Это даст вам наилучший возможный результат.
Распознавание новообразований кожи: фото-гид
ЛЬЮИС К. РОУЗ, MB, BS (LOND), Центр науки здравоохранения Техасского университета, Сан-Антонио, Техас
Am Fam Physician. 15 сентября 1998; 58 (4): 873-884.
Информация для пациентов: см. Соответствующий раздаточный материал по раку кожи, написанный автором этой статьи.
Злокачественные поражения кожи являются обычным явлением. Пациенты, у которых развивается плоскоклеточный рак и злокачественная меланома, часто имеют распознаваемые предшественники. Некоторые поражения кожи напоминают злокачественные новообразования. Особую озабоченность вызывают растущие, распространяющиеся или пигментные поражения, а также пораженные участки кожи.Знание сходства и различий между этими поражениями позволяет лечащему врачу в большинстве случаев поставить диагноз путем простого осмотра и пальпации. В случае сомнений целесообразно выполнить эксцизионную биопсию небольших очагов поражения или пункционную биопсию более крупных очагов. Удаление предраковых образований снизит вероятность возникновения злокачественных новообразований. Почти все виды рака кожи можно вылечить путем раннего удаления или уничтожения. По этим причинам врачи должны быть осведомлены о факторах риска рака кожи, информировать пациентов о снижении риска и включать осмотр кожи на предмет предраковых и злокачественных новообразований как часть обычных медицинских осмотров.
Первичное новообразование кожи — обычное явление. Раннее распознавание таких поражений важно, потому что полное иссечение излечивает почти все случаи рака кожи, если оно выполняется на ранних стадиях. Предположительный диагноз часто может быть поставлен с учетом факторов риска пациента, истории поражения и его местоположения, внешнего вида и текстуры. Окончательный диагноз ставится при гистологическом исследовании биоптатов.
Факторы, способствующие раку кожи
Большинство первичных новообразований кожи возникает на коже, подвергшейся воздействию неблагоприятных условий.Ультрафиолетовый свет от солнечного света чаще всего является фактором, способствующим этому. Солнечный свет в пустыне особенно опасен, но вода и снег отражают большую часть ультрафиолетового света неба, что увеличивает риск для моряков, любителей пляжного отдыха и любителей зимних видов спорта. У фермеров и владельцев ранчо кожа лица, шеи и рук также подвержена высокому риску.
Воздействие иммунодепрессантов или ионизирующего излучения — менее частая причина.1 Использование органических мышьяков и смол предрасполагает к раку кожи.Наличие в анамнезе злокачественной меланомы у родственника первой степени родства или наличие многочисленных меланотических невусов, которые могут быть семейными или спорадическими, значительно увеличивает риск развития злокачественной меланомы.2–4 Лица со светлой или веснушчатой кожей, которая не загорает. Повышенный риск. Темные волосы и кожа обеспечивают некоторую защиту от рака кожи. Семейные врачи должны информировать своих пациентов об этих рисках и рекомендовать им защищать свою кожу.
Поражения кожи привлекают внимание врача тремя способами: (1) пациент может знать о поражении и проконсультироваться с врачом по этому поводу; (2) врач может заметить поражение при осмотре пациента по какой-либо другой причине; или (3) врач осматривает всю поверхность кожи на предмет повреждений в рамках осмотра перед приемом на работу или проверки состояния здоровья.Полное обследование кожи важно, особенно у пациентов из группы высокого риска, потому что на стадии, когда они излечимы, рак кожи безболезнен и часто незаметен. Верхняя часть головы, лицо, шея, плечи и разгибающие поверхности рук особенно важны, но ареола, вульва и крайняя плоть также являются областями повышенного риска. У чернокожих пациентов особенно уязвимы ладони рук, подошвы стоп и околоногтевые области. Подробное описание и измерение всех подозрительных кожных поражений должны быть зарегистрированы в медицинской карте пациента.
Базально-клеточная карцинома
Базальноклеточная карцинома, составляющая 60 процентов первичных раковых опухолей кожи, представляет собой медленно растущее поражение, которое проникает в ткани, но редко дает метастазы. Большинство метастатических базальноклеточных карцином возникает из больших опухолей.5 Базальноклеточные карциномы, которые рецидивируют после удаления, могут подвергаться большему риску метастазирования.6 Базальноклеточная карцинома часто встречается на лице и на других открытых поверхностях кожи, но может возникать где угодно (Рисунок 1) . Обычная форма сначала проявляется в виде небольшого округлого или овального участка утолщения кожи.Обычно не бывает зуда, боли или изменения цвета кожи. Область очень медленно расширяется по окружности, образуя слегка приподнятый край, который может иметь блестящий, жемчужный или слегка полупрозрачный вид (рис. 2).
РИСУНОК 1.
Малый базальноклеточный рак.
Просмотр / печать Рисунок
РИСУНОК 2.
Базальноклеточная карцинома с характерным блестящим внешним видом.
РИСУНОК 2.
Базальноклеточный рак с характерным блестящим внешним видом.
По мере того, как поражение продолжает расти, центральная область становится атрофической, оставляя пустоту, покрытую тонкой кожей, часто с видимыми сосудами, которые в конечном итоге изъязвляются (рис. 3). Края роста становятся более неровными, а форма — неровной. Основание также является инвазивным и постепенно разрушает подлежащую ткань, что затрудняет полное удаление поражения.
РИСУНОК 3.
Язвенная базальноклеточная карцинома.
Менее распространенные формы включают поверхностную базальноклеточную карциному, напоминающую очаг дерматита, пигментную базальноклеточную карциному, напоминающую узловую злокачественную меланому, и базально-клеточную карциному агрессивного роста. Базально-клеточная карцинома с агрессивным ростом представляет собой инфильтрирующее склерозирующее поражение, которое может выглядеть как рубец с твердым или твердым основанием. У пациентов моложе 35 лет базальноклеточная карцинома имеет тенденцию принимать более агрессивные формы.7
Нет предраковых состояний, предшествующих базальноклеточной карциноме. Базально-клеточная карцинома и поражения схожего внешнего вида сравниваются в таблице 1.
Посмотреть / распечатать таблицу
ТАБЛИЦА 1Характеристики базально-клеточной карциномы и поражений схожего внешнего вида
| Поражение | Местоположение | Поверхность | Цвет | Контур | Другие особенности | |||||
|---|---|---|---|---|---|---|---|---|---|---|
Базальноклеточная карцинома | Наиболее часто встречается на лице, но может возникать где угодно | Рельефный, жемчужный, плотный | Нормальный цвет кожи Круглый вначале, нерегулярный позже | Может образоваться изъязвление | ||||||
Поверхностная базально-клеточная карцинома | В любом месте | Шероховатая | Шероховатая | Кожа неправильной или розовой окраски | Похож на дерматит | |||||
Пигментная базальноклеточная карцинома | Чаще всего возникает на лице | Узелок | Область роста темно-коричневая или черная | Становится нерегулярной по мере роста | злокачественная меланома | |||||
Проникающая базальноклеточная карцинома | Любое место | Гладкая | Кожа | Цвет кожи | 4 Различный твердый шрам | |||||
Трикоэпителиома | Любая локализация | Бугристая, перламутровая | Нормальный цвет кожи | Круглый | 903 903 903 Злокачественный 9352 903 9 из предыдущая травма | Выпуклая, округлая, гладкая | Обычно розовая, может быть телесного цвета | Варьируется, часто линейная | Часто крупная, но не растет за один год | |
| cum contagiosum | Лицо и руки детей, области полового контакта | Выступающая, округлая центральная выемка | Телесного цвета | Круглая | Обычно множественные, сгруппированные или разбросанные. заразная | |||||
Мягкая, мясистая | ||||||||||
Дерматофиброма | Часто встречается на конечностях, редко на лице | Плоская или слегка приподнятая, с краями без утолщения 9351 , твердые под поверхностью, но не на поверхности | Обычно круглые или овальные | Обычно диаметр> 5 мм при первом обнаружении |
Особенности базально-клеточной карциномы и поражений аналогичного вида
| Поражение | Местоположение | Поверхность | Цвет | Контур | Другие особенности | ||||
|---|---|---|---|---|---|---|---|---|---|
Базально-клеточная карцинома | Наиболее часто встречается на лице, но может возникать где угодно | Нормальный цвет кожи | Сначала круглые, нерегулярно позже | Может образоваться изъязвление | |||||
Поверхностная базальноклеточная карцинома | В любом месте | Шероховатая | 00 Повторяющаяся | 9351 9351 9351 9351 9351 Круглая или розовая дерматит | |||||
Пигментная базальноклеточная карцинома | Чаще всего возникает на лице | Узелок | Зона роста темно-коричневая или черная | 5 | 5 становится нерегулярно Выглядит как узловая злокачественная меланома | ||||
Проникающая базальноклеточная карцинома | В любом месте | Гладкая | Шрам цвета кожи | Различный5252, твердый агг рессивно | |||||
Трикоэпителиома | Любая локализация | Выпуклая, перламутровая | Нормальный цвет кожи | Место предыдущей травмы | Выпуклое, округлое, гладкое | Обычно розовое, может быть телесного цвета | Различное, часто линейное | Часто большое, но без роста за один год | |
Molluscum contagiosum | Лицо и руки детей, области полового контакта | Выпуклая, закругленная центральная выемка | Кожа цвета | Обычно 9507 Круглые кластеры или разбросаны; заразная | |||||
Мягкая, мясистая | |||||||||
Дерматофиброма | Часто встречается на конечностях, редко на лице | Плоская или слегка приподнятая, с краями без утолщения 9351 , твердые под поверхностью, но не на поверхности | Обычно круглые или овальные | Обычно диаметр> 5 мм при первом обнаружении |
Плоскоклеточная карцинома
Плоскоклеточная карцинома составляет 20 процентов всех случаев рак кожи.Обычно это происходит на участках кожи, которые много лет подвергались воздействию солнечного света. Он также может появиться в областях, подвергшихся ионизирующему облучению, или в других местах у пациентов, прошедших лечение иммунодепрессантами1 или подвергшихся воздействию органических трехвалентных соединений мышьяка или смол. Плоскоклеточный рак губы может быть связан с курением трубки, а также с воздействием солнечного света.
Инфекция, вызванная вирусом папилломы человека, может быть предшественником кератоакантомы, околоногтевых, генитальных и других плоскоклеточных карцином, особенно у пациентов с ослабленным иммунитетом.8 На пораженном участке появляется легкое покраснение, шелушение, трещины и неровная поверхность. Могут быть видны поверхностные расширенные сосуды. Поражение часто выглядит очень сухим и может кровоточить при растяжении или стирании. Распространяется сбоку от краев и может неравномерно накапливаться. Новые поражения часто появляются рядом со старыми. Кластеры поражений могут иметь вид мясистых масс (рис. 4). Очаги могут стать атрофичными и образовать сырые пятна или явные изъязвления (рис. 5).
РИСУНОК 4.
Плоскоклеточный рак с скоплениями поражений.
РИСУНОК 5.
Язвенный плоскоклеточный рак губы.
Два других поражения кожи считаются частью спектра плоскоклеточного рака. Первый тип, кератоакантома, тесно связан с плоскоклеточным раком. Как и плоскоклеточный рак, он появляется на коже, поврежденной солнечным светом или химическими веществами. Часто возникает на месте травмы, особенно у пациентов с ослабленным иммунитетом. Иногда это связано с инфекцией вируса папилломы человека.Кератоакантома выглядит как гладкое поражение цвета кожи или розового цвета, которое приобретает куполообразную форму в период очень быстрого роста. В зрелом состоянии он имеет форму вулкана с выступающими массами кератина, напоминающими лаву. Классическая кератоакантома не является злокачественной и регрессирует спонтанно, но атипичные поражения могут фактически быть плоскоклеточной карциномой.7 Многие дерматопатологи относят кератоакантому к спектру плоскоклеточной карциномы9 (рис. 6).
РИСУНОК 6.
Кератоакантома с типичным вулканическим видом.
Второй тип — бородавчатая карцинома, вариант плоскоклеточного рака с неровной бородавчатой поверхностью (рис. 7).
РИСУНОК 7.
Неровная бородавчатая поверхность бородавчатой карциномы.
В то время как метастазирование обычной плоскоклеточной карциномы, вызванной солнечным светом, является необычным, более вероятно, что метастазируют поражения губы или уха, поражения, которые рецидивируют после предыдущей терапии, поражения в месте ожога и более глубоко инвазивные.Плоскоклеточный рак кожи может быть метастатическим из других мест (рис. 8).
Различные поражения кожи считаются предшественниками плоскоклеточного рака. Актинический кератоз очень похож на менее тяжелые поражения плоскоклеточного рака. Он всегда обнаруживается на коже, которая подвергалась интенсивному воздействию солнечного света.9,10 Актинический кератоз следует искать во время обычного осмотра кожи, особенно у светлокожих пациентов, которые часто подвергались воздействию солнечного света.Регулярное повторное обследование пораженной кожи и обработка любых участков, демонстрирующих рост или изменения, могут предотвратить неопластическую трансформацию или обеспечить раннее лечение злокачественного новообразования11 (Рисунок 9).
РИСУНОК 8.
Метастатический плоскоклеточный рак.
РИСУНОК 9.
Актинический кератоз.
Epidermodysplasia verruciformis — необычное аутосомно-рецессивное заболевание, которое предрасполагает пациентов к развитию плоскоклеточного рака (рис. 10).Актинический хейлит — это заболевание, похожее на актинический кератит, но поражающее киноварь губ.
РИСУНОК 10.
Бородавчатая эпидермодисплазия кисти.
Болезнь Боуэна представляет собой плоскоклеточный рак in situ, напоминающий бляшку псориаза. Когда болезнь Боуэна возникает на половом члене, это называется эритроплазией Кейра (рис. 11). Лейкоплакия рта или области гениталий может быть предраковой (рис. 12).
РИСУНОК 11.
Эритроплазия Кейра (болезнь Боуэна полового члена).
РИСУНОК 12.
Лейкоплакия половых органов.
Вирус папилломы человека включает несколько штаммов, которые связаны с плоскоклеточной карциномой, особенно в области гениталий.12 Вирус может не быть предшественником плоскоклеточной карциномы, но увеличивает риск развития плоскоклеточного рака у пациента. В таблице 2 плоскоклеточная карцинома и ее варианты сравниваются с другими поражениями аналогичного внешнего вида (рисунки с 13 по 16).
Посмотреть / распечатать таблицу
ТАБЛИЦА 2Особенности плоскоклеточного рака и поражений схожего вида
| Поражение | Местоположение | Поверхность | Цвет | Контур | 9357 | Области, подверженные солнечному свету, радиации или мышьякам | Шероховатая, неровная, иногда чешуйчатая, иногда с видимыми сосудами, иногда бородавчатая или с мясистыми массами | Сначала кожа цвета, иногда покраснела | Неясный | Новые очаги могут появиться рядом со старыми |
|---|---|---|---|---|---|
Не исчезает при терапии кортикостероидами | |||||
Кератоакантома (вариант 2 плоскоклеточного рака) особенно лицо и руки | Гладкий купол, приобретающий форму вулкана | Цвет кожи или слегка покрасневший | Четко выраженный | Проходит период очень быстрого роста, часто регресс | |
Экзема Рисунок 13) | Атопический дерматит за ушами, на участках изгиба | Покрасневший, слегка чешуйчатый, иногда с пузырьками | Сначала сухой, трещинный, может мокнуть | Неопределенный 9351 Неопределенный 9351 атопические люди и лица, подверженные действию раздражителей | |
Контактный дерматит (Рисунок 14) | Везде, где кожа соприкасается с раздражителем | Покраснение, слегка шелушение, иногда сначала с пузырьками | , трещинный, может плакать | Ограничено | De риматит проходит с помощью кортикостероидной терапии |
Псориаз (Рисунок 15) | Локти, колени, скальп, крестцовая расщелина, ногти | Чешуйчатая с покрасневшим основанием | сухая чешуя красные чешуйки удалены; может истекать | Хорошо отграниченный; округлые, неровные или сливные | Часто широко распространены, иногда зудящие; варьируется в зависимости от сезона |
Себорейный дерматит (Рисунок 16) | Кожа головы, лоб, носогубная складка, срединная линия туловища | Выпуклая, с чешуйками | Желтая или коричневая | Желтая или коричневая | Некоторые поражения могут быть легко удалены |
Особенности плоскоклеточного рака и поражения аналогичного вида
| Поражение | Расположение | Поверхность | Цвет Другие особенности | 90||
|---|---|---|---|---|---|
Плоскоклеточный рак | Области, подверженные солнечному свету, радиации или мышьякам | Шероховатая, неровная, иногда чешуйчатая, иногда с видимыми сосудами, иногда бородавчатая или с цветными мясистыми массами | сначала, иногда покраснела, позже | 900 02 Расплывчатый | Новые очаги могут появиться рядом со старыми |
Не исчезает при терапии кортикостероидами | |||||
Кератоакантома (вариант плоскоклеточного рака, особенно плоскоклеточный рак) | руки | Гладкий купол, приобретающий форму вулкана | Телесного цвета или слегка покрасневший | Четко обозначенный | Проходит период очень быстрого роста, часто регрессирует |
Атопический дерматит за ушами, на участках изгиба | Покрасневший, слегка чешуйчатый, иногда с пузырьками | Сначала сухой, трещинный, может плакать | Часто встречается у лиц, страдающих атопией, и лиц, подвергающихся действию раздражителей | ||
Контактный дерматит (Рисунок 14) | Везде, где кожа контактирует с раздражителем | Покрасневшая, слегка чешуйчатая, иногда с пузырьками | Сначала сухая, потрескавшаяся, может плакать По описанию | Дерматит проходит с помощью кортикостероидной терапии | |
Псориаз (Рис.15) | Локти, колени, скальп, крестцовая щель, основание ногтей | 52 с сухим красным цветом52 чешуя, гладкая розовая или красная, где чешуйки удалены; может истекать | Хорошо отграниченный; округлые, неровные или сливные | Часто широко распространены, иногда зудящие; варьируется в зависимости от сезона | |
Себорейный дерматит (Рисунок 16) | Кожа головы, лоб, носогубная складка, срединная линия туловища | Выпуклая, с чешуйками | Желтая или коричневая | Желтая или коричневая | Некоторые поражения легко удалить |
РИСУНОК 13.
Экземный дерматит.
РИСУНОК 14.
Контактный дерматит.
РИСУНОК 15.
Псориаз.
РИСУНОК 16.
Себорейный дерматит.
Злокачественная меланома
Несмотря на то, что злокачественная меланома составляет только 1 процент случаев рака кожи, на злокачественную меланому приходится более 60 процентов смертей от рака кожи.13 Она рано метастазирует в отдаленные места, и ее метастазы обычно не поддаются лечению.Как и другие виды рака кожи, злокачественная меланома чаще встречается на коже, которая подвергалась чрезмерному воздействию солнечного света, но может возникнуть где угодно. Выделяют четыре типа злокачественной меланомы.
Поражения при поверхностной меланоме имеют темно-коричневый или черный цвет. В начальной фазе они имеют медленно расширяющийся неправильный контур. Некоторые участки могут быть более светлого оттенка. Вертикальный рост происходит позже, проникая в дерму и вызывая приподнятость некоторых частей поражения. Это наиболее распространенный вид меланомы (рис. 17).
РИСУНОК 17.
Злокачественная меланома, распространяющаяся по поверхности.
Узловая меланома с самого начала растет вертикально и, скорее всего, рано начнет метастазировать. Он имеет незначительное или полное отсутствие бокового расширения и выглядит как блестящий черный купол.
Меланома злокачественного лентиго возникает в уже существующем злокачественном лентиго. Появление одного или нескольких узелков сигнализирует о переходе к инвазивному поражению (рис. 18).
Просмотр / печать рисунка
РИСУНОК 18.
Лентиго злокачественное. Обратите внимание на множественные узелки, сигнализирующие об инвазивности поражения.
РИСУНОК 18.
Lentigo maligna. Обратите внимание на множественные узелки, сигнализирующие об инвазивности поражения.
Акральная лентигинозная меланома возникает на ладонях рук, подошвах стоп, под ногтями и на поверхностях слизистых оболочек. Это редкость, составляющая всего 5 процентов меланом у людей с бледной кожей. Темнокожие люди редко заболевают меланомами, но если они это сделают, скорее всего, это будут акральные меланомы (рис. 19).
РИСУНОК 19.
Акральная лентигинозная меланома.
Поскольку не все злокачественные меланомы имеют видимую пигментацию, врачи должны с подозрением относиться к любым разрастающимся или кровоточащим очагам при незначительной травме. Если диагноз вызывает сомнения, лучше сделать одну или несколько адекватных биопсий на всю толщину кожи для гистологического исследования.
Определенные поражения кожи считаются предшественниками злокачественной меланомы. Голубые невусы иногда становятся местом злокачественных меланоцитарных изменений.Об этом изменении могут свидетельствовать подозрительные черты, такие как расположение на коже головы мужчин старше сорока лет, рост, кровотечение при незначительной травме и появление темных спутниковых поражений вокруг невуса. Все синие невусы следует тщательно контролировать или иссекать (рис. 20).
РИСУНОК 20.
Голубые невусы.
Лентиго злокачественное (меланотическая веснушка Хатчисона) встречается на лице или другой подверженной воздействию солнца коже пожилых светлокожих людей. Это коричневое пятно с некоторыми вариациями цвета, медленно и неравномерно растекающееся по краям.Из него могут вырасти темные инвазивные образования с неровными границами (рис. 18). Врожденные невомеланоцитарные невусы — это коричневые участки кожи, которые присутствуют при рождении или развиваются в младенчестве. Обычно они имеют неровную поверхность, могут быть слегка приподнятыми и иметь грубые волосы. Поражения размером более 20 см с большей вероятностью превратятся в злокачественную меланому, когда ребенку будет от трех до пяти лет.
Наличие 10 или более диспластических невусов повышает риск развития злокачественной меланомы в 12 раз.2 Диспластические невусы могут появляться de novo или могут развиваться из обычных меланоцитарных невусов. 3 Они встречаются у 5 процентов белого населения в целом, но у 30-50 процентов людей со спорадической (несемейной) первичной меланомой и почти у всех пациентов с семейной кожной melanoma.4
В таблице 3 обычные разновидности злокачественной меланомы сравниваются с поражениями аналогичного вида (рисунки с 21 по 23).
Просмотр / печать таблицы
ТАБЛИЦА 3Характеристики четырех форм злокачественной меланомы и поражений схожего вида
| Поражение | Расположение | Поверхность | Цвет | Контур | 358 Другие особенности | Злокачественная меланома, распространяющаяся по поверхности | Наиболее часто встречается на коже, подвергающейся воздействию солнечных лучей, но может возникать где угодно | Гладкая; вертикальный рост происходит позже | Темно-коричневый или черный, может быть разнообразным | Становится более неравномерным по мере роста | Может иметь розовый или красноватый ореол | ||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
Узловая меланома часто встречается на коже, подвергающейся воздействию солнца, но может встречаться где угодно | Узловатая форма | Темно-коричневый или черный, может быть пестрым | Может быть регулярным или нерегулярным | Растет агрессивно, вторгается рано | 9034|||||||||||||||||||||||||||||||||||||||||||||||
Меланома злокачественного лентиго | При ранее существовавшем злокачественном лентиго, обычно лицевая | Узловатая на гладком фоне | Темный или черный на бледно-коричневом фоне | 5 Нерегулярный | |||||||||||||||||||||||||||||||||||||||||||||||
Акральная лентигинозная меланома | Най фунты, ладони, подошвы стоп, слизистые оболочки | Гладкий | Темно-коричневый или черный | Нерегулярный | Встречается как у чернокожих, так и у белых | ||||||||||||||||||||||||||||||||||||||||||||||
Широко разбросанные | Гладкие, плоские или равномерно приподнятые | Однородные светлые или темно-коричневые | Обычные, круглые или овальные, редко> 10 мм в диаметре Реже встречается у чернокожих | ||||||||||||||||||||||||||||||||||||||||||||||||
Лентиго (веснушки) | В основном на солнечных поверхностях | Гладкие, плоские коричневые или коричневые | Однородные светлые | круглые, овальные или многогранныеТемнее на солнце, светлеет зимой | |||||||||||||||||||||||||||||||||||||||||||||||
Голубые невусы ( Рисунок 20) | Чаще всего возникают на руках или ногах; может встречаться где угодно | Папулы или узелки | Синий, сине-серый или сине-черный | Круглый или овальный, обычно диаметром <10 мм | Твердый при пальпации | ||||||||||||||||||||||||||||||||||||||||||||||
Наиболее часто встречается на лице | Узелок | Область роста темно-коричневая или черная | Становится неравномерной по мере роста | Характеристики четырех форм злокачественной меланомы и поражений схожего внешнего вида
|





 Они эффективны как при первичном, так и при вторичном инфицировании
Они эффективны как при первичном, так и при вторичном инфицировании Такие препараты останавливают рост и размножение грибков, вызывая их гибель
Такие препараты останавливают рост и размножение грибков, вызывая их гибель Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию
Им хочется, чтобы все симптомы исчезли буквально за несколько дней, и кажется, что врач назначил недостаточное количество препаратов. В комплекс терапии самостоятельно включаются дополнительные препараты. Нередко они не просто не дают желаемого эффекта, а еще и усугубляют ситуацию/teenage-skin-problems-183876012-5a245c86494ec900372b6366.jpg) Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний
Наши врачи-микологи и дерматологи постоянно проходят обучение и стажировки в лучших мировых клиниках, изучают новейшие методики терапии грибковых заболеваний