Терапия бессонницы: когнитивно-поведенческая терапия вместо лекарств
Бессонница – довольно распространенная проблема, снижающая качество жизни.
Рассмотрим безопасный, эффективный немедикаментозный способ справиться с бессонницей.
Термином «инсомния» принято обозначать расстройства сна, при которых вам, возможно,
- сложно заснуть,
- вы часто просыпаетесь (не получается оставаться спящим),
- вы просыпаетесь слишком рано и потом не можете заснуть.
Когнитивно-поведенческая психотерапия инсомнии, имеющая в англоязычной литературе отдельное название CBT-I – эффективный способ справиться с хроническими проблемами сна. Этот способ обычно рекомендуется как первый шаг в работе с нарушениями подобного характера.
В ходе применения CBT-I специалисты будут выяснять, какие мыслительные процессы и виды поведения мешают сну и подбирать замену этим видам поведения. Мешающие виды поведения нужно устранить и сформировать взамен здоровые привычки, связанные со сном.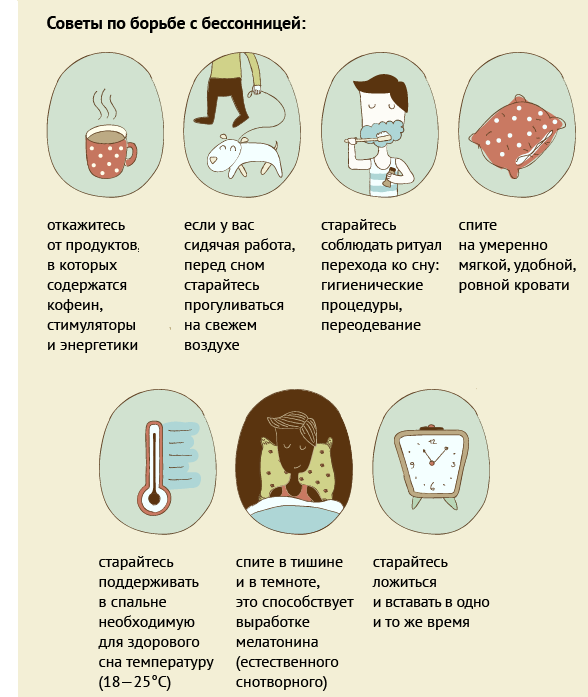 В отличие от медикаментов, такой вид терапии помогает справиться с глубинными проблемами, ведущими к нарушению сна.
В отличие от медикаментов, такой вид терапии помогает справиться с глубинными проблемами, ведущими к нарушению сна.
Чтобы определить, какие именно процедуры войдут в пакет вмешательства именно для вас, терапевт попросит на протяжении одной-двух недель вести дневник сна.
Как работает когнитивно-поведенческая терапия в случае бессонницы?
Терапевт будет учить вас
- распознавать те виды поведения, которые мешают вам уснуть,
- учить приостанавливать или контролировать негативные переживания, поток мыслей, который влечет за собой бессонную ночь,
- формировать правильные привычки, которые помогут вам заснуть и сделают ваш сон более спокойным.
Какими же техниками и приемами часто пользуются когнитивно-бихевиоральные терапевты? Специалистам в области прикладного анализа поведения эти техники покажутся знакомыми:
Техника 1. «Установление контроля стимулов». Метод позволяет научиться контролировать или устранять факторы, препятствующие засыпанию. Например, терапевт будет учить вас ложиться и вставать в одно и то же время, не спать днем. А также использовать кровать только для сна и секса. Специалист также научит вас, например, покидать кровать в том случае, если на протяжении 20 минут вам не удалось уснуть, а возвращаться в нее только тогда, когда вы чувствуете сонливость.
Например, терапевт будет учить вас ложиться и вставать в одно и то же время, не спать днем. А также использовать кровать только для сна и секса. Специалист также научит вас, например, покидать кровать в том случае, если на протяжении 20 минут вам не удалось уснуть, а возвращаться в нее только тогда, когда вы чувствуете сонливость.
Техника 2. «Ограничение сна». Если вы будете валяться в постели тогда, когда вы не хотите спать, у вас сформируется привычка, которая будет мешать вам уснуть вечером. В рамках этой методики терапевт ограничивает количество часов сна, в числе прочего создавая некоторую депривацию сна, что приводит к ощущению усталости вечером следующего дня. Как только сон начинает налаживаться, количество часов сна постепенно увеличивается.
Техника 3. «Гигиена сна». Этот метод терапии предполагает изменение многих привычек, которые могут не затрагивать сон напрямую. Например, терапевт будет работать с курением, чрезмерным употреблением кофеина, алкоголя, а также с режимом физических нагрузок. Также терапевт будет формировать некоторые полезные привычки, как например проветривание в комнате за 1-2 часа до сна.
Также терапевт будет формировать некоторые полезные привычки, как например проветривание в комнате за 1-2 часа до сна.
Техника 4. «Изменение окружающей среды». В случае применения этой техники вам нужно будет научиться создавать комфортное окружение для сна. Например, терапевт попросит вас максимально снизить уровень шума в спальне, спать в хорошо проветренной комнате без света, убрать из спальни телевизор и часы.
Техника 5. «Релаксация». При применении данного метода терапевт будет учить вас расслабляться. Он может использовать медитацию, арт-терапию, техники мышечной релаксации и другие методы.
Техника 6. «Пассивное бодрствование». Эта техника также называется «парадоксальное намерение». Парадоксально, но факт – беспокойство о том, что вы не можете уснуть, усугубляет вашу бессонницу. Поэтому при применении этой тактики рекомендуется просто лечь в кровать и расслабиться, это поможет вам быстрее уснуть.
Техника 7. «Биологическая обратная связь». Этот метод подразумевает, что вы будете наблюдать за показателями здоровья (пульсом, напряжением мышц и иными), чтобы затем научиться изменять их. Специалист даже может попросить вас взять приборы для измерений домой, чтобы оценить значение этих показателей. Такая информация поможет определить, какие показатели влияют на сон.
«Биологическая обратная связь». Этот метод подразумевает, что вы будете наблюдать за показателями здоровья (пульсом, напряжением мышц и иными), чтобы затем научиться изменять их. Специалист даже может попросить вас взять приборы для измерений домой, чтобы оценить значение этих показателей. Такая информация поможет определить, какие показатели влияют на сон.
Наибольшим эффектом будет обладать комбинация этих техник, подобранная индивидуально для вас.
Когнитивно- поведенческая терапия и медикаменты
Медикаменты для сна могут быть эффективны в краткосрочном лечении – например, они могут дать передышку в период стресса или переживания горя. Некоторые современные препараты допускают длительное применение, однако, они не очень хороши в лечении продолжительной инсомнии.
Когнитивно-поведенческая терапия бессонницы может быть отличным вариантом, если вы хотите справиться с длительными эпизодами инсомнии и боитесь стать зависимым от медикаментов (или опасаетесь побочных эффектов препаратов).
В отличие от лекарств, когнитивно-поведенческая терапия работает не с симптомами, а с причинами заболевания. Однако, потребуется время и много усилий для того, чтобы добиться результата. Поэтому в некоторых случаях лучшим лечением будет сочетании медикаментозной и когнитивно-поведенческой терапии.
Бессонница и другие расстройства
Бессонница может быть связана с самыми разнообразными соматическими заболеваниями, а также с приемом некоторых лекарств. При этом продолжительные проблемы со сном повышают риск развития некоторых заболеваний и вызывают проблемы с артериальным давлением, сердечной деятельностью, повышают риск диабета и могут приводить к возникновению хронических болей.
Если у вас есть какое-либо заболевание, связанное с бессонницей, поговорите со своим терапевтом, чтобы он смог подобрать наиболее подходящее вмешательство. Помните, что бессонница скорее всего не пройдет сама по себе.
Кому может помочь когнитивно-поведенческая терапия в случае бессонницы?
На самом деле, терапия может помочь практически всем, у кого есть проблемы со сном. Когнитивно-поведенческая терапия может помочь людям с основным диагнозом «бессонница» и людям, у которых бессонницей сопровождаются иные заболевания (хронические боли, психиатрические расстройства, такие как депрессия или тревожное расстройство). Более того, эффект когнитивно-поведенческой терапии обычно является длительным. И нет никаких исследований, которые выявили бы побочные эффекты когнитивно-поведенческой терапии.
Когнитивно-поведенческая терапия может помочь людям с основным диагнозом «бессонница» и людям, у которых бессонницей сопровождаются иные заболевания (хронические боли, психиатрические расстройства, такие как депрессия или тревожное расстройство). Более того, эффект когнитивно-поведенческой терапии обычно является длительным. И нет никаких исследований, которые выявили бы побочные эффекты когнитивно-поведенческой терапии.
Когнитивно-поведенческая терапия требует систематического подхода, а некоторые ее методы поначалу могут усугубить проблему. Но дайте ей шанс, и вы сможете увидеть перемены к лучшему.
Лечение расстройств сна у детей
Постоянно растущее количество доказательств, указывающих на важность выявления и оценки нарушений сна у детей, является результатом бимодальной ассоциации между сном и нейроонтогенетическим развитием, когнитивными функциями и поведением. Таким образом, плохое качество/количество сна, особенно различные патологии сна, связаны с нарушением нейроонтогенетического развития и нейрокогнитивным дефицитом, а также со снижением способности к обучению, социальному взаимодействию, правильной адаптации, поведению и выражению эмоций.
Можно найти множество причин, чтобы подчеркнуть важность изучения сна у детей и фармакотерапии расстройств сна в детском возрасте. Во-первых, симптомы расстройств сна у детей не только отличаются от таковых у взрослых, но также гетерогенны среди детей различного возраста. Например, обструктивное апноэ сна у детей (ОАС), в отличии от взрослых, не связано ни с индексом массы тела, ни с мужским полом. Более того, они различаются и клинически: основной дневной симптом ОАС у взрослых – излишняя дневная сонливость, тогда как у детей чаще описываются нарушения внимания или поведения, такие как раздражительность, повышенная активность, невнимательность.
Интересно, что клинические проявления расстройств также зависят от возраста ребёнка. Например, в течение первых лет жизни наиболее частыми нарушениями являются бессонница (трудности при засыпании или частые пробуждения в течение ночи), различные парасомнии и нарушения дыхания во сне. Позже, среди школьников, особенно среди подростков 13-18 лет, наиболее часто встречаются неблагоприятная гигиена сна, депривация сна, синдром задержки фазы сна, и другие нарушения циркадного ритма.
Другая причина, которая делает оценку нарушений сна еще более сложной – общий недостаток подготовки по данной теме врачей во всем мире. Исходя из этого, наблюдается нерешительность в использовании или неподходящее назначение лекарств (неправильный выбор, недостаточная или чрезмерная дозировка). Отмечается также недостаток клинических рекомендаций, основанных на доказательной медицине и на официально одобренных данных фармакотерапии сна в педиатрии. Например, бессонница в детском возрасте часто лечится эмпирическим путем с помощью клонидина – лекарства, не использующегося и не одобренного для лечения бессонницы у взрослых.
Эта статья обобщает данные по терапии нарушений сна у детей, с учетом отсутствия доказательно-обоснованных клинических рекомендаций по данной теме.
Бессонница характеризуется сложностями засыпания или сложностями поддержания сна (ночные пробуждения), либо пробуждениями ранее желаемого. У детей бессонница, в основном, проявляется нарушениями поведения – поведенческая бессонница детского возраста (ПБДВ), которая представлена 2 основными категориями: бессонница засыпания и бессонница, связанная с нарушением режима; существует также третий тип, представляющий собой комбинацию из этих 2.
С увеличением возраста могут наблюдаться другие типы бессонницы. Подростки могут страдать от бессонницы, связанной с низким качеством гигиены сна, синдромом отложенной фазы сна или психофизиологическими условиями. Среди подростков очень распространены вредные для сна привычки: использование электронных устройств в кровати, нарушение режима сна на выходных, употребление значительного количества алкоголя, кофеина (энергетических напитков), стимулирующих веществ, либо отход ко сну поздно ночью и, в связи с этим, пробуждение поздно утром.
Распространенность бессонницы в детском возрасте различна. Считается, что бессонница встречается в 30% случаев среди младенцев и дошкольников и снижается практически до 15% в последующие годы. Причины детской бессонницы также связаны с возрастом. У младенцев, за исключением ПБДВ 1-го типа, наиболее часты медицинские причины – пищевая аллергия, гастроэзофагеальный рефлюкс, колики, хронические или острые инфекционные заболевания. У дошкольников наиболее вероятными факторами, усиливающими бессонницу, являются ночные кошмары, страхи, разлука с родителями и тревога являются. Кроме того, у подростков главными триггерами бессонницы являются нарушения гигиены сна, другие расстройства сна, связанные с нарушениями циркадного ритма, возможное сочетание с расстройствами психики (дефицит внимания/синдром гиперактивности, депрессия, тревога).
Медикаментозное лечение
Как было сказано ранее, клинические рекомендации по вопросам фармакотерапии сна в детском возрасте в настоящее время недостаточны. Отмечается также дефицит профильной литературы. Лечение детской бессонницы с помощью фармакопрепаратов должно применяться, если консервативные способы, такие как гигиена сна или поведенческая терапия недостаточно эффективны. Перед выбором лекарственной терапии бессонницы должна быть тщательно оценена коморбидная патология (медицинская, психиатрическая и другие нарушения сна, такие как синдром беспокойных ног).
Мелатонин
Мелатонин широко применялся для лечения бессонницы среди расстройств аутистического спектра и синдрома гиперактивности, также были обнаружены преимущества его применения при нарушениях развития, таких как синдром Ангельмана или синдром ломкой Х-хромосомы. Мелатонин – способствующий сну гормон, синтезируется в шишковидной железе с пиком секреции между 2 и 4 часами утра. Он оказывает влияние на время наступления сна и частоту пробуждений. Эффективная доза 0,05 мг/кг, принимаемая за 1-2 часа до сна; также был предложен прием мелатонина через 9-10 часов после пробуждения ребенка. Мелатонин обладает безопасным медицинским профилем, с мягкими и редкими побочными эффектами (чаще – седация). Более того, мелатонин не взаимодействует с противоэпилептическими препаратами, не влияет на процессы развития и не вызывает зависимости.
Он оказывает влияние на время наступления сна и частоту пробуждений. Эффективная доза 0,05 мг/кг, принимаемая за 1-2 часа до сна; также был предложен прием мелатонина через 9-10 часов после пробуждения ребенка. Мелатонин обладает безопасным медицинским профилем, с мягкими и редкими побочными эффектами (чаще – седация). Более того, мелатонин не взаимодействует с противоэпилептическими препаратами, не влияет на процессы развития и не вызывает зависимости.
Антигистаминергические препараты
Антигистаминергические препараты (дифенилгидрамин, прометазин, гидроксизин) широко используются при лечении бессонницы. Гистамин – один из активирующих нейромедиаторов. Антигистаминергические препараты действуют через блокаду гистаминергических Н1-рецепторов, что приводит к развитию сонливости (выражающейся в снижении продолжительности времени засыпания и меньшей частоте пробуждений), но может вызвать седацию. Седация, которая может сохраняться вплоть до следующего утра, и головокружение – основные побочные эффекты этих препаратов.
Агонисты альфа-адренергических рецепторов
Агонисты альфа-адренергических рецепторов (в основном, клонидин и гуанфацин) могут вызывать сон, однако механизм данного явления до сих пор не ясен. Они действуют как центральные альфа-2-агонисты менее чем через 1 час после приема, с пиком концентрации в крови через 2-4 часа. По неутвержденным показаниям суточная рекомендованная доза для клонидина начинается с 0,05 мг и доходит до 0,1 мг; для гуанфацина – 0,5-4 мг/сут. Часто встречающиеся побочные эффекты – гипотензия, брадикардия, антихолинергические эффекты. Быстрая отмена клонидина может привести к тахикардии, гипертензии и одышке.
Бензодиазепиновые снотворные
Бензодиазепиновые снотворные (эстазолам, триазолам), действующие через ГАМК-рецепторы, широко применяются для лечения бессонницы у взрослых, но намного реже назначаются в детском возрасте (за исключением клоназепама, который используется очень часто, особенно при двигательном расстройстве сна, которое будет рассматриваться далее). Наблюдается тенденция заменять типичные гипнотики бензодиазепинового ряда на другие лекарственные препараты (небензодиазепиновые агонисты) из-за лучшего фармакологического профиля (они не вызывают мышечной релаксации, следовательно, снижается риск возможного апноэ сна). Изучен эффект бензодиазепинов на структуру сна в виде снижения продолжительности сна и продолжительности медленноволнового сна (SWS), однако, эти препараты, наоборот, могут увеличить 2 фазу сна, амплитуду и общее число веретен сна (на ЭЭГ).
Небензодиазепиновые агонисты рецепторов
Небензодиазепиновые агонисты рецепторов (золпидем, залеплон) не имеют показаний для детей: их использование у детей младше 12 лет противопоказано. Однако, благодаря своим незначительным побочным эффектам они используются вне зарегистрированных показаний как снотворные средства в дозах 5 мг или 0,25 мг/кг (золпидем) в вечернее время. Золпидем и залеплон имеют период полувыведения от 1,5 до 2,4 часов и 1 час соответственно, что объясняет их различные клинические эффекты: золпидем показан для лечения нарушений засыпания и иногда для бессонницы поддержания сна, тогда как золпидем используется только для нарушений засыпания.
Антидепрессанты
Антидепрессанты (тразодон, миртазапин) и ТЦА (имипрамин, амитриптилин, доксепин) широко используются для лечения бессонницы у взрослых. Тразодон – антагонист 5-НТ2-рецепторов, блокирует гистаминовые рецепторы и является наиболее часто назначаемым препаратом для лечения бессонницы у детей с аффективными и тревожными расстройствами. ТЦА обычно используются для лечения NREM – парасомний, что связано с их подавляющим эффектом на SWS (медленноволновой сон). В случае бессонницы они обычно назначаются для профилактики нарушений сна, однако имеют существенные побочные эффекты (седация, антихолинергическая активность и тд.). В педиатрии амитриптилин используется в стартовой дозе 5 мг в вечерние часы (максимум 50 мг), имипрамин – в дозах 0,5 мг/кг.
ТЦА обычно используются для лечения NREM – парасомний, что связано с их подавляющим эффектом на SWS (медленноволновой сон). В случае бессонницы они обычно назначаются для профилактики нарушений сна, однако имеют существенные побочные эффекты (седация, антихолинергическая активность и тд.). В педиатрии амитриптилин используется в стартовой дозе 5 мг в вечерние часы (максимум 50 мг), имипрамин – в дозах 0,5 мг/кг.
L-5-гидрокситриптофан
L-5-гидрокситриптофан – предшественник серотонина и мелатонина. Иногда используется для лечения бессонницы (1-2 мг/кг перед сном), что связано с его стабилизирующим влиянием на сон и безопасностью.
Хлоралгидрат
Хлоралгидрат часто используется как снотворный препарат как для детей, так и для взрослых. Он приводит к сонливости и седации через час после приема, его период полувыведения 8-12 часов для детей 1-3 лет, и 3-4 часа для новорожденных и младенцев. Дозы: 25-50 мг/кг. Хлоралгидрат влияет на респираторную и сердечно-сосудистую систему – подавляет дыхание и сердечно-сосудистую деятельность при превышении доз.
Нелекарственное лечение
Лечение бессонницы должно быть начато с нелекарственных методов, включающих обучение гигиене сна и поведенческие стратегии. Если говорить кратко, правила гигиены сна заключаются в следующем: поддержание постоянного расписания сна (засыпание и пробуждение в одно и то же время), избегание кофеина (и других стимулирующих веществ, таких как чай и шоколад), осуществление регулярной физической активности (предпочтительно в первой половине дня), создание способствующей сну атмосферы (релаксационные методики в вечерние часы, подходящая обстановка в спальне).
Для взрослых коррекция поведения заключается в следующем: избавление от негативных мыслей/ассоциаций перед сном, которые могут привести к бессоннице. Эффективность этого подхода также была доказана у детей и может быть начата после достижения ребенком 6 месяцев. Релаксационные методики, ограничение сна и контроль стимулов могут применяться у детей и в педиатрии называются планированием засыпания и запрограммированным пробуждением. Более того, игнорирование или прогрессирующее игнорирование (которое состоит из полного или частичного игнорирования ночной ажитации) также являются поведенческими техниками, использующимися в детском возрасте.
Более того, игнорирование или прогрессирующее игнорирование (которое состоит из полного или частичного игнорирования ночной ажитации) также являются поведенческими техниками, использующимися в детском возрасте.
Синдром обструктивного апное сна (СОАС) может встречаться у детей любого возраста, его распространенность 2-5%. Выбор лечения индивидуален и зависит от следующих факторов: возраста ребенка, результатов полисомнографии, сочетанной патологии и осложнений, связанных с ОСАС. Хирургическое лечение, включающее тонзилэктомию и аденоидэктомию – терапия первого выбора у детей с аденотонзиллярной гипертрофией и СОАС. Однако, создание положительного воздушного давления в верхних путях оставляет возможности лечения для детей, имеющих противопоказания к хирургическому вмешательству, либо в случаях сохранения остаточных нарушений. Фармакологическое лечение СОАС у детей крайне ограничено.
Фармакологическое лечение
Интраназальные кортикостероиды были рекомендованы для лечения детей с мягкими проявлениями СОАС, для которых хирургическое лечение не показано или для легких форм СОАС, сохранившихся после операции. Brouillete с коллегами изучали эффект интраназальных кортикостероидов на частоту сочетанных и обструктивных апное и гипопное у 25 детей с СОАС. Назальный флутиказон пропионат применялся у 13 детей, другие 12 получали плацебо в течение 6 недель. Индекс апное-гипопное (AHI) снизился в группе, получавшей лечение и возрос в группе, получавшей плацебо (с 10.7 +-2.6 до 5.8+-2.2/ч в группе флутиказона и с 10.9 +- 2.3 до 13.1 +- 3,6/ч в группе плацебо; Р = .04). Уровень десатурации оксигемоглобина и возбуждения значительно возрос в группе флутиказона, по сравнению с контрольной, в то время как размер миндалин/аденоид и количество симптомов не менялись. В другом рандомизированном плацебо-контролируемом исследовании была изучена эффективность интраназального мометазона фуроата и плацебо у 24 и 26 детей с мягкой формой ОСАС на протяжении 4 месяцев. Индекс (AHI) снизился в группе, получавшей лечение (с 2,7 +- 0.2/ч до 1.7 +- 0.3/ч)), но возрос в группе плацебо (с 2.5+-0,2/ч до 2.9+-0,6/ч; Р=.039).
Brouillete с коллегами изучали эффект интраназальных кортикостероидов на частоту сочетанных и обструктивных апное и гипопное у 25 детей с СОАС. Назальный флутиказон пропионат применялся у 13 детей, другие 12 получали плацебо в течение 6 недель. Индекс апное-гипопное (AHI) снизился в группе, получавшей лечение и возрос в группе, получавшей плацебо (с 10.7 +-2.6 до 5.8+-2.2/ч в группе флутиказона и с 10.9 +- 2.3 до 13.1 +- 3,6/ч в группе плацебо; Р = .04). Уровень десатурации оксигемоглобина и возбуждения значительно возрос в группе флутиказона, по сравнению с контрольной, в то время как размер миндалин/аденоид и количество симптомов не менялись. В другом рандомизированном плацебо-контролируемом исследовании была изучена эффективность интраназального мометазона фуроата и плацебо у 24 и 26 детей с мягкой формой ОСАС на протяжении 4 месяцев. Индекс (AHI) снизился в группе, получавшей лечение (с 2,7 +- 0.2/ч до 1.7 +- 0.3/ч)), но возрос в группе плацебо (с 2.5+-0,2/ч до 2.9+-0,6/ч; Р=.039). В том же исследовании индекс десатурации оксигемоглобина также значительно снизился в группе лечения, по сравнению с контрольной (-0.6+-0,5/ч по сравнению с 0.7+-0.4/ч; Р=.037). Подводя итоги, можно сказать, что интраназальные кортикостероиды способны снизить выраженность синдрома у детей с мягкими формами СОАС. Однако, до сих пор не изучен минимальный срок рекомендованной терапии для стойкого улучшения.
В том же исследовании индекс десатурации оксигемоглобина также значительно снизился в группе лечения, по сравнению с контрольной (-0.6+-0,5/ч по сравнению с 0.7+-0.4/ч; Р=.037). Подводя итоги, можно сказать, что интраназальные кортикостероиды способны снизить выраженность синдрома у детей с мягкими формами СОАС. Однако, до сих пор не изучен минимальный срок рекомендованной терапии для стойкого улучшения.
Антагонисты лейкотриеновых рецепторов также изучались при детском СОАС. В двойном слепом плацебо контролируемом исследовании Kheirandlish-Gozal и коллеги установили снижение AHI у детей, получавших терапию монтелукастом, по сравнению с детьми, получающими плацебо (с 9.2+-4.1/ч до 4.2+-2.8/ч и с 8.2+-5.0/ч до 8.7+-4.9/с; Р<.0001). Похожие результаты были получены в другом двойном-слепом плацебо-контролируемом исследовании, выполненном Goldbart с коллегами. В другом исследовании у детей с СОАС после проведенной тонзилэктомии и/или аденоидэктомии после 12 недель лечения монтелукастом значительно улучшился AHI, низший уровень сатурации оксигемоглобина и симптомы СОАС. Таким образом, антагонисты лейкотриеновых рецепторов демонстрируют обоснованное право быть назначенными для лечения СОАС у детей. Кроме того, в качестве добавочной терапии монтелукаст может снизить проявления нарушений сна у детей с СОАС после тонзилэктомии. Однако, необходимы дополнительные исследования.
Таким образом, антагонисты лейкотриеновых рецепторов демонстрируют обоснованное право быть назначенными для лечения СОАС у детей. Кроме того, в качестве добавочной терапии монтелукаст может снизить проявления нарушений сна у детей с СОАС после тонзилэктомии. Однако, необходимы дополнительные исследования.
Недавно также оценивалась эффективность комбинации антагонистов лейкотриеновых рецепторов с интраназальными кортикостероидами у детей с СОАС. 183 ребенка с СОАС были разделены в 3 группы: группа А получала монтелукаст перорально, группа В получала мометазон фуроат в виде интраназального спрея, группа С получала комбинацию монтелукаст+мометазон фуорат. После 12 недель лечения OSAS выраженность таких симптомов как храп (P<.01), дыхание через рот (P <.05), беспокойный сон (P <0,05), гипергидроз (P <0,05) и апноэ (P <0,01) снизилась во всех группах по сравнению с результатами до лечения. Кроме того, уменьшился AHI (P <0,05), а минимальная сатурация оксигемоглобина возросла (P <0,05) во всех группах, тогда как аденоидальное/носоглоточное соотношение, оцененное рентгенографически, снизилось (P <0,05). По сравнению с другими группами, дети из группы C показали более быстрое улучшение относительно снижения храпа, апноэ, и беспокойного сна (P <.05). Эффективность была выше в группе C, чем в A и B (P <0,05). Kheirandish и коллеги изучали детей с остаточным СОАС после тонзилэктомии и аденоидэктомии, которые получали лечение монтелукастом и будесонидом для интраназального введения в течение 12 недель. По сравнению с детьми, не получавшими никакую терапию, группа лечения показала значительное улучшение AHI (0,3+-0,3/ч, P <0,001), низший уровень сатурации оксигемоглобина (92,5+-3,0%, P <0,01) и индекс возбуждения (0,8+-0,7 / ч, P <0,001).
По сравнению с другими группами, дети из группы C показали более быстрое улучшение относительно снижения храпа, апноэ, и беспокойного сна (P <.05). Эффективность была выше в группе C, чем в A и B (P <0,05). Kheirandish и коллеги изучали детей с остаточным СОАС после тонзилэктомии и аденоидэктомии, которые получали лечение монтелукастом и будесонидом для интраназального введения в течение 12 недель. По сравнению с детьми, не получавшими никакую терапию, группа лечения показала значительное улучшение AHI (0,3+-0,3/ч, P <0,001), низший уровень сатурации оксигемоглобина (92,5+-3,0%, P <0,01) и индекс возбуждения (0,8+-0,7 / ч, P <0,001).
В нескольких исследованиях оценивалась роль антибактериального лечения у детей с СОАС. Эффект от антибактериальных препаратов связан с уменьшением размера миндалин и аденоидов у некоторых детей, что приводит к временному облегчению симптомов СОАС. В проспективном рандомизированном исследовании при сравнении азитромицина и плацебо, 22 ребенка от 2 до 12 лет были разделены в группы для получения азитромицина или плацебо в течение 30 дней. Отмечалась тенденция к сокращению AHI в группе азитромицина и увеличение AHI в плацебо-группе (0,97+-2,09 против 3,41+-3,01 / ч; P=.23). Это исследование показало, что, несмотря на то, что антибиотики снижают уровень тяжести СОАС, они не обеспечивают постоянного улучшения и не способны предотвратить хирургическое вмешательство.
Отмечалась тенденция к сокращению AHI в группе азитромицина и увеличение AHI в плацебо-группе (0,97+-2,09 против 3,41+-3,01 / ч; P=.23). Это исследование показало, что, несмотря на то, что антибиотики снижают уровень тяжести СОАС, они не обеспечивают постоянного улучшения и не способны предотвратить хирургическое вмешательство.
Кроме того, согласно результатам мета-анализа при сравнении терапевтических эффектов фармакотерапии у детей с СОАС установлено, что терапевтический эффект плацебо был значительно хуже, чем у интраназального мометазона фуроата, монтелукаста, будесонида и флутиказона относительно тяжести синдрома и, кроме того, флутиказон был лучше, чем плацебо относительно эффективности сна. Существуют также другие варианты фармакологического лечения СОАС у детей, однако, все еще необходимы дальнейшие исследования.
Нефармакологическое лечение
Может быть использована дополнительная кислородная терапия во время сна для лечения детей с рецидивирующими кислородными десатурациями во время сна, связанных с СОАС. Marcus и коллеги изучали влияние кислородной терапии 23 детей с СОАС в возрасте 5 +- 3 лет. В их рандомизированном двойном слепом исследовании, кислород вводился через носовые канюли со скоростью 1 л/мин в течение 4 часов. Среднее значение и низший уровень насыщения кислородом были выше при вдыхании дополнительного кислорода. Однако, не было различий в цифрах (AHI 10,9+-20,6 / ч при кислородной терапии против 13,5+-19,3 при вдыхании комнатного воздуха; P> 0,05) и продолжительности (14+- 7 с при кислородной терапии против 13 +-5 с при вдыхании комнатного воздуха; P> 0,05) обструктивных апноэ. Был сделан вывод, что дополнительный кислород не влияет на синдром обструкции во время сна и может быть предложен в качестве временного решения у детей с гипоксемией, которые не могут переносить непрерывное положительное давление в дыхательных путях или в тех случаях, когда хирургическое лечение не показано. Риск гиперкапнии подчеркивает необходимость строгого контроля при начале лечения.
Marcus и коллеги изучали влияние кислородной терапии 23 детей с СОАС в возрасте 5 +- 3 лет. В их рандомизированном двойном слепом исследовании, кислород вводился через носовые канюли со скоростью 1 л/мин в течение 4 часов. Среднее значение и низший уровень насыщения кислородом были выше при вдыхании дополнительного кислорода. Однако, не было различий в цифрах (AHI 10,9+-20,6 / ч при кислородной терапии против 13,5+-19,3 при вдыхании комнатного воздуха; P> 0,05) и продолжительности (14+- 7 с при кислородной терапии против 13 +-5 с при вдыхании комнатного воздуха; P> 0,05) обструктивных апноэ. Был сделан вывод, что дополнительный кислород не влияет на синдром обструкции во время сна и может быть предложен в качестве временного решения у детей с гипоксемией, которые не могут переносить непрерывное положительное давление в дыхательных путях или в тех случаях, когда хирургическое лечение не показано. Риск гиперкапнии подчеркивает необходимость строгого контроля при начале лечения.
Хирургическое лечение
Как упоминалось ранее, аденотонзилэктомия остается терапией выбора, так как аденотонзиллярная гипертрофия является основной причиной СОАС у детей. Однако процедура не лишена рисков и осложнений. Кроме того, не существует установленного значения степени тяжести СОАС . Так, аденотонзилэктомия обычно выполняется у детей с умеренной и тяжелой степенью СОАС.
Однако процедура не лишена рисков и осложнений. Кроме того, не существует установленного значения степени тяжести СОАС . Так, аденотонзилэктомия обычно выполняется у детей с умеренной и тяжелой степенью СОАС.
Парасомнии определяются как нежелательные физические симптомы или симптомы, развивающиеся во время засыпания, во сне или во время пробуждения. В основном, они являются временными и неустойчивыми. Парасомнии разделены на 2 основные категории: те, которые возникают в фазу NREM-сна (конфузионное пробуждение, тремор во сне, лунатизм и др.), и фазу REM-сна (кошмары, паралич сна и др.). Иногда NREM и REM парасомнии сосуществуют вместе – overlap-парасомния. В большом исследовании населения распространенность любой парасомнии, возникающей по крайней мере один раз у детей в возрасте от 2 до 6 лет составляла 84%. Парасомнии NREM встречаются от 1% до 4% взрослого населения. Они имеют характеристики обоих состояний (как состояния сна, так и состояния пробуждения), и обычно встречаются при глубоком сне (на 3 стадии NREM-сна). NREM-парасомнии более заметны в первую половину ночи из-за преобладания в это время медленного сна, тогда как REM-парасомнии встречаются чаще во второй половине ночи, когда преобладает REM-сон. Лунатизм, например, обычно встречается в начале ночи, тогда как кошмары – в конце ночи. Во время сна дети могут демонстрировать разнообразную и сложную симптоматику и при пробуждении кажутся запутанными и дезориентированными.
NREM-парасомнии более заметны в первую половину ночи из-за преобладания в это время медленного сна, тогда как REM-парасомнии встречаются чаще во второй половине ночи, когда преобладает REM-сон. Лунатизм, например, обычно встречается в начале ночи, тогда как кошмары – в конце ночи. Во время сна дети могут демонстрировать разнообразную и сложную симптоматику и при пробуждении кажутся запутанными и дезориентированными.
Существует несколько триггеров для парасомнических расстройств: депривация сна, стимулы, нарушающие сон (внешние (т. е. шумы) или внутренние (например, СОАС), и стресс (эмоциональный и/или физический). Нефармакологические подходы обычно достаточны для эффективного лечения. В обратном случае, назначается медикаментозная терапия, чтобы избежать опасных последствий.
Фармакологическое лечение
Как упоминалось ранее, при парасомниях в детском возрасте, лекарство назначается в случаях частых и, возможно, опасных эпизодов, не отвечающих на консервативные способы лечения. Не существует лекарственных препаратов, официально одобренных FDA для лечения парасомний у детей. Учитывая, что NREM-парасомнии встречаются главным образом во время глубокого сна, могут быть рекомендованы супрессоры медленного сна, такие как бензодиазепиновые производные или трициклические антидепрессанты. Рекомендуемым трициклическим антидепрессантом является имипрамин (в низкой дозе), и рекомендуемым производным бензодиазепина – клоназепам (0,125-0,5 перед сном). Терапия показана на короткий период (3-6 месяцев) с последующим медленным снижением. Максимальная концентрация клоназепама в плазме достигается через 1-4 часа после приема внутрь, его период полувыведения составляет от 30-40 часов (период полураспада дольше у взрослых).
Не существует лекарственных препаратов, официально одобренных FDA для лечения парасомний у детей. Учитывая, что NREM-парасомнии встречаются главным образом во время глубокого сна, могут быть рекомендованы супрессоры медленного сна, такие как бензодиазепиновые производные или трициклические антидепрессанты. Рекомендуемым трициклическим антидепрессантом является имипрамин (в низкой дозе), и рекомендуемым производным бензодиазепина – клоназепам (0,125-0,5 перед сном). Терапия показана на короткий период (3-6 месяцев) с последующим медленным снижением. Максимальная концентрация клоназепама в плазме достигается через 1-4 часа после приема внутрь, его период полувыведения составляет от 30-40 часов (период полураспада дольше у взрослых).
Нефармакологическое лечение
Терапией первой линии является создание безопасных условий для ребенка и его окружающих (например, братьев и сестер). Обстановка должна создавать ощущение безопасности (сигнализация на дверях, окнах, удаление острых или хрупких предметов из детской или общей комнат). Триггеры парасомнии, которые в свою очередь могут быть другими первичными нарушениями сна (например, ОСАС) должны учитываться в первую очередь. Другие методы включают пробуждения по расписанию. Лечение кошмарных сновидений также должно включать исключение просмотра телевизора перед сном, создание приглушенного света в комнате, и использование других когнитивно-поведенческих методов.
Триггеры парасомнии, которые в свою очередь могут быть другими первичными нарушениями сна (например, ОСАС) должны учитываться в первую очередь. Другие методы включают пробуждения по расписанию. Лечение кошмарных сновидений также должно включать исключение просмотра телевизора перед сном, создание приглушенного света в комнате, и использование других когнитивно-поведенческих методов.
Нарколепсия – хроническое неврологическое расстройство, характеризующееся тетрадой клинических симптомов: гипнагогические/гипнопомпические галлюцинации, сонный паралич и катаплексия. Катаплексия встречается у более чем половины пациентов с нарколепсией и является отличительной между нарколепсией типа 1 (нарколепсия с катаплексией) и нарколепсии типа 2 (нарколепсия без катаплексии). Другие симптомы нарколепсии, особенно у детей, могут включать нарушения ночного сна, ожирение, двигательные нарушения (т.е. небрежный почерк у детей) и сложные двигательные расстройства (например, хорея).
Нарколепсия – редкое расстройство. Ее распространенность среди населения в целом от 0,025% до 0,05%, с наибольшей встречаемостью в 10 и 19 лет. Все основные симптомы нарколептической тетрады, являются результатом включения фрагментов REM сна в бодрствование. Дефицит гипокретина (орексина), являющегося стимулирующим/стабилизирующим нейропептидом, играет важнейшую роль в развитии нарколепсии.
Нарколепсия может быть вторичной, например, после повреждений заднего гипоталамуса, вызванного инсультом, опухолью, травмой головы, нейровоспалительными процессами и т. п. Лечение нарколепсии симптоматическое. Оно должно быть направлено на самый выраженный симптом, а затем – к менее тревожным для пациентов проявлениям. Используются методики изменения поведения и образа жизни на фоне с фармакотерапией.
Фармакологическое лечение
Чрезмерная дневная сонливость
Нет одобренных препаратов для лечения чрезмерной дневной сонливости в педиатрической практике. Лечениеданного состояния включает главным образом стимуляторы центральной нервной системы (соли амфетамина и метилфенидата) и препараты, способствующие пробуждению, такие как модафинил или армодафинил; селективный ингибитор обратного захвата норадреналина (атомоксетин) может быть дополнительной терапией. Антагонисты h4-гистаминовых рецепторов (питолизант) позже были одобрены в Европейском союзе в качестве лекарственного средства для лечения орфанных заболеваний. Амфетамины и метилфенидат имеют сходные механизмы действия, так как они являются агонистами дофамина и норадреналина. Амфетамины имеют длительный период полувыведения (11-30 часов), но тем не менее является предпочтительным введение препарата дважды в день (декстроамфетамин 5-30 мг, декстроамфетаминометан 2,5-20 мг). Метилфенидат имеет гораздо более короткий период полувыведения (3 часа) и также рекомендуется дважды в день (10-40 мг).
Лечениеданного состояния включает главным образом стимуляторы центральной нервной системы (соли амфетамина и метилфенидата) и препараты, способствующие пробуждению, такие как модафинил или армодафинил; селективный ингибитор обратного захвата норадреналина (атомоксетин) может быть дополнительной терапией. Антагонисты h4-гистаминовых рецепторов (питолизант) позже были одобрены в Европейском союзе в качестве лекарственного средства для лечения орфанных заболеваний. Амфетамины и метилфенидат имеют сходные механизмы действия, так как они являются агонистами дофамина и норадреналина. Амфетамины имеют длительный период полувыведения (11-30 часов), но тем не менее является предпочтительным введение препарата дважды в день (декстроамфетамин 5-30 мг, декстроамфетаминометан 2,5-20 мг). Метилфенидат имеет гораздо более короткий период полувыведения (3 часа) и также рекомендуется дважды в день (10-40 мг).
Наиболее часто встречающиеся побочные эффекты стимуляторов – головная боль, анорексия, нервозность, бессонница, тики и потеря веса, настораживающим признаком является сердечная недостаточность. Длительное использование амфетаминов имеет высокий риск развития толерантности и зависимости (предупреждение FDA). Модафинил и армодафинил имеют неизвестный механизм действия, который проявляется активацией аминергической системы (гистаминами и катехоламинами) в гипоталамусе, что приводит к возбуждению коры головного мозга. Оба препарата не являются официально одобренными ни FDA, ни европейским медицинским агентством для детей моложе 17 лет. Период полураспада – 4 часа и 15 часов для модафинила и армодафинила (является более сильным препаратом), соответственно. Рекомендуемые дозировки составляют от 50 до 400 мг / сут, разделенных на 2. Частые побочные эффекты включают тошноту, рвоту, головную боль, и (реже) синдром Стивенса-Джонсона. Атомоксетин может помочь при лечении чрезмерной дневной сонливности, его возможные побочные эффекты включают головную боль, повышение артериального давления, тахикардию, и потерю веса. Питолизант является антагонистом h4-гистаминовых рецепторов. Гистаминергические нейроны диффузно расположены в коре головного мозга и облегчают возбуждение.
Длительное использование амфетаминов имеет высокий риск развития толерантности и зависимости (предупреждение FDA). Модафинил и армодафинил имеют неизвестный механизм действия, который проявляется активацией аминергической системы (гистаминами и катехоламинами) в гипоталамусе, что приводит к возбуждению коры головного мозга. Оба препарата не являются официально одобренными ни FDA, ни европейским медицинским агентством для детей моложе 17 лет. Период полураспада – 4 часа и 15 часов для модафинила и армодафинила (является более сильным препаратом), соответственно. Рекомендуемые дозировки составляют от 50 до 400 мг / сут, разделенных на 2. Частые побочные эффекты включают тошноту, рвоту, головную боль, и (реже) синдром Стивенса-Джонсона. Атомоксетин может помочь при лечении чрезмерной дневной сонливности, его возможные побочные эффекты включают головную боль, повышение артериального давления, тахикардию, и потерю веса. Питолизант является антагонистом h4-гистаминовых рецепторов. Гистаминергические нейроны диффузно расположены в коре головного мозга и облегчают возбуждение. Н3-рецепторы играют ингибирующую роль в нейронах, секретирующих гистамин, и способствуют сну. Питолизант блокирует этот цикл и, следовательно, способствует бодрствованию, эффективно активируя гистаминергическую систему, но все же его действие оказывается менее мощным, чем у модафинила. Питолизант не был одобрен для детей.
Н3-рецепторы играют ингибирующую роль в нейронах, секретирующих гистамин, и способствуют сну. Питолизант блокирует этот цикл и, следовательно, способствует бодрствованию, эффективно активируя гистаминергическую систему, но все же его действие оказывается менее мощным, чем у модафинила. Питолизант не был одобрен для детей.
Катаплексия
Не существует официально официально одобренных FDA препаратов для лечения катаплексии у детей. Имеются данные о том, что REM-сон и, следовательно, включения REM, имеющие значение в развитии катаплексии, вызваны холинергическими эффектами. Исторически для лечения катаплексии использовались трициклические антидепрессанты с их мощным антихолинергическим действием, хотя эффективность их крайне скромна. Из трициклических антидепрессантов используются имипрамин и кломипрамин, но, как было упомянуто ранее, эти препараты имеют серьезные побочные эффекты. Дозировка составляет от 10 до 100 мг/сут и 10 до 150 мг/сут для имипрамина и кломипрамина, соответственно. За исключением трициклических агентов, другие антидепрессанты (селективные ингибиторы обратного захвата серотонина, например, флуоксетин 10-30 мг / сут) и селективные ингибиторы обратного захвата серотонина и норадреналина (венлафаксин 37,5-75 мг / сут)] использовали для лечения катаплексии. Натрий оксибат (гамма-гидроксибутират) имеет показание FDA для лечения нарколепсии с катаплексией. Его механизм действия (он является агонистом ГАМК-рецепторов типа B) не ясен, но считается, что он укрепляет сон, уменьшая вероятность пробуждений и увеличивая SWS. Таким образом, улучшается дневная активность.
За исключением трициклических агентов, другие антидепрессанты (селективные ингибиторы обратного захвата серотонина, например, флуоксетин 10-30 мг / сут) и селективные ингибиторы обратного захвата серотонина и норадреналина (венлафаксин 37,5-75 мг / сут)] использовали для лечения катаплексии. Натрий оксибат (гамма-гидроксибутират) имеет показание FDA для лечения нарколепсии с катаплексией. Его механизм действия (он является агонистом ГАМК-рецепторов типа B) не ясен, но считается, что он укрепляет сон, уменьшая вероятность пробуждений и увеличивая SWS. Таким образом, улучшается дневная активность.
Натрий оксибат представляет собой пероральный раствор (0,5 г / мл) с коротким периодом полужизни. Первая доза принимается перед сном и вторая – примерно через 2,5-3 часа. Рекомендуемая доза составляет от 2 до 8 г два раза в день. Побочные эффекты – сомнамбулизм и энурез, нарушения дыхания во сне, запор и тремор. Ретроспективные данные по делу исследований показали значительное улучшение ЭДС и катаплексия при использовании натрия оксибата.
Нефармакологическое лечение
При лечении нарколепсии важны изменения поведения и образа жизни. Необходима хорошая гигиена сна с регулярным и достаточным сном и бодрствованием. Настоятельно рекомендуется при чрезмерной дневной сонливости запланированный короткий сон в дневное время. Важно обучение пациентов и родителей о триггерах и характере эпизодов катаплексии.
Синдром беспокойных ног (СБН), также известный как болезнь Уиллиса-Экбома, является распространенным неврологическим расстройством. Данный синдром характеризуется желанием двигать ногами и обычно сопровождается неудобными или неприятными субъективными ощущениями. Симптомы появляются или ухудшаются во время отдыха или бездействия, снижаются при движении и возникают преимущественно вечером или ночью.
Периодическое движение конечностями (ПДК) характеризуется клиническим нарушением сна и повторяющимся подергиванием во время сна, и не может быть объяснено другим расстройством, приемом лекарств или иных веществ. Диагноз ПДК устанавливается с использованием конкретных полисомнографических критериев. У детей ПДК, похоже, тесно связана с СБН, хотя они являются различными диагностическими нозологиями. Тем не менее, обе болезни связаны с дефицитом железа и имеют генетическую предрасположенность. Сопутствующими заболеваниями, обычно связанными с СБН и ПДК, являются СДВГ, тревога и депрессия. Распространенность СБН среди детей от 2% до 4%. Более частая встречаемость среди лиц женского пола, наблюдающаяся у взрослых, прослеживается только в возрасте 15-20 лет. Что касается патофизиологии СБН/ПДК, она представляется многофакторной, включает генетическую предрасположенность, а также дефицит железа и дофамина.
Диагноз ПДК устанавливается с использованием конкретных полисомнографических критериев. У детей ПДК, похоже, тесно связана с СБН, хотя они являются различными диагностическими нозологиями. Тем не менее, обе болезни связаны с дефицитом железа и имеют генетическую предрасположенность. Сопутствующими заболеваниями, обычно связанными с СБН и ПДК, являются СДВГ, тревога и депрессия. Распространенность СБН среди детей от 2% до 4%. Более частая встречаемость среди лиц женского пола, наблюдающаяся у взрослых, прослеживается только в возрасте 15-20 лет. Что касается патофизиологии СБН/ПДК, она представляется многофакторной, включает генетическую предрасположенность, а также дефицит железа и дофамина.
Фармакологическое лечение
Для легких случаев СБН у детей предпочтительно нефармакологическое лечение, тогда как лекарственная терапия предназначена для лечения хронических, умеренных и тяжелых случаев. FDA не одобрило ни одного лекарственного препарата для детского СБН или ПДК. У детей с дефицитом железа при лечении СБН/ПДК могут быть использованы препараты железа для перорального приема, если уровни ферритина составляют менее 50 мг/л или от 50 до 75 мг/л. Информация относительно других лекарственных препаратов и опыта их применения у детей ограничена. В литературе по этой теме описан ряд случаев использования препаратов бензодиазепина, представляющийся наиболее целесообразным. Рекомендовано применение клоназепама (0,25-0,5 мг) или темазепама (7,5-22,5 мг в соответствии с до возрастом). У взрослых препаратами выбора для СБН являются дофаминергические средства или альфа-2-дельта кальций канальные лиганды (габапентин и прегабалин). Однако у детей, эти препараты должны использоваться с осторожностью. Известные агонисты дофамина, используемые для лечения СБН\ПДК – прамипексол (0,125-0,375 мг/сут) и ропинирол (0,25-0,75 мг / сут). Дозировки увеличиваются прямо пропорционально возрасту ребенка, эти препараты следует вводить от 1 до 2 часов до начала симптомов. Ротиготин не имеет рекомендаций для детей младше 18 лет.
У детей с дефицитом железа при лечении СБН/ПДК могут быть использованы препараты железа для перорального приема, если уровни ферритина составляют менее 50 мг/л или от 50 до 75 мг/л. Информация относительно других лекарственных препаратов и опыта их применения у детей ограничена. В литературе по этой теме описан ряд случаев использования препаратов бензодиазепина, представляющийся наиболее целесообразным. Рекомендовано применение клоназепама (0,25-0,5 мг) или темазепама (7,5-22,5 мг в соответствии с до возрастом). У взрослых препаратами выбора для СБН являются дофаминергические средства или альфа-2-дельта кальций канальные лиганды (габапентин и прегабалин). Однако у детей, эти препараты должны использоваться с осторожностью. Известные агонисты дофамина, используемые для лечения СБН\ПДК – прамипексол (0,125-0,375 мг/сут) и ропинирол (0,25-0,75 мг / сут). Дозировки увеличиваются прямо пропорционально возрасту ребенка, эти препараты следует вводить от 1 до 2 часов до начала симптомов. Ротиготин не имеет рекомендаций для детей младше 18 лет. Несмотря на то, что габапентин и прегабалин не имеют конкретных указаний для лечения СБН у детей, данные препараты эффективны при лечении эпилепсии в детском возрасте, что подтверждает их безопасность.
Несмотря на то, что габапентин и прегабалин не имеют конкретных указаний для лечения СБН у детей, данные препараты эффективны при лечении эпилепсии в детском возрасте, что подтверждает их безопасность.
Нефармакологическое лечение
Перед началом лекарственной терапии должен быть измерен уровень железа и ферритина. Кроме того, должны быть учтены триггеры СБН/ПДК, такие как кофеин, никотин, лекарственные препараты (СИОЗС, антигистаминовые препараты, дофаминовые блокаторы), недостаточный и нерегулярный сон, или апноэ во сне. Физические упражнения также показали свою эффективность.
Нарушения сна у детей требуют особого внимания, поскольку они связаны с процессом развития, когнитивным дефицитом, снижением обучения или социальных навыков. Симптомы отличаются от таковых у взрослых и меняются в зависимости от возраста ребенка. Оценка нарушений еще больше осложняется недостаточной подготовкой и отсутствием клинических рекомендаций в отношении фармакотерапии. У детей бессонница проявляется в основном нарушениями поведения. Фармакотерапию стоит применять, если консервативные меры, такие как гигиена сна и поведенческая терапия недостаточны. Были предложены разнообразные фармацевтические препараты, включая мелатонин, антигистаминные препараты, α-агонисты, бензодиазепины и агонисты небензодиазепиновых рецепторов, антидепрессанты, L5-гидрокситриптофан. Однако отсутствие конкретных руководств, а также ограниченное количество доступных данных в литературе, диктует осторожность в выборе лекарственной терапии. Как упоминалось ранее, ОСАС может возникать в любом возрасте у детей и выбор лечения зависит от многих факторов, включая возраст ребенка, результаты полисомнографии, наличие сопутствующих заболеваний и осложнений, связанных с ОСАС. Хирургия все еще остается терапией выбора, тогда как применение постоянного положительного давления в дыхательных путях является альтернативой для детей, не имеющих показаний для хирургического лечения или в случае наличия остаточной симптоматики.
У детей бессонница проявляется в основном нарушениями поведения. Фармакотерапию стоит применять, если консервативные меры, такие как гигиена сна и поведенческая терапия недостаточны. Были предложены разнообразные фармацевтические препараты, включая мелатонин, антигистаминные препараты, α-агонисты, бензодиазепины и агонисты небензодиазепиновых рецепторов, антидепрессанты, L5-гидрокситриптофан. Однако отсутствие конкретных руководств, а также ограниченное количество доступных данных в литературе, диктует осторожность в выборе лекарственной терапии. Как упоминалось ранее, ОСАС может возникать в любом возрасте у детей и выбор лечения зависит от многих факторов, включая возраст ребенка, результаты полисомнографии, наличие сопутствующих заболеваний и осложнений, связанных с ОСАС. Хирургия все еще остается терапией выбора, тогда как применение постоянного положительного давления в дыхательных путях является альтернативой для детей, не имеющих показаний для хирургического лечения или в случае наличия остаточной симптоматики. Фармакотерапевтические варианты лечения ограничены.
Фармакотерапевтические варианты лечения ограничены.
Использование интраназальных кортикостероидов, антагонистов лейкотриеновых рецепторов и их комбинации уменьшает тяжесть у детей с легкими ОСАС, для которых аденотозилэлектомия противопоказана, или при мягких формах послеоперационных ОСАС. Информация о минимальной продолжительности терапии для стойкого улучшения отсутствует. Антибиотики могут уменьшить размер миндалин и аденоид, но не обеспечивают стойкого облегчения и не предотвращают хирургическое вмешательство. Кроме того, дополнительная кислородная терапия ночью не влияет на эпизоды обструкции во время сна и может быть предложена только в качестве временного решения.
Фармакотерапия парасомний необходима только тогда, когда нелекарственные подходы, такие как психотерапия и обучение гигиене сна недостаточны для предотвращения. Для лечения NREM-парасомнии предложены супрессанты медленного сна – бензодиазепиновые производные или трициклические антидепрессанты, назначенные на короткий период с последующим медленным снижением дозы. При нарколепсии лечение должно купировать ведущий симптом. Стимуляторы центральной нервной системы и активирующие препараты используются для лечения дневной сонливости, тогда как ингибиторы обратного захвата норадреналина и антагонисты гистаминовых h4-рецепторов представляют собой дополнительную терапию. Трициклические антидепрессанты, СИОЗ и СИОЗСН также используются для лечения катаплексии. Однако ни один из вышеупомянутых препаратов не получил официального одобрения.
При нарколепсии лечение должно купировать ведущий симптом. Стимуляторы центральной нервной системы и активирующие препараты используются для лечения дневной сонливости, тогда как ингибиторы обратного захвата норадреналина и антагонисты гистаминовых h4-рецепторов представляют собой дополнительную терапию. Трициклические антидепрессанты, СИОЗ и СИОЗСН также используются для лечения катаплексии. Однако ни один из вышеупомянутых препаратов не получил официального одобрения.
С другой стороны, оксибат натрия имеет показания для лечения нарколепсии с катаплексией и демонстрирует значительное снижение как дневной сонливости, так и катаплексии. Применение нелекарственных методов терапии, такие как обучение гигиене сна в сочетании с коротким сном в течение дня, настоятельно рекомендуется при чрезмерной дневной сонливости. Информирование о триггерах и природе эпизодов также важно для лечения катаплексии. Для легких случаев СБН у детей предпочтительны нефармакологические вмешательства, такие как физические упражнения в сочетании с соблюдением гигиены сна и контроля триггеров, в то время как лекарственная терапия показана для хронических, умеренных и тяжелых случаев. Для детей с дефицитом железа и СБН/ПДК, рекомендовано пероральное введение железа. Ряд данных показывает, что бензодиазепиновые производные являются альтернативной терапией. Дофаминергические средства или препараты, влияющие на альфа-2-дельта лиганды кальциевых каналов следует использовать у детей с осторожностью.
Для детей с дефицитом железа и СБН/ПДК, рекомендовано пероральное введение железа. Ряд данных показывает, что бензодиазепиновые производные являются альтернативной терапией. Дофаминергические средства или препараты, влияющие на альфа-2-дельта лиганды кальциевых каналов следует использовать у детей с осторожностью.
Фармакологическое лечение большинства распространенных расстройств сна у детей не имеет доказательств и альтернативные методы, при которых наблюдалось облегчение симптомов, оказываются в большинстве случаев предпочтительными. Появление конкретных рекомендаций имеет огромное значение, поскольку нарушения сна у детей наблюдаются достаточно часто, и они могут негативно повлиять на развитие детей и на становление их познавательных и социальных навыков.
Подготовила: Степанова Н.
Редакция перевода: Касьянов Е.Д.
Источник: Economou N.T. et al. Sleep-Related Drug Therapy in Special Conditions: Children. Sleep Med Clin. 2018 Jun;13(2):251-262. doi: 10.1016/j.jsmc.2018.02.007.
doi: 10.1016/j.jsmc.2018.02.007.
Пытка бессонницей. Неграмотное лечение может привести к смерти
Как можно справиться с расстройствами сна
Бессонница — это самое настоящее заболевание, подтверждением тому служит то, что она включена в международную классификацию болезней. Причем в зависимости от причин и того, какими способами с ней справляться, она вполне может перерасти в тяжелый хронический синдром.
Темное обследование
Врачи подсчитали, что в 80 процентах случаев бессонница — это вторичное заболевание, вызванное какими то другими дисфункциями организма. Например, причиной могут быть те же расстройства сна: синдром беспокойных ног, храп или апноэ (состояние, при котором человек постоянно просыпается из-за того, что во сне у него останавливается дыхание), или расстройства дыхательной системы, кардиологические заболевания, психические расстройства. Понять причину бессонницы самостоятельно в большинстве этих случаев просто невозможно — нужно обращаться к врачам. Хотя большинство предпочитают справляться своими силами и выход видят только в одном — снотворные таблетки. При этом доктора всего мира советуют лечение бессонницы начинать без использования медикаментов, которые, кстати, могут вызвать привыкание. В среднем, психологическая зависимость наступает уже спустя месяц приема таблеток, а через четыре месяца — сильная физическая зависимость. Да и не столь эффективны они, как заявляют в рекламе. Хотя психотерапевты не отрицают, что в некоторых случаях пациенту необходим грамотный подбор препаратов.
Понять причину бессонницы самостоятельно в большинстве этих случаев просто невозможно — нужно обращаться к врачам. Хотя большинство предпочитают справляться своими силами и выход видят только в одном — снотворные таблетки. При этом доктора всего мира советуют лечение бессонницы начинать без использования медикаментов, которые, кстати, могут вызвать привыкание. В среднем, психологическая зависимость наступает уже спустя месяц приема таблеток, а через четыре месяца — сильная физическая зависимость. Да и не столь эффективны они, как заявляют в рекламе. Хотя психотерапевты не отрицают, что в некоторых случаях пациенту необходим грамотный подбор препаратов.
— В последнее время все больше обращаются люди с зависимостями от снотворных лекарств. Ведь есть еще такое понятие, как синдром отмены — когда без таблеток человек уже вообще не может спать. Да и часто эти лекарства люди не воспринимают всерьез и могут во время такого лечения пить спиртные напитки, а это огромный риск внезапной смерти, — объясняет Наталья Белинская, врач-кардиолог, специалист по расстройствам сна, главный врач Центра медицины сна.
На самом деле человеку, страдающему от бессонницы, нужно провести обследование, и желательно — ночное: пока человек спит (или, по крайней мере, должен спать), ему подключают множество специальных датчиков, которые регистрируют различные функции организма — дыхание, деятельность мозга и сердечно-сосудистой системы. Врачи отслеживают, наступает или нет глубокая фаза сна. Только тогда можно судить о причине бессонницы и выбирать тот или иной метод лечения.
Кстати, разговоры о том, что существует какая то общая норма сна — выдумки. На самом деле врачи определяют эту норму так: от 4 до 12 часов. Более точно никто не скажет, это слишком индивидуально.
Сон уходит с годами
Чаще всего бессонницей страдают дети и пожилые люди — у них цикл сна намного короче, чем у людей среднего возраста, они чаще просыпаются и выходят из глубоких фаз сна в поверхностный. У пожилых людей, ко всему прочему, бессонница часто связана с сосудистыми нарушениями головного мозга. Но часто проблема создается на пустом месте. Рассчитывая отоспаться на пенсии, люди в возрасте начинают больше времени проводить в постели, думая, что их мучает бессонница. На самом деле, потребность во сне с годами значительно уменьшается. Например, от 30 до 60 лет она снижается в полтора-два раза.
Но часто проблема создается на пустом месте. Рассчитывая отоспаться на пенсии, люди в возрасте начинают больше времени проводить в постели, думая, что их мучает бессонница. На самом деле, потребность во сне с годами значительно уменьшается. Например, от 30 до 60 лет она снижается в полтора-два раза.
Людям, у которых есть проблема с засыпанием, врачи советуют гулять перед сном, увеличить дневную физическую нагрузку, быть осторожными с кофеинсодержащими напитками (причем зеленый чай в этом плане куда опаснее, чем кофе). Стоит обратить внимание и на спальную комнату — по идее, в ней не должно быть ни компьютера, ни телевизора.
— Что касается техники, то речь идет даже не об излучении, а о зрительной нагрузке. При этом у человека, сидящего перед компьютером, идет очень интенсивная мозговая деятельность, а цветные дисплеи действуют как дополнительные раздражители, — говорит Михаил Беребин, заведующий кафедрой клинической психологии ЮУрГУ. — Нельзя работать за компьютером до упора — должен быть период перехода от активной работы ко сну. Вообще желательно за три-четыре часа до отхода ко сну исключить любые стрессы.
Вообще желательно за три-четыре часа до отхода ко сну исключить любые стрессы.
Также в течение дня любой организм требует физической нагрузки. Например, если бессонница мучает молодого человека, то, скорее всего, причина — офисный труд.
— Не может мужчина 30-40 лет целый день просидеть за столом, а потом хорошо спать, организм не получил никакой нагрузки, — считает Наталья Белинская. — Но и «взрывные» тренировки надо исключить — когда в конце спокойного рабочего дня человек идет в тренажерный зал и на сон грядущий ударно там занимается, то это первый шаг на пути к бессоннице.
Игнорировать бессонницу можно, многие так и поступают. Но последствия, как и от любого заболевания, не заставят себя ждать.
— Никак не лечиться — самый худший вариант, — говорит Михаил Беребин. — При бессоннице человек использует ресурсы головного мозга без компенсации, нарушается обмен веществ, возникает хроническое чувство утомления. Ну а самое страшное наказание — это, конечно, сама пытка бессонницей.
Ну а самое страшное наказание — это, конечно, сама пытка бессонницей.
как справиться с бессонницей без лекарств
— Сон — естественная физиологическая потребность организма со своими функциями. Когда мы ложимся спать, наш организм не просто отдыхает и набирается сил для дня грядущего. Во время сна у организма есть свои «хлопоты» и «заботы». То сколько человек спит влияет на множество процессов, например, на обмен веществ, на крепость иммунитета, на переработку сахара, функцию памяти и тому подобное.
Так как традиционная китайская медицина (ТКМ) отличается целостным подходом к здоровью человека, то бессонницу, мы рассматриваем, как один из симптомов в нарушении протекания жизненной силы — энергии Ци. Это значит, что на определённых участках в меридианах (отвечают за эталонное функционирование конкретных органов и систем) есть избыток энергии или недостаток. От того, в каком меридиане возник дисбаланс, такие симптомы бессонницы вы и получите. Традиционная китайская медицина занимается поиском причины бессонницы и расстройства сна. И воздействует на неё.
И воздействует на неё.
— Да, ТКМ определяет шесть типов бессонницы.
Первый тип Сюэ Юй Синь Цзи
Связан с кровяным застоем в сердце. Ухудшение состояния кровеносных сосудов, эмоциональная неуравновешенность, застой энергии ци приводят к нестабильности сердца.
Бессонница этого типа сильно выражена, человек не может уснуть всю ночь. Состояние сопровождается эмоциональными «качелями», пугливостью, учащённым сердцебиением, стиснутостью в области сердца, иногда колющей болью. Дыхание – поверхностное с одышкой.
Второй тип Синь Дань Лян Сюй
Характерным является недостаточность желчного пузыря и сердца. Нарушения связаны с физическим и эмоциональным перенапряжением. Бессонница этого типа выглядит, как поверхностный и прерывистый сон с обилием снов.
Целый день человек ощущает себя разбитым, хронически уставшим.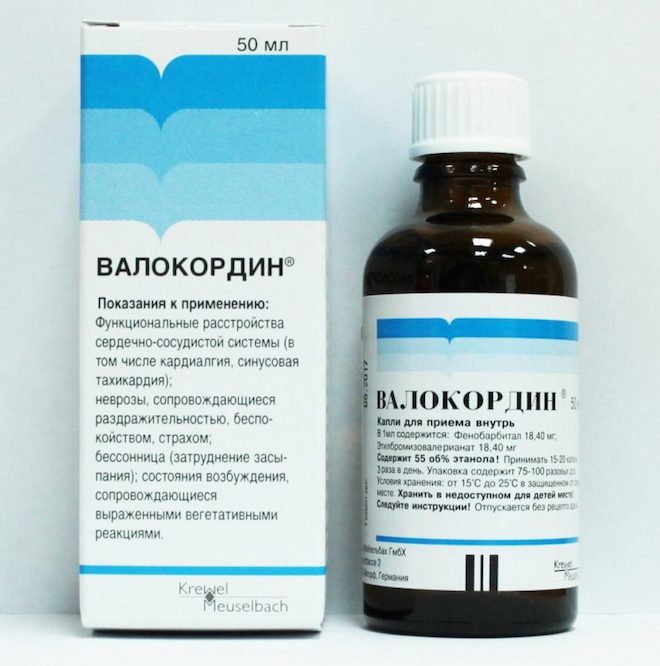 Сердечный ритм переменчив, наблюдается трусливое и неуверенное состояние с частыми позывами в туалет. Дыхание — учащённое и поверхностное.
Сердечный ритм переменчив, наблюдается трусливое и неуверенное состояние с частыми позывами в туалет. Дыхание — учащённое и поверхностное.
Третий тип Инь Сюй Хуо Ван
Связан с гиперактивностью огня из-за пустоты инь. Причиной бессонницы третьего типа может быть дефицит питания, чересчур высокая сексуальная активность и изнуряющие хронические недуги. В традиционной китайской медицине данное явление называется «сердце не имеет связи с почкой».
Сон прерывистый и беспокойный. Наблюдается повышенная потливость, особенно во второй половине дня. Сухость в полости рта. Человек быстро утомляется, у него кружится голова, звенит в ушах, ощущается слабость в пояснице и коленях.
Мужчинам характерна непроизвольная эякуляция во время секса. Страдает внимание и память.
Четвёртый тип Синь Пи Лян Сюй
Характерным является сердечная и селезеночная недостаточность. Гиперчувствительность, нервозность и усиленные физические нагрузки являются причиной дисбаланса и нарушения сна. Становится трудно уснуть – наблюдается активная умственная деятельность перед сном. Тем не менее, организм восстанавливается утром легко.
Становится трудно уснуть – наблюдается активная умственная деятельность перед сном. Тем не менее, организм восстанавливается утром легко.
Сердечный ритм нарушается, проявляется хроническая усталость. Человек может отметить потливость без явной причины. Память и зрение ослабевают, а лицо теряет свой здоровый цвет. Возможен запор при наличии плохого аппетита, а ощущения в животе напоминают тяжёлый камень.
Женщины могут заметить, что месячные стали более светлые и не такие обильные, как обычно.
Пятый тип Вэй Ци Бу Хэ
Расстройство энергии ци желудка, сопровождаемое избытком слизи, является результатом неправильного рациона питания. Человек плохо спит, у него пропадает аппетит. Наблюдается отрыжка вне зависимости от того, ел он что-то или нет. Состоянию сопутствует головокружение, распирание в животе. Может доходить до рвоты и тошноты.
Шестой тип Гань Хуо Шан Жао
Огонь печени поднимается вверх на фоне депрессии, апатии и уныния, провоцируя кошмары и плохой сон. Наблюдается хмурое и гневливое настроение, раздраженность и вспыльчивость. Горечь во рту, покрасневшие глаза, ощущения распирания тела, шум в ушах и головная боль – всё это сопутствующие симптомы дисбаланса в организме.
Наблюдается хмурое и гневливое настроение, раздраженность и вспыльчивость. Горечь во рту, покрасневшие глаза, ощущения распирания тела, шум в ушах и головная боль – всё это сопутствующие симптомы дисбаланса в организме.
— Если коротко, в традиционной китайской медицине бессонницу рассматривают, как один из симптомов возможных/имеющихся заболеваний. Китайское определение Бу Мэй лучше всего передаёт суть бессонницы – «нет сил уснуть». Чтобы появились силы, необходимо восстанавливать баланс организма, воздействуя подходящими методами ткм на акупунктурные точки, расположенные в проекциях энергетических каналов — меридианов.
— Приведите примеры методов.— Акупунктура или иглорефлексотерапия, фитотерапия, моксотерапия (термопунктура), акупрессура и другие. Дело в том, что в каждом индивидуальном случае подбирается комплекс мер. Для этого необходимо пройти первичную консультацию, в ходе которой будет выявлена потребность организма в том или ином методе лечения.
Дело в том, что в каждом индивидуальном случае подбирается комплекс мер. Для этого необходимо пройти первичную консультацию, в ходе которой будет выявлена потребность организма в том или ином методе лечения.
Одним достаточно одного метода для восстановления баланса, другим необходимо – два, в хронической форме – три и более. Организм – целостное создание, следовательно, методы подбираются для восстановления изначальной целостности.
— Нужна ли профилактика, чтобы избежать бессонницу в будущем? Можно ли предупредить её?— Зная последствия, можно на начальной стадии уже вылечить бессонницу и расстройство сна. Зачастую, люди затягивают и длительность курса от этого пролонгируется. Поэтому и важно предупредить болезнь. Профилактика также играет огромную роль для здорового сна.
Например, человек знает, что в какие-то периоды у него в жизни стресса становится больше (сдача отчётов в налоговую у финансиста или бухгалтера, низкий сезон продаж у предпринимателей и менеджеров по продажам и тому подобное). Он может в этот период пройти курс иглорефлексотерапии и спать намного спокойнее. Если он захочет таким образом справляться с периодами стресса, то со временем, ему уже не понадобиться акупунктура. Он выработает новую здоровую привычку – его тело так среагирует: по-новому!
Он может в этот период пройти курс иглорефлексотерапии и спать намного спокойнее. Если он захочет таким образом справляться с периодами стресса, то со временем, ему уже не понадобиться акупунктура. Он выработает новую здоровую привычку – его тело так среагирует: по-новому!
Независимый журналист, Эрика Аджайа
что это такое, показания, противопоказания и побочные эффекты
Постоянные стрессы и хроническая усталость нередко вызывают такое неприятное состояние, как бессонница. Ее появление лишает человека возможности продуктивно работать и ухудшает эмоциональный фон. Для борьбы с бессонницей сегодня нет недостатка в лекарственных средствах и в популярных препаратах, главным компонентом выступает искусственный мелатонин – Вито-мелатонин, Мелаксен, Мелатонин.
Средства являются диетической добавкой, не вызывают привыкания и для их приобретения не нужен рецепт. Но, несмотря на высокий профиль безопасности, у некоторых специалистов их использование вызывает опасения. Главным образом они связаны с тем, что долгосрочные последствия приема пока еще не изучены. Мелатонин не имеет большого количества противопоказаний, но безопасность и целесообразность его приема пока остается под вопросом.
Главным образом они связаны с тем, что долгосрочные последствия приема пока еще не изучены. Мелатонин не имеет большого количества противопоказаний, но безопасность и целесообразность его приема пока остается под вопросом.
Что такое мелатонин
Это один из основных гормонов эпифиза. Он был открыт в 1958 г. и сразу получил название «гормона сна», так как его концентрация резко увеличивается в момент засыпания. Поэтому мелатонин посчитали веществом, отвечающим за качество сна и его глубину. Однако его функции намного шире.
После открытия, мелатонин сразу получил название «гормона сна».
Гормон является своеобразным регулятором и стабилизатором всех важных процессов и помогает организму функционировать в едином ритме. Он отвечает за наши суточные биоритмы.
Также вещество помогает регулировать:
- температуру и А/Д;
- уровень кортизола;
- половую и иммунную функции.
Недостаток гормона вызывает нарушения сна: снижает его продолжительность и ухудшает качество. Помочь решить проблему должна биодобавка мелатонина.
Помочь решить проблему должна биодобавка мелатонина.
Однако у препарата есть четкие показания к применению и его использование в качестве таблеток для сна целесообразно только после всестороннего обследования.
Показания к применению
Как снотворное мелатонин рекомендован лишь при определенных видах расстройства сна. Препарат регулирует фазы сна, однако, он практически не влияет на процесс засыпания. Чаще всего его используют для коррекции нарушений ритма сон-бодрствование при смене часовых поясов.
Мелатонин рекомендован лишь при определенных видах расстройства сна.
Противопоказания и побочные эффекты
Противопоказаниями к приему мелатонина служат:
- повышенная чувствительность к препарату;
- печеночная или почечная недостаточность;
- аутоиммунные патологии.
Пока еще не до конца изучено влияние гормона на детей. Поэтому специалисты не рекомендуют использовать препарат беременным, в период кормления грудью и детям до 18 лет. Также средство следует принимать с осторожностью, если пациенту назначены другие снотворные препараты или антикоагулянты.
Также средство следует принимать с осторожностью, если пациенту назначены другие снотворные препараты или антикоагулянты.
Во время приема нельзя употреблять спиртные напитки, так как алкоголь снижает эффективность мелатонина.
Биодобавка считается безопасной, при проведении исследований никаких серьезных побочных эффектов выявлено не было. У некоторых людей препарат может вызывать дневную сонливость. Возможно, такое состояние связано с индивидуальным снижением скорости его выведения из организма.
Биодобавка считается безопасной, но есть ограничения в использовании.
Правила приема
Несмотря на высокий уровень безопасности, при использовании средства нужно соблюдать рекомендации по его применению. Как принимать препарат, чтобы не навредить здоровью?
Согласно инструкции:
- Доза мелатонина для нормализации сна не должна превышать 3 мг в сутки. Чтобы не вызвать дневную сонливость, таблетку принимают только в ночное время за полчаса до отхода ко сну.

- При использовании в качестве адаптогена во время смены часовых поясов препарат принимают по 3 мг за день до перелета и в последующие 2-5 дней. Максимальная суточная дозировка – 6 мг.
- Режим дозирования пожилым пациентам устанавливает врач. Таблетку можно принять за 1-1,5 часа до сна.
Поскольку не все добавки одинаковы, перед приемом конкретного средства обязательно изучите инструкцию по его использованию.
Как долго можно принимать мелатонин
Специалисты предупреждают, что максимальный период приема препарата не должен превышать 1 месяца. Особенно, если точно не установлено, что бессонница вызвана нарушением синтеза мелатонина. Его передозировка может вызвать сужение сосудов, заторможенность и другие нежелательные последствия.
Передозировка мелатонина может вызвать сужение сосудов, заторможенность и другие нежелательные последствия.
Также не стоит забывать, что мелатонин является гормоном. И, следовательно, его длительный прием влияет на всю эндокринную систему в целом, вызывая гормональный дисбаланс.
Другие снотворные средства
Список снотворных препаратов, продающихся без рецепта, довольно ограничен. Чаще всего в аптеках могут предложить:
- Персен;
- Ново-Пассит;
- производные валерианы и пустырника.
Препараты нельзя считать аналогами мелатонина, но они обладают седативным и отчасти снотворным эффектом. И могут использоваться при легкой форме бессонницы.
Причины и симптомы нарушения режима сна
Большинство людей периодически испытывают те или иные проблемы со сном. Но когда эти проблемы становятся привычной частью повседневной жизни – это уже серьезный повод задуматься и обратиться к специалисту.Сон является одним из показателей состояния здоровья. Люди, которые не страдают какими-либо заболеваниями, обычно спят хорошо, в то время как у тех, кто испытывает повторяющиеся или не прекращающиеся проблемы со сном, скорее всего, имеются психологические или физические нарушения, которые могут быть как незначительными, так и серьезными.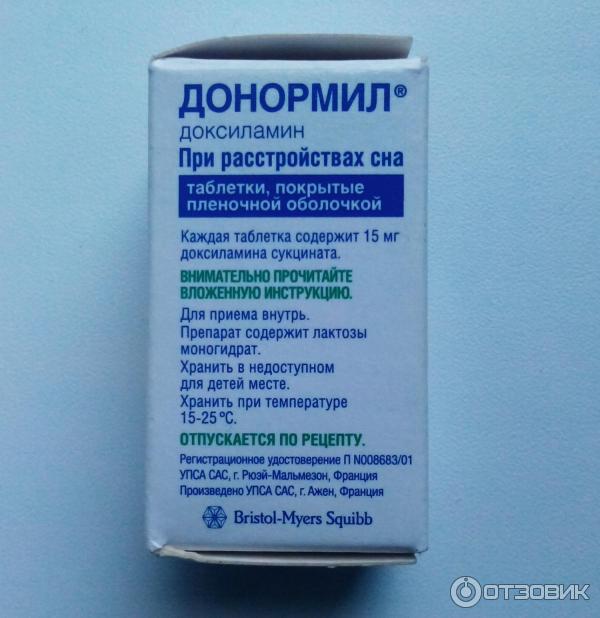
Стоит даже один день плохо поспать – и это сказывается на настроении, работоспособности, стрессоустойчивости. А когда проблема повторяется или ее игнорируют, это может привести к серьезному ухудшению работы всего организма, снижению производительности труда и стрессам.
Бессонница, например, может если не вызывать, то усугублять астенические и депрессивные состояния, тревожные психические расстройства.
Долговременные нарушения сна ведут к стойкому повышению выработки гормона кортизола, который вводит организм в состояние постоянного стресса и напряжения. В результате нарушается метаболизм, происходит гормональный дисбаланс.
● Испытываете ли вы сильное чувство сонливости в течение дня?
● Появилась ли у вас излишняя раздражительность?
● Сложно ли вам не поддаваться сну, если вы смотрите телевизор, читаете, работаете за компьютером или просто сидите в одном положении?
● Вам трудно водить автомобиль из-за того, что чувствуете усталость и ваша реакция снижена?
● Сложно ли вам концентрироваться?
● Слышите ли вы от окружающих, что вы выглядите устало?
● Наблюдаете ли вы замедление реакции?
● Сложно ли вам управлять эмоциями?
● Вы часами не можете заснуть?
● Приходится ли вам употреблять кофеин и другие энергетики, чтобы заставлять себя работать дальше?
Если вы ответили утвердительно хотя бы на один вопрос, скорее всего, у вас имеются нарушения сна, требующие коррекции.
Нарушения сна встречаются в любом возрасте
Когда нарушения сна становятся проблемой? ● Трудности с засыпанием вечером, невозможность заснуть после ночного пробуждения.● Частое пробуждение в течение ночи, поверхностный, прерывистый сон.
● Сонливость и низкая работоспособность в течение дня.
● Необходимость принять какие-то меры, чтобы заставить себя заснуть (выпить снотворное, добиться идеальной тишины, принять ванну и т. д.).
Если человек просыпается обычно в ранние утренние часы, примерно с 3 до 5 утра, ощущает беспричинную тревогу и не может уснуть, такое состояние может сопровождать начинающуюся депрессию или невроз, поэтому необходимо обязательно обратиться к неврологу за консультацией.
Когда бессонница не является признаком болезни, в большинстве случаев от нее можно избавиться с помощью коррекции образа жизни, без медикаментозного лечения.
Бессонница
Ночные кошмары мешают полноценному отдыху
Симптомы бессонницы:Апноэ Тяжелые сновидения могут быть результатом ранее пережитых травмирующих событий, симптомом надвигающегося заболевания, маркером депрессивного состояния. Также ночные кошмары могут возникать на фоне приема некоторых лекарств, включая антидепрессанты, просмотра фильмов ужасов и чрезмерного увлечения компьютерными играми.
Также ночные кошмары могут возникать на фоне приема некоторых лекарств, включая антидепрессанты, просмотра фильмов ужасов и чрезмерного увлечения компьютерными играми. Одним из наиболее распространенных нарушений сна является бессонница. Она может быть вызвана недостатком физической активности, сменой часовых поясов, лекарственными препаратами, большим количеством кофеиносодержащих напитков в рационе, просмотром телевизора или нахождением перед экраном компьютера или смартфона перед сном. А может быть симптомом каких-либо заболеваний – как психических, так и физических.
Причинами возникновения апноэ могут являться врожденная слабость мышц неба и глотки, курение, злоупотребление алкоголем, лишний вес, недостаточно высокая подушка.
Симптомы апноэ: ● Хронический храп.
● Чувство удушья во время сна.
● Частые паузы в дыхании во время сна.
● Проснувшийся среди ночи человек ощущает одышку, сухость в горле, головную боль или боль в груди, заложенность носа.
● Сонливость в течение дня, чувство разбитости Фот того, сколько часов вы проспали.
Апноэ является потенциально опасным для жизни нарушением сна, которое тем не менее успешно поддается лечению.
Синдром беспокойных ног Проявляется как невозможность заснуть из-за непреодолимого желания двигать конечностями: чаще ногами, хотя иногда и руками. Как бы человек ни лег, он ощущает неудобство и ему хочется сменить позу.
Причины данного синдрома могут быть как наследственными, так и вызванными неврологическими или соматическими заболеваниями, в том числе сахарным диабетом, заболеваниями щитовидной железы, уремией, анемией, дефицитом некоторых витаминов и микроэлементов.
Симптомы синдрома беспокойных ног:
● Неприятные ощущения в мышцах, которые вызывают желание переместить ноги, лечь поудобнее: покалывание, боль, чувство тяжести. Ощущения затихают во время движения или массажа.
● Когда сон все-таки наступает, он прерывается или сопровождается подергиваниями конечностей.
Данное расстройство сна возникает из-за дисфункции головного мозга, в результате чего нарушается механизм контроля сна и бодрствования, снижается синтез орексина – гормона, который отвечает за бодрствование. Причины появления нарколепсии недостаточно изучены, по одной из версий она имеет наследственный характер в сочетании с внешними провоцирующими факторами, например перенесенными вирусными или инфекционными заболеваниями. Состояние является потенциально опасным для жизни и требует обязательной коррекции.
● Внезапная потеря контроля над мышцами или чувство слабости, особенно в моменты эмоционального напряжения.
● Временный паралич после пробуждения.
● Неконтролируемое и быстрое засыпание в дневное время, человек может заснуть даже за рулем или во время разговора. После сна появляется ощущение бодрости.
● Галлюцинации в моменты перехода между сном и бодрствованием.
● Вскрики, стоны во время сна.
● Резкое пробуждение и чувство испуга.
● Учащенное дыхание и сердцебиение.
● Усиление потоотделения.
● Повышение давления.
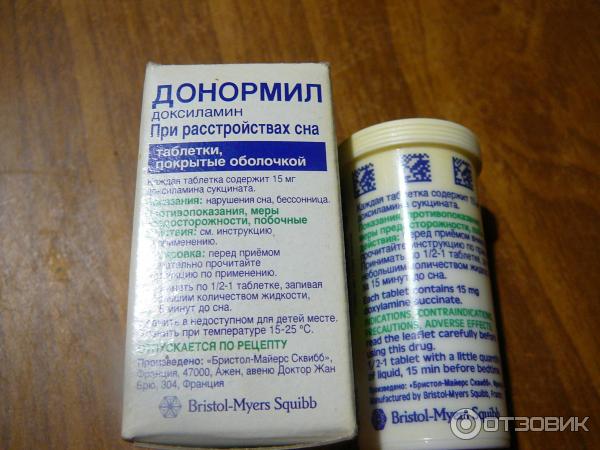
К причинам явления относится недостаток сна, эпилепсия, лихорадочное состояние, прием некоторых лекарственных средств, алкоголизм, наркомания, высокий уровень стресса и тревожности.
Симптомы сомнамбулизма:
● Передвижение и выполнение простых операций в состоянии сна.
● Сон в положении сидя.
● Разговоры во сне.
● Человек просыпается не там, где лег спать.
К причинам относятся неврозы, высокий уровень стресса, психический дисбаланс.
Симптомы бруксизма:
● Боли в мышцах лица, висках, челюстях.
● Звон в ушах.
● Утренние мигрени, головные боли.
● Стирание твердой ткани зубов, развитие кариеса и воспалений десен.
Нарушения сна могут быть вызваны различными причинами, поэтому для их устранения важен индивидуальный подход
Первый шаг к преодолению проблем со сном – обращение к специалистам. Важно пройти обследование и убедиться в том, что нарушения сна не являются результатом заболеваний, требующих незамедлительного лечения.Независимо от этого, необходимо налаживание режима и улучшение гигиены сна. Просто занявшись спортом, чаще бывая на свежем воздухе, ограничив использование гаджетов и телевизора за два часа до сна, вы уже почувствуете улучшения.
В задаче избавления от нарушений сна очень важен индивидуальный подход. Только в этом случае терапия принесет максимально эффективный результат в кратчайшие сроки.
В последние годы появились новые эффективные методики лечения нарушений сна, в том числе транслингвальная нейростимуляция (ТЛНС) – неинвазивное воздействие на головной мозг через стимуляцию рецепторов языка. Транслингвальная нейростимуляция воздействует на стволовые структуры, в первую очередь на ретикулярную формацию, способствуя нормализации циклов сна/бодрствования немедикаментозными методами, восстанавливая собственный физиологичный сон.
Транслингвальная нейростимуляция воздействует на стволовые структуры, в первую очередь на ретикулярную формацию, способствуя нормализации циклов сна/бодрствования немедикаментозными методами, восстанавливая собственный физиологичный сон.
В зависимости от причин, вызывающих нарушения сна, потребуется от 5 до 20 сеансов ТЛНС, однако улучшение качества и продолжительности сна наступает, как правило, в течение первых 2–5 сеансов. Дальнейшее лечение способствует более полному восстановлению и стабилизации достигнутых результатов.
Обратившись в клинику «В НОВЫЙ ДЕНЬ», вы получите персонализированную программу лечения, разработанную не одним врачом, а командой экспертов-специалистов различного профиля, и направленную на достижение конкретных целей с учетом ваших особенностей, образа жизни и состояния здоровья.
«Пожалуйста, не пейте антибиотики и гормоны, которые вам выписали ваши друзья!»
Вокруг COVID-19 и вызываемых им осложнений появилось немало мифов. Низкая информированность людей и недоверие к медицине создали благоприятную среду для бума самолечения. По соцсетям гуляют списки препаратов, не имеющих никакого отношения к настоящему лечению, а люди назначают себе препараты, которые могут привести к драматическому ухудшению их состояния. В интервью «Новой газете» главный врач ГКБ № 23 им. Давыдовского профессор Елена Васильева рассказала о том, какие опасности таит самолечение от коронавируса и что делать не стоит ни в коем случае.
Низкая информированность людей и недоверие к медицине создали благоприятную среду для бума самолечения. По соцсетям гуляют списки препаратов, не имеющих никакого отношения к настоящему лечению, а люди назначают себе препараты, которые могут привести к драматическому ухудшению их состояния. В интервью «Новой газете» главный врач ГКБ № 23 им. Давыдовского профессор Елена Васильева рассказала о том, какие опасности таит самолечение от коронавируса и что делать не стоит ни в коем случае.
Влад Докшин, Екатерина Ганичева, Глеб Шульц / «Новая газета»
— Давайте поговорим про лечение коронавируса. Кому это лечение действительно необходимо?
— Надо понимать, что примерно 80–85 процентов людей, болеющих ковидом, или самостоятельно выздоравливают, или у них он протекает в относительно легкой форме. Это и очень хорошо, и в то же время большая проблема, потому что люди заразны в этот период. Они не знают, что больны, распространяют вирус, и в этом состоит коварство новой пандемии. Почему огромный процент заболевших выздоравливает самостоятельно? Потому что у нас есть собственная иммунная система. Сначала идет неспецифический иммунный ответ, потом вырабатывается специфический иммунный ответ на данный конкретный вирус, вырабатываются антитела, клетки начинают атаковать другие клетки, зараженные коронавирусом. Надо ли что-то делать в этот период с человеком?
Почему огромный процент заболевших выздоравливает самостоятельно? Потому что у нас есть собственная иммунная система. Сначала идет неспецифический иммунный ответ, потом вырабатывается специфический иммунный ответ на данный конкретный вирус, вырабатываются антитела, клетки начинают атаковать другие клетки, зараженные коронавирусом. Надо ли что-то делать в этот период с человеком?
Если он бессимптомно болеет, если у него нет тяжелых сопутствующих заболеваний, его надо оставить в покое. Не нужны антибиотики, не нужны гормоны, не нужен длинный перечень препаратов, который можно перечислять бесконечно. Как у нас сейчас бывает, когда человек заболевает: приходит сначала врач из поликлиники и рекомендует какие-то препараты. Потом пациент спрашивает своих знакомых — одного, другого, третьего. Те присылают списки рекомендованных соседями, друзьями, еще кем-то. Я нередко вижу списки из 20–25 препаратов, которые люди принимают.
Что касается так называемых противовирусных препаратов «ремдесивир» и «фавипиравир», по ним доказательства [эффективности] или не очень весомые, или их вообще нет.
Нет ни одного достоверно доказанного лекарства, которое позволило бы избежать тяжелого течения ковида.
— Когда мы говорим о каких-то препаратах, мне страшно, потому что мы с вами скажем об этом и люди, как мы видели, просто побегут и начнут сметать это с аптечных полок.
— Нет, ни в коем случае нельзя без назначения врача ничего давать. Человек может не знать, например, что ему противопоказаны противосвертывающие препараты. Не бывает лекарств без побочных действий. Если вам говорят, что лекарство без побочных действий, это жульничество. Если лекарство действует, оно действует всегда в обе стороны, оно пользу может приносить и вред. Поэтому надо обязательно по серьезным препаратам всегда советоваться с врачом.
— Давайте еще раз. Если положительный тест на коронавирус, у вас ковид — вы лежите дома. И если нет каких-то серьезных симптомов, то это все как обычная простуда.
— Не просто «лежите дома». Во-первых, не надо лежать, а надо все-таки похаживать по квартире, это профилактика тромбов.
Во-вторых, если поднимается температура и держится несколько дней или она выше 38,5–39 ˚С, конечно, надо посоветоваться с врачом. Если она держится уже достаточно долго или если появляются любые симптомы одышки, необходимо проверить насыщение кислородом. Сейчас есть такая возможность, я знаю, что в Москве дают пульсоксиметры бесплатно. И если пульсоксиметрия ниже 93, например, уже нужно беспокоиться. Если сопровождается одышкой — вызывать врача или скорую.
— А если у человека есть хронические заболевания — диабет, сердечно-сосудистые, — ему что же, сразу надо вещи в больницу собирать или тоже пока не нервничать?
— Во-первых, чем сложнее и тяжелее, тем меньше надо нервничать. Эта паника, она есть, к сожалению, и у многих врачей. Понятно почему: врачи подвержены риску, но паника мешает, паника врачей, паника пациентов мешает реально лечить. Вот чем я занимаюсь несколько часов в день — я занимаюсь психотерапией, веду очень много больных амбулаторно, и моя психотерапия сводится к тому, о чем я только что говорила. Пожалуйста, не надо пить антибиотики, не надо пить гормоны и препараты по длинному списку, присланному друзьями. Все это надо делать только по показаниям. В частности гормоны, когда они даются людям без показаний, то есть пациент не тяжелый, ухудшают прогноз. Они показаны, когда состояние утяжеляется, когда человек зависит от кислорода. А всем остальным их принимать не просто не нужно, а совсем нельзя.
— Вообще паника у людей возникла, когда начали говорить и писать, что у врачей нет единого протокола лечения ковида. Это правда, его нет?
— Это и так, и не так. Когда ковид начался, это была новая болезнь, не знали, как лечить, и вполне оправданно было пробовать разное. Не знали, как течет ковид, не знали многих симптомов, узнавали уже по ходу дела и гораздо позже, через месяц, два, три, четыре. Все новые и новые проявления этого вируса мы видим и сейчас, а тогда стихийно пробовали разные лекарства. Но на сегодняшний день картина совершенно другая.
Сейчас мы знаем, что у 10–15 процентов больных система начинает как бы буксовать, она дает не просто сбой, она начинает из-за этого сбоя гиперактивизироваться.
— То есть атакует?
— Да. Представьте себе, что машина завязла на льду или в глубоком снегу, она начинает шуметь, буксовать. Ты давишь на газ, и она начинает буксовать еще больше. Когда это происходит с организмом, выбрасываются цитокины. Вообще, это полезные для нас вещества: когда они не в больших количествах, они тоже активируют иммунную систему. Но когда их очень много, как бывает при ковиде, так называемый цитокиновый шторм, они могут повреждать ткани. Повреждение ткани приводит к выбросу еще большего количества веществ, которые стимулируют свертывание, начинается гиперкоагуляция; и, собственно, все это многообразие симптомов, которое мы видим, — это и есть проявление вот этих различных цитокинов. Реже это прямое действие вируса. И если это понимаешь, то понятен и протокол, и как лечить, а самое главное, что это уже сейчас подтверждается рандомизированными исследованиями. Вот когда только начинали, был момент абсолютно бездоказательной медицины.
— То есть несколько месяцев 2020 года?
— Да, мы вернулись в историю на 20–30 лет назад, когда не было доказательной медицины. И возвращаясь к протоколу лечения: сейчас в больницу попадают люди, у которых уже развернутая стадия, мы не кладем больных, как было раньше, у которых просто сам факт ковида или положительный тест. На сегодняшний день из препаратов у нас остается «Дексаметазон», данный вовремя, у нас остаются антицитокиновые препараты, и у нас остаются антикоагулянты, которые должны правильно даваться, в правильных дозах, это очень важно. Сейчас мы уже научились многим приемам, как правильно положить пациента, как правильно дать ему кислород, и мы гораздо меньший процент больных берем на ИВЛ и на ЭКМО. Когда к нам попадает пациент, который нуждается в кислороде, первое, что мы делаем, — помещаем его в прон-позицию и даем кислород. В разных видах — это зависит от тяжести состояния.
И практически всем мы даем антикоагулянты, от тромбов.
А дальше мы обязательно берем анализы и смотрим, развился цитокиновый шторм или еще не развился, пора уже его подавлять или не пора. Когда идет кислородная недостаточность и это подтверждается лабораторными анализами, тогда это как раз время, чтобы вводить те или иные или гормоны или антицитокиновые препараты. Одновременно мы обязательно смотрим, нет ли признаков бактериальной инфекции, если их нет, антибиотики тогда не даются. Также мы применяем и свежезамороженную плазму с высоким титром антител к коронавирусу, пока у человека нет еще собственных антител.
— Вы много всего перечислили, но не сказали про КТ, а это самая популярная в народе процедура сейчас.
— КТ нужно делать, только если это необходимо врачу для диагностики.
Мне сейчас обрывают телефон: «А можно у вас сделать КТ?» Никого не беру, как правило!
Собственно, это одна из моих задач в интервью — я очень хочу постараться хоть немножко снять панику. Да, это серьезная инфекция, но паника только помешает. Я уже говорила, это общее правило: чем сильнее вопрос, тем нужно быть спокойнее и сдержаннее и трезво принимать решения.
— То есть, когда весной всех подряд с положительным тестом отправляли на КТ, это просто потому, что не понимали, как с этим работать?
— Знаете, тогда в этом был определенный смысл. Тогда было до 30 процентов ложноотрицательных тестов, а КТ оказалось чувствительнее. И вот это очень сильно сдвинуло понимание в диагностике, и на том этапе это было очень правильно. Сейчас лучше стали тесты, сейчас мы лучше понимаем болезнь, и даже далеко не всегда КТ влияет на наши действия. Потому что бывают люди, у которых есть процесс по поражению легких, но при этом нормальная пульсоксиметрия. А у кого-то, наоборот, процент поражения небольшой, но у него есть фоновое заболевание легких, ему достаточно бывает 20 процентов, поэтому гораздо важнее общее состояние больного, пульсоксиметрия, чем просто цифры КТ.
— Давайте поговорим про антибиотики, которые исчезли из аптек.
— Эта та же тема паники. Слава богу, что их нет, потому что не нужно заниматься самолечением, особенно при коронавирусе.
— Я спрашиваю сейчас не столько про коронавирус, сколько вообще.
— И вообще не надо. Где в мире вы можете купить антибиотик без рецепта? Где?
— А у нас можно купить без рецепта?
— Да! У нас идут и сметают, потому что продается без рецепта. Нигде в Европе, в Америке вы не купите без рецепта антибиотик. Мои друзья, живущие за границей, здесь покупают рецепт и везут к себе.
— Но это как-то помогает, раз они тоже так делают?
— Это неправильно. Массовое бесконтрольное применение антибиотиков — огромная проблема. Развивается резистентность. Но в коронавирусе проблема другая, антибиотики просто почти никому не нужны. Понимаете? Их просто не надо принимать при ковиде дома. Их дают только в больнице и только в определенных ситуациях.
— Пандемия принесла нам хоть что-то хорошее?
— Хорошее в том, что на врачей обратили внимание. Вообще-то, мы и раньше работали, и нам всем могут ночью позвонить — и не обязательно с ковидом: и с инфарктом, с инсультом, — и раньше этого никто не замечал. Очень важно, чтобы с пандемией не кончилось это нормальное отношение к врачам. А то ведь Следственный комитет как активизировался до этого. Врачебные дела пошли, и я очень надеюсь, что это закончится — дела из-за врачебных ошибок. Любой врач, принимающий то или иное решение, не всегда на 100 процентов прав, все-таки болезнь — это всегда какой-то выбор, и ты должен понимать, что при таком анализе [может быть] так, а при таком — иначе… Наша работа сопряжена с определенными рисками, с определенными трудностями, бессонницей, постоянным напряжением, это и было и есть, сейчас это больше, конечно, чем было раньше.
А из грустного — это уровень недоверия к врачам и к вакцинам сейчас. Это чрезвычайно удручает.
Например, вакцина Гамалеи сделана профессиональными людьми, я их знаю много лет, и это серьезные ученые. Да, третья фаза еще не закончена, но она закончится и покажет клиническую эффективность вакцины; безопасность же была исследована еще в первой фазе.
— То есть вакцина — это хорошо и нам нужно прививаться?
— Я сама вакцинировалась «Спутником» и всю свою семью привила. Меня вакцина один раз уже защитила. Так получилось, я была в очень тесном контакте с человеком, который заболел, и были уже все проявления. То есть очень большая концентрация вируса была.
— Получается, только массовое вакцинирование дает коллективный иммунитет, а естественным путем он не нарабатывается?
— Пока нет. В Москве уже много переболело, но пока недостаточно, чтобы дать реальный иммунитет.
— Сейчас людям страшно лишний раз в больнице появиться, даже если у них есть серьезные заболевания. К чему это приводит?
— Большая беда, когда у пациентов с сердечно-сосудистыми заболеваниями появляется затяжной приступ, который может говорить об инфаркте: рука не двигается или нога, — и если подозрение на инсульт, они терпят и не едут в больницу, потому что боятся коронавируса. Но в такой ситуации надо немедленно ехать, просто немедленно.
— Не боясь заразиться коронавирусом?
— Да, потому что медицина — это статистика. Смертность естественная от инфаркта, если его не лечить, — 30–33 процента. Это выше, чем потенциальный риск умереть от ковида, на порядок выше. Поэтому, если подозрение на серьезное заболевание, немедленно надо ехать.
— Вы так говорите, будто у вас есть данные и цифры, что люди в таком серьезном состоянии не едут в больницу.
— Да, это так, и это безумно меня огорчает. К нам приезжают люди на второй, третий день от начала инфаркта, когда совсем плохо, когда сердце уже начинает рваться. Мы стали видеть разрывы — это то, чего мы вообще не видели последние годы. У нас прекрасно — правда — работающая система помощи больным с инфарктом, я даже сама была удивлена результатами. Оказалось, что время доезда скорой помощи до человека с болями в груди как было десять минут, так и осталось, несмотря на всю загруженность скорой на ковиде. Обращайте внимание, если это острая ситуация. Не ждите, звоните в скорую. И наоборот, совершенно не нужно вдруг идти сейчас к врачам проверяться, как у нас любят. Сидели себе дома [безо всяких жалоб] и тут решили провериться. Подождите, пожалуйста, пару месяцев и проверитесь, когда, я надеюсь, будет поспокойней.
Источник: novayagazeta.ru
Лечение хронической и краткосрочной бессонницы и лекарства
Что такое лечение бессонницы?
Лечение бессонницы может включать немедикаментозную терапию, такую как улучшение привычек сна или психотерапия, а иногда и лекарства. Если заболевание, такое как диабет или менопауза, вызывает бессонницу, лечение этих состояний может помочь. Если бессонница является побочным эффектом лекарства, может помочь смена лекарства или времени его приема или уменьшение дозы. Всегда консультируйтесь со своим врачом, прежде чем вносить изменения в какие-либо лекарства, которые вы принимаете.
Кратковременная бессонница, часто вызванная путешествием или стрессом, обычно проходит после снятия стресса или после того, как ваше тело приспособится к новому графику. Может помочь кратковременное использование безрецептурных снотворных. Хроническая бессонница, которая нарушает сон на длительные периоды времени, может потребовать тщательного медицинского осмотра, изменения некоторых привычек образа жизни, лечения и, возможно, психотерапии для выявления скрытой причины. Очень важно лечить любую проблему, которая вызывает симптомы бессонницы.Простое лечение симптомов бессонницы без устранения основной причины бесполезно.
Продолжение
Лекарства от сна
Бензодиазепиновые седативные средства, такие как триазолам (Halcion), эстазолам, лоразепам (Ativan), темазепам (Restoril), флуразепам и квазепам (Doral), а также не-бензодиаз (амбензодиаз) Интермеццо), эзопиклон (Lunesta) и залеплон (Sonata) — это препараты, которые могут помочь вызвать сон. Однако эти лекарства могут вызывать привыкание при длительном применении.Также они могут быть опасны, если вы принимаете их вместе с алкоголем или другими лекарствами, угнетающими центральную нервную систему. Они могут вызывать утреннюю сонливость, хотя побочные эффекты, как правило, менее выражены при приеме небензодиазепинов. Рецептурный спрей для полости рта под названием Золпимист, который содержит активный ингредиент Амбиена, можно использовать для краткосрочного лечения бессонницы.
Белсомра (суворексант) — первый одобренный антагонист рецепторов орексина. Орексины — это химические вещества, которые участвуют в регулировании цикла сна и бодрствования и играют роль в том, чтобы люди бодрствовали.Белсомра изменяет действие орексина в головном мозге.
Доксепин (Силенор) одобрен для лечения людей, у которых проблемы со сном. Silenor может помочь в поддержании сна, блокируя гистаминовые рецепторы. Не принимайте этот препарат, если вы не можете спать семь или восемь часов. Дозировка зависит от вашего состояния здоровья, возраста и реакции на терапию.
Продолжение
Антидепрессанты могут использоваться людьми, страдающими депрессией, для улучшения сна. Они не одобрены для лечения бессонницы.Это может вызвать дневную сонливость или другие побочные эффекты.
Рамелтеон (Розерем) — это лекарство от бессонницы, которое действует иначе, чем другие седативные препараты. С меньшей вероятностью вызывает утреннюю сонливость или привыкание.
Безрецептурные снотворные обычно содержат антигистаминные препараты. Антигистаминные препараты часто используются при аллергии, но у них есть побочный эффект в виде сонливости. Эти лекарства могут вызывать дневную сонливость и сухость во рту, а также другие побочные эффекты.
Расслабление
Многие плохо спящие просто нуждаются в помощи, чтобы расслабиться.Если вы страдаете бессонницей, и попытки заснуть только усиливают тревогу и пробуждают вас, попробуйте эти альтернативные варианты, которые помогут уменьшить беспокойство о сне и расслабить тело и разум. Если первопричиной бессонницы является стресс, любое лечение должно решать проблему стресса в вашей жизни.
Дыхательные упражнения могут способствовать расслаблению. Вот процедура, которую вы можете выполнять где угодно и когда угодно:
- Выдохните полностью через рот.
- Вдохните носом на счет до четырех.
- Задержите дыхание на счет до семи.
- Выдохните через рот, считая до восьми.
- Повторите цикл трижды.
Продолжение
Упражнение
Умеренные упражнения могут помочь вам лучше спать и дать вам больше энергии во время бодрствования. Стремитесь к 20-30-минутному распорядку три или четыре раза в неделю. Настройте тренировку в соответствии с вашим физическим состоянием и занимайтесь утром или днем, а не перед сном. Посоветуйтесь со своим врачом, сколько и какой вид упражнений вам подходит.
Медицина разума и тела
Медитация, йога и биологическая обратная связь могут снизить напряжение и улучшить сон. Визуализация или управляемые образы, во время которых вы держите в уме спокойный образ перед сном, также могут быть эффективным путем к расслаблению. Вы можете изучить эти методы у инструктора, на онлайн-сайтах, в книге с практическими рекомендациями или из учебной ленты.
Привычки хорошего сна
Убедитесь, что в вашей спальне тихо и темно. Оттенки для глаз могут помочь, поскольку свет проникает даже через закрытые веки.
Продолжение
И дети, и взрослые могут испытывать проблемы со сном, если они чрезмерно стимулируются деятельностью или смотрят телевизор непосредственно перед сном. Четверть часа тихой беседы, легкого чтения или тихой музыки перед сном могут иметь решающее значение. Также важны следующие шаги:
- Постарайтесь придерживаться регулярного режима сна.
- Избегайте тяжелой еды, курения, употребления алкоголя или кофеина перед сном.
- Оставьте спальню зарезервированной только для сна и секса.
Продолжение
Если вы просыпаетесь ночью и не можете снова заснуть, оставайтесь спокойными и расслабленными. Даже нормальный сон может прерываться периодами беспокойства или даже бодрствования. Потерпи; сон обычно возвращается. Помните, что несколько ночей плохого сна не принесут долговременного вреда. Даже если вы ворочаетесь, пытаясь заснуть, вы, вероятно, спите больше, чем вы думаете.
Лечение бессонницы с помощью лекарств | Стэнфордское здравоохранение
Лечение бессонницы лекарствами
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) одобрило некоторые лекарства для лечения бессонницы.Их называют снотворными или снотворными. Ниже приводится краткое описание лекарств, которые обычно используются от сна. Обсуждение организовано по классам приема лекарств.
Один из классов снотворных — бензодиазепины. Эти лекарства более старые и имеют более высокий потенциал зависимости. Следующие пять лекарств, перечисленных в алфавитном порядке, одобрены FDA для лечения бессонницы:
- Эстазолам
- Флуразепам
- Квазепам
- Темазепам
- Триазолам
Другие бензодиазепиновые препараты, одобренные FDA для лечения тревоги, такие как лоразепам, клоназепам и алпразолам, также иногда назначают при бессоннице.Бензодиазепины обычно рекомендуются для краткосрочного использования, поскольку могут развиться толерантность и зависимость. Кроме того, некоторые лекарства этого класса могут вызвать похмелье или сонливость на следующий день.
По этим причинам новые препараты для сна были разработаны и одобрены FDA. Большинство этих новых лекарств воздействуют на бензодиазепиновые рецепторы в головном мозге, но действуют более избирательно, чем лекарства из класса бензодиазепинов. Следовательно, эти новые препараты для сна более безопасны и имеют меньший потенциал зависимости и меньше побочных эффектов.Их называют «небензодиазепинами», что сбивает с толку, учитывая, что они все еще действуют, воздействуя на бензодиазепиновые рецепторы. К «небензодиазепинам» относятся:
Некоторые люди испытывают вялость по утрам даже после приема снотворных препаратов нового класса. Это происходит потому, что люди по-разному усваивают лекарства. Нежелание по утрам возникает, когда снотворное медленно метаболизируется и остается активным после утреннего пробуждения.Из-за их профиля безопасности и более низкого потенциала зависимости некоторые лекарства этого класса одобрены FDA для непрерывного длительного использования.
Рамелтеон — еще одно новое лекарство от сна. У него совсем другой механизм действия. Он влияет на рецептор мелатонина в головном мозге.
Иногда врачи назначают седативное лекарство, даже если оно не было специально разработано для улучшения сна. Например, для лечения бессонницы часто назначают седативный антидепрессант.Наиболее распространенными антидепрессантами, назначаемыми для сна, являются тразодон, доксепин и элавил. Эти лекарства обычно назначают в дозах ниже, чем требуется для лечения депрессии, и они не приводят к толерантности или лекарственной зависимости.
Некоторые люди используют безрецептурные лекарства, которые обычно содержат антигистаминные препараты, или натуральные средства от бессонницы. Эти средства включают травы, такие как валериана, и добавки, такие как мелатонин и L-триптофан. FDA не регулирует травы и добавки.Это означает, что их доза и чистота не контролируются.
Прекращение приема снотворных
Нет необходимости прекращать прием снотворных, чтобы получить пользу от CBTI. Однако людям, которые принимали снотворные в течение длительного периода времени и желают прекратить прием, необходимо делать это постепенно и под наблюдением врача. Большинство новейших снотворных не вызывают физической зависимости, но могут вызывать психологическую зависимость. Резкое прекращение приема снотворного может вызвать очень прерывистый сон в первую или две ночи после отмены.Беспорядочная ночь часто вызвана самим прекращением приема и обычно не отражает лежащую в основе бессонницу. Плохие ночи, вызванные абстиненцией, заставляют многих людей быстро возобновлять прием снотворных. Альтернативой является постепенное снижение дозы в течение определенного периода времени (например, снижение на 25% в неделю). Небольшое снижение дозы редко вызывает заметную разницу в качестве сна. Небольшие шаги складываются, и вскоре вы можете полностью прекратить прием лекарств.
* Репликация с разрешения Google Knol 2012
вариантов лечения бессонницы — Американский семейный врач
1.Сатея MJ, Дограмджи К, Хаури ПиДжей, Morin CM. Оценка хронической бессонницы. Обзор Американской академии медицины сна. Сон . 2000; 23: 243–308 ….
2. Охайон MM. Эпидемиология бессонницы: что мы знаем и что нам еще предстоит узнать. Sleep Med Ред. . 2002; 6: 97–111.
3. Заявление на конференции NIH о состоянии науки о проявлениях и лечении хронической бессонницы у взрослых. Заявления о государственной науке NIH Consens 2005; 22: 1–30.По состоянию на 20 марта 2007 г., по адресу: http://consensus.nih.gov/2005/2005InsomniaSOS026main.htm.
4. Бушеми Н, Вандермейер Б, Friesen C, Бялы Л, Табман М, Оспина М, и другие. Проявления и лечение хронической бессонницы у взрослых. Evid Rep Technol Assess (Summ) . 2005; 125: 1–10.
5. Международная классификация нарушений сна: Руководство по диагностике и кодированию. 2-е изд. Вестчестер, Иллинойс: Американская академия медицины сна, 2005.
6. Thase ME. Связи и последствия хронической бессонницы. Генеральная психиатрическая больница . 2005. 27: 100–12.
7. Холбрук А.М., Crowther R, Лоттер А, Ченг С, Кинг Д. Диагностика и лечение бессонницы в клинической практике: практический научно-обоснованный подход. CMAJ . 2000; 162: 216–20.
8. Купфер Д. Д., Рейнольдс CF III. Управление бессонницей. N Engl J Med .1997. 336: 341–6.
9. Сатея М.Дж., Голубь WR. Выявление и лечение бессонницы. Мед Клин Норт Ам . 2004. 88: 567–96.
10. Chesson A Jr, Харце К., Андерсон В. М., Давила Д, Джонсон С, Литтнер М, и другие. Параметры практики для оценки хронической бессонницы. Отчет Американской академии медицины сна. Комитет по стандартам практики Американской академии медицины сна. Сон . 2000; 23: 237–41.
11. Практические параметры использования полисомнографии при оценке бессонницы. Комитет по стандартам практики Американской ассоциации расстройств сна. Сон . 1995; 18: 55–7.
12. Монтгомери П., Деннис Дж. Когнитивные поведенческие вмешательства при проблемах со сном у взрослых в возрасте 60+. Кокрановская база данных Syst Rev . 2003; (1): CD003161.
13. Морин С.М., Хаури ПиДжей, Эспи, Калифорния, Шпильман А.Дж., Купить DJ, Bootzin RR.Нефармакологическое лечение хронической бессонницы. Обзор Американской академии медицины сна. Сон . 1999; 22: 1134–56.
14. Муртаг Д.Р., Гринвуд КМ. Определение эффективных психологических методов лечения бессонницы: метаанализ. J Консультируйтесь с Clin Psychol . 1995; 63: 79–89.
15. Smith MT, Перлис М.Л., Парк А, Смит М.С., Пеннингтон Дж., Джайлз Д.Е., и другие. Сравнительный метаанализ фармакотерапии и поведенческой терапии стойкой бессонницы. Am J Psychiatry . 2002; 159: 5–11.
16. King AC, Оман РФ, Брассингтон GS, Бливайз DL, Haskell WL. Упражнения средней интенсивности и самооценка качества сна у пожилых людей. Рандомизированное контролируемое исследование. ЯМА . 1997. 277: 32–7.
17. Морин А.К. Стратегии лечения хронической бессонницы. Am J Manag Care . 2006; 12 (8 доп.): S230–45.
18. Леопандо З.Е., Дела Круз А, Лимосо Д.Д., Маркос Дж.А., Альба МЭ.Руководство по клинической практике по диагностике и лечению бессонницы в семейной практике: часть 2. Asia Pacific Fam Med . 2003; 2: 45–50.
19. Cauffield JS. Добавка используется для лечения нарушений сна. Фармацевт США. По состоянию на 20 марта 2007 г., по адресу: http://www.uspharmacist.com/oldformat.asp?url=newlook/files/Comp/sleep.htm»&»pub_id=8&article_id=729.
20. Бушеми Н, Вандермейер Б, Пандья Р, Hooton N, Тьосволд Л, Хартлинг Л, и другие.Мелатонин для лечения нарушений сна. Evid Rep Technol Assess (Summ) . 2004; 108: 1–7.
21. Анксиолитики, седативные и снотворные средства. В: McEvoy GK. AHFS Drug Information 2005. Bethesda, MD: Американское общество фармацевтов системы здравоохранения, 2005: 2386–92. По состоянию на 20 марта 2007 г., по адресу: http://www.ashp.org/mngrphs/AHFS.
22. Холбрук А.М., Crowther R, Лоттер А, Ченг С, Кинг Д. Мета-анализ использования бензодиазепинов при лечении бессонницы. CMAJ . 2000. 162: 225–33.
23. Национальный институт клинического совершенства. Краткое справочное руководство: залеплон, золпидем и зопиклон для краткосрочного лечения бессонницы. По состоянию на 20 марта 2007 г., по адресу: http://www.nice.org.uk/pdf/TA077quickrefguide.pdf.
24. Baillargeon L, Ландревиль П., Верро Р, Бошемин Дж., Грегуар JP, Morin CM. Прекращение приема бензодиазепинов среди пожилых людей с бессонницей, получающих когнитивно-поведенческую терапию в сочетании с постепенным снижением дозы: рандомизированное исследование. CMAJ . 2003; 169: 1015–20.
25. Хеммельгарн Б, Суисса С, Хуан А, Бойвин Дж. Ф., Пинар Г. Использование бензодиазепинов и риск автомобильной аварии у пожилых людей. ЯМА . 1997. 278: 27–31.
26. Thomas RE. Использование бензодиазепинов и автомобильные аварии. Систематический обзор сообщенной ассоциации. Врач Джан Фам . 1998. 44: 799–808.
27. Паннеман М.Дж., Goettsch WG, Крамарц П., Herings RM.Затраты на лечение связанных с бензодиазепинами падений в больницах в ЕС: исследование Pharmo. Лекарства от старения . 2003; 20: 833–9.
28. Тонер LC, Цамбирас Б.М., Каталано G, Каталано MC, Купер Д.С. Побочные эффекты со стороны центральной нервной системы, связанные с лечением золпидемом. Clin Neuropharmacol . 2000; 23: 54–8.
29. Шарф МБ, Рот Т, Фогель GW, Уолш Дж. К. Многоцентровое плацебо-контролируемое исследование по оценке золпидема в лечении хронической бессонницы. Дж. Клиническая психиатрия . 1994; 55: 192–9.
30. Погрузчик DR. Сравнительная фармакокинетика и фармакодинамика снотворных средств короткого действия: залеплон, золпидем и зопиклон. Клин Фармакокинет . 2004. 43: 227–38.
31. Кристал АД, Уолш Дж. К., Ласка Э, Кэрон Дж, Амато Д.А., Wessel TC, и другие. Устойчивая эффективность эзопиклона в течение 6 месяцев ночного лечения: результаты рандомизированного двойного слепого плацебо-контролируемого исследования у взрослых с хронической бессонницей. Сон . 2003. 26: 793–9.
32. Nguyen NN, Ю.С., Песня JC. Рамелтеон: новый агонист рецепторов мелатонина для лечения бессонницы. Формуляр . 2005; 40: 146–55.
33. Палата CR. Рамелтеон (Розерем) от бессонницы. Ам Фам Врач . 2006; 73: 1437–8.
34. Бушеми Н., Вандермейер Б., Фризен С., Биали Л., Табман М., Оспина М. и др. Проявления и лечение хронической бессонницы у взрослых.Отчет о доказательствах / оценка технологии № 125. Публикация AHRQ № 05-E021-2. Роквилл, штат Мэриленд: Агентство медицинских исследований и качества, 2005.
35. Nowell PD, Мазумдар С, Купить DJ, Роса М.А., Рейнольдс CF III, Купфер DJ. Бензодиазепины и золпидем при хронической бессоннице: метаанализ эффективности лечения. ЯМА . 1997. 278: 2170–7.
36. Стекло J, Lanctot KL, Herrmann N, Спроул Б.А., Busto UE.Седативные снотворные у пожилых людей с бессонницей: метаанализ рисков и преимуществ. BMJ . 2005; 331: 1169.
37. Darcourt G, Прингей Д, Саллиер Д, Лавуази Ж. Безопасность и переносимость золпидема — обновленная информация. J Психофармакол . 1999; 13: 81–93.
38. Белл Л, Тузиньян П. Лечение бессонницы у пожилых людей: анализ рентабельности [отрывок из собрания]. Принятие решений по медицине .1999; 18: 487.
Бессонница: фармакологическая терапия — американский семейный врач
1. Ford ES, Уитон АГ, Каннингем Т.Дж., Джайлз WH, Чепмен Д.П., Croft JB. Тенденции амбулаторных посещений по поводу бессонницы, апноэ во сне и выписывания рецептов на лекарства для сна среди взрослого населения США: результаты Национального обзора амбулаторной медицинской помощи 1999–2010 гг. Сон . 2014; 37 (8): 1283–1293 ….
2. Американская академия медицины сна.Международная классификация нарушений сна: Руководство по диагностике и кодированию. 2-е изд. Вестчестер, Иллинойс: Американская академия медицины сна; 2005.
3. Манесс DL, Хан М. Нефармакологическое лечение хронической бессонницы. Ам Фам Врач . 2015. 92 (12): 1058–1064.
4. Мастерс П.А. В поликлинике. Бессонница. Энн Интерн Мед. . 2014; 161 (7): ITC1 – ITC15.
5. Охайон ММ. Эпидемиология бессонницы: что мы знаем и что нам еще предстоит узнать. Sleep Med Ред. . 2002. 6 (2): 97–111.
6. Морфи Х, Данн К.М., Льюис М, Бордман ВЧ, Крофт PR. Эпидемиология бессонницы: продольное исследование среди населения Великобритании. Сон . 2007. 30 (3): 274–280.
7. Фоли DJ, Моньян А.А., Браун SL, Симонсик Э.М., Уоллес РБ, Блейзер DG. Жалобы на сон у пожилых людей: эпидемиологическое исследование трех сообществ. Сон .1995. 18 (6): 425–432.
8. Тейлор DJ, Мэллори LJ, Лихштейн К.Л., Дурренс HH, Riedel BW, Буш А.Дж. Коморбидность хронической бессонницы с проблемами со здоровьем [опубликованное исправление появляется в Sleep. 2007; 30 (7): содержание]. Сон . 2007. 30 (2): 213–218.
9. Spiegelhalder K, Regen W, Нановская С, Баглиони C, Риман Д. Коморбидные нарушения сна при психоневрологических расстройствах на протяжении жизненного цикла. Curr Psychiatry Rep . 2013; 15 (6): 364.
10. Баглиони С, Battagliese G, Файги Б, и другие. Бессонница как предиктор депрессии: метааналитическая оценка продольных эпидемиологических исследований. J Влияет на Disord . 2011; 135 (1–3): 10–19.
11. Геллис Л.А., Лихштейн К.Л., Скаринчи IC, и другие. Социально-экономический статус и бессонница. Дж Ненормальный Психол .2005. 114 (1): 111–118.
12. Пейн С.Дж., Гандер PH, Харрис Р., Рид П. Кто сообщает о бессоннице? Отношения с возрастом, полом, этнической принадлежностью и социально-экономическими лишениями. Сон . 2004. 27 (6): 1163–1169.
13. Шютте-Роден С, Брош L, Купить D, Дорси С, Сатея М. Клинические рекомендации по оценке и лечению хронической бессонницы у взрослых. J Clin Sleep Med . 2008. 4 (5): 487–504.
14. Гриффин CE III, Кэй А.М., Буэно FR, Kaye AD. Фармакология бензодиазепинов и эффекты, опосредованные центральной нервной системой. Охснер Дж. . 2013. 13 (2): 214–223.
15. Рудольф У, Крестани Ф, Бенке Д, и другие. Действие бензодиазепина опосредовано специфическими подтипами рецепторов гамма-аминомасляной кислоты (А) [опубликованная поправка опубликована в журнале Nature. 2000, 404 (6778): 629]. Природа . 1999. 401 (6755): 796–800.
16. Рудольф У, Кнофлах Ф. Помимо классических бензодиазепинов: новый терапевтический потенциал подтипов рецепторов GABA A . Нат Рев Лекарство Дисков . 2011. 10 (9): 685–697.
17. Bastien CH, Леблан М, Перевозчик J, Morin CM. Спектры мощности ЭЭГ сна, бессонница и хроническое употребление бензодиазепинов. Сон . 2003. 26 (3): 313–317.
18. Brasure M, MacDonald R, Fuchs E, et al. Лечение бессонницы.Сравнительных отзывов об эффективности нет. 159. Роквилл, Мэриленд: Агентство медицинских исследований и качества; 2015.
19. Вытяжка SD, Норман А, Hince DA, Меличар Дж. К., Hulse GK. Бензодиазепиновая зависимость и ее лечение низкими дозами флумазенила. Br J Clin Pharmacol . 2014. 77 (2): 285–294.
20. Калес А, Шарф МБ, Калес JD, Soldatos CR. Отскок бессонницы. Потенциальная опасность после отмены некоторых бензодиазепинов. ЯМА . 1979. 241 (16): 1692–1695.
21. Бартолоу М. 200 лучших лекарств 2012 года. Pharm Times 2013; 79 (7): 42, 44. http://www.pharmacytimes.com/publications/issue/2013/july2013/top-200-drugs- -2012. По состоянию на 18 января 2017 г.
22. Huedo-Medina TB, Кирш I, Миддлмасс J, Клонизакис М, Siriwardena AN. Эффективность небензодиазепиновых снотворных в лечении бессонницы у взрослых: метаанализ данных, представленных в Управление по санитарному надзору за качеством пищевых продуктов и медикаментов. BMJ . 2012; 345: e8343.
23. Погрузчик DR. Сравнительная фармакокинетика и фармакодинамика снотворных средств короткого действия: залеплон, золпидем и зопиклон. Клин Фармакокинет . 2004. 43 (4): 227–238.
24. Цай М.Дж., Цай YH, Хуанг Ю.Б. Компульсивная активность и антероградная амнезия после приема золпидема. Clin Toxicol (Phila) . 2007. 45 (2): 179–181.
25. Цай Дж. Х., Ян П, Чен СС, и другие.Амнезия и сомнамбулизм, вызванные золпидемом: редкость? Eur Neuropsychopharmacol . 2009. 19 (1): 74–76.
26. Praplan-Pahud J, Форстер А, Гамулин З., Тассони Э, Sauvanet JP. Предоперационная седация перед регионарной анестезией: сравнение золпидема, мидазолама и плацебо. Бр. Дж. Анаэст . 1990. 64 (6): 670–674.
27. Victorri-Vigneau C, Дайли Э, Вейрак Г, Джоллит П.Доказательства злоупотребления золпидемом и зависимости: результаты сетевого исследования Французского центра оценки и информации о фармакозависимости (CEIP). Br J Clin Pharmacol . 2007. 64 (2): 198–209.
28. Рот Т., Roehrs T, Фогель Г. Золпидем в лечении преходящей бессонницы: двойное слепое рандомизированное сравнение с плацебо. Сон . 1995. 18 (4): 246–251.
29. Аснис Г.М., Чакрабуртти А, DuBoff EA, и другие.Золпидем от стойкой бессонницы у пациентов с депрессией, принимающих СИОЗС. Дж. Клиническая психиатрия . 1999. 60 (10): 668–676.
30. Beaumont M, Batéjat D, Piérard C, и другие. Залеплон и золпидем объективно уменьшают нарушения сна у альпинистов на высоте 3613 метров. Сон . 2007. 30 (11): 1527–1533.
31. Гунья Н. Клиническая и судебно-медицинская токсикология z-препаратов. J Med Toxicol .2013. 9 (2): 155–162.
32. Решения Micromedex [требуется подписка]. http://www.micromedexsolutions.com. По состоянию на 25 февраля 2016 г.
33. Wetterberg L, Братлид Т, фон Кнорринг L, Эберхард Г, Ювилер А. Многонациональное исследование взаимосвязи между производством мелатонина в ночном моче, возрастом, полом, размером тела и широтой. Eur Arch Psychiatry Clin Neurosci . 1999. 249 (5): 256–262.
34. Hatta K, Киши Ы, Вада К, и другие.; Группа DELIRIA-J. Профилактические эффекты рамелтеона на делирий: рандомизированное плацебо-контролируемое исследование. Психиатрия JAMA . 2014. 71 (4): 397–403.
35. Ferracioli-Oda E, Кавасми А, Bloch MH. Мета-анализ: мелатонин для лечения первичных нарушений сна. PLoS One . 2013; 8 (5): e63773.
36. Рот Т., Роговский Р, Корпус S, и другие. Эффективность и безопасность доксепина 1 мг, 3 мг и 6 мг у взрослых с первичной бессонницей. Сон . 2007. 30 (11): 1555–1561.
37. Кристал АД, Ланкфорд А, Дурренс HH, и другие. Эффективность и безопасность доксепина 3 и 6 мг в 35-дневном лабораторном исследовании сна у взрослых с хронической первичной бессонницей. Сон . 2011. 34 (10): 1433–1442.
38. Уолш Дж. К., Эрман М, Эрвин CW, и другие. Субъективная снотворная эффективность тразодона и золпидема при первичной бессоннице по DSM III-R. Hum Psychopharmacol Clin Exp . 1998. 13 (3): 191–198.
39. Стекло JR, Спроул Б.А., Herrmann N, Busto UE. Эффекты 2-недельного лечения темазепамом и дифенгидрамином у пожилых лиц, страдающих бессонницей: рандомизированное плацебо-контролируемое исследование. Дж. Клин Психофармакол . 2008. 28 (2): 182–188.
40. Морин С.М., Koetter U, Бастьен С, Посуда JC, Вутен В. Комбинация валерианы и хмеля и дифенгидрамин для лечения бессонницы: рандомизированное плацебо-контролируемое клиническое исследование. Сон . 2005. 28 (11): 1465–1471.
41. Тасснием К, Пахолпак С, Тасснием С, Kiewyoo J. Кветиапин при первичной бессоннице: двойное слепое рандомизированное контролируемое исследование. J Med Assoc Thai . 2010. 93 (6): 729–734.
42. Вс Ч, Кеннеди В.П., Уилбрахам Д., и другие. Влияние суворексанта, антагониста рецепторов орексина, на параметры сна, измеренные с помощью полисомнографии у здоровых мужчин. Сон . 2013. 36 (2): 259–267.
43. Двухпериодное перекрестное полисомнографическое исследование фазы IIB у участников с первичной бессонницей (MK-4305-006). https://clinicaltrials.gov/ct2/show/NCT00792298. По состоянию на 18 января 2017 г.
44. Центр оценки и исследований лекарственных средств. Заявка № 204569 Orig1s000: медицинская экспертиза. http://www.accessdata.fda.gov/drugsatfda_docs/nda/2014/204569Orig1s000MedR.pdf. По состоянию на 18 января 2017 г.
45. Herring WJ, Снайдер Э, Бадд К, и другие.Антагонизм рецепторов орексина для лечения бессонницы: рандомизированное клиническое испытание суворексанта. Неврология . 2012. 79 (23): 2265–2274.
46. Дули DJ, Тейлор CP, Доневан С, Фельтнер Д. Альфа2-дельта-лиганды канала Ca2 +: новые модуляторы нейротрансмиссии [опубликованная поправка опубликована в Trends Pharmacol Sci. 2007; 28 (4): 151]. Trends Pharmacol Sci . 2007. 28 (2): 75–82.
47. Фурей С.А., Корпус SG, Лейбовиц М.Т., Джаявардена С, Рот Т.Рандомизированное двойное слепое плацебо-контролируемое многоцентровое 28-дневное полисомнографическое исследование габапентина при временной бессоннице, вызванной прогрессированием фазы сна. J Clin Sleep Med . 2014. 10 (10): 1101–1109.
48. Фолдвари-Шефер Н, Де Леон Санчес I, Карафа М, Маша Е, Ужин D, Моррис Х. Х. Габапентин увеличивает продолжительность медленного сна у здоровых взрослых. Эпилепсия . 2002. 43 (12): 1493–1497.
49.Моула А, Ахмадзаде Л, Разегян Джахроми Л, Dastgheib SA. Сравнение габапентина с клоназепамом при остаточных нарушениях сна после терапии антидепрессантами у пациентов с большим депрессивным расстройством: рандомизированное клиническое исследование. Clin Drug Investigation . 2015; 35 (8): 513–517.
50. Винкельман Ю.В., Боган РК, Шмидт MH, Хадсон JD, DeRossett SE, Холм-Забала CE. Рандомизированное полисомнографическое исследование габапентина энакарбила у пациентов с синдромом беспокойных ног. Mov Disord . 2011. 26 (11): 2065–2072.
51. Базил CW, Дэйв Дж, Коул Дж, Сталвей Дж, Дрейк Э. Прегабалин увеличивает продолжительность медленноволнового сна и может улучшить внимание у пациентов с частичной эпилепсией и бессонницей. Эпилептическое поведение . 2012. 23 (4): 422–425.
52. Рассел И.Дж., Crofford LJ, Леон Т, и другие. Влияние прегабалина на симптомы нарушения сна у лиц с синдромом фибромиалгии. Сон Мед . 2009. 10 (6): 604–610.
53. Чо Ю.В., Песня ML. Эффекты прегабалина у пациентов с гипнотической бессонницей. J Clin Sleep Med . 2014; 10 (5): 545–550.
54. Рамакришнан К, Шайд, округ Колумбия. Варианты лечения бессонницы. Ам Фам Врач . 2007. 76 (4): 517–526.
55. Раджпут V, Бромлей С.М. Хроническая бессонница: практический обзор. Ам Фам Врач .1999. 60 (5): 1431–1438.
56. Эдди М, Walbroehl GS. Бессонница. Ам Фам Врач . 1999; 59 (7): 1911–1916.
Медикаментозное лечение бессонницы | Наука и практика сна
Бессонница, определяемая как субъективное восприятие трудности с началом, продолжительностью, консолидацией или качеством сна, которое возникает, несмотря на достаточную возможность для сна, является заметной проблемой в современном 24-часовом обществе (Sateia et al., 2017) . Эпизоды острой или преходящей бессонницы ежегодно поражают> 80% взрослых.Хроническая бессонница (продолжительностью> 3 месяцев) включает трудности с засыпанием, недостаточный сон или воспринимаемый невосстановительный сон, вызывающий дневные жалобы на сонливость, утомляемость, раздражительность или трудности с концентрацией внимания и выполнением повседневных задач, и имеет распространенность в популяции примерно 14% (Hauri 2005; NIH State of the Science Conference Statement on Manifestations and Management of Chronic Insomnia in Adults Statement, Journal of Clinical Sleep Medicine 2005).Хроническая бессонница в значительной степени связана с ухудшением показателей качества жизни, обострением сопутствующих заболеваний и повышением вероятности развития расстройств настроения / de [ression (Sateia et al., 2017). Несмотря на то, что существует множество диагнозов сна, связанных с бессонницей, любое медицинское или психическое расстройство или экологический стресс, вызывающий дискомфорт в ночное время, может вызвать бессонницу. Лекарства для лечения бессонницы классифицируются как снотворные, седативные, лекарства, вызывающие седативный эффект в качестве побочного эффекта, лекарства, направленные на связанную со сном циркадную нейроэндокринную систему, и агенты, используемые для лечения вызывающих бессонницу диагнозов сна, таких как синдром беспокойных ног (RLS) (Карри и другие.2006; Bhat et al. 2008 г.).
Гигиена сна и когнитивно-поведенческая терапия
Поведение во время сна необходимо учитывать у любого пациента, страдающего бессонницей. Бессонницу можно лечить без лекарств, используя гигиену сна в сочетании с когнитивной и поведенческой терапией (КПТ). Такой подход позволяет избежать потенциальных побочных эффектов и токсичности лекарств и показал долгосрочную стойкость в лечении хронической бессонницы, которая может превзойти результаты, полученные с помощью лекарственной терапии (Morin 2005).Гигиена сна относится к факторам окружающей среды, диетическим подходам, лекарствам и отсутствию необходимых подходов, способствующих сну, которые могут вызвать бессонницу. Лекарства, вызывающие бессонницу, включают кофеин, никотин, препараты для похудания и активирующие агенты как по рецепту, так и по рецепту. КПТ расширяет гигиену сна за счет использования сна, способствующего когнитивным и поведенческим подходам для лечения бессонницы (Finley and Perlis 2014). КПТ доказала свою полезность при лечении хронической бессонницы, лучше всего работает, когда ее проводит обученный врач в течение нескольких длительных посещений (Riemann and Perlis 2009).Лечение бессонницы может ограничиваться использованием гигиены и КПТ, но такой подход имеет явные ограничения. Поведенческие подходы редко бывают эффективными при лечении острых и преходящих эпизодов бессонницы и имеют ограниченную полезность при лечении коморбидной бессонницы. КПТ требует интереса и усилий пациента, и, поскольку клинический подход недоступен для многих пострадавших из-за стоимости и ограничений доступа к врачу (Lichstein et al. 2005). Даже при правильном использовании КПТ работает не для всех пациентов (Trauer et al.2015).
Нейрофизиология сна
С точки зрения поведения сон — это сложное, обратимое поведенческое состояние, при котором перцептивное отключение от окружающей среды и отсутствие реакции на нее (Carskadon and Dement, 2011). На данный момент не было идентифицировано ни конкретного анатомического участка, ни требуемого нейрохимического триггера. На нейроанатомические структуры ЦНС повсеместно влияют связанные со сном изменения нейрохимической, электрофизиологической и нейроэндокринной систем.
Нейрохимия сна
Сон — это глобальное состояние, включающее множество факторов и систем, без какого-либо одного нейрохимического вещества, определенного как необходимый для модуляции сна (Brown et al.2012). В большинстве случаев действие лекарств на ЦНС можно приписать первичному воздействию на определенные нейротрансмиттеры и нейромодуляторы. Большинство снотворных воздействуют на ГАМК, первичный отрицательный нейромедиатор в ЦНС, или на определенные нейромодуляторы ГАМК, в том числе серотонин, ацетилхолин и дофамин (Pagel 2017). Другие препараты, особенно те, которые классифицируются как седативные, вызывают седативный эффект, антагонизируя один или несколько центральных активирующих нейромодуляторов. Эти активирующие нейромодуляторы включают серотонин, норэпинефрин, гистамин, ацетилхолин, дофамин и орексин.Другие вещества, которые, как известно, влияют на сон, включают аденозин, вещество P, рилизинг-фактор кортикотропина (CRF), рилизинг-фактор тиреотрофина (TRF), вазоактивный кишечный пептид (VIP), нейротензин, мурамиловые пептиды, эндотоксины, цитокины [интерлейкин-1B, фактор некроза опухоли- α], интерлейкин 1B, фактор некроза опухоли α (TNFα), простагландин D2 (PGD2) и меланинконцентрирующий гормон (MCH) (García-García et al. 2009; Urade and Hayaishi 2011; Pabst et al. 1999). Седативный эффект является одним из наиболее частых эффектов и / или побочных эффектов лекарств, отпускаемых по рецепту.Список агентов, вызывающих седативный эффект как эффект и / или побочный эффект, обширен и включает большинство классификаций лекарств (Таблица 1) (Pagel 2017). Седативный эффект обычно вызывается безрецептурными (безрецептурными) препаратами (особенно антигистаминами) и широко используемыми наркотиками, такими как каннибис и этанол. Когда использование этих агентов сочетается с назначением седативных препаратов, аддитивный седативный эффект, токсичность и побочные эффекты повышают опасность опасной для жизни передозировки (Национальный институт по злоупотреблению наркотиками: Национальные институты здравоохранения, 2015 г.).
Таблица 1 Лекарства, не классифицируемые как седативные / снотворные, вызывающие дневную сонливость как побочный эффектЭлектрофизиология сна
В клинической лаборатории сон определяется с помощью электроэнцефалографии (ЭЭГ) в сочетании с электромиографией (ЭМГ), электроокулографией ( EOG) и другую телеметрию. Используя полисомнографические записи, сон можно разделить на сон с быстрым движением глаз (REM) и сон с небыстрым движением глаз (NREM). NREM-сон далее подразделяется на 3 стадии сна, а именно: стадия N1 сна, стадия N2 сна и стадия N3 сна (также известная как медленноволновой сон, дельта-сон или глубокий сон), в основном на основании появления синхронных физиологических потенциалов ЭЭГ.Сонливость при бодрствовании с закрытыми глазами определяется наличием альфа — частоты, наиболее показывающей спектральный анализ. Начало сна (стадия N1) обычно определяется как момент, когда наблюдается снижение альфа-ритма (9–11 Гц) до менее чем 50% от записанной эпохи. Стадия N2 сна обозначается всплесками сонных веретен на сигма-частоте (11–16 Гц) и событиями K-комплекса — электрофизиологическими депрессивными состояниями, которые, как известно, негативно влияют на общую тенденцию нейронов к развитию пиковой потенциальной активности (Cash et al.2009 г.). Глубокий сон (стадия сна N3) возникает в связи с колебаниями дельта-частоты (0,5–1,5 Гц). Быстрый сон характеризуется всплесками внутричерепной тета (5–8 Гц), с альфа- и гамма-колебаниями, отмеченными в записях на скальпе, связанными с сопряженными движениями глаз и сниженной скелетной ЭМГ-активностью. Лекарства, вызывающие поведенческие эффекты, связанные с ЦНС, обычно влияют на фоновые частоты ЭЭГ (Mamdema and Danhof 1992). В большинстве случаев устойчивый паттерн изменения ЭЭГ, вызываемый лекарством, связан с последовательным паттерном изменения поведения (Hermann and Schaerer, 1986).Психоактивные препараты вызывают изменения физиологических ритмов ЭЭГ, согласующиеся с терапевтическими классификациями и используемые для прогнозирования поведенческой активности новых препаратов, лекарственного взаимодействия и токсичности (Blume 2006) (Таблица 2).
Таблица 2 Постоянное количественное изменение физиологических частот ЭЭГ, вызванное психоактивными препаратамиНейроэндокринология сна
Регуляция сна представляет собой сложное взаимодействие между гомеостатическими и эндогенными циркадными процессами (Borbély et al.2016). Циркадные процессы сна в значительной степени контролируются супрахиазматическим ядром (SCN) в гипоталамусе (Dai et al. 1998; Hofman et al. 1996; Swaab et al. 1985; Vimal et al. 2009). Эти внутренние часы человека реагируют на внешние факторы, наибольшее влияние которых оказывает воздействие цикла свет / темнота (LD) (Lewy et al. 1980; Morin 2015). Другим важным элементом времени цикла сна / бодрствования является эндогенно продуцируемый нейральный гормон мелатонин, вырабатываемый шишковидной железой в ответ на сигналы от SCN.Мелатонин может вызывать седативный эффект — эффект, который иногда используется, чтобы помочь детям перенести медицинские процедуры (Johnson et al. 2002). Помимо регуляции цикла сна / бодрствования, температура тела и множество других процессов зависят от циркадного ритма (Sack et al. 2007). Мелатонин, вводимый извне, может быть использован для сброса циркадных ритмов сна и внутренней температуры тела за счет его воздействия на SCN (Abbott et al. 2014).
Оптимальные снотворные
Снотворные препараты (снотворные) — это лекарства, специально разработанные для того, чтобы вызывать сонливость сразу после приема.Оптимальные агенты влияют на когнитивные способности в этот период, вызывая минимальную сонливость в день бодрствования после употребления. Оптимальный снотворный должен обладать низкой токсичностью и вызвать привыкание, а также иметь минимальный профиль побочных эффектов (Oswald 1970). Среди первых снотворных, и агент, который до сих пор используется, — хлоралгидрат — оригинальный «Микки Финн», который использовался в напитках с ничего не подозревающими марками в целях преступной деятельности. К сожалению, это лекарство сложно использовать, поскольку LD-50 (потенциально смертельная доза) довольно близка к терапевтической.В годы, предшествовавшие 1970-м годам, быстро действующие барбитураты обычно использовались для снотворного эффекта. К сожалению, эти лекарства, а также наркотики, вызывающие злоупотребление, имели значительную опасность передозировки и способствовали возникновению эпохи, которая частично характеризовалась смертельным исходом из-за передозировки снотворных. Эти и аналогичные барбитурато-подобные препараты [метаквалон (Quaalude, Sopor), глутетимид (дориден), этхлорвинол (плацидил), метиприлон (нодудар)] имеют ограниченную доступность и редко используются из-за ограниченной эффективности, когнитивных эффектов, возможности злоупотребления и летальная токсичность, связанная с передозировкой (Oswald 1970).Сегодня их основные терапевтические применения включают казни и облегчение эвтаназии (Lossignol 2008).
Большинство применяемых в настоящее время снотворных средств влияет на широко распространенный негативный нейромедиатор ГАМК. В 1970-х годах бензодиазепины (агонисты ГАМК) впервые стали продаваться как снотворные. Некоторые из этих агентов имели чрезвычайно короткую продолжительность действия [Триазолам (Halcion)]. Хотя этот агент вызывал минимальную сонливость на следующий день, его использование было связано с ухудшением дневной памяти, особенно в более высоких дозах (Roehrs et al.2000; Адам и Освальд 1989). В 1990-х годах были разработаны и проданы новые агенты, которые оказывали селективное действие на рецепторы ГАМК, включая золпидем (Амбиен), Залеплон (Соната), Эсзопиклон (Эсторра) и Индиплон. Хотя все снотворные обладают потенциалом злоупотребления для людей с аддиктивным прошлым и личностями, было отмечено, что эти агенты обладают минимальным аддитивным потенциалом (Hajak et al. 2003). Эти агенты с меньшей вероятностью будут иметь вредные побочные эффекты, чем большинство безрецептурных препаратов для лечения бессонницы, однако при более широком использовании сообщалось о большем количестве побочных эффектов, включая следующие эффекты при вождении.Об этом эффекте, а также о возобновлении бессонницы на следующий день особенно сообщалось при применении более высоких доз золпидема (Verster et al. 2002). Во многих случаях MVA возникали в период сонливости и когнитивных нарушений в течение первых нескольких часов после приема пищи. Сравнительно нормальные результаты по психомоторным тестам можно получить через 3,25 ч. после приема залеплона и через 6,25 ч. после приема зопиклона (Paul et al. 2003). Хотя эти агенты обладают превосходной эффективностью с минимальными побочными эффектами, в более высоких дозах эти агенты могут проявлять бензодиазепиноподобные эффекты.Сообщалось об идиосинкразических реакциях постоянной дневной сонливости и / или потери памяти. Некоторые пациенты сообщают о седации на следующий день после ночного использования этих агентов, а также демонстрируют повышенный уровень ошибок в тестах на вождение (Verster et al. 2007). Такая информация появилась только после того, как эти препараты стали дженериками и стали широко использоваться в клинической практике. Большинство седативных препаратов, если они будут введены в такое широкое использование, также будут, по крайней мере, с такой же вероятностью продемонстрировать эпидемиологическое воздействие на смертность, связанную с MVA и MVA.У пожилых людей хроническое употребление седативных препаратов (особенно с антихолинергическими побочными эффектами) может быть связано с повышенным риском падений и спутанности сознания (American Geriatrics Society, 2015). Сообщения о сонливости на следующий день и других побочных эффектах, связанных с употреблением снотворных, обобщены в таблице 3.
Таблица 3 Снотворные средства — агенты, используемые для стимуляции сна с минимальной сонливостью на следующий день после употребления на основе фармакодинамики, клинических испытаний и / или результатов тестирования производительностиНовые ГАМК-эффективные снотворные средства являются единственными лекарствами, продемонстрировавшими эффективность в лечении хронической бессонницы (Заявление о проявлениях и лечении хронической бессонницы у взрослых, NIH State of the Science Conference, Journal of Clinical Sleep Medicine 2005).По данным NIH, большинство данных подтверждают эффективность когнитивно-поведенческой терапии и агонистов бензодиазепиновых рецепторов короткого действия при лечении хронической бессонницы, по крайней мере, в краткосрочной перспективе. Однако хроническая бессонница часто сохраняется на всю жизнь, и самые длительные клинические испытания этих препаратов длились один год. Эти агенты можно безопасно использовать хронически или по мере необходимости (prn) у людей с краткосрочной и долгосрочной бессонницей (Morin and Espie 2003; Schutte-Rodin et al.2008 г.). За исключением людей, у которых бессонница является вторичной по отношению к циркадным нарушениям, расстройству настроения / депрессии и / или синдрому беспокойных ног, существует минимальное количество доказательств, подтверждающих эффективность других лекарств, используемых для лечения бессонницы, несмотря на их широкое применение ( NIH State of the Science Conference Statement on Заявление о проявлениях и лечении хронической бессонницы у взрослых, Journal of Clinical Sleep Medicine 2005; Morin, Medalie and Cifu 2017).
Седативные препараты
Седативные средства успокаивают и уменьшают возбуждение во время бодрствования.В самом конце спектра использования седативные средства используются в анестезии. Категория седативных средств включала опиаты — класс наркотиков, созданный из одомашненного мака с подтвержденным использованием из археологических памятников эпохи неолита (5000–7000 гг. До н.э.) (Heinrich 2013). На заре медицины как специальности среди немногих средств, используемых в качестве лекарства, был лауданум — настойка опия, смешанная с водой или вином, использовалась как снотворное даже для плачущих младенцев. Большинство седативных препаратов избирательно воздействуют на определенные нейротрансмиттеры и нейромодуляторы в ЦНС (Schwartz 2000).Здесь задействовано множество факторов и систем. Седативные препараты могут оказывать первичное действие либо на ингибирующий нейромедиатор гамма-аминомасляной кислоты (ГАМК), либо на седативные нейромодуляторы. Другие усиливают седативный эффект, противодействуя одному из широко распространенных центральных активирующих нейромодуляторов: серотонина, норэпинефрина, дофамина, гистамина и орексина.
Многие пациенты, страдающие хронической бессонницей, чрезмерно возбуждены и не могут заснуть даже после минимального сна накануне вечером. Лечение этого гипервозбуждения, клинически проявляющегося как возбуждение, а иногда и беспокойство, может улучшить сон.К сожалению, седативный эффект и снижение возбуждения — это варианты одного и того же успокаивающего когнитивного эффекта. Из-за этого у многих потребителей седативные препараты вызывают дневную сонливость. Идея седативного средства, как и идеальное снотворное, должна иметь низкую токсичность, низкий потенциал привыкания и профиль доброкачественных побочных эффектов.
Пятьдесят лет назад бензодиазепины более длительного действия, особенно диазепам (валиум), превзошли роль опиатов в седативном эффекте. У некоторых из этих агентов были продукты активного распада, которые давали чрезвычайно длительный период активного полураспада (11 дней) (Oswald 1970).Длительный эффект — успокаивающий эффект при пробуждении и седативный эффект, связанный с увеличением количества ДТП и падений с переломами бедра. Агенты со средней продолжительностью жизни 1/2, включая алпразолам, темазепам и лоразепам, влияют на результаты тестов на следующий день (Ray et al. 1989). Использование этих агентов может быть связано с повышенным уровнем MVA на следующий день (Ceutel 1995; Buysse 1991).
Другие седативные средства влияют на нейромодуаторы ГАМК — ацетилхолин, дофамин и серотонин. Большинство этих средств классифицируются как седативные антидепрессанты.Седативные антидепрессанты включают трициклические препараты (амитриптилин, имипрамин, нортриптилин и т. Д.) И атипичные антидепрессанты: тразодон (дезерил) и миртазапин (ремерон). Тразондон является одним из наиболее широко рекомендуемых агентов для снятия сна. Есть несколько исследований, посвященных эффективности этого нерегламентированного подхода к лечению инсомии, но есть больше, описывающих значительные побочные эффекты тразадона, включая сонливость на следующий день и психомоторные нарушения у пожилых людей (Mendelson 2005). Среди СИОЗС пароксетин (паксил) может вызывать легкий седативный эффект.Использование седативных антидепрессантов было связано со снижением дневной активности, успеваемости на экзаменах по вождению и повышенным потенциалом участия в дорожно-транспортных происшествиях (Volz and Sturm, 1995). И трициклические, и атипичные антидепрессанты широко используются в качестве снотворных, несмотря на значительное седативное действие на следующий день (Settle 1998).
Многие седативные препараты лечат гипервозбуждение, противодействуя вызывающим бодрствование нейромодулирующим системам: серотонину, норэпинефрину, дофамину, гистамину и орексину.Как рецептурные, так и внебиржевые (OTC) средства продаются с седативным эффектом, фармакологически вызываемым антагонистическим действием орексина, гистамина и норадреналина.
Антигистаминные и нейролептические препараты вызывают седативный эффект на основании их антигистаминного действия (Monti et al., 2016). Снотворное, отпускаемое без рецепта, содержит седативные антигистаминные препараты H-1, обычно дифенгидрамин, гидроксизин или трипролидин (Monti and Monti 2000). Эти агенты вызывают седативный эффект при остром применении и часто вызывают повышенную дневную сонливость и когнитивные нарушения, сохраняющиеся в течение дня после ночного приема (O’Hanlon and Ramaekers 1995).В сравнительных исследованиях ходовые качества на 2,5 ч. после приема 50 мг. дифенгидрамина хуже, чем у людей с концентрацией алкоголя в крови (BAC) 0,1% — уровень легальной интоксикации в большинстве штатов (Wiler et al. 2000). Употребление наркотиков в ночное время может вызвать сонливость, достаточно сильную, чтобы повлиять на успеваемость на следующий день и тесты на вождение (Gango et al. 1989). Седативный эффект при приеме антагонистов h3 (например, циметидина, ранитидина, фамотидина и низатидина) возникает нечасто, но сонливость как побочный эффект воспроизводится у восприимчивых людей (White and Rumbold 1988).Седативный эффект является частым побочным эффектом традиционных антипсихотических средств, при этом хлорпромазин и тиоридазин обладают несколько более сильным седативным действием, чем галоперидол. Клинические исследования показали высокую частоту стойкого седативного эффекта при приеме клозапина (46%) с менее частыми сообщениями о седативном действии рисперидона, оланзапина, сертиндола и кветиапина (Monti et al., 2016). Седативный эффект, связанный с этими агентами, скорее всего, связан с их известным действием на гистаминовые рецепторы.
Доксепин, седативный психотропный агент с выраженным антагонизмом к гистаминовым (H-1) рецепторам, оказывает, по крайней мере, часть своих эффектов, антагонизируя орексин (Krystal et al.2013). Суворексант — антагонист орексина, предназначенный для снижения бодрствования (Norman and Anderson, 2016). В настоящее время он широко продается как снотворное (Rhyne and Anderson 2015). Судя по тестам на производительность и вождение, известно, что этот агент вызывает зависящее от дозы увеличение сонливости на следующий день для всех протестированных возрастных групп (Farkus 2013). Эффекты седативных препаратов на дневную сонливость суммированы в таблице 4.
Таблица 4 Седативные средства — агенты, используемые для стимуляции сна и седативного эффекта со значительной сонливостью на следующий день после использования на основании фармакодинамики, клинических испытаний и / или тестов производительностиДругие агенты, вызывающие седативный эффект
Многие другие агенты вызывают значительный седативный эффект как часть своего клинического эффекта или как нежелательный побочный эффект.Клинически эти агенты иногда используются не по прямому назначению из-за их седативного действия. Среди широко используемых гипотензивных средств жалобы на усталость, утомляемость и дневную сонливость обычно связаны с лекарствами, оказывающими антагонистическое действие на нейрорецептор норадреналина (Dimsdale, 1992). Жалобы на усталость, утомляемость и дневную сонливость (2–4,3%), связанные с применением бета-адреноблокаторов, могут возникать вторично по отношению к нарушению сна или прямому действию препарата. Бета-блокирующие препараты с сосудорасширяющими свойствами (например,грамм. карведилол, лабеталол) также вызывают утомляемость и сонливость (3–11%). Седативный эффект является одним из наиболее частых побочных эффектов, о которых сообщают агонисты альфа-2 клонидина и метилдопы (30–75%) (AHFS 2003). Антагонисты альфа-1 (например, теразозин, празозин) иногда вызывают временный седативный эффект. Празозин, антагонист норэпинефина, продемонстрировал свою ценность в лечении бессонницы, связанной с кошмарами посттравматического стрессового расстройства (Raskind et al. 2003). Клонидин иногда используется для лечения возбуждения и бессонницы, возникающих в результате использования амфетаминов для лечения AD / HD у педиатрических пациентов (Ming et al.2011).
Седативный эффект — частый побочный эффект, вызываемый противоэпилептическими препаратами, уровень которого составляет 70% для фенобарбитола, 42% — для карбамазепина и вальпроата и у 33% пациентов, принимающих фенитоин и примидон (Schweitzer et al. 2003). В клинических испытаниях седативный эффект рассматривается как побочный эффект лечения топираматом (15–27%) на уровнях 5–10% для габапентина, ламотриджина, вигабатрина и зонисамида (AHFS 2003). Нейрохимическая основа седативного эффекта, вызываемого многими из этих агентов, остается плохо определенным, за исключением тех агентов, которые, как известно, обладают эффектами агониста ГАМК (например,грамм. габапентин, фенобарбитол) (Westbrook 2000). Некоторые препараты могут действовать за счет антагонизма глутамата, а другие — за счет прямого воздействия на электрофизиологию ЦНС (Pagel 1996). У людей, получающих лечение такими препаратами от судорожных расстройств, может быть трудно определить клиническую разницу между эффектами лекарств и седативным действием, вызванным рецидивирующими приступами (Manni and Tartara 2000).
Почти все препараты с активностью ЦНС вызывают сонливость как побочный эффект у некоторых пациентов (Bittencourt et al.2005; Гийемино и Брукс 2001). Седативные побочные эффекты некоторых из этих агентов клинически используются в определенных ситуациях. Однако сонливость является распространенным и часто нежелательным побочным эффектом для многих типов рецептурных лекарств, включая широко используемые противокашлевые средства, релаксанты скелетных мышц, противорвотные, противодиарейные средства, мочеполовые релаксанты гладкой мускулатуры и другие (таблица 1). Эти побочные седативные эффекты могут ограничивать использование этих агентов у пациентов, у которых уровень постоянной дневной сонливости влияет на бодрствование.Все седативные средства могут повышать риск дорожно-транспортных происшествий.
Гиперсонливость, вызванная наркотиками
Гиперсонливость, вызванная наркотиками, является серьезной проблемой в современном обществе. Примерно 30% смертей в результате дорожно-транспортных происшествий в США можно отнести, по крайней мере, частично, к употреблению этанола — седативного средства, которым чаще всего злоупотребляют (Министерство транспорта (США), Национальная администрация безопасности дорожного движения (NHTSA) 2015). Седативные препараты, кроме этанола, являются причиной 16% дорожно-транспортных происшествий (Berning et al.Хотя марихуана и не является таким большим фактором риска для вождения, как алкоголь, она может почти удвоить риск столкновения с автомобилем (Sewell et al. 2009). В Соединенных Штатах потребители марихуаны примерно на 25% чаще участвуют в MVA, чем водители, не имеющие доказательств употребления марихуаны (Compton and Berning 2015).
Рецептурные и безрецептурные препараты, которые, как известно, повышают риск срывов, связанных с сонливостью, включают бензодиазепиновые анксиолитики длительного действия, седативные антигистаминные препараты (класс h2) и трициклические антидепрессанты (ТЦА).Риски выше при приеме более высоких доз лекарств и для людей, принимающих более одного седативного препарата одновременно (Ceutel, 1995; Gengo, Manning, 1990; Van Laar et al., 1995). Поскольку высокий процент населения употребляет наркотики, вызывающие злоупотребление, а также лекарства от основных заболеваний, использование нескольких седативных препаратов становится все более серьезной проблемой. В 1993 году примерно каждый восьмой водитель употреблял более одного наркотика, но к 2010 году это было ближе к одному из пяти. Число водителей, умирающих в автомобилях MVA с тремя или более седативными препаратами в их организме, увеличилось с 11.От 5 до 21,5% в этот период. Среди водителей с положительным результатом теста на какие-либо наркотики 48% также дали положительный результат на алкоголь (Disney et al. 2011).
Коморбидная бессонница
Термин вторичная бессонница исторически применялся к пациентам с бессонницей, связанной либо с медицинским или психиатрическим состоянием, либо с первичным расстройством сна. До 2005 г. в рекомендациях NIH такая бессонница рассматривалась как следствие первичного диагноза. Это привело к рекомендациям, в которых указывалось, что ключевым моментом является лечение основного или основного состояния с предположением, что это, в свою очередь, приведет к разрешению бессонницы.В 2005 году NIH созвал еще одну конференцию «Состояние науки» для обзора проявлений и лечения хронической бессонницы (Заявление конференции NIH State of the Science Conference о проявлениях и лечении хронической бессонницы у взрослых, Journal of Clinical Sleep Medicine 2005) . Комитет пришел к выводу, что в большинстве случаев бессонница сочетается с другими состояниями. Беспокойство по поводу продолжения использования термина «вторичная бессонница» состоит в том, что во многих случаях у нас нет четких доказательств причинно-следственной связи и, что вызывает большую озабоченность; Использование этого термина может привести к недостаточному лечению бессонницы.Эта рекомендация рассматривать бессонницу как сопутствующую патологию должна привести к изменению парадигм лечения. Хотя выявление и лечение «первичного» состояния остаются приоритетом, одновременное лечение бессонницы теперь считается желательным. В целом лечение коморбидной бессонницы в настоящее время практически такое же, как лечение первичной бессонницы, при этом растет число исследований, подтверждающих эффективность этого подхода (Morin and Benca 2012; Sateia and Nowell 2004; Winkelman 2015). Лечение бессонницы часто может улучшить симптомы «первичного» или сопутствующего состояния.
Нарушения циркадной системы
Расстройства сна, связанные с циркадным ритмом, вызваны несоответствием примерно 24-часового эндогенного циркадного ритма и «нормального» 24-часового цикла день / ночь (мелатонин может действовать как снотворное и является полезным дополнением для лечения лиц с циркадными нарушениями (Pandi-Perumal et al. 2008). Доступны рецептурные синтетические аналоги мелатонина, такие как рамелтеон. На склонность ко сну и сокращение латентного периода сна влияет 1 3/4–4 3/4 часа после приема пищи ( Stone et al.2000). Мелатонин использовался в качестве снотворного с противоречивыми результатами (Monti et al. 2013). Влияние этого агента на производительность на следующий день обычно считается минимальным. На результаты психомоторного теста на следующий день это может не повлиять, хотя одно исследование продемонстрировало значительный эффект на отклонение бокового положения на следующий день в тестах по вождению (Mets et al. 2011).
Мелатонин и воздействие света оказались особенно эффективными при лечении синдрома задержки фазы сна, наиболее распространенного у подростков и молодых людей (Pandi-Perumal et al.2008 г.). Пациенты с этим синдромом испытывают трудности с засыпанием в желаемое время отхода ко сну, часто засыпают между 2 и 6 часами утра, а затем, если позволяет их образ жизни, спят примерно 8 часов, просыпаются между 10 часами утра и 14 часами дня. Люди с этим распространенным заболеванием часто страдают от хронического недосыпания со всеми его дневными последствиями. Лечение включает в себя воздействие яркого света в нужное время на кривой циркадной фазовой реакции. В случае синдрома отсроченной фазы это происходит после минимума температуры тела.Лечение с использованием 10 000 лк в течение 30 минут при пробуждении и назначенное по времени введение мелатонина ранним вечером за 3–6 часов до сна (до наступления тусклого света мелатонина (DLMO) или за 12+ часов до надира настроения). Поскольку мелатонин может быть снотворным. поэтому следует проявлять осторожность при использовании, когда пациенту необходимо выполнять бодрствование. Синдром расширенной фазы сна (ASPS) является зеркальным отображением DSPS, когда пациенты начинают засыпать и просыпаются на несколько часов раньше, чем хотелось бы, при этом общий период сна остается достаточно нормальным. .Это менее распространено, чем DSPS, и чаще встречается у людей среднего и пожилого возраста. Варианты лечения аналогичны вариантам лечения синдрома отсроченной фазы, при этом время лечения рассчитано на задержку, а не на ускорение циркадного ритма. У посменных рабочих мелатонин может использоваться для изменения циркадного ритма рабочего по мере необходимости. Принятие перед сном рано утром может улучшить качество сна. Людям, страдающим расстройством смены часовых поясов, можно использовать мелатонин для ускорения адаптации к новому часовому поясу (Brown et al.2009; Srinivasan et al. 2010). Слепые по зрению лица и лица, находящиеся в заключении, не могут находиться в течение 24 часов. и свободные циркадные ритмы, которые могут реагировать на агонисты мелатонина, такие как тазимелтеон (Neubauer et al. 2015).
Синдром беспокойных ног и расстройство периодических движений ног
Синдром беспокойных ног (СБН) — распространенное неврологическое заболевание, характеризующееся позывом к движению, особенно ногами, которое возникает в основном в покое вечером или перед сном. Обязательными критериями для постановки диагноза являются: 1) желание пошевелить ногами, обычно сопровождающееся или вызываемое дискомфортными и неприятными ощущениями в ногах; 2) позыв к движению или неприятные ощущения начинаются или усиливаются при отдыхе или бездействии; 3) позыв к движению или неприятные ощущения частично или полностью исчезают при движении; 4) Позывы к движению или неприятные ощущения усиливаются вечером (Verma and Kushida 2014).Нарушение сна и жалобы на снижение качества жизни присутствуют у 3/4 пациентов с синдромом (Allen and Earley 2001). У большинства пациентов с RLS на полисомнограмме будут наблюдаться повторяющиеся периодические движения конечностей (PLMS). RLS / PLMD имеет генетическую основу и увеличивается с возрастом, так что в гериатрической популяции (> 80 лет) более 30% людей могут соответствовать критериям диагноза. RLS / PLMD также чаще встречается у детей с AD / HD, пациентов с почечной недостаточностью, людей с низким уровнем ферритина в сыворотке (<50) и у пациентов, принимающих некоторые лекарства, включая антидепрессанты, противорвотные и антигистаминные препараты (Phillips et al.2006 г.).
Лечение нарушения сна, в первую очередь начала сна, основывается в основном на лечении СБН, а не на лечении возникшей бессонницы. Дофаминергические агонисты стали основным препаратом для начального лечения СБН. Прамипексол и ропинирол получили одобрение FDA по этому показанию и используются в низких дозах по сравнению с их использованием при болезни Паркинсона. Прамипексол используется в дозах от 0,125 до 2 мг, а ропинирол — от 0,25 до 4 мг. Дофаминергические агенты, особенно прамипексол, могут вызывать у некоторых людей значительную сонливость, а также приступы сна (Micalief et al.2009 г.). Используются бензодиазепины, исторически клоназепам, но также и темазепам. Нет недавних исследований их эффективности, но исторически они были полезными и все еще играют роль, когда побочные эффекты ограничивают использование дофаминергических агентов или их комбинации в рефрактерных случаях. При отсутствии реакции или побочных эффектах иногда используются опиоиды со значительным потенциалом привыкания, такие как кодеин или оксикодон (Comella 2014). Габапентин и прегаблин, используемые не по назначению для лечения RLS / PLMD, вызывают значительную гиперсоню, взаимодействуют с опиатами и были описаны как наркотики, вызывающие злоупотребление (Schifarno 2014).Известно, что разновидность этих агентов, альфа-2-дельта-лиганд габапентин энакарбил, недавно одобренная для лечения СБН, вызывает значительный седативный эффект и головокружение (Lee et al. 2011).
Бессонница, связанная с апноэ во сне, и ее лечение
Обструктивное апноэ во сне (OSA) вызывает дневную сонливость у значительного процента больных. На тяжесть апноэ и уровень дневной сонливости, влияющей на функцию бодрствования, может отрицательно сказаться одновременный прием седативных средств, особенно опиатов и этанола (Pagel 2017).У части людей с ОАС нарушение дыхания способствует нарушению сна и бессоннице. Лечение ОАС с помощью положительного давления в дыхательных путях (ПДД) может улучшить качество сна у таких людей (Nigram et al., 2017). Однако для других PAP-терапия может усугубить бессонницу (особенно у пациентов с сопутствующим посттравматическим стрессовым расстройством) (Nigram et al., 2016). На высоте и у пациентов с сопутствующей сердечной недостаточностью PAP-терапия может вызвать развитие комплексного / центрального апноэ — диагноз, связанный со значительными жалобами на бессонницу (Pagel et al.2011).
Коморбидные психические расстройства
Психиатрические расстройства, обычно сопутствующие бессоннице, включают большую депрессию, биполярное расстройство настроения, тревожные расстройства, психотические расстройства и амнестические расстройства, такие как болезнь Альцгеймера. Оценки частоты бессонницы при этих диагнозах находятся в диапазоне 50–75% (Grandner and Perlis 2015). Наиболее частая психиатрическая ассоциация связана с диагнозом депрессия, при котором бессонница и депрессия имеют круговую или двунаправленную связь (Sateia and Nowell 2004).Есть несколько исследований, которые показывают, что пациенты с бессонницей подвержены риску развития депрессии. В большом исследовании молодых людей в течение 20 лет, 2 недели бессонницы и более предсказывали серьезные депрессивные эпизоды и серьезные депрессивные расстройства (Buysse et al. 2008). Рецидивирующая бессонница также может быть самым ранним признаком того, что пациент, находящийся в стадии ремиссии от депрессии, подвержен риску рецидива (Breslau et al. 1996). Проблемы с хронической бессонницей могут способствовать сохранению депрессии. Этот вопрос особенно важен в свете значительного количества остаточных нарушений сна у людей, которые иным образом успешно лечились от депрессии (Ohayon and Roth, 2003).Бессонница, сохраняющаяся после лечения депрессии, может быть наиболее стойким симптомом депрессии. Опираясь на данные крупного интервенционного исследования по усиленному уходу за пожилыми людьми, страдающими депрессией, исследователи обнаружили, что стойкая бессонница была связана с в 1,8–3,5 раза большей вероятностью сохранения депрессии по сравнению с популяцией без продолжительных нарушений сна (Perlis et al. 1997). ). Связь между бессонницей и депрессией еще больше усложняется тем фактом, что многие распространенные антидепрессанты, особенно селективные ингибиторы обратного захвата серотонина (СИОЗС), могут вызывать нарушение сна (McCrae and Lichstein 2001).У пациентов с бессонницей и психиатрическим диагнозом варианты лечения включают те, которые также используются при первичной бессоннице, либо фармакологическое лечение, лечение когнитивного поведения (психологическое и поведенческое), либо их комбинация. Эзопиклон изучался у пациентов с большой депрессией при одновременном применении флуоксетина (Fava et al. 2006). Комбинация хорошо переносилась и приводила к быстрому улучшению сна. Следует отметить, что антидепрессивный ответ был более быстрым и сильным.Это не предполагает антидепрессивного эффекта эзопиклона, а скорее предполагает, что улучшение сна оказывает благотворное влияние на депрессию. Это является веским аргументом в пользу коморбидного подхода к лечению, одновременного лечения двух субъектов, а не традиционного подхода ожидания улучшения бессонницы в результате лечения депрессии. Сочетание лечения антидепрессантами с когнитивно-поведенческой терапией бессонницы также продемонстрировало, что комбинированное лечение превосходило только антидепрессанты как с точки зрения исхода депрессии (61.5% против 33,3% ремиссии соответственно) и исхода бессонницы (50% против 7,7% ремиссии соответственно) (Manber et al. 2008). Аналогичный результат был получен при использовании эзопиклона с эсциталопрамом для лечения генерализованного тревожного расстройства по сравнению с одним эсциталопрамом (Pollack et al. 2008).
Коморбидная боль
Хроническая боль приводит к плохому сну у большинства пациентов (Cheatle et al., 2016). Боль может быть острой или хронической частью широкого спектра медицинских заболеваний, но чаще всего это рак, ревматологические расстройства и головная боль.Хроническая боль и нарушение сна вызывают цикл боли, вызывающий плохой сон, и плохой сон, ведущий к усилению боли (Abad et al. 2008). Предлагается следующее лечение: диагностика проблемы со сном, акцент на гигиене сна, а затем методы КПТ с последующими фармакологическими вмешательствами, включая лекарства от боли и бессонницы (Riemann and Perlis 2009). При ревматологических расстройствах лечение сна снотворными или седативными антидепрессантами улучшает сон но также улучшает переносимость боли.Следует отметить, что Соединенные Штаты в настоящее время находятся в разгаре эпидемии употребления опиатов, которая приводит к большому количеству смертей. Снотворные обладают меньшими побочными эффектами, меньшим потенциалом привыкания и гораздо меньшей токсичностью, чем опиаты, часто используемые для лечения хронической боли.
Другие сопутствующие заболевания
У пациентов с респираторными проблемами часто наблюдается нарушение сна. У пациентов с ХОБЛ часто бывает фрагментированный сон (Crinion and McNicholas, 2014). Это можно улучшить с помощью кислорода, если гипоксия является частью проблемы.Хотя обструктивное апноэ во сне обычно вызывает дневную сонливость, оно также может вызывать нарушения сна (Talih et al., 2017). Около 1/3 плохо контролируемых пациентов с астмой имеют приступы ночной астмы, которые мешают им спать и могут приводить к дневным симптомам. У пациентов с гастроэзофагеальным рефлюксом часто наблюдается нарушение сна из-за рефлюкса. Кроме того, рефлюкс может спровоцировать приступы астмы у уязвимых пациентов. Пациенты с терминальной стадией почечной недостаточности страдают различными нарушениями сна, которые очень часто встречаются (Parish 2009).К ним могут относиться бессонница, апноэ во сне и высокая частота вторичного СБН. Менопауза связана с бессонницей, которая может поддаваться лечению гормонами, а также лечению с помощью снотворных (Soares et al. 2006). Хронические неврологические состояния, включая болезнь Паркинсона, связаны со значительной бессонницей, как и желудочно-кишечные расстройства, вызывающие боль и / или рефлюкс, никтурию и энурез, а также другие связанные со сном расстройства, такие как нарколепсия (Sateia et al., 2017).
Надлежащее использование снотворных и седативных препаратов
Седативные / снотворные средства были одними из первых известных фармацевтических препаратов.Многие из них обладают значительной токсичностью и побочными эффектами. Некоторые из них, способные вызывать привыкание, превратились в основные наркотики, вызывающие злоупотребление, которые продолжают негативно влиять на наше современное общество. Для врача, обращающегося к пациенту с жалобой на бессонницу, эти агенты могут быть трудными для надлежащего использования. В этом кратком обзоре утверждается, что сегодня существуют лекарства с очень низкой токсичностью, потенциалом привыкания, минимальной сонливостью на следующий день и профилем доброкачественных побочных эффектов, которые можно безопасно и эффективно использовать для лечения и улучшения функций и качества жизни пациентов, страдающих от бессонница.Это агенты, которые следует классифицировать исключительно как снотворные и использовать в качестве агентов первой линии, вызывающих сон, когда требуются лекарства для лечения бессонницы (таблица 3). Другие фармакологические агенты, вызывающие седативный эффект (седативные средства и другие, применяемые не по назначению для седативных побочных эффектов), следует с осторожностью использовать для лечения бессонницы из-за повышенного риска сонливости на следующий день, а также из-за известной токсичности и побочных эффектов (таблицы 1 и 4).
Современные и новые методы лечения бессонницы
Бессонница — это состояние неудовлетворительного сна с точки зрения начала сна, поддержания сна или раннего пробуждения. 1-5 Он ухудшает самочувствие в дневное время, ухудшает субъективные способности и функционирование. Бессонница широко распространена в Соединенных Штатах и других западных обществах. Бессонница может возникать как в течение короткого периода времени (острая), так и в течение длительного периода (хроническая). В этой статье речь пойдет в первую очередь о хронической бессоннице.
Хроническая бессонница связана с многочисленными побочными эффектами (НЯ) на самочувствие человека, включая усталость, плохую когнитивную функцию, нарушение настроения, а также дистресс или вмешательство в личную жизнь. 1-7 Пожилые люди чаще испытывают трудности с поддержанием сна (время бодрствования после начала сна [WASO]), тогда как более молодые люди сообщают о больших трудностях с засыпанием (латентность начала сна [SOL]).
Рекомендации по лечению бессонницы
Бессонницу можно лечить фармакологическими и нефармакологическими методами, индивидуально или в комбинации. Несколько групп опубликовали рекомендации по ведению бессонницы, в том числе:
- Американская академия медицины сна (AASM) (2017) 1
- Американский колледж врачей (ACP) (2016) 2
- Agency for Healthcare Исследования и качество (AHRQ) (Министерство здравоохранения и социальных служб США) (2017) 3
- Британская ассоциация психофармакологии (2019) 5
Клиническая оценка
Диагноз бессонницы обычно основывается на самоотчет пациентов.Бессонница может быть состоянием сама по себе или симптомом другого основного медицинского или поведенческого состояния. 1-5 Оценка пациентом сопутствующих состояний должна исключить:
- Медицинские состояния (например, обструктивное апноэ во сне [OSA], легочные заболевания, сердечная недостаточность, хроническая боль, синдром беспокойных ног, гипертиреоз)
- Психиатрические расстройства (например, , депрессия, тревога, посттравматическое стрессовое расстройство)
- Злоупотребление психоактивными веществами (например, алкоголь, кофеин, наркотики и травяные стимуляторы)
- Поведенческие факторы (например, чрезмерное время экрана, упражнения или жидкости перед сном; плохая гигиена сна)
- Другие факторы, способствующие нарушению сна (например, нарушения циркадного ритма сна и бодрствования)
Многие люди могут одновременно испытывать бессонницу и сопутствующие расстройства.Например, бессонница может вызывать беспокойство по поводу бессонницы, что может еще больше усугубить фрагментацию сна. Анкеты, дневники сна в домашних условиях и актиграфия могут быть полезными инструментами для оценки бессонницы при отсутствии других очевидных причин.
Руководство по лечению
Рекомендации различаются по рекомендациям конкретных фармакологических методов лечения. Однако они следуют общему подходу. 1-5,8 :
- Оцените характеристики бессонницы.Определите, насколько недостаточен сон. Оптимизируйте лечение любых сопутствующих заболеваний.
- Начните лечение с когнитивно-поведенческой терапии (КПТ) с / без релаксационной терапии.
- Если эффекта нет, рассмотрите возможность добавления дополнительных нефармакологических средств.
- Если улучшения по-прежнему нет, пересмотрите диагноз. Проведите повторную оценку, особенно при оккультных коморбидных расстройствах.
- Если по-прежнему нет улучшения, объедините КПТ с научно обоснованной фармакологией.
- Если по-прежнему нет улучшения, введите альтернативные методы лечения (например, валериана, мелатонин).
ACP не рекомендует конкретную фармакотерапию, а скорее рекомендует клиницистам использовать общий подход к принятию решений при определении того, следует ли добавлять фармакотерапию у взрослых с хроническим расстройством бессонницы, у которых только когнитивно-поведенческая терапия бессонницы (CBTI) не увенчалась успехом. 2
AASM рекомендует следующие фармакотерапевтические препараты. 1 :
- При поддерживающей бессоннице сна: суворексант, эзопиклон, золпидем, темазепам, доксепин.
AASM не рекомендует использовать тразодон, тиагабин, дифенгидрамин, мелатонин, триптофан или валериану при бессоннице в начале или поддержании сна. 1
AHRQ не дает рекомендаций, но отмечает следующее из систематического обзора 169 рандомизированных контролируемых испытаний и 12 обсервационных исследований 3 :
- Для взрослого населения в целом: Eszopiclone улучшает глобальные результаты, SOL и общие время сна (TST), а также снижает WASO. Золпидем улучшает общие результаты, задержку сна, TST и качество сна; это может уменьшить WASO. Залеплон улучшает качество сна, но, вероятно, не влияет на ТКП.Суворексант улучшает общие результаты, задержку сна и TST, а также снижает WASO. Рамелтеон улучшает общие результаты и качество сна, но, вероятно, не влияет на другие исходы сна. Доксепин может улучшить некоторые глобальные результаты. Другие антидепрессанты, указанные в обзоре AHRQ (тразодон, амитриптиллин и миртазапин), не одобрены для лечения бессонницы.
- Для пожилых людей (≥55 лет): эзопиклон может улучшить некоторые результаты. Золпидем и рамелтеон могут улучшить SOL.Доксепин улучшает ТКП и может улучшить сон и общие результаты.
Текущие варианты лечения
Цели лечения
Цели лечения заключаются в улучшении качества сна и связанного с ним плохого дневного функционирования при одновременном уменьшении дистресса и беспокойства, связанных с фрагментацией сна. 2,8 Пациенты должны проходить повторное обследование не реже одного раза в 6 месяцев. Управление очень индивидуализировано, и может потребоваться переключение и / или комбинирование лечения.Последовательные неудачи лечения могут указывать на нераспознанную сопутствующую патологию.
Фармакологические вмешательства
Нефармакологические вмешательства могут помочь многим людям с бессонницей, но многие люди не смогут преодолеть бессонницу без помощи лекарств. Выход из CBTI составляет 40% до середины лечения. 9 Лекарства, отпускаемые без рецепта (OTC), не рекомендуются AASM из-за отсутствия данных об эффективности и безопасности. 1 Выбор рецептурного лекарства должен основываться на целях лечения и индивидуальных характеристиках пациента.
Измерения функции / дисфункции сна
Конкретные результаты исследования сна обычно включают измерения WASO, задержки сна, количества пробуждений, TST и эффективности сна. 8 Люди с бессонницей имеют среднюю задержку сна и WASO более 30 минут, эффективность сна менее 85% и / или TST менее 6,5 часов. 8 Психологические показатели сна включают результаты, сообщаемые пациентами, и шкалы психологической оценки, которые описывают психологический стресс, связанный со сном, дневную функцию, качество жизни и качество сна.
Безрецептурные препараты
Первая попытка пациента контролировать бессонницу часто связана с использованием безрецептурных лекарств. Обычно используется алкоголь, но его действие непродолжительно и может отрицательно сказаться на качестве сна. 10 Употребление алкоголя может нарушить гомеостаз сна и может привести к злоупотреблению и зависимости. 11 Люди с расстройством, связанным с употреблением алкоголя, могут испытывать глубокую бессонницу в результате хронического чрезмерного употребления алкоголя.
Наиболее распространенными антигистаминными средствами в безрецептурных продуктах являются дифенгидрамин и доксиламин. 12 При применении антигистаминных препаратов существует вероятность седативного эффекта на следующий день, и у некоторых людей развиваются парадоксальные реакции, такие как возбуждение и тревога. Антигистаминные препараты вызывают сухость во рту, помутнение зрения, учащенное сердцебиение, затрудненное мочеиспускание, проблемы с памятью и спутанность сознания. Согласно критериям Пива Американского гериатрического общества, пожилым пациентам следует избегать приема антигистаминных препаратов из-за повышенного риска когнитивных нарушений, падений и дорожно-транспортных происшествий. 1,13 Дифенгидрамин ингибирует цитохром P450 2D6 (CYP2D6), который может вызывать лекарственные взаимодействия с различными лекарствами. 14
На рынке доступно множество травяных препаратов и добавок от бессонницы, хотя большинство из них не имеет достаточных доказательств, демонстрирующих пользу сна. 15 Травяные препараты несут риск возможных неизвестных лекарственных взаимодействий, а также заражения в результате нестандартного производства и контроля качества, что может привести к разным концентрациям активных ингредиентов среди торговых марок и партий. 16,17 Валериана — обычное лекарственное средство на травах от хронической бессонницы. 18 Его эффекты постепенные, а резкое прекращение приема связано с симптомами отмены, аналогичными тем, которые вызываются бензодиазепинами. 19 Мелатонин вырабатывается шишковидной железой в ответ на циркадные сигналы. 20 Повышение уровня мелатонина способствует засыпанию, и результаты исследований показали небольшое влияние на задержку сна, но не на другие показатели сна. 21,22
Лекарства, отпускаемые по рецепту
Лекарства, доступные специально для лечения рецепторов-мишеней бессонницы, которые способствуют регуляции цикла сна и бодрствования: гамма-аминомасляная кислота (ГАМК-А), мелатонин, гистамин и рецепторы орексина / гипокретина. 9,12,23 За исключением доксепина и рамелтеона, наиболее одобренными лекарствами от бессонницы являются контролируемые вещества из Списка IV из-за возможности злоупотребления.
Многие люди, страдающие бессонницей, испытывают ее в течение длительных периодов времени, часто более 1 года. В исследованиях продолжительностью до 12 месяцев с участием пожилых пациентов доксепин, эзопиклон, рамелтеон, суворексант, залеплон и золпидем сохранили свою эффективность без толерантности, злоупотребления, эффектов отмены или каких-либо новых побочных эффектов. 24
Агонисты ГАМК-А
Рецептор ГАМК-А представляет собой канал хлорид-иона, широко распространенный в центральной нервной системе (ЦНС). При активации ГАМК-А позволяет ионам хлора проникать в клетку, что приводит к гиперполяризации и снижению вероятности передачи потенциала действия. Усиление ГАМК-А приводит к седативным, анксиолитическим, миорелаксирующим и снотворным эффектам.
Бензодиазепины являются агонистами ГАМК-А, показанными для людей с трудностями в засыпании, с трудностями в засыпании и поддержании сна или при пробуждениях посреди ночи с трудностями при возвращении ко сну.Бензодиазепины связаны с быстрым развитием толерантности, а также с риском злоупотребления или зависимости, когнитивных нарушений и бессонницы после прекращения приема. 25 Толерантность может привести к увеличению дозы, а использование бензодиазепинов в течение всего 3-4 недель связано с симптомами отмены, если их резко прекратить. Этот класс препаратов не рекомендуется для пожилых пациентов, перечисленных в критериях Бирса. 18,26 Несмотря на это, бензодиазепины часто используются у пожилых пациентов, и до одной трети пожилых пациентов, принимающих бензодиазепины, используют их на долгосрочной основе. 18 Длительное употребление связано с атаксией, седативным действием, повышенным риском падений и переломов, снижением когнитивных функций и зависимостью. Повышенный риск седации, угнетения дыхания, комы и смерти связан с комбинированным применением бензодиазепинов и опиоидов. 27
Небензодиазепиновые агонисты ГАМК-А («Z-препараты» или «небензодиазепины») эффективны для людей с нарушениями сна и нарушениями сна, и они входят в число лекарств, наиболее часто назначаемых от бессонницы.Эзопиклон полезен при бессоннице, сопутствующей депрессии или генерализованном тревожном расстройстве. Однако небензодиазепины не считаются «более безопасными», чем бензодиазепины, поскольку оба имеют риск толерантности, дневной сонливости, антероградной амнезии, замедления психических процессов и движений тела, а в сочетании с другими седативными препаратами (например, опиоидами) — передозировкой. . 28 Сложное поведение, такое как вождение во сне, еда во сне и ходьба во сне, сообщалось лицами, принимающими небензодиазепины.Небензодиазепины имеют побочные эффекты, аналогичные побочным эффектам бензодиазепинов (например, падения, переломы, делирий), и в результате они также включены в список критериев Бирса препаратов, которых следует избегать у пожилых пациентов. 18,26 Использование небензодиазепинов у пожилых пациентов дает минимальное улучшение латентного периода и продолжительности сна и связано с увеличением количества госпитализаций, а также посещений отделений неотложной помощи.
Седативные антидепрессанты
Гистамин в ЦНС сильно способствует бодрствованию.Доксепин в дозах от 25 до 300 мг представляет собой трициклический антидепрессант с ингибированием обратного захвата серотонина и норадреналина, а также антигистаминной и антихолинергической активностью. В низких дозах (3-6 мг) он является чистым антагонистом рецепторов H 1 . Доксепин не следует назначать одновременно с ингибиторами моноаминоксидазы. 29,30
Тразодон не имеет показаний к бессоннице, но использовался у пациентов с первичной или вторичной бессонницей в дозах от 50 до 100 мг.Это антагонист серотонина и ингибитор обратного захвата, который также обладает умеренной антигистаминной и низкой антихолинергической активностью. В систематическом обзоре тразодон был эффективен в уменьшении задержки сна и увеличении продолжительности сна и качества сна. Наиболее частыми побочными эффектами тразодона были сонливость, головная боль и ортостатическая гипотензия. Постуральная гипотензия вызывает беспокойство, особенно у пожилых пациентов, которые подвержены риску падений и травм. 29,31
Агонист рецептора мелатонина
Рамелтеон является агонистом рецептора мелатонина, нацеленным на рецепторы 1 и 2 мелатонина предпочтительно над рецептором 3.Мелатонин действует в гипоталамусе, вызывая седативный эффект, и регулирует циклы сна и бодрствования. Рамелтеон незначительно снижает задержку сна, но не увеличивает TST. Агонисты рецепторов мелатонина несут низкий риск зависимости и будут подходящими для пациентов с расстройствами, связанными с употреблением психоактивных веществ. 5 Пища с высоким содержанием жиров может замедлить всасывание, а вероятность лекарственного взаимодействия умеренно высока.
Антагонисты рецептора орексина
Рецептор орексина / гипокретина играет центральную роль в регуляции циклов сна-бодрствования, возбуждения и аппетита. 32 Лекарство, которое действует как антагонист рецептора орексина, может вызывать сонливость и поддерживать более длительные периоды сна, что может быть полезно при лечении бессонницы. 33
Суворексант
Суворексант — антагонист двойных рецепторов орексина (DORA), который был одобрен в 2014 году для лечения бессонницы. Суворексант подавляет бодрствование, блокируя рецепторы орексина-1 и орексина-2. По сравнению с другим DORA, альморексантом, суворексант продемонстрировал более сбалансированный профиль архитектуры сна из-за того, что он способствует как быстрому движению глаз (REM), так и не-REM-сну, тогда как almorexant в первую очередь увеличивает REM-сон.Было показано, что суворексант увеличивает время, затрачиваемое на каждую стадию сна, и увеличивает TST. 33
Суворексант изучался в 3 клинических испытаниях на пациентах с бессонницей, для которых характерны трудности с наступлением и поддержанием сна. В исследовании 1 и исследовании 2 суворексант превосходил плацебо по латентному периоду сна, который оценивался объективно с помощью полисомнографии и субъективно по оценке пациента. Суворексант также превосходил плацебо по поддержанию сна, что оценивалось объективно с помощью полисомнографии и субъективно — по оценке пациента TST.
В одномесячном перекрестном исследовании (исследование 3) взрослые (в возрасте 18–64 лет) получали плацебо и суворексант. Суворексант в дозе 10 мг и 20 мг превосходил плацебо по задержке сна и поддержанию сна, объективно оцененным с помощью полисомнографии. Было обнаружено, что более высокие дозы суворексанта имеют аналогичную эффективность с более низкими дозами, но были связаны со значительно более высокой частотой НЯ.
В клинических исследованиях наиболее частым НЯ (зарегистрированным у ≥5% пациентов, получавших суворексант, и, по крайней мере, в два раза чаще, чем плацебо) у пациентов с бессонницей, получавших суворексант в дозе 15 мг или 20 мг, была сонливость (суворексант 7% по сравнению с плацебо 3). %).Профиль НЯ у пожилых пациентов в целом соответствовал таковому у пациентов пожилого возраста. Частота прекращения приема из-за НЯ для пациентов, получавших суворексант 15 мг или 20 мг, составила 3% по сравнению с 5% для плацебо.
Лица с нарколепсией не имеют почти всех рецепторов орексина в гипоталамусе и не должны получать суворексант. Перед повышением дозы следует учитывать, что пациенты с ожирением и женщины имеют меньший клиренс по сравнению с более стройными людьми и мужчинами. 34
Lemborexant
Lemborexant — это препарат DORA, который был одобрен в конце декабря 2019 года для лечения бессонницы, характеризующейся трудностями с засыпанием и / или поддержанием сна у взрослых. 35,36 Lemborexant имеет период полураспада примерно от 17 до 19 часов; он уменьшает бодрствование и способствует быстрому сну, не влияя на быстрый сон. 33 Лемборексант изучался в исследованиях SUNRISE 1 и SUNRISE 2. 37 В исследованиях SUNRISE лемборексант значительно улучшил объективные и субъективные показатели начала сна и поддержания сна по сравнению с плацебо. Это были 1-месячные и 6-месячные плацебо-контролируемые испытания, соответственно, с первичной конечной точкой латентного периода сна и вторичными конечными точками эффективности сна и WASO.Группы сравнения: 10 мг и 5 мг лемборексанта по сравнению с плацебо. Оба испытания достигли своей основной конечной точки.
Наиболее частым НЯ (зарегистрированным у ≥5% пациентов, получавших лемборексант, и по крайней мере в два раза чаще, чем у плацебо) как в SUNRISE 1, так и в SUNRISE 2 была сонливость (лемборексант 10 мг, 10%; лемборексант 5 мг, 7%; плацебо, 1%). 38 Прекращение лечения было самым высоким в группе 10 мг лемборексанта по сравнению с другими группами (8,3%, 4,1% и 3,8% соответственно). 39 В ходе испытаний не было отмечено респираторных заболеваний.У пациентов с легкой степенью ОАС не наблюдалось ухудшения апноэ во сне, что измерялось по изменениям индекса апноэ-гипопноэ или периферической сатурации кислорода. 40
Другие ингибиторы орексина в клинических испытаниях фазы 3
Даридорексант (неморексант)
Даридорексант (неморексант) представляет собой DORA с периодом полураспада примерно 6 часов. Результаты исследования фазы 2 показали дозозависимый эффект на снижение WASO и задержки наступления сна. Наиболее частыми НЯ были головная боль, сонливость, диарея и усталость. 41,42
Селторексант
В отличие от других ингибиторов орексина, которые противодействуют рецепторам орексина-1 и орексина-2, селторексант является селективным антагонистом рецепторов орексина-2. Этот уникальный механизм действия может обладать снотворным эффектом, сохраняя при этом нормальную архитектуру сна и снижая риск катаплексии. Период полувыведения сельторексина составляет от 2 до 3 часов. 43 В ходе клинических испытаний фазы 2 было показано, что селторексант улучшает индукцию сна и увеличивает продолжительность сна.Он также изучается для лечения бессонницы, связанной с гипервозбуждением, у пациентов с депрессией. Наиболее частыми НЯ были головная боль, головокружение и сонливость. 44-46
Неудача фармакологического лечения
Определенное лекарство от бессонницы не будет эффективным для всех, поэтому необходим индивидуальный подход к лечению. 4,8 Коморбидные состояния следует заподозрить у пациентов, у которых неоднократно наблюдались ограниченные или временные улучшения при приеме лекарств и КПТ.Полифармация вызывает серьезную озабоченность, особенно у пожилых пациентов. В амбулаторных условиях примерно от одной трети до двух третей пожилых пациентов принимают 5 или более лекарств, отпускаемых по рецепту в день, в дополнение к примерно половине, принимающим безрецептурные лекарства и пищевые добавки. 47 В домах престарелых до 40% жителей ежедневно принимают 9 или более лекарств. Полифармация связана с повышенными расходами на здравоохранение и повышенным риском НЯ (например, лекарственные взаимодействия, падения, когнитивные нарушения).Фармацевты могут способствовать снижению полипрагмазии. 48
Фармакотерапия для определенных групп населения
По мере старения людей время сна увеличивается (то есть более раннее время отхода ко сну и время подъема), и засыпание становится все труднее. 18,24 У пожилых людей может быть нарушенная архитектура сна, с меньшим количеством быстрого сна и большим количеством медленного сна стадии I и стадии II. У них часто бывают сопутствующие заболевания и снижение когнитивных функций. Пожилые люди часто страдают бессонницей, и многие лекарства не подходят для этой группы населения.КПТ — это лечение первого выбора, но для достижения эффекта может потребоваться более длительный период времени. Выбор лекарства должен соответствовать потребностям пациента. 18,24 :
- Пациенты с нарушением сна могут иметь лучшие результаты с помощью снотворного с коротким периодом полувыведения.
- Пациентам с проблемами поддержания сна может быть больше пользы от снотворных с более длительным периодом полураспада, но следует избегать снотворных с очень длительным периодом полураспада, чтобы уменьшить возникновение седативного эффекта на следующий день.
- Сопутствующие заболевания (медицинские, психологические), лекарственные взаимодействия и полипрагмазия потребуют особого внимания.
- Следует проявлять осторожность при назначении сложных схем приема лекарств и учитывать корректировки в сторону уменьшения. 8,12
Выводы
Хроническая бессонница — распространенное и трудно поддающееся лечению состояние. 1 Проблемы с засыпанием или поддержанием сна приводят к дневным трудностям, таким как усталость, расстройства настроения и снижение способности и желания работать или общаться.Особому риску хронической бессонницы подвержены женщины и пожилые пациенты. Лечение должно быть адаптировано к индивидуальным потребностям пациента, и пациентам может потребоваться сменить лекарство, чтобы найти то, которое лучше всего облегчает их симптомы. Рекомендации противоречивы и расплывчаты, что, вероятно, отражает индивидуальный характер бессонницы и сложность разработки универсального алгоритма. 1-3,8 & ensp;
Принадлежность автора: Mei T.Лю, PharmD, BCPP, — клинический доцент Департамента фармацевтической практики и управления фармацевтической школы Эрнеста Марио, Рутгерский университет штата Нью-Джерси, Пискатауэй, штат Нью-Джерси; и клинический психиатрический фармацевт, Департамент фармации, Пенн Медикал Принстон Хаус Поведенческое здоровье, Принстон, Нью-Джерси.
Источник финансирования: Эта деятельность поддерживается образовательным грантом от Eisai.
Раскрытие информации об авторе: Д-р Лю не имеет соответствующих финансовых отношений с коммерческими интересами, которые следует раскрывать.
Информация об авторстве: Существенный вклад в интеллектуальное содержание, включая концепцию и дизайн, анализ и интерпретацию данных, составление рукописи и критический пересмотр рукописи на предмет важного интеллектуального содержания.
Адрес для корреспонденции: мэй[email protected].
Медицинская письменная и редакционная поддержка предоставляется: Дэвид Модрак, доктор философии, и Патрик Стоун.
1. Сатейя MJ, Buysse DJ, Krystal AD, Neubauer DN, Heald JL. Руководство по клинической практике фармакологического лечения хронической бессонницы у взрослых: руководство по клинической практике Американской академии медицины сна. J Clin Sleep Med. 2017; 13 (2): 307-349. DOI: 10,5664 / jcsm.6470.
2. Казим А., Кансагара Д., Форсиа М.А., Кук М., Денберг Т.Д .; Комитет по клиническим рекомендациям Американского колледжа врачей.Управление хроническим расстройством бессонницы у взрослых: руководство по клинической практике Американского колледжа врачей. Ann Intern Med. 2016; 165 (2): 125-133. DOI: 10.7326 / M15-2175.
3. Лечение бессонницы у взрослых: текущее состояние доказательств. Веб-сайт Агентства медицинских исследований и качества. Effectivehealthcare.ahrq.gov/products/insomnia/clinician. Опубликовано 1 августа 2017 г. По состоянию на 24 ноября 2019 г.
4. Спаркс А., Коэн А., Арнольд Б. и др.Рекомендации по бессоннице. Веб-сайт Фонда Кайзера Перманенте. wa.kaiserpermanente.org/static/pdf/public/guidelines/insomnia.pdf. Опубликовано в январе 2019 г. По состоянию на 24 ноября 2019 г.
5. Уилсон С., Андерсон К., Болдуин Д. и др. Консенсусное заявление Британской ассоциации психофармакологии относительно научно обоснованного лечения бессонницы, парасомнии и нарушений циркадного ритма: обновленная информация. J Psychopharmacol. 2019; 33 (8): 923-947. DOI: 10.1177 / 0269881119855343.
6. Саддичха С.Диагностика и лечение хронической бессонницы. Ann Indian Acad Neurol. 2010; 13 (2): 94-102. DOI: 10.4103 / 0972-2327.64628.
7. Охайон ММ. Наблюдение за естественной эволюцией бессонницы в общей популяции Америки. Sleep Med Clin. 2009; 4 (1): 87-92. DOI: 10.1016 / j.jsmc.2008.12.002.
8. Schutte-Rodin S, Broch L, Buysse D, Dorsey C, Sateia M. Клинические рекомендации по оценке и лечению хронической бессонницы у взрослых. J Clin Sleep Med. 2008; 4 (5): 487-504.
9. Мэтьюз Э. Э., Арнедт Дж. Т., Маккарти М. С., Каддихи Л. Дж., Алоя М. С.. Соблюдение когнитивно-поведенческой терапии бессонницы: систематический обзор. Sleep Med Rev. 2013; 17 (6): 453-464. DOI: 10.1016 / j.smrv.2013.01.001.
10. Таккар М.М., Шарма Р., Сахота П. Алкоголь нарушает гомеостаз сна. Алкоголь. 2015; 49 (4): 299-310. DOI: 10.1016 / j.alcohol.2014.07.019.
11. Чакраворти С., Вандрей Р.Г., Хе С., Штейн М.Д. Управление сном у пациентов с расстройствами, связанными с употреблением психоактивных веществ. Med Clin North Am. 2018; 102 (4): 733-743. DOI: 10.1016 / j.mcna.2018.02.012.
12. Нойбауэр Д. Н., Панди-Перумал С. Р., Спенс Д. В., Бутто К., Монти Дж. М.. Фармакотерапия бессонницы. J Cent Nerv Syst Dis. 2018; 10: 1179573518770672. DOI: 10.1177 / 1179573518770672.
13. Группа экспертов по обновлению критериев пива Американского гериатрического общества 2019 г. Американское гериатрическое общество 2019 обновило критерии AGS Beers для потенциально несоответствующего использования лекарств у пожилых людей. J Am Geriatr Soc. 2019; 67 (4): 674-694. DOI: 10.1111 / jgs.15767.
14. Схема взаимодействия известных лекарственных средств цитохрома P450 2D6. Сайт клиники Мэйо. mayocliniclabs.com/it-mmfiles/Cytochrome_P450_2D6_Known_Drug_Interaction_Chart.pdf. Проверено в августе 2014 г. Проверено 28 декабря 2019 г.
15. Лич MJ, Page AT. Фитотерапия от бессонницы: систематический обзор и метаанализ. Sleep Med Rev. 2015; 24: 1-12. DOI: 10.1016 / j.smrv.2014.12.003.
16. Тиан С. Преимущества и недостатки фитотерапии.Веб-сайт HealthGuidance. healthguidance.org/entry/12415/1/Advantages-and-Disadvantages-of-Herbal-Medicine.html. Обновлено 11 декабря 2019 г. Проверено 25 февраля 2020 г.
17. Kunle OF, Egharevba HO, Ahmadu PO. Стандартизация лечебных трав — обзор. Biodivers Conserv. 2012; 4 (3): 101-112. DOI: 10.5897 / IJBC11.163.
18. Абад В.К., Гийемино С. Бессонница у пожилых пациентов: рекомендации по фармакологическому ведению. Лекарства от старения. 2018; 35 (9): 791-817.DOI: 10.1007 / s40266-018-0569-8.
19. Спигуэль Э., Губили Дж. Использование валерианы для снятия беспокойства у больных раком. Веб-сайт ASCO Post . ascopost.com/issues/january-25-2019/use-of-valerian-to-relieve-anxiety-in-patients-with-cancer. Опубликовано 25 января 2019 г. По состоянию на 19 февраля 2020 г.
20. Зи П.К., Мантена П. Основные циркадные часы мозга: значение и возможности для лечения нарушений сна. Sleep Med Rev. 2007; 11 (1): 59-70. DOI: 10.1016 / j.smrv.2006.06.001.
21. Купить DJ. Бессонница. JAMA. 2013; 309 (7): 706-716. DOI: 10.1001 / jama.2013.193.
22. Бушеми Н., Вандермейер Б., Хутон Н. и др. Эффективность и безопасность экзогенного мелатонина
при первичных нарушениях сна. метаанализ. J Gen Intern Med. 2005; 20 (12): 1151-1158. DOI: 10.111 / j.1525-1497.2005.0243.x.
23. Боллу П.С., Каур Х. Медицина сна: бессонница и сон. Mo Med. 2019; 116 (1): 68-75.
24.Аснис Г.М., Томас М., Хендерсон М.А. Варианты фармакотерапевтического лечения бессонницы: учебник для врачей. Int J Mol Sci. 2015; 17 (1). pii: E50. DOI: 10.3390 / ijms17010050.
25. Бретт Дж., Мурнион Б. Управление злоупотреблением бензодиазепинами и зависимостью. Aust Prescr. 2015; 38 (5): 152-155. DOI: 10.18773 / austprescr.2015.055.
26. Танзи М.Г. Пересмотр пива: препараты, которые нельзя использовать пожилым людям. Веб-сайт Американской ассоциации фармацевтов. Pharmist.com/beers-revised-drugs-not-use-older-adults.Опубликовано 1 ноября 2012 г. По состоянию на 28 декабря 2019 г.
27. FDA требует строгих предупреждений в отношении опиоидных анальгетиков, рецептурных опиоидных препаратов от кашля и маркировки бензодиазепинов, связанных с серьезным риском и смертью от комбинированного применения. Веб-сайт FDA. www.fda.gov/news-events/press-announcements/fda-requires-strong-warnings-opioid-analgesics-prescription-opioid-cough-products-and-benzodiazepine. Опубликовано 31 августа 2016 г. Проверено 19 февраля 2020 г.
28. Спаркс А., Коэн А., Олбрайт Б. и др.Рекомендации по безопасности бензодиазепинов и Z-препаратов. Веб-сайт Фонда Кайзера Перманенте. wa.kaiserpermanente.org/static/pdf/public/guidelines/benzo-zdrug.pdf. Опубликовано в январе 2019 г. По состоянию на 28 декабря 2019 г.
29. Эверитт Х., Болдуин Д.С., Стюарт Б. и др. Антидепрессанты от бессонницы у взрослых. Кокрановская база данных Syst Rev. 2018; 5 (5): CD010753. DOI: 10.1002 / 14651858.CD017053.pub2.
30. Катвала Дж., Кумар А. К., Сейпал Дж. Дж., Терренс М., Мишра М. Терапевтическое обоснование применения низких доз доксепина у пациентов с бессонницей. Asian Pac J Trop Dis. 2013; 3 (4): 331-336. DOI: 10.1016 / S2222-1808 (13) 60080-8.
31. Джаффер К.Ю., Чанг Т., Ванле Б. и др. Тразодон от бессонницы: систематический обзор. Innov Clin Neurosci. 2017; 14 (7-8): 24-34.
32. Кукконен Дж. П., Леонард К. С.. Сигнальные каскады рецепторов орексина / гипокретина. Br J Pharmacol. 2014; 171 (2): 314-331. DOI: 10.1111 / bph.12324.
33. Янто К., Причард Дж. Р., Пусалавидьясагар С. Обновленная информация о двойных антагонистах рецепторов орексина и их потенциальной роли в терапии бессонницы. J Clin Sleep Med. 2018; 14 (8): 1399-1408. DOI: 10.5664 / jcsm.7282.
34. Белсомра [информация о назначении]. Станция Уайтхаус, Нью-Джерси: Merck Sharp & Dohme Corp; 2020. merck.com/product/usa/pi_circulars/b/belsomra/belsomra_pi.pdf. По состоянию на 19 февраля 2020 г.
35. FDA одобряет Dayvigo. Сайт Drugs.com. Drugs.com/newdrugs/fda-approves-dayvigo-lemborexant-insomnia-adult-patients-5132.html. Опубликовано 23 декабря 2019 г. Проверено 6 января 2020 г.
36. Dayvigo [информация о назначении].Озеро Вудклифф, Нью-Джерси: Eisai Inc; 2019. accessdata.fda.gov/drugsatfda_docs/label/2019/212028s000lbl.pdf. Проверено 19 февраля 2020 г.
37. Lemborexant. Сайт Drugs.com. Drugs.com/nda/lemborexant_1.html. Опубликовано 12 марта 2019 г. По состоянию на 30 ноября 2019 г.
38. Kärppä M, Moline M, Yardley J, et al. Лечение бессонницы лемборексантом: безопасность в течение 6 месяцев. Сон. 2019; 42 (приложение 1): A149-A150. DOI: 10,1093 / сон / zsz067.366.
39. Рот Т., Розенберг Р., Мерфи П. и др.Лечение бессонницы лемборексантом в фазе 3: влияние на тяжесть заболевания. Сон . 2019; 42 (приложение 1): A151. DOI: 10,1093 / сон / zsz067.370.
40. Ченг Дж., Молин М., Филиппов Г., Мерфи П., Бшарат М., Холл Н. Дыхательная безопасность лемборексанта у взрослых и пожилых людей с легкой формой обструктивного апноэ во сне. Сон . 2019; 42 (приложение 1): A173-A174. DOI: 10,1093 / сон / zsz067.428.
41. Фаза 3 исследования неморексанта для пациентов с бессонницей. Сайт Idorsia.idorsia.com/documents/com/fact-sheets-presentations/act-541468-webcast-presentation.pdf. Опубликовано в июне 2018 г. По состоянию на 24 ноября 2019 г.
42. Dauvilliers Y, Zammit G, Fietze I, et al. Даридорексант, новый антагонист двойных рецепторов орексина для лечения бессонницы. Энн Нейрол . 2020; 87 (3): 347-356. DOI: 10.1002 / ana.25680.
43. Recourt K, de Boer P, Zuiker R, et al. Селективный антагонист орексина-2 селторексант (JNJ-42847922 / MIN-202) проявляет антидепрессивный и стимулирующий сон эффекты у пациентов с большим депрессивным расстройством [опубликованная поправка появилась в Transl Psychiatry. 2019; 9 (1): 240]. Перевод Психиатрия. 2019; 9 (1): 216. DOI: 10.1038 / s41398-019-0553-z.
44. Brooks S, Jacobs GE, de Boer P, et al. Селективный антагонист рецептора орексина-2 селторексант улучшает сон: исследовательское двойное слепое плацебо-контролируемое перекрестное исследование у пациентов с тяжелым депрессивным расстройством и стойкой бессонницей, принимающих антидепрессанты. J Psychopharmacol. 2019; 33 (2): 202-209. DOI: 10.1177 / 0269881118822258.
45. Де Бур П., Древец В.С., Рофаэль Н. и др.Рандомизированное исследование фазы 2 для оценки антагониста рецептора орексина-2 селторексанта у лиц с бессонницей без сопутствующих психических заболеваний. J Psychopharmacol. 2018; 32 (6): 668-677. DOI: 10.1177 / 0269881118773745.
46. Minerva Neurosciences объявляет о достижении первичных и ключевых вторичных целей в фазе 2b клинического испытания селторексанта (MIN-202) при бессоннице [пресс-релиз]. Уолтем, Массачусетс: Минерва нейронауки; 24 июня 2019 г. ir.minervaneurosciences.com/news-releases/news-release-details/minerva-neurosciences-announces-achievement-primary-and-key.По состоянию на 24 ноября 2019 г.
47. Maher RL, Hanlon J, Hajjar ER. Клинические последствия полипрагмазии у пожилых людей. Expert Opin Drug Saf. 2014; 13 (1): 57-65. DOI: 10.1517 / 14740338.2013.827660.
48. Чао Ю.С., Макдугалл Д. Междисциплинарный обзор лекарств в долгосрочном уходе: обзор клинической полезности, рентабельности и рекомендаций [Интернет]. Оттава, Онтарио, Канада: Канадское агентство по лекарствам и технологиям в области здравоохранения; 2019.
Фармацевтическое лечение бессонницы у пациентов с трудноизлечимой болью
Бессонница — серьезная проблема у пациентов с тяжелой, трудноизлечимой болью, которую плохо контролировать.
Бессонница — серьезная проблема у пациентов с тяжелой, трудноизлечимой болью, которую плохо контролировать. 1-4 Эти пациенты неизменно страдают централизованной болью с гиперактивностью вегетативной нервной системы и множеством нарушений нейротрансмиттеров. 5-8 Эти центральные нарушения могут прерывать сон до такой степени, что пациенты не могут спать дольше нескольких часов подряд. Недостаток сна у этих людей может быть настолько серьезным, что не только усиливает боль, но и вызывает спутанность сознания, депрессию, беспокойство, анорексию, недоедание и сильную усталость, а также другие проблемы.Следовательно, устранение как хронической боли пациента, так и вторичной бессонницы может потребовать сложной схемы лечения.
В этой статье я изложу свои рекомендации по распознаванию, лечению и наблюдению за этими больными и страдающими пациентами. Я не буду обсуждать обычные поведенческие, электромагнитные, пищевые и безрецептурные подходы к бессоннице, которые подходят для легких и умеренных форм первичной бессонницы и которые хорошо описаны в других источниках. 9,10 Здесь обсуждаются варианты лечения пациентов с тяжелой бессонницей, вторичной по отношению к централизованной, трудноизлечимой боли, и которым не помогли обычные методы лечения первичной бессонницы.
Тяжелая бессонница и хроническая боль
Отличительным признаком централизованной, трудноизлечимой боли является пациент, который описывает свою боль как сильную, изнурительную и постоянную. 5-8 Кажется логичным предположить, что если боль постоянная и никогда не проходит, пациент просто не может спать, пока не проявится истощение. Фактически, большинство моих пациентов сообщают, что им трудно спать более 4 часов подряд.
Помимо бессонницы, избыточная церебральная вегетативная активность, вызванная непреодолимой болью, может вызвать спутанность сознания, потерю памяти, депрессию, беспокойство и усталость.Периферическая вегетативная гиперактивность, также известная как избыточные симпатические выделения, состоит из тахикардии, гипертонии, мидриаза, сужения сосудов (холодные руки или ноги) и гиперрефлексии. Причина (ы) вегетативной гиперактивности неясна.
При централизованной боли наблюдаются воспаление, разрушение тканей, сенсибилизация и дефицит нейромедиаторов, которые могут мешать сну. 6-8 Кроме того, наблюдается потеря подавления эфферентных выделений, но неизвестно, связано ли это с анатомическими или нейротрансмиттерными аномалиями (Таблица 1). 11
Рекомендации по лечению
При первом обращении к бессоннице у пациентов с хронической болью всегда важно обсудить с пациентом основы хорошей гигиены сна (таблица 2). Кроме того, клиницисты должны тщательно составить медицинский анамнез / историю приема лекарств, чтобы определить любые сопутствующие состояния, такие как депрессия или тревожность, которые могут способствовать проблемам со сном пациента, а также выявлять и контролировать любое поведение или прием лекарств, которые могут усугубить бессонницу (таблица 3).Если пациент принимает лекарство, которое может способствовать его бессоннице, такое как альбутерол или теофиллин, следует подумать о корректировке времени приема (утром или вечером). Как всегда, следует тщательно изучить режим обезболивания пациента, чтобы убедиться, что его боль лечится адекватно.
Для лечения бессонницы использовалось несколько классов лекарств. Однако только три класса имеют маркировку от бессонницы, одобренную FDA.К ним относятся агонисты бензодиазепиновых рецепторов (бензодиазепины и небензодиазепиновые снотворные), антидепрессант доксепин и агонист рецепторов мелатонина рамелтеон (розерем). В таблице 4 приведены лекарственные препараты, одобренные FDA, а также другие рецептурные продукты, которые могут использоваться для лечения бессонницы.
Выбор средства от бессонницы — непростое решение для пациентов с трудноизлечимой болью. Все эти агенты обладают побочными эффектами и различной степенью вероятности злоупотребления.Более того, при необходимости пациент может уже принимать ряд сильнодействующих лекарств, включая противосудорожные средства, антидепрессанты, нейропатические средства, противовоспалительные средства плюс опиоиды, миорелаксанты и стимуляторы.
По этой причине в первую очередь следует выбирать наиболее безопасные и менее токсичные антидепрессанты, противосудорожные средства и небензодиазепиновые средства. Зарезервируйте более опасные агенты на тот случай, когда более безопасные агенты окажутся неэффективными. Я пытаюсь начать лечение антидепрессантом или антигистаминным препаратом в сочетании с мелатонином, триптофаном или валерианой.Если это не сработает, я перехожу к другим, более эффективным классам. Бензодиазепины и каризопродол (Сома) зарезервированы для «последнего шага», поскольку эти агенты обладают наибольшим эффектом «похмелья», седативным эффектом и потенциалом злоупотребления. Они особенно опасны, когда используются пациентами, принимающими опиоиды. Несмотря на эти проблемы, могут потребоваться бензодиазепины и каризопродол. Сообщалось о положительном эффекте бензодиазепинов у пациентов с болью. 12
К сожалению, иногда бывает очень сложно найти эффективное средство.Возможно, вам придется попробовать несколько агентов, чтобы найти тот, который работает. В некоторых случаях сильной боли лучшее средство может только частично работать, одновременно усыпляя пациента и удерживая его во сне более чем на 2–3 часа. Еще один фактор, о котором следует помнить, заключается в том, что обычная рекомендуемая начальная доза может быть крайне недостаточной. Нередко требуется дозировка, в 2–4 раза превышающая стандартную начальную дозу.
Корпус серии
При подготовке к этой статье я разослал письменный опрос 27 последовательным пациентам со стабилизированной и трудноизлечимой болью.Все они были долгосрочными взрослыми пациентами, которые были в моей практике не менее 1 года и страдали от боли не менее 5 лет. Все испытывали постоянную боль и принимали опиоиды и вспомогательные препараты не менее 5 лет. Что наиболее важно, все страдали бессонницей, вызванной непреодолимой болью.
Эта небольшая серия содержит значительный объем информации (Таблица 5). Во-первых, эти пациенты принимают самые разные лечебные средства. Некоторые берут больше одного. Несмотря на использование сильнодействующих лечебных средств, у некоторых пациентов продолжительность сна ужасно короткая.С другой стороны, некоторые пациенты просто принимают обычную дозу опиоидов перед сном и находят ее достаточной для сна. Многие принимают дозу опиоидов, когда просыпаются ночью. Неудивительно, что большинство из них говорят, что на следующий день их боль лучше контролировать, если они хорошо выспались. Ряд исследований документально подтверждают, что лишение сна у пациентов с болью связано с усилением боли и может влиять на другие церебральные функции. 13-15
Наблюдение за пациентом
Поскольку этим пациентам часто требуются несколько сильнодействующих и потенциально вызывающих злоупотребление лечебных средств, пациент и его семья должны быть хорошо осведомлены о потенциальных опасностях и опасностях всех прописанных лекарств, включая сильнодействующие средства от бессонницы.Необходимы регулярные ежемесячные или двухмесячные посещения клиники для наблюдения за пациентом. При мониторинге лекарств в моче следует проверять наличие агента бессонницы (каризопродол и бензодиазепин), а также анальгетиков, чтобы обеспечить соблюдение режима лечения и безопасность. Любые сообщения семьи или пациента о передозировке седативных препаратов, похмелье или психических нарушениях в отношении возбудителя бессонницы должны немедленно учитываться при принятии клинического решения. До тех пор, пока я не доверяю пациенту и не принимаю лекарства, я ограничиваю назначение бензодиазепинов и каризопродола 1 месяцем без повторного приема.Насколько мне известно, следуя рекомендациям, приведенным в Таблице 6, я никогда не сталкивался с передозировкой, падением или попаданием в автокатастрофу в результате приема рецептурных лекарств за более чем 30 лет практики.
Сводка
Бессонница — серьезная, недооцененная и серьезная проблема у пациентов с трудноизлечимой болью. Эти пациенты испытывают постоянную централизованную боль, которая вызывает повышенное вегетативное возбуждение. Это состояние проявляется не только тяжелой бессонницей, но и избыточными симпатическими выделениями, включая тахикардию, гипертензию, мидриаз, сужение сосудов и гипергидроз.Пациенты с тяжелой бессонницей часто страдают спутанностью сознания, нарушением интеллекта, потерей памяти, депрессией и усталостью. Контроль бессонницы должен осуществляться в целях безопасности пациента, качества жизни и физиологических функций.
Поскольку наиболее сильные агенты, бензодиазепины и каризопродол, потенциально обладают седативным действием и вызывают злоупотребление, пациенты должны находиться под наблюдением с частыми визитами в клинику и скринингом мочи. Разумный сон у пациентов с трудноизлечимой болью имеет решающее значение для контроля боли и качества жизни, и его достижение должно быть неотъемлемым компонентом эффективного лечения трудноизлечимой боли.
Последнее обновление: 13 июня 2014 г.
.
