показания, подготовка, возможности и цена
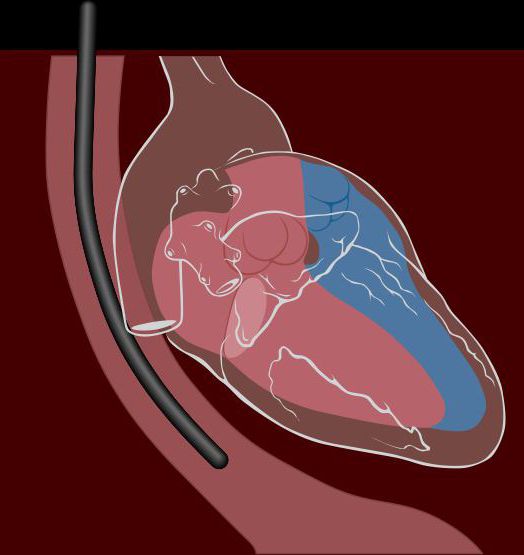
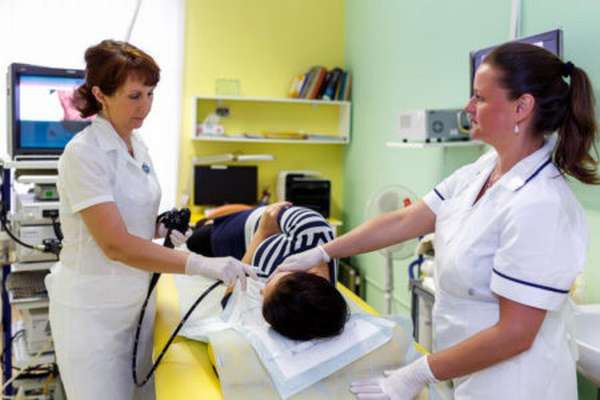
Чреспищеводная эхокардиография (ЧПЭхоКГ) — разновидность сонографического исследования. Как и при стандартной (трансторакальной) эхокардиографии, для получения изображения структур сердца в режиме реального времени используется ультразвук.
Однако устройство, которое их генерирует (трансдуктор), располагается не спереди грудной стенки, а с помощью специальной эндоскопической трубки вводится в пищевод. Это позволяет доктору лучше рассмотреть сердце, особенно его задние отделы. В определенных ситуациях такой вариант бывает очень полезен, позволяет получить ценную информацию, которая необходима при лечении определенной патологии.
📌 Содержание статьи
Суть процедуры, техника выполнения
По методике выполнения процедура чем-то напоминает эндоскопическое исследование желудка и пищевода:
- Пациента размещают на кушетке, на левом боку, проводят предварительно седацию (с помощью внутривенного введения «легкого» успокоительного), что позволяет подавить рвотный рефлекс.
- Затем вводят через рот, горло и далее вниз по пищеводу специальную тонкую трубку, на конце которой расположен трансдуктор (эхо-преобразователь).
- Следом выполняется эхо-исследование сердца, ничем не отличающееся от стандартной эхокардиографии.
Под седацией подразумевается введение седативных лекарственных средств, с помощью которых достигается успокоительный и снотворный эффект. При чреспищеводной эхокардиографии это необходимо, чтобы облегчить «комфортное» ее выполнение как для пациента, так и для доктора, предотвратить рвотный рефлекс.
Обычно внутривенно вводят мидазолам (относится к классу бензодиазепинов, стимулирует седацию и амнезию), фентанил (обладает наркотическим действием) или пропофол (седативное/общий наркоз в зависимости от дозы). А также применяют местную анестезию в виде спрея, содержащего ксилокаин, орошают им заднюю стенку горла. У детей процедура проводится под внутривенным наркозом.
А здесь подробнее о роли тропонинового теста при инфаркте миокарда.
В чем преимущество исследования
При выполнении чреспищеводной эхокардиографии получается более качественное изображение как в двухмерном, так и в допплеровских режимах. Это главная особенность, чем отличается чреспищеводная эхокардиография от стандартной процедуры.
Объясняется более «четкая картинка» просто: сердце непосредственно прилегает к пищеводу, поэтому ультразвуку необходимо пройти всего лишь несколько миллиметров, что уменьшает его затухание. Ослабление ультразвукового сигнала, как посылаемого к сердцу, так и возвращающегося, не так выражено. С помощью этого удается получить более качественное изображение в сравнении с обычной (трансторакальной) эхокардиографией.
При ее выполнении сонографический луч должен пройти кожу, жировую ткань, мышцы, легкие, прежде чем он достигнет сердца.
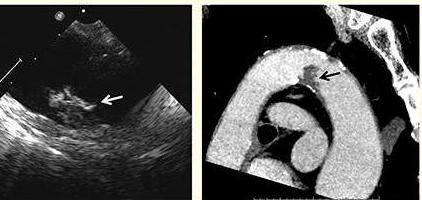
Другое преимущество ЧПЭхоКГ: она предоставляет более «детальную картинку» некоторых структур. В частности, можно лучше рассмотреть заднюю стенку, дугу аорты, ушко левого предсердия и коронарные артерии. Получаемая в результате этого информация очень важна при постановке некоторых диагнозов.
Кому и когда назначают
Чреспищеводную эхокардиографию назначают в процессе диагностики следующих заболеваний и патологических состояний:
- Атеросклероз. Патологический процесс, происходящий в артериях, который длится на протяжении долгих лет и приводит к уменьшению диаметра их просвета.
- Кардиомиопатия
- Сердечная недостаточность. Состояние, при котором сердечная мышца (миокард) становится слабой в результате различных причин, теряется эффективность насосной функции. Это приводит к так называемым сердечным отекам. Сначала они появляются на ногах (вокруг лодыжек), а затем и в других частях тела.
- Аневризма. Истончение участка миокарда или аорты с последующим формированием в этой области выпячивания.
- Опухоль сердца.
- Перикардит. Воспаление (как инфекционное, так и другой этиологии) околосердечной сумки.
- Инфекционный эндокардит. Воспаление внутреннего слоя стенки сердца. Как правило, при этом также поражаются клапаны.
В общем, существуют три показания чреспищеводной эхокардиографии (возможных ситуаций), при которых врач может рекомендовать пройти эту процедуру вместо стандартной трансторакальной.
Во-первых, ЧПЭхоКГ назначают, когда «адекватное» изображение, помогающее поставить диагноз, невозможно получить с помощью стандартной сонографии (через грудную стенку). Данная проблема возникает у больных с эмфиземой легких или перенесших операции на грудной клетке. Даже без видимых причин иногда эхо-изображение, полученное стандартным способом, недостаточно четкое. На помощь в такой ситуации приходит чреспищеводная эхокардиография.
Во-вторых, ЧПЭхоКГ позволяет выполнить эхо-исследование сердца во время операции. Особенно она полезна, когда осуществляется протезирование или другие манипуляции с клапанами этого органа. Например, при хирургическом лечении недостаточности митрального клапана.
В-третьих, ЧПЭхоКГ помогает выявить тромбы в левом предсердии. Отсутствие сгустков крови в нем — одно из условий, позволяющих провести кардиоверсию при фибрилляции предсердий.
О том, что собой представляет ЧПЭхоКГ, показаниях к проведению смотрите в этом видео:
Возможные осложнения при проведении процедуры
Самая частая проблема, которая может возникнуть при выполнении ЧПЭхоКГ — это позывы на рвоту, а также дискомфорт в области горла.
Однако такие неприятные симптомы легко контролируются с помощью седации и применения местных анестетиков. После исследования на протяжении нескольких дней у пациента возможны боли в горле. Очень редко возникает перфорация пищевода. Это ургентная ситуация, которая требует срочного хирургического вмешательства.
Также возможны и другие риски, связанные с этой процедуры, например:
- проблемы с дыханием;
- нарушение сердечного ритма;
- инфицирование пищевода;
- кровотечение;
- травматизация полости рта, горла или пищевода.
Если у пациента есть проблемы с пищеводом, например, такие как варикозное расширение, сужение просвета этого органа, возникшие в результате лучевой терапии, — это может затруднить выполнение процедуры. А также возможна аллергическая реакция на лекарственные средства или латекс.
Существуют и другие риски, которые напрямую связаны с состоянием здоровья пациента, то есть присутствие у него того или иного заболевания. Обязательно следует обсудить все эти вопросы с лечащим врачом перед процедурой.
Подготовка, продолжительность, получение результатов, стоимость
Подготовка обычно включает следующие рекомендации:
- за 3 часа до процедуры следует прекратить прием пищи, жидкости;
- лекарства, ранее назначенные врачом, необходимо запивать небольшим количеством воды перед исследованием;
- если процедура выполняется в амбулаторных условиях, то следует предварительно позаботиться о том, чтобы рядом были близкие, готовые сопровождать пациента домой;
- необходимо сообщить доктору или медсестре, если были в прошлом аллергические реакции;
- а также если имеются проблемы с непроходимостью пищевода;
- протезы должны быть удалены.
Как долго продолжается исследование? Фактически, длительность самой процедуры не превышает 10 — 30 минут. Оставшаяся часть времени тратится на подготовку и анализ полученных результатов.
Как долго приходится ждать результатов? Как правило, заключение предоставляется сразу же после исследования. Тем не менее, врач может захотеть в некоторых ситуациях пересмотреть полученные данные, прежде чем дать окончательный отчет.
Стоимость процедуры может колебаться от 30 до 100 долларов.
Хотя стандартная (трансторакальная) эхо-КГ остается базисом ультразвуковой диагностики сердца, ЧПЭхоКГ занимает определенную нишу в современной сонографии этого органа, является ценным дополнительным инструментом. Возможности чреспищеводной эхокардиографии позволяют рассмотреть более качественно задние структуры сердца, крупные сосуды (аорту, полую вену). При диагностике некоторых патологий это просто необходимо.
Получение информации, которая недоступна при выполнении стандартной эхокардиографии, позволяет выбрать более оптимальный вариант лечения.
Расположение чреспищеводного датчика и возможности визуализации в каждом положенииПравильно поставленный диагноз — залог адекватного лечения. Пациенту необходимо активно участвовать в лечебно-диагностическом процессе: обращаться к врачу за разъяснениями, касающиеся того или иного метода исследования, сообщать о наличии проблем со здоровьем. Следует задавать вопросы доктору, что позволит узнать больше о преимуществах и недостатках каждого конкретного метода исследования.
Читайте также
ЧПЭФИ сердца: чем особенное чреспищеводное…
Когда определить приступы аритмии, назначается ЧПЭФИ сердца. Процедура проводится с предварительной подготовкой. В чем плюсы и минусы чреспищеводного электрофизиологического исследования?ПЭТ сердца — метод позитронно-эмиссионной томографии…
Назначается ПЭТ сердца перед хирургическими операциями на органе. Метод позитронно-эмиссионной томографии имеет массу преимуществ перед другими. Например, диагностика ишемической болезни с ПЭТ КТ позволяет точно установить пораженные участки миокарда.Приобретенные пороки сердца у взрослых и детей…
Одни приобретенные пороки сердца являются сравнительно безопасными для взрослых и детей, вторые требуют лечения медикаментозного и хирургического. Каковы причины и симптомы пороков? Как проводится диагностика и профилактика? Сколько живут с пороком сердца?Дефект межжелудочковой перегородки у детей и взрослых…
Если возник дефект межжелудочковой перегородки у новорожденного или взрослого, то в основном требуется операция. Он бывает мышечный, перемембранозный. При аускультации слышны шумы, самостоятельное закрытие происходит редко. Какова гемодинамика, лечение?Стресс-эхокардиография: как проводится с добутамином…
При подозрении на ишемию сердца кардиолог предложит пройти стресс-эхокардиографию.Она может быть проведена с добутамином, физической нагрузкой, тредмил-тестом. Какие к ЭХОКГ показания, как подготовиться к исследованию?Допплеровская эхокардиография: как проводится…
Такое важное исследование, как допплеровская эхокардиография, позволяет выявить проблемы с сердцем у взрослых и детей. Как проводится эхокардиография с допплеровским анализом и цдк, с цветным допплеровским картированием? Безопасно ли для ребенка?Кардиовизор — обследование сердца: как работает…
На кардиовизоре обследование сердца проводится нечасто. Система скрининга работает как фотоаппарат — снимает картину работы миокарда. Результаты проверки позволяют оценить состояние сердца, его ритм.
Чреспищеводная эхокардиография: что это такое?
Патологии сердечно-сосудистой системы являются одной из наиболее часто встречающихся причин смертности населения. Эта группа заболеваний особо распространена среди пожилого населения. Диагностика сердечных патологий на ранних стадиях помогает снизить риск осложнений и смертности. Одним из методов исследования является эхокардиография. Данный диагностический метод необходим для оценки деятельности сердца. Зачастую эхокардиография проводится при помощи ультразвукового датчика, который располагают на грудной стенке. В некоторых случаях это исследование выполняется во время оперативного вмешательства. Тогда проводится чреспищеводная эхокардиография. Этот способ позволяет визуализировать сердце более детально.
Чреспищеводная эхокардиография – что это такое?
Эхокардиография – это один из основных способов диагностики болезней сердечно-сосудистой системы. Она может проводиться в любом возрасте, так как не сопровождается лучевой нагрузкой на организм. Благодаря этому инструментальному исследованию можно визуализировать размер и толщину камер сердца, оценить состояние клапанов. Чреспищеводная эхокардиография (ЧПЭхоКГ) отличается тем, что она проводится как бы изнутри, а не снаружи (грудная стенка). Благодаря этому качество визуализации повышается. Данное обследование назначают не всем, а лишь по специальным показаниям. Что выполнить эхокардиографию через полость пищевода, необходимо сначала провести её трансторакально. Этот способ диагностики осуществляется специально подготовленным специалистом в условиях стационара.
На чём основан метод чреспищеводной эхокардиографии?
Чреспищеводная эхокардиография сердца – это метод визуализации, в основе которого лежит ультразвуковое исследование. УЗИ проводится с помощью специального датчика и геля. Аппарат создаёт высокочастотные звуковые волны. Ткани «отвечают» на эти сигналы по типу эхолокации. Учитывая то, что каждый орган имеет определённую плотность и структуру, они по-разному отображаются на экране монитора, соединенного с аппаратом. Исследование проводится в режиме реального времени. Это означает, что врач функциональной диагностики может оценить состояние камер сердца, в то время как датчик скользит по поверхности органа. В отличие от трансторакальной эхокардиографии, чреспищеводное исследование позволяет увидеть даже минимальные нарушения структуры. Дело в том, что при проведении УЗИ по грудной стенке, не всегда можно добиться достаточной визуализации сердца. Это происходит из-за того, что аппарат «улавливает» эхосигналы с других органов: рёбер, жировой клетчатки, мышечной ткани. При выполнении ЧПЭхоКГ «ультразвуковое окно» значительно уменьшается, благодаря чему этот метод более информативен.
Показания к проведению исследования
Основным показанием к выполнению исследования считается невозможность поставить диагноз исходя из данных трансторакальной эхокардиографии. Обычно эту диагностическую процедуру проводят пациентам, у которых подозревают серьёзные нарушения сердечной деятельности. Также она необходима при исследовании полости органа. Учитывая, что ультразвуковое исследование через поверхность грудной стенки в этих случаях неинформативно, выполняется чреспищеводная эхокардиография. Показания к исследованию:
- Осложнения после протезирования клапанов сердца. В некоторых случаях имплантат длительно приживается, в результате чего возникают воспалительные явления, абсцессы.
- Расслоение аневризмы сердца или аорты.
- Неудовлетворительное функционирование протезированных клапанов.
- Инфекционные поражения сердечной мышцы – эндо-, мио-, перикардит.
- Абсцесс аорты.
- Тромбоз желудочка сердца.
- Необходимость исследования в момент оперативного вмешательства.
Помимо перечисленных показаний, чреспищеводная эхокардиография является обязательной процедурой перед протезированием клапанов. Также исследование выполняется при повышенной воздушности лёгких (эмфиземе), ожирении.
Противопоказания к проведению чреспищеводной эхокардиографии
Несмотря на преимущества ЧПЭхоКГ, данный метод обследования не получил широкого распространения. Это объясняется тем, что он является инвазивным, и не все пациенты соглашаются на процедуру. Помимо этого, существует ряд противопоказаний к проведению чреспищеводной эхокардиографии. Среди них:
- Воспалительные заболевания ротовой полости и глотки.
- Аномалии развития органов (короткий пищевод, дивертикул).
- Рубцовые изменения, стриктуры. Часто встречаются после отравления кислотами или щелочами.
- Эрозивный эзофагит.
- Кровотечение из язвы кардиального отдела желудка.
- Расширение вен пищевода при циррозе печени.
- Онкологические заболевания ротовой полости и глотки.
- Рак пищевода или кардиального отдела желудка.
При отсутствии заболеваний ЖКТ ЧПЭхоКГ может проводиться пациентам любого возраста. Также исследование не противопоказано беременным женщинам и людям, страдающим соматическими патологиями. Оно не сопровождается облучением организма.
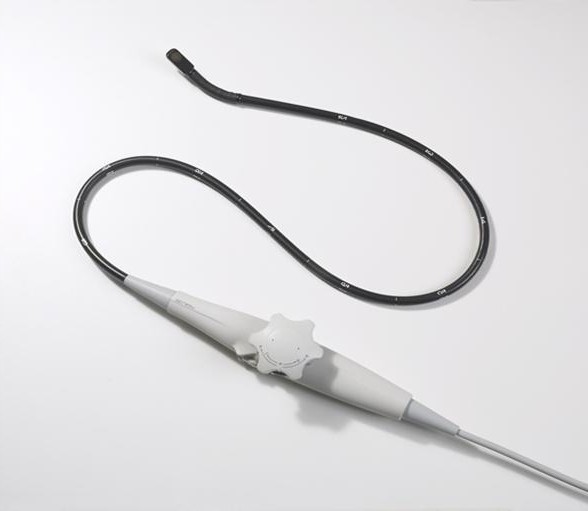
Подготовка к чреспищеводной эхокардиографии
Перед тем как назначить чреспищеводную эхокардиографию, пациента надо отправить пройти ряд лабораторных исследований. Среди них: биохимический анализ крови, ОАК и ОАМ, коагулограмма. При этом могут наблюдаться такие изменения, как повышение лейкоцитов, тромбоцитов, ускорение СОЭ. Кроме того, перед проведением данного обследования, часто выполняется трансторакальная ультразвуковая диагностика. Помимо того, при подозрении на патологии сердце необходимо снятие ЭКГ.
Чреспищеводная эхокардиография является безопасной процедурой, поэтому не требует особой подготовки. Если пациент принимает какие-то лекарственные препараты, то отменять их перед исследованием не нужно. Необходимым условием для проведения процедуры является отказ от принятия пищи в течение 6 часов, предшествующих ЧПЭхоКГ. Если у пациента имеются зубные протезы, их нужно снять. Иногда, перед исследованием проводят премедикацию. Чтобы уменьшить слюноотделение, внутривенно вводят препарат «Атропин». Если пациент пребывает в возбужденном состоянии, назначают транквилизаторы (медикамент «Диазепам»).
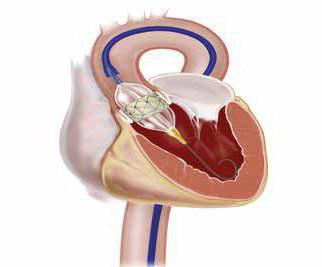
Техника выполнения чреспищеводной эхокардиографии
Чтобы избежать неприятных ощущений, ротовую полость и глотку обезболивают. С этой целью применяют препарат «Лидокаин» или «Дикаин». Пациента укладывают на левый бок. Чтобы не повредить зонд и облегчить его введение в глотку, используют специальный загубник. Конец прибора необходимо обработать специальным гелем, который применяется при ультразвуковых исследованиях. После этого зонд с эндоскопом вводится в полость пищевода. Чтобы облегчить процесс, пациент должен выполнять глотательные движения. В течение 5-10 минут прибор находится в полости пищевода. Лампа эндоскопа направлена в сторону сердца. Сквозь стенку пищевода прибор улавливает эхо-сигналы. В режиме реального времени они отображаются на мониторе и записываются на плёнку.
Что можно выявить при чреспищеводной эхокардиографии
Благодаря эхокардиографии, выполненной через полость пищевода, можно оценить состояние сердечной мышцы, эндокарда и клапанного аппарата. Это исследование является решающим при постановке диагноза. Учитывая высокую информативность метода, можно обнаружить даже незначительные повреждения полости сердца. ЧПЭхоКГ позволяет выявить наличие тромбов, воспалительных изменений, расслоение аорты. Особой информативностью отличается трехмерное исследование. Благодаря ультразвуковой 3D-кардиографии можно не только оценить состояние сердечной мышцы, но и подготовить пациента к операции по протезированию клапана. Этот метод относится к высокотехнологичным исследованиям и проводится в специализированных клиниках.
Возможные осложнения чреспищеводной эхокардиографии
Одним из методов диагностики считается чреспищеводная эхокардиография сердца. Где делают эту процедуру? Данное исследование выполняется в диспансерах, имеющих кардиологическое отделение, а также в частных клиниках, снабженных современным медицинским оборудованием. Стоит помнить, что, несмотря на безопасность, в редких случаях возможно развитие осложнений. К ним относят нарушения ритма сердца, а также аллергические реакции на препараты (анестетики, транквилизаторы). Чтобы избежать тяжелых последствий, наготове необходимо иметь реанимационный набор.
Чреспищеводная эхокардиография сердца: отзывы пациентов и врачей
Данное исследование безопасно и безболезненно, поэтому пациенты переносят его хорошо. Для диагностики серьёзных патологий выполняется чреспищеводная эхокардиография. Отзывы врачей о данном методе обследования положительны. Доктора отмечают его высокую информативность и безопасность.
Чреспищеводная эхокардиография — что это такое?
Чреспищеводная эхокардиография (ЧПЭхоКГ) – разновидность УЗИ-диагностики, при которой генератор ультразвуковых волн располагается в просвете пищевода. Такая методика дает возможность хорошо рассмотреть задние отделы сердца, сложные для визуализации при проведении обычной трансторакальной эхокардиографии.

Суть метода
Когда пациенты слышат от врача назначение: сделать чреспищеводную эхокардиографию, – большинство из них даже не знает, что это такое. Суть исследования заключается во введении ультразвукового датчика с помощью эндоскопа в полость пищевода, на несколько сантиметров не доходя до желудка.
Это целесообразно в связи с прилеганием сердца к пищеводной стенке. При этом для хорошей его визуализации ультразвуку нужно пройти расстояние менее сантиметра. Для сравнения: при УЗИ-исследовании сердца через переднюю грудную стенку ультразвуковая волна должна миновать кожные покровы с подкожной жировой клетчаткой, мышечный слой, легкие. Конечно, пищеводное ЭхоКГ дает более широкие диагностические возможности. В частности, позволяет рассмотреть следующие сердечные структуры:
- ушко левого предсердия;
- заднюю стенку сердца;
- аортальную дугу;
- коронарные артерии, из которых кровоснабжается сердечная мышца.
Показания и противопоказания
Обследование проводится исключительно по назначению врача. Абсолютные показания, при которых проведение чреспищеводной эхокардиографии жизненно необходимо:
- нарушения в работе ранее протезированных клапанов;
- подозрение на тромбирование ушка предсердия слева;
- предоперационное исследование клапанного аппарата, в частности, при недостаточности фиброзного кольца митрального клапана;
- абсцесс корня аорты и поражение клапанов сердца вследствие инфекционного эндокардита;
- подозрение на аневризму дуги аорты.
При планировании хирургического вмешательства на сердце, например, для коррекции пороков клапанного аппарата, чреспищеводная эхокардиография должна проводиться обязательно. Только она может дать весь необходимый объем информации о клапанных структурах.

Относительные показания подразумевают возможность замены ЧПЭхоКГ трансторакальным эхокардиографическим исследованием:
- выявление врожденных сердечных пороков, в частности, открытого овального и круглого окна;
- вычисление степени ретроградного заброса крови (регургитации) при приобретенных пороках сердца у взрослых;
- оценка коронарного русла;
- коарктация аорты в грудном отделе;
- диагностика сердечных опухолей и тромбов;
- затруднение визуализации через ткани грудной стенки (ожирение, выраженная эмфизема легких при хронических заболеваниях дыхательной системы, посттравматическая фиксация ребер металлическими пластинами).
Противопоказания к чреспищеводной эхокардиографии также могут быть абсолютными, когда ее проведение категорически запрещено, и относительными, когда при соблюдении мер предосторожности или предварительной стабилизации состояния больного диагностическое вмешательство все же возможно.
Абсолютные:
- пищеводное сужение;
- объемные новообразования в пищеводе;
- кровоточивость из расширенных вследствие варикоза пищеводных вен (нередкое явление при выраженной печеночной недостаточности).
Относительные противопоказания:
- варикозное расширение пищеводных вен без кровотечения;
- болезнь пищевода, сопровождающаяся воспалением – эзофагит;
- ранее проведенная лучевая терапия в области грудной клетки.
Подготовка к исследованию
Подготовка к выполнению чреспищеводного УЗИ сердца включает ряд особенностей:
- не следует есть за 6 часов до процедуры, не пить – за 3 часа;
- при необходимости принять лекарство его запивают несколькими глотками воды;
- убрать изо рта имеющиеся съемные зубные протезы;
- своевременно уведомить врача о ранее выявленных аллергических реакциях и патологий со стороны пищевода.

Проведение обследования и расшифровка результатов
Примерно за 30 минут до проведения чреспищеводной эхокардиографии больному с целью седации вводят успокоительные, противотревожные средства чаще бензодиазепинового ряда. Перед проведением манипуляции может потребоваться местное обезболивание. С этой целью глотку и основание языка обрабатывают спреем с местными анестетиками (лидокаин, дикаин). По показаниям процедуру можно проводить под общим наркозом. В этом случае особенно важно вести контроль за всеми показателями жизнедеятельности, потому что пациент не сможет подать знак об ухудшении самочувствия.
УЗИ сердца через пищевод осуществляют в положении больного лежа на левом боку. Перед введением датчика в пищевод в ротовую полость устанавливают специальный загубник, защищающий слизистую оболочку рта и сам эндоскоп от повреждения. Затем эндоскоп проводят в глотку, больной, делая глотательные движения, проталкивает его в просвет пищевода. Врач останавливает датчик в проекции сердца и осматривает его структуры, отмечая полученные результаты. Пациент в это время должен спокойно неподвижно лежать, дышать носом, при необходимости следовать распоряжениям медицинского персонала.
Сама процедура занимает обычно не больше 20 минут, больше времени требуется на предварительную подготовку и последующий анализ результатов. После завершения процедуры не желательно есть и пить около двух часов, пока работает анестетик.
В протоколе исследования врач-диагност описывает следующие отделы и структуры сердца, доступные для осмотра методом чреспищеводной эхокардиографии:
- предсердное ушко слева;
- правое предсердие:
- венечные артерии и венечный синус;
- легочные вены:
- межпредсердная перегородка;
- аортальная дуга;
- нисходящая часть грудного отдела аорты.
При описании характеризуют их размеры, форму, четкость и правильность контуров, наличие тромбов, аневризм, объемных образований, патологий клапанов и сердечных сосудов.
Возможные осложнения
- прободение пищевода эндоскопом;
- кровотечение из сосудов пищевода при их механической травме;
- инфицирование пищевода, развитие эзофагита;
- возникновение аритмий;
- нарушение дыхания;
- повреждение слизистой оболочки ротовой полости, глотки, пищевода.

Если чреспищеводная эхокардиография выполнялась опытным доктором с соблюдением всех технических и гигиенических норм, то возникновение осложнений маловероятно. При ухудшении состояния пациента во время манипуляции и развитии острых осложнений процедуру немедленно прекращают и оказывают необходимую медицинскую помощь.
В норме последствиями проведения чреспищеводного исследования сердца может быть дискомфорт, боли и першение в горле, болезненность при проглатывании пищи, которые проходят через несколько дней. Кроме того — некоторая сонливость и заторможенность непосредственно после эхокардиографии, связанная с введением седативных препаратов.
Чреспищеводная ЭхоКГ – высокоинформативная процедура, позволяющая диагностировать многие жизнеугрожающие заболевания. Она требует специальной подготовки, вызывает определенный дискомфорт при проведении, однако, те результаты, которые получают с ее помощью, зачастую спасают человеку жизнь и сохраняют здоровье.
 Эхокардиография — важный метод исследования сердца, который имеет много ответвлений. Одно из таковых — чреспищеводная эхокардиография (называемая также «транспищеводная эхокардиография»), которую проводят, если классические приемы не позволяют получить более полную информацию.
Эхокардиография — важный метод исследования сердца, который имеет много ответвлений. Одно из таковых — чреспищеводная эхокардиография (называемая также «транспищеводная эхокардиография»), которую проводят, если классические приемы не позволяют получить более полную информацию.
Отличие от обычной ЭхоКГ состоит в том, что этот метод дискомфортный (пациенту приходится глотать датчик с ультразвуковым детектором), поэтому проводится в условиях стационара. И если для Эхо КГ нормально проводить исследование хоть каждый день и в условиях простого кабинета с аппаратом, то этот метод применяется исключительно профессиональным персоналом под четким наблюдением кардиолога. Более того, требуется введение общей анестезии или хотя бы местной.
Чем чреспищеводная эхокардиография отличается от обычной?
В классическом понимании ЭхоКГ выполняется следующим образом: датчик прикладывают на грудную клетку снаружи, затем ультразвук проходит сквозь грудную клетку (кожа, кости, мышцы, жир и т. д.) и легкие, и лишь потом достигает сердца. Но чреспищеводная эхокардиография работает по другому принципу: датчик находится в пищеводе на уровне сердца, и ему ничто не мешает снимать показания. Поэтому при использовании этого метода данные получаются более четкие, точные, результативные.
Иногда у пациента чреспищеводная эхокардиография является единственной возможностью исследования, так как ребра могут находиться близко либо наблюдается сильное ожирение, тяжелые заболевания легких и т. д.
В этом случае ЧПЭхоКГ применяется безоговорочно. К тому же, за счет того, что картинка при применении такого метода лучше, это безальтернативный метод для выявления врожденных патологий сердца. В частности, дефектов предсердной перегородки, патологий клапанов сердца, тромбов, новообразований и т. д.
Когда назначается чреспищеводная эхокардиография пациенту?
Как правило, чреспищеводная эхокардиография назначается доктором в следующих случаях:
- стандартная ЭхоКГ не дала достаточно точных и достоверных результатов, поэтому требуется их уточнение;
- нарушение работы протеза сердечного клапана;
- обнаружение тромбов в предсердиях и других участках около или в сердце;
- подозрение на наличие патологий, которые трудно выявить классическим способом. Например: инфекционный эндокардит, приобретенный или врожденный порок сердца, острая и хроническая патология аорты, тромбы в полости сердца и т. д.
Это список общих ситуаций, когда врач, как правило, назначает такую процедуру как чреспищеводная эхокардиография, чтобы уточнить диагноз или собрать больше информации.
Но есть и другие ситуации, когда назначение процедуры категорически необходимо. Например, следующие:
- абсцесс корня аорты и клапанных колец в случае инфекционного эндокардита;
- дисфункция искусственного клапана, в частности, митрального;
- обследование структур, находящихся далеко от поверхности грудной клетки;
- наличие тромбов левого предсердия;
- обследование митрального клапана во время подготовки к операции.
Другие показания, по которым делается чреспищеводная эхокардиография, относительные, поэтому в этих случаях ее проводить не обязательно:
- проведение с целью обнаружения источника эмболии в артериях;
- подозрение в наличии инфекционного эндокардита, если болезнь не проявляется на трансторакальной эхокардиографии;
- малая информативность классической Эхо КГ и т. д.
Противопоказания к данному обследованию
 ЧПЭхоКГ нельзя назвать неинвазивным и полностью безопасным методом, поэтому к нему есть противопоказания. Как правило, не рекомендуется проводить процедуру, если есть какие-либо патологические видоизменения пищевода. Например кровотечение, новообразования, фистулы, дивертикулы, стриктуры, воспаление и прочие заболевания. В остальном же, как правило, процедура безопасна и протекает без осложнений.
ЧПЭхоКГ нельзя назвать неинвазивным и полностью безопасным методом, поэтому к нему есть противопоказания. Как правило, не рекомендуется проводить процедуру, если есть какие-либо патологические видоизменения пищевода. Например кровотечение, новообразования, фистулы, дивертикулы, стриктуры, воспаление и прочие заболевания. В остальном же, как правило, процедура безопасна и протекает без осложнений.
Во время проведения процедуры больной может ощущать определенный дискомфорт, ведь вводится трубка с датчиком непосредственно в пищевод и желудок. Как правило, наблюдается утрудненное дыхание, изменение пульса, кровянистые выделения вследствие повреждения слизистой, аллергическая реакция на анестетик. Иногда может наблюдаться даже перфорация пищевода, но случается это реже, чем раз на 10000 анализов.
Процедура проведения ЧПЭхоКГ
Сама процедура проведения исследования довольно проста и не предполагает никаких сложных действий со стороны пациента. Ему нужно обустроиться на кушетке, после чего делают общую или местную анестезию (как правило, вводят катетер в вену и следят за жизненными показателями). Затем больному обезболивают полость глотки анестетиком, даже если он под наркозом. Это позволяет снизить вероятность возникновения раздражения.
Пациента подсоединяют к монитору, чтобы оценивать работу сердечно-сосудистой системы (пульс, давление, количество кислорода в крови). А если больной под наркозом, то еще и вводят определенное количество кислорода, чтобы предотвратить нарушение дыхания и гипоксию.
Пациента поворачивают в положение лежа на левом боку и вставляют в рот загубник. Это делается, чтобы ротовая полость его не травмировалась, а также чтобы не повредился датчик. Если обследуемый в сознании, ему вводят в ротовую полость гибкий эндоскоп и за счет глотательных движений проталкивают его вглубь пищевода. Больной может испытывать дискомфорт, но если боль отсутствует — это нормальный этап процедуры. В случае общей анестезии гибкий эндоскоп также вводится в полость рта, но проталкивается внутрь медицинским работником.
Датчик с ультразвуком установлен на конце гибкого эндоскопа. С него сигнал о состоянии сердца передается на монитор. На время проведения процедуры пациент дышит самостоятельно, но дополнительно подается кислород. Один из работников постоянно следит за жизненными показателями. Если выделяется в избытке слюна — ее удаляют.
После того, как процедура окончена, не рекомендуется принимать пищу и воду около 2-х часов. Это нужно, чтобы местный анестетик перестал действовать, рефлексы всех частей желудочно-кишечного тракта восстановились, и организм начал нормально функционировать. На следующий день после исследования нужно избегать приема горячей еды и питья, чтобы не увеличить площадь возможных дефектов и источников раздражения, полученных во время процедуры.
Если у больного после окончания действия анестетика неприятное ощущение в ротовой полости, это нормально, если длится не более суток. Следует знать, что после процедуры нельзя ездить за рулем и управлять другими потенциально опасными механизмами в течение 12 часов.
Как подготовиться к процедуре ЧПЭхоКГ?
Существует несколько рекомендаций, как нужно готовиться к подобному исследованию. Во-первых, за 8 часов до начала анализа следует прекратить прием пищи. Жидкость перестают пить в любом виде за 2 часа. Все препараты, прописанные доктором или принимаемые самостоятельно, принимаются не менее чем за 2 часа до анализа. Но об этом нужно проконсультироваться с лечащим врачом.
В случае общей анестезии следует понимать, что назад придется ехать общественным транспортом или на такси, ведь управлять автомобилем не выйдет. Об этом нужно побеспокоиться заранее.
Перед проведением процедуры следует предельно честно отвечать на все вопросы доктора. Особенно касательно возможной аллергии на препараты, проблем пищеводом, глотанием, прочими патологиями ЖКТ. Съемные зубные протезы перед процедурой снимают, если таковые имеются.
Как долго длится ЧПЭхоКГ?
Хоть процедура болезненная и требует пребывания в стационаре, длится она относительно недолго. Сам анализ занимает около 20-30 минут. А время с подготовкой — около 2-х (если используется местная анестезия) или 4-х (если используется общая анестезия) часов соответственно.
Получение результатов исследования
Преимущество эхокардиографии, в каком бы она виде не проводилась, в том, что результаты фиксируются сразу. Если процедуру проводит лечащий врач-кардиолог, он может сразу сообщить о том, что видит на экране. В любом случае, результаты выписываются либо сразу, либо, если нужен более детальный анализ, в кратчайшие сроки. Затем с полученными материалами можно идти к кардиологу и разбирать, какова ситуация с сердцем.
Таким образом, чреспищеводная эхокардиография — современный метод диагностики, который, хоть и не лишен недостатков (пациенту нужно глотать датчик, процедура проходит с применением анестезии), но является безальтернативным на сегодня. После ее прохождения можно быть уверенным, что сердце обследовано полностью, и известна общая картина его состояния.
Ведь нет никаких преград между датчиком и сердцем, чтобы исказить результаты. Несмотря на некоторые неудобства в проведении исследования, осложнения бывают крайне редко, чтобы о них беспокоиться. А полученные преимущества от такого анализа значительно превышают возможные риски.
ПОДЕЛИТЕСЬ С ДРУЗЬЯМИ И ПРОГОЛОСУЙТЕ: Загрузка… 
Загрузка… 
Чрезпищеводная электростимуляция
Суть метода, техника проведения, используемое оборудование.
Значение методов электрокардиостимуляции в диагностике и лечении нарушений ритма сердца в настоящее время не вызывает сомнений. Наравне с такимиметодами, как-велоэргометрия, стресс-эхокардиография, радиоизотопные методики, фармакологические пробы, метод электрокардиостимуляции имеет
большое значение в диагностике ИБС.
Значение методов электрокардиостимуляции в диагностике и лечении нарушений ритма сердца в настоящее время не вызывает сомнений. Наравне с такими
методами, как-велоэргометрия, стресс-эхокардиография, радиоизотопные методики, фармакологические пробы, метод электрокардиостимуляции имеет
большое значение в диагностике ИБС. Однако методы эндокардиальной электрокардиостимуляции, как наиболее информативные в диагностике и эффективные в лечении, являются инвазивными, чреваты осложнениями, требуют специально оборудованного кабинета или операционной, могут выполняться лишь в специализированных отделениях стационара при наличии дорогостоящей аппаратуры.
Все вышеизложенное явилось причиной того, что в последние пятнадцать лет для диагностики и выбора лечения некоторых заболеваний сердца стал применяться метод чреспищеводной электрокардиостимуляции. Первое упоминание о применении ЧПЭС в клинической практике относится к 1969 г. (больной
с полной АВ-блокадой). В настоящее время метод ЧПЭС широко применяется в клинической практике. В основу этого метода лег принцип провоцирования
нарушений ритма сердца и коронарной недостаточности с одновременной интерпретацией электрокардиограммы, а в основу его лечебного эффекта —
возможность быстрого купирования пароксизмов тахикардии. Этот метод практически не вызывает осложнений, не требует дорогостоящей аппаратуры и
доступен самому широкому кругу кардиологов и терапевтов, включая поликлиники и специализированные бригады скорой помощи.
Показания для проведения чреспищеводной электростимуляции сердца
1. Подозрение на синдром слабости синусового узла (СССУ), с целью верификации диагноза и выбора тактики лечения.
2. Часто рецидивирующие пароксизмы суправентрикулярных тахикардий, с целью определения их вида и выбора адекватного профилактического лечения.
3. Подозрение на латентный или скрытый синдром Вольфа-Паркинсона-Уайта (ВПУ), с целью верификации диагноза, оценки участия дополнительных путей
проведения в развитии пароксизмов тахикардии и выбора тактики лечения.
4. Подозрение на скрытую коронарную недостаточность, с целью верификации диагноза, при невозможности выполнить другие методики диагностики ИБС.
5. Купирование пароксизмов суправентрикулярных тахикардий.
Противопоказания к проведению чреспищеводной электростимуляции сердца
1. Острый или подострый инфаркт миокарда.
2. Нестабильная стенокардия.
3. Недостаточность кровообращения II Б — III ст.
4. Заболевания пищевода и носоглотки.
5. Наличие в анамнезе острой недостаточности кровообращения во время приступов тахикардии.
6. Наличие в анамнезе фибрилляции желудочков.
7. Наличие в анамнезе тромбоэмболических осложнений.
При диагностической ЧПЭС выделяют следующие этапы :
1. Установка пищеводного электрода;
2. Определение порога стимуляции;
3. Подача на электрод стимулирующих импульсов по определенному протоколу;
4. Отбор, оценка и анализ информативных фрагментов ЭКГ;
5. Формирование архива пациентов, которым была выполнена ЧПЭС
.
В клиниках используются несколько моделей отечественных и зарубежных чреспищеводных кардиостимуляторов, модификации эндокардиальных
кардиостимуляторов и трансторакальные стимуляторы. В нашей клинике используется автоматизированный комплекс “ЭЛКАРТ-ЧПС” (“Электропульс”, Томск).
Для проведения чреспищеводной электростимуляции сердца необходимо иметь:
1. автоматизированный комплекс “ЭЛКАРТ-ЧПС”;
2. пищеводные электроды;
3. аппарат для измерения артериального давления;
4. дефибриллятор;
5. аппарат для проведения искусственного дыхания;
6. стерильные шприцы, иглы, системы для внутривенного вливания;
7. комплект медикаментов:
1. обзидан, анаприлин, финоптин (изоптин), этмозин, этацизин, новокаинамид, кордарон, ритмилен, хинидин, кинилентин, лидокаин и другие доступные
антиаритмические препараты;
2 нитроглицерин;
3. наркотические и ненаркотические анальгетики в ампулах;
4. атропин в ампулах;
5. седуксен (реланиум) в ампулах;
6. адреналин, норадреналин, мезатон в ампулах;
7. стерильный изотонический раствор натрия хлорида.
Подготовка больного к проведению чреспищеводной электростимуляции сердца
Необходимо за неделю (кордарон — за 3 недели) до исследования отменить все антиаритмические препараты (у больных с показаниями 1-3, кроме случаев
непрерывно-рецидивирующих тахикардий), за 48 часов — антиангинальные, кроме нитроглицерина для купирования стенокардии (у больных с показанием 4).
Желательно исключить мочегонные, крепкий кофе, чай, никотин. Исследование проводится натощак. Если у больного был приступ стенокардии, то чреспищеводная электростимуляция сердца (ЧПЭС) проводится не ранее, чем через 2-3 часа после него или на следующий день.
Непосредственно перед исследованием, при выраженном рвотном рефлексе, желательно проведение анестезии корня языка и задней стенки глотки раствором 10% новокаина или 0,5% раствора дикаина (не более 3 мл). Регистрируется исходная ЭКГ во всех отведениях и артериальное давление (АД),
затем вводят электрод и приступают к проведению ЧПЭС.
Введение и установка электрода в пищевод
Одним из важных условий успешного проведения ЧПЭС является применение премедикации перед исследованием. До начала исследования производится
анестезия слизистой оболочки носоглотки — орошение раствором любого местного анестетика, что позволяет уменьшить дискомфорт при установке электрода. Процедура проводится в положении больного лежа на спине (без подушки).
Электрод должен быть простерилизован. Существует 2 способа введения электрода: через нос и через рот. Предпочтительнее первый, но для него необходим достаточно тонкий электрод (диаметром не более 3-4 мм) и свободная проходимость носовых ходов.
Принцип и методика введения электрода не отличается от методики введения желудочного или дуоденального зонда и хорошо известна. Обычно применяются би- и многополярные электроды для возможности проведения биполярной стимуляции. При использовании монополярных электродов для проведения ЧПЭС положительный выход кардиостимулятора присоединяется к подкожному или накожному электроду (металлическая пластина площадью 48-54 кв.см), помещенному в проекции средней трети грудины. Предположительная глубина введения электрода зависит от роста больного. Обычно оптимальная глубина введения электрода для проведения стимуляции предсердий составляет 35-45 см, для стимуляции желудочков — 50-53 см. Однако, расчетная глубина введения электрода не гарантирует его точной установки на уровне предсердий, поэтому обязательной является регистрация пищеводной ЭКГ. Для этого к одному из контактов электрода присоединяется кабель грудного отведения электрокардиографа, и регистрируется ЭКГ.
Предсердный потенциал (зубец Р, потенциал А) на пищеводной ЭГ, как правило, положительный и остроконечный, в то время как комплекс QRS обычно имеет форму QS, а зубец Т отрицателен.
Оптимальным считается положение электрода, когда с одного из его полюсов регистрируется потенциал предсердий максимальной величины. Поэтому, если
после введения электрода на расчетную глубину ни с одного из его полюсов не регистрируется потенциал предсердий величиной менее 1/5 величины желудочкового комплекса, электрод необходимо подтянуть наружу, непрерывно регистрируя при этом пищеводную ЭКГ. Продвижение или подтягивание
электрода продолжают до тех пор, пока не будет зарегистрирован потенциал предсердий, величина которого составляет примерно 1/3 величины потенциала
желудочков. При необходимости проведения чреспищеводной желудочковой стимуляции электрод от точки максимальной величины А продвигают вглубь еще на
4-6 см, при этом на пищеводной электрограмме величина комплекса QRS в норме должна превышать величину потенциала А в 5-6 раз. После этого проводят
пробную электрокардиостимуляцию и при ее устойчивости (когда каждый электростимул вызывает появление зубца Р или комплекса QRS) фиксируют электрод во избежание его смещения. Необходимо иметь в виду, что при регистрации пищеводной ЭКГ изолиния на кардиографе “плавает” из-за непроизвольного сокращения стенок пищевода. Поэтому необходимо перед регистрацией ЭКГ выждать какое-то время для того, чтобы пищевод “привык” к нахождению в нем инородного тела и проводить регистрацию ЭКГ на задержке дыхания.
Методика проведения чреспищеводной электростимуляции сердца ЧПЭС может проводиться в положениях как лежа, так сидя и стоя. При биполярной ЧПЭС к полюсу электрода, с которого регистрируется максимальной величины зубец Р, подсоединяется отрицательный (катод) выход электрокардиостимулятора, а к другому электроду, отстоящему от первого на 2,5-3 см — положительный (анод) выход стимулятора. При монополярной ЧПЭС к пищеводному электроду подсоединяют отрицательный выход, а к подкожному или накожному электроду — положительный.
Для диагностики СССУ достаточно регистрации наружной ЭКГ в любом отведении, где четко виден зубец Р. Для диагностики формы пароксизмальной тахикардии или синдрома ВПУ необходима регистрация ЭКГ в отведениях V 1-6 или I-III. Во время спонтанного или индуцированного пароксизма тахикардии обязательна регистрация по крайней мере двух отведений ЭКГ: пищеводного и наружного. Для диагностики коронарной недостаточности необходима регистрация ЭКГ во всех 12 стандартных и дополнительных отведениях.
Перед началом какой-либо из программ ЧПЭС необходимо провести пробную стимуляцию сердца. Для этого на шкале электрокардиостимулятора устанавливают частоту стимуляции, превышающую частоту спонтанного ритма на 10-15%, затем включают электрокардиостимулятор и плавно увеличивают амплитуду стимулов до тех пор, пока в ответ на каждый стимул на ЭКГ не будет регистрироваться зубец Р и комплекс QRS (для предсердной стимуляции) или только комплекс QRS (для желудочковой).
Для дальнейшего выполнения программы ЧПЭС на шкале кардиостимулятора устанавливают величину тока, превышающую минимальную, при которой еще
наблюдается устойчивое искусственное ритмовождение, на 2-4 В. Обычно ЧПЭС выполняется при значении тока электроимпульсов 10-20 В для предсердной
стимуляции и 40-60 В — для желудочковой. Если пациент испытывает сильные болевые ощущения, необходимо увеличить или уменьшить расстояние между
полюсами электрода или увеличить длительность стимула до 12-15 мс. При сохраняющихся выраженных болевых ощущениях от проведения ЧПЭС лучше
отказаться, в крайнем случае можно ввести ненаркотические анальгетики.
Требования к выполнению чреспищеводной электростимуляции сердца ЧПЭС должны выполнять врачи, прошедшие специализацию по вопросам электрокардиостимуляции, владеющие методикой интерпретации ЭКГ и реанимационных мероприятий. Необходимо тщательно ознакомиться с анамнезом и клиническим течением заболевания, составить четкий план и цель исследования,
предварительно наметить возможные способы купирования пароксизмов тахи- или брадикардий, приступов стенокардии, гипотонии или коллапса.
При выполнении чреспищеводной электростимуляции сердца врач должен:
1. проводить постоянную оценку ЭКГ
2. проводить постоянную клиническую оценку состояния больного
3. периодически или постоянно (при тяжелом состоянии больного) измерять артериальное давление.
Методика выполнения и критерии оценки результатов чреспищеводной электростимуляции сердца при подозрении на синдром слабости синусового узла
ЧПЭС предсердий проводят в учащающем режиме, начиная с частоты, обычно превышающей исходную на 10 уд/мин. Длительность ЧПЭС для каждой частоты
должна составлять не менее одной минуты. Необходимо следить за тем, чтобы ЧПЭС была устойчиво навязана в течение всей минуты. На следующих этапах ЧПЭС ритм каждый раз учащают на 10 уд/мин до развития периодики Венкебаха — частоты электрической стимуляции, при которой появляется АВ-блокада II степени.
Диагноз синдрома слабости синусового узла считается вероятным, если время восстановления функции синусового узла (ВВФСУ) превышает 1600 мс, а корригированное ВВФСУ (КВВФСУ) превышает 525 мс на любом из этапов ЧПЭС. За ВВФСУ принимают интервал на ЭКГ от последнего навязанного предсердного
комплекса (зубца Р или последнего артефакта электрического импульса) до первого зубца Р синусового происхождения, причем такой зубец Р может появляться через несколько спонтанных сокращений сердца после отключения ЧПЭС или маскироваться в комплексе QRS, КВВФСУ — разница между ВВФСУ и
длительностью синусового цикла рекомендуется принимать среднее значение нескольких кардиоциклов. КВВФСУ считается более достоверным критерием
диагноза, чем ВВФСУ.
В связи с тем, что нередко синусовая брадикардия или аритмия могут быть обусловлены вегетативными влияниями на синусовый узел, в настоящее время
принято верифицировать диагноз СССУ после медикаментозной “денервации” синусового узла, которую осуществляют:
1. Вначале медленным введением внутривенно 0,025 мг/кг 1% р-ра атропина. После его внутривенного введения должно отмечаться адекватное (в 1,5
раза) увеличение частоты сердечных сокращений.
2. Затем медленно вводят внутривенно 0,2 мг/кг обзидана (лучше в разведении на изотоническом растворе хлорида натрия).
Через 3-5 мин после окончания введения препаратов регистрируют ЭКГ, рассчитывают полученную частоту синусового ритма и сравнивают ее с расчетной
должной частотой сердечных сокращений (ЧСС).
Должная ЧСС = 117,2 — (0,54 х возраст)
Если после введения препаратов ЧСС меньше должной расчетной, есть основания думать о СССУ. Однако окончательно диагноз СССУ подтверждается после
проведения ЧПЭС на фоне “денервации” синусового узла; при этом ЧПЭС проводят с такими же частотами и такой же длительностью каждого этапа, что и
на безмедикаментозном фоне, вплоть до развития периодики Венкебаха.
В случаях, когда ВВФСУ м КВВФСУ после проведения внутривенного вливания атропина и обзидана на одном из этапов ЧПЭС превышают соответственно 1600
мс и 525 мс, диагноз СССУ считается подтвержденным.
Необходимо иметь в виду, что у некоторых больных ВВФСУ может превышать 5 и более секунд, поэтому во избежание приступов потери сознания необходимо следить за длительностью постстимуляционной паузы и быть постоянно готовым к проведению ЧПЭС. В редких случаях приходится проводить учащающую ЧПЭС относительно долгое время с постоянно уменьшающейся частотой до восстановления достаточно частого синусового ритма.
Учитывая, что СССУ может сочетаться с пароксизмами тахикардии (синдром бради-тахи), а также для решения вопроса о тактике лечения необходимо провести попытку провоцирования пароксизма тахикардии одним из способов ЭКС, описанных ниже. При подтвержденном диагнозе СССУ, для решения вопроса
о месте имплантации эндокардиального электрода проводят желудочковую ЧПЭС с регистрацией пищеводной ЭКГ с целью документации наличия или отсутствия ретроградного желудочково-предсердного проведения возбуждения по нижеописанной методике.
Если же значение ВВФСУ и КВВФСУ лишь немного превышает норму, это может являться формальным подтверждением дисфункции синусового узла, но не позволяет сделать более определенные выводы и тем более решить вопрос о необходимости имплантации искусственного водителя ритма.
Критерии диагностики атриовентрикулярной реципрокной пароксизмальной тахикардии у больных с манифестирующим синдромом WPW
1. Явно функционирующие дополнительные пути проявляются на ЭКГ признаками синдрома ВПУ и выявляются обычно во время диагностической предсердной
стимуляции.
2. С увеличением частоты предсердной стимуляции комплексы QRS расширяются и приобретают типичную для синдрома ВПУ форму с дельта-волной. При этом часто, но необязательно, встречается укорочение интервала P-Q.
3. Интервал VA при тахикардии равен 150мс.
Критерии наличия латентных дополнительных путей проведения в антеградном направлении
1. Латентно функционирующие дополнительные пути не проявляются на ЭКГ признаками синдрома ВПУ и выявляются обычно во время диагностической
предсердной стимуляции.
2. С увеличением частоты предсердной стимуляции комплексы QRS расширяются (>100 мс) и приобретают типичную для синдрома ВПУ форму с дельта-волной. При этом часто, но необязательно, встречается укорочение интервала P-Q.
3. Во время проведения программированной стимуляции предсердий с уменьшением задержки экстрастимула комплекс QRS после экстрастимула приобретает форму, типичную для синдрома ВПУ.
4. Расположения интервала VA при тахикардии: VA>AV.
5. Интервал RP превышает Ѕ интервала RR.
6. Если ЧПЭС провоцирует пароксизм тахикардии, форма комплекса QRS широкая и имеется выраженная дельта-волна, такая тахикардия носит название антидромной. По ЭКГ такая форма тахикардии напоминает желудочковую, но при регистрации пищеводной ЭКГ перед каждым комплексом QRS выявляется предсердный потенциал.
После выявления дополнительных путей проведения (ДПП) необходимо выяснить длительность их рефрактерного периода, а также частоту пропускания импульсов из предсердий на желудочки через ДПП. За эффективный рефрактерный период ДПП принимается наибольшая задержка экстрастимула, при которой после стимула регистрируется комплекс QRS нормальной длительности без дельта-волны. ЭРП АВ соединения считают максимальный интервал St1-St2, при котором St2 не проводится на желудочки(St1-восемь “ведущих” электрических импульсов с указанной частотой; St2-один преждевременный тестирующий импульс). Также определяется зона тахикардии , которая будет соответствовать диапазону между минимальным и максимальным интервалами St1-St2, в пределах которых St2 будет вызывать пароксизмальные наджелудочковые реципрокные тахикардии. Реально верхняя граница зоны тахикардии будет соответствовать при синдроме WPW ЭРП ДПП, а нижняя — на 10 мс превышать ЭРП АВ соединения. Считается, что если рефрактерный период ДПП в антеградном направлении равен 220 мс и менее, имеется большой риск развития фибрилляции желудочков, поэтому, если антиаритмические препараты значительно не увеличивают рефрактерный период ДПП, показано хирургическое лечение. В связи с успешным развитием радиочастотной деструкции проводящих путей всем пациентам желательно устранение дополнительных путей проведения.
Для выявления возможной частоты предсердно-желудочковой проводимости существует 2 способа. Первый из них заключается в проведении предсердной
стимуляции с возрастающей частотой до тех пор, пока в ответ на стимул на ЭКГ не будут регистрироваться комплексы QRS без дельта-волны. Если же, при достижении частоты стимуляции в 250 имп/мин не наступила блокада проведения по ДПП, искусственно вызывается фибрилляция предсердий. Для этого проводят сверхчастую ЧПЭС с частотой 300-500 (иногда 800-1000) импульсов в мин. При этом определяется самый короткий интервал между двумя комплексами QRS, имеющими дельта-волну, который и принимается за частоту пропускания импульсов. Если в результате стимуляции развивается трепетание предсердий или мерцательная аритмия, необходимо провести попытку устранения трепетания предсердий (см.ниже) сверхчастой ЧПЭС, а мерцание предсердий внутривенным введением антиаритмических препаратов либо кардиоверсией.
Необходимо помнить, что при коротком рефрактерном периоде ДПП проведение залповой или сверхчастой ЧПЭС противопоказано, т.к. может развиться фибрилляция желудочков.
Критерии диагностики скрытых дополнительных путей проведения, функционирующих в ретроградном направлении. На обычной ЭКГ и по данным диагностической предсердной стимуляции признаков синдрома ВПУ не выявляется, поэтому диагностические критерии скрытых дополнительных путей следующие:
1. Постоянство интервала желудочково-предсердного проведения (далее интервал Q-P) при стимуляции желудочков с возрастающей частотой. Условием для оценки ретроградного желудочково-предсердного проведения является наличие пищеводного электрода, позволяющего проводить одновременно ЧПЭС желудочков и регистрировать потенциал предсердий пищеводной ЭКГ. При ЧПЭС принято измерять длительность интервала Q-P от артефакта электростимула до начала предсердного отклонения на пищеводной ЭКГ.
2. Постоянство интервала Q-P при проведении программированной стимуляции желудочков с уменьшающейся задержкой экстрастимула.
3. Интервал Q-P во время спонтанного или спровоцированного пароксизма тахикардии обычно равен 60 мс.
4. Нет парадоксального более чем на 50% удлинения интервала Q-P в ответ на предсердный экстрастимул, при программированной стимуляции предсердий с уменьшающейся задержкой.
5. Обычно интервал Q-P при проведении желудочковой стимуляции равен интервалу Q-P во время тахикардии.
6. Ширина комплексов QRS при тахикардии 100 мс 100 мс
Расположение интервала VA при тахикардия VA=0 VAAV VA=AV
Постоянство интервала VA при учащающей или программированной ЧПЭС желудочков Нет Да Да, VA может не быть, нет Нет, VA может не быть
Резкое удлинение интервала PQ перед началом тахикардии (при программированной предсердной ЧПЭС) Да Нет, может быть Отличительный признак от желудочковой тахикардии – наличие предсердного потенциала перед началом QRS на пищеводной ЭГ Нет
Методика индуцирования пароксизмов тахикардии и оценки эффективности антиаритмического лечения
Самым простым и быстрым способом провоцирования пароксизма тахикардии является нанесение на предсердие залпа (10-15 имп) электрических импульсов
с частотой 200-400 в мин или проведение ЧПЭС с частотой 400-600 (иногда до 1200) имп/мин в течение 1-10 секунд (сверхчастая ЧПЭС). Таким же способом можно купировать вызванный пароксизм, однако при данном способе остаются неуточненными многие моменты электрофизиологии сердца, не позволяющие провести дифференциальную диагностику формы тахикардии и оценить перспективы медикаментозного лечения, поэтому в настоящее время
применяется ниже описываемая методика.
Рекомендуется начинать предсердную стимуляцию с возрастающей частотой до развития периодики Венкебаха. На каждой частоте стимуляции, длительность
которой, за исключением случаев подозрения на СССУ, составляет 10-15 секунд, регистрируют ЭКГ на фоне ЧПЭС и после ее отключения. При этом обращают внимание на ВВФСУ, КВВФСУ, ширину и форму комплекса QRS, длительность интервала P-Q, частоту стимуляции, при которой возникает периодика
Венкебаха. При проведении учащающей ЧПЭС возможно развитие пароксизма тахикардии, во время которого необходимо одновременно регистрировать
пищеводную и наружную ЭКГ с целью дифференциальной диагностики формы тахикардии.
Приступ тахикардии, за исключением трепетания предсердий, обычно легко купируется одним из способов ЧПЭС. После завершения этапа учащающей
проводят программированную стимуляцию предсердий.
Смысл программированной стимуляции предсердий сводится к вызыванию искусственной экстрасистолы с постоянно уменьшающимся интервалом сцепления.
Существует два способа программированной ЧПЭС. При первом экстрастимул подается на сердце после каждого восьмого спонтанного синусового цикла, при
втором — на каждый восьмой кардиоцикл, вызванный учащающей ЧПЭС обычно с частотой 100 в мин. При этом задержка экстрастимула от зубца Р или артефакта стимула каждый раз уменьшается на 10-20 мс. Второй способ более практичен, т.к. при его проведении нет необходимости добиваться синхронизации кардиостимулятора с зубцом Р на пищеводной ЭКГ, что значительно упрощает процесс диагностической ЧПЭС.
Программированную ЧПЭС проводят до тех пор, пока на один из экстрастимулов не будет регистрироваться предсердный ответ (зубец Р на наружной или пищеводной ЭКГ). Наименьшая задержка экстрастимула (в мс), при которой не регистрируется предсердный ответ, считается эффективным рефрактерным периодом (ЭРП) предсердий, а наименьшая задержка стимула, при которой не регистрируется комплекс QRS при наличии зубца Р — эффективным рефрактерным периодом атрио-вентрикулярного (АВ) узла.
Аналогично проводится программированная стимуляция желудочков, при которой, наряду с определением их ЭРП и возможностью провоцирования тахикардии, определяется наличие или отсутствие ретроградного желудочково-предсердного проведения, т.е. проведения желудочкового возбуждения через АВ узел или ДПП.
ЭКГ необходимо записывать при каждой новой задержке экстрастимула таким образом, чтобы зарегистрировать 2-3 навязанных комплекса базового ритма,
комплексы Р и QRS в ответ на экстрастимул и 3-4 спонтанных сокращения сердца после прекращения ЧПЭС.
Как правило, во время программированной ЧПЭС неоднократно провоцируются пароксизмы тахикардии, при которых необходимо зарегистрировать наружное и
пищеводное отведения ЭКГ, а затем купировать их ЧПЭС.
Возникновение пароксизма тахикардии на одной из задержек экстрастимула, при условии успешности его купирования электрокардиостимуляцией, не является противопоказанием для дальнейшего проведения ЧПЭС. После достижения ЭРП, наряду с оценкой формы тахикардии, необходимо определить ЧСС всех эпизодов тахикардии и “зону тахикардии” — разницу в мс между наибольшей и наименьшей задержками экстрастимула, при которых устойчиво провоцируются пароксизмы тахикардии длительностью более 2 мин.
У некоторых пациентов программированной ЧПЭС вызвать пароксизм тахикардии не удается. В таких случаях необходимо на фоне базовой навязанной частоты после 8-го стимула наносить не один, а 2-3 экстрастимула с постепенно уменьшающейся задержкой как между ними, так и между первым экстрастимулом и последним (8-м) стимулом базовой частоты.
Завершив программу диагностической ЧПЭС, приступают к оценке эффективности профилактической антиаритмической терапии.
Вначале выполняется на “чистом фоне”, то есть без приема антиаритмических препаратов, контрольное исследование. Спустя 48 ч после отмены всех антиаритмических препаратов (за исключением амиодарона и сердечных гликозидов, период отмены которых составляет 10-14 суток) оценивается
возможность провокации наджелудочковой пароксизмальной тахикардии с помощью ЧПЭС предсердий. Если эта попытка удается, то на основании изложенных
ранее критериев устанавливается конкретная электрофизиологическая форма тахикардии и больные могут быть включены в программу серийного тестирования антиаритмических препаратов в условиях ЧПЭС. Повторную попытку провокации пароксизмальной тахикардии с помощью установленного ранее режима ЧПЭС предсердий предпринимают не ранее чем на 3-5-й день от начала приема антиаритмического препарата в средних терапевтических дозах; для амиодарона этот срок равен 10-14 дням. Выбор последовательности назначения антиаритмических препаратов зависит от анамнестических данных об
эффективности проводившейся ранее антиаритмической терапии, а также от электрофизиологических механизмов пароксизмальной тахикардии. Целесообразно назначать препараты перорально, т.к. это более, чем внутривенное введение, соответствует достоверности оценки именно профилактического лечения.
Повторную ЧПЭС проводят по той же программе, что и до назначения препарата. При этом оценивается изменение рефрактерных периодов предсердий, АВ
узла, желудочков, анте- и ретроградное проведение по ДПП, пропускную способность АВ узла и ДПП, изменение длительности “зоны тахикардии”,
возможность провоцирования тахикардии и частоту сердечных сокращений во время пароксизма.
Если пароксизмы тахикардии не провоцируются или они возникают и спонтанно прекращаются в течение 2-х минут, эффект антиаритмического препарата
считается хорошим, и он может быть назначен с профилактической целью. В противном случае надо оценивать влияние других антиаритмиков или их комбинаций до достижения вышеописанного эффекта. Следует учитывать, что новый антиаритмический препарат может быть назначен не ранее, чем окончится действие предыдущего. Иногда эффективное лечение может подбираться несколько дней.
Чреспищеводная электростимуляция у больных с желудочковыми пароксизмальными тахикардиями
Основной причиной, ограничивающей использование традиционной методики ЧПЭС для проведения электрической стимуляции желудочков сердца у больных,
находящихся в сознании, является выраженный, часто непереносимый дискомфорт во время процедуры, возникающий из-за сильных болевых ощущений, а также в связи с сокращениями грудных мышц диафрагмы и грудной клетки. Он обусловлен в первую очередь тем, что для стимуляции желудочков сердца через пищевод необходимо использовать электрические импульсы с амплитудой 30-50 В, а иногда 90 В (известно, что больные хорошо переносят чреспищеводную стимуляцию в диапазоне амплитуд от 10 до 20 В).
Для снижения амплитуды импульсов, использующихся для проведения неинвазивной стимуляции желудочков сердца, разработана новая оригинальная методика, позволяющая существенно снизить дискомфорт процедуры.
После введения в пищевод электрод продвигается в полость желудка, где под рентгеноскопическим контролем из него формируется петля таким образом,
чтобы стимулирующие полюса электрода находились в своде желудка и максимально прилегали к нижнему краю рентгеноскопической тени сердца. С накоплением опыта надобность в рентгеноскопическом контроле резко уменьшается. При использовании традиционной методики с расположением электрода в пищеводе средний порог стимуляции желудочков сердца был высоким, составляя в среднем 37,5±3,5 В, а стимуляция плохо переносилась больными. В то же время методика электрической стимуляции сердца из желудка позволили снизить средний порог стимуляции до 21,6±3,9 В, что переносилось больными так же, как ЧПЭС предсердий.
Таким образом, методика неинвазивной электрической стимуляции желудочков сердца при локализации стимулирующего электрода в своде желудка позволяет существенно уменьшить дискомфорт процедуры, значительно снизить амплитуду импульсов и повысить ее переносимость. Она позволяет получить достоверную информацию о функциональном состоянии миокарда желудочков сердца, а у ряда больных с рецидивирующими пароксизмами устойчивой желудочковой тахикардии дает возможность индуцировать и купировать приступы желудочковой тахикардии. Это создает предпосылки для использования этого неинвазивного метода при подборе медикаментозной антиаритмической терапии больным с рецидивирующими реципрокными желудочковыми тахикардиями с помощью серийного тестирования антиаритмических препаратов.
Методика проведения чреспищеводной электростимуляции сердца для диагностики скрытой коронарной недостаточности
Предсердную стимуляцию начинают с частоты, превышающей частоту спонтанного синусового ритма на 15-20%, и увеличивают ее каждый раз на 10 имп/мин
до достижения субмаксимальной для данного возраста частоты стимуляции. Длительность ЧПЭС на каждой частоте составляет 3 мин, а перерыв между ЧПЭС
с разными частотами 3-5 мин. ЭКГ записывают ежеминутно и в момент отключения стимуляции; при этом надо зарегистрировать 4-5 навязанных комплексов и 7-10 комплексов QRS после прекращения ЧПЭС.
Иногда у больных с очень большими подозрениями на ИБС при отсутствии стенокардии и изменений на ЭКГ ишемического типа проводят ЧПЭС по вышеописанной программе с частотой 150-160 имп/мин в течение 8-10 мин. Также ежеминутно регистрируют ЭКГ и при выявлении признаков ИБС ЧПЭС прекращают.
Критерии ИБС при ЧПЭС такие же, как и при выполнении пробы с дозированной физической нагрузкой:
1. Появления типичных приступов стенокардии
2. Ишемические изменения сегмента ST
В то же время при ЧПЭС в самом ее начале чаще могут выявляться изменения сегмента ST, но они не должны рассматриваться как патологические, если при продолжающейся стимуляции проходят. Наоборот, усугубление ишемических изменений ЭКГ на 2-й и более минутах ЧПЭС расценивается как положительный результат.
Следует иметь в виду, что при наличии изменений сегмента ST на исходной ЭКГ динамика его изменения должна оцениваться от первоначального уровня.
Во время проведения ЧПЭС необходимо дифференцировать загрудинные боли, обусловленные стенокардией от болей, связанных с раздражением стенки пищевода электрическими импульсами. Прекращение ЧПЭС, как правило, сразу приводит к устранению болей, в то время как при стенокардии боли остаются
и после прекращения стимуляции. Кроме того, боль от электрических импульсов носит пульсирующий, жгучий характер, и больные, если их настроить на дифференциацию характера болей, могут это отличить.
Необходимо также учитывать, что при ЧПЭС, как и при других нагрузочных пробах, могут быть ложноположительные и ложноотрицательные изменения ЭКГ.
Чувствительность теста предсердной стимуляции у больных с ИБС составляет 72-75%, специфичность — 75-80%.
Таким образом, простота выполнения теста ЧПЭС , возможность доведения его до диагностических критериев независимо от возраста, пола, массы тела больного, сопутствующих заболеваний, влияния экстракардиальных факторов в сочетании с высокой информативностью делает этот тест незаменимым в выявлении скрытой коронарной недостаточности у больных с подозрением на коронарный атеросклероз и ИБС.
Методика купирования пароксизма тахикардии
Основой купирования пароксизма тахикардии ЧПЭС является “попадание” электрического импульса в круг ри-ентри с изменением рефрактерного периода
какого-либо его участка, что дает возможность прерывания круга ри-ентри и делает невозможным дальнейшее продолжение тахикардии.
В настоящее время установлено, что из всех форм наджелудочковых нарушений ритма сердца ЧПЭС может купировать только те, которые обусловлены механизмом макро ри-ентри: внутриузловую, орто- и антидромную, предсердную пароксизмальные тахикардии, значительно реже — трепетание предсердий I
типа. Трепетание предсердий II типа, мерцание предсердий и эктопическую предсердную тахикардию ЧПЭС устранить не может.
ЧПЭС можно применять для устранения пароксизмов, возникших как в ходе диагностической стимуляции, так и спонтанных при безуспешности медикаментозного лечения, в том числе в поликлиниках и в условиях “скорой помощи”. Как правило, для купирования пароксизмов тахикардии используется предсердная стимуляция, реже желудочковая.
Наиболее часто применяемыми и наиболее простыми в использовании для купирования пароксизмов являются залповая или сверхчастая предсердная
стимуляция. В первом случае на сердце наносится асинхронный залп электрических импульсов в количестве 3-10 (иногда до 20) с частотой следования импульсов 200-400 в минуту (иногда до 1200 в минуту), длительностью от 1 до 3 секунд. В начале используется залповая стимуляция, причем, если синусовый ритм не восстановился, залповую ЧПЭС повторяют несколько раз, увеличивая число импульсов. Если залпом импульсов прекратить тахикардию не удалось, приступают к сверхчастой ЧПЭС, которую при сохраняющейся тахикардии допустимо повторять, увеличивая ее длительность.
В подавляющем большинстве случаев этими видами ЧПЭС можно купировать пароксизмы тахикардии. Простыми, но менее эффективными являются асинхронная, конкурентная и частая ЧПЭС. При первой на сердце наносятся импульсы, частота которых меньше исходной частоты тахикардии на 30-50%, а при второй — с частотой на 15-20% выше частоты тахикардии. Длительность конкурентной стимуляции может быть от нескольких секунд до 2-3 минут, частую ЧПЭС проводят в течение 10-15 секунд. Допустимо повторение этих видов ЧПЭС с изменением частоты и длительности стимуляции.
Противопоказано проведение залповой, частой и сверхчастой ЧПЭС при наличии антерограднных дополнительных путей проведения с коротким рефрактерным
периодом и высокой (более 200-300 имп/мин.) предсердно-желудочковой проводимостью.
У таких пациентов, а также при любых формах тахикардии для восстановления синусового ритма может применяться программированная ЧПЭС. Для этого
необходим кардиостимулятор, воспринимающий зубец Р или зубец R на наружной ЭКГ и дающий возможность наносить на сердце импульс (или залп импульсов) через 10-20 мс с регулируемой от 400 до 100 мс задержкой от каждого Р или R — зубца. Постепенно уменьшая задержку экстрастимула, попадают в зону кардиоцикла (так называемое “окно” тахикардии), в которой экстрастимул способен прервать механизм ри-ентри и восстановить синусовый ритм. Программированная ЧПЭС способна с высокой эффективностью купировать суправентрикулярную тахикардию при стимуляции как предсердий, так и желудочков. В случае невозможности восстановления синусового ритма одиночным программированным стимулом применяют программированную ЧПЭС залпом импульсов, при этом возможно изменение не только числа импульсов и задержки первого стимула от Р или R — зубца, но и задержки между стимулами в залпе.
Условием купирования тахикардии является обязательное навязывание сердцу либо всех (частая и программированная), либо части (конкурентная, залповая и сверхчастая ЧПЭС) наносимых на сердце импульсов. У части больных, особенно при применении асинхронных способов ЧПЭС, развивается фибрилляция предсердий, которая в 70-80% случаев в течение нескольких минут самостоятельно переходит в синусовый ритм. Если фибрилляция предсердий имеет нормосистолическую форму и длительно сохраняется, исследование прекращают и оставляют больного под наблюдением. При пароксизме фибрилляция предсердий с высокой частотой желудочкового ритма, особенно при резком ухудшении состояния больного, аритмию купируют медикаментозно или дефибрилляцией.
Возможные осложнения чреспищеводной электростимуляции сердца и тактика их лечения
1. Болевые ощущения во время ЧПЭС. Их устранения можно достигнуть изменением положения электрода в пищеводе, изменением расстояния между полюсами электрода и увеличением длительности импульса. В крайних случаях допустимо введение анальгетиков.
2. Сокращение диафрагмы и мышц грудной клетки (при монополярной стимуляции) требует изменения положения электрода и уменьшения амплитуды импульса.
3. Раздражение носоглотки и пищевода. Уменьшается местной анестезией слизистых оболочек.
4. Ущемление электрода в носовых ходах можно устранить осторожным вращением электрода вокруг оси, введением или, наоборот, удалением стилета.
5. Приступ стенокардии требует прекращения ЧПЭС, приема нитроглицерина или анальгетиков.
6. Развитие некупирующегося ЧПЭС пароксизма тахикардии требует внутривенного введения медикаментов или кардиоверсии.
7. Развитие острой сердечной или сосудистой недостаточности требует немедленного прекращения исследования, введения кардиотонических или
вазопрессорных препаратов.
8. При несоблюдении правил ЧПЭС, в очень редких случаях, возможно развитие фибрилляции желудочков или асистолии, требующей немедленных реанимационных мероприятий.
Полезная статья? Поделитесь с друзьями из соцсетей!
Возврат к списку
Современные технологии позволяют проводить максимально точные исследования. Объективная информация позволяет врачам составить оптимальный план лечения или проведения операции, тем самым минимизируя риски. В области исследования сердечно-сосудистых заболеваний используется широкий перечень разнообразных тестов и диагностических процедур, нацеленных на изучение проблем или заболеваний.
Чаще всего пациентам назначается обычное ЭхоКГ, однако чреспищеводная эхокардиография тоже находится в разряде популярных методик. Подробнее о том, что она представляет собой – далее в статье.
Что представляет собой чреспищеводная эхокардиография?
Если отойти от сложных терминов, то можно сказать, что данная процедура – это УЗИ сердца через пищевод. При прохождении этой процедуры в пищевод пациента погружается специальная камера, которая с помощью ультразвука создает четкую картинку органа.
По принципу проведения методика напоминает обследование желудка методом эндоскопии.
Такой подход позволяет:
- избежать искажений за счет других тканей,
- получить комплексную картину состояния сердца,
- диагностировать сложные сердечные заболевания.
ЧПЭхоКГ дает полную информацию об актуальном состоянии сердечной мышцы.
Рекомендации к применению ЧПЭхоКГ
Есть ряд показаний и рекомендаций, на основании которых назначается такая процедура. Прежде всего, стоит понимать, что пациент может отказаться от нее по своему желанию. В этом случае важно отдавать себе отчет о последствиях такого решения:
- риск получения менее точного отображения,
- несвоевременное выявление патологических изменений,
- затрудненная диагностика.
ЧПЭхоКГ необходима, если:
- подозреваются серьезные заболевания сердца,
- планируется протезирование клапана,
- качество других исследований неудовлетворительно.
Некоторые нарушения работы сердца можно заметить на ранней стадии только с помощью данного метода. Так, транспищеводная эхокардиография отлично справляется с выявлением:
- расслоения аорты,
- инфекционного эндокардита,
- проблем с функционированием протеза клапана.
Важно! Не отказывайтесь от проведения исследования только из-за дискомфорта! Во время процедуры делается все необходимое для облегчения состояния пациента, а сама она занимает не более 15 минут.
Отказ от рекомендаций врача способен привести к несвоевременному обнаружению нарушений работы сердечной мышцы.
Чреспищеводная эхокардиография: противопоказания
Несмотря на популярность данного метода исследования, выделяется ряд противопоказаний к проведению подобной процедуры:
- заболевания пищевода,
- затрудненное введение эндоскопа,
- заболевания глотки или ротовой полости.
Важно! При письменном отказе пациента данная процедура не может быть назначена врачом. Настоятельно не рекомендуется отклонять предложение беспричинно.
Основанием для отказа от ЧПЭхоКГ может стать любой фактор, несущий серьезную угрозу здоровью пациента. Несмотря на миниатюрные размеры оборудование, нежные ткани пищевода все равно немного травмируются. Данный аспект крайне нежелателен при определенных заболеваниях.
При усиленном рвотном рефлексе или воспалениях в ротовой полости проведение процедуры тоже затрудняется.
В чем преимущества ЧПЭхоКГ?
Данная методика получила такое распространение по целому ряду причин, главная среди них – высокая точность отображения актуального состояния сердечной мышцы. Обычное ЭхоКГ сердца, как и другие методы исследования, не всегда дают нужный уровень детализации. Ультразвуковой луч может наткнуться на:
- кости,
- жировую ткань,
- другие органы,
- различные образования.
Все это приведет к помутнению рисунка, и усложнению диагностирования. Чреспищеводное современное ЭхоКГ исключает подобные проблемы, так как точка, из которой исходит луч, находится максимально близко к цели.
Проведение ЧПЭхоКГ
Перед процедурой пациент обязательно должен придерживаться некоторых требований. Они одинаковы в любом случае:
- не принимать пищу за 8 часов до назначенного времени,
- минимизировать количество питья, не пить за 2 часа до процедуры,
- отказаться от курения, алкоголя,
- прекратить прием препаратов, не назначенных врачом.
Важно! При наличии заболеваний пищевода или полости рта – сообщить лечащему врачу! В противном случае, проведение ультразвуковой диагностики может навредить здоровью.
Перед началом, врач сообщает пациенту о плане проведения диагностики. Чаще всего анестетиком обрабатывается только горло – этого хватает, чтобы снизить дискомфорт. Тем не менее, в некоторых случаях возможен и общий наркоз. Показания к погружению пациента в такой тип наркоза могут быть разными, но в подавляющем большинстве случаев это желание получить более точные изображения.
В первом случае специальный препарат в виде спрея распыляется на стенки горла, тем самым обеспечивая его нечувствительность. Во втором случае перед введением препарата пациента обследуют на предмет противопоказаний или аллергических реакций.
Независимо от выбора, пациента укладывают на левый бок и просят зафиксировать во рту специальный загубник. Через него в горло, и далее в пищевод вводится специальный шланг. За счет строения организма он перпендикулярен относительно сердца, поэтому луч направляется в стороны, а не прямо. Сама чреспищеводная эхокардиография дает объемные проекции сердечной мышцы, информацию о её дефектах и нарушениях в работе.
Сама процедура не занимает много времени – в среднем 15 минут. За этот промежуток специальный луч исследует все слои органа и дает врачам исчерпывающую картину.
Рекомендации после процедуры
Какой бы щадящей ни была чреспищеводная эхокардиография и с какими бы предосторожностями она ни проводилась, все равно стенки пищевода получат определенные травмы. При правильном проведении они не серьезны и не представляют никакой опасности, однако, налагают некоторые ограничения на поведение пациента после процедуры:
- на протяжении 2 часов нельзя ничего есть,
- жидкость и еда должны быть комнатной температуры,
- рекомендуется отказаться от чая и кофе.
Длительность такого режима определяет врач, но в среднем он длится не дольше 3-4 дней, пока мелкие повреждения слизистой оболочки не восстановятся.
Важно! Есть сразу после операции нельзя! Действие анестетика может негативно сказаться на функции проглатывания, нормальные рефлексы глотания восстанавливаются не сразу. Все это может привести к тому, что во время приема пищи пациент подавится или же будет спровоцирован рвотный рефлекс.
Что требуется для проведения процедуры?
Кроме эндоскопа, из наконечника которого исходит ультразвуковой луч, применяется и другое оборудование:
- загубник,
- аппарат для откачивания слюны,
- реанимационный набор,
- медикаменты (анестетики).
Все это можно обеспечить только в условиях процедурной комнаты, поэтому проведение исследования в домашних условиях исключается.
Для уверенности в безопасности для пациента ему в обязательном порядке предварительно назначается эзофагогастродуоденоскопия (ЭГДС). При невозможности такой процедуры проводят рентгенографию с контрастированием пищевода. Все это дает возможность выявить проблемы с пищеводом ещё до введения эндоскопа.
Подводя итоги: эффективно ли проведение процедуры?
Современные методики часто вызывают сомнения, так как большинство пациентов привыкло к неизбежным неприятным ощущениям и даже боли при некоторых исследованиях. Тем не менее, рассмотренный выше метод получения полноценного отображения состояние сердца – прекрасный пример новомодных технологий. Миниатюрное оборудование и мощный медикаментозный комплекс препаратов снижают дискомфорт до минимума и при этом никак не влияют на точность результатов.
За счет близкого расположения к сердцу и отсутствия на пути ультразвука плотных тканей или костей врач получает возможность досконально изучить орган и сделать выводы о его состоянии.
Такое обследование помогает выявить серьезные заболевания на ранней стадии, что упрощает их лечение, дает информацию о сложно диагностируемых пороках. Несмотря на некоторые противопоказания, этот метод подходит подавляющему большинству пациентов.
К безусловным преимуществам стоит отнести:
- короткий срок проведения,
- высокую точность,
- отсутствие вреда для здоровья.
При четком соблюдении рекомендаций врача риск получить осложнения или нежелательные последствия от проведения процедуры крайне мал.
Важно! Даже при хорошем самочувствии не рекомендуется нарушать предписания относительно питания во время установленного восстановительного срока. В противном случае может возникнуть серьезное раздражение пищевода, что приведет к повышенному дискомфорту.
 Загрузка…
Загрузка…Оглавление
Другие названия – транспищеводная эхокардиография (ТПЭ).
Метод чреспищеводной эхокардиографии получил серьезное развитие в 90-х годах прошлого века. На сегодняшний день эта методика прочно завоевала одно из ведущих мест в кардиологических исследованиях. Без нее невозможно представить проведение операций на сердце. При этом немало пользы приносит чреспищеводная эхокардиография как в консультативной практике, так и при лечении неотложных кардиологических состояний. Используется преимущественно в условиях стационара, поскольку требует наличия высокотехнологичного оборудования и подготовленных специалистов.
ЧПЭхоКГ может проводиться под местной анестезией, однако, наибольшую информативность и комфорт пациента обеспечивает исследование во сне, т.е. в условиях общей анестезии.
Отличия ЧПЭхоКГ от стандартной ЭхоКГ
При стандартной ЭхоКГ ультразвуковой датчик прикладывается снаружи на передней поверхности грудной клетки. Ультразвуковой луч проходит через стенку грудной клетки (кожа, жир, мышцы, кости, ткани) и легкие, прежде чем достигает сердца. Этот метод также носит название – трансторакальная эхокардиография.
При чреспищеводной (или транспищеводной) эхокардиографии ультразвуковой датчик располагается в пищеводе (часть пищеварительного канала, соединяющая полость рта и желудок). Поскольку пищевод располагается непосредственно позади сердца, ультразвуковому лучу не требуется преодолевать препятствия в виде стенки грудной клетки и легких. Таким образом, при ЧПЭхоКГ удается получить более четкое изображение структур сердца и с большей точностью оценить функцию сердечной мышцы и клапанов.
В ряде случаев анатомические особенности человека, такие как близкое расположение ребер, выраженное ожирение, заболевания легких с увеличением их воздушности, создают существенные технические трудности для прохождения ультразвука к сердцу, информативность стандартной ЭхоКГ при этом снижается. Кроме того, существуют состояния, при которых ЧПЭхоКГ по своей разрешающей способности однозначно превосходит обычную ЭхоКГ. К ним относится врожденная патология сердца, в частности наличие сообщений между камерами (например, дефект предсердной перегородки), патология нативных и протезированных клапанов сердца, наличие образований и тромбов в полостях сердца.
Когда выполняется ЧПЭхоКГ?
Ваш доктор может назначить ЧПЭхоКГ в следующих случаях:
- Необходимость уточнения данных стандартной ЭхоКГ при затрудненной визуализации интересующих структур
- Подозрение на наличие различной патологии сердца при которой точность обычной ЭхоКГ ниже, например, приобретенные пороки сердца, инфекционный эндокардит, образования и тромбы в полостях сердца, врожденные пороки сердца, хроническая и острая патология аорты
- Подозрение на нарушение функции имплантированного протеза клапана сердца
- Выявление источника эмболии при инсульте, транзиторных ишемических атаках
- Выявление тромбов в полостях предсердий перед восстановлением синусового ритма у пациентов с затянувшимся приступом мерцательной аритмии
Как проводится чпэхокг (ТПЭ)?
Пациент укладывается на кушетку, при проведении общей анестезии устанавливается катетер в вену на руке для введения анестетика и препаратов в случае необходимости коррекции жизненно-важных показателей (давление, пульс). Полость глотки орашается местным анестетиком во всех случаях, в том числе и при использовании общей анестезии для снижения раздражения в глотке после пробуждения. К пациенту подключается монитор для слежения за работой системы кровообращения (давление и пульс) и дыхания (насыщение крови кислородом). Если используется общая анестезия, обеспечивается подача дополнительного кислорода для профилактики нарушений дыхания.
Пациент поворачивается на левый бок. В рот вставляется так называемый загубник, который просят плотно захватить зубами, он необходим для предотвращения травмирования пациента и повреждения датчика. При использовании только местной анестезии – в полость рта вводится гибкий эндоскоп, после чего пациента просят совершать глотательные движения и продвигают его в пищевод. В этот момент ощущается небольшой дискомфорт, не сопровождающийся болевыми ощущениями. При использовании общей анестезии – после введения анестетика для обеспечения комфорта и наступления его эффекта в полость рта также вводится гибкий эндоскоп, который затем сразу продвигается в пищевод. На конце эндоскопа располагается непосредственно ультразвуковой датчик, от которого передается изображение сердца на монитор. Датчик располагают прямо позади сердца и с помощью изменения ориентации ультразвукового луча исследуют структуры и функцию сердца под различным углом. Во время процедуры сохраняется самостоятельное дыхание пациента, ингалируется кислород, осуществляется слежение за жизненными показателями, при избыточном слюноотделении проводится аспирация слюны.
После процедуры следует воздержаться от приема пищи и воды в течение 2 часов, чтобы дать время для окончания действия местного анестетика и восстановления рефлексов глотки, которые защищают человека от попадания пищи или жидкости в дыхательные пути. Не рекомендуется употреблять горячую пищу и жидкость в день после исследования, т.к. на слизистой глотки и рта могут остаться небольшие дефекты, подверженные раздражению при контакте с горячим. После окончания действия местного анестетика могут оставаться неприятные ощущения в глотке, которые обычно не продолжаются дольше 24 часов. При использовании общей анестезии запрещается управлять автомобилем и опасными механизмами в течение не менее 12 часов.
Подготовка к проведению ЧПЭхоКГ
- Воздержитесь от приема пищи за 6-8 часов до процедуры. Прием чистой жидкости возможен не менее чем за 2 часа до процедуры
- Примите все обычные лекарства, если нет специальных инструкций от вашего доктора. Их можно запить несколькими глотками если до процедуры остается не менее 2 часов
- Если планируется общая анестезия и Вы приезжаете из дома, желательно заранее позаботиться о транспортировке обратно. Вам нельзя будет самостоятельно управлять автомобилем, однако, возможно самостоятельно воспользоваться общественным транспортом
- Постарайтесь полно ответить на вопросы доктора и обязательно сообщите о наличии у Вас аллергических реакций, проблем с глотанием твердой пищи, каких-либо других проблем со стороны полости рта, пищевода или желудка
- Съемные зубные протезы необходимо снять
Длительность процедуры ЧПЭхоКГ
Вам следует запланировать на пребывание в клинике примерно 2 часа, в случае применения общей анестезии – 3-4 часа. Собственно процедура длится 15-20 минут. Остальное время занимает подготовка и наблюдение.
Безопасность ЧПЭхоКГ
ЧПЭхоКГ представляет собой отработанную процедуру и вполне безопасна. Однако, при выполнении потребуется ввести датчик в пищевод и желудок, что в небольшом проценте случаев может быть сопряжено с такими явлениями как затруднение дыхания, замедление или учащение пульса, реакция на общий или местный анестетик, легкое повреждение слизистой с появлением кровянистых выделений. Такое грозное осложнение как перфорация пищевода встречается крайне редко (частота меньше 1 на 10000 исследований), большинство таких случаев описано для детской популяции.
Когда обратиться к доктору
- Поперхивание при употреблении твердой и жидкой пищи, воды или проглатывании слюны
- Интенсивное выделение крови изо рта или интенсивные боли в глотке
Результат исследования
После окончания исследования результат выдается в виде заключения, как правило, сразу, однако, в ряде случаев доктору может потребоваться время на пересмотр записи для более детального анализа. Возможно сохранение материалов исследования на электронный носитель.
90000 Transesophageal Echocardiography | NHLBI, NIH 90001 90002 Doctors may recommend transesophageal echocardiography (TEE) to help diagnose a heart or blood vessel disease or condition. TEE can be used for adults and children. 90003 90002 Doctors also may use TEE to guide cardiac catheterization, help prepare for surgery, or assess a patient’s status during or after surgery. 90003 90006 Transesophageal Echocardiography as a Diagnostic Tool 90007 90002 TEE helps doctors detect problems with the structure and function of the heart and its blood vessels.90003 90002 In general, transthoracic echo (TTE) is the first echo test used to diagnose heart and blood vessel problems. However, you might have TEE if your doctor needs more information or more detailed pictures than TTE can provide. 90003 90002 For TTE, the transducer (the device that sends the sound waves) is placed on the chest, outside of the body. This means the sound waves may not always have a clear path to the heart and blood vessels. For example, obesity, scarring from previous heart surgery, or certain lung problems (such as a collapsed lung) may block the sound waves.90003 90002 For TEE, the transducer is at the tip of a flexible tube (probe). Your doctor will guide the probe down your throat and into your esophagus (the passage leading from your mouth to your stomach). 90003 90002 This approach allows your doctor to get more detailed pictures of your heart because the esophagus is directly behind the heart. 90003 90002 Doctors may use TEE to help diagnose: 90003 90002 TEE also can show blood clots that may have caused a stroke or that may affect treatment for atrial fibrillation, a type of arrhythmia.90003 90006 Transesophageal Echocardiography and Cardiac Catheterization 90007 90002 Cardiac catheterization is a medical procedure used to diagnose and / or treat certain heart conditions. During this procedure, a long, thin, flexible tube called a catheter is put into a blood vessel in your arm, groin (upper thigh), or neck and threaded to your heart. 90003 90002 Doctors may use TEE to help guide the catheter while they’re doing the procedure. 90003 90002 Through the catheter, doctors can do tests and treatments on your heart.For example, cardiac catheterization might be used to repair holes in the heart, heart valve disease, and abnormal heart rhythms. 90003 90006 Transesophageal Echocardiography and Surgery 90007 90002 Doctors may use TEE to prepare for a patient’s surgery and identify possible risks. For example, they may use TEE to look for possible sources of blood clots in the heart or aorta. Blood clots can cause a stroke during surgery. 90003 90002 TEE might be used in the operating room after a patient receives medicine to make him or her sleep during the surgery.The test can show the heart’s structure and function and help guide the surgery. 90003 90002 TEE also helps doctors assess a patient’s status during surgery. For example, TEE can help check for blood flow and blood pressure problems. 90003 90002 At the end of surgery, TEE might be used again to check how well the surgery worked. For example, TEE can show whether heart valves are working well. TEE also can show how well the heart is pumping. 90003 90002 People having surgery that is not related to the heart also may have TEE to check their heart function if they have known heart disease or a critical illness.90003.90000 Standard Views, Cardiac, Transesophageal Echocardiography, 3D Heart Model, Education 90001 90002 90003 90004 2008 AMI 90004 Award Winner 90006 90007 Standard Views HTML5: 2D TEE Module 90008 90009 Introduction 90010 90002 The primary challenge in learning TEE is translating the two dimensional echocardiographic image into a visualization of the three-dimensional (3D) structure of the heart. The 90012 TEE Standard Views module 90013 provides a learning environment where users can view all of the 20 standard TEE positions using two visualization methods simultaneously: (1) a rotatable 3D heart model that includes an echocardiographic plane and (2) the associated TEE clip.The 3-D heart model and echo plane can be rotated, helping students to relate the echocardiographic image to the structures of the heart. Students are also able to remove the part of the heart above the echo plane, revealing the internal structures of the heart that correspond to the TEE image. This resource can be used both by educators for teaching small group sessions and by students for self-study. 90006 90009 Instructions 90010 90002 The TEE standard views module is easy to use.Sliders next to the 3D model allow users to rotate the 3D model horizontally or vertically. A slider button turns the slice in the 3D model on or off. A slider button allows the user to turn the Rotatable view of the 3D model off and shows the slice in the same orientation as the ultrasound image. 90006 90009 Methods 90010 90002 A digital 3D model of the heart was constructed that provides an accurate representation of the exterior and interior structures of the heart. This allowed sections of the heart to be created along the plane of the TEE image.When the portion of the model above the echo plane is removed, the cross section revealed represented the structures seen in the TEE image. This required an iterative adjustment of the 3D model until there was a good match between the video images for all 20 standard diagnostic TEE views and the corresponding cross sections of the model. The TEE images thus acted as a «reality check» on the 3D model, ensuring its accuracy. 90006 90009 Acknowledgements 90010 90002 The development and testing of this project is possible thanks to the generous support of the 90012 University of Toronto Instructional Technology Courseware Development Fund 90013.90006 90009 Contributors 90010 90031 90032 Dr. Annette Vegas 90004 Staff Anesthesiologist 90004 Toronto General Hospital 90004 Department of Anesthesia and Pain Management 90004 90037 90032 Michael Corrin 90004 Programming & Design 90004 Toronto General Hospital 90004 Department of Anesthesia and Pain Management 90037 90032 Albert Fung 90004 Conversion of Adobe Flash module to HTML5 90004 Toronto General Hospital 90004 Department of Anesthesia and Pain Management 90037 90048 .90000 Toronto, Standard Views, Cardiac, Transesophageal Echocardiography, 3D Heart Model, TOE, Pathology 90001 90002 TEE Standard Views HTML5 Application 90003 90004 2020-02-06: This module has been converted from Adobe Flash to HTML5, and is now accessible on tablets and smartphones as well as on desktop computers. 90005 90004 Using an interactive three-dimensional heart, review the 20 standard ASE / SCA views. This module is available in the following languages: 90005 90004 Read more… 90005 90002 Alternative Views HTML5 Application 90003 90004 020-02-06: This module has been converted from Adobe Flash to HTML5, and is now accessible on tablets and smartphones as well as on desktop computers. 90005 90004 Using an interactive three-dimensional heart, learn 19 non-standard but often used 2D TEE views. 90005 90004 Read more … 90005 90002 Colour Doppler HTML5 Application 90003 90004 020-02-06: This module has been converted from Adobe Flash to HTML5, and is now accessible on tablets and smartphones as well as on desktop computers.90005 90004 Using ‘colour compare’ video clips, learn which structures should be viewed using colour Doppler during the standard 2D examination. 90005 90004 Read more … 90005 90002 Pathology: 90003 90004 The Pathology Section of the VIRTUAL TEE site offers students of TEE with two ways to study TEE-diagnosable pathologies: Synopses and quizzes. Now updated to include 90029 calcific aortic stenosis. 90030 90005 90004 Read more… 90005 90002 TEE Simulation 90003 90004 Perform actions to adjust the position of the TEE probe and the ultrasound plane in relation to a 3D model of the heart. 90005 90004 Read more … 90005 90002 Spectral Doppler 90003 90004 Learn to assess blood flow direction and measure velocity using spectral Doppler during the standard 2D examination. 90005 90004 Read more … 90005 90002 Virtual TEE 90003 90004 Conduct a virtual intraoperative multiplane TEE examination, and practice standard view recognition and structure identification.90005 90004 Read more … 90005 .90000 transesophageal — це … Що таке transesophageal? 90001 90002 90003 90004 transesophageal 90005 — trans · esoph · a · ge · al i .säf ə jē əl adj passing through or performed by way of the esophagus & LT; transesophageal echocardiography & GT; * * * Trans · esoph · a · ge · al (trans «ə sof» ə jeґəl) through or across the esophagus … Medical dictionary 90006 90007 90002 90003 90004 transesophageal 90005 — adjective Across the esophagus … Wiktionary 90006 90007 90002 90003 90004 Transesophageal echo cardiography 90005 — (TEEC) is a diagnostic procedure that involves feeding a small ultrasound device into a patient s esophagus to evaluate heart function.Since the esophagus is very close to the heart (left ventricle), there is less noise distortion and higher … … Wikipedia 90006 90007 90002 90003 90004 transesophageal echocardiography 90005 — (TEE) the introduction of a transducer attached to a fiberoptic endoscope into the esophagus to provide two dimensional cardiographic images or Doppler information … Medical dictionary 90006 90007 90002 90003 90004 transesophageal pacing 90005 — a temporary method for cardiac pacing using leads placed within the esophagus to effect temporary atrial pacing in the diagnosis and treatment of dysrhythmias … Medical dictionary 90006 90007 90002 90003 90004 Echocardiography, transesophageal 90005 — A diagnostic test which is done through the esophagus and which employs ultrasound waves to make images of the heart chambers, valves and surrounding structures.Transesophageal echocardiography (TEE) may be used, for example, in the treatment of … Medical dictionary 90006 90007 90002 90003 90004 esophageal pacing 90005 — transesophageal p … Medical dictionary 90006 90007 90002 90003 90004 TEE 90005 — Transesophageal echocardiography. A diagnostic test which employs ultrasound waves to make images of the heart chambers, valves and surrounding structures and which is done through the esophagus. TEE may be used, for example, in the treatment of … … Medical dictionary 90006 90007 90002 90003 90004 TEE 90005 — TransEsophageal Echocardiography (Medical »Laboratory) ** Transesophageal echocardiogram (Medical» Physiology) * National Golf Properties, Inc.(Business »NYSE Symbols) * Tertiary Entrance Examinations (Academic & Science» Universities) * … … Abbreviations dictionary 90006 90007 90002 90003 90004 Aortic dissection 90005 — Classification and external resources Dissection of the aorta descendens (3), which starts from the left subclavian artery, reaching to the abdominal aorta (4). Aorta ascendens (1) and aortic arch (2) are not involved … Wikipedia 90006 90007 90002 90003 90004 Echocardiography 90005 — An echocardiogram is a sonography of the heart.Also known as a cardiac ultrasound, it uses standard ultrasound techniques to image two dimensional slices of the heart. The latest ultrasound systems now employ 3D real time imaging.In addition to … … Wikipedia 90006 90007 .